Bệnh học
Chấn thương ngực và vết thương ngực là loại chấn thương thường xảy ra. Đây là cấp cứu ngoại khoa lồng ngực. Tuỳ vào cơ chế chấn thương mà người bệnh cần tiến hành phẫu thuật hay không, nhưng hầu hết người bệnh đều được theo dõi và chăm sóc chặt chẽ.
Phân loại
Chấn thương kín
Do va chạm với một vật thể tù (như bánh lái xe hơi) gây nên. Chấn thương kín biểu hiện bên ngoài rất ít, nhưng có thể ảnh hưởng trầm trọng đến các cơ quan bên trong như vỡ lách, vỡ gan, giập phổi…
Chấn động dội (contrecoup trauma)
Là loại chấn thương kín đặc biệt, trong đó tạng bị tổn thương không những ở phía va chạm với ngoại vật mà còn ở phía đối diện. Do lực va chạm mạnh, tạng bị lắc lư, lui và tới ở trong khung xương bao bọc chung quanh, nếu lực chấn thương quá mạnh có thể xé rách chỗ bám của tạng và các mạch máu lớn.
Vết thương sắc
Do một vật đâm hay xuyên qua da, qua các mô vào cơ thể.
Sinh lý bệnh
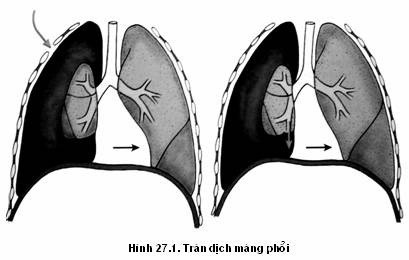
Bình thường khoang màng phổi có áp suất âm từ –10mmHg đến –12mmHg, nhờ đó mà phổi nở ra trong khi hô hấp. Nếu khoang màng phổi bị rách do một vết thương từ ngoài thành ngực (như dao hoặc vật nhọn đâm) hay do nguyên nhân từ bên trong (như xương sườn gãy hoặc vỡ nang khí của phổi), khí tràn vào khoang màng phổi làm giảm áp suất âm này. Tuỳ vào lượng khí tràn vào ban đầu sau đó có tiếp tục vào nữa hay không (như trong tràn khí màng phổi có áp lực), phổi sẽ không thể giãn hết mức như trước được. Do áp lực khoang màng phổi tăng và phổi bị xẹp, trung thất sẽ di lệch về phía phổi lành. Sự di lệch này làm tăng áp lực lên các mạch máu lớn dẫn máu về tim do đó sẽ làm giảm lượng máu trở về tim. Nếu tràn khí màng phổi không được chữa trị, dần dần cung lượng tim sẽ bị giảm đưa đến suy tuần hoàn toàn thân.
Các tổn thương
Tràn khí màng phổi
Là sự hiện diện của không khí ở giữa lá thành và lá tạng trong khoang màng phổi. Tràn khí màng phổi có thể kèm theo tràn máu màng phổi, có thể do chấn thương từ một vật tù vào thành ngực. Có hai loại:
Tràn khí màng phổi kín: không liên quan đến vết thương ngực, có những tiếng bọt khí trong khoang màng phổi. Thường do thương tổn phổi do thở máy, do đặt catheter dưới đòn, rò thực quản, tổn thương phổi do gãy sườn, người bệnh khí phế thủng, lao, viêm phổi, ung thư phổi, sau phẫu thuật ngực. Ở người bệnh khỏe mạnh khoảng 20 – 40 tuổi, có hút thuốc lá thì tràn khí xảy ra sau khi ho hoặc làm việc quá sức.
Tràn khí màng phổi hở: khi không khí đi vào khoang màng phổi xuyên qua chỗ hở ở thành ngực do dao đâm, bị bắn hay mở ngực, dẫn lưu thành ngực. Lỗ hở ở thành ngực được băng bằng miếng gạc cũng cho phép khí tràn vào và làm căng lồng ngực vì thế tốt nhất là dùng băng có vaseline hay băng dày để có thể cản không khí đi vào khoang màng phổi và không nên di chuyển cho đến khi có thầy thuốc đến.
Tràn máu màng phổi
Là sự tích tụ của máu ở giữa lá thành và lá tạng trong khoang màng phổi. Trong trường hợp bị chấn thương, nạn nhân có thể vừa tràn máu vừa tràn khí màng phổi. Nguyên nhân do chấn thương ngực, ung thư phổi, nghẽn phổi, rách phổi do dính, mổ ngực.
Triệu chứng lâm sàng của tràn khí và tràn dịch màng phổi:
Người bệnh thở nhanh, nông, tím tái, thiếu oxy. Đau ngực, ho không có máu. Không nghe âm thổi ở vùng bị tổn thương, nhịp tim nghe giảm.
X quang: thấy tràn khí, tràn dịch.
Điều trị:
Nếu khí hay dịch trong khoang màng phổi ít hơn 250ml tương đương 5% lượng máu mất trong cơ thể người lớn, tự màng phổi sẽ hấp thu. Điều trị bảo tồn như: thực hiện y lệnh kháng sinh, giảm đau và theo dõi thêm. Nếu dịch trong khoang màng phổi trung bình, trong vòng vài giờ sau khi bị thương lượng máu mất từ 250ml – 750ml tương đương với 15% lượng máu trong cơ thể người lớn. Trên lâm sàng biểu hiện choáng mất máu, hội chứng 3 giảm: sờ rung thanh giảm, gõ đục, nghe âm phế bào giảm và hội chứng rối loạn hô hấp, trên X quang ngực ở tư thế đứng thẳng thấy mức dịch nằm trong giới hạn giữa của bờ dưới xương bả vai và bờ trên vòm hoành. Với mức độ này người bệnh cần hồi sức nội khoa chống choáng, truyền máu, đặt dẫn lưu màng phổi giúp phổi giãn nở hoàn toàn, nếu ở nơi thiếu phương tiện thì cần chọc hút để lấy máu ra.
Nếu lượng dịch nhiều, thường trên 750ml – 1.500ml tương đương 30% lượng máu trong cơ thể người lớn. Biểu hiện trên lâm sàng là hội chứng 3 giảm, hội chứng suy hô hấp và hội chứng mất máu, trên X quang ngực thẳng tư thế đứng thấy mờ cả toàn bộ bên phổi. Nếu trung thất bị đẩy lệch sang bên đối diện thì nguy cơ tử vong cao. Phương pháp điều trị tốt nhất là dẫn lưu màng phổi ngay nhưng nếu không hiệu quả thì cần mở ngực cấp cứu. Tràn khí tự phát thường có chỉ định dẫn lưu màng phổi.
Gãy sườn
Là hình thức phổ biến của chấn thương ngực. Xương sườn thứ 4 – 9 là hay bị gãy nhất do ít được bảo vệ bởi cơ ngực. Nếu gãy vụn hay di động thì rất nguy hiểm cho phổi và màng phổi.
Triệu chứng lâm sàng
Đau ở chỗ gãy, thở nông, đau tăng khi ho hay hít thở sâu và chính vì thế người bệnh không dám thở nên nguy cơ dễ bị xẹp phổi. Sờ dọc theo khung sườn có thể thấy dấu hiệu lạo xạo của xương. X quang phổi thấy vị trí xương gãy.
Điều trị
Mục đích của điều trị là giảm đau, giúp gia tăng nhịp thở và màng phổi giãn nở tốt ngăn ngừa xẹp phổi. Gây tê thần kinh liên sườn tại chỗ trên và dưới 2 xương sườn giúp giảm đau. Thuốc dùng để tác dụng giảm đau trong vài giờ tới vài ngày.
Băng ngực cố định nếu không có chỉ định là phương pháp điều trị cần tránh vì nó hạn chế thở do băng cố định cũng hạn chế sự giãn nở phổi và nguy cơ sẽ bị xẹp phổi. Điều trị cho người bệnh được nghỉ ngơi, tránh gắng sức, hướng dẫn người bệnh cách thở. Thuốc ngủ cũng được sử dụng nhưng phải thận trọng và theo dõi sát hô hấp vì có thể gây ức chế hô hấp.
Mảng sườn di động
Hậu quả là gãy nhiều xương sườn và thành ngực không vững sẽ không duy trì sự thở và thông khí nên người bệnh sẽ rơi vào hô hấp ngược chiều. Khi thở vào thì lồng ngực bị xẹp, khi thở ra thì lồng ngực căng phồng. Hô hấp đảo ngược sẽ gây cản trở thông khí của phổi ở vùng tổn thương, đưa đến thiếu oxy. Kết hợp với đau và tổn thương xương sườn làm mất đi sự nâng thành ngực và góp phần làm thay đổi kiểu thở.
Triệu chứng lâm sàng
Người bệnh bị giập ngực, nếu tỉnh thì thăm khám bằng cách quan sát thấy người bệnh thở nhanh, nông, tím tái, tim đập nhanh. Người bệnh mê do gãy nhiều xương sườn: giảm oxy, thành ngực di động bất đối xứng và không theo nhịp thở, sờ sự di động lồng ngực, tiếng lạo xạo do gãy xương sườn. Kiểm tra X quang để chẩn đoán chính xác.
Xử trí tại chỗ
Cho người bệnh nằm nghiêng về phía mảng sườn di động. Đặt 1 túi đựng bông dày, chắc vào ổ gãy. Nếu có dị vật thì không nên lấy dị vật ra trong lúc này.
Chăm sóc
Theo dõi sát dấu chứng sinh tồn, phòng chống choáng bằng cách ủ ấm người bệnh, trấn an người bệnh, đưa người bệnh vào vùng thoáng khí, tránh di chuyển xoay trở người bệnh, tránh làm người bệnh đau. Chuyển viện ưu tiên, cần giúp người bệnh giảm đau bằng thuốc và hướng dẫn người bệnh hít thở nhẹ nhàng.
Phương pháp điều trị tại bệnh viện
Thông khí, thở oxy ẩm, giúp giãn nở ngực và đảm bảo đủ oxy, thở máy áp suất dương cuối kỳ thở ra (PEEP: Possitive end–expiratory pressure).
Cố định thành ngực cơ bản: có thể phục hồi hình thể, làm lồng ngực vững chắc, phục hồi sinh lý của xương sườn bằng cách kéo liên tục mảng sườn, giải phẫu kết hợp xương bằng kim loại, đặt dẫn lưu màng phổi giúp lấy dịch và khí ra khỏi khoang màng phổi, giúp phổi giãn nở tốt và thông khí tốt.
Vết thương ngực
Vết thương thấu ngực là gây thủng các lớp cơ của thành ngực làm xoang màng phổi thông thương với bên ngoài. Vết thương thấu ngực có 2 loại là: vết thương thấu ngực kín là khi bị xuyên thủng thì xoang màng phổi được bịt kín không thông thương với bên ngoài; và vết thương thấu ngực mở thường nguy hiểm vì tổn thương trên thành ngực đủ lớn làm cho khoang màng phổi thông thương với bên ngoài. Trong vết thương thấu ngực mở còn gọi là vết thương phì phò màng phổi, trung thất bị đẩy sau mỗi nhịp thở gắng sức. Cấp cứu cần bịt kín ngay lỗ thủng bằng bất kỳ phương tiện nào sẵn có như bông băng, gối, quần áo… sau đó mới chuyển người bệnh đến bệnh viện để dẫn lưu và khâu kín lỗ thủng.
Trong trường hợp vết thương thấu ngực như dao đâm, vật nhọn xuyên thủng ngực thì tuyệt đối không lấy dị vật ra khỏi thành ngực trước khi chuyển nạn nhân đến bệnh viện.
|
Duy trì thông khí, thở oxy ẩm áp suất cao. Thiết lập 2 đường truyền lớn. Cởi bỏ áo và thăm khám vùng ngực tổn thương tìm dấu hiệu điểm đau chói và dấu hiệu lạo xạo của gãy sườn. Theo dõi dấu chứng sinh tồn, tri giác, độ bão hoà oxy, lượng nước tiểu xuất. Lượng giá mức độ căng của màng phổi, nếu quá căng thì phụ giúp bác sĩ chọc dò dẫn lưu. Băng vết thương với băng không cho không khí đi qua. Không lấy dị vật ra ngay, cố ñịnh với băng chèn chặt. Khám xét lại xem có tổn thương khác như chảy máu hay không và ñiều trị thích hợp. Đặt người bệnh ở tư thế semi Fowler hay nằm nghiêng về phía tổn thương. |
Bảng 27.1. Cấp cứu người bệnh chấn thương ngực
Trợ giúp đặt ống dẫn lưu màng phổi
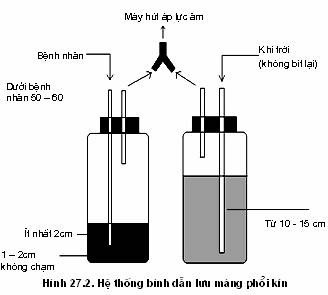
Chuẩn bị bình chứa và dây câu nối.
Cho người bệnh nằm đầu cao khoảng 30 độ, để tay bên đặt dẫn lưu lên cao, cố định người bệnh.
Điều dưỡng sát trùng lần 1 bằng bông alcol iode vùng cần dẫn lưu (rộng ra 5cm).
Giúp bác sĩ sát trùng tay sau khi mang khẩu trang, rửa tay, mang găng vô khuẩn.
Điều dưỡng mở mâm dụng cụ.
Bác sĩ sát trùng da lần 2.
Điều dưỡng tiếp liệu thuốc gây tê.
Hỗ trợ bác sĩ đặt dẫn lưu.
Điều dưỡng quan sát tình trạng người bệnh trong lúc bác sĩ tiến hành.
Điều dưỡng giúp bác sĩ cố định dây câu.
Điều dưỡng băng kín vết thương.
Thực hiện y lệnh chụp X quang kiểm tra dẫn lưu sau khi đặt.
Điều dưỡng đặt bình hứng dẫn lưu nơi an toàn.
Ghi hồ sơ.
Theo dõi người bệnh trong nhiều giờ.
Quy trình chăm sóc người bệnh chấn thương ngực
Nhận định tình trạng người bệnh
Hỏi: cơ chế chấn thương như tai nạn giao thông, té đập ngực… thời điểm chấn thương… Những thông tin này giúp bác sĩ xử trí tốt trong phẫu thuật cấp cứu và trong các trường hợp chảy máu cấp.
Nhìn: dấu hiệu tắc nghẽn khí đạo như nhịp thở nhanh, co kéo cơ hô hấp phụ chứng tỏ thiếu oxy máu động mạch, tình trạng di động của thành ngực giảm, tím tái đầu môi chứng tỏ thiếu oxy đến các mô.
Đánh giá tình trạng suy hô hấp, dấu hiệu thiếu oxy, đờm, tính chất cơn ho. Dấu hiệu tĩnh mạch cổ nổi do hội chứng chèn ép tim cấp do chấn thương thủng vỡ tim. Hình ảnh mặt nạ bầm máu trong hội chứng ngạt thở do chấn thương. Nếu người bệnh ho ra máu và kết hợp cùng X quang phổi để phát hiện giập phổi. Điều dưỡng cần đánh giá tình trạng nặng như: da niêm xanh tái chứng tỏ người bệnh mất máu.
Nghe: âm phế bào giảm hay mất có thể gặp trong tràn dịch hay tràn máu màng phổi. Tiếng tim xa xăm trong hội chứng chèn ép tim cấp.
Sờ: tìm dấu hiệu đau chói và tiếng lạo xạo xương gãy, tìm thấy dấu hiệu tràn khí dưới da.
Gõ: âm đục chứng tỏ tràn dịch màng phổi, âm vang chứng tỏ tràn khí màng phổi.
Tình trạng tim mạch: huyết áp, nhịp tim, mạch, nước xuất nhập.
Xét nghiệm: theo dõi kết quả khí máu, điện giải, công thức máu.
X quang ngực: thẳng, nghiêng.
Hệ thống dẫn lưu màng phổi: số lượng, màu sắc, tính chất dịch. Tình trạng hoạt động của hệ thống. Có dấu hiệu sủi bọt liên tục. Hệ thống hút với áp lực hút như thế nào ?
Tâm lý: lo âu, đau, bối rối.
Chẩn đoán và can thiệp
Suy giảm khả năng thở do đau
Nhận định thông khí: nhịp thở, tần số thở, tính chất thở, căng giãn lồng ngực, suy hô hấp, co kéo lồng ngực, thở kèm theo cơ hô hấp phụ…
Trợ giúp bác sĩ đặt dẫn lưu màng phổi, chăm sóc và theo dõi tình trạng dẫn lưu.
Ngăn ngừa yếu tố nguy cơ người bệnh rơi vào tình trạng suy hô hấp như nghẹt đờm, duy trì người bệnh ở tư thế dễ thở (tư thế Fowler). Khuyến khích và hướng dẫn người bệnh cách hít thở sâu. Điều dưỡng thực hiện hút đờm nếu người bệnh thở khò khè do có nhiều đờm nhớt ứ đọng. Phòng ngừa nhiễm trùng do dẫn lưu, nội khí quản, thở máy, khi hút đờm điều dưỡng phải áp dụng kỹ thuật vô trùng khi chăm sóc.
Suy giảm trao đổi khí do người bệnh không dám thở, do gãy sườn
Lượng giá dấu hiệu chứng tỏ người bệnh giảm sự trao đổi khí: người bệnh có biểu hiện bồn chồn, bứt rứt, lo lắng, cánh mũi phập phồng, tím tái vùng môi miệng.
Thở oxy, theo dõi khí máu, PaCO2, PaO2, khí máu động mạch, điện tim.
Thực hiện thở máy nếu người bệnh suy hô hấp hay do gãy sườn di động.
Theo dõi chức năng của thận và tổng nước xuất nhập, thiếu oxy mô mạn tính, theo dõi sự thay đổi điện giải có thể ảnh hưởng đến trao đổi oxy và trao đổi biến dưỡng. Nhiệt độ của sự dao động này là do thay đổi biến dưỡng và nhiễm trùng thứ phát.
Người bệnh không tống xuất được đờm
Lượng giá người bệnh không có khả năng bài tiết đờm nhớt. Nguyên nhân do người bệnh đau không dám thở sâu, không dám ho, khạc. Giúp người bệnh khạc đờm với phương pháp thích hợp, tư thế Fowler, ho, hút đờm. Nên thực hiện thuốc giảm đau khi hướng dẫn người bệnh ho, khạc. Nghe phổi cẩn thận, theo dõi tính chất thở, âm phổi, ho, đờm. Hướng dẫn người bệnh cách thở qua bình có viên bi. Lượng giá tình trạng người bệnh bị mệt và yếu tố liên quan giúp người bệnh có tư thế thoải mái.
Suy kiệt do dinh dưỡng vì không dám ăn
Hướng dẫn người bệnh ăn nhiều lần, nhai kỹ, tránh để dạ dày căng chướng làm cho cơ hoành hạn chế di động và như thế người bệnh sẽ bị hạn chế thở. Ăn đầy đủ chất dinh dưỡng, theo dõi cân nặng. Nên cho người bệnh thực hiện tư thế đầu cao khi ăn. Người bệnh ăn uống bình thường, không kiêng cữ, tránh ăn thức ăn nhiều dầu mỡ.
Khả năng thiếu dịch do mất máu, mất dịch
Trong tình trạng nặng, lượng giá dấu hiệu chảy máu dạ dày thứ phát do stress sinh lý. Theo dõi hemoglobine, dung tích hồng cầu, quan sát phân, chất nôn ói, tính chất dịch dạ dày, dấu chứng sinh tồn.
Người bệnh được theo dõi qua CVP, dấu hiệu thiếu nước trên lâm sàng như véo da, nước tiểu ít,…
Điều dưỡng thực hiện truyền nước, điện giải đầy đủ và chính xác. Chúng ta thấy rằng thiếu ion kali, calci đều có nguy cơ cao về tim mạch. Việc bù nước và điện giải cần chính xác vì đối với người bệnh nặng, người già thường việc thừa và thiếu nước rất gần nhau. Theo dõi dung tích hồng cầu (Hct), nếu người bệnh mất máu nhiều nên thực hiện y lệnh truyền máu chính xác.
Suy giảm khả năng vận động
Trong trường hợp người bệnh kéo tạ trong gãy sườn di động cũng hạn chế việc vận động của người bệnh. Suy giảm khả năng vận động, khả năng thở của người bệnh cũng gây ra nguy cơ cao trong viêm phổi, xẹp phổi cho người bệnh, tắc mạch. Điều dưỡng cần hướng dẫn người bệnh xoay trở, ngồi dậy, tập vận động tứ chi và nên thực hiện thuốc giảm đau khi tập.
Dẫn lưu màng phổi
Tràn khí màng phổi: theo dõi khí thoát ra để đánh giá còn khí trong khoang màng phổi hay không, tổn thương gây tràn khí có nặng nề hay không…
Tràn máu màng phổi – dẫn lưu hậu phẫu: theo dõi tính chất, màu sắc, lượng máu ra mỗi giờ trong 4 giờ đđầu liên tiếp. Sau đó ghi nhận tiếp khoảng 12 giờ/1 lần.
Tràn dịch màng phổi lượng nhiều: do lượng dịch nhiều trong khoang màng phổi không thể xả hết ngay một lần, phẫu thuật viên thường cho chỉ định kẹp ống dẫn lưu. Người phẫu thuật viên sẽ là người xả tiếp dịch ra tuỳ theo tình trạng của người bệnh. Thao tác mở kẹp cho dịch ra thật chậm để tránh nguy hiểm cho người bệnh do thay đổi áp lực đột ngột trong khoang lồng ngực.
Thay bình: nên thay bình khi dịch ra lớn hơn 500ml. Luôn nhớ phải kẹp kín ống dẫn lưu trước khi tháo ống nối ra để thay bình.
Một số tình huống nguy hiểm cần lưu ý
Máu đỏ tươi, ra liên tục nhiều hơn 100ml trong 4 giờ liên tiếp sau mổ hoặc sau khi đặt ống dẫn lưu do tràn máu màng phổi, cần báo bác sĩ để xử trí ngay.
Khí ra liên tục trong bình dẫn lưu, người bệnh khó thở hơn hoặc xuất hiện tràn khí dưới da lan rộng. Các bước xử trí như sau:
Bước 1: kiểm tra hệ thống xem có bảo đảm kín hay không, có thể bị hở do tụt các chỗ nối ống.
Bước 2: báo bác sĩ phẫu thuật viên.
Tụt ống dẫn lưu, lỗ bên thoát ra khỏi thành ngực.
Rút dẫn lưu màng phổi
Nguyên tắc
Không có thời gian cụ thể. Rút sớm nhất khi có thể được.
Rút khi đã đạt được mục đích dẫn lưu. Không nên lưu ống dẫn lưu quá 5 ngày.
Hình 27.3. Dẫn lưu màng phổi có máu
Kỹ thuật rút ống dẫn lưu khoang màng phổi
Tháo băng vết mổ.
Kẹp ống dẫn lưu.
Sát trùng.
Cắt chỉ cố định ống dẫn lưu.
Rút nhẹ để thử ống: xem có dính ống không ?
Siết chỉ chờ (hoặc bóp hai ngón tay trên và dưới ống nếu dùng kẹp Agraff).
Hướng dẫn người bệnh hít sâu, nín thở, rặn (nghiệm pháp Valsalva).
Rút ống nhanh và dứt khoát, trong khi người bệnh đang nín thở rặn.
Cột lại chỉ chờ (hoặc đặt kẹp Agraff, hiện nay ít dùng).
Chăm sóc sau rút ống dẫn lưu
Hướng dẫn người bệnh tập thở.
Cho người bệnh nằm ở tư thế Fowler.
Theo dõi tình trạng hô hấp và cho người bệnh thở oxy theo y lệnh.
Chăm sóc vết thương dẫn lưu.
Giáo dục người bệnh
Hướng dẫn người bệnh cách xoay trở, cách thở sâu giúp màng phổi căng giãn.
Hướng dẫn người bệnh tránh tiếp xúc với người bị viêm đường hô hấp, tránh cảm lạnh, tránh gió lùa, tránh những vùng ô nhiễm nhiều bụi. Người bệnh không nên gắng sức trong thời gian 3 tháng đầu. Nếu người bệnh có khó thở, đau ngực cần được tái khám ngay. Tập luyện dưỡng sinh, tập hít thở để tránh nguy cơ dày dính màng phổi. Cho người bệnh ăn uống bình thường.
Lượng giá
Phổi người bệnh giãn nở tốt, nghe rì rào phế nang rõ, người bệnh không bị mệt, không có dấu hiệu khó thở, người bệnh thông hiểu các vấn đề về chăm sóc và phòng ngừa bệnh khi xuất viện.
Tài liệu tham khảo
Marilyn Stapleton. Nursing care of patients with respiratory dysfunction, in Medical Surgical Nursing Foundations for Clinical Practice, 2nd ed., W.B. Saunders company, 1998, 580 – 590.
Pamela Becker weilitz, Trisch Van Sciver, Nursing role in Management of Obstructive Pulmonary Diseases, in Medical Surgical Nursing, 4th ed., Lewis Collier Heitkemper/ MOSBY, 1992, 684 – 730.
Debra C. Broadwell, Respiratory System, chapter 2, Mosby’s Manual of Clinical Nursing, 2nd ed., Mosby Company, 1986, 209.
Nguyễn Khánh Dư, Chấn thương và vết thương ngực, Bệnh học và điều trị học ngoại khoa lồng ngựctim mạch – thần kinh, Đại học Y Dược thành phố Hồ Chí Minh, 2002, 9.