Bệnh học thủng dạ dày
Thủng dạ dày hay thủng tá tràng là biến chứng thường gặp do nguyên nhân của loét dạ dày. Thủng dạ dày là bệnh lý cấp cứu ngoại khoa tiêu hoá.
Triệu chứng lâm sàng
Hỏi: Tiền sử người bệnh có đau dạ dày không, người bệnh thường biết được bệnh do thường hay đau bụng và cơn đau có chu kỳ hay đã từng điều trị bệnh trước đó.
Đau bụng dữ dội và đột ngột: đau bụng thường xảy ra đột ngột. Lúc đầu đau lâm râm ở trên rốn, có thể lan ra toàn ổ bụng, sau đó đau dữ dội như dao đâm và đây là lúc người bệnh bị thủng dạ dày. Đây là dấu hiệu đưa người bệnh đến bệnh viện và họ có ấn tượng rất rõ về cơn đau này.
Sờ: bụng cứng như gỗ, ấn đau nhiều.
Nhìn: bụng không tham gia nhịp thở, thở ngực, người bệnh nằm im không dám cử động.
X quang: thấy có liềm hơi dưới hoành.
Điều trị
Chủ yếu là ngoại khoa nhưng thường người bệnh đến bệnh viện trong tình trạng choáng nên hầu như người bệnh cần được hồi sức trước khi tiến hành phẫu thuật và thời gian hồi sức tuỳ thuộc vào tình trạng người bệnh.
Hồi sức trước mổ: tư thế người bệnh nằm đầu cao 15–300, kê chi cao. Nếu có chẩn đoán xác định thì thực hiện y lệnh thuốc giảm đau. Hút dạ dày liên tục để tránh nguy cơ dịch dạ dày chảy vào trong xoang bụng. Không cho người bệnh ăn uống. Thực hiện bồi hoàn nước và điện giải cho người bệnh. Đặt thông tiểu, thực hiện kháng sinh theo y lệnh.
Ngoại khoa: phẫu thuật khâu lỗ thủng qua lỗ mở, khâu lỗ thủng qua phẫu thuật nội soi ổ bụng, cắt dạ dày cấp cứu, cắt thần kinh X.
Quy trình chăm sóc người bệnh thủng dạ dày
Nhận định tình trạng người bệnh
Khai thác bệnh sử: thường có tiền sử loét dạ dày.
Triệu chứng đau bụng xảy ra đột ngột, đau bụng trên rốn dữ dội, liên tục và tăng dần. Người bệnh nôn khan, sau nôn vẫn không giảm đau, bí trung, đại tiện.
Thăm khám:
Nhìn: bụng ít tham gia cùng nhịp thở, không di động, cơ bụng nổi rõ, có dấu hiệu nhiễm trùng. Sờ: bụng cứng như gỗ, co cứng, người bệnh đến trễ sẽ thấy bụng chướng.
Gõ: mất vùng đục trước gan, gõ thấy đục vùng thấp. Nghe: nhu động ruột mất hay giảm.
Toàn thân: người bệnh rơi vào cơn choáng, nhiệt độ cao thường sau thủng 18 – 24 giờ do nhiễm trùng, dấu mất nước và rối loạn điện giải.
Chẩn đoán và can thiệp điều dưỡng
Đau bụng gia tăng khi người bệnh cử động hay khi thở
Giải thích cho người bệnh hiểu nguyên nhân đau bụng giúp người bệnh an tâm. Di chuyển, xoay trở người bệnh nhẹ nhàng, tránh thăm khám thường xuyên, không nên xoay trở người bệnh đột ngột. Cho người bệnh nằm tư thế semi Fowler giúp người bệnh thở dễ dàng. Hướng dẫn thở vào sâu nhẹ nhàng và thở ra chậm từ từ. Theo dõi sát hô hấp vì do đau người bệnh không dám thở nên dễ dàng thiếu oxy, rơi vào suy hô hấp. Nếu có dẫn lưu dạ dày qua mũi nên hút thường xuyên tránh nôn ói tràn vào khí quản. Thực hiện thuốc giảm đau khi có chẩn đoán xác định.
Mất nước và rối loạn điện giải do nôn ói và do liệt ruột
Theo dõi dấu mất nước như người bệnh khát, dấu véo da đàn hồi chậm trên 2 giây, niêm mạc miệng khô, áp lực tĩnh mạch trung tâm (CVP)
sắc, dịch thoát ra, tình trạng bụng. Theo dõi kết quả xét nghiệm ion đồ, BUN, creatinine, Hct. Nghe tiếng nhu động ruột và tình trạng chướng bụng của người bệnh. Theo dõi các triệu chứng lâm sàng của rối loạn điện giải, nước xuất nhập, thực hiện thuốc giảm nôn.
Nguy cơ thiếu oxy do người bệnh thở kém vì đau không dám thở
Thực hiện cho người bệnh thở oxy. Theo dõi nhịp thở, tần số, tính chất thở thường xuyên. Hướng dẫn cách thở, theo dõi thiếu oxy, nồng độ oxy trong máu. Thực hiện thuốc giảm đau, hạn chế thăm khám, tránh xoay trở đột ngột. Giúp người bệnh tư thế thoải mái, giảm đau.
Người bệnh có nguy cơ rơi vào cơn choáng do đau, sợ, nhiễm trùng
Liệu pháp tâm lý giúp người bệnh an tâm, ủ ấm. Theo dõi cơn đau, thực hiện thuốc giảm đau khi chẩn đoán xác định. Theo dõi dấu chứng sinh tồn phát hiện sớm choáng. Thực hiện kháng sinh theo y lệnh. Theo dõi da niêm, kết quả xét nghiệm chức năng thận, nước tiểu/giờ.
Người bệnh lo lắng trước mổ cấp cứu
Giải thích cho người bệnh lợi ích của việc mổ, đây là trường hợp cấp cứu ngoại khoa vì dịch dạ dày có nguy cơ chảy vào khoang phúc mạc đưa đến viêm phúc mạc và tử vong. Cung cấp cho người bệnh những thông tin cần thiết về cuộc mổ như khâu lỗ thủng, cắt dạ dày.
Chuẩn bị trước mổ
Hầu hết người bệnh thủng dạ dày đều được mổ cấp cứu nhưng do đây là bệnh lý cấp cứu ngoại khoa nên thường hồi sức trước khi phẫu thuật.
Điều dưỡng thực hiện đặt ống hút dạ dày, giúp hạn chế bớt phần nào dịch dạ dày chảy vào khoang phúc mạc, theo dõi xuất huyết dạ dày, giảm chướng bụng, hút dạ dày giảm căng chướng trong mổ và giải áp sau mổ. Điều dưỡng theo dõi và ghi vào hồ sơ tính chất, màu sắc, số lượng dịch hút ra.
Giải thích cho người bệnh biết việc cần thiết phải mổ, hướng dẫn người bệnh nhịn ăn uống, thực hiện các xét nghiệm khẩn về máu, nước tiểu.
Truyền dịch ở tĩnh mạch lớn và gần tim, phụ giúp bác sĩ đặt áp lực tĩnh mạch trung tâm, tiêm thuốc giảm đau và kháng sinh, dấu chứng sinh tồn trước mổ. Nếu người bệnh lớn tuổi, có bệnh lý tim mạch, bệnh nặng nên đo điện tim.
Vệ sinh vùng mổ, đặt thông tiểu cho người bệnh, theo dõi sát nước xuất nhập. Điều dưỡng cần hiểu biết các phương pháp giải phẫu để giải thích cho người bệnh an tâm.
Trong những trường hợp mổ dạ dày chương trình, điều dưỡng cần chú ý nuôi dưỡng người bệnh tốt, cung cấp protein, vitamin C, vitamin K nhằm cải thiện tình trạng hình thành cục máu đông và giúp vết thương mau lành.
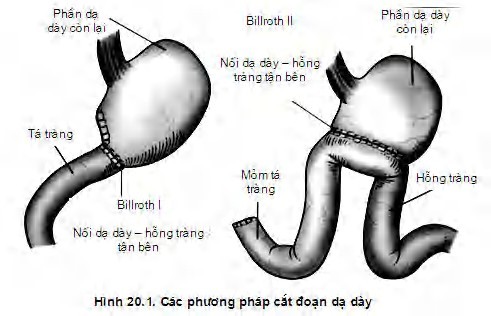
Người bệnh nhịn ăn uống trước mổ 24 giờ. Đặt ống thôngdạ dày đêm trước mổ. Các phương pháp phẫu thuật thể hiện trên hình 20.1.
Cắt dạ dày:
Nối dạ dày–tá tràng (gastroduodenostomy) hay Billroth I.
Nối dạ dày–hỗng tràng (gastrojejunostomy) hay Billroth II.
Cắt dây X (vagotomy).
Mở rộng môn vị (pyloroplasty).
Khâu lỗ thủng với điều trị thuốc kháng tiết.
Khâu lỗ thủng với điều trị tiệt trừ H. pylori.
Thông báo về phương pháp gây mê, vết mổ ở đâu, dẫn lưu như thế nào, tiên lượng sau mổ. Giáo dục người bệnh và thân nhân cách chăm sóc sau mổ: ho, hít thở sâu, đi lại sớm.
Quy trình chăm sóc người bệnh sau mổ thủng dạ dày
Nhận định tình trạng người bệnh sau mổ
Theo dõi dấu chứng sinh tồn mỗi 4 giờ hay thường hơn tuỳ tình trạng người bệnh. Thẩm định lại tình trạng đau bụng, đau vết mổ. Quan trọng nhất là tình trạng hô hấp của người bệnh. Do đau, do chướng bụng, do ống Levine nên người bệnh hạn chế thở, có nguy cơ thiếu oxy sau mổ. Điều dưỡng cần nhận định tình trạng hô hấp và dấu hiệu thiếu oxy. Kiểm tra băng vết mổ có thấm máu, màu sắc và số lượng dịch dẫn lưu, dấu hiệu chảy máu sau mổ qua dẫn lưu. Tổng trạng người bệnh rất quan trọng vì thường người bệnh suy kiệt nhiều sau mổ. Theo dõi tri giác thường xuyên vì do tình trạng choáng cũng có nguy cơ xảy ra nên đây là dấu hiệu giúp điều dưỡng phát hiện sớm tình trạng trở nặng của người bệnh. Hoạt động ống Levine; màu sắc, tính chất, số lượng. Tình trạng bụng: đau bụng, chướng, dấu hiệu bụng ngoại khoa (bụng gồng cứng). Nghe nhu động ruột, hỏi người bệnh trung tiện được chưa. Theo dõi người bệnh có nôn ói, tiêu chảy, tình trạng suy dinh dưỡng, tình trạng mất nước, rối loạn điện giải.
Chẩn đoán và can thiệp điều dưỡng
Người bệnh có nguy cơ chảy máu sau mổ khâu lỗ thủng dạ dày
Theo dõi sát dấu chứng sinh tồn. Phát hiện sớm dấu hiệu chảy máu sau mổ qua ống thông dạ dày, dấu chứng sinh tồn, tình trạng bụng, dẫn lưu, huyết áp giảm, Hct giảm. Thực hiện các y lệnh truyền máu, truyền dịch, hồi sức người bệnh. Công tác tư tưởng cho người bệnh. Thực hiện chuẩn bị người bệnh mổ cấp cứu lại nếu phát hiện tình trạng chảy máu lại.
Người bệnh đau sau mổ, khó thở do đau
Thực hiện thuốc giảm đau theo y lệnh. Nâng cao thành giường, hướng dẫn người bệnh hít thở sâu, ho, xoay trở nhẹ nhàng. Nếu không choáng nên cho người bệnh ngồi dậy hay nằm tư thế Fowler, chân co nhẹ nhàng lên bụng. Theo dõi tránh bàng quang căng chướng, khuyến khích người bệnh thư giãn, không gồng cứng bụng. Theo dõi dấu hiệu khó thở, theo dõi dấu hiệu thiếu oxy. Cung cấp đầy đủ oxy cho người bệnh.
Người bệnh chướng bụng do liệt ruột sau mổ
Ống hút dạ dày cần hút ngắt quãng tránh tắc nghẽn, theo dõi sát tính chất, số lượng, màu sắc dịch dạ dày, rút khi có y lệnh. Nằm tư thế Fowler, xoay trở, vận động sớm, tập thở. Theo dõi tình trạng bụng chướng, đau, nghe nhu động ruột, thường xuyên đo vòng bụng để đánh giá tình trạng căng chướng bụng. Chăm sóc vệ sinh răng miệng.
Nguy cơ người bệnh nhiễm trùng qua ống dẫn lưu, vết mổ
Thường phẫu thuật viên sẽ đặt dẫn lưu dưới gan, dẫn lưu túi cùng Douglas vì thế điều dưỡng cần hướng dẫn người bệnh thường xuyên nằm nghiêng về phía dẫn lưu. Theo dõi màu sắc, số lượng, tính chất của dịch, câu nối xuống thấp, nếu thấy có máu tươi chảy ra nên lấy lại dấu chứng sinh tồn và báo bác sĩ ngay. Rút dẫn lưu tuỳ theo mục đích điều trị.
Ống thông tiểu cần rút sớm khi không còn dấu hiệu choáng để ngừa nhiễm trùng tiểu. Vết mổ thường không thay băng nếu vết mổ vô trùng, cắt chỉ sau 6–7 ngày. Nếu người già, suy dinh dưỡng, thành bụng yếu thì cắt chỉ muộn hơn.
Người bệnh lo lắng về dinh dưỡng sau mổ
Trong những ngày đầu khi chưa có nhu động ruột người bệnh được nuôi dưỡng bằng dịch truyền. Tuỳ bệnh lý và phương thức phẫu thuật mà thực hiện việc cho ăn qua đường nào, và khi nào thì được ăn. Trong những ngày đầu được ăn người bệnh ăn thức ăn mềm, loãng, dễ tiêu, từ lỏng đến đặc dần, nhai kỹ, chia 6 lần ăn trong ngày. Theo dõi tình trạng khó tiêu, ợ hơi, chướng bụng sau ăn. Nên ăn ở tư thế ngồi hay tư thế Fowler, chỉ nằm sau ăn 30 phút. Tránh thức ăn có nhiều chất xơ, tránh uống nước trong bữa ăn. Với người bệnh cắt toàn bộ dạ dày điều dưỡng cần chú ý chế độ ăn phù hợp theo đường cho ăn.
Người bệnh lo lắng về bệnh sau mổ
Điều trị thủng dạ dày chủ yếu là khâu lỗ thủng. Đây là phương pháp đơn giản, nhẹ nhàng nhưng không triệt để (còn để lại ổ loét), do đó sau mổ cần kết hợp với điều trị nội khoa (thuốc băng niêm mạc, kháng tiết…)
Cách sinh hoạt: nghỉ ngơi hợp lý, tránh lo âu.
Thuốc điều trị: uống thuốc đúng thời gian, đúng giờ, đúng thuốc, đúng liều.
Tránh dùng các thuốc gây tổn thương niêm mạc dạ dày như: Aspirin, corticoid… Dùng thuốc che chở niêm mạc dạ dày. Nên tái khám đúng hẹn hay khi có triệu chứng bất thường như đau bụng, nôn ra máu. Khuyên người bệnh tránh thức ăn quá chua, quá cay, nhai kỹ khi ăn. Tránh dùng rượu, trà, cà phê, thuốc lá.
Người bệnh có nguy cơ chảy máu, bục xì vết khâu sau mổ cắt đoạn dạ dày
Người bệnh mổ cấp cứu với phẫu thuật lớn mà thời gian chuẩn bị ngắn nên điều dưỡng theo dõi sát dấu chứng sinh tồn, phòng chống choáng cho người bệnh. Ống dẫn lưu dưới gan được rút bỏ theo y lệnh (thường rút 2–3 ngày sau mổ, nếu người bệnh có ổ loét xơ chai, đóng mỏm tá tràng khó… thời gian rút thường là 5– 6 ngày sau mổ). Trong thời gian này điều dưỡng chú ý màu sắc dịch chảy ra. Ống hút dạ dày hút, theo dõi sát và phát hiện sớm dấu hiệu chảy máu. Lượng giá dấu hiệu choáng do giảm thể tích, điều dưỡng thực hiện theo dõi dấu chứng sinh tồn, dẫn lưu, chảy máu vết mổ, lượng nước xuất nhập, ống Levine.
Người bệnh liệt ruột do cắt dây thần kinh x và nối vị tràng hoặc mở rộng môn vị
Điều dưỡng theo dõi ống hút dạ dày kỹ hơn, nếu thấy máu tươi nên theo dõi dấu chứng sinh tồn và báo bác sĩ. Theo dõi chướng bụng, nghe và đánh giá tình trạng nhu động ruột do người bệnh sẽ chậm có nhu động ruột. Cho người bệnh vận động sớm, tập thở bụng, thực hiện thuốc tăng nhu động ruột.
Biến chứng do nằm lâu trên người bệnh cắt dạ dày
Lượng giá các biến chứng phổi: nghe phổi, thở oxy, theo dõi nồng độ oxy qua oxymeter, hút đàm nhớt, tần số, kiểu thở. Khuyến khích người bệnh xoay trở, hít thở sâu. Thăm khám ngăn ngừa nghẽn mạch và tắc mạch, vận động sớm, dùng tất chun, kiểm tra nơi bó cột tay chân gây cản trở tuần hoàn. Giảm đau vết mổ như biết cách dùng tay giữ vết mổ khi ho, nôn ói.
Lượng giá
Người bệnh ổn định, không có dấu hiệu nhiễm trùng. Người bệnh trở về với gia đình an toàn.
Người bệnh hiểu được việc thực hiện thuốc điều trị khi xuất viện. Người bệnh phòng ngừa được loét tái phát và điều trị sớm.
Quy trình chăm sóc người bệnh mổ ung thư dạ dày
Nhận định tình trạng người bệnh
Nhận định người bệnh ung thư dạ dày cũng giống như người bệnh loét dạ dày. Cần thu thập thông tin từ người bệnh và gia đình về cách ăn uống, tâm lý, nhận thức về sức khoẻ và thăm khám người bệnh.
Nhận định về ăn uống: người bệnh có thay đổi về kiểu ăn uống trước đó 6 tháng. Thay đổi theo mùa hay ăn quá mặn.
Người bệnh thay đổi về cân nặng sau vài tháng, người bệnh giảm cân nhanh nhưng không tìm thấy nguyên nhân.
Người bệnh mắc chứng khó tiêu, no hơi, đầy bụng mặc dù ăn rất ít, đau bụng mơ hồ. Đau có khi giảm khi ăn, uống nước, hay dùng thuốc kháng acid nhưng đôi khi không giảm.
Theo dữ kiện về khoa nghiên cứu tinh thần và dân số học, ung thư dạ dày xảy ra ở bất kỳ tuổi nào, thường ở người có tiền sử gia đình có ung thư.
Chẩn đoán và can thiệp điều dưỡng
Điều dưỡng có vai trò phát hiện sớm ung thư dạ dày ở người bệnh là tập trung ở giai đoạn khởi đầu bởi những dấu hiệu đặc biệt như thiếu máu. Điều dưỡng thông báo những triệu chứng liên quan với ung thư dạ dày và dấu hiệu liên quan khi thăm khám.
Điều dưỡng cảnh báo những vấn đề liên quan khi nghĩ đến ung thư dạ dày như ăn mất ngon, giảm cân, mệt, bệnh lý dạ dày. Thường khuyến khích người bệnh thăm khám và làm thử nghiệm chẩn đoán.
Tìm hiểu tiền sử gia đình có người bị ung thư dạ dày nên khuyến khích người bệnh khám, xét nghiệm để xác định bệnh trong giai đoạn sớm và định kỳ.
Người bệnh có nhóm máu A có nguy cơ cao hơn các nhóm máu khác.
Người bệnh có nhiễm H. Pylori cần được điều trị đúng phác đồ và có kiểm tra. Khi kiểm tra có polyp dạ dày, trong trường hợp này người bệnh cần được theo dõi thường xuyên và có sự tham khảo của thầy thuốc. Thường người bệnh được nội soi dạ dày và làm sinh thiết. Chế độ ăn của những người có nguy cơ cao là hạn chế thức ăn quá chua, cay, không uống rượu hay hút thuốc.
Can thiệp cấp tính:
Hầu hết khi có chẩn đoán xác định ung thư dạ dày người bệnh đều được phẫu thuật để cắt bỏ khối ung thư và cắt dạ dày.
Người bệnh và gia đình sẽ bị choáng, mất niềm tin, đau khổ, lo lắng. Trong giai đoạn này, điều dưỡng cần hết sức thông cảm, hỗ trợ người bệnh và gia đình vượt qua nỗi đau.
Tuỳ vào vị trí ung thư trên dạ dày người bệnh có thể cắt bán phần dạ dày, hay 2/3; nếu ung thư nằm quá cao đôi khi người bệnh được cắt toàn bộ dạ dày và như thế người bệnh được nuôi ăn qua hỗng tràng. Điều dưỡng cung cấp những thông tin cần thiết giúp người bệnh an tâm.
Chăm sóc sau mổ
Nếu người bệnh phẫu thuật theo phương pháp Billroth I hay II thì chăm sóc như người bệnh phẫu thuật thủng dạ dày. Nhưng nếu người bệnh cắt dạ dày toàn phần thì ống Levine không còn dẫn lưu nhiều dịch bài tiết bởi vì phẫu thuật viên chỉ làm bồn chứa thay thế dạ dày. Ống Levine sẽ rút sau nhiều ngày khi nhu động ruột phục hồi.
Bắt đầu sẽ cho người bệnh uống ít nước. Người bệnh luôn được theo dõi dấu hiệu rò dịch ở chỗ nối như khó thở gia tăng, sốt, bụng chướng, đau. Khi người bệnh không có dấu hiệu rò dịch, điều dưỡng sẽ cho người bệnh ăn với số lượng ít, thức ăn mềm, loãng. Nên chia khẩu phần ăn từ 6–8 lần trong ngày.
Tránh cho người bệnh hội chứng Dumping. Nên hướng dẫn cho người bệnh chế độ ăn đúng. Dinh dưỡng kém cũng làm cho nguy cơ bục xì miệng nối, vết mổ lâu lành. Vì thế, cần cung cấp dinh dưỡng qua truyền dịch thay thế chế độ ăn qua miệng. Cung cấp các chất vitamin A, C, D, E, B và tiêm bắp vitamin B12 vì vitamin này sẽ hấp thu ở phần trên ruột non tham gia vào quá trình tạo máu, tránh tình trạng thiếu máu trên người bệnh sau mổ dạ dày. Người bệnh cần được thực hiện giảm đau và xoa dịu tâm lý sau mổ.
Hoá trị liệu
Hoá trị liệu sẽ được thiết lập cho người bệnh sau mổ. Thường điều trị ung thư bằng thuốc hoá trị 5FU.
Điều dưỡng cần thông tin về phương pháp điều trị hoá trị liệu, tác dụng phụ của thuốc cho người bệnh. Khi người bệnh hoá trị liệu ung thư thường có các triệu chứng như nôn ói sau 1 giờ truyền.
Giáo dục người bệnh: Giảm lo sợ, tránh lo lắng. Thông báo những tác dụng phụ giúp người bệnh an tâm. Rụng tóc sau khi truyền: người bệnh giận dữ, bối rối vì ảnh hưởng đến hình dáng. Cung cấp cho người bệnh tóc giả khi đi ra ngoài.
Tình dục khi điều trị hoá trị liệu: Mất khả năng tình dục tạm thời, mất khả năng sinh sản vĩnh viễn, rối loạn chu kỳ kinh nguyệt tạm thời hay vĩnh viễn, thay đổi gen. Người bệnh được hướng dẫn phương pháp ngừa thai. Tránh mang thai trong thời gian điều trị, chỉ được mang thai trên 2 năm sau điều trị. Người bệnh cũng có nguy cơ viêm nhiễm phù nề, loét vùng sinh dục nên tránh giao hợp trong giai đoạn này. Trong giai đoạn này nên tắm ấm giúp người bệnh dễ chịu hơn.
Giáo dục người bệnh khi xuất viện
Trước khi cho người bệnh xuất viện, cần hướng dẫn người bệnh về chế độ ăn, ăn nhiều lần, chia khẩu phần ăn từ 6–8 lần trong ngày, tránh thức ăn quá chua, cay, không uống rượu, hút thuốc.
Giảm đau cho người bệnh, hướng dẫn cách dùng thuốc, hướng dẫn thời gian điều trị hoá trị liệu theo lịch của người bệnh. Theo dõi định kỳ để phát hiện sớm biến chứng của bệnh cũng như tình trạng di căn có thể có của bệnh.
Hướng dẫn người bệnh tham gia vào sinh hoạt cộng đồng và làm việc thích hợp.
Lượng giá
Người bệnh khi xuất viện biết cách chăm sóc về ăn uống, thuốc điều trị.
Người bệnh biết được thời gian hoá trị liệu.
Vết mổ sạch sẽ.
Tài liệu tham khảo
Sally Brozenec. Nursing care of patients with disorders of the upper gastrointestinal System, in Medical Surgical Nursing Foundations for Clinical Practice 2nd ed., WB Saunders company (1998): 1058– 1059.
Jane M. Georges, Gladys Elizabeth Deters, Nursing role in Management Problems of Digestion, chapter 39, section 8, Medical Surgical Nursing, fourth Edition, Lewis Collier Heitkemper/MOSBY 1992: 1179–1206.
Debra C. Broadwell, Gastrointestinal System, in Mosby’s Manual of Clinlcal Nursing, 2nd ed., Mosby Company (1986): 771–775.
Lê Công Luận, Thủng ổ loét dạ dày tá tràng. Bài giảng bệnh học ngoại khoa, Đại học Y Dược TP. Hồ Chí Minh 1998, 175.
Trần Thiện Trung, Thủng loét dạ dày tá tràng. Bài giảng bệnh học ngoại khoa tiêu hoá. Bộ môn Ngoại, Đại học Y Dược TP. Hồ Chí Minh, Nhà xuất bản Y học 2001, trang 59–80.
Chăm sóc ngoại khoa (Tài liệu thí điểm giảng dạy điều dưỡng trung học). Đề án hỗ trợ hệ thống đào tạo 03– SIDA, Hà Nội, 1994, trang 63.