Bệnh học
Giải phẫu và sinh lý
Tiền liệt tuyến nằm sâu trong hốc chậu, sau xương mu, sát ngay mặt trước của trực tràng với vùng đáy nằm kế cận đáy bàng quang. Tiền liệt tuyến có dạng hình nón rộng 4cm, cao 3cm, dày 2,5cm. Tuyến có 2 thuỳ: thuỳ phải và thuỳ trái ngăn cách nhau bởi một eo. Tiền liệt tuyến được cấp máu bởi động mạch bàng quang dưới và động mạch trực tràng giữa.
Tiền liệt tuyến có 2 chức năng: chức năng trực tiếp là tiết tinh dịch, tham gia nuôi dưỡng tinh trùng và phóng tinh. Chức năng gián tiếp là qua niệu đạo – cổ bàng quang chịu tác động đi tiểu.
Dịch tễ học
Bướu lành tiền liệt tuyến là bệnh ở người lớn tuổi, thường từ 45 tuổi trở lên. Rất nhiều người có bướu nhưng vẫn chung sống hoà bình và không thấy triệu chứng. Thông thường triệu chứng xuất hiện ở tuổi 55 trở lên.
Giải phẫu và sinh lý bệnh học
Bướu lành tiền liệt tuyến là bệnh của toàn diện tuyến, mô tuyến, mô cơ và mô sợi tăng dưỡng. Bướu lành tiền liệt tuyến là một trong những bệnh điển hình gây rối loạn đường tiểu do bế tắc. Trong quá trình tiến triển bướu làm biến dạng và biến thể bàng quang. Khi bướu phát triển sẽ theo 2 cách: phát triển sang 2 bên, trường hợp này ít gây bế tắc vì còn khe hở giữa 2 thuỳ bên để nước tiểu đi qua được. Trường hợp thứ hai, phát triển lên trên, đẩy cổ bàng quang lên cao, trường hợp này gây bế tắc nhiều vì thuỳ giữa hoạt động như một nắp đậy và cộng thêm cổ bàng quang bị đẩy lên cao tạo ra khoảng lõm sau bàng quang. Tất cả những thay đổi giải phẫu học gây ra làm người bệnh đi tiểu nhiều lần, khó tiểu, tiểu không hết nước tiểu. Mô bướu còn chèn ép tĩnh mạch tiền liệt tuyến gây giãn mạch dẫn đến dễ vỡ mạch máu nên đôi khi gây tiểu máu đại thể. Do bàng quang thường chống chọi với bế tắc nên tạo ra ngóc ngách, túi và trào ngược dòng chảy, từ đó dung tích ứ đọng trong bàng quang ngày càng nhiều và trở nên mạn tính. Do ứ đọng và tạo ra dòng chảy ngược dòng làm thận dễ bị viêm ngược chiều hay đài thận giãn nở lâu ngày người bệnh có nguy cơ suy thận mạn tính.
Triệu chứng lâm sàng
Triệu chứng chủ quan
Người bệnh đi tiểu nhiều lần, tiểu đêm, tiểu gấp. Người bệnh tiểu phải rặn, tia nước tiểu yếu, tiểu nhiều giai đoạn, lúc đầu rặn tia nước tiểu mạnh nhưng sau đó rặn tiểu thì người bệnh tiểu khó hơn. Người bệnh có cảm giác là tiểu chưa hết. Sau khi đi tiểu người bệnh vẫn có cầu bàng quang và có nhu cầu đi tiểu trong vòng chưa đầy 2 giờ.
Triệu chứng khách quan
Thăm khám tiền liệt tuyến qua hậu môn thấy tiền liệt tuyến to đều, mất rãnh giữa, giới hạn rõ, bờ trên bị đẩy lên cao.
Triệu chứng cận lâm sàng
Siêu âm có đâì dò dặt trong trực tràng cho hình ảnh rõ
PSA là KN đặc hiệu của tiền liệt tuyến. Bình thường 2-4ng,
PSA tăng theo trọng lượng TLT
Can thiệp điều trị
Điều trị nội khoa bảo tồn khi người bệnh rối loạn tiểu nhẹ, nước tiểu tồn dư dưới 100ml
Điều trị ngoại khoa : Khi người bệnh có rối loạn tiểu nặng và nước tiểu tồn lưu trên 100ml
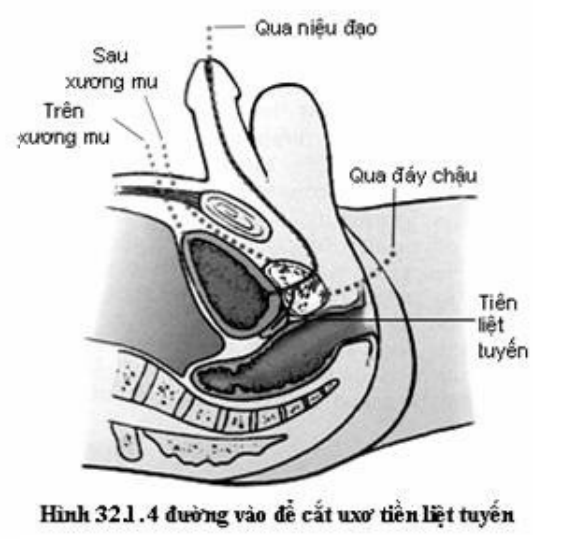
Các phương pháp giải phẫu: Cắt đốt nội soi, mổ hở bóc u, PTNS bóc u
Quy trình chăm sóc người bệnh u xơ tiền liệt tuyến
Nhận định tình trạng người bệnh
Tổng trạng người bệnh: tuổi người bệnh, chỉ số BMI.
Mức độ đi tiểu của người bệnh, thời gian người bệnh đi tiểu, khoảng cách giữa 2 lần đi tiểu.
Đánh giá tổng lượng nước tiểu và màu sắc nước tiểu.
Khám cầu bàng quang, đau do căng chướng bàng quang.
Đánh giá kết quả xét nghiệm cận lâm sàng. Phát hiện và báo cáo các kết quả bất thường. Dinh dưỡng: người bệnh còn răng, khó ăn, thức ăn ưa chọn, ăn kém.
Người bệnh có bệnh lý kèm theo: cao huyết áp, tiểu đường. Nhận định các dấu hiệu nhiễm trùng tiểu sớm nhất.
Sinh hoạt của người bệnh: khó khăn khi đi lại nhiều, người bệnh không ngủ được.
Chẩn đoán và can thiệp điều dưỡng
Đau do căng chướng bàng quang, do người bệnh không tiểu được
Giúp người bệnh giảm khó chịu do căng chướng bàng quang.
Đặt ống thông tiểu giúp người bệnh tiểu được, mục đích là giảm căng chướng bàng quang, người bệnh thoải mái, theo dõi nước tiểu. Lượng giá tình trạng thoải mái dễ chịu của người bệnh và duy trì bảo đảm dòng chảy nước tiểu thông. Trong trường hợp người bệnh bí tiểu liên tục trong ngày, điều dưỡng báo cáo với bác sĩ và hỗ trợ bác sĩ đặt dẫn lưu bàng quang ra da cho người bệnh.
Nguy cơ nhiễm trùng tiểu do đặt ống thông, do bệnh sinh, do ứ máu tiết niệu
Không có biểu hiện của nguy cơ nhiễm trùng.
Lượng giá: mùi, nước tiểu đục, cần phát hiện sớm nhất dấu hiệu nhiễm trùng như tiểu rát, đau vùng bàng quang, nước tiểu đục, xét nghiệm nước tiểu số lượng bạch cầu tăng, theo dõi nhiệt độ. Can thiệp sớm nhất là cho người bệnh uống nhiều nước, cần tuân thủ nghiêm ngặt kỹ thuật đặt ống thông tiểu cũng như khi chăm sóc. Chăm sóc bộ phận sinh dục sạch sẽ thường xuyên. Không nên đặt dẫn lưu niệu đạo nhiều lần trong ngày.
Lo sợ giảm khả năng tình dục, nghi ngờ ung thư, thiếu hiểu biết về phương pháp mổ và hậu phẫu
Giảm lo sợ về cuộc mổ, về tình dục sau mổ.
Giúp người bệnh hiểu biết về cuộc mổ, thực hiện chăm sóc người bệnh trước mổ và sau mổ (xem bài giảng Chăm sóc người bệnh trước mổ và sau mổ). Gặp gỡ người bệnh và trả lời các câu hỏi kín đáo riêng tư của họ. Cho người bệnh gặp gỡ bác sĩ nam khoa. Hướng dẫn người bệnh và người bạn đời của người bệnh về các thắc mắc riêng tư.
Nguy cơ nhiễm trùng tiểu do lưu dẫn lưu bàng quang ra da trong trường hợp người bệnh không phẫu thuật
Quy trình chăm sóc người bệnh sau mổ u xơ tiền liệt tuyến
Nhận định tình trạng người bệnh
Tình trạng chảy máu sau mổ qua hệ thống dẫn lưu như nước chảy ra qua hệ thống bơm rửa có màu đỏ.
Thay đổi chỉ số sinh tồn như mạch tăng, huyết áp giảm. Tình trạng da niêm xanh tái, ẩm.
Theo dõi tình trạng đau, bứt rứt, vật vã do kéo căng bóng chèn cầm máu ở vùng cổ bàng quang. Dẫn lưu: thông, màu sắc, câu nối, tình trạng chảy máu.
Hệ thống tưới rửa cầm máu sau mổ: màu sắc, số lượng dịch. Vết mổ: nhiễm trùng, đau, thấm băng, dò nước tiểu.
Dinh dưỡng: người bệnh ăn kém ngon do ít vận động, do già, do thiếu răng. Theo dõi cân nặng.
Chẩn đoán và can thiệp điều dưỡng
Đau do co thắt bàng quang, do tưới rửa cục máu đông, do ống thông tiểu
Lượng giá mức độ đau theo thang điểm đau, điều dưỡng luôn hỏi thăm tình trạng đau của người bệnh và thực hiện thuốc giảm đau giúp người bệnh giảm vật vã, khó chịu
Luôn duy trì hệ thống tưới rửa thông suốt, an toàn. Phát hiện tình trạng chảy máu qua màu sắc nước rửa như nước rửa đỏ.
Giảm đau cho người bệnh bằng những bài tập ngủ sâu, thư giãn, thuốc giảm đau, công tác tư tưởng.
Nguy cơ nhức đầu sau mổ do người bệnh bị gây tê tủy sống
Cho người bệnh nằm đầu bằng từ 6 – 8 giờ sau mổ do khi gây tê tủy sống người bệnh ngồi dậy sớm hay nằm đầu cao sẽ làm giảm áp lực dịch não tủy đột ngột sẽ có nguy cơ làm người bệnh nhức đầu, choáng váng.
Theo dõi cơn đau đầu chóng mặt của người bệnh. Theo dõi vận động và cảm giác của 2 chi dưới. Đánh giá tình trạng người bệnh có cầu bàng quang.
Thực hiện thuốc giảm đau.
Nguy cơ chảy máu trong những ngày đầu sau mổ
Theo dõi mạch, huyết áp, da niêm, Hct, nước tiểu có màu đỏ không ?
Cho người bệnh nằm yên và nằm đầu bằng, tránh để người bệnh kích thích vật vã do ống thông tiểu, do hệ thống dây câu bơm rửa, do bóng chèn cầm máu. Nên thực hiện thuốc giảm đau, giải thích cho người bệnh hiểu các thủ thuật thực hiện và lý do có hệ thống bơm rửa… để người bệnh có thể hợp tác trong điều trị. Trong thời gian này nên cho người bệnh tập vận động tay chân nhẹ nhàng tránh tình trạng thuyên tắc mạch sau mổ vì người lớn tuổi nguy cơ tắc mạch là rất cao sau mổ.
Theo dõi nghẹt ống: nếu nước chảy ra thành bụng có dấu hiệu bị nghẹt ống, điều dưỡng quan sát lại hệ thống câu nối có bị gập góc, dẫn lưu bị đè cấn không, gập góc cổ túi chứa,… máu cục làm tắc ống dẫn lưu.
Nếu mổ nội soi thì chú ý dòng chảy qua ống thông Foley có yếu đi hay tắc, bàng quang căng nước tiểu thì cần coi lại hệ thống có bị tắc không ?
Theo dõi sự xuất huyết ở chai hứng qua dẫn lưu:
Nước rửa có màu đỏ: đang chảy máu. Nước rửa màu hồng: ngưng chảy máu.
Theo dõi lượng nước tiểu vào và ra để đánh giá tình trạng dẫn lưu thông cũng như chức năng hoạt động thận sau mổ: số lượng nước ra nhiều hơn số lượng nước đưa vào.
Điều dưỡng chuẩn bị dung dịch rửa (NaCl 9%) 10 – 20 lít ngay khi người bệnh đến phòng hồi sức. Trong trường hợp mổ đường trên bụng, nguyên tắc là cho chảy từ ống dẫn lưu niệu đạo ra dẫn lưu bàng quang. Chai hứng thấp hơn mặt giường 50 – 60cm và cho chảy áp lực nhanh, tránh làm nghẹt ống do máu cục nếu người bệnh đang chảy máu. Trong trường hợp mổ nội soi, người bệnh được dẫn lưu qua ống thông Foley 3 nhánh để bơm rửa.
Theo dõi triệu chứng mắc rặn: để loại trừ nguyên nhân khác cũng gây ra tình trạng mắc rặn với tình trạng mắc rặn do chảy máu điều dưỡng nên thực hiện thụt tháo trước mổ, không đặt nhiệt độ hay ống thông hậu môn sau mổ.
Tháo nơ cầm máu ở lỗ sáo sau mổ 4 giờ và theo dõi xuất huyết.
Bong bóng chèn cầm máu: hạ áp lực bong bóng của ống Foley khi thấy nước rửa có màu hồng. Kéo căng chân ống Foley vào thành giường giúp cầm máu tại chỗ. Thực hiện thuốc giảm đau theo giờ, tránh để người bệnh vật vã khó chịu do chèn bong bóng vùng cổ bàng quang, tránh nguy cơ chảy máu sau mổ.
Nguy cơ tổn thương niệu đạo sau mổ
Câu nối đúng vị trí là nên cố định dẫn lưu niệu đạo ở gai chậu trước trên. Hướng dẫn người bệnh tư thế nằm ngồi để tránh ống thông tiểu căng dây làm đau người bệnh hay đè lên dây cũng gây tắc dòng chảy. Thường xuyên thăm khám xem bàng quang có dấu hiệu căng nước tiểu không, xem túi chứa có quá đầy hay gập túi cũng gây tắc dòng chảy. Vì khi tắc dòng chảy sẽ có nguy cơ nước tiểu tràn lên trên thành bụng, thấm qua vết mổ và gây nhiễm trùng vết mổ.
Theo dõi nguy cơ nhiễm trùng: theo dõi và đánh giá màu sắc, tính chất, số lượng nước tiểu, nhiệt độ cơ thể. Cần tuân thủ nguyên tắc vô trùng khi thông tiểu cũng như ống thông niệu đạo lưu nước tiểu. Chăm sóc bộ phận sinh dục tránh viêm nhiễm.
Nguy cơ tổn thương da và niêm mạc do dẫn lưu
Trường hợp 1: nếu nước tiểu ra trong và người bệnh không có xuất huyết thường phẫu thuật viên sẽ cho y lệnh rút dẫn lưu bàng quang ra da 2 – 3 ngày sau mổ với điều kiện là ống thông niệu đạo thông và 1 – 2 ngày sau thì rút dẫn lưu Retzius, còn dẫn lưu niệu đạo vẫn để lại.
Trường hợp 2: nếu nước tiểu ra đỏ thì ống thông Pezzer giữ lại để bơm rửa cầm máu, thường thì phẫu thuật viên cho y lệnh rút dẫn lưu Retzius 2 – 3 ngày sau mổ nếu dịch ra ít, vài ngày sau mới rút ống thông Pezzer. Trước khi rút ống Pezzer phải đảm bảo ống thông niệu đạo thông. Sau rút nên câu nối dẫn lưu niệu đạo chảy liên tục vào chai hứng giúp vết mổ nơi chân dẫn lưu bàng quang mau lành. Sau khi vết thương trên bàng quang lành thì cột ống thông niệu đạo lại 2 giờ/1 lần để tập bàng quang làm việc lại. Sau 2 tuần thì rút ống thông niệu đạo.
Trường hợp 3: trong trường hợp phẫu thuật nội soi:
Phẫu thuật viên đặt dẫn lưu niệu đạo 3 nhánh thì bơm rửa. Rút sau khi nước tiểu trong, không có dấu hiệu chảy máu.
Sau rút ống thông niệu đạo nên chú ý: theo dõi số lượng, tính chất đi tiểu vì có thể người bệnh tiểu không kiểm soát.
Nguy cơ nhiễm khuẩn khoang Retzius: khi chăm sóc nên cho hút dịch qua dẫn lưu, thay băng thường xuyên. Rút dẫn lưu sớm khi hết dịch, khi có chỉ định.
Vết mổ: có nguy cơ nhiễm trùng vết mổ do dẫn lưu bàng quang. Chăm sóc vết mổ mỗi ngày, khi thấm ướt, nếu có nhiễm khuẩn Pseudomonas nên thay băng và đắp giấm.
Nguy cơ kém ăn do phẫu thuật trên người lớn tuổi
Ăn ngay khi có nhu động ruột, thức ăn mềm, dễ nhai, đầy đủ chất dinh dưỡng vì người bệnh thường lớn tuổi, có kèm bệnh lý mạn tính nên có nguy cơ suy dinh dưỡng dẫn đến tình trạng chậm lành vết thương và chậm hồi phục sau mổ. Điều dưỡng cần hướng dẫn người bệnh ăn thức ăn nhuận tràng, uống nhiều nước để tránh cho người bệnh bị táo bón vì khi táo bón người bệnh rặn khi đại tiện và có nguy cơ chảy máu sau mổ. Nên cho người bệnh ăn thức ăn dễ tiêu và hợp khẩu vị và ăn nhiều lần trong ngày do người già ăn kém ngon, ăn ít và do thiếu răng.
Nguy cơ xuất huyết thứ phát vào ngày thứ 7 – 12 do gắng sức
Tránh gia tăng áp lực trong bụng gây chảy máu sau mổ như không để người bệnh bị táo bón, ho, bơi, lái xe, hoạt động tình dục quá sức, không làm việc nặng, không xách nặng sau 6 tuần sau mổ, không được rặn khi đi vệ sinh trong thời gian này. Thực hiện thuốc giảm ho nếu người bệnh ho, tránh bị cảm lạnh, viêm họng.
Nguy cơ viêm tinh hoàn
Người bệnh thường được thắt ống dẫn tinh khi giải phẫu để tránh nguy cơ viêm tinh hoàn sau mổ nên điều dưỡng cần chú ý cắt mối chỉ ở tinh hoàn. Theo dõi dấu hiệu viêm tinh hoàn như sưng, nóng và đau nơi tinh hoàn, điều dưỡng cần báo cáo ngay cho bác sĩ.
Người bệnh tiểu không tự chủ do tổn thương cơ dưới ụ núi sau mổ
Do bóc tách cơ khi cắt đốt, bóc tách cơ trong phẫu thuật nên người bệnh sau mổ có nguy cơ tiểu không tự chủ tạm thời sau mổ. Giai đoạn này người bệnh thường tiểu ngay khi mắc tiểu và không kiểm soát được việc đi tiểu. Điều dưỡng thực hiện y lệnh đặt ống thông niệu đạo lại và giúp người bệnh tập tiểu qua ống thông. Sau đó cho rút ống thông nếu người bệnh tiểu bình thường. Trong thời gian này nên giúp người bệnh có phương tiện đi tiểu dễ dàng như cung cấp bồn tiêu hay bố trí người bệnh dễ dàng đến nhà vệ sinh gần nhất.
Ngăn ngừa nhiễm khuẩn: cho người bệnh uống nhiều nước, chăm sóc bộ phận sinh dục sau khi đi tiểu, sau khi quan hệ tình dục, thay quần lót khi ẩm ướt và cần thay 6 – 8 giờ/lần.
Người bệnh hẹp niệu đạo do ống thông tiểu, do nhiễm trùng niệu đạo
Điều dưỡng nên hỏi người bệnh đi tiểu như thế nào. Nếu tiểu không thành tia, phải cố rặn mới đi tiểu được thì đây là dấu hiệu hẹp niệu đạo, khi đó điều dưỡng cần khuyên người bệnh đến bệnh viện để nong niệu đạo. Để phòng ngừa biến chứng hẹp niệu đạo điều dưỡng cần hết sức thận trọng trong tuân thủ nguyên tắc vô trùng khi chăm sóc hệ thống dẫn lưu niệu đạo đúng và an toàn để tránh nguy cơ hẹp niệu đạo do đặt ống thông, do nhiễm trùng tiểu.
Xuất tinh ngược dòng
Đây là tình trạng người bệnh đi tiểu nhưng trong nước tiểu có tinh dịch. Người bệnh sẽ lo lắng khi nước tiểu lợn cợn tinh dịch, điều dưỡng cần thực hiện công tác tư tưởng để người bệnh an tâm, đồng thời khuyên người bệnh nên vệ sinh sạch sẽ bộ phận sinh dục sau giao hợp.
Giáo dục người bệnh
Khuyên người bệnh nên tái khám định kỳ vì có nguy cơ bệnh lý biến thành ác tính về sau. Nếu có hẹp niệu đạo nên đến bệnh viện nong niệu đạo định kỳ. Khuyên người bệnh uống nhiều nước.
Trong thời gian sau mổ người bệnh đi tiểu không giữ được nước tiểu nên cho người bệnh nằm hay ngồi gần phòng vệ sinh hay cung cấp dụng cụ đi tiểu gần cho người bệnh.
Trong trường hợp người bệnh cần mang ống thông tiểu về nhà do người bệnh không giữ được nước tiểu sau mổ thì: cột ống thông tiểu 2 giờ/1 lần, không cho người bệnh tự động rút ống. Nếu có dấu hiệu nghẽn ống nên đến bệnh viện thay ống khác. Người bệnh cần vệ sinh thân thể sạch sẽ mỗi ngày.
Hướng dẫn người bệnh về vấn đề ăn uống, hạn chế thức ăn quá mặn. Cho người bệnh ăn thức ăn nhiều xơ, thức ăn giàu chất dinh dưỡng.
Hướng dẫn vệ sinh bộ phận sinh dục khi đi tiểu, sau khi giao hợp để tránh nguy cơ nhiễm trùng tiểu. Khi thấy tiểu khó không thành tia nên tái khám bác sĩ.
Thường xuyên theo dõi nước tiểu về màu sắc, tính chất, số lượng. Cần phát hiện các bất thường của nước tiểu như màu đỏ, lợn cợn…
Tránh cho người bệnh làm việc nặng.
Lượng giá
Người bệnh tiểu bình thường, không có dấu hiệu chảy máu.
Nếu người bệnh ung thư tuyến tiền liệt: người bệnh biết đến điều trị tại chuyên khoa.
Tài liệu tham khảo
Melinda Hendersen, Knowledge base for Patient with Urinary Dysfunction, in Medical Surgical Nursing Foundations for Clinical Practice, 2nd ed., WB Saunders company, 1998, 1329 – 1369.
Patricia Bates, Sharon L. Lewis. Nursing role in Management Renal And Urologic Problem, in Medical Surgical Nursing, four Edition, Lewis Collier Heitkemper/MOSBY, 1992, 1332 – 1370.
Genitourinary system, chapter 12, Mosby’s Manual of Clinlcal Nursing, 2nd ed., Mosby Company, 1986, 1086 – 1153.
Dương Quang Trí, Điều trị bướu lành tiền liệt tuyến, Bài giảng Bệnh học và Điều trị học ngoại khoa lồng ngực – tim mạch – niệu, Đại học Y Dược thành phố Hồ Chí Minh, 1988, 291.
Trần Văn Sáng, Bướu lành tiền liệt tuyến, Bài giảng bệnh học niệu khoa, Nhà xuất bản Mũi Cà Mau, 1996, 182 – 190.