Đại cương về các phương pháp tạo ảnh cột sống.
Các phương pháp chụp x quang cột sống:
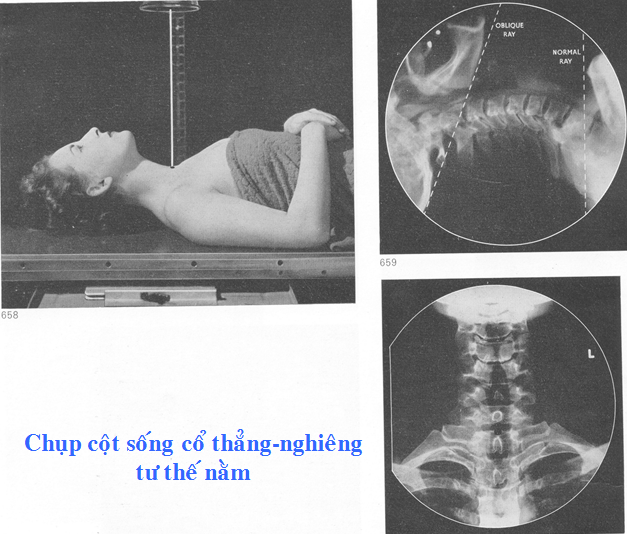
Chụp X quang từng vùng của cột sống (cổ, lưng, thắt lưng cùng) trên hai bình diện thẳng và nghiêng.
Chụp cột sống các tư thế đặc biệt như:
Chụp đốt sống CI, CII tư thế thẳng, há miệng (chụp để phát hiện các biến đổi ở mỏm nha và khớp đội-trục).
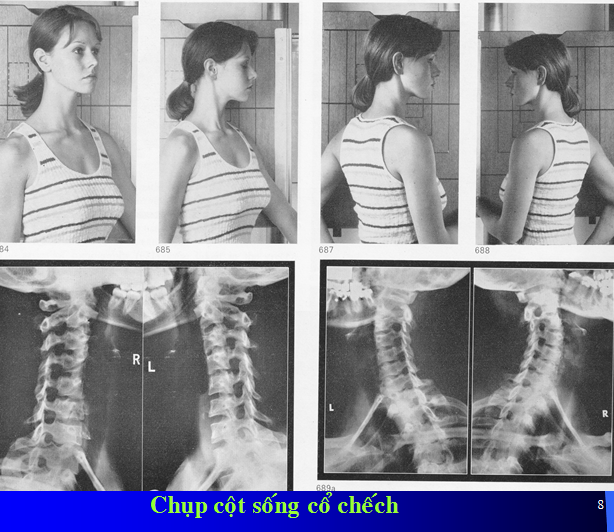
Chụp cột sống chếch 3/4 để phát hiện các biến đổi của lỗ ghép.
Chụp tuỷ cản quang (myelography) để phát hiện sự hẹp, tắc của ống tuỷ (đặc biệt do u tuỷ). Chụp bao rễ thần kinh (saccoradiculography) phát hiện các chèn ép túi cùng và rễ thần kinh (đặc biệt là do thoát vị đĩa đệm đoạn cột sống thắt lưng).
Chụp cắt lớp vi tính (CLVT): Vai trò của CLVT được nhiều tác giả đề cập trong bệnh lý thoát vị đĩa đệm. Tuy nhiên, giá trị chẩn đoán chưa cao. Chụp CLVT rất có ý nghĩa trong việc bộc lộ các tổn thương ở thân đốt sống trong lao cột sống, di bào ung thư phá huỷ đốt sống…
Tạo ảnh bằng cộng hưởng từ:
Đây là phương pháp hiện nay được coi là có giá trị nhất, trong lĩnh vực tạo hình ảnh y học ở cột sống và tuỷ sống. Nó được chỉ định trong những trường hợp nghi thoát vị đĩa đệm, u tuỷ và các bệnh khác về tuỷ.
Một số đặc điểm giải phẫu cột sống liên quan đến chẩn đoán x quang.
Quá trình cốt hoá của đốt sống:
Cốt hoá của cột sống xuất hiện vào tháng thứ ba của bào thai. ở trẻ sơ sinh, thân đốt có hình quả trứng, chiều cao thân đốt và đĩa đệm gần bằng nhau. Bờ thân đốt sát đĩa đệm lồi, rãnh mạch máu ở hai cạnh bên thân đốt. Riêng khe ở bờ trước có khi còn tồn tại ở người lớn. Từ 6 – 8 tuổi trở lên, chiều cao đĩa đệm bắt đầu giảm theo tuổi.
Vùng phát triển ở thân đốt và đĩa đệm cùng với điểm cốt hoá sẽ duy trì sự phát triển chiều cao của thân đốt.
Từ 7 – 9 tuổi trở lên, bờ trước thân đốt có hình bậc thang nơi hình thành điểm cốt hoá. ở tuổi này, thân đốt và cung sau mới hoà nhập vào nhau.
Từ tuổi 13 -14 trở lên, thân đốt xuất hiện một nốt mờ hình tam giác, cấu trúc vôi ở góc trên và góc dưới trước thân đốt. Điểm cốt hoá này phát triển và hoà nhập với thân đốt ở độ tuổi không quá 25.
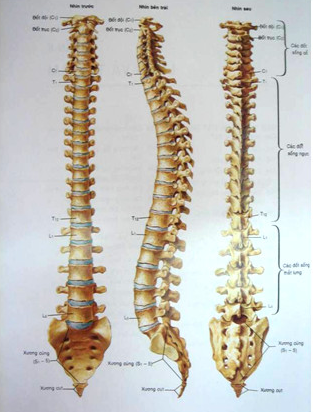
Đường cong sinh lý:
Nhận biết qua phim chụp cột sống tư thế nghiêng, là đường cong liên tục nối liền bờ trước hoặc bờ sau các thân đốt.
ở đoạn cổ: đường cong ưỡn nhẹ đều đặn ra trước.
Đoạn lưng: đường cong vồng ra sau.
Đoạn thắt lưng: đường cong ưỡn nhẹ ra trước.
Đoạn cùng-cụt: đường cong vồng ra sau.
Có thể xác định ba đường bờ liên tục:
Đường bờ trước các thân đốt (anterior juntion).
Đường bờ sau các thân đốt (posterior juntion).
Đường bờ trước gai sống (laminous spinous juntion).
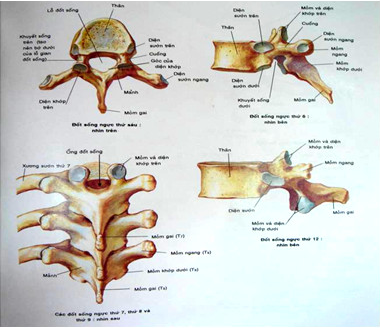
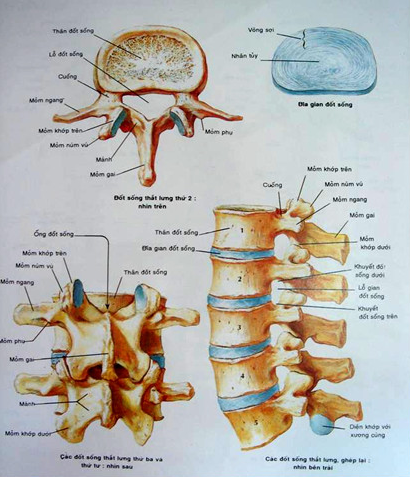
Thân đốt sống và các mấu sống:
Nhìn chung, thân đốt sống có hình chữ nhật ở người trẻ. ở người già, bờ trên và bờ dưới thân đốt hơi lõm về phía thân đốt.
Đĩa đệm:
Đĩa đệm nằm ở khe giữa hai thân đốt sống. Bình thường, đĩa đệm không cản quang và không thấy được trên phim chụp X quang. Đĩa đệm liên đốt sống là bộ phận chính để liên kết các đốt sống. Cấu tạo của đĩa đệm gồm một vòng xơ ở ngoài, trung tâm là một nhân nhày. Vòng xơ được cấu tạo từ các lá xơ-sụn đồng tâm, có các lá gần như thẳng đứng bám vào các bờ của đốt sống. Các lá này được cấu tạo từ sợi tổ chức liên kết dạng collagen gọi là sợi Sharpey. Phía trước đĩa đệm được che phủ bởi dây chằng dọc trước, phía sau bởi dây chằng dọc sau.
Mặt thân đốt sát đĩa đệm có một đường sụn hyaline mỏng. Lớp sụn này một mặt dính với thân đốt, một mặt dính với bao thớ (phần ngoài của đĩa đệm). Hạt nhày nằm giữa bao thớ trong một lỗ gọi là lỗ Luschka. Hạt nhày có độ căng giãn và đàn hồi đặc biệt. Trong một số trường hợp, hạt nhày có thể đè vào các vòng xơ về phía ống tuỷ tạo nên hình ảnh lồi đĩa đệm. Khác với hình ảnh thoát vị đĩa đệm, lồi đĩa đệm gây chèn ống tuỷ mức độ nhẹ hơn. Hạt nhày thường nằm hơi lệch về phía sau so với trung tâm đĩa đệm.
Đĩa đệm không hiện hình trên phim chụp X quang thông thường, trừ khi vôi hoá. Chiều cao đĩa đệm được xác định bằng khoảng cách giữa hai thân đốt. Bình thường, tỷ lệ chiều cao đĩa đệm so với thân đốt là 1/4 -1/6 ở cột sống cổ, 1/6 – 1/9 ở cột sống ngực và 1/3 – 1/2 ở cột sống thắt lưng.
Hạt nhày có sự di chuyển khi cột sống cử động. Trong tư thế gập người, hạt nhày di chuyển về phía sau, đĩa đệm hẹp lại phía trước. ở động tác nghiêng phải, nghiêng trái cũng theo cơ chế tương tự. Biến đổi trên đây xảy ra trên toàn bộ đoạn cột sống tham gia cử động. Trong trường hợp thoái hoá đĩa đệm, có thể thấy há khe đĩa đệm chọn lọc ở một vị trí nhất định, khác với há khe đĩa đệm trong tư thế chống đau.
Thoái hoá nhân nhày và sự rách nứt vòng xơ, gây thoát vị nhân nhày qua chỗ nứt của vòng xơ thường được gọi là thoát vị đĩa đệm.
Mặt thân đốt sát đĩa đệm phía trên và phía dưới, có thể bị lõm hình ấn điểm chỉ. Hiện tượng bệnh lý này được Schmorl mô tả, nguyên nhân là do thoát vị nhân nhày đĩa đệm vào chính thân đốt sống.
Các khớp ở cột sống:
Cột sống vận động qua ba mối liên hệ:
Đĩa đệm.
Khớp sống-sống.
Khớp mấu móc cột sống.
Hệ thống khớp sống-sống (articularis intervertebralis) tạo nên bởi các mấu sống trên và mấu sống dưới của hai thân đốt kế cận và được nhận biết trên phim chụp cột sống tư thế thẳng.
Hệ thống khớp bán nguyệt hay khớp mấu móc cột sống (articularis uncovertebralis) hay còn gọi là khớp Luschka (chỉ có duy nhất ở cột sống cổ), có liên quan với cử động quay của cổ. Mỗi đốt sống cổ có hai mấu bán nguyệt ở bờ trên ngoài của mỗi thân đốt. Mấu bán nguyệt bình thường có hình gai hoa hồng và dễ nhận biết trên phim chụp cột sống cổ tư thế thẳng. Mấu bán nguyệt của thân đốt dưới hợp với bờ dưới của thân đốt trên để tạo nên khớp bán nguyệt. Cấu tạo đặc biệt này của cột sống cổ có liên quan rất chặt chẽ với hội chứng bệnh lý cổ-vai-cánh tay và cổ-đầu khi cột sống cổ bị thoái hoá.
Đường kính của ống sống:
Đường kính của ống sống được xác định trên phim chụp X quang thẳng và nghiêng thông thường bằng các giới hạn sau:
Đường kính ngang: là khoảng cách giữa bờ trong của hai cuống sống hai bên.
Đường kính trước-sau: Là khoảng cách giữa bờ sau thân đốt tới giới hạn trước của mảnh sống.
Khoảng cách giữa hai cuống sống có thể rộng ra trong trường hợp u tuỷ (dấu hiệu Elsberg-Dyke). Dấu hiệu này chỉ xuất hiện ở người trẻ, đặc biệt ở cột sống cổ.
ở người trưởng thành, khi cung sau đã hết thời hạn phát triển, u tuỷ không còn khả năng làm rộng cuống sống.
Đường kính trước–sau của ống tuỷ CI, CII rất rộng. Trường hợp trượt thân đốt CI kèm theo sự di chuyển của mỏm nha ra sau dưới nửa thân đốt có thể vẫn chưa có chèn ép tuỷ.
Lỗ tiếp hợp (intervertebral foramens)
Được bộc lộ trên phim chụp chếch 3/4 phải (RAO) và trái (LAO).
ở cột sống cổ, lỗ tiếp hợp có hình lỗ khoá. Lỗ tiếp hợp giữa CII và CIII thường có kích thước nhỏ hơn các vị trí khác.
Chẩn đoán x quang một số bệnh hay gặp ở cột sống:
Rối loạn chuyển tiếp ở cột sống:
Bình thường, cột sống cổ có 7 đốt, cột sống ngực có 12 đốt, cột sống thắt lưng có 5 đốt, có 5 đốt sống cùng và 3 – 4 đốt cụt. Thay đổi số lượng đốt sống có thể xảy ra như sau:
Có 8 đốt sống cổ.
Tồn tại xương sườn ở đốt cổ thứ 7. Có thể chỉ ở một bên hoặc cả hai bên, gây chèn ép rễ thần kinh cánh tay.
Xương sườn cụt của đốt sống DXII, teo nhỏ hoặc không có.
DXII: sườn cụt của DXII teo nhỏ.
Thắt lưng hoá SI (lumbalisation): đốt sống cùng SI nhô lên đoạn thắt lưng để tạo thành đốt sống thắt lưng LVI.
Cùng hoá LV (sacralisation): cột sống thắt lưng chỉ còn 4 đốt, đốt thắt lưng LV dính vào khối xương cùng.
Những dị dạng này thường là bẩm sinh, song có một số trường hợp đến tuổi trưởng thành mới xuất hiện cùng hoá hoặc thắt lưng hoá và có thể tạo nên khớp tân tạo giữa mỏm ngang của LV hoặc SI với xương chậu, có khi một bên có khi cả hai bên, dẫn đến những biến đổi trong hoạt động cử động của cột sống thắt lưng. Đó là một trong những nguyên nhân gây đau thắt lưng và thoái hoá cột sống hoặc phụ trợ cho bệnh thoát vị đĩa đệm.
Gai đôi (spina bifida) và hở eo đốt sống (spondylolyse):
Gai đôi cột sống và hở eo đốt sống đều là những dị tật bẩm sinh, do quá trình cốt hoá của cột sống thiếu hoàn thiện gây nên.
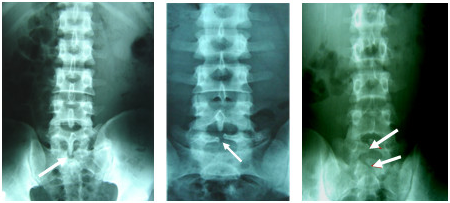
Gai đôi cột sống hay gặp ở LIV-LV và SI. Đó là hiện tượng thiếu hổng của mỏm gai, hoặc mỏm gai tách làm hai. Trên phim chụp cột sống tư thế thẳng, ta có thể nhìn rõ gai sau bị tách làm hai hoặc thiếu hổng hoàn toàn.
|
Gai đôi S1 |
Gai đôi L5 |
Gai đôi L5 và S1 |
Hở eo (spondylolyse): nguyên nhân là do sự cốt hoá không đầy đủ ở phần cuống sống. Hở eo đốt sống thường gặp ở đốt sống LIV-LV. Hình ảnh hở eo đốt sống thấy được trên phim chụp cột sống chếch 3/4 với dấu hiệu “chó đeo vòng cổ”.
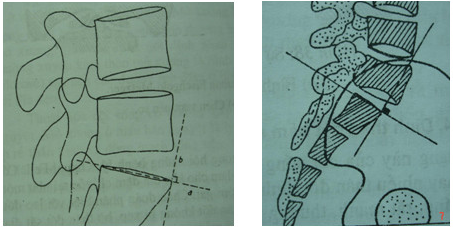
Hở eo đốt sống thường gây nên bệnh trượt đốt sống ra trước (spondylolisthesis). Trượt do hở eo thân đốt hoàn toàn tự phát, đôi khi sau một cơ hội có chấn thương nhẹ ở cột sống. Hình ảnh X quang trượt thân đốt được xác định bằng sơ đồ Ulman. Thân đốt trượt sẽ vượt ra trước, đường thẳng kẻ vuông góc với mặt trên thân đốt dưới tại góc trước. Trượt thân đốt sống có thể do nguyên nhân thoái hoá gây nên. Cơ chế trượt trong thoái hoá là do đĩa đệm bị thoái hoá, mất tính chất đàn hồi làm cho sự liên kết giữa các thân đốt sống thiếu chặt chẽ. Trượt thân đốt sống do thoái hoá đốt sống là trượt giả. Trượt thân đốt sống do hở eo là trượt thật.
|
Sơ đồ Ulman ở CS bình thường |
Trượt L5 ra trước |
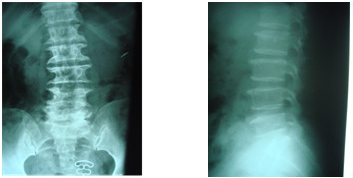
|
Trượt L4 ra trước do hở eo L4 |
Trượt L5 ra trước do hở eo L5 |
Một số dị dạng bẩm sinh ở cột sống cổ:
Chẩm hoá đốt sống ci:
Bình thường, khớp đốt sống chẩm CI đảm bảo động tác gục và ngửa đầu. Trong trường hợp chẩm hoá đốt sống CI sẽ cho thấy bờ trên mấu gai CI có hình cầu xương nối với xương chẩm và không còn thấy khe giới hạn giữa CI và bờ xương chẩm. Hình ảnh X quang chụp CI– CII có thể thấy được trên phim chụp cột sống cổ nghiêng hoặc thẳng tư thế há miệng.
Chèn vượt nền sọ của cột sống cổ:
Chèn vượt nền sọ của cột sống cổ có thể do bẩm sinh hoặc thứ phát, sau còi xương.
Trên phim chụp X quang tư thế thẳng há miệng cho thấy mỏm nha vươn lên trên đường liên chũm (đường Fischgold-Metzger). Bình thường, mỏm nha ở dưới đường này từ 1 – 2 mm.
Dị dạng lồi cầu không cân đối:
Thấy được trên phim chụp tư thế thẳng CI – CII, dựa vào các dấu hiệu: mỏm nha nằm lệch đường trục, đi qua khe hai răng cửa và gai sau CI, khoảng cách giữa CI và CII mất cân đối (khe khớp đội trục hai bên lệch).
Dính thân đốt bẩm sinh:
Dị dạng này của cột sống cổ nằm trong hội chứng bệnh lý Klippel–Feil. Có thể hai hay nhiều thân đốt dính liền nhau làm cho khe đĩa đệm chỉ tồn tại như một đường sáng, rất mảnh, thường dính cả mỏm gai. Chẩn đoán phân biệt với lao đốt sống cần căn cứ vào các đặc điểm như thân đốt không bị xẹp, bờ thân đốt sát đĩa đệm, không bị phá huỷ, dính cả thân đốt và mỏm gai.
Tồn tại sườn cổ vii và phì đại mỏm ngang cvii:
Tồn tại sườn cổ VII có thể một hoặc hai bên, thấy rõ trên phim chụp cột sống cổ thẳng. Dị dạng này của cột sống thường gây nên hội chứng cổ-vai-cánh tay, đau buốt chi trên, teo cơ do chèn ép của xương sườn cụt vào các huyết quản và rễ thần kinh cánh tay. Phì đại mấu ngang CVII một hoặc hai bên cũng có các dấu hiệu tương tự.
U ở cột sống:
U máu ở đốt sống:
U máu thường xuất hiện ở một đốt, có thể ở cổ, lưng hoặc thắt lưng. U máu thường lan từ thân đốt tới những vùng khác nhau như cung sau hoặc mấu gai. Hình ảnh X quang điển hình là có dấu hiệu những dải sọc mờ chạy dọc thân đốt, xen kẽ là những nốt tròn sáng nhỏ như bọt xà phòng. Khi u máu phá vỡ thân đốt vượt ra ngoài sẽ tạo nên hình cản quang dạng phần mềm, trông như một ổ áp xe lạnh trong lao cột sống.
Các thể di bào ung thư vào cột sống:
Thể đặc xương: thường từ ung thư tiền liệt tuyến, gây mờ đều một thân đốt sống.
Thể tiêu xương: thường phá huỷ một thân đốt, hình phá huỷ xảy ra ở cả thân đốt và ở cả cung sau.
Thoái hoá biến dạng cột sống:
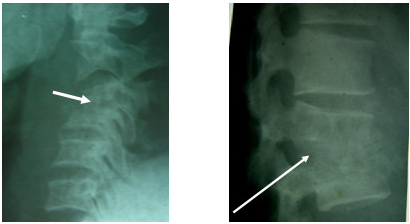
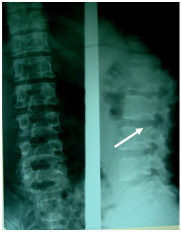
Bệnh gặp phổ biến ở người trên 40 tuổi. Theo Schmorl, thoái hoá cột sống là sự thoái hoá của vòng xơ bao quanh đĩa đệm. Hậu quả là làm cho đĩa đệm căng phồng lên và lồi ra ngoài. Dây chằng quanh cột sống bị kéo giãn ra và đóng vôi đoạn sát bờ đĩa đệm để hình thành nên mỏ xương. Mỏ xương thường xuất hiện ở bờ trước và hai bên của thân đốt, ít khi thấy ở bờ sau, nếu có sẽ gây chèn ép rễ tuỷ sống. Trong thoái hoá cột sống, chiều cao khe đĩa đệm ít thay đổi trong một thời gian dài, sau đó cũng bị hẹp do tình trạng thoái hoá xương sụn gây nên (osteochondrose).
Mỏ xương do thoái hoá cột sống xuất hiện đồng thời ở nhiều thân đốt, nhất là ở vùng cổ và vùng thắt lưng. Mỏ xương khu trú ở thân đốt SI – SII chủ yếu gặp trong thoái hoá cột sống sau chấn thương hoặc di chứng của lao. ở mức độ nặng, mỏ xương giữa các thân đốt dính nhau thành cầu xương. Một dấu hiệu khá thường xuyên kèm theo mỏ xương là hình ảnh dày xương dưới sụn (subchondral selerose) tạo nên các đường mờ đậm ở bờ trên và bờ dưới thân dốt, nơi tiếp xúc với đĩa đệm.
Hình: Mỏ xương các đốt sống thắt lưng do thoái hóa
Thoái hoá cột sống cổ thường gây ra mỏ xương ở thân đốt và mấu bán nguyệt. Mỏ xương ở mấu bán nguyệt là lý do trực tiếp làm hẹp lỗ ghép, gây chèn ép rễ thần kinh và động mạch sống nền. Trên lâm sàng, bệnh thoái hoá cột sống cổ đặc trưng bởi hội chứng cổ-đầu, cổ-vai-cánh tay.
Hình ảnh X quang trên phim chụp cột sống cổ tư thế thẳng cho thấy mờ đậm hoặc phì đại mấu bán nguyệt. Bên tổn thương khe khớp bán nguyệt hẹp hơn bên lành. Trên phim chụp chếch 3/4 cột sống cổ cho thấy lỗ ghép bị hẹp.
Thoái hoá cột sống cổ còn có thể có các biểu hiện gián tiếp như sau:
Vôi hoá dây chằng gáy: chỉ thấy được trên phim chụp cột sống cổ nghiêng. Hình ảnh nốt vôi hoá nằm dọc theo phía sau mỏm gai, vị trí của dây chằng liên mỏm gai. Vôi hoá dây chằng gáy xuất hiện đầu tiên ở phía sau mỏm gai CVI, CVII.
Biến dạng đường cong sinh lý cột sống cổ: Trong hội chứng cổ-vai-cánh tay thường có đau mỏi ở cổ, các cơ ở cổ co cứng làm cho cột sống duỗi thẳng, không còn đường cong mềm mại và hơi ưỡn ra trước nữa. Có những trường hợp đường cong của cột sống cổ như bị gập góc nhẹ; hay gặp ở vị trí đĩa đệm liên đốt sống CV và CVI. Đó là biểu hiện của sự thoái hoá xảy ra ở thân đốt và sụn đĩa đệm (osteochondrosis). ở tư thế chụp thẳng có thể thấy sự biến đổi trục cột sống gây vẹo trong các trường hợp co cứng một bên.
Hình: Hẹp khe đĩa đệm, hẹp lỗ ghép do thoái hóa CS cổ
Biến đổi ở cột sống do chấn thương:
Chấn thương cột sống gây nên:
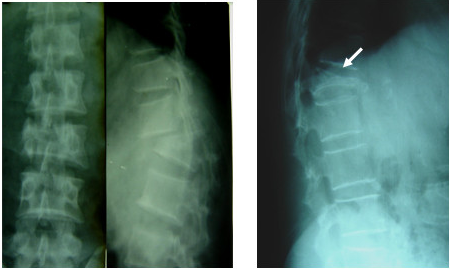
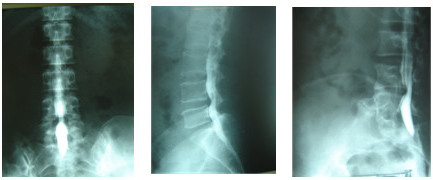
Vỡ thân đốt: đường gãy thường chạy ngang thân đốt, gây gián đoạn hoặc gập góc ở bờ trên của thân đốt.
Xẹp thân đốt: chiều cao thân đốt bị lún xuống. Đậm độ cản quang của thân đốt tăng hơn các đốt lân cận. Thông thường khe đĩa đệm không bị hẹp.
Trượt đốt sống: có thể trượt ra trước, ra sau hoặc sang bên.
Hình: Xẹp và trượt CS ra trước do chấn thương
Gãy mỏm nha của CII được phát hiện qua phim chụp cột sống cổ nghiêng và chụp CI– CII tư thế thẳng há miệng.
Gãy cung sau, gãy mỏm ngang và mỏm gai thường ít gặp hơn.
Tuỳ mức độ, chấn thương cột sống nếu trượt hoặc di lệch mảnh gãy về phía ống tuỷ sẽ gây chèn ép tuỷ dẫn đến liệt.
Biến đổi đặc biệt ở cột sống sau chấn thương (bệnh Kummen-Verneuil): Hai tác giả này mô tả lần đầu tiên hiện tượng cong gù cột sống (cyphose). Từ một chấn thương không nặng nhưng sau một vài tháng tới vài năm sẽ dẫn tới một tình trạng thưa xương ở cột sống lưng phía dưới và cột sống thắt lưng. Giải phẫu bệnh lý thấy những đường giập vỡ đĩa đệm, những ổ xuất huyết ở tuỷ sống, những gãy vi thể và những vùng hoại tử. Hình ảnh X quang ở giai đoạn đầu không thấy gì đặc biệt, dần dần về sau có hiện tượng teo thân đốt. Chiều cao thân đốt giảm rõ rệt tạo nên thân đốt có hình bánh bisquit, chiều cao đĩa đệm tăng lên.
Lao cột sống:
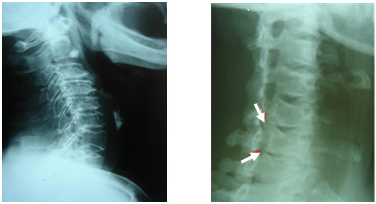
Là bệnh hay gặp nhất trong các bệnh lao xương, khớp. Thường xuất hiện ở đốt sống LI-LII và DIX-DXII.
Hình ảnh X quang lao cột sống diễn biến qua 3 giai đoạn:
Giai đoạn sớm: là hẹp khe đĩa đệm, thấy rõ trên phim chụp cột sống tư thế thẳng và nghiêng. Đôi khi hẹp đĩa đệm rất kín đáo, cần so sánh với các khe đĩa đệm lân cận để nhận biết.
Giai đoạn toàn phát: cùng với dấu hiệu hẹp khe đĩa đệm là hình ảnh phá huỷ của vi khuẩn lao vào thân đốt sống. Bờ thân đốt sát với đĩa đệm trở nên nham nhở. Xẹp thân đốt kiểu hình chêm làm cho đường cong sinh lý bị biến dạng gập ra trước (gù – Kkyphoscoliosis).
ổ áp xe lạnh: là đám mờ hình thoi, nằm hai bên vùng đốt sống bị tổn thương. ổ áp xe lạnh thường xuất hiện ở giai đoạn toàn phát của bệnh, nó có thể gây rò, tồn tại cho đến khi ổ lao khỏi hoàn toàn.
Giai đoạn hồi phục và di chứng: các thân đốt bị lao dính liền nhau, mất khe đĩa đệm, ở cột sống ngực có hình con nhện.
Chẩn đoán phân biệt lao cột sống với các tổn thương khác ở cột sống trên hình ảnh X quang, cần lưu ý những điểm sau đây:
Hẹp khe đĩa đệm là dấu hiệu phổ biến của lao cột sống. Thoái hoá cột sống ở mức độ nặng cũng có thể gây hẹp khe đĩa đệm, nhưng không có hiện tượng tiêu xương mà trái lại luôn có hình ảnh tăng đậm do xơ hoá lớp xương dưới sụn.
Lao cột sống không có quá trình tân tạo xương đi kèm. Không có mỏ xương như trong thoái hoá cột sống.
Xẹp thân đốt do chấn thương khác với xẹp thân đốt do lao là chiều cao đĩa đệm vẫn được giữ nguyên.
Tiêu xương do lao thường diễn ra ở thân đốt sống, không xâm phạm vào cung sau, trong khi đó tiêu xương do ung thư cột sống thường phá huỷ ở thân đốt và cả cung sau.
|
Lao cũ ở cột sống C3-C4 |
Lao phá hủy ở L3-L4 |
Biến đổi ở cột sống trong bệnh viêm cột sống dính khớp (bệnh bechterew-strumpell- marie):
Bệnh này còn được gọi là bệnh viêm cột sống do thấp (rheumatoide spondylitis), thường gặp ở tuổi từ 20 đến 40, ít gặp sau 50 tuổi; nam nhiều hơn nữ (tỷ lệ 10/1). Thường là tự phát, đôi khi có yếu tố di truyền.
Khởi đầu của bệnh viêm cột sống dính khớp (Bechterew) là dấu hiệu viêm khớp cùng-chậu hai bên (chiếm tới 70% trường hợp), tiếp theo là dấu hiệu thưa xương ở cột sống. Sớm nhất là sau 3 năm xuất hiện vôi hoá ở các dây chằng và các khớp của cột sống.
Viêm khớp cùng chậu hai bên: phim chụp thẳng cột sống thắt lưng cho thấy khe khớp cùng chậu 2 bên mờ.
Khớp háng xuất hiện mỏ xương và hẹp khe khớp do thoái hoá.
ở cột sống, thay đổi trước hết là ở cột sống thắt lưng, hiếm khi ở cột sống cổ và ngực. Thưa xương rõ ở thân đốt, nhưng khe đĩa đệm vẫn giữ được chiều cao bình thường trong một thời gian dài. Một tổn thương thấy được trên phim chụp cột sống bình diện nghiêng ở giai đoạn đầu là dấu hiệu ăn mòn bờ trước thân đốt, bờ trước trở nên phẳng, làm cho đốt sống có hình vuông (Dấu hiệu Romanus).
Viêm hệ thống khớp sống-sống và cốt hoá dây chằng dọc trước, dây chằng liên gai, dây chằng bên của cột sống. Hình ảnh X quang trên phim chụp cột sống thẳng thấy cột sống hình “cây tre” hoặc “đường ray xe lửa”. Gù xuất hiện do tình trạng vôi hoá các dây chằng.
Bệnh Bechterew là bệnh dính khớp lan toả, bên cạnh những tổn thương ở cột sống, hàng loạt khớp khác của cơ thể cũng bị dính (khớp cùng-chậu, khớp háng…)
Dính CSTL và khớp cùng- chậu trong bệnh Bechterew
Chụp tuỷ cản quang :
Các loại thuốc cản quang đưa vào tuỷ:
Cản quang âm tính (không khí): Có thể sử dụng CO2, O2 hoặc khí trời vô khuẩn. Ưu điểm là không tốn kém, ít độc hại, nhưng cho hình ảnh không rõ.
Cản quang dầu gồm có Lipiodol thô hoặc loại cực loãng (Lipiodol ultrafluide). Ưu điểm là cho hình ảnh rõ, không ngấm vào máu nên ít có tác dụng phụ. Nhưng nhược điểm là ứ đọng lâu trong ống tuỷ gây kích thích viêm dính màng nhện tuỷ.
Thuốc cản quang dạng Iode tan trong nước gồm có Dimer X, Omnipaque, Pamiray, Iopamiron. Ngày nay, thuốc cản quang đưa vào tuỷ phổ biến là các loại không gây ion hoá (non ionique) (như Omnipaque) vì không gây ion hoá nên ít có tác dụng phụ.
Các đường đưa thuốc vào tuỷ và tư thế chụp x quang:
Thuốc cản quang có thể đưa vào khoang ngoài màng cứng, nhưng thường được đưa vào khoang dưới nhện.
Muốn khám vùng tuỷ cổ người ta chọc kim vào vùng dưới chẩm, ngang vị trí CI – CII.
Sau khi tiêm thuốc vào ống tuỷ, bệnh nhân được chụp ở tư thế ngồi hay nằm cao đầu.
Vị trí chọc kim ở thắt lưng được chỉ định để khám tuỷ vùng lưng và thắt lưng-cùng.
Sau khi tiêm thuốc cản quang vào ống tuỷ, các tư thế chụp được tiến hành theo vị trí tổn thương. Nếu muốn tìm tổn thương vùng tuỷ lưng bệnh nhân phải được chụp ở tư thế nằm dốc về phía đầu 200 – 300. Nếu muốn tìm tổn thương ở vùng thắt lưng và bao rễ thần kinh, bệnh nhân cần được chụp ở tư thế nằm dốc về phía chân 100 – 150.
Để đánh giá đầy đủ một quá trính bệnh lý ở tuỷ nhất thiết phải chụp tuỷ ở hai bình diện thẳng và nghiêng, đôi khi phải bổ sung phim chụp chếch 3/4.
Một số bệnh thường gặp ở tuỷ :
U tuỷ sống:
U tuỷ sống có thể gặp các loại:
U ngoài màng cứng.
U trong màng cứng, ngoài tuỷ.
U trong tuỷ.
Chụp tuỷ cản quang sẽ cho thấy tắc lưu thông thuốc cản quang ở vùng có u. Vị trí của vùng tắc thuốc do u chèn ép trên phim chụp thường cao hơn so với sự định khu của u trên lâm sàng khoảng một thân đốt.
Nhìn chung, u tuỷ thường được phát hiện trên phim chụp tuỷ cản quang là dấu hiệu tắc lưu thông thuốc cản quang. Giới hạn chỗ tắc thường có hình chôn chén hoặc càng cua. Để thấy rõ giới hạn của u tuỷ, trước khi phẫu thuật nên chụp cộng hưởng từ.
Hình: U tủy D5-D6 (chụp tủy cản quang)
Thoát vị đĩa đệm:
Thoát vị đĩa đệm là hiện tượng thoát nhân nhầy của đĩa đệm qua lỗ rách của vòng xơ. Sự di chuyển của nhân nhầy thường ra phía sau và gây chèn ép vào ống tuỷ và rễ thần kinh.
Thoát vị đĩa đệm hay gặp ở cột sống thắt lưng, có thể xảy ra ở cột sống cổ và hiếm gặp ở cột sống ngực.
Hình ảnh X quang của thoát vị đĩa đệm không có những dấu hiệu tin cậy trên phim chụp X quang cột sống thường. Phim chụp tuỷ cản quang cho thấy sự chèn ép vào ống tuỷ ở các dạng sau:
Thoát vị đĩa đệm thể trung tâm: cho thấy khuyết bờ trước cột thuốc cản quang, hình ấn ngón tay tương đương vị trí của khe đĩa đệm gây chèn ép; cắt cụt hoàn toàn cột thuốc cản quang trông như hình ảnh của một u tuỷ. Việc chẩn đoán phân biệt trong trường hợp này cần có sự hỗ trợ của phim chụp cắt lớp vi tính hoặc cộng hưởng từ.
Thoát vị đĩa đệm thể lệch bên: nhân nhầy đĩa đệm có thể di chuyển vào cạnh lỗ ghép để chèn vào các rễ thần kinh. Hình ảnh X quang trên phim chụp bao rễ tư thế thẳng hoặc chếch 3/4 cho thấy ống tuỷ có thể hoàn toàn bình thường, nhưng rễ thần kinh có thể bị cắt cụt một bên.
Hình: Thoát vị trong thân đốt ( kiểu Sclmorl)
Hình: Thoát vị đĩa đệm phim chụp bao rễ
Tồn tại điểm cốt hoá ở thân đốt:
ở cột sống của người lớn đôi khi thấy hình ảnh một mảnh xương hình tam giác, tách khỏi thân đốt nằm ở góc trước thân đốt trên phim chụp nghiêng. Mảnh xương này có độ cản quang như thân đốt, đường viền xung quanh rất rõ vì được tổ chức xơ bao bọc. Không nhầm điểm cốt hoá này với vỡ tách xương ở thân đốt sống (chấn thương gây vỡ góc trước thân đốt rất hiếm gặp), bờ của đường vỡ không có đường viền, mờ đậm.
| Dị dạng nửa thân đốt | Tồn tại điểm cốt hóa L4-L5 |