Closed spina bifida: Case series report
La Hồng Châu*, Hà Tố Nguyên*
*Khoa CĐHA – Bệnh viện Từ Dũ
Tóm tắt:
Đặt vấn đề: Hình ảnh của chẻ đôi đốt sống thể kín rất đa dạng, có thể chẩn đoán trước sinh.
Mục tiêu nghiên cứu: Mô tả các đặc điểm hình ảnh của chẻ đôi đốt sống thể kín, phân loại các chẻ đôi đốt sống thể kín thường gặp.
Đối tượng và phương pháp nghiên cứu: báo cáo loạt ca, theo dõi tiến cứu.
Kết luận: Siêu âm có vai trò quan trọng trong chẩn đoán chẻ đôi đốt sống thể kín trước sinh. Xác định các tổn thương ở sọ và ở cột sống giúp phân loại các dạng chẻ đốt sống từ đó có thể đưa ra tiên lượng cho thai nhi, định hướng trong tư vấn tiền sản.
Từ khóa: Chẻ đôi đốt sống
Đặt vấn đề
Chẻ đôi đốt sống (CĐĐS) là nhóm bệnh lý bất thường bẩm sinh do sự đóng không hoàn toàn của các cấu trúc ở đường giữa bao gồm thần kinh, xương và các thành phần của mô mềm. Các bất thường này được chia ra làm 2 thể : thể kín và thể hở. Trong đó, thể hở thường gặp, gồm có thoát vị tủy và thoát vị tuỷ – màng tủy, dạng này kết hợp với bất thường Chiari II, được Campbell và cộng sự miêu tả với hai hình ảnh biến đổi ở sọ là hình ảnh trái chanh (lemon sign) và hình ảnh trái chuối (banana sign). CĐĐS thể kín ít gặp hơn chỉ chiếm khoảng 7-15% gồm: thoát vị màng tủy, thoát vị mỡ – tủy – màng tủy, thoát vị mỡ – tủy, hay nhóm thuộc thể ẩn có kèm hoặc không kèm theo tủy bám thấp,… Trong CĐĐS thể kín những bất thường ở sọ thai nhi hầu như không có. Đó chính là thử thách lớn trong chẩn đoán trước sinh.
Báo cáo loạt ca
Cả 5 thai phụ trong loạt ca này không ghi nhận tiền căn bất thường trong gia đình và trong thai kỳ, không mắc bệnh và dùng thuốc trong thời gian mang thai, đều được siêu âm tại thời điểm thai từ 20-25 tuần.
Trong quá trình siêu âm đánh giá các số đo sinh học bình thường, không có dấu hiệu bất thường ở sọ.
Trường hợp 1:
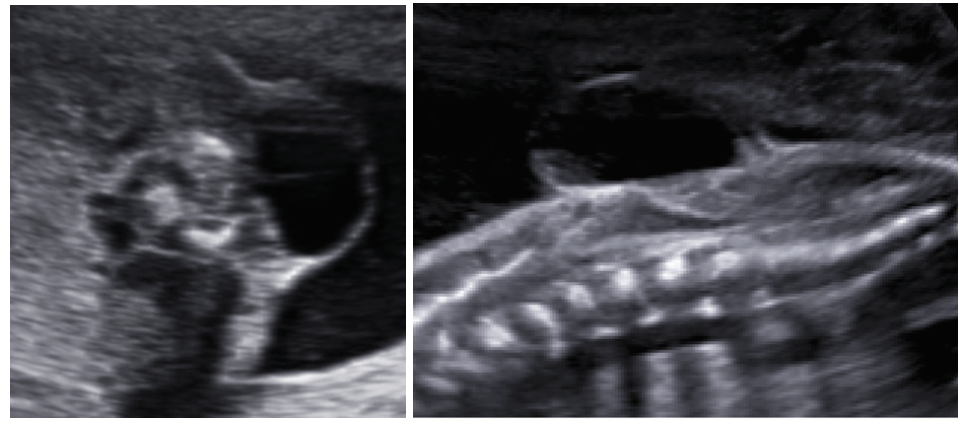
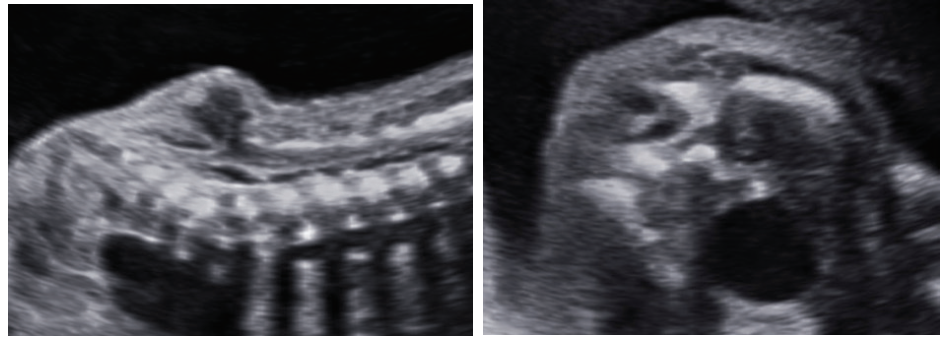
Sản phụ 30 tuổi đến khám lúc thai 22 tuần. Siêu âm cho thấy vùng cột sống thắt lưng có hình ảnh chẻ đốt sống, bên trên có khối thoát vị không chứa thành phần mô thần kinh, bên ngoài được lớp da mỏng che phủ, không kèm tủy bám thấp. Chẩn đoán trước sinh được đưa ra chẻ đôi đốt sống thể kín nghĩ thoát vị màng tủy (meningocele).
Hình 1. Hình ảnh cung sau bị đẩy ra hai bên,khối thoát vị được lớp da mỏng che phủ, bên trong phản âm trống hoàn toàn.
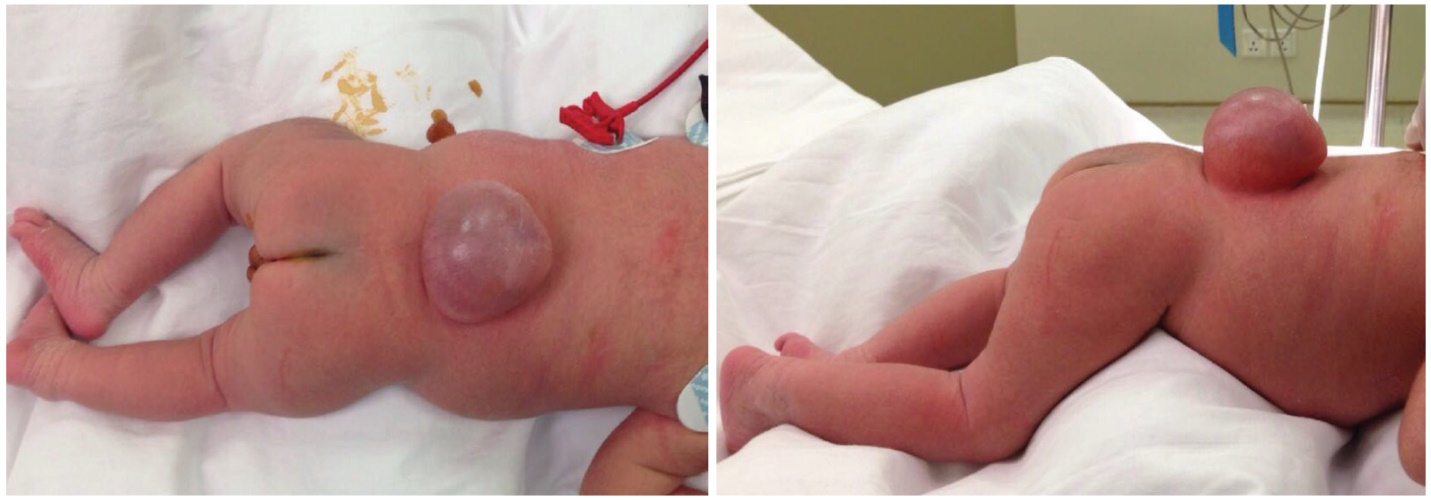
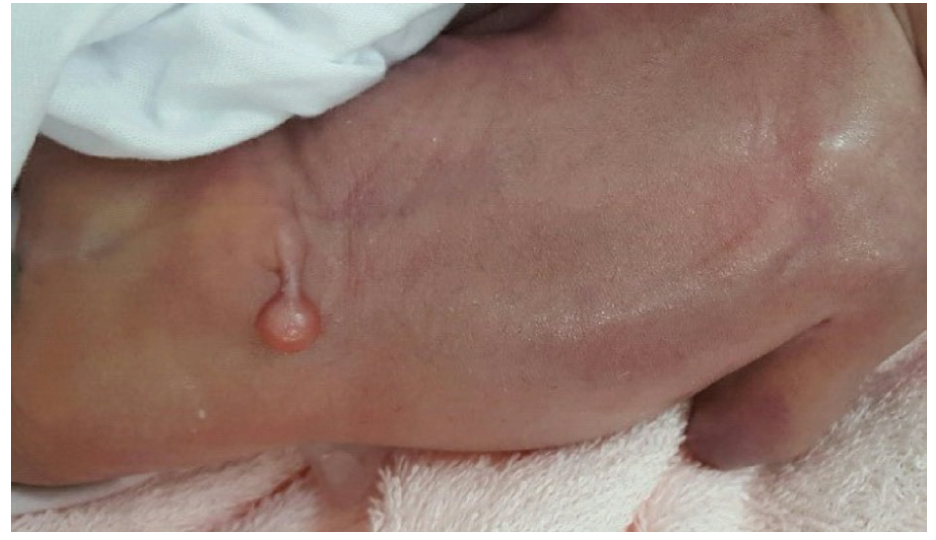
Sản phụ đuợc tư vấn và quyết định tiếp tục thai kỳ. Sản phụ sinh mổ lúc thai 36 tuần 5 ngày. Sau sinh 1 tuần tuổi bé được phẩu thuật và chẩn đoán sau phẩu thuật là thoát vị màng tủy.
Hình 2. Hình ảnh sau sinh (Nguồn: BS. Đặng Đỗ Thanh Cần – BV Nhi Đồng II)
Trường hợp 2:
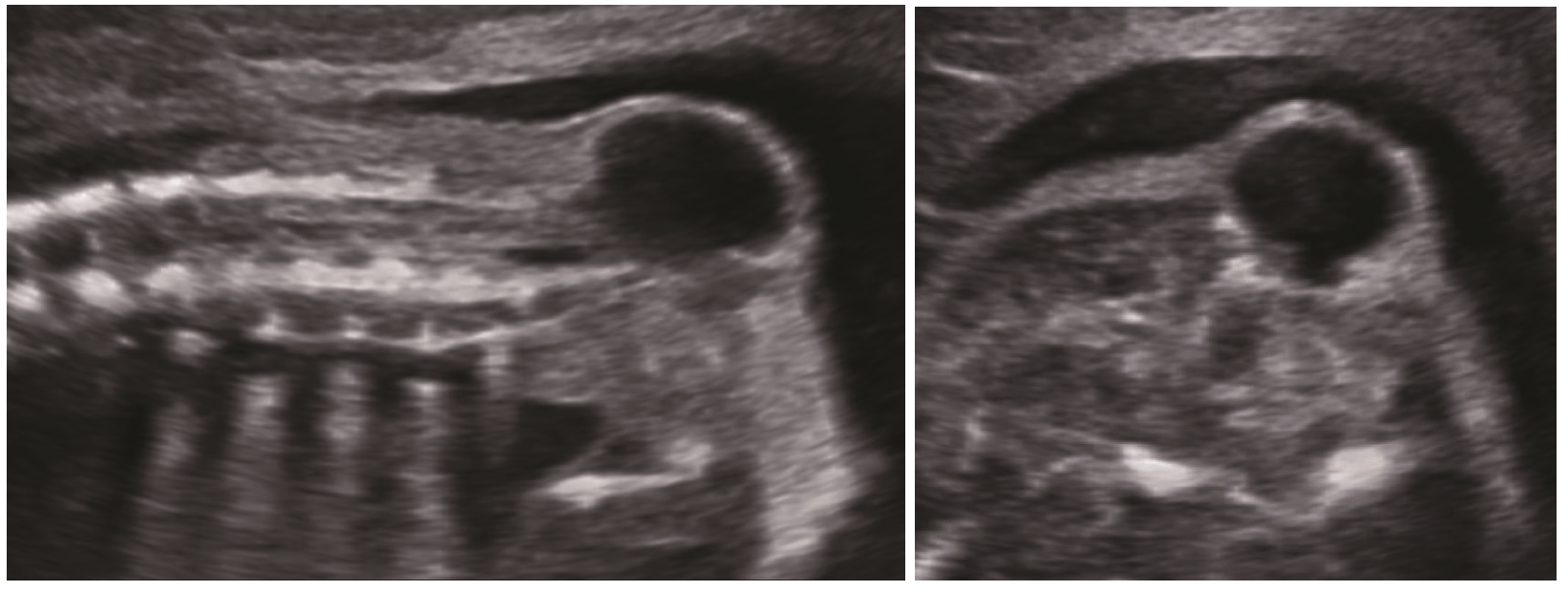
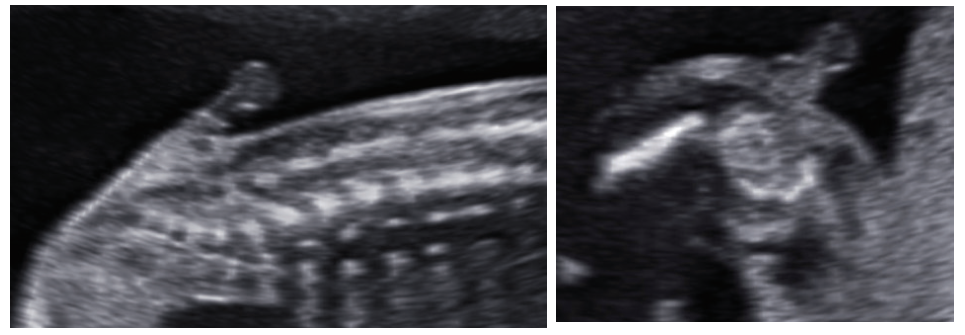
Sản phụ 26 tuổi đến khám lúc thai 22-23 tuần. Siêu âm cho thấy vùng cột sống cùng cụt có hình ảnh chẻ đốt sống, bên trên có khối thoát vị không chứa thành phần mô thần kinh, bên ngoài được lớp da che phủ, kèm tủy bám thấp. Chẩn đoán trước sinh được đưa ra chẻ đôi đốt sống thể kín nghĩ thoát vị màng tủy có kèm tủy bám thấp.
Hình 3. Hình ảnh khối thoát vị phản âm trống hoàn toàn, chóp tủy bám thấp đến vị trí khối thoát vị
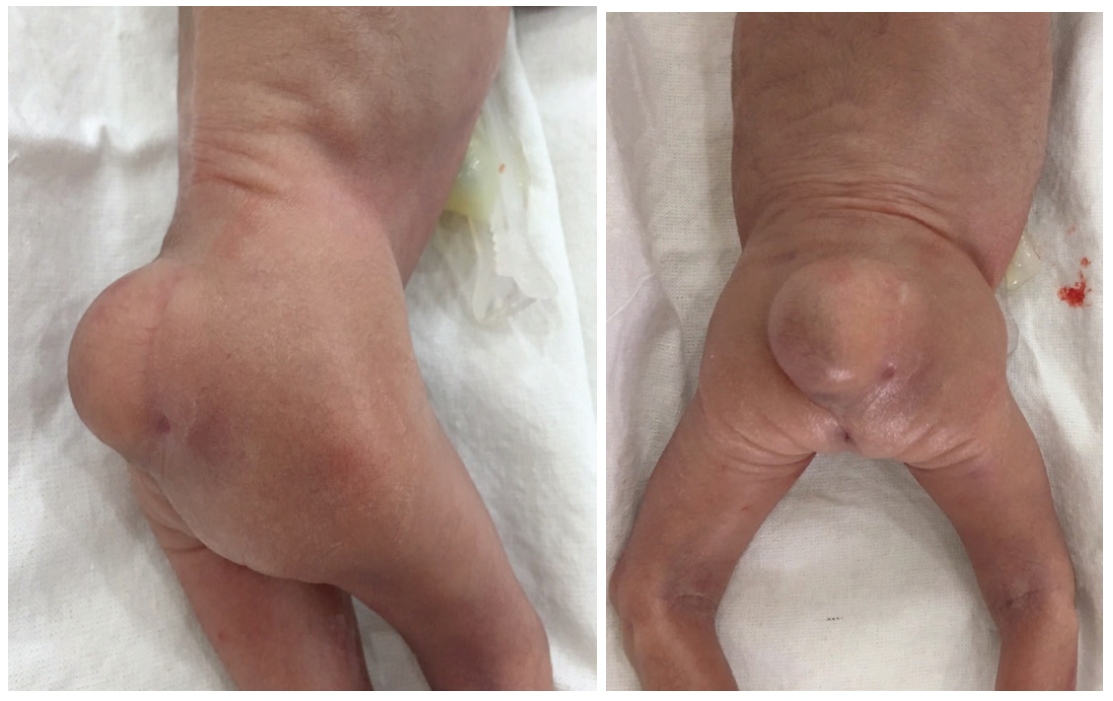
Hình 4. Hình ảnh bé sau sinh
Truờng hợp 3:
Sản phụ 19 tuổi đến khám lúc thai được 24-25 tuần. Hình ảnh siêu âm có khối thoát vị vùng cột sống thắt lưng, khối thoát vị này có lớp mô dày che phủ bên trên, kèm theo tủy bám thấp. Chẩn đoán trước sinh là chẻ đôi đốt sống thể kín khả năng thoát vị màng tủy hoặc thoát vị mỡ – tủy- màng tủy (lipomyelomeningocele).
Hình 5. Hình ảnh cung sau bị đẩy ra hai bên, khối thoát vị được lớp da dày che phủ bên trên
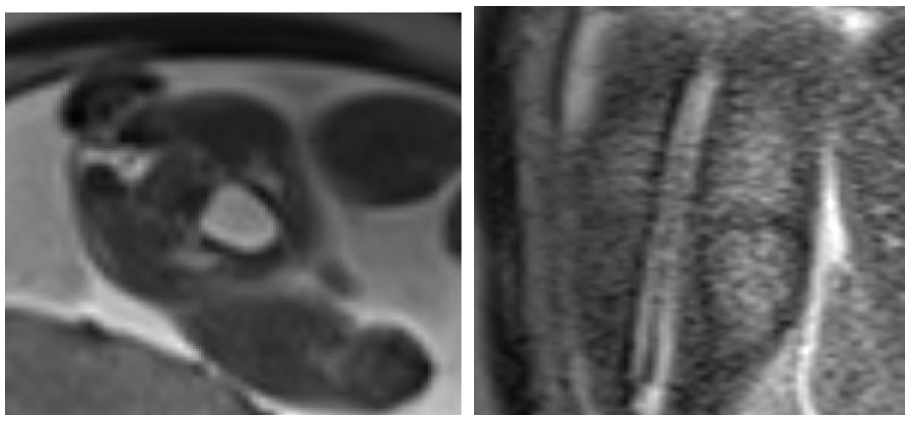
Sản phụ đuợc thực hiện cộng hưởng từ. Trên cộng huởng từ ghi nhận hình ảnh bất thường tách rời của cung sau đốt sống L5, S1, tạo khoảng hở có túi thoát vị có vỏ bao chứa dịch, không thấy có tín hiệu mô mỡ bên trong, kèm hình ảnh tủy sống bám thấp ở ngang mức L5-S1 nghĩ thoát vị màng tủy.
Trường hợp 3:
Sản phụ 19 tuổi đến khám lúc thai được 24-25 tuần. Hình ảnh siêu âm có khối thoát vị vùng cột sống thắt lưng, khối thoát vị này có lớp mô dày che phủ bên trên, kèm theo tủy bám thấp. Chẩn đoán trước sinh là chẻ đôi đốt sống thể kín khả năng thoát vị màng tủy hoặc thoát vị mỡ – tủy- màng tủy (lipomyelomeningocele)
Hình 6. Hình ảnh cộng hưởng từ (Nguồn: BS Nguyễn Thị Thu Trang – BV Từ Dũ)
Trường hợp 4:
Sản phụ 32 tuổi đến khám lúc thai 20-21 tuần. Hình ảnh siêu âm cho thấy vùng thắt lưng có mẩu da thừa, tủy bám thấp. Chẩn đoán trước sinh được đưa ra chẻ đôi đốt sống thể kín có kèm tủy bám thấp.
Hình 7. Hình ảnh mẩu da thừa vùng cụt kèm sự đẩy
Hình 8. Hình ảnh sau sinh (Nguồn: BS Nguyễn Xuân Lan – BV Từ Dũ)
Trường hợp 5:
Sản phụ 26 tuổi đến khám lúc thai 24-25 tuần. Hình ảnh siêu âm cho thấy cột sống không có đốt sống S4, kèm tủy bám thấp. Chẩn đoán trước sinh được đưa ra chẻ đôi đốt sống thể kín có kèm tủy bám thấp.
Hình 9. Không thấy hình ảnh của đốt sống S4 , tủy bám thấp ngang mức S2
Bàn luận
Hầu hết các trường hợp CĐĐS thể hở đều có những bất thường sọ trên siêu âm. Trong cả 5 trường hợp được đưa ra, một đặc điểm chung cần được chú ý là tất cả đều không có bất thường trên sọ. Các dấu hiệu bất thường trên sọ như: dấu hiệu trái chanh, dấu hiệu trái chuối hay hẹp khoang hố sau, dãn não thất chỉ gặp trong CĐĐS thể hở. Điều này được lý giải là do có sự thoát dịch não tủy qua vị trí CĐĐS dẫn đến hàng loạt biến đổi như trên. Do đó, khi không thấy các dấu hiệu bất thường ở sọ không có nghĩa là thai nhi không có CĐĐS, chúng ta cần chú ý đến các dấu chỉ điểm ở cột sống.
Việc nhận diện các dấu chỉ điểm trên cột sống đóng một vai trò quan trọng trong việc chẩn đoán và phân loại CĐĐS. Cần thực hiện các mặt cắt dọc, mặt cắt ngang và mặt cắt vành để khảo sát cột sống và tủy sống. Bình thường, trên mặt cắt ngang 3 điểm cốt hóa của đốt sống sẽ tạo thành hình tam giác .Khi quan sát đựợc sự tách rời của cung sau, đôi khi rất tinh tế, cần phải nghĩ đến có khiếm khuyết xương ở vị trí này. Khiếm khuyết xương có thể xảy ra ở một hay nhiều đốt sống.
Tại vị trí khiếm khuyết xương cần đánh giá vùng mô che phủ bên trên.Các dấu chỉ điểm trên da rất đa dạng như: mảng lông, mảng da thừa, đuôi, lỗ hỏm trên da, u mỡ, đôi khi là túi dịch với thành dày hay mỏng, và có thể có chứa thành phần thần kinh bên trong. Nhận dạng các dấu hiệu trên da rất quan trọng vì chúng thường liên quan đến các tổn thương tại tủy sống và giúp phân loại các dạng CĐĐS thể kín.
Các CĐĐS thể kín rất thường liên quan đến tủy bám thấp. Trong quá trình phát triển bình thường của thai, xương sống phát triển nhiều hơn tủy sống, chính sự khác biệt về tốc độ phát triển này dẫn đến có sự thay đổi vị trí của chóp tủy trong các giai đoạn khác nhau của thai. Cụ thể, chóp tủy ở mức L4 khi thai 13- 18 tuần, ở mức L3 khi thai được 19 – 36 tuần và ở mức L2 với tuổi thai trên 36 tuần. Khi tủy sống không di chuyển do nhiều nguyên nhân ta có tủy bám thấp. Theo nghiên cứu khác của Hoopmann và cộng sự, trong thời điểm 3 tháng giữa của thai kỳ, khoảng cách từ chóp tủy đến chổ xa nhất của điểm cốt hóa cuối cùng của cột sống (tính bằng mm) có tương quan mạnh với chiều dài xuơng đùi,cụ thể bằng chiều dài xuơng đùi trừ 8.2 mm (với độ lệch chuẩn 4.5 mm).
Theo phân loại CĐĐS của A.Rossi, CĐĐS thể kín gồm có 2 nhóm là không có khối nhô trên mặt da và có khối nhô trên trên mặt da.
Trong nhóm không có khối nhô trên mặt da thường gặp nhất: tủy chẻ đôi, xoang bì, dây cùng bám chặt, nang thần kinh ruột… Với nhóm này, siêu âm trong giai đoạn thai quan trọng nhất là xác định vị trí chóp tủy và số lượng tủy trong ống sống.
Nhóm CĐĐS thể kín có khối nhô trên mặt da thường gặp:
Thoát vị màng tủy: khối thoát vị chỉ chứa dịch phản âm trống đuợc bao xung quanh bởi lớp da mỏng và không chứa thành phần mô thần kinh bên trong. Trong quá trình diễn tiến, thoát vị màng tủy có thể chuyển từ thể kín sang thể hở do áp lực dịch não tủy chèn ép lên vùng da bao xung quanh dẫn tới thiếu máu và vỡ vỏ bao. Trong trường hợp không kèm tủy đóng thấp tiên lượng của thoát vị màng tủy khá tốt.
Thoát vị mỡ – tủy -màng tủy và thoát vị mỡ – tủy: Đây là một tổn thương phức tạp gồm u mỡ dưới da kèm khiếm khuyết cột sống thuờng gặp ở vùng thắt lưng cùng. Trong quá trình đóng ống sống,do sự chia tách sớm của ngoại bì da và ngoại bì thần kinh, trung mô tiếp xúc với thành phần của ống thần kinh, trung mô phát triển thành mô mỡ và ngăn cản quá trình đóng ống thần kinh. Do đó, với loại bệnh lý này mỡ tiếp xúc với tấm thần kinh, điểm khác nhau duy nhất để phân biệt: thoát vị mỡ – tủy – màng tủy vị trí tiếp xúc này nằm ngoài ống sống, còn thoát vị mỡ – tủy vị trí tiếp xúc này nằm trong ống sống. Cộng hưởng từ có vai trò xác định thành phần mô mỡ trong tổn thương và vị trí tiếp xúc mô mỡ với tấm thần kinh.
Tiên lượng CĐĐS phụ thuộc vào mức độ tổn thuơng thần kinh và các tổn thương đi kèm. Tỷ lệ tử vong sau sinh là 25 %, trẻ sau sinh nếu không được điều trị sẽ tử vong trong vài tháng sau sinh. Tỷ lệ sống đến 7 tuổi ở trẻ đuợc điều trị là 40%, trong đó 25% số này hầu như liệt hoàn toàn, 25% cần hổ trợ phục hồi chức năng và 25% không có rối loạn chức năng chi dưới đáng kể. Tiên luợng xấu nếu có kèm não úng thủy.
Kết luận
CĐĐS thể kín một bệnh lý không thường gặp và có thể bỏ sót trên siêu âm trong giai đoạn thai kỳ. Việc đánh giá các tổn thương ở sọ và ở cột sống có vai trò quan trọng trong chẩn đoán từ đó có thể đưa ra tiên lượng cho thai nhi, giúp định hướng trong tư vấn tiền sản.
Tài liệu tham khảo
Coleman B.G.et al (2015).The Diagnostic Features of Spina Bifida: The Role of Ultrasound.Fetal Diagn Ther 37:179-196
Kim S.Y. et al (2000). Prenatal Diagnosis of Lipomyelomeningocele. J Ultrasound Med 19: 801-805
Ghi.T, Pilu.G et al (2006). Prenatal Diagnosis of open and closed spina bifida.Ultrasound Obstet Gynecol 28: 899-903
Tortori–Donati P, Rossi.A et al (2000). Spinal dysraphism: a review of neuroradiological features with embryological correlations and proposal for a new classification. Neuroradiology 42 : 471 – 491
Bahlmann F. et al (2015). Cranial and cerebral signs in the diagnosis of spina bifida between 18 and 22 weeks of gestation: a German multicentre study. Prenatal Diagnosis 35:228-235
Upasani V.V., et al (2016). Prenatal diagnosis and assessment of congenital spinal anomalies: Review for prenatal counseling. World J Orthop 7: 406-417
Hoopmann .M et al (2011).Prenatal evaluation of the position of the fetal conus medullaris .Ultrasound Obstet Gynecol 38:548-552
Coleman.B.G et al (2015). The diagnostic features of spina bifida: the role of ultrasound. Fetal Diagn Ther 37:179 -196.