Những bệnh lý chủ yếu của động mạch chủ là gì?
Phình và bóc tách động mạch chủ (ĐMC) là bệnh lý ĐMC hàng đầu. Hẹp cung ĐMC là một trong những bệnh lý ĐMC ít gặp hơn. Theo nghiên cứu dịch tễ hiện tại ở Thụy Điển, số ca phình và bóc tách ĐMC ở nam gia tăng đáng kể (tăng 52%) từ năm 1987 đến 2002, trong khi đó số ca bệnh ở nữ tăng ít hơn ( tăng 28%) từ 7,1/100.000/năm vào năm 1987 lên 9,1/100.000/năm vào năm 2002. Cũng trong khoảng thời gian này, tuổi trung vị của những ca bệnh giảm từ 73 xuống 71.
Nguyên nhân của phình động mạch chủ ngực là gì?
Phình đoạn lên ĐMC ngực chủ yếu do quá trình thoái hóa dạng nang lớp áo giữa, thường gặp ở hầu hết ở các ca hội chứng Marfan. Phình đoạn xuống ĐMC ngực chủ yếu là thoái hóa do xơ vữa. Nhìn chung, phình cung ĐMC là thể trung gian, có bệnh căn là sự kết hợp giữa các nguyên nhân của phình ĐMC lên và xuống. Các nguyên nhân khác bao gồm: bóc tách ĐMC và nguyên nhân nhiễm trùng hiếm gặp như giang mai, viêm ĐMC nhiễm trùng.
Tỷ lệ sống còn của phình động mạch chủ ngực không được điều trị là bao nhiêu?
Tỷ lệ sống còn của phình ĐMC ngực không được phẫu thuật sửa chữa như sau:
65% sau 1 năm
36% sau 3 năm
20% sau 5 năm
Vỡ phình ĐMC xảy ra khoảng 32% đến 68% ở bệnh nhân không được phẫu thuật, chiếm khoảng 32% đến 47% tổng số tử vong. Ước tính hơn nửa số bệnh nhân vỡ phình ĐMC tử vong trước nhập viện. Tỷ lệ tử vong do vỡ phình ĐMC là 54% sau 6 giờ và 74% sau 24 giờ. Vì phần lớn bệnh nhân bị vỡ phình đột ngột sẽ tử vong, nên phải lưu ý việc sữa chữa có chọn lọc và kiểm soát chặt các yếu tố nguy cơ của bệnh nhân một cách tích cực.
Các yếu tố nguy cơ của vỡ phình động mạch chủ ngực.
Các yếu tố nguy cơ của vỡ phình ĐMC có thể chia thành các yếu tố về kích thước và ngoài kích thước. Các yếu tố kích thước gồm kích cỡ và tốc độ phát triển của phình ĐMC; các yếu tố khác gồm hút thuốc/ bệnh phổi tắc nghẽn mạn (COPD), tuổi, tăng huyết áp, suy thận và đau.
Tốc độ lớn của túi phình nhanh thế nào?
Tốc độ lớn túi phình theo hàm số mũ; vì thế túi phình càng to càng lớn nhanh. Trung bình túi phình ĐMC ngực lớn thêm khoảng 0.1 cm mỗi năm. Nhìn chung, phình ĐMC đoạn xuống lớn nhanh hơn phình ĐMC đoạn lên (0.19 cm/năm so với 0.07 cm/ năm). Có sự gia tăng đáng kể độ lớn hàng năm của túi phình ở bệnh nhân bị bóc tách ĐMC mạn tính, dao động từ 0.24 cm/năm đối với túi phình nhỏ (4 cm) đến 0.48 cm/năm ở túi phình lớn (8 cm).
Túi phình cỡ nào cần sữa chữa có chọn lọc? Quản lý phình động mạch chủ có triệu chứng thế nào?
Các nghiên cứu cho thấy phình ĐMC ngực có kích thước 6 cm rất nguy hiểm, tại thời điểm này 31% bệnh nhân bị vỡ phình hay bóc tách ĐMC. Đối với phình ĐMC đoạn lên kích thước báo động là 7 cm, lúc này 43% bệnh nhân bị vỡ phình hay bóc tách ĐMC. Các số liệu trên dựa vào số trung vị, và tốt nhất nên tiến hành phẫu thuật sửa chữa phình ĐMC sớm hơn ở các thời điểm nguy hiểm trên; nếu không 50% bệnh nhân có khả năng bị biến chứng. Thời điểm can thiệp cho những bệnh nhân có kèm bệnh lý mô liên kết như hội chứng Marfan nên sớm hơn nhiều do nguy cơ bị biến chứng cao hơn. Nên cân nhắc tiến hành phẫu thuật ở bệnh nhân phình ĐMC có triệu chứng. Khuyến cáo về sửa chữa phình ĐMC được đề cập ở bảng 52-1.
| Bảng 52-1 TIÊU CHUẨN PHẪU THUẬT CAN THIỆP PHÌNH ĐMC NGỰC | |||
| Không Marfan | Bệnh Marfan | Bóc tách ĐMC | |
| Đoạn lên | 5.5 cm | 5.0 cm | Bất kể kích thước |
| Đoạn xuống | 6.5 cm | 6.0 cm | 6.0 cm |
Định nghĩa bóc tách động mạch chủ?
Điều kiện cần của bóc tách ĐMC là rách lớp nội mạc, dẫn đến tróc lớp áo giữa kèm theo sự hình thành và lan rộng của huyết khối dưới lớp nội mạc, thường chiếm nửa khẩu kính ĐMC. Việc này làm tổn thương các nhánh mạch máu và gây hậu quả như thiếu máu mạc treo ruột, đột quỵ và suy thận.
Tiêu chuẩn phân loại bóc tách động mạch chủ cấp hoặc mạn là gì?
Bóc tách ĐMC cấp khi bệnh nhân có các triệu chứng khởi phát dưới 14 ngày, ngược lại sau khoảng thời gian này được xem là bóc tách ĐMC mạn. Một vài tác giả xem thời điểm 14 đến 60 ngày là bóc tách ĐMC bán cấp. Mốc thời điểm 14 ngày được chọn dựa trên cơ sở quan sát thấy đây là khoảng thời gian mà tỷ lệ bộc phát và tử vong cao nhất, và trên cơ sở bệnh nhân sống còn nhìn chung ổn định trong 14 ngày này.
Các triệu chứng cơ năng, thực thể và X-quang tin cậy nhất trong bóc tách động mạch chủ là gì?
Triệu chứng cơ năng, thực thể và X-quang tin cậy nhất trong bóc tách ĐMC gồm đau ngực/lưng (86%), khởi phát đau ngực đột ngột (89%), tăng huyết áp (69%), mất mạch (21%), đau lan (24%). Dãn trung thất gặp trong khoảng 56% bệnh nhân.
Phân loại bóc tách động mạch chủ thế nào?
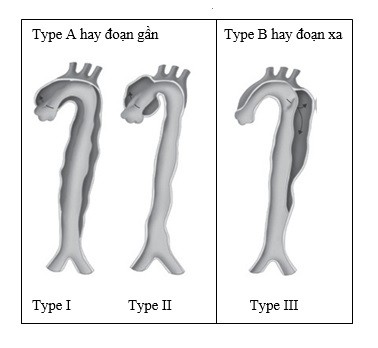
Nói chung, hầu hết hệ thống phân loại xác định vị trí bóc tách ĐMC dựa trên xuất phát của ĐM dưới đòn. Đó là bóc tách ĐMC đoạn lên, đoạn xuống , hay cả hai. 90% bóc tách ĐMC liên quan đến 10 cm đầu của ĐMC. Những hệ thống phân loại được chấp nhận là DeBakey và Stanford. Ở hệ phân loại DeBakey, bóc tách ĐMC type I liên quan đến ĐMC lên và xuống, type II chỉ liên quan đến ĐMC lên, và bóc tách ĐMC type III giới hạn ở ĐMC xuống (chỉ ở ĐMC ngực [IIIa] hoặc kèm ĐMC bụng [IIIb]). Phân loại Stanford rút gọn lại phân loại DeBakey, trong đó type A quy cho bóc tách ĐMC lên còn type B là bóc tách ĐMC xuống. Mặc dù phân loại Stanford xúc tích hơn và làm nổi bật việc cần phẫu thuật cấp cứu cho bệnh nhân (type A), song nó ít chú trọng đến biến cố của đoạn ĐMC còn lại, cũng quan trọng trong theo dõi bệnh. Những phân loại này được mô tả trong biểu đồ 52-1.
Hình 52-1. Các hệ thống phân loại bóc tách ĐMC dựa trên hệ thống phân loại DeBakey (type I, II hay III) hoặc hệ thống Stanford (type A hay B).
(Trích từ Isselbacher EM: Diseases of the aorta. In Braunwald E, Zipes DP, Libby P, Bonow RO: Braunwald’s heart disease: a textbook of cardiovascular medicine, ed 7, Philadelphia, 2004, Saunders.)
Có cần phân biệt huyết khối trong vách (intramural hematoma – IMH) và thủng loét mảng xơ vữa (penetrating atherosclerotic ulcer – PAU) trong bóc tách động mạch chủ?
Chẩn đoán huyết khối trong vách và thủng loét mảng xơ vữa hầu như là hệ quả của phương thức chẩn đoán tinh vi ngày nay. Dù vậy, có ít nhất 3 nguyên do lý giải huyết khối trong vách và thủng loét mảng xơ vữa được quan tâm:
- Tỷ lệ vỡ túi phình trong khám lần đầu cao (45%).
- Sự tiến bộ nhanh của chẩn đoán hình ảnh (50%).
- Tần suất vỡ túi phình muộn cao và dẫn đến tử vong.
Điều trị lý tưởng của bóc tách động mạch chủ là gì?
Phẫu thuật đối với bóc tách ĐMC type A. Bóc tách ĐMC type B cấp không biến chứng có tiên lượng sớm khả quan, trong đó 85% đến 90% bệnh nhân có thể xuất viện với điều trị nội khoa. Mặt khác, bóc tách ĐMC type B cấp kèm biến chứng có tỷ lệ tử vong trên 50% do đó cần can thiệp (mổ hở, đặt stent, mở cửa sổ).
Điều trị nội khoa tối ưu bóc tách động mạch chủ ra sao?
Mục tiêu của điều trị nội khoa là giảm sức co bóp thất trái, giảm độ dốc của tăng sóng mạch ĐMC (dP/dt), và giảm áp lực động mạch hệ thống thấp đến mức có thể mà không ảnh hưởng tưới máu các cơ quan quan trọng. Chẹn beta được xem là thuốc tối ưu để đạt mục tiêu này. Esmolol thường được chọn lựa, nhưng cũng có thể dùng labetalol (có thêm tác dụng chẹn alpha) và metoprolol. Nếu không thể đạt được mục tiêu hạ huyết áp với đơn liệu chẹn beta, có thể dùng thêm các thuốc như nitroprusside hoặc nicardipine.
Các bất thường kèm với hẹp cung động mạch chủ.
Các bất thường kèm với hẹp cung ĐMC gồm thiểu sản tim trái, bệnh van 2 lá hoặc van ĐMC nặng (trên 70% bệnh nhân có van ĐMC 2 mảnh), thông liên thất, hoán vị đại động mạch và các biến đổi trong thất hai đường ra hoặc tâm thất độc nhất.
Bệnh cảnh lâm sàng của hẹp cung động mạch chủ.
Bệnh cảnh biến đổi rất khác biệt từ triệu chứng suy thất trái ở trẻ em đến tăng huyết áp không triệu chứng ở người lớn. Triệu chứng cơ bản là khác biệt mạch giữa tay và chân và sờ được nhịp đập của các ĐM gian sườn.
Chẩn đoán hình ảnh nào tốt nhất trong bóc tách động mạch chủ ngực?
– Chụp cắt lớp điện toán (CT scan): Dùng CT scan để chẩn đoán bóc tách ĐMC có độ nhạy từ 83% đến 94% và độ đặc hiệu từ 87% đến 100%, và sử dụng CT scan xoắn ốc sẽ giúp gia tăng độ nhạy và độ đặc hiệu.
– Chụp cộng hưởng từ (MRI): MRI có độ nhạy và độ đặc hiệu khoảng 95% đến 100%. Trên thực tế, lợi ích từ hình ảnh động MRI cung cấp cho bác sĩ nhiều thông tin hơn.
– Siêu âm qua thực quản (TEE): Độ nhạy của siêu âm tim qua thực quản cao khoảng 98%, và độ đặc hiệu dao động khoảng 63% đến 96%.
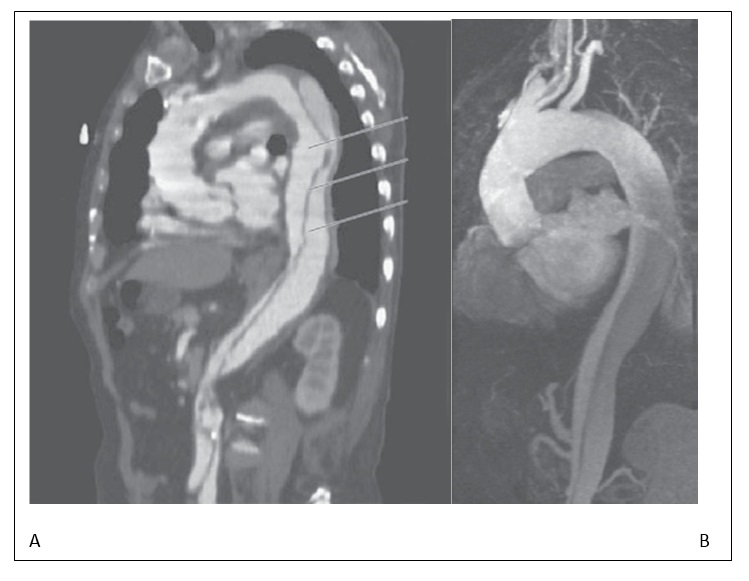
Hình 52-2. Hình ảnh CT và MRI trong bóc tách ĐMC. A, bóc tách ĐMC trên CT. Ảnh CT scan ngực xoắn ốc có tăng tương phản chụp ngang mức ĐM phổi cho thấy vách nội mạc (I) chia ĐMC xuống thành 2 khoang trong bóc tách ĐMC type B. F, lòng giả; T, lòng thật. B, cộng hưởng từ mạch máu (MRA) có tăng cường Gadolinium ở bệnh nhân bị bóc tách ĐMC. Vách nội mạc (mũi tên) được thấy rõ.
(A trích từ Libby P, Bonow RO, Mann DL, et al: Braunwald’s heart disease: a textbook of cardiovascular medicine, ed 8, Philadelphia, 2008, Saunders. B trích từ Adam: Grainger & Allison’s diagnostic radiology, ed 5, Philadelphia, 2008, Churchill and Livingstone. Courtesy Dr Sanjay K. Prasad.)
Các chỉ định chính trong phẫu thuật can thiệp động mạch chủ.
Các chỉ định phẫu thuật can thiệp gồm:
- Phình dạng hình thoi có đường kính 5.5 cm hoặc gấp đôi đường kính của ĐM bình thường kế cận.
- Túi phình rộng 2 cm hoặc đường kính của ĐMC là 5 cm.
- Bóc tách ĐMC cấp type B với thiếu máu ở xa, vỡ, hoặc dò do bất cứ nguyên nhân nào.
- Hẹp cung ĐMC.
- Giả phình ĐMC
- Phình ĐMC nhiễm khuẩn
Can thiệp nội mạch có phải luôn là sự lựa chọn tốt?
Phình ĐMC do thoái hóa có thể chữa trị bằng các kỹ thuật nội mạch hoặc phẫu thuật hở với kết quả trung hạn tương đương. Chỉ một thử nhiệm lâm sàng ngẫu nhiên về phình ĐMC mạn, nghiên cứu INSTEAD, không có vẻ đồng thuận trong việc phòng ngừa bằng đặt stent ở bệnh nhân được điều trị nội khoa.
Tài liệu tham khảo, tài liệu nên đọc và websites:
- Aortic Dissection: http://www.aorticdissection.com
- Manning WJ: Clinical Manifestations and Diagnosis of Aortic Dissection: http://www.utdol.com
- Woo YJ, Mohler ER: Management and Outcome of Thoracic Aortic Aneurysm: http://www.utdol.com
- Elefteriades JA: Natural history of thoracic aortic aneurysms: indications for surgery, and surgical versus nonsurgical risks, Ann Thorac Surg 74(5):S1877-S1880; discussion S1892-1898, 2002.
- Griepp RB, Ergin MA, Galla JD, et al: Natural history of descending thoracic and thoracoabdominal aneurysms, Ann Thorac Surg 67(6):1927-1930; discussion 1953-1958, 1999.
- Khan IA, Nair CK: Clinical, diagnostic, and management perspectives of aortic dissection, Chest 122(1): 311-328, 2002.
- Olsson C, Thelin S, Sta°hle E, et al: Thoracic aortic aneurysm and dissection: increasing prevalence and improved outcomes reported in a nationwide population-based study of more than 14,000 cases from 1987 to 2002, Circulation 114(24):2611-2618, 2006.
- Suzuki T, Mehta RH, Ince H, et al: Clinical profiles and outcomes of acute type B aortic dissection in the current era: lessons from the International Registry of Aortic Dissection (IRAD), Circulation 108(Suppl 1):1312-1337, 2003.
- Svensson LG, Kouchoukos NT, Miller DC, et al: Expert consensus document on the treatment of descending thoracic aortic disease using endovascular stent-grafts, Ann Thorac Surg 85(Suppl 1):S1-S41, 2008.