Nội dung
- Phác đồ điều trị
- Covid-19
Phác đồ điều trị COVID-19 cập nhật mới nhất theo Bộ Y Tế
- Tác giả: Bộ Y Tế
- Cập nhật: 25/11/2021
ĐẠI CƯƠNG
Vi rút Corona (CoV) là một họ vi rút ARN lớn, có thể gây bệnh cho cả động vật và con người. Ở người, coronavirus có thể gây ra một loạt bệnh, từ cảm lạnh thông thường đến các tình trạng bệnh nặng như Hội chứng hô hấp cấp tính nặng (SARS-CoV) năm 2002 và Hội chứng hô hấp Trung Đông (MERS-CoV) năm 2012. Từ tháng 12 năm 2019, một chủng vi rút corona mới (SARS-CoV-2) đã được xác định là căn nguyên gây dịch Viêm đường hô hấp cấp tính (COVID-19) tại thành phố Vũ Hán (tỉnh Hồ Bắc, Trung Quốc), sau đó lan rộng ra toàn thế giới gây đại dịch toàn cầu. Từ đó đến nay, vi rút cũng đột biến tạo ra nhiều biến thể khác nhau. SARS-CoV-2 lây trực tiếp từ người sang người qua đường hô hấp (qua giọt bắn là chủ yếu) và qua tiếp xúc với các vật dụng bị ô nhiễm. SARS-CoV-2 cũng có khả năng lây truyền qua khí dung ở trong những không gian kín, đông người và thông gió hạn chế hoặc nơi có nhiều thao tác tạo khí dung như trong các cơ sở điều trị. Người bệnh COVID-19 có thể phát tán vi rút từ 2 ngày trước khi có triệu chứng đầu tiên và phát tán mạnh nhất trong 3 ngày đầu từ khi biểu hiện các triệu chứng. Thời gian phát tán vi rút gây lây nhiễm khoảng 8 ngày kể từ khi xuất hiện triệu chứng, nhưng có thể dài hơn ở những bệnh nhân có suy giảm miễn dịch. Tuy vậy, những người bệnh không triệu chứng vẫn có thể phát tán vi rút gây lây nhiễm. Phổ bệnh của COVID-19 đa dạng từ người nhiễm không có triệu chứng, có các triệu chứng nhẹ cho tới những biểu hiện bệnh lý nặng như viêm phổi nặng, hội chứng suy hô hấp cấp tiến triển (ARDS) nhiễm khuẩn huyết suy chức năng đa cơ quan và tử vong. Người cao tuổi, người có bệnh mạn tính hay suy giảm miễn dịch, hoặc có đồng nhiễm hay bội nhiễm các căn nguyên khác như vi khuẩn, nấm sẽ có nguy cơ diễn biến nặng nhiều hơn. Các biện pháp phòng bệnh chính là tiêm phòng vắc xin, phát hiện sớm để cách ly ca bệnh và đảm bảo trang bị phòng hộ cá nhân cho người có nguy cơ phơi nhiễm.
CHẨN ĐOÁN
Trường hợp bệnh nghi ngờ
Bao gồm các trường hợp:
- Người bệnh có sốt và/hoặc viêm đường hô hấp cấp tính không lý giải được bằng các nguyên nhân khác.
- Người bệnh có bất kỳ triệu chứng hô hấp nào VÀ có tiền sử đến/qua/ở/về từ vùng dịch tễ* có bệnh COVID-19 trong khoảng 14 ngày trước khi khởi phát các triệu chứng HOẶC tiếp xúc gần (**) với trường hợp bệnh nghi ngờ hoặc xác định COVID-19 trong khoảng 14 ngày trước khi khởi phát các triệu chứng.
* Vùng dịch tễ: được xác định là những quốc gia, vùng lãnh thổ có ghi nhận ca mắc COVID-19 lây truyền nội địa, hoặc nơi có ổ dịch đang hoạt động tại Việt Nam theo “Hướng dẫn tạm thời giám sát và phòng, chống COVID-19” của Bộ Y tế và được cập nhật bởi Cục Y tế dự phòng.
** Tiếp xúc gần: bao gồm
- Tiếp xúc tại các cơ sở y tế, bao gồm: trực tiếp chăm sóc người bệnh COVID- 19; làm việc cùng với nhân viên y tế mắc COVID-19; tới thăm người bệnh hoặc ở cùng phòng bệnh có người bệnh mắc COVID-19.
- Tiếp xúc trực tiếp trong khoảng cách ≤ 2 mét với trường hợp bệnh nghi ngờ hoặc xác định mắc COVID-19 trong thời kỳ mắc bệnh.
- Sống cùng nhà với trường hợp bệnh nghi ngờ hoặc xác định mắc COVID-19 trong thời kỳ mắc bệnh.
- Cùng nhóm làm việc hoặc cùng phòng làm việc với ca bệnh xác định hoặc ca bệnh nghi ngờ trong thời kỳ mắc bệnh.
- Cùng nhóm: du lịch, công tác, vui chơi, buổi liên hoan, cuộc họp … với ca bệnh xác định hoặc ca bệnh nghi ngờ trong thời kỳ mắc bệnh.
- Di chuyển trên cùng phương tiện (ngồi cùng hàng, trước hoặc sau hai hàng ghế) với trường hợp bệnh nghi ngờ hoặc xác định mắc COVID-19 trong thời kỳ mắc bệnh.
Trường hợp bệnh xác định
Là trường hợp bệnh nghi ngờ hoặc bất cứ người nào có xét nghiệm dương tính với vi rút SARS-CoV-2 bằng kỹ thuật Real – time RT-PCR.
TRIỆU CHỨNG LÂM SÀNG
Giai đoạn khởi phát
Thời gian ủ bệnh: từ 2-14 ngày, trung bình từ 5-7 ngày, thể delta có thời gian ủ bệnh ngắn hơn.
Khởi phát:
+ Chủng alpha: Sốt, ho khan, mệt mỏi, đau họng, đau đầu. Một số trường hợp bị nghẹt mũi, chảy nước mũi, mất vị giác và khứu giác, buồn nôn, tiêu chảy, đau bụng… + Chủng mới (delta): đau đầu, đau họng, chảy nước mũi, ho, sốt, ỉa chảy, khó thở, đau cơ.
Diễn biến:
+ Đối với thể alpha: 80% có triệu chứng nhẹ, 20% bệnh nhân diễn biến nặng và diễn biến nặng thường khoảng 5-10 ngày và 5% cần phải điều trị tại các đơn vị hồi sức tích cực với biểu hiện suy hô hấp cấp, tổn thương phổi do COVID-19, tổn thương vi mạch gây huyết khối và tắc mạch, viêm cơ tim, sốc nhiễm trùng, suy chức năng cơ quan bao gồm tổn thương thận cấp, tổn thương não, tổn thương tim và dẫn đến tử vong. + Đối với thể delta: tỉ lệ nhập viện cấp cứu 5,7% (cao hơn 4.2% alpha), tỉ lệ nhập viện, nhập ICU và tử vong tăng hơn trước. Ngoài ra chủng delta liên quan đến tăng mức độ nặng của bệnh biểu hiện bởi tăng nhu cầu oxy, nhập ICU hoặc tử vong so với những chủng khác. Ngoài ra chủng delta có tải lượng vi rút cao hơn 1.260 lần so với 19A/19B và khả năng lây cao hơn 15-20% so với chủng khác.
Giai đoạn toàn phát
Sau 4-5 ngày.
Hô hấp
Ho nhiều hơn, đau ngực, cảm giác ngạt thở, sợ hãi, tuỳ mức độ bệnh nhân, thở sâu, phổi thường không ral, mạch thường không nhanh. Khoảng 5-10% bệnh nhân có thể giảm oxy máu thầm lặng. Những trường hợp này bệnh nhân không có cảm giác khó thở nhưng SpO2 giảm rất dễ bị bỏ qua. Thể nặng của bệnh có biểu hiện giống ARDS. + Mức độ trung bình: khó thở tần số thở > 20 lần/phút và/hoặc SpO2 94-96% + Mức độ nặng nhịp thở > 25 lần/phút và/hoặc SpO2 < 94%, cần cung cấp oxy hoặc thở máy dòng cao hoặc thở không xâm nhập. + Mức độ nguy kịch nhịp thở > 30 lần/phút có dấu hiệu suy hô hấp nặng với thở gắng sức nhiều, thở bất thường hoặc chậm < 10 lần/phút hoặc bệnh nhân tím tái, cần hỗ trợ hô hấp ngay với đặt ống nội khí quản thở máy xâm lấn. + Một số ít khác có thể có: ho ra máu, tràn khí, dịch màng phổi (do hoại tử nhu mô).
Tuần hoàn
Cơ chế
Người không có bệnh lý mạch vành
- Bão cytokin viêm mạch máu dẫn đến vi huyết khối tắc mạch.
- Viêm cơ tim do cơ tim nhiễm vi rút trực tiếp, các nghiên cứu đã tìm thấy COVID-19 ở tế bào cơ tim trên sinh thiết.
- Tình trạng thiếu oxy, tụt huyết áp kéo dài cũng gây ra tổn thương tế bào cơ tim dẫn đến suy tim hoặc rối loạn nhịp tim, chết đột ngột.
- Tổn thương vi mạch tại phổi gây huyết khối tắc mạch phổi, mặt khác 14-45% bệnh nhân tử vong có nhồi máu động mạch phổi làm tăng áp lực động mạch phổi có thể dẫn đến suy tim phải.
Người có bệnh lý mạch vành
- Ở người có bệnh lý mạch vành do xơ vữa có nguy cơ cao xuất hiện hội chứng vành cấp trong thời gian nhiễm bệnh và tình trạng viêm cấp tính khác do:
- Làm tăng nhu cầu hoạt động của cơ tim.
- Các cytokin có thể làm cho các mảng xơ vữa bong ra gây tắc mạch vành. Tương tự như bệnh nhân bị suy tim mất bù khi bị nhiễm trùng nặng.
- Do đó, những bệnh nhân mắc các bệnh tim mạch (phổ biến ở người lớn tuổi), sẽ có tiên lượng xấu và tử vong cao do COVID-19 so với những người trẻ và khỏe mạnh.
Tâm phế cấp
- Do tắc động mạch phổi nhiều dẫn đến tăng shunt và suy tim phải cấp.
- Nếu nhồi máu phổi nguy kịch do nguyên nhân ngoài phổi có khả năng hồi phục.
- Có 25% bệnh nhân ARDS có biểu hiện tâm phế cấp sau khi thở máy 2 ngày.
Khi bệnh nhân ARDS hồi phục thì biểu hiện tâm phế cấp cũng dần mất đi.
- Tâm phế cấp do ARDS có tỷ lệ tử vong cao (3- 6 lần), phù hợp với nghiên cứu về giải phẫu trước đây là trong ARDS có tổn thương vi mạch phổi không hồi phục.
Lâm sàng
- Các triệu chứng thường không đặc hiệu: đau ngực, mệt mỏi, khó thở, ho.
- Sốc tim: huyết áp tụt, mạch nhanh, rối loạn nhịp, da, đầu chi lạnh, gan to, tĩnh mạch cổ nổi.
- Rối loạn nhịp chậm hoặc nhanh, suy tim cấp và sốc tim do suy tim trái (như Hội chứng trái tim vỡ, viêm cơ tim) hoặc suy tim phải cấp, thuyên tắc động mạch phổi, tràn dịch màng ngoài tim, nhồi máu cơ tim cấp, sốc nhiễm khuẩn thứ phát do COVID-19, tâm phế cấp (Acute cor pulmonary).
Thận
- Tổn thương thận cấp (AKI) xuất hiện ở 5-7% bệnh nhân COVID-19 chung và trong số bệnh nhân COVID-19 nhập ICU có tới 29-35% biểu hiện tổn thương thậncấp. Bệnh nhân COVID-19 có bệnh thận từ trước như đái tháo đường, tăng huyết áp có nguy cơ tăng tỷ lệ tử vong gấp 3 lần so với không có bệnh nền.
- Cơ chế bệnh sinh: 4 nhóm nguyên nhân đã được đưa ra:
- Do tổn thương trực tiếp tế bào, cầu thận, ống thận do vi rút.
- Do cơn bão cytokin, rối loạn huyết động trong thận.
- Do huyết khối – tắc mạch thận.
- Do các nguyên nhân thường gặp trong ICU: thiếu dịch trong lòng mạch, quá liều thuốc do không điều chỉnh theo mức lọc cầu thận, thở máy với PEEP cao, tương tác giữa các cơ quan (tim-thận, phổi-thận, gan-thận)
- Lâm sàng: Bệnh nhân có thể thiểu niệu hoặc đái nhiều, nước tiểu có protein, đái máu vi thể hoặc đại thể, các biểu hiện của hội chứng ure máu cao ít gặp, nhưng thường nặng trên người bệnh đã có suy thận từ trước.
- Chẩn đoán AKI và mức độ dựa vào creatinin huyết tương và thể tích nước tiểu.
Thần kinh
- Nhồi máu não: liên quan đông máu do “bão cytokin”, hoặc do cục máu đông nguồn gốc từ tim, hoặc tĩnh mạch phổi, đặc biệt trên những người có yếu tố nguy cơ: tuổi cao, đái tháo đường, rối loạn lipid máu, thuốc lá, béo phì, kháng thể kháng phospholipid.
- Lâm sàng xuất hiện đột ngột:
- Rối loạn ý thức theo các mức độ: nhẹ thì còn tỉnh, nặng nhất là hôn mê.
- Hội chứng liệt nửa người: liệt vận động có hoặc không tê bì, dị cảm.
- Thất ngôn.
- Mất thị lực, bán manh, góc manh.
- Liệt dây thần kinh sọ.
- Rối loạn cơ tròn.
- Giảm hoặc mất khứu giác
- Viêm não màng não, thoái hoá não, viêm đa rễ và dây thần kinh như hội chứng Guillain Barre, bệnh não do COVID-19.
Dạ dày-ruột
Vi rút xâm nhập vào tế bào dẫn tới viêm tế bào biểu mô làm giảm hấp thu, mất cân bằng bài tiết ở ruột và hoạt hóa hệ thống thần kinh của ruột, dẫn tới ỉa chảy. Ngoài ra có thể do dùng kháng sinh hay do thay đổi hệ vi sinh vật ở ruột, ít gặp hơn có thể liên quan đến huyết khối tắc mạch mạc treo. Tỷ lệ xuất hiện tiêu chảy từ 2- 50% trong những bệnh nhân nhiễm COVID-19. Tiêu chảy phân lỏng cũng có khi phân toàn nước 7-8 lần/ngày và thường xuất hiện vào ngày thứ tư của khởi phát bệnh.
Gan mật
Có thể có vàng da, suy gan, tăng men gan, suy gan cấp, hôn mê gan.
Nội tiết
Tăng đường máu ở bệnh nhân có đái tháo đường từ trước, hoặc tăng đường máu liên quan sử dụng corticoid có thể biến chứng: đái tháo đường mất bù, toan ceton, tăng áp lực thấm thấu máu…
Huyết học
- Huyết học: Tăng đông, rối loạn đông máu do nhiễm trùng (SIC) và đông máu nội mạch (DIC), hội chứng thực bào máu/hội chứng hoạt hoá đại thực bào, bệnh vi mạch huyết khối (TMA) với ban giảm tiểu cầu huyết khối (TTP) và hội chứng tăng ure huyết tán huyết (HUS), giảm tiểu cầu do heparin (HIT) do điều trị thuốc chống đông (LMWH: heparin trọng lượng phân tử thấp ).
- Mạch máu: có thể gặp huyết khối gây tắc động mạch hoặc tĩnh mạch chi 2 bên.
Da
Biểu hiện với ngứa, đau/bỏng rát ở da với hình thái bao gồm các ban dạng mề đay, các ban dạng hồng ban, phát ban dạng mụn nước mụn mủ, phát ban giống dạng cước ở đầu ngón tay chân, ít gặp hơn phát ban dạng lưới (chỉ điểm bệnh diễn tiến nặng), giống tổn thương xuất huyết chủ yếu ở chi, ban đỏ đa hình thái ở tay chân niêm mạc, kết mạc miệng, viêm kết mạc ở trẻ em.
Giai đoạn hồi phục
- Đối với trường hợp nhẹ và trung bình, sau 7-10 ngày, bệnh nhân hết sốt, toàn trạng khá lên, tổn thương phổi tự hồi phục, có thể gặp mệt mỏi kéo dài.
- Những trường hợp nặng: Biểu hiện lâm sàng kéo dài, hồi phục từ 2-3 tuần, mệt mỏi kéo dài đến hàng tháng.
- Những trường hợp nguy kịch có thể phải nằm hồi sức kéo dài nhiều tháng, có thể tiến triển xơ phổi, ảnh hưởng tâm lý, yếu cơ kéo dài.
- Một số trường hợp sau nhiễm SARS-CoV-2, gặp các rối loạn kéo dài: bệnh lý tự miễn, hội chứng thực bào…
CẬN LÂM SÀNG
Huyết học
- Tế bào máu ngoại vi: số lượng Hồng cầu bình thường hoặc tăng (do mất nước) bạch cầu bình thường hoặc giảm, Bạch cầu Lympho giảm nhiều, số lượng tiểu cầu bình thường sau đó giảm.
- Tăng đông và tắc mạch: Tăng đông D-dimer tăng cao gấp 4-5 lần, Tiểu cầu < 150.000, DIC hoặc SIC (sepsis induced coagulopathy).
Các xét nghiệm bilan viêm
(Bảng điểm Cytokin storm score, xem Phụ lục 1)
- Bạch cầu giảm, đặc biệt Bạch cầu Lympho (< 800). Giảm CD4, CD8, Th17, Tiểu cầu.
- Cytokin tăng cao: TNF tăng, IL-1, IL6, IFNs, GCSF, IP-10.
- Ferritin, CRP, LDH tăng.
Khí máu
Ban đầu PaO2 giảm, CO2 bình thường, nặng hơn PaO2 giảm nặng, PaCO2 tăng, pH giảm, giảm HCO3. Shunt phổi D(A-a)O2 tăng.
Các rối loạn thường gặp khác
- Điện giải: rối loạn natri máu và kali máu.
- Thận: Tiểu đạm, tiểu máu, tổn thương thận cấp (đa niệu, thiểu niệu, tăng Ure, creatinin), gặp một số trường hợp đái tháo nhạt.
- Gan: Tăng SGPT, Bilirubin tăng.
- Tổn thương tim: Tăng troponin T và Pro-BNP tăng.
- Suy đa tạng (MOF).
- Bội nhiễm thứ phát: Tăng Procalcitonin, Bạch cầu và CRP.
X-quang phổi
- Ở giai đoạn sớm hoặc chỉ viêm đường hô hấp trên, hình ảnh X-quang bình thường.
- Giai đoạn sau các tổn thương thường gặp: Tổn thương dạng kính mờ, nhiều đốm mờ. Dày các tổ chức kẽ. Tổn thương đông đặc.
- Gặp chủ yếu ở hai bên phổi, ngoại vi và vùng thấp của phổi ở giai đoạn đầu của COVID-19.
- Tổn thương có thể tiến triển nhanh trong ARDS. Ít khi gặp dấu hiệu tạo hang hay tràn dịch, tràn khí màng phổi.
- Có nhiều thang điểm để đánh giá mức độ nặng bảng điểm Brixia, CXR, TSS trong đó TSS (Total severity score, xem Phụ lục 6) dễ đánh giá và tiên lượng mức độ nặng của bệnh nhân: nhẹ (1-2), trung bình (3-6), 7-8 (nặng).
a  | b  |
| Hình 1. Hình ảnh XQ phổi người bệnh 61 tuổi, nam giới nhiễm COVID-19 kèm suy hô hấp cấp tính. Hình X-quang ngực thẳng thấy tổn thương lan toả kính mờ và lưới mờ ưu thế thuỳ dưới (a) tương ứng hình ảnh trên CLVT dạng lát đá (b) | |
Chụp CT-Scan
- Tổn thương kính mờ đa ổ ở vùng đáy và ngoại vi hai bên phổi. Tổn thương lát đá.
- Tổn thương kính mờ và đông đặc ở vùng đáy và ngoại vi hai bên phổi.
- Phát hiện các trường hợp tắc mạch phổi.
- Phân loại CO-RADS (xem Phụ lục 6).
a  | b 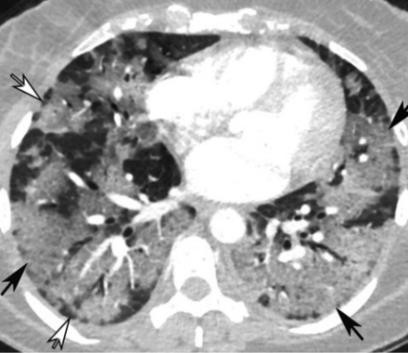 |
c  | d 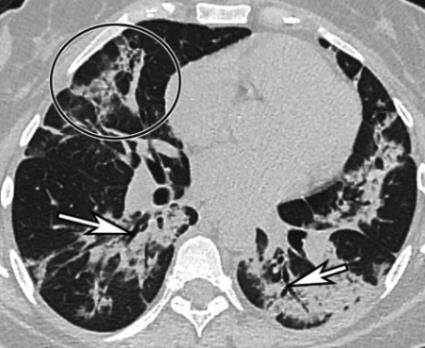 |
| Hình 2. CLVT ngực bệnh nhân nữ, 36 tuổi, nhiễm COVID-19. Hình tổn thương kính mờ hai phổi, tập trung ưu thế đáy, ngoại vi, có một phần chừa ra dưới màng phổi, có dày vách liên tiểu thuỳ (mũi tên đen) tạo hình lát đá (a, b). Hình tổn thương thoái triển, giảm tổn thương, chuyển dạng đông đặc, xơ (vùng khoanh vòng), giãn phế quả co kéo (mũi tên: c, d). | |
Siêu âm
Siêu âm phổi
- Các dấu hiệu hình ảnh:
- Nhiễu ảnh B-line: do dày vách liên tiểu thuỳ và trên bệnh nhân có hội chứng kẽ-phế nang có tụ dịch khoảng kẽ, hướng thẳng đứng, tăng âm, xuất phát từ màng phổi hoặc từ vùng đông đặc. Đường B-line có thể đơn độc hay rải rác hoặc giao nhau.
- Ít dịch khoang màng phổi, màng phổi dày không đều, đông đặc dưới màng phổi.
- Có thể có tràn khí màng phổi.
- Đánh giá phân loại type L và type H qua đó tiên lượng những trường hợp chuyển nặng ở bệnh nhân COVID-19.
- Diễn biến tốt lên: số đường B giảm dần, bắt đầu xuất hiện đường A trở lại và đường màng phổi bình thường.
- Diễn biến xấu đi: nhiều đường B xuất hiện hơn và tập trung thành mảng tạo nên vùng “phổi trắng” (trên CLVT tương ứng với hình đám kính mờ gia tăng kích thước, dày vách liên tiểu thuỳ hay đông đặc phổi) → cần xem xét chỉ định can thiệp thở máy.
- Mức độ nặng nhất là tổn thương đông đặc xuất hiện và lan rộng cần chỉ định hệ thống trao đổi khí oxy ngoài cơ thể (ECMO).
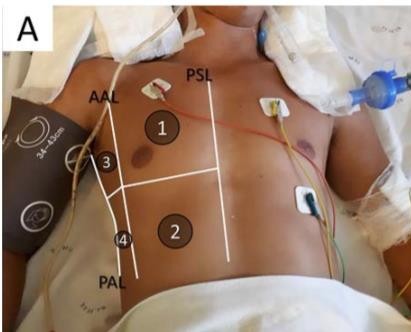 |  |
| Hình 3. 12 vùng khảo sát siêu âm phổi A, B: Khảo sát định khu 6 vùng mỗi bên ngực: trước trên (1), trước dưới (2), bên trên (3), bên dưới (4), sau trên (5), sau dưới (2). Hai phổi có 12 vùng khảo sát. | |
- Bảng điểm dùng để đánh giá, phân loại dùng cho khoa cấp cứu và điều trị tích cực bao gồm:
- LUSS (lung ultrasound score): đánh giá mức độ tổn thương phổi và với LUSS > 18 cho thấy tỉ lệ tử vong tăng cao và đòi hỏi cần xem xét thở máy xâm nhập.
- LUS re-aeration score và LUS loss of aeration score: đánh giá mức độ tái thông khí và mất thông khí ở bệnh nhân thở máy xâm nhập và ECMO.
Bảng 1. Thang điểm siêu âm phổi (Lung Ultrasound Scoring- LUSS)
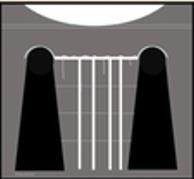 | 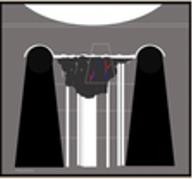 | ||||||
| LUSS 0 | LUSS 1 | LUSS 2 | LUSS 3 | ||||
| Đường màng phổi bình thường, các đường A vẫn còn bảo tồn, 1-2 đường B | Đường màng phổi dày và không đều, > 2 đường B nhưng rời rạc, các đường A bị gián đoạn | Nhiều đường B tụm lại tạo hình ảnh “phổi trắng”; các đường A bị gián, đông đặc dưới màng phổi (<1cm) | Hình ảnh vùng đặc phổi diện mở rộng hơn (>1cm) có thể kèm hình cây phế quản khí, và tăng sinh mạch máu trong vùng tổn thương | ||||
| CLUE protocol | |||||||
| Phân loại | Tổng điểm LUSS trên 12 vùng | Quyết định cung cấp liệu pháp oxy của bác sỹ lâm sàng | Điều phối | ||||
| Bình thường | 0 | Không | Ở nhà | ||||
| Có | Cân nhắc nguyễn nhất khác và có thay đổi phù hợp | ||||||
| Nhẹ | 1-5 | Không | Ở nhà + theo dõi sát | ||||
| Có | Ở nhà, theo dõi SPO2, có thể dùng oxy và cân nhắc nhập viện | Liên quan đến bác sỹ hô hấp/ bác sỹ hồi sức tích cực | |||||
| Trung bình | >5-15 | Không | |||||
| Có | Nhập viện/ cân nhắc điều trị ở ICU | ||||||
| Nặng | >15 | Không | Nhập viện | ||||
| Có | Điều trị ở ICU | ||||||
Bảng 2. Thang điểm định lượng tái thông khí (Quantification of Reaeration; LUS re- aeration score)
| + 1 điểm | + 3 điểm | + 5 điểm |
| B1 → N | B2 → N | C → N |
| B2 → B1 | C → B1 | |
| C → B2 |
Bảng 3. Thang điểm định lượng mất vùng thông khí (Quantification of loss of aeration; LUS loss of aeration score)
| – 5 điểm | – 3 điểm | – 1 điểm |
| N → C | N → B2 | N → B1 |
| B1 → C | B1 → B2 | |
| B2 → C |
- N: Vùng phổi bình thường trên siêu âm.
- B1: Các đường B-Line còn tách biệt.
- B2: Các đường B-Line hội tụ với nhau.
- C: Hình ảnh đông đặc.
Siêu âm tim
- Đánh giá bệnh nền tim mạch.
- Bệnh cơ tim liên quan đến nhiễm trùng.
- Viêm cơ tim.
- Nhồi máu cơ tim, tắc động mạch phổi, huyết khối buồng tim.
- Suy thất trái và thất phải (ACP).
- Tràn dịch màng ngoài tim.
- Hướng dẫn đánh giá huyết động (tình trạng dịch, thiếu dịch, quá tải dịch): siêu âm tĩnh mạch chủ dưới, biện pháp nâng chân…
- Tăng áp lực động mạch phổi, cần theo dõi nhiều lần.
Siêu âm mạch máu
Đánh giá biến chứng đông máu của bệnh nhân COVID-19: Thiếu máu chi cấp tính, huyết khối động mạch chủ, thiếu máu mạc treo, nhồi máu cơ tim, tai biến mạch não, huyết khối tĩnh mạch, DIC.
Xét nghiệm Vi sinh
Chỉ định xét nghiệm
- Các trường hợp nghi ngờ, cần làm xét nghiệm khẳng định nhiễm SARS- CoV-2.
- Lấy bệnh phẩm (dịch hầu họng, dịch mũi họng) xét nghiệm bằng kỹ thuật Realtime RT-PCR.
- Khi âm tính nhưng vẫn nghi ngờ về lâm sàng, cần lấy mẫu bệnh phẩm dịch hút phế quản, hoặc dịch rửa phế quản, rửa phế nang. Nếu đang thở máy thì lấy bệnh phẩm dịch đường hô hấp dưới.
- Xét nghiệm xác định nhiễm vi rút bằng kỹ thuật Realtime (RT-PCR).
- Không dùng xét nghiệm phát hiện kháng thể kháng SARS-CoV-2 để chẩn đoán đang mắc COVID-19.
- Xét nghiệm kháng nguyên SARS-CoV-2 sử dụng để phát hiện kháng nguyên của vi rút và được khẳng định nhiễm SARS-CoV-2 bằng kỹ thuật Realtime RT-PCR.
- Xét nghiệm SARS-CoV-2 trong quá trình điều trị bệnh nhân được chỉ định theo yêu cầu cụ thể của Bác sĩ điều trị trên từng bệnh nhân
- Cấy máu nếu nghi ngờ hoặc có nhiễm trùng huyết, cấy máu cần xác định các căn nguyên vi khuẩn, nấm nếu có các dấu hiệu lâm sàng nghi ngờ nhiễm trùng, nhiễm nấm huyết.
- Bệnh phẩm được lấy theo quy định chuyên môn, nên lấy 2 mẫu ở 2 vị trí, cùng thời điểm.
- Cấy bệnh phẩm đường hô dưới nếu nghi ngờ hoặc có nhiễm khuẩn bội nhiễm. Cần xét nghiệm xác định căn nguyên vi khuẩn, nấm nếu có các dấu hiệu lâm sàng nghi ngờ.
- Các bệnh phẩm đường hô hấp dưới bao gồm: đờm, dịch hút nội khí quản, dịch rửa phế quản, dịch rửa phế nang. Ngoài ra các bệnh phẩm khác (nước tiểu, mủ, phân, dịch các khoang vô trùng, dịch dẫn lưu…) cũng cần được xác định căn nguyên vi khuẩn, nấm nếu có dấu hiện gợi ý nhiễm khuẩn kèm theo.
- Bệnh phẩm được lấy theo quy định chuyên môn để xác định căn nguyên gây nhiễm trùng.
- Các bệnh phẩm nuôi cấy máu, hô hấp và các bệnh phẩm vi sinh khác có thể chỉ định lập lại sau 2-3 ngày ở các bệnh nhân có dấu hiệu nhiễm khuẩn, nhiễm nấm nặng để theo dõi sự xuất hiện các tác nhân mới, tác nhân kháng thuốc trong quá trình điều trị.
- Các xét nghiệm sinh học phân tử xác định tác nhân gây nhiễm trùng, nhiễm nấm và gene kháng kháng sinh có thể được sử dụng để phát hiện nhanh căn nguyên, điều trị kịp thời ở các cơ sở y tế có điều kiện.
- Những trường hợp dương tính với SARS-CoV-2 cần báo cáo Bộ Y tế hoặc CDC địa phương theo quy định hiện hành.
- Xác định về mặt dịch tễ học: nơi sinh sống, nơi làm việc, đi lại, lập danh sách những người đã tiếp xúc trực tiếp, tuân thủ theo hướng dẫn giám sát và phòng, chống COVID-19 của Bộ Y tế.
Xét nghiệm chẩn đoán căn nguyên
Xét nghiệm Realtime RT-PCR
Xét nghiệm này được thực hiện trên các mẫu bệnh phẩm hô hấp như mẫu ngoáy dịch tỵ hầu, mẫu phết họng, mẫu dịch hút khí quản… kỹ thuật Realtime RT- PCR là xét nghiệm khẳng định vì có độ nhạy và độ đặc hiệu cao
Xét nghiệm nhanh phát hiện kháng nguyên
- Xét nghiệm nhanh phát hiện kháng nguyên vi rút SARS-CoV-2 nhằm phát hiện các protein bề mặt của vi rút (hay các thành phần cấu trúc kháng nguyên khác) trong mẫu bệnh phẩm. Ưu điểm cho kết quả nhanh, nhược điểm độ nhạy và độ đặc hiệu thấp hơn kỹ thuật PCR. Đây là xét nghiệm tầm soát nên cần thực hiện xét nghiệm PCR để khẳng định chẩn đoán.
- Mẫu bệnh phẩm bao gồm mẫu ngoáy dịch tỵ hầu, mẫu ngoáy dịch họng, mẫu nước bọt và các mẫu khác theo hướng dẫn của nhà sản xuất.
Biện luận kết quả xét nghiệm nhanh kháng nguyên
- Xét nghiệm nhanh kháng nguyên dương tính: Cần xử trí như ca xác định dương tính SARS-CoV-2 và thực hiện xét nghiệm Realtime RT-PCR để khẳng định chẩn đoán.
- Xét nghiệm nhanh kháng nguyên âm tính:
- Nếu người bệnh không có triệu chứng và không có yếu tố nguy cơ: chưa có bằng chứng nhiễm SARS-CoV-2.
- Nếu bệnh nhân có triệu chứng và/hoặc có yếu tố nguy cơ: thực hiện xét nghiệm Realtime RT- PCR để khẳng định chẩn đoán.
Chẩn đoán nhiễm vi rút SARS-CoV-2
Chẩn đoán xác định
Bệnh nhân có xét nghiệm Realtime RT-PCR dương tính với SARS-CoV-2.
Chẩn đoán phân biệt
- Cần chẩn đoán phân biệt với viêm đường hô hấp cấp do các tác nhân hay gặp khác:
- Vi rút cúm mùa (A/H3N2, A/H1N1, B), vi rút á cúm, vi rút hợp bào hô hấp (RSV), rhinovirus, myxovirrus, adenovirus.
- Hội chứng cảm cúm do các chủng coronavirus thông thường.
- Các căn nguyên gây nhiễm khuẩn hay gặp, bao gồm các các vi khuẩn không điển hình như Mycoplasma pneumonia…
- Các căn nguyên khác có thể gây viêm đường hô hấp cấp tính nặng như cúm gia cầm A/H5N1, A/H7N9, A/H5N6, SARS-CoV và MERS-CoV.
- Cần chẩn đoán phân biệt các tình trạng nặng của người bệnh (suy hô hấp, suy chức năng các cơ quan…) do các căn nguyên khác hoặc do tình trạng nặng của các bệnh lý mạn tính kèm theo.
PHÂN LOẠI MỨC ĐỘ
Mức độ nhẹ
- Người bệnh COVID-19 có các triệu chứng lâm sàng không đặc hiệu như sốt, ho khan, đau họng, nghẹt mũi, mệt mỏi, đau đầu, đau mỏi cơ, mất vị giác, khứu giác, tiêu chảy…
- Nhịp thở < 20 lần/phút, SpO2 > 96% khi thở khí trời.
- Tỉnh táo, người bệnh tự phục vụ được.
- X-quang phổi bình thường hoặc có nhưng tổn thương ít.
Mức độ trung bình
Lâm sàng
- Toàn trạng: Người bệnh có các triệu chứng lâm sàng không đặc hiệu như mức độ nhẹ.
- Hô hấp: Có dấu hiệu viêm phổi với khó thở, thở nhanh 20-25 lần/phút, phổi có ran nổ và không có dấu hiệu suy hô hấp nặng, SpO2 94-96% khi thở khí phòng. Người bệnh có thể khó thở khi gắng sức (đi lại trong nhà, lên cầu thang).
- Tuần hoàn: mạch nhanh hoặc chậm, da khô, nhịp tim nhanh, huyết áp bình thường.
- Ý thức: tỉnh táo.
Cận lâm sàng
- X-quang ngực và CLVT ngực: có tổn thương, tổn thương dưới 50%.
- Siêu âm: hình ảnh sóng B.
- Khí máu động mạch: PaO2 /FiO2 > 300.
Mức độ nặng
Lâm sàng
- Hô hấp: Có dấu hiệu viêm phổi kèm theo bất kỳ một trong các dấu hiệu sau: nhịp thở > 25 lần/phút; khó thở nặng, co kéo cơ hô hấp phụ; SpO2 < 94% khi thở khí phòng.
- Tuần hoàn: nhịp tim nhanh hoặc có thể nhịp tim chậm, HA bình thường hay tăng.
- Thần kinh: bệnh nhân có thể bứt rứt hoặc đừ, mệt.
Cận lâm sàng
- X-quang ngực và CLVT ngực: có tổn thương, tổn thương trên 50%.
- Khí máu động mạch: PaO2/FiO2 200 – 300
- Siêu âm: hình ảnh sóng B nhiều.
Mức độ nguy kịch
Lâm sàng
- Hô hấp: thở nhanh > 30 lần/phút hoặc < 10 lần/phút, có dấu hiệu suy hô hấp nặng với thở gắng sức nhiều, thở bất thường.
- Thần kinh: ý thức giảm hoặc hôn mê.
- Tuần hoàn: nhịp tim nhanh, có thể nhịp tim chậm, huyết áp tụt.
- Thận: tiểu ít hoặc vô niệu.
Cận lâm sàng
- X-quang ngực và CLVT ngực: có tổn thương, tổn thương trên 50%.
- Khí máu động mạch: PaO2/FiO2 < 200, toan hô hấp, lactat máu > 2 mmol/L.
- Siêu âm: hình ảnh sóng B nhiều.
ĐIỀU TRỊ
- Điều trị nguyên nhân: (xem Mục 6.2).
- Điều trị suy hô hấp: thở oxy, CPAP, BiPAP, HFNC, nằm sấp, thở máy xâm nhập, ECMO (xem Phụ lục 4).
- Điều trị suy tuần hoàn, điều trị bội nhiễm (xem Mục 6.4 và Mục 6.8).
- Điều trị chống cơn bão cytokin: corticoid, lọc máu, ức chế sản xuất hoặc đối kháng IL receptor (xem Mục 6.6, Mục 6.9).
- Điều trị chống đông: chi tiết xem Phụ lục 2 và Mục 6.7.
- Điều trị hỗ trợ khác: dinh dưỡng, vật lý trị liệu, sức khỏe tâm thần (xem Phụ lục 7 và Phụ lục 8).
- Điều trị triệu chứng: giảm ho, giảm đau.
- Điều trị bệnh nền (nếu có).
- Tâm lý liệu pháp.
Tổng hợp nguyên tắc điều trị
Bảng 4. Tổng hợp nguyên tắc điều trị bệnh nhân COVID-19
Chẩn đoán Phân loại mức độ | Người nhiễm không triệu chứng | Nhẹ | Trung bình | Nặng | Nguy kịch |
– SpO2 > 96% – Nhịp thở < 20 lần/phút | – SpO2 94- 96% – Nhịp thở 20-25 lần/phút – Tổn thương trên XQ < 50% – Hoặc bệnh nhân COVID-19 mức độ nhẹ có bệnh lý nền, coi như mức độ trung bình. | – SpO2 < 94% – Nhịp thở > 25 lần/phút – Tổn thương trên XQ > 50% | – Bệnh nhân suy hô cần đặt nội khí quản thông khí xâm nhập hoặc – Bệnh nhân có sốc hoặc – Bệnh nhân có suy đa tạng | ||
| Favipiravir | Có1 | Có1 | Có1 | Không | Không |
| Remdesivir | Không | Không | Có2 | Có | Không |
Casirivimab 600 mg + Imdevimab 600 mg | Có3 | Có3 | Có3 | Không | Không |
| Bamlanivimab + Etesevimab | Không | Có | Có | Không | Không |
| Sotrovimab | Không | Có | Có | Không | Không |
1 Có sự theo dõi của nhân viên y tế 2 Xem chỉ định, chống chỉ định, liều dùng và chú ý tại Bảng 5 mục remdesivir 3 Xem chỉ định, chống chỉ định, liều dùng và chú ý tại Bảng 6 mục casirivimab 600 mg + imdevimab 600 mg
| Chẩn đoán Phân loại mức độ | Người nhiễm không triệu chứng | Nhẹ | Trung bình | Nặng | Nguy kịch |
| Corticoid | Không | Không | Có1 | Có2 | Có3 |
| Tocillizumab | Không | Không | Xem xét4 | Có4 | Không |
| Thuốc chống đông | Không | Dự phòng nếu có nguy cơ: Béo phì Bệnh lý nền | Liều dự phòng tăng cường | Điều trị | Dự phòng nếu kèm theo giảm đông Điều trị nếu không có giảm đông |
| Xử trí hô hấp | Không | Xét thở oxy kính nếu có bệnh lý nền: suy tim… | Oxy kính, mặt nạ giản đơn | HFNC/NIV Hoặc thở mặt nạ có túi | Thở máy xâm nhập |
| Kháng sinh | Không | Không | Cân nhắc | Có | Có |
| Lọc máu | Không | Không | Không | Loại bỏ cytokin x 3 -5 ngày | Liên quan AKI, ECMO, hoặc suy đa tạng |
| ECMO | Không | Không | Không | Chưa | Khi có chỉ định |
| Chống sốc | – | – | – | – | Có |
| Điều trị bệnh nền | Nếu có | Nếu có | Nếu có | Nếu có | Nếu có |
| Dinh dưỡng | Có | Có | Có | Có | Có |
| Vật lý trị liệu | Có | Có | Có | Có | Có |
| Tâm lý liệu pháp | Có | Có | Có | Có | Có |
| Ghi chú: Bệnh nhân nhiễm COVID-19 không triệu chứng hoặc mức độ nhẹ có thể điều trị tại nhà hoặc các cơ sở thu dung điều trị COVID-19 tuỳ theo tình hình dịch tại từng địa phương. | |||||
Điều trị nguyên nhân
Thuốc kháng vi rút
Nguyên tắc:
- Đối với thuốc chưa được Tổ chức y tế thế giới khuyến cáo sử dụng, chưa được cấp phép lưu hành, chưa được cấp phép sử dụng khẩn cấp tại bất kỳ nước nào trên thế giới: việc sử dụng phải tuân thủ các quy định về thử nghiệm lâm sàng của Bộ Y tế.
- Thuốc đã được Tổ chức y tế thế giới khuyến cáo sử dụng hoặc được cấp phép lưu hành, hoặc được cấp phép sử dụng khẩn cấp tại ít nhất 1 nước trên thế giới thì có thể được chỉ định điều trị theo diễn biến bệnh lý của người bệnh (ví dụ: thuốc remdesivir, favipiravir,…).
1 Dexamethason 6-12mg hoặc methylpresnisolon 32mg/ngày x 7-10 ngày 2 Dexamethason (6-12mg) hoặc methylprednisolon 1-2mg/kg x 5 ngày sau giảm ½ liều x 5 ngày 3 Dexamethason (12-20mg) hoặc methylprednisolon 2-3mg/kg x 5 ngày sau giảm ½ liều x 5 ngày 4 Xem Chỉ định, chống chỉ định, liều dùng và chú ý tại Bảng 7 mục tocillizumab Bảng 5. Các thuốc kháng vi rút trong điều trị COVID-19
| Hoạt chất | Chỉ định | Chống chỉ định | Liều dùng | Chú ý |
| Remdesivir |
|
| Người ≥ 12 tuổi và cân nặng > 40kg: Ngày đầu 200mg, những ngày sau 100mg/ngày, truyền tĩnh mạch 1 lần trong 30 – 120 phút. Người < 12 tuổi hoặc cân nặng 3,5 kg – 40 kg (EUA): Ngày đầu 5 mg/kg, các ngày sau 2,5 mg/kg, truyền tĩnh mạch 1 lần trong 30 – 120 phút. Thời gian điều trị: 5 ngày. |
|
| Favipiravir 200mg | Bệnh nhân COVID-19 mức độ nhẹ |
|
|
|
| Molnupiravir 400mg | Bệnh nhân COVID-19 mức độ nhẹ | – PNCT 3 tháng đầu, phụ nữ đang có kế hoạch có thai. | Liều dùng theo thuyết minh đề cương thử nghiệm lâm sàng đã được phê duyệt |
Kháng thể kháng vi rút
- Đối với thuốc chưa được Tổ chức y tế thế giới khuyến cáo sử dụng, chưa được cấp phép lưu hành, chưa được cấp phép sử dụng khẩn cấp tại bất kỳ nước nào trên thế giới: việc sử dụng phải tuân thủ các quy định về thử nghiệm lâm sàng của Bộ Y tế.
- Thuốc đã được Tổ chức y tế thế giới khuyến cáo sử dụng hoặc được cấp phép lưu hành, hoặc được cấp phép sử dụng khẩn cấp tại ít nhất 1 nước trên thế giới thì có thể được chỉ định điều trị theo diễn biến bệnh lý của người bệnh (ví dụ: thuốc casirivimab 600 mg + imdevimab 600 mg, bamlanivimab + etesevimab,…).
Bảng 6. Các thuốc kháng thể kháng vi rút trong điều trị COVID-19
| Hoạt chất | Chỉ định | Chống chỉ định | Liều dùng | Chú ý |
| Casirivimab 600 mg + Imdevimab 600 mg | – Bệnh khởi phát dưới 10 ngày với mức độ bệnh nhẹ đến trung bình và có nguy cơ tiến triển lên mức độ nặng. | Người dưới 40kg Trẻ em < 12 tuổi hoặc trẻ em dưới 40kg PNCT và cho con bú | Casirivimab 600 mg + Imdevimab 600 mg truyền tĩnh mạch một lần trong 30 phút. (có thể tiêm dưới da ¼ liều trên trong trường hợp không truyền được tĩnh mạch). +Thời gian điều trị: Dùng một liều duy nhất | WHO, FDA khuyến cáo Theo dõi 1 giờ sau khi kết thúc truyền |
| Bamlanivimab 700mg + Etesevimab 1400mg | – Chỉ định: Bệnh khởi phát dưới 10 ngày với mức độ bệnh nhẹ đến trung bình và có nguy cơ tiến triển lên mức độ nặng. |
| Thời gian điều trị: Dùng một liều duy nhất | FDA khuyến cáo: hướng dẫn sử dụng theo FDA Theo dõi 1 giờ sau khi kết thúc truyền |
| Sotrovimab | – Chỉ định: Bệnh khởi phát dưới 10 ngày với mức độ bệnh nhẹ đến trung bình và có nguy cơ tiến triển lên mức độ nặng. |
| +Sotrovimab 500 mg truyền tĩnh mạch một lần trong 30 phút. +Thời gian điều trị: Dùng một liều duy nhất | FDA khuyến cáo, Theo dõi 1 giờ sau khi kết thúc truyền |
Thuốc ức chế Interleukin-6
- Đối với thuốc chưa được Tổ chức y tế thế giới khuyến cáo sử dụng, chưa được cấp phép lưu hành, chưa được cấp phép sử dụng khẩn cấp tại bất kỳ nước nào trên thế giới: việc sử dụng phải tuân thủ các quy định về thử nghiệm lâm sàng của Bộ Y tế.
- Thuốc đã được Tổ chức y tế thế giới khuyến cáo sử dụng hoặc được cấp phép lưu hành, hoặc được cấp phép sử dụng khẩn cấp tại ít nhất 1 nước trên thế giới thì có thể được chỉ định điều trị theo diễn biến bệnh lý của người bệnh (ví dụ: thuốc tocilizumab,…).
Bảng 7. Các thuốc ức chế Interleukin-6 trong điều trị COVID-19
| Hoạt chất | Chỉ định | Chống chỉ định | Liều dùng | Chú ý |
| Tocilizumab |
|
|
| – Không dùng tocilizumab đơn độc, kết hợp dexamethaxon 6mg hoặc corticoid liều tương đương |
Điều trị suy hô hấp
Bệnh nhân mức độ nhẹ
- Xử trí:
- Theo dõi, điều trị triệu chứng: giảm ho, giảm đau (nếu đau ngực, đau đầu nhiều).
- Hoặc SpO2 > 96%, nhịp thở < 20 lần/phút nhưng bệnh nhân có bệnh lý nền: suy tim, bệnh lý mạch vành có khó thở thì xem xét thở oxy kính 1-2 l/phút. Kết hợp điều trị triệu chứng.
Bệnh nhân mức độ trung bình
- Xử trí: oxy kính: 2-5 lít/phút, nằm sấp nếu có thể.
- Mục tiêu:
- Duy trì nhịp thở < 25 lần/phút và SpO2 trong khoảng 92- 96%.
- Nếu bệnh nhân không đáp ứng chuyển oxy mặt nạ không túi 5-10 lít/phút và nằm sấp nếu có thể.
=> Nếu không đạt mục tiêu chuyển thở mặt nạ có túi oxy 10-15 lít/phút hoặc HFNC/CPAP/BiPAP.
Bệnh nhân mức độ nặng/nguy kịch
Mức độ nặng
- Xử trí: HFNC (ưu tiên bệnh nhân 200 < P/F < 300) hoặc CPAP/BiPAP (ưu tiên bệnh nhân P/F < 200) hoặc oxy mặt nạ có túi (nếu không có HFNC hoặc CPAP/BiPAP và nằm sấp nếu có thể.
- Mục tiêu
- Nhịp thở < 30 lần/phút và SpO2 từ 92-96%.
- Hoặc theo chỉ số ROX (thở HFNC hoặc CPAP/BiPAP, xem Phụ lục 4).
Chú ý:
- Nếu SpO2 > 92%, ROX < 4,88 tăng hỗ trợ máy lên.
- SpO2 không đạt đặt nội khí quản.
- Không thở HFNC với FiO2 > 60% hoặc flow > 60 lít/phút cân nhắc chuyển sang BiPAP.
Bệnh nhân nguy kịch
- Xử trí: Thở máy xâm nhập
- Cài đặt ban đầu: Vt 6 ml/kg lý tưởng, FiO2 100 %, PEEP 8-10 cmH2O, tần số 14-16, I/E=1/1,5.
- Sau đó
Nếu compliance ≥ 40 mL/cmH2O giảm oxy máu type L: Vt 6-8 lít/phút. Tần số duy trì pH > 7,25. PEEP tối đa 10.
Nếu compliance < 40 mL/cmH2O giảm oxy máu type H (ARDS thực sự).
- Cài đặt máy theo chiến lược thông khí bảo vệ phổi (xem Phụ lục 4).
- Huy động phế nang CPAP 40/40.
- Nằm sấp (nếu có thể).
Hình 4. Sơ đồ xử trí hô hấp với bệnh nhân COVID-19
Điều trị suy tuần hoàn
Các nguyên nhân suy tuần hoàn ở bệnh nhân COVID-19
- Tổn thương cơ tim do các cytokin gây viêm, do vi rút.
- Tình trạng thiếu oxy, tụt HA kéo dài cũng gây ra tổn thương tế bào cơ tim.
- Tắc động mạch phổi lớn.
- Rối loạn nhịp tim do rối loạn điện giải như K+, Mg2+ mà không được theo dõi và xử trí kịp thời.
- Sốc nhiễm khuẩn.
Bồi phụ thể tích dịch
- Mục tiêu: duy trì huyết áp trung bình (HATB) ≥ 65 mmHg, nước tiểu > 1ml/kg/giờ.
- Lựa chọn dịch: ưu tiên dung dịch tinh thể NaCl 0,9% hoặc ringer lactat, 30ml/kg truyền nhanh. Nếu đã truyền nhiều dung dịch tinh thể nên truyền thêm dung dịch keo gelatin. Duy trì albumin máu > 30 g/l.
- Đánh giá lại sau mỗi lần bù dịch, tránh quá tải dịch gây phù phổi.
- Sử dụng các biện pháp thăm dò huyết động sẵn có:
- Nhịp tim, HA (tốt nhất là HA động mạch xâm lấn).
- Sự biến thiên của thể tích nhát bóp (SVV), áp lực sóng mạch (PPV) hoặc thể tích nhát bóp (SV) sau mỗi lần truyền dịch hoặc nâng chân thụ động…
- Theo dõi lactat máu 2 giờ/lần, hoặc nghiệm pháp làm đầy mao mạch (capillary refill testing CRT) sau mỗi 30 phút (bình thường < 2 giây).
- Theo dõi CVP: duy trì ở người bệnh tự thở (8 – 12 cmH2O), người bệnh đang thở máy (CVP 12 – 15 cmH2O).
- Siêu âm đánh giá chức năng tim, đường kính tĩnh mạch chủ dưới.
Thuốc vận mạch
- Noradrenalin: liều khởi đầu 0,1 μg/kg/phút, tăng dần liều 0,1 μg/kg/phút mỗi 5 – 10 phút đến khi đạt được huyết áp mục tiêu.
- Nếu không có noradrenalin, có thể thay thế bằng vasopressin (chú ý nguy cơ hoại tử ngọn chi) hoặc adrenalin (chú ý nguy cơ mạch nhanh).
- Không sử dụng dopamin do tăng nguy cơ rối loạn nhịp.
- Nếu dùng noradrenalin liều cao mà huyết áp không đạt mục tiêu, dùng thêm vasopressin hoặc adrenalin.
- Dobutamin: khi đã bù đủ dịch với noradrenalin liều cao nhưng vẫn tụt huyết áp. Và có bằng chứng suy giảm chức năng co bóp cơ tim. Liều khởi đầu 5 μg/kg/phút, tăng dần 5 μg/kg/phút/lần, sau mỗi 5-10 phút, liều tối đa 20 μg/kg/phút.
- Trong trường hợp sốc trơ: dùng thêm liệu pháp corticoid với liều thấp (hydrocortison 200- 300 mg/ngày).
Điều trị loạn nhịp
- Điều chỉnh rối loạn điện giải K+ , Mg2+.
- Sử dụng thuốc điều trị rối loạn nhịp.
- Sốc điện khi cơn nhịp nhanh gây nên tụt huyết áp.
- Nhịp chậm kéo dài, không đáp ứng với thuốc: đặt máy tạo nhịp.
Tim phổi nhân tạo (ECMO)
VA-ECMO khi có rối loạn nhịp nguy hiểm, sốc tim nặng không đáp ứng với các biện pháp điều trị trên. (xem Phụ lục 3).
ECMO
Chỉ định
Bệnh nhân có chỉ định VV ECMO khi có 1 trong các tiêu chuẩn sau:
- P/F < 50 mmHg trong > 3 giờ.
- P/F < 80 mmHg trong > 6 giờ.
- pH < 7,25 với PaCO2 ≥ 60 mmHg trong > 6 giờ để đạt được mục tiêu cài đặt máy thở để giữ Pplat ≤ 32 cmH2O, mặc dù đã tăng tần số thở đến 35 lần/phút.
Bệnh nhân có chỉ định VA-ECMO
Khi có tình trạng sốc tim kháng trị (giảm tưới máu mô dai dẳng, HATT < 90 mmHg, CI < 2,2 L/phút/m2 với noradrenalin > 0,2 mcg/kg/phút, dobutamin > 10 mcg/kg/phút hoặc liều vận mạch tương đương).
Chống chỉ định
Chống chỉ định tuyệt đối
- Thời gian thở máy ≥ 11 ngày;
- Tuổi ≥ 71 tuổi;
- Có bệnh đồng mắc nặng: bệnh thận mạn giai đoạn ≥ 3, xơ gan, sa sút trí tuệ, bệnh lý thần kinh trước đó không thể hồi phục chức năng, ung thư tiến triển, bệnh phổi diễn tiến không hồi phục, đái tháo đường không kiểm soát với biến chứng nhiều cơ quan, suy kiệt nặng, bệnh lý mạch máu ngoại biên nặng, không có khả năng sinh hoạt bình thường;
- Suy đa cơ quan nặng;
- Tổn thương não cấp tính nặng (đột quỵ, tổn thương sợi trục,…);
- Suy giảm miễn dịch nặng (WBC < 0,4 x 109/L);
- Chống chỉ định với thuốc kháng đông: chảy máu không kiểm soát, suy gan có rối loạn đông máu nặng, xuất huyết não diện rộng hoặc xảy ra gần đây;
- Bệnh nhân được chẩn đoán bóc tách động mạch chủ cấp hoặc hở van động mạch chủ nặng (đối với VA-ECMO);
- Không thể truyền máu khẩn cấp;
- Bệnh nhân đang thực hiện hồi sức tim phổi.
Chống chỉ định tương đối
Khi bệnh nhân có 1 trong các chống chỉ định tương đối dưới đây, cần hội chẩn với các chuyên gia về ECMO để đưa ra quyết định.
- Thời gian thở máy ≥ 7 ngày;
- Tuổi ≥ 65 tuổi;
- BMI ≥ 40;
- Vận mạch liều cao (đối với VV ECMO);
- Suy tim cấp tiến triển trên nền suy tim mạn tính.
Hình 5. Sơ đồ chỉ định ECMO cho bệnh nhân COVID-19
Điều trị corticoid
Mức độ nhẹ
Chưa dùng.
Mức độ trung bình
- Dexamethason 6mg/24giờ x 7-10 ngày (đường tiêm hoặc đường uống);
- Hoặc methylprednisolon 16mg: uống 1 viên x 2 lần/ngày x 7-10 ngày.
Mức độ nặng
- Dexamethason 6-12 mg/ngày tiêm tĩnh mạch x 5 ngày, sau đó giảm ½ liều trong 5 ngày).
- Hoặc methylprednisolon 1- 2 mg/kg/ngày tiêm tĩnh mạch x 5 ngày, sau đó giảm ½ liều trong 5 ngày.
Mức độ nguy kịch
- Dexamethason 12-20 mg/ngày tiêm tĩnh mạch x 5 ngày, sau đó giảm ½ liều trong 5 ngày).
- Hoặc methylprednisolon 2-3 mg/kg/ngày tiêm tĩnh mạch x 5 ngày, sau đó giảm ½ liều trong 5 ngày.
Chú ý trong điều trị chống cơn bão cytokin
- Khởi đầu tăng liều ngay khi có dấu hiệu chuyển độ nặng của bệnh.
- Sử dụng corticoid liều cao nên duy trì < 7 ngày và giảm liều ngay khi có cải thiện lâm sàng để tránh các tác dụng không mong muốn của thuốc.
- Theo dõi đáp ứng điều trị: triệu chứng lâm sàng cải thiện, kết quả xét nghiệm các chỉ số viêm (CRP, IL-6, LDH, Ferritin…). Nếu không cải thiện, phối hợp sử dụng kháng thể đơn dòng ức chế IL-6, lọc máu.
- Chú ý tầm soát nhiễm khuẩn, nấm thứ phát.
- Chú ý điều chỉnh đường huyết và điện giải.
- Có thể dùng cùng lúc với các thuốc kháng thể đơn dòng, kháng IL-6 hoặc remdesivir.
Điều trị chống đông
Dựa vào phân loại mức độ nặng bệnh nhân COVID-19
Mức độ nhẹ
- Chưa điều trị.
- Nếu bệnh nhân đang duy trì thuốc chống đông theo bệnh lý nền: tiếp tục duy trì.
- Dùng liều dự phòng nếu bệnh nhân có nguy cơ cao: bệnh lý nền: tăng HA, tiểu đường, ung thư, bệnh phổi mạn tính, bệnh lý mạch vành, tiền sử huyết khối, béo phì.
- Phụ nữ có thai xem xét phối hợp thêm aspirin (nếu làm được xét nghiệm D- dimer, xem Bảng)
- Dùng liều dự phòng khi điểm Modified IMPROVE-VTE 2 hoặc 3.
Mức độ trung bình
Dùng liều dự phòng tăng cường/hoặc liều điều trị nếu có xét nghiệm theo dõi điều trị.
Mức độ nặng
Dùng liều điều trị/hoặc điều chỉnh theo quy trình của máy lọc máu (nếu bệnh nhân đang lọc máu).
Mức độ nguy kịch (phụ thuộc tình trạng bệnh nhân)
- Dùng liều dự phòng nếu bệnh nhân có giảm đông.
- Hoặc liều điều trị.
Dựa vào kết quả xét nghiệm
Bảng 8. Sử dụng thuốc chống đông máu dựa trên xét nghiệm
| Căn cứ xét nghiệm | Liều dự phòng (chỉnh liều theo BMI và chức năng thận – xem Bảng) | Liều điều trị (chỉnh liều theo BMI và chức năng thận -xem Bảng) |
| CRP | Tăng ≤ 15 mg/L | > 15 mg/L |
| Ferritin | Tăng ≤ 1.000 ng/ml | > 1.000ng/ml |
| D-dimer | D-dimer tăng từ > 2 đến < 5 lần ngưỡng bình thường |
|
| IL-6 | 15 – 40 pg/ml | > 40 pg/ml |
| Bạch cầu Lympho | Chưa giảm tham khảo các tiêu chuẩn khác | ≤ 0,8 G/l |
| Bạch cầu trung tính | Tăng ≤ 10 G/l | > 10 G/l |
| Huyết khối được xác định bằng chẩn đoán hình ảnh | Không có huyết khối tham khảo các tiêu chuẩn khác | Có |
| Tổn thương phổi trên XQ | Chưa tổn thương tham khảo các tiêu chuẩn khác | Có |
Chống chỉ định thuốc chống đông
- Không sử dụng chống đông nếu bệnh nhân có một trong những yếu tố sau: đang có chảy máu, mới xuất huyết não, Fibrinogen < 0,5 g/l, viêm nội tâm mạc nhiễm khuẩn cấp.
- Thận trọng dùng chống đông nếu bệnh nhân có một trong những yếu tố sau: điểm HAS-BLED ≥ 3, tiểu cầu < 25G/l. Với bệnh nhân có tiểu cầu < 50G/l: không dùng UFH.
Liều dùng các thuốc chống đông
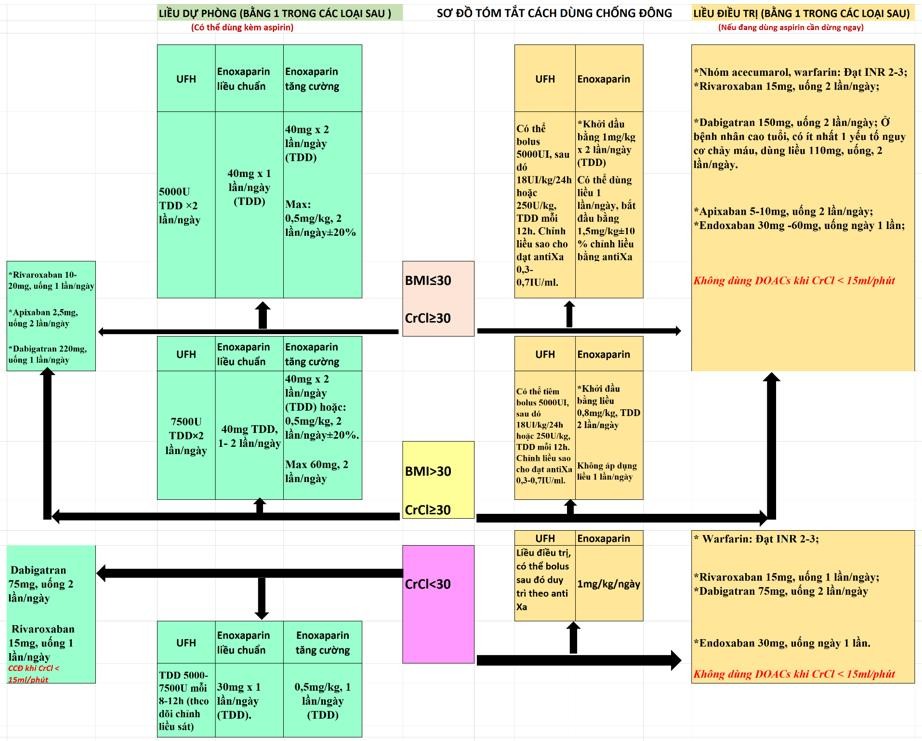
- Lựa chọn một trong các thuốc chống đông và liều như sau (ưu tiên dùng enoxaparin liều tăng cường)
Bảng 9. Các thuốc chống đông sử dụng dự phòng và điều trị COVID-19
| BMI và chức năng thận | Heparin standard (UFH) | LMWH (Enoxaparin) | Các thuốc chống đông khác (nếu không có Heparin) | |||
| Liều dự phòng Dùng từ 7-10 ngày | BMI 30kg/m2 CrCl 30ml/phút | ≤ và ≥ | 5000U, hai lần/ngày TDD | *Liều chuẩn: 40mg x 1 lần/ngày (TDD) *Liều tăng cường: 0,5mg/kg, 2 lần/ngày | – Có thể lựa chọn 1 trong các loại chống đông khác sau đây để thay thế heparin: + Rivaroxaban 10-20mg, uống 1 lần/ngày + Apixaban 2,5mg, uống 2 lần/ngày +Dabigatran 220mg, uống 1 lần/ngày | |
| BMI 30kg/m2 CrCl 30ml/phút | > và ≥ | 7500U, hai lần/ngày TDD | *Liều chuẩn: 40mg TDD, có thể tăng lên 2 lần/ngày *Liều tăng cường: 0,5mg/kg, 2 lần/ngày | |||
| CrCl 30ml/phút | < | 5000-7500U TDD mỗi 12h | 8- | *Liều chuẩn: 30mg x 1 lần/ngày (TDD). *Liều tăng cường: 0,5mg/kg x 1 lần/ngày (TDD) | + Dabigatran 75mg, uống 2 lần/ngày + Rivaroxaban 15mg, uống 1 lần/ngày Không dùng DOACs khi CrCl < 15ml/phút | |
| Liều điều trị Dùng từ 2-6 tuần, nếu có bằng chứng huyết khối dùng từ 3-6 tháng | BMI 30kg/m2 CrCl 30ml/phút | ≤ và ≥ | Có thể xem xét tiêm bolus 5000UI (hoặc 80UI/kg), sau đó 18UI/kg/h hoặc 250U/kg, TDD mỗi 12h. | *Khởi đầu bằng 1mg/kg x 2 lần/ngày (TDD) | + Nhóm acecumarol, warfarin: Đạt INR 2-3; + Rivaroxaban 15mg, uống 2 lần/ngày; + Dabigatran 150mg, uống 2 lần/ngày; Ở bệnh nhân cao tuổi, có ít nhất 1 yếu tố nguy cơ chảy máu, dùng liều 110mg, uống, 2 lần/ngày. + Apixaban 5-10mg, uống 2 lần/ngày; + Endoxaban 30mg -60mg, uống ngày 1 lần; + Warfarin: Đạt INR 2-3. Không dùng DOACs khi CrCl < 15ml/phút | |
| BMI 30kg/m2 CrCl 30ml/phút | > và ≥ | *Khởi đầu bằng liều 0,8mg/kg, TDD 2 lần/ngày Liều 1 lần/ngày không áp dụng với bệnh nhân BMI > 30kg/m2 và CrCl ≥ 30ml/phút | ||||
| CrCl 30ml/phút | < | Liều điều trị, có thể bolus sau đó truyền tĩnh mạch | 1mg/kg/ngày | + Warfarin: Đạt INR 2-3; + Dabigatran 75mg, uống 2 lần/ngày; + Rivaroxaban 15mg, uống 1 lần/ngày; + Endoxaban 30mg, uống ngày 1 lần. Không dùng DOACs khi CrCl < 15ml/phút | ||
Ghi chú:
- Bệnh nhân đang dùng aspirin thì khi vẫn tiếp tục dùng aspirin nếu dùng chống đông liều dự phòng, ngừng aspirin nếu dùng liều điều trị.
- Nếu bệnh nhân đang dùng thuốc chống đông đường uống, ngừng lại chuyển sang dùng heparin.
Thời gian điều trị thuốc chống đông
- Sử dụng thuốc chống đông đến khi lâm sàng và xét nghiệm ổn định hoặc D- dimer giảm < 2 lần, và có thể duy trì chống đông sau khi xuất viện căn cứ vào nguy cơ huyết khối của bệnh nhân dựa vào 1 trong các điều kiện như sau:
- Nhóm nguy cơ cao huyết khối:
- Modified IMPROVE-VTE score ≥ 4;
- Modified IMPROVE-VTE score ≥ 2 và D-dimer > 2 lần bình thường
- ≥ 75 tuổi;
- > 60 tuổi và D-dimer > 2 lần bình thường;
- 40 – 60 tuổi, D-dimer > 2 lần bình thường, có tiền sử huyết khối hoặc bệnh nền ung thư;
- Nhóm huyết khối: có bằng chứng của huyết khối dựa trên chẩn đoán hình ảnh.
- Thuốc và liều dùng: Chống đông đường uống liều dự phòng (rivaroxaban 10mg/ngày, apixaban 5mg/ngày hoặc dabigatran 110mg/ngày) với thời gian dùng:
- Nhóm nguy cơ huyết khối cao: 2-6 tuần.
- Nhóm huyết khối: 3-6 tháng.
Chú ý:
- Nếu có bất kỳ triệu chứng chảy máu hoặc đau ngực, sưng nề chi thì cần khám lại ngay.
- Luôn phải đánh giá theo cá thể bệnh nhân về nguy cơ huyết, nguy cơ chảy máu của bệnh nhân.
Theo dõi điều trị thuốc chống đông
- Thực hiện các xét nghiệm theo dõi như sau (tần suất xét nghiệm tùy tình trạng người bệnh và điều kiện cơ sở điều trị): Tổng phân tích tế bào máu ngoại vi, PT, APTT, Fibrinogen, D-dimer, anti-Xa, FM, ROTEM.
- Khi dùng heparin tiêu chuẩn: theo dõi bằng xét nghiệm anti-Xa cần đạt là 0,3-0,7 UI/ml (nên theo dõi bằng antiXa, không nên sử dụng APTT vì yếu tố VIII ở bệnh nhân COVID-19 tăng rất cao, > 70% bệnh nhân có kháng đông nội sinh lưu hành và sai lệch khi người bệnh suy thận). Trường hợp chỉ có xét nghiệm APTT thì cần chỉnh liều với mục tiêu rAPTT từ 1,5 -2 (tối đa đến 2,5). Lấy mẫu xét sau tiêm 4h.
- Khi dùng enoxaparin: theo dõi bằng anti-Xa với mục tiêu cần đạt là 0,5-1 UI/ml (tối đa đến 1,5 UI/ml). Lấy mẫu xét nghiệm sau tiêm dưới da 3-4h.
- Không khuyến cáo theo dõi anti-Xa với liều UFH hay LMWH dự phòng, tuy nhiên với người bệnh có ClCr < 30ml cần kiểm tra sau 10 liều. Cân nặng < 50kg: theo dõi sau tiêm 10 liều. Cân nặng > 120kg: theo dõi sau tiêm 3 liều. Mục tiêu anti Xa cần đạt: 0,1-0,4 UI/ml.
- Nếu có tình trạng giảm tiểu cầu do heparin (HIT) cần dừng heparin và dùng chống đông khác thay thế như agatroban, fondaparinux hoặc DOACs.
Các trường hợp đặc biệt
Với bệnh nhân Lọc máu hay ECMO: dùng heparin tiêu chuẩn
- Chỉnh liều heparin theo APTT
Bảng 10. Nguyên tắc chỉnh liều heparin theo mức rAPTT
| Mức rAPTT (bệnh/ chứng) | Bolus tiêm tĩnh mạch | Liều truyền tĩnh mạch |
| Liều khởi đầu | 80 UI/kg | 18 UI/kg/h |
| < 1,2 | 80 UI/kg | Tăng 4 UI/kg/h |
| 1,2 – 1,5 | 40 UI/kg | Tăng 2 UI/kg/h |
| 1,5 – 2,5 | Không tiêm | Không thay đổi |
| 2,5 – 3 | Không tiêm | Giảm 2 UI/kg/h |
| > 3 | Không tiêm | Dừng 1h sau đó giảm 3 UI/kg/h |
- Chỉnh liều heparin theo anti-Xa
Bảng 11. Nguyên tắc chỉnh liều heparin theo mức anti-Xa
| Mức anti-Xa (UI/ml) | Liều điều chỉnh | Khuyến cáo khác |
| < 0,1 | Tăng 400 UI/h | Có thể xem xét bolus 2000 UI |
| 0,1 – 0,19 | Tăng 200 UI/h | |
| 0,2 – 0,29 | Tăng 100 UI/h | |
| 0,3 – 0,7 | Không thay đổi | |
| 0,71 – 0,8 | Giảm 100 UI/h | Tạm ngừng truyền trong 30p |
| 0,81 – 1,7 | Giảm 200 UI/h | Tạm ngừng truyền trong 1h |
| > 1,7 | Giảm 300 UI/h | Tạm ngừng truyền trong 1h |
Với nhóm phụ nữ mang thai dùng liều dự phòng: dùng enoxaparin theo bảng sau nếu xét nghiệm D-dimer
Bảng 12. Sử dụng enoxaparin cho phụ nữ có thai
| Mức D-dimer | CrCl | Chỉ định aspirin | BMI ≤ 40kg/m2 | BMI ≥ 40kg/m2 | |||
| Mắc COVID-19 và/ hoặc D-dimer tăng < 7 lần so với ngưỡng bình thường: dùng liều dự phòng chuẩn | CrCl ≥ 30ml/phút | Có thể | Enoxaparin hàng ngày | 40mg | TDD | Enoxaparin 40mg TDD mỗi 12h | |
| CrCl ≤ 30ml/phút | Có thể | Enoxaparin hàng ngày | 30mg | TDD | Enoxaparin 40mg TDD hàng ngày | ||
| 7-10 lần: dùng liều dự phòng tăng cường | CrCl ≥ 30ml/phút | Có thể | Enoxaparin 0,5mg/kg TDD mỗi 12h | Enoxaparin TDD mỗi 12h | 0,5mg/kg | ||
| CrCl ≤ 30ml/phút | Có thể | Enoxaparin 0,5mg/kg TDD mỗi 12h | Enoxaparin TDD mỗi 12h | 0,5mg/kg | |||
| Mức D-dimer | CrCl | Chỉ định aspirin | BMI ≤ 40kg/m2 | BMI ≥ 40kg/m2 |
| – Nếu can thiệp sản khoa cần dừng chống đông trước tối thiểu 12h hoặc dùng chất trung hòa – Nếu tiên lượng bệnh nhân có thể đẻ thường hoặc can thiệp sản khoa thì không dùng aspirin | ||||
Với huyết khối ở các vị trí nguy hiểm hoặc chống đông không hiệu quả
- Có thể dùng tiêu sợi huyết bằng r-tPA với điều kiện Fibrinogen > 0,5g/l; TC > 50 G/l
- Khuyến khích liều thấp: TM 0,6mg/kg/15 phút.
Hình 6. Sơ đồ chỉ định và liều dùng thuốc chống đông
Điều trị bội nhiễm
Điều trị bội nhiễm theo phân tầng bệnh nhân COVID-19
Mức độ nhẹ
Không sử dụng kháng sinh (KS), kháng nấm nếu không có bằng chứng nhiễm trùng.
Mức độ trung bình
Chỉ điều trị KS khi nghi ngờ có bằng chứng nhiễm trùng.
Mức độ nặng
- Dùng kháng sinh theo kinh nghiệm phụ thuộc yếu tố nguy cơ của bệnh nhân hoặc theo kháng sinh đồ nếu có.
Mức độ nguy kịch có nhiều kỹ thuật-thủ thuật xâm lấn
- Dùng kháng sinh theo kinh nghiệm phụ thuộc yếu tố nguy cơ của bệnh nhân hoặc theo kháng sinh đồ nếu có.
Nguyên tắc sử dụng kháng sinh
- Khi có biểu hiện nghi ngờ nhiễm khuẩn, cần làm xét nghiệm công thức máu, bilan viêm (CRP hoặc tốt hơn là procalcitonin, PCT), chẩn đoán hình ảnh (X-quang) trước khi sử dụng kháng sinh.
- Khuyến khích lấy mẫu bệnh phẩm (máu, đờm, dịch tiết phế quản, và/hoặc các bệnh phẩm khác tùy theo vị trí nhiễm trùng nghi ngờ theo hướng dẫn của Khoa Xét nghiệm) để tìm tác nhân gây bệnh trước hoặc trong vòng 24 h sau khi sử dụng kháng sinh nhưng tránh làm trì hoãn việc sử dụng kháng sinh, nuôi cấy, định danh và làm kháng sinh đồ.
- Kết quả CRP > 10 mg/dl hoặc PCT > 0,5 ng/ml kết hợp với tình trạng lâm sàng để sử dụng kháng sinh.
- Chọn phác đồ kháng sinh phù hợp nhất phù hợp nhất dựa trên vị trí nhiễm khuẩn, vi sinh vật có thể liên quan (Gram dương, Gram âm, kỵ khí hoặc vi khuẩn không điển hình), mức độ nặng của bệnh và nguy cơ kháng thuốc của vi sinh vật gây bệnh (đánh giá thông tin chăm sóc y tế, sử dụng kháng sinh, các yếu tố bệnh nền và các can thiệp xâm lấn thực hiện trên bệnh nhân) (xem Phụ lục 5)
- Phác đồ kháng sinh kinh nghiệm với các tình trạng nhiễm khuẩn có sẵn từ các ca bệnh trong cộng đồng vào thẳng Trung tâm (chẩn đoán trong vòng 48 giờ sau khi nhập Trung tâm) cần ưu tiên kháng sinh phổ hẹp trên các vi khuẩn gây nhiễm trùng cộng đồng. Chỉ sử dụng kháng sinh phổ rộng hoặc phối hợp kháng sinh cho những bệnh nhân có nguy cơ nhiễm vi khuẩn kháng thuốc.
- Phác đồ kháng sinh cho nhiễm khuẩn nặng, thứ phát trong điều trị nội trú ở bênh viện tuyến dưới hoặc tại Trung tâm (đặc biệt trên bệnh nhân thở máy) cần ưu tiên phối hợp kháng sinh có phổ trên vi khuẩn Gram âm, có thể phối hợp thêm kháng sinh tác dụng trên vi khuẩn Gram dương (tụ cầu hoặc Enterococcus) như vancomycin hay linezolid khi có yếu tố nguy cơ, hoặc trong nhiễm khuẩn nặng, viêm phổi liên quan đến thở máy, sốc nhiễm trùng. Chỉ cân nhắc phối hợp thêm các kháng sinh với mục đích bao phủ trên vi khuẩn không điển hình (như azithromycin, fluoroquinolon) khi có bằng chứng xét nghiệm hoặc dấu hiệu lâm sàng rất gợi ý.
- Chỉ cân nhắc sử dụng kháng nấm trong các tình huống lâm sàng đặc biệt sau khi đã đánh giá các yếu tố liên quan đến nhiễm nấm xâm lấn và lâm sàng của bệnh nhân.
- Kháng sinh cần được chỉ định càng sớm càng tốt sau khi có chẩn đoán nhiễm khuẩn (tốt nhất trong vòng 6 giờ). Trong các nhiễm khuẩn nặng và sốc nhiễm khuẩn,bkháng sinh kinh nghiệm nên được thực hiện trong vòng 1 giờ sau khi có chẩn đoán.
- Áp dụng nguyên tắc Dược động học – Dược lực học trong hiệu chỉnh liều để tăng hiệu quả điều trị, giảm độc tính của kháng sinh. Chú ý các bệnh nhân thừa cân, béo phì, giảm albumin máu, sốc nhiễm trùng phụ thuốc vận mạch, tăng thanh thải thận (ở người trẻ tuổi, phụ nữ có thai), suy giảm chức năng thận (ở bệnh nhân cao tuổi hoặc có bệnh nền) hay thực hiện can thiệp điều trị thay thế thận (ngắt quãng hoặc liên tục), lọc máu hấp phụ, ECMO có thể ảnh hưởng đến Dược động học của kháng sinh và hiệu quả điều trị, do đó cần tham khảo liều cho phù hợp (xem Phụ lục 5, Bảng 33, Bảng 34, cách tính ước tính mức lọc cầu thận tại Công thức 4).
- Đánh giá đáp ứng điều trị thường xuyên (quan trọng nhất sau 48 – 72 h sau khi khởi đầu phác đồ điều trị), điều chỉnh kháng sinh sau khi có kết quả vi sinh và đánh giá đáp ứng lâm sàng của bệnh nhân. Cân nhắc ngừng kháng sinh khi đủ liệu trình điều trị, bilan viêm (số lượng bạch cầu, bạch cầu trung tính, CRP hoặc PCT trở về bình thường hoặc giảm ít nhất 80% so với thời điểm trước điều trị) và chỉ định lâm sàng cho phép. Thời gian điều trị kháng sinh thông thường từ 5 – 7 ngày. Có thể kéo dài hơn (10 – 14 ngày) trong một số trường hợp đáp ứng điều trị chậm, nhiễm khuẩn nghi ngờ hoặc xác định do căn nguyên kháng thuốc, ổ nhiễm trùng sâu, không thể xử lý triệt để ổ nhiễm; hoặc trên người bệnh suy giảm miễn dịch.
- Cân nhắc xuống thang: cắt vancomycin hoặc linezolid sau 5 ngày nếu cấy vi sinh âm tính với tụ cầu hoặc lâm sàng không còn nghi ngờ nhiễm khuẩn do vi khuẩn Gram dương; cân nhắc ngừng kháng sinh nếu không còn dấu hiệu lâm sàng và xét nghiệm nghi ngờ nhiễm khuẩn (cấy vi sinh âm tính, PCT < 0,5 ng/ml), chuyển kháng sinh uống có phổ tác dụng tương tự nếu điều kiện lâm sàng cho phép (cắt sốt ít nhất 48 giờ, xét nghiệm bạch cầu trở về bình thường, bệnh nhân tỉnh táo, không có rối loạn nuốt, không còn ăn qua sonde hay các tình trạng khác ảnh hưởng đến hấp thu thuốc qua đường tiêu hóa).
Đánh giá yếu tố nguy cơ nhiễm vi khuẩn đa kháng thuốc
Nguy cơ chung
- Có điều trị ≥ 5 ngày tại các cơ sở y tế trong vòng 90 ngày hoặc có điều trị tại hồi sức > 2 ngày.
- Đang có đặt dụng cụ xâm lấn lưu > 7 ngày hoặc thủ thuật, phẫu thuật.
- Có dùng KS tĩnh mạch trong 30 ngày.
- Dùng corticoid kéo dài (prednisolon 0,2 mg/kg/ngày > 3 tháng hoặc 1 mg/kg/ngày trong 1 tuần trong vòng 3 tháng trước nhập viện).
- Bệnh lý mạn tính kèm theo (đái tháo đường, xơ gan, suy thận mạn giai đoạn cuối có chạy thận, bệnh cấu trúc phổi, giảm bạch cầu hạt, suy giảm miễn dịch, xơ gan).
- Bệnh nhân ghép tủy xương, ghép tạng, giảm bạch cầu hạt do hóa trị.
- Tuổi > 60.
- Có tiếp xúc người nhiễm vi khuẩn đa kháng thuốc.
Nguy cơ nhiễm Tụ cầu vàng kháng methicilin (MRSA)
- Có dùng fluoroquinolon đơn trị liệu trong 90 ngày.
- HIV/AIDS chưa điều trị hoặc CD4 < 50 tế bào/uL.
- Đặt catheter tĩnh mạch trung tâm hoặc thông tiểu lưu.
- Tiền căn nhiễm hoặc phơi nhiễm MRSA.
- Sử dụng ma túy đường tĩnh mạch.
- Quan hệ tình dục không an toàn.
→ Sử dụng KS: vancomycin, linezolid hoặc teicoplanin.
Nguy cơ nhiễm vi khuẩn gram âm đường ruột sinh men Betalactamase phổ rộng (ESBL)
- Sử dụng corticoid kéo dài.
- Đặt thông dạ dày nuôi ăn, thông tiểu lưu.
- Tiền căn nhiễm/ phơi nhiễm trực khuẩn gram âm đường ruột sinh ESBL.
- Điều trị tại cơ sở y tế dài hạn.
- Chạy thận nhân tạo.
- Đặt catheter tĩnh mạch trung tâm.
→ Sử dụng KS: piperacillin/tazobactam, imipenem/cilastatin, meropenem, ceftolozan/tazobactam hoặc ceftazidime/avibactam.
Nguy cơ nhiễm Pseudomonas spp. hoặc Acinetobacter baumanni đa kháng thuốc
- Đang điều trị tại ICU > 5 ngày.
- Có thiết bị xâm lấn.
- Nằm liệt giường trong cơ sở y tế.
- Có dùng cephalosporin phổ rộng, aminoglycosid, carbapenem, fluoroquinolon hoặc dùng nhiều loại KS.
- Đái tháo đường.
- Có phẫu thuật, thủ thuật xâm lấn.
→ Sử dụng KS: piperacillin/tazobactam, ampicillin/sulbactam, cefoperazone/sulbactam, ceftazidim, cefepim, imipenem/cilastatin, meropenem, ceftolozan/tazobactam hoặc ceftazidim/avibactam. Xem xét phối hợp colistin.
Nguy cơ nhiễm các vi khuẩn khác
- Nghi ngờ nhiễm Stenotrophomonas maltophilia: cotrimoxazol, levofloxacin hoặc ceftazidim.
- Nghi ngờ nhiễm Burkholderia cepacia: meropenem, ceftazidim hoặc cotrimoxazol.
Nguy cơ nhiễm nấm Candida xâm lấn
Chẩn đoán
Nguy cơ nhiễm nấm Candida theo thang Candida index (xem Phụ lục 5, Bảng) ≥ 3 điểm VÀ nhiễm trùng huyết có giảm bạch cầu hạt hoặc sử dụng KS phổ rộng > 7 ngày mà còn sốt/sốc không giải thích được nguyên nhân.
Điều trị thuốc kháng nấm
- Giai đoạn tấn công:
- Dùng kháng nấm tĩnh mạch.
- Echinocandins: caspofugin hoặc micafungin là ưu tiên hàng đầu.
- Nếu không có caspofugin hoặc micafungin: fluconazol, amphotericin hoặc voriconazol.
- Thời gian điều trị ít nhất là 7 ngày và đến khi có kết quả 2 mẫu cấy bệnh phẩm liên tiếp âm tính.
- Giai đoạn duy trì:
- Dùng kháng nấm uống fluconazol hoặc voriconazol, ít nhất 2 tuần.
- Cấy tìm nấm mỗi ngày hay cách ngày liên tục để theo dõi hiệu quả điều trị và quyết định thời gian ngừng kháng nấm.
- Thời điểm ngừng cấy tìm nấm khi bệnh nhân lâm sàng ổn định và 2 mẫu cấy liên tiếp âm tính.
Một số phác đồ kháng sinh kinh nghiệm điều trị các nhiễm khuẩn thường gặp trên người bệnh COVID-19
- Kết quả CRP (< 10 mg/dl) hoặc PCT (< 0,5 ng/ml) thấp gợi ý ít có nguy cơ đồng nhiễm vi khuẩn. Kết quả xét nghiệm cao (> 20 mg/dl với CRP hoặc > 10 ng/ml với PCT) hoặc tăng bất thường trong quá trình điều trị là dấu hiệu gợi ý tình trạng nhiễm khuẩn thứ phát.
- Phác đồ kháng sinh kinh nghiệm gợi ý cho một số nhiễm khuẩn thường gặp trên người bệnh nhiễm COVID-19:
- Nhiễm khuẩn huyết, xem Phụ lục 5, Bảng 28.
- Viêm phổi, xem Phụ lục 5, Bảng 29.
- Nhiễm khuẩn tiết niệu, xem Phụ lục 5, Bảng 30.
- Nhiễm khuẩn da – mô mềm, xem Phụ lục 5, Bảng 31.
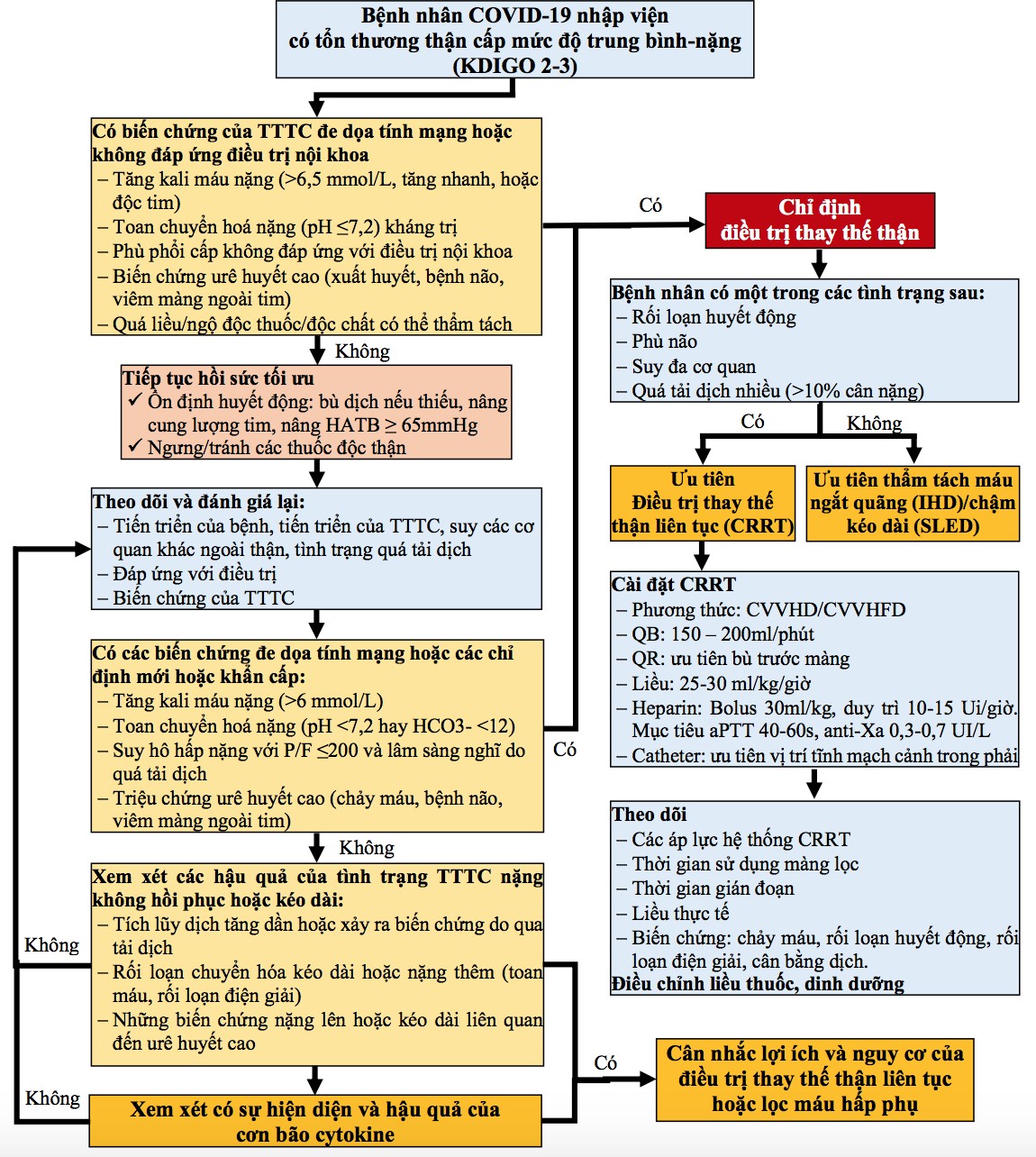
Chỉ định lọc máu
Tổn thương thận cấp – AKI
Lọc máu sớm khi có một hoặc bắt buộc khi có hai dấu hiệu
- Vô niệu hoặc thiểu niệu không đáp ứng với lợi tiểu;
- Tình trạng quá tải dịch;
- Tăng Ure máu > 100 mg/dL (16,6 mmol/l);
- Toan chuyển hóa nặng pH máu < 7,2;
- K+ máu > 6 mmol/l, hoặc tăng nhanh không đáp ứng với điều trị nội khoa hoặc có rối loạn nhịp trên điện tâm đồ, ;
- Na+ máu > 160 hoặc < 115 mmol/l.
Loại bỏ cytokin (nếu không dùng toculizumab)
- Có đủ các yếu tố sau:
- Tổn thương phổi trên CT-scan/ X-quang
- Ferritin > 250 ng/mL
- CRP > 46mg/L
Và kèm tối thiểu một yếu tố trong mỗi nhóm sau:
- Nhóm 1:
- Albumin < 2,8 g/dL
- Lymphocyte (%) < 10,2
- Neutrophil > 11,4 K/mm3
- Nhóm 2:
- ALT > 60 U/L, AST > 87 U/L
- D-dimer > 4930 ng/mL + LDH > 416 U/L
- Troponin I > 1.09 ng/mL
- Nhóm 3:
- Anion gap < 6,8 mmol/L
- Cl– > 106 mmol/L
- K+ > 4,9 mmol/L
- BUN/Creatinin > 29
- Lưu ý: Nếu không có điều kiện xét nghiệm, bệnh nhân tiến triển từ mức trung bình thành nặng mặc dù đã dùng corticoid (thở HFNC, CPAP/BiPAP) thì cho lọc máu để loại bỏ cytokine. Có thể áp dụng các kỹ thuật sau: thay huyết tương (TPE), lọc máu 2 phin lọc, lọc máu hấp phụ, lọc máu liên tục.
Suy đa cơ quan hoặc ARDS trung bình-nặng hoặc sốc mới xảy ra
Hình 7. Chỉ định lọc máu ở bệnh nhân COVID-19
Kiểm soát glucose máu
Quản lý tăng glucose máu liên quan đến corticoid
Đánh giá chung
Trước hết cần loại trừ đái tháo đường có nhiễm toan ceton và tình trạng tăng đường huyết có tăng áp lực thẩm thấu bằng xét nghiệm glucose máu, khí máu động mạch, creatinin và điện giải đồ. Nếu có nhiễm toan ceton hoặc tăng áp lực thẩm thấu thì sẽ điều trị theo phác đồ của toan ceton và tăng áp lực thẩm thấu.
Mục tiêu và tần suất theo dõi glucose máu mao mạch
- Mục tiêu glucose máu = 6 đến 10 mmol/L (có thể chấp nhận < 12 mmol/L)
- Đo glucose máu mao mạch 4 lần/ngày vào trước các mũi tiêm insulin (trước
ăn sáng – trưa – tối và lúc đi ngủ) và khi nghi ngờ hạ glucose máu.
Điều trị đái tháo đường khi dùng corticoid
Điều trị khi bắt đầu dùng corticoid
– Nếu HbA1C < 7% và glucose máu bình thường, bệnh nhân đang điều trị thuốc uống hạ đường huyết: Tiếp tục phác đồ, trừ ức chế SGLT-2. Nếu glucose máu tăng thì chuyển qua điều trị thêm 1 mũi insulin nền (NPH hoặc Glargin) tiêm dưới da. Lưu ý nếu dùng 1 liều corticoid vào buổi sáng thì cũng phải tiêm mũi insulin nền vào buổi sáng
- Nếu HbA1C < 7% và glucose máu bình thường, bệnh nhân đang điều trị thuốc uống hạ đường huyết + insulin: tiếp tục phác đồ, trừ ức chế SGLT-2. Nếu glucose máu cao: tăng liều insulin.
- Nếu HbA1C > 7% và glucose máu cao, bệnh nhân đang điều trị thuốc uống hạ đường huyết: Chuyển điều trị insulin theo phác đồ 4 mũi/ngày (3 mũi nhanh trước ăn + 1 mũi nền).
- Nếu HbA1C > 7% và glucose máu cao, bệnh nhân đang điều trị thuốc uống hạ đường huyết + Insulin: Chuyển phác đồ Insulin tích cực 4 mũi/ngày (3 mũi nhanh trước ăn + 1 mũi nền), liều insulin có thể cao hơn bình thường.
- Nếu không biết kết quả HbA1C và không biết điều trị trước khi nhập viện: Tiêm insulin nền với liều 0,3 UI/kg/ngày.
- Dùng methylprednisolon 1 lần/ngày: Tiêm 1 mũi NPH.
- Dùng methylprednisolon 2 lần/ngày: Tiêm 2 mũi NPH (2/3 sáng và 1/3 chiều).
- Dùng dexamethason: Tiêm 1 mũi Glargin hoặc 2 mũi NPH.
- Nếu bệnh nhân đang điều trị 2 mũi insulin hỗn hợp/ngày: Tăng liều 10 – 20% khi bắt đầu dùng corticoid.
Điều chỉnh liều insulin khi glucose máu cao > 12 mmol/L
Bảng 13. Chỉnh liều với người bệnh đang sử dụng 1 mũi insulin nền/ngày
| Glucose máu trước tiêm | Chỉnh liều insulin | |
| mmol/L | mg/dL | |
| ≤ 4.0 | ≤ 72 | Giảm 20% liều insulin |
| 4.1 – 6.0 | 72 – 108 | Giảm 10% liều insulin |
| 6.1 – 12.0 | 108 – 216 | Giữ nguyên liều |
| 12.1 – 18.0 | 216 – 324 | Tăng 10% liều insulin |
| ≥ 18.0 | ≥ 324 | Tăng 20% liều insulin |
Bảng 14. Chỉnh liều với người bệnh đang sử dụng 2 mũi insulin hỗn hợp/ngày (Premixed)/ngày: Tiêm insulin trước bữa ăn 30 phút
| Kết quả glucose máu | Chỉnh liều mũi insulin* | |
| mmol/L | mg/dL | |
| ≤ 4.0 | ≤ 72 | Giảm 20% liều insulin |
| 4.1 – 6.0 | 72 – 108 | Giảm 10% liều insulin |
| 6.1 – 12.0 | 108 – 216 | Giữ nguyên liều |
| 12.1 – 18.0 | 216 – 324 | Tăng 10% liều insulin |
| ≥ 18.0 | ≥ 324 | Tăng 20% liều insulin |
Chú ý: Nếu glucose máu cao/thấp buổi sáng thì điều chỉnh liều insulin buổi tối ngày hôm đó. Còn nếu glucose máu cao/thấp buổi chiều thì điều chỉnh liều insulin sáng ngày hôm sau.
Bảng 15. Chỉnh liều với người bệnh đang sử dụng 4 mũi insulin/ngày (phác đồ Basal – Bolus): chỉnh liều insulin nhanh (regular) theo cân nặng và mức đề kháng insulin (dựa vào tổng liều insulin/ngày)
| Glucose máu | Tổng liều < 50 đơn vị Nặng < 50 kg | Tổng liều: 50 – 100 đơn vị Nặng 50 – 100 kg | Tổng liều > 100 đơn vị Nặng > 100 kg | |
| mmol/L | mg/dL | |||
| 12.0 – 14.9 | 216 – 270 | 2 đơn vị | 3 đơn vị | 4 đơn vị |
| 15.0 – 16.9 | 270 – 306 | 2 đơn vị | 3 đơn vị | 5 đơn vị |
| 17.0 – 18.9 | 306 – 342 | 3 đơn vị | 4 đơn vị | 5 đơn vị |
| 19.0 – 20.9 | 342 – 378 | 3 đơn vị | 5 đơn vị | 6 đơn vị |
| 21.0 – 22.9 | 378 – 414 | 4 đơn vị | 6 đơn vị | 7 đơn vị |
| 23.0 – 24.9 | 414 – 450 | 4 đơn vị | 7 đơn vị | 8 đơn vị |
| 25.0 – 27.0 | 450 – 486 | 5 đơn vị | 8 đơn vị | 9 đơn vị |
| > 27.0 | > 486 | 6 đơn vị | 9 đơn vị | 10 đơn vị |
Chú ý: Nếu bị hạ glucose máu < 4,0 mmol/L: xử trí cho uống/truyền glucose và giảm liều 3-4 đơn vị của mũi insulin gây hạ glucose máu.
Phác đồ truyền insulin nhanh tĩnh mạch khi glucose máu quá cao
Bảng 16. Phác đồ truyền insulin nhanh tĩnh mạch khi bệnh nhân đái tháo đường có nhiễm toan ceton
| Cột A | Cột B | Cột C | |||
| ĐH (mmol/L) | Insulin (U/h) | ĐH (mmol/L) | Insulin (U/h) | ĐH (mmol/L) | Insulin (U/h) |
| ĐH < 4,0 = hạ ĐH | ĐH < 4,0 = hạ ĐH | ĐH < 4,0 = hạ ĐH | |||
| 4,0 – < 5,0 | Ngừng | 4,0 – < 5,0 | Ngừng | 4,0 – < 5,0 | Ngừng |
| 5,0 – 6,4 | 0,5 | 5,0 – 6,4 | 1,0 | 5,0 – 6,4 | 2,0 |
| 6,5 – 9,9 | 1,0 | 6,5 – 9,9 | 2,0 | 6,5 – 9,9 | 4,0 |
| 10,0 – 11,4 | 1,5 | 10,0 – 11,4 | 3,0 | 10,0 – 11,4 | 5,0 |
| 11,5 – 12,9 | 2,0 | 11,5 – 12,9 | 4,0 | 11,5 – 12,9 | 6,0 |
| 13,0 – 14,9 | 3,0 | 13,0 – 14,9 | 5,0 | 13,0 – 14,9 | 8,0 |
| 15,0 – 16,4 | 3,0 | 15,0 – 16,4 | 6,0 | 15,0 – 16,4 | 10,0 |
| 16,5 – 17,9 | 4,0 | 16,5 – 17,9 | 7,0 | 16,5 – 17,9 | 12,0 |
| 18,0 – 20,0 | 5,0 | 18,0 – 20,0 | 8,0 | 18,0 – 20,0 | 14,0 |
| > 20,0 | 6,0 | > 20,0 | 12,0 | > 20,0 | 16,0 |
Lưu ý:
- Luôn bắt đầu từ cột A.
- Thử glucose máu 2 giờ/lần. Mỗi lần thử glucose máu cần đánh giá (1) glucose máu có < 11 mmol/L và (2) glucose máu có giảm ít nhất 3 mmol/L so với trước đó không.
- Nếu có: giữ nguyên cột.
- Nếu không: Chuyển liều từ cột A => cột B => cột C.
- Nếu 2 lần thử glucose máu liên tiếp < 4 mmol/L: chuyển liều từ cột C -> cột B -> cột A.
- Nếu 4 lần thử glucose máu liên tiếp vẫn ở cột C: Hội chẩn bác sỹ chuyên khoa Nội tiết ngay.
Dinh dưỡng
Nguyên tắc chung
- Cung cấp đủ năng lượng, các chất dinh dưỡng, nước để nâng cao thể trạng, miễn dịch.
- Dinh dưỡng (DD) qua đường miệng cho bệnh nhân còn ăn uống được bằng thức ăn thông thường và bổ sung tối thiểu 1 bữa phụ bằng sữa/súp dinh dưỡng chuẩn/ cao năng lượng, đạm cao.
- Dinh dưỡng qua sonde sớm (trong vòng 48 tiếng ngay sau khi kiểm soát được huyết động) ở bệnh nhân nặng để duy trì chức năng tiêu hóa và miễn dịch của ruột.
- DD tĩnh mạch sớm khi DD tiêu hóa có chống chỉ định hoặc khi không đạt đủ nhu cầu năng lượng, đạm.
- Bổ sung vitamin, vi lượng với tối thiểu liều cơ bản để đảm bảo chuyển hóa tế bào, miễn dịch.
Chẩn đoán suy dinh dưỡng (SDD) và rối loạn liên quan dinh dưỡng
- – BMI <18,5 (SDD nặng khi < 16,0), hoặc
- Sụt > 5% CN trong vòng 6 tháng trước vào viện (Nặng khi > 10%) hoặc
- Có teo cơ, mỡ (Nặng khi suy mòn nặng)
- Albumin < 3,5g/dL và/hoặc prealbumin/máu < 20mg/dL (Chỉ số này thấp còn do viêm, nhiễm khuẩn nặng, suy gan, thận)
- Khác: Ion đồ/máu (Mg2+, phospho, để ngăn ngừa Hội chứng Nuôi ăn lại).
Nhu cầu dinh dưỡng
Bảng 17. Nhu cầu dinh dưỡng theo phân loại tình trạng bệnh
| Bệnh nhẹ | Bệnh trung bình | Bệnh nặng/ hồi sức | |
| Năng lượng (Kcal/kg/ngày) | 27-30 | Trong 3 ngày đầu: 20-25 Các ngày sau: 25-30 | Trong 3 ngày đầu: < 20 Các ngày sau: 25-30 Tránh cung cấp thừa năng lượng trong giai đoạn cấp (trong vòng 7 ngày đầu) (Xem lưu ý) |
| Protid (g/kg/ngày) | 1-1,2 | 1,2-1,5 | 3 ngày đầu: < 1.2 Các ngày về sau: 1,3-2,0 Dịch truyền TM: AA 7-10%. |
| Bệnh thận mạn, ĐT bảo tồn | 0,8-1,0 | 1-1,3 | |
| Bệnh thận mạn có lọc máu | 1,2-1,4 | 1,3-1,5 | |
| Lipid | ≤ 30% tổng năng lượng | 0,7-1,3g/kg/ngày (Tối đa 1,5g/kg/ngày) Nên dùng lipid TTM (10%/ 20%) với acid béo hỗn hợp gồm omega 6 (dầu nành), omega 9 (oliu), hoặc omega 3 (dầu cá) ± MCT | |
| Vi chất dinh dưỡng | Đa vitamin, vi lượng liều cơ bản | Đa vitamin, vi lượng liều cơ bản (cao hơn cho vitamin C, B, kẽm, sắt, selen trong lọc máu, CRRT) | |
| Nước/ dịch | 20-40 ml/kg/ngày+ Nước mất bất thường (da, hơi thở…) hoặc 2,0-2,5l /ngày | Cân bằng dịch tùy tình trạng bệnh lý và điều trị hồi sức | |
Lưu ý:
- Béo phì (BMI ≥ 30): < 25 kcal/kg/ngày (CN lý tưởng/ hiệu chỉnh) hoặc 11- 14kcal/kg/ngày (CN hiện tại/ tiền sử CN) (BMI lý tưởng # 22)
- SDD nặng: 35-40 kcal/kg/ngày (trong giai đoạn hồi phục)
- Cần tính năng lượng không từ dinh dưỡng (nếu có), tránh thừa năng lượng trong giai đoạn cấp:
- Propofol (1kcal # 1ml), như truyền 20ml/giờ trong 24 tiếng cung cấp # 500kcal.
- Kháng đông trisodium citrate (3kcal/g).
Chế độ dinh dưỡng
Mức độ nhẹ/trung bình
- Ăn 3 bữa chính trong ngày bằng thức ăn thông thường (như cơm, cháo, súp) phù hợp.
- Có 1-2 bữa phụ (200- 250ml/ bữa phụ) với sữa/súp dinh dưỡng (dạng lỏng, dùng ngay, chai, hộp) chuẩn (1ml=1kcal) hoặc cao năng lượng (1ml=1,25-1,5kcal), lượng đạm cao (tối thiểu 4g protid/100kcal) để tăng thêm năng lượng, đạm, nâng cao thể trạng, miễn dịch, ngừa hạ đường huyết:
- Bệnh nhân bị suy dinh dưỡng: 2 bữa phụ/ngà
- Bệnh nhân không suy dinh dưỡng: 1 bữa phụ/ ngày.
- Đủ nước (khoảng 2-2,5L/ngày), nhiều hơn nếu có sốt cao, thở nhanh, tiêu chảy. Có thể bù dịch bằng Oresol.
Mức độ nặng/nguy kịch
- Dinh dưỡng qua ống thông sớm (trong vòng 48 tiếng) sau khi huyết động ổn định. Không nên dùng syringe để bơm thức ăn vì làm tăng nguy cơ hít sặc, kém dung nạp thức ăn.
- Nên thận trong trong DD qua ống thông cho bệnh nhân hồi sức được kiểm soát được huyết động với vận mạch liều cao, ECMO, nằm sấp:
- Ngày đầu: 50ml × 4-6 bữa/ cữ ăn bằng sữa/súp DD chuẩn/cao năng lượng, đạm cao (tối thiểu 4,5g/ 100kcal) (giàu đạm peptide nếu có suy chức năng tiêu hóa), nhỏ giọt 10g/phút hoặc 10ml/giờ trong 24 tiếng.
- Đồng thời bổ sung DDTM với tổng glucose (tiêu hóa và tĩnh mạch) # 2g/kg/ngày; 0,8g acid amin/kg/ngày (tiêu hóa, TM).
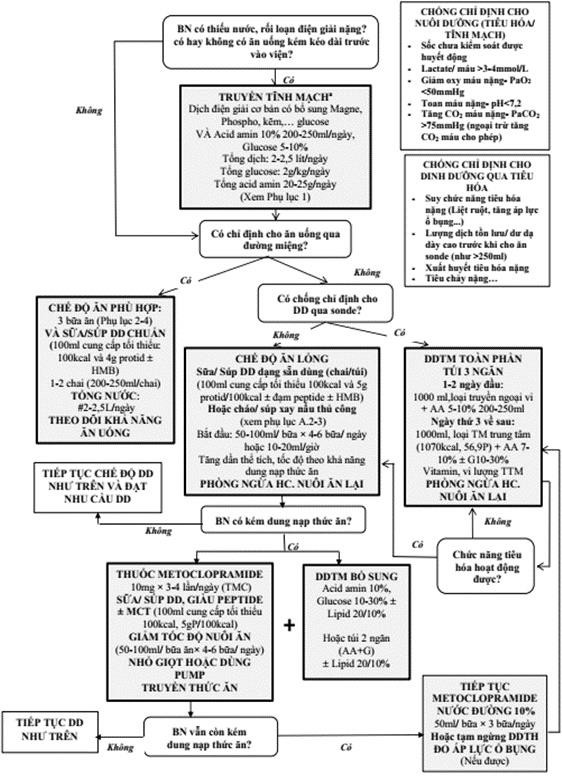
- Vào các ngày sau: Tăng dần thể tích, tốc độ cho DD qua ống thông, nếu bệnh nhân dung nạp tốt và điều chỉnh DDTM phù hợp theo tình trạng bệnh lý và nhu cầu DD (xem Hình 7)
- Trong DDTM toàn phần/ bổ sung chiếm phần lớn: Ưu tiên dùng túi 3 ngăn (ngoại vi, trung tâm). Túi DDTM 3 ngăn truyền trung tâm nên dùng loại 1000ml có 1200kcal, 56 protid/AA.
Phòng ngừa biến chứng liên quan dinh dưỡng
Phòng ngừa hội chứng nuôi ăn lại
- Trước khi bắt đầu và trong quá trình nuôi dưỡng ở bệnh nhân COVID-19 bệnh mức độ trung bình/ nặng, hồi sức.
Bảng 18. Hội chứng nuôi ăn lại (Refeeding syndrome)
| Tiêu chuẩn | Đối tượng có nguy cơ cao: Cần 1 yếu tố |
|
|
Phòng ngừa/điều trị RF
- Hạ phosphor, kali, magne/máu nặng: Trì hoãn nuôi dưỡng (tiêu hóa và tĩnh mạch) hoặc không tăng cung cấp năng lượng cho đến khi điều chỉnh ổn các điện giải này.
- Bổ sung 100mg vitamin B1 (tiêm bắp) hoặc 300-400mg (uống): Trước khi bắt đầu nuôi dưỡng hoặc truyền glucose tĩnh mạch và trong 5-7 ngày hoặc lâu hơn nếu cần thiết.
- Trong 24 giờ đầu: Bắt đầu nuôi dưỡng 100-150g dextrose hoặc 10- 20kcal/kg/ngày (dinh dưỡng qua tiêu hóa, glucose TTM) hoặc 50-100ml/bữa × 4-6 bữa/ngày. Tăng 33% năng lượng trong mỗi 1-2 ngày và đạt nhu cần năng lượng, đạm trong 3-5 ngày đầu (bệnh nhẹ/ trung bình) hoặc 5-7 ngày đầu (bệnh nặng).
- Đa vitamin truyền TM pha vào dung dịch DD truyền TM, trừ khi có chống chỉ định. Trong DD qua đường tiêu hóa đầy đủ, bổ sung đa vi chất DD, 1 lần trong ngày, trong 10 ngày hoặc lâu hơn nếu cần thiết.
- Theo dõi dấu hiệu sinh tồn, ion đồ, tim mạch, hô hấp, cân nặng (xuất nhập, dinh dưỡng).
Phục hồi chức năng
Kỹ thuật phục hồi chức năng cho người bệnh mức độ nhẹ
- Người bệnh mức độ nhẹ, ý thức tỉnh, có thể tự thực hiện các kỹ thuật chủ động theo hướng dẫn qua băng hình hoặc điều khiển từ xa, tờ rơi dưới sự giám sát của nhân viên y tế để đảm bảo người bệnh thực hiện đúng kỹ thuật và đảm bảo đủ thời gian.
Kỹ thuật tập các kiểu thở
- Mục đích của kỹ thuật: Làm giãn nở lồng ngực, tăng khả năng tống thải đờm dịch giúp tăng không khí vào phổi.
- Tư thế: có 03 tư thế nằm ngửa đầu gối gập 45 độ, tư thế ngồi hay đứng để người bệnh COVID-19 để thực hiện các bài tự tập thở.
Hình 9. Kỹ thuật 01: Tập thở chúm môi – tập thở hoành
| Bước 1. Người bệnh hít thật sâu từ từ bằng mũi đồng thời bụng phình lên. |  |  |
| Bước 2. Chúm môi từ từ thở ra thật hết đồng thời bụng hóp lại. | 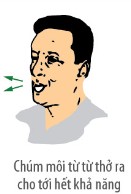 | 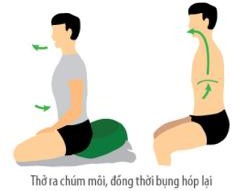 |
Hình 10. Kỹ thuật 02: Tập ho hiệu quả
| Bước 1. Thở chúm môi khoảng 5 – 10 lần giúp đẩy đờm từ phế quản nhỏ ra các phế quản vừa. |  |
| Bước 2. Tròn miệng, hà hơi 5 – 10 lần, tốc độ tăng dần: Giúp đẩy đờm từ phế quản vừa ra khí quản. |  |
| Bước 3. Ho, hít vào thật sâu, nín thở và ho liên tiếp 2 lần, lần 1 nhẹ, lần 2 nhanh mạnh để đẩy đờm ra ngoài. |  |
Hình 11. Kỹ thuật 03: Tập thở chu kỳ chủ động
| Bước 1. Thở có kiểm soát: Hít thở nhẹ nhàng trong 20 đến 30 giây. |  |
| Bước 2. Căng giãn lồng ngực: Hít thật sâu bằng mũi, nín thở 2 đến 3 giây và thở ra nhẹ nhàng, lặp lại 3 đến 5 lần. |   |
| Bước 3. Hà hơi: Hít thật sâu, nín thở 2 đến 3 giây và tròn miệng hà hơi đẩy mạnh dòng khí ra ngoài. Lặp lại 1 đến 2 lần. |  |
| Bước 4. Khạc đờm và xử lý đờm: khạc vào cốc đựng đờm, dùng khăn giấy lau miệng rồi bỏ luôn khăn giấy vào cốc. Tiếp theo đổ ngập dung dịch Javen 1% rồi đậy kín nắp. |  |
Kỹ thuật 04: tập thở với dụng cụ trợ giúp hô hấp: bóng cao su, bóng bay và dụng cụ chuyên dụng tập chức năng hô hấp Spiroball Kỹ thuật tập vận động: gắn liền với hoạt động hàng ngày để duy trì, tăng sức mạnh của cơ vùng chi, thân mình và đầu cổ.
Kỹ thuật tập đối với người bệnh mức độ nặng hoặc nguy kịch
Hình 12. Một số kỹ thuật tập đối với người bệnh thể nặng hoặc nguy kịch 
Kỹ thuật điều chỉnh tư thế người bệnh
- Mục đích để thư giãn cơ hoành giúp hô hấp dễ dàng hơn.
- Đặt người bệnh ngồi hơi gập người về phía trước hoặc nằmđầu cao 30o – 600, khớp gối hơi gập.
- Trường hợp ARDS nặng, thở máy đặt người bệnh nằm sấpkhi có chỉ định của bác sĩ điều trị.
- Thực hiện lăn trở thường xuyên 2 giờ/lần, kiểm tra tình trạng da, đặc biệt các điểm tỳ đè.
- Khuyến khích sử dụng đệm hơi để phòng loét.
- Thực hiện ngày 3 lần (sáng, chiều, tối).
Kỹ thuật Tập vận động thụ động
|  |
Kỹ thuật dẫn lưu tư thế
|  |
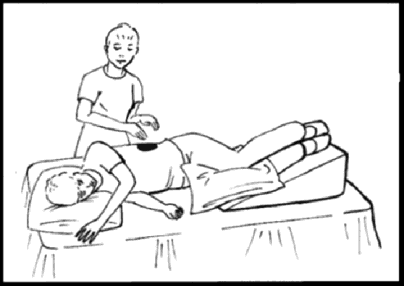
Kỹ thuật vỗ, rung lồng ngực
|  |
Kỹ thuật thở có trợ giúp
|  |
Phục hồi chức năng cho người bệnh COVID-19 sau ra viện
- Mục đích phục hồi lại sức khỏe và các chức năng sinh hoạt hàng ngày để trở lại công việc thường ngày, hòa nhập cộng đồng.
- Đối với người bệnh viêm phổi thể nhẹ, khi ra viện cần được hướng dẫn người bệnh tăng cường tập các bài tập vận động, các bài tập thở và điều chỉnh tâm lý.
- Đối với người bệnh đã từng bị thể nặng hoặc nguy kịch, khi ra viện cần đánh giá về tổn thương chức năng phổi của người bệnhvà đưa ra phương án phục hồi chức năng phù hợp gồm tập vận động, tập thở, tâm lý trị liệu, chế độ dinh dưỡng.
Tư vấn hỗ trợ, xử trí một số rối loạn tâm lý
Mức độ nhẹ
- Hỗ trợ tâm lý xã hội (đặc biệt là tâm lý lo lắng khi biết nhiễm bệnh, và tìm nguồn hỗ trợ khi bị cách ly).
- Tư vấn theo dõi các triệu chứng và nơi liên hệ khi có dấu hiệu/ triệu chứng trở nặng.
Mức độ trung bình
- Hỗ trợ tâm lý xã hội
- Có mặt để động viên người bệnh, cho họ hiểu rằng họ được chăm sóc và không bị bỏ rơi.
- Tạo điều kiện để người bệnh và gia đình nói ra cảm xúc, mong muốn, lắng nghe những lo lắng và băn khoăn. Giúp họ hiểu rằng đây là một thời điểm rất khó khăn, nhiều điều bất ngờ, không chắc chắn, và mọi cảm xúc mạnh (buồn, giận dữ, chán nản …) là cảm xúc bình thường mà nhiều người có thể trải qua. Việc lắng nghe tích cực (không phán xét và khuyên nhủ) các nhu cầu cảm xúc cũng đã có thể giúp người bệnh.
- Giúp người bệnh kết nối với gia đình qua điện thoại hoặc cuộc gọi video dù người bệnh có thể gặp hạn chế về giao tiếp. Việc kết nối với môi trường quen thuộc sẽ giúp ổn định tinh thần cho người bệnh.
Mức độ nặng
- Như mức độ nhẹ.
- Tôn trọng và hỗ trợ người bệnh về tín ngưỡng và đức tin, xác định nhu cầu hỗ trợ về tín ngưỡng của người bệnh, đặc biệt ở giai đoạn cuối đời qua điện thoại hoặc gọi video.
- Cung cấp thông tin trung thực và chính xác và phù hợp với mức độ hiểu biết của những người mà bạn đang nói chuyện, cập nhật thông tin thường xuyên qua điện thoại hoặc gọi video vì nhu cầu được cập nhật thông tin người thân là rất lớn.
- Hỗ trợ người bệnh thực hiện những ước nguyện và mong muốn nếu điều kiện cho phép.
Mức độ nguy kịch
- Chăm sóc giảm nhẹ như mức độ nặng.
- Chăm sóc cuối đời cho những bệnh nhân mà tử vong là không thể tránh khỏi.
- Kiểm soát tốt các triệu chứng đặc biệt là khó thở (dùng opioid như sơ đồ và bổ sung benzodiazepin nếu cần).
- Hỗ trợ tinh thần và tâm linh cho người bệnh trước khi chết.
- Chăm sóc gia đình của người bệnh giai đoạn cuối đời.
+ Cung cấp thông tin thường xuyên, giúp có cảm giác tham gia chăm sóc. Tạo điều kiện cho gia đình có các hình thức chăm sóc thay thế (gửi đồ, gọi điện…) theo khung giờ cho phép. + Tạo cơ hội nói lời chia tay: cho phép người thân nói lời tạm biệt trực tiếp người bệnh qua điện thoại hoặc video (vẫn có ích nếu người bệnh mê). + Dịch vụ hỗ trợ chăm sóc đau buồn do mất người thân, tiếp cận chuyên gia tâm lý hoặc công tác xã hội lâm sàng.
Điều trị hỗ trợ khác
Cấp cứu ngừng tuần hoàn ở bệnh nhân COVID-19
Những lưu ý chính trong cấp cứu ngừng tuần hoàn cho bệnh nhân COVID-19:
- Ưu tiên đảm bảo an toàn của nhân viên tham gia cấp cứu:
- Sử dụng phương tiện phòng hộ cá nhân đầy đủ trước khi ép tim.
- Cần bảo vệ bằng rào chắn nhân khi không đủ phương tiện phòng hộ cá nhân: nhân viên đeo mặt nạ 3 lớp (bịt kín chỗ hở bằng băng dính), tấm che mặt, áo phủ, găng tay, tấm nhựa trong suốt che kín bệnh nhân.
- Có thể thực hiện CPR khi bệnh nhân đang ở tư thế nằm sấp.
- Lưu ý vấn đề thông khí để hạn chế lây nhiễm:
- Bóp bóng: nên hạn chế, cần có phin lọc vi khuẩn, vi rút.
- Nên ưu tiên đặt ống nội khí quản sớm khi điều kiện cho phép.
- Bệnh nhân đang thở máy: quy trình tháo máy thở, chuyển bóp bóng an toàn và giữ nguyên phin lọc (HME) kết nối với bóng ambu.
- Thở máy: phương thức VCV hoặc PCV (mục tiêu Vt 6ml/kg) FiO2 100%, tần số 8-10 lần/phút, khi tim đập lại cần đặt lại thông số máy thở phù hợp lâm sàng.
Dự phòng xuất huyết tiêu hoá
Chỉ định
- – Khi có một trong các yếu tố nguy cơ cao gây loét do stress sau:
- Suy hô hấp cấp cần thông khí nhân tạo > 48 giờ;
- Rối loạn đông máu: tiểu cầu dưới 50G/ml, INR > 1,5, aPTT bệnh/chứng > 2 lần;
- Chấn thương: chấn thương sọ não với Glasgow ≤ 8 điểm, hoặc chấn thương tủy sống; bỏng > 35%.
- Khi có từ 2 các yếu tố nguy cơ gây loét do stress sau:
- Nhiễm khuẩn với SOFA ≥ 2 điểm;
- Tình trạng sốc (HA trung bình < 65 mmHg, lactate máu > 4 mmol/ ml, duy trì thuốc vận mạch);
- Suy thận cấp hoặc mạn được điều trị lọc máu cấp cứu, lọc máu liên tục;
- Suy gan với tiền sử xơ gan, hoặc giãn tĩnh mạch thực quản hoặc có não gan;
- Đang điều trị glucocorticotd (≥ 250mg hydrocortisone/ngày hoặc tương đương).
- Đa chấn thương
Thuốc dự phòng
- Omeprazol: 20 – 40mg, 1 lần/ngày. Tiêm tĩnh mạch chậm hoặc uống nguyên viên hoặc
- Esomeprazol: 40mg/ngày. Tiêm tĩnh mạch chậm hoặc uống nguyên viên
- Nếu sử dụng Nexium 40mg qua ống thông dạ dày: ngâm thuốc trong nước để cho viên thuốc trương nở và giải phóng các vi hạt trước khi bơm vào ống thông
hoặc
- Pantoprazol: 40mg/ngày. Tiêm tĩnh mạch chậm hoặc uống nguyên viên hoặc
- Lansoprazol: 15 – 30mg/ngày. Uống nguyên viên hoặc
- Ranitidin: Tiêm tĩnh mạch chậm 50mg mỗi 6 – 8 giờ hoặc uống 150mg x 2 lần/ngày, có thể dùng qua ống thông dạ dày. Cần giảm liều ở bệnh nhân suy thận.
Dự phòng viêm phổi liên quan đến thở máy
Thực hiện gói dự phòng VPLQTM bao gồm 10 vấn đề:
- Vệ sinh tay (rửa tay, sát khuẩn cồn, găng tay);
- Nửa ngồi (nâng cao 30~45 độ);
- Vệ sinh khoang miệng (giữ ẩm, chải răng, sát khuẩn khoang miệng bằng chlorhexidin);
- Tránh an thần quá (mức an thần RASS -11, cắt an thần vào ban ngày);
- Quản lý dây thở (dẫn lưu ngưng tụ, không thay định kỳ);
- Quản lý cuff (duy trì áp lực cuff phù hợp, hút ngắt quãng hạ thanh môn);
- Thử nghiệm đánh giá tự thở ( SBT) hàng ngày đánh giá khả năng rút ống và rút ống sớm;
- Nếu được cho rời giường sớm (ngồi dậy, chuyển sang xe lăn, giải phóng lưng);
- Dự phòng loét dạ dày hành tá tràng (Sucralfat, thuốc ức chế bơm proton – PPI, thuốc kháng receptor H2);
- Dự phòng huyết khối tĩnh mạch sâu.
Khó thở kháng trị
- Nếu có thể và phù hợp, đưa ra chẩn đoán phân biệt và điều trị bất kì nguyên nhân cơ bản nào ngoài COVID-19.
- Điều trị khó thở không dùng thuốc.
- Tư thế: cho người bệnh ngồi dậy trên giường (nếu được). Thay đổi tư thế thường xuyên để giảm thiểu nguy cơ loét tì đè vùng cùng cụt.
- Quạt đầu giường hoặc quạt cầm tay để thổi gió vào mặt.
- Kĩ thuật thư giãn, tập thở.
- Điều trị thuốc
- Khó thở có thể kháng trị với liệu pháp không dùng thuốc, điều trị nguyên nhân nền tảng và thở oxy. Người bệnh đang thở máy cũng có thể còn cảm giác khó thở.
- Khó thở kháng trị (khó thở dù đã tối ưu hóa các điều trị đặc hiệu khác) NÊN được điều trị với opioid liều thấp (lo âu thường được giải quyết khi giảm khó thở).
- Opioid hiếm khi gây ức chế hô hấp đáng kể khi dùng theo liều khuyến cáo.
- Nên dùng kèm thuốc nhuận trường để hạn chế tác dụng phụ táo bón của opioid.
- Liều Morphin cho khó thở kháng trị ở người bệnh COVID-19 nguy kịch như sau:
- Liều khởi đầu là 3mg uống (hoặc 1mg tiêm tĩnh mạch chậm/tiêm dưới da), đánh giá lại mức độ khó thở sau 60 phút nếu uống, 15 phút nếu tiêm mạch, có thể lặp lại mỗi 1 giờ khi cần hoặc khó thở chưa giảm.
- Khi khó thở đã cải thiện với liều khởi đầu như trên, cân nhắc kê toa Morphin định kỳ mỗi 4 giờ nếu còn khó thở dai dẳng trong ngày, sử dụng liều có hiệu quả đã dùng trước đó. Có thể thêm liều cứu hộ Morphine khi có cơn khó thở đột xuất, liều cứu hộ bằng khoảng 10% tổng liều Morphine dùng trong 24 giờ qua.
- Đối với khó thở nặng hoặc không cải thiện với liều khởi đầu như trên, xem lưu đồ tại Phụ lục 9.
- Đối với người bệnh suy thận, ưu tiên dùng fentanyl vì ít nguy cơ tác dụng phụ gây độc thần kinh (rung giật cơ, sảng).
- Liều Fentanyl cho khó thở kháng trị ở người bệnh COVID-19 nguy kịch như sau:
- Liều khởi đầu là: 10 – 20 μcg tiêm tĩnh mạch chậm, đánh giá lại mức độ khó thở sau 15 phút, có thể lặp lại mỗi 1 giờ khi cần hoặc khó thở chưa giảm.
- Khi khó thở đã cải thiện với liều khởi đầu như trên, nhưng triệu chứng khó thở còn dai dẳng, cần nhiều liều Fentanyl thường xuyên, cân nhắc bắt đầu Fentanyl truyền tĩnh mạch liên tục (bằng cách tính tổng các liều đơn Fentanyl đã dùng trong ngày chia cho 24 giờ để có tốc độ truyền phù hợp) và thêm liều cứu hộ Fentanyl khi cần bằng khoảng 10% tổng liều hằng ngày.
- Đối với khó thở nặng hoặc không cải thiện với liều khởi đầu như trên, xem lưu đồ tại Phụ lục 9.
Sảng
- Điều trị không dùng thuốc
- Tránh thuốc gây sảng (benzodiazepin, kháng histamin, kháng cholinergic).
- Thường xuyên giúp người bệnh tái định hướng bản thân, không gian, thời gian, mọi sự việc xung quanh.
- Tối đa hóa liên lạc với gia đình và nhân viên bằng màn hình điện tử.
- Vận động sớm (ra khỏi giường).
- Tăng cường chu kì thức
- ngủ bằng cách sử dụng đèn phòng và kích thích.
- Loại bỏ kịp thời các chướng ngại không cần thiết, catheter, đường truyền và các thiết bị khác.
- Đảm bảo sử dụng kính/máy trợ thính khi người bệnh đủ tỉnh táo.
- Cần điều trị các vấn đề y khoa có thể là yếu tố thúc đẩy sảng nếu các điều trị này và phù hợp với mục tiêu chăm sóc (rối loạn điện giải, tăng ammoniac máu, táo bón, nhiễm trùng)
- Điều trị thuốc:
- Đối với kích động/hung hăng nặng hoặc không đáp ứng điều trị không dùng thuốc.
- Haloperidol 0,5 – 1mg tiêm tĩnh mạch/uống khi cần. Nếu người bệnh kích động nặng và không có đường truyền tĩnh mạch, có thể tiêm bắp.
- Nếu không thể giảm kích động trong vòng 30 phút, tăng gấp đôi liều. Tiếp tục tăng liều khi cần, đến liều tối đa là 6mg uống/tiêm tĩnh mạch/tiêm bắp mỗi lần. Không dùng quá 20mg trong 24 giờ.
- Một khi đã xác định được liều hiệu quả, tiếp tục dùng liều cố định mỗi 6 – 8 giờ, và thêm một liều (như liều đang dùng) mỗi 4 – 6 giờ khi cần đối với cơn kích động đột xuất.
- Nếu mục tiêu chăm sóc không phải chỉ tập trung vào sự thoải mái thì nên cân nhắc kiểm tra QTc và tránh hoặc ngưng Haloperidol nếu QTc > 500msec.
- Đối với kích động kháng trị với haloperidol: Thêm benzodiazepin ở người bệnh đang dùng haloperidol thì an toàn hơn dùng đơn độc benzodiazepin.
- Để kiểm soát các triệu chứng khác (đau, buồn nôn, nôn …) tham khảo Hướng dẫn điều trị chăm sóc giảm nhẹ ban hành bởi Bộ Y tế.
XUẤT VIỆN VÀ DỰ PHÒNG LÂY NHIỄM
Tiêu chuẩn xuất viện
- Đối với các trường hợp không có triệu chứng lâm sàng trong suốt thời gian điều trị được ra viện khi: Đã được cách ly điều trị tại cơ sở thu dung, điều trị COVID- 19 tối thiểu 10 ngày và có kết quả xét nghiệm bằng phương pháp real-time RT-PCR âm tính với SARS-CoV-2 hoặc nồng độ vi rút thấp (Ct ≥ 30) vào ngày thứ 9.
- Đối với các trường hợp có triệu chứng lâm sàng được ra viện khi đủ các điều kiện sau:
- Được cách ly điều trị tại cơ sở thu dung, điều trị COVID-19 tối thiểu 14 ngày;
- Các triệu chứng lâm sàng hết trước ngày ra viện từ 3 ngày trở lên;
- Có kết quả xét nghiệm bằng phương pháp real-time RT-PCR âm tính với SARS-CoV-2 hoặc nồng độ vi rút thấp (Ct ≥ 30) vào trước ngày ra viện.
- Đối với các trường hợp cách ly điều trị trên 10 ngày và có kết quả xét nghiệm bằng phương pháp real-time RT-PCR nhiều lần có nồng độ vi rút Ct < 30 được ra viện đủ các điều kiện sau:
- Đã được cách ly điều trị tại cơ sở thu dung, điều trị COVID-19 đủ 21 ngày tính từ ngày có kết quả xét nghiệm dương tính với vi rút SARS-CoV-2;
- Các triệu chứng lâm sàng hết trước ngày ra viện từ 3 ngày trở lên.
Theo dõi sau khi ra viện
- Thông báo cho Y tế cơ sở và CDC địa phương biết và phối hợp.
- Người bệnh sau khi ra viện cần ở tại nhà và tự theo dõi trong 7 ngày. Đo thân nhiệt 2 lần/ngày. Nếu thân nhiệt cao hơn 38oC ở hai lần đo liên tiếp hoặc có bất kỳ dấu hiệu lâm sàng bất thường nào thì cần báo cho y tế cơ sở để thăm khám và xử trí kịp thời.
- Tuân thủ thông điệp 5K
Đối với người bệnh ra viện thuộc trường hợp cách ly điều trị trên 10 ngày và có kết quả xét nghiệm bằng phương pháp real-time RT-PCR nhiều lần có nồng độ vi rút Ct < 30
- Sau khi ra viện yêu cầu người bệnh thực hiện cách ly y tế tại nhà trong 7 ngày. Đo thân nhiệt 2 lần/ngày.
- Nếu thân nhiệt cao hơn 38oC ở hai lần đo liên tiếp hoặc có bất kỳ dấu hiệu lâm sàng bất thường nào thì cần báo cho y tế cơ sở để thăm khám và xử trí kịp thời.
- Việc bàn giao, vận chuyển người bệnh sau khi xuất viện: Thực hiện theo Công văn số 425/CV-BCĐ ngày 19/01/2021 của Ban chỉ đạo Quốc gia phòng chống dịch COVID-19 và các văn bản thay thế khác (nếu có).
Các biện pháp dự phòng lây nhiễm
- Dự phòng lây nhiễm là một bước quan trọng trong chẩn đoán và điều trị người bệnh mắc COVID-19, do vậy cần được thực hiện ngay khi người bệnh tới nơi tiếp đón ở các cơ sở y tế.
- Các biện pháp dự phòng chuẩn phải được áp dụng ở tất cả các khu vực trong cơ sở y tế.
Tại khu vực sàng lọc và phân loại bệnh nhân
- Cho người bệnh nghi ngờ đeo khẩu trang và hướng dẫn tới khu vực cách ly.
- Bảo đảm khoảng cách giữa các người bệnh ≥ 2 mét.
- Hướng dẫn người bệnh che mũi miệng khi ho, hắt hơi và rửa tay ngay sau khi tiếp xúc dịch hô hấp.
Áp dụng các biện pháp dự phòng lây qua giọt bắn
- Đeo khẩu trang y tế nếu làm việc trong khoảng cách 2m với người bệnh.
- Ưu tiên cách ly người bệnh nghi ngờ ở phòng riêng hoặc sắp xếp nhóm người bệnh cùng căn nguyên trong một phòng. Nếu không xác định được căn nguyên, xếp người bệnh có chung các triệu chứng lâm sàng và yếu tố dịch tễ. Phòng bệnh cần được bảo đảm thông thoáng.
- Khi chăm sóc gần người bệnh có triệu chứng hô hấp (ho, hắt hơi) cần sử dụng dụng cụ bảo vệ mắt.
- Hạn chế người bệnh di chuyển trong cơ sở y tế và người bệnh phải đeo khẩu trang khi ra khỏi phòng.
Áp dụng các biện pháp dự phòng tiếp xúc
- Nhân viên y tế phải sử dụng các trang thiết bị bảo vệ cá nhân (khẩu trang y tế, kính bảo vệ mắt, găng tay, áo choàng) khi vào phòng bệnh và cởi bỏ khi ra khỏi phòng và tránh đưa tay bẩn lên mắt, mũi, miệng.
- Vệ sinh và sát trùng các dụng cụ (ống nghe, nhiệt kế) trước khi sử dụng cho mỗi người bệnh.
- Tránh làm nhiễm bẩn các bề mặt môi trường xung quanh như cửa phòng, công tắc đèn, quạt…
- Đảm bảo phòng bệnh thoáng khí, mở các cửa sổ phòng bệnh (nếu có).
- Hạn chế di chuyển người bệnh.
- Vệ sinh tay.
Áp dụng các biện pháp dự phòng lây truyền qua đường không khí
- Các nhân viên y tế khi khám, chăm sóc người bệnh đã xác định chẩn đoán, hoặc/và làm các thủ thuật như đặt ống nội khí quản, hút đường hô hấp, soi phế quản, cấp cứu tim phổi… phải sử dụng các thiết bị bảo vệ cá nhân bao gồm đeo găng tay,áo choàng, bảo vệ mắt, khẩu trang N95 hoặc tương đương.
- Nếu có thể, thực hiện thủ thuật ở phòng riêng, hoặc phòng áp lực âm.
- Hạn chế người không liên quan ở trong phòng khi làm thủ thuật.
Xây dựng kế hoạch
- Xây dựng kế hoạch, hệ thống nhận biết, phân loại, sàng lọc và quản lý người nhiễm hoặc nghi ngờ nhiễm SARS-CoV-2 ngay khi đến khám bệnh. Người có triệu chứng viêm đường hô hấp cấp (ho, sốt, chảy nước mũi, đau họng, tức ngực, khó thở, đau mỏi người), người có yếu tố dịch tễ (đi từ vùng dịch tễ, tiếp xúc với người nhiễm hoặc có nguy cơ) cần được hướng dẫn, sàng lọc và khám riêng.
- Xây dựng kế hoạch sàng lọc người đang nằm viện, người nhà, khách thăm và nhân viên y tế. Lập quy trình đón tiếp, sàng lọc, khám bệnh, phân loại, cách ly, chuyển việng riêng cho người có triệu chứng viêm đường hô hấp, người có yếu tố dịch tễ.
- Đào tạo nhân viên y tế về phòng và kiểm soát lây nhiễm SARS-CoV-2 trong cơ sở khám bệnh, chữa bệnh.
- Kiểm tra, đánh giá kỹ năng thực hành của nhân viên y tế trước khi vào khu vực cách ly người bệnh nghi ngờ hoặc xác định nhiễm SARS-CoV-2. Chỉ những nhân viên đã thực hành thành thạo các biện pháp phòng bệnh mới được vào khu vực này.
- Thông báo và xử trí kịp thời nhân viên y tế phơi nhiễm với SARS-CoV-2
- Duy trì kiểm tra, giám sát tuân thủ thực hành phòng và kiểm soát lây nhiễm SARS-CoV-2 của nhân viên y tế, người tham gia chăm sóc bệnh nhân COVID-19.
MỘT SỐ HƯỚNG DẪN TỔ CHỨC THỰC HIỆN
Cấp cứu trước viện
Trường hợp bệnh xác định
- Là trường hợp bệnh nghi ngờ hoặc bất cứ người nào có xét nghiệm dương tính với vi rút SARS-CoV-2.
- Khám và đánh giá nhanh mức độ lâm sàng:
- Ghi nhận sinh hiệu (mạch, nhiệt độ, HA), các triệu chứng của bệnh nhân COVID-19. Đếm nhịp thở, đo SpO2. Đánh giá tình trạng mất nước: khát nước, môi khô, dấu hiệu véo da dương tính
- Phát hiện các dấu hiệu nặng của bệnh như tím tái, rối loạn tri giác, co giật, hôn mê, sốc…
Phân mức độ lâm sàng
- Nhẹ
- Trung bình
- Nặng
- Nguy kịch.
Trẻ nhỏ:
- Mức độ trung bình: ho hoặc khó thở và thở nhanh. Thở nhanh: TST ≥ 60 lần/phút ở trẻ dưới 2 tháng; TST ≥ 50 lần/phút ở trẻ từ 2 – 11 tháng; TST ≥40 lần/phút ở trẻ từ 1 – 5 tuổi) và không có các dấu hiệu của viêm phổi nặng.
- Mức độ nặng: ho hoặc khó thở, và có ít nhất một trong các dấu hiệu sau đây: Tím tái hoặc SpO2 < 93% hoặc suy hô hấp nặng (thở rên, rút lõm lồng ngực) hoặc trẻ được chẩn đoán viêm phổi và có bất kỳ dấu hiệu nặng sau: không thể uống/bú được; li bì hoặc hôn mê, co giật.
Điều trị ban đầu khi tiếp cận F0 (TT vận chuyển cấp cứu 115)
Liệu pháp oxy và theo dõi
- Bệnh nhân mắc COVID-19 mức độ trung bình, nặng/ nguy kịch.
- Thở oxy qua gọng mũi (1-4 lít/phút), hoặc mask thông thường (5- 10l/p), hoặc mask có túi dự trữ (10-15 lít/phút). Nên sử dụng CPAP qua van Bousignac.
- Điều chỉnh để đạt đích SpO2 ≥ 90% cho người lớn, và SpO2 ≥ 92-95% cho phụ nữ mang thai.
- Với trẻ em, nếu trẻ có các dấu hiệu cấp cứu như khó thở nặng, tím tái, sốc, hôn mê, co giật.., cần cung cấp oxy trong quá trình cấp cứu để đạt đích SpO2 ≥ 94%. Khi tình trạng trẻ ổn định, điều chỉnh để đạt đích SpO2 ≥ 96%.
- Theo dõi sát tình trạng người bệnh để phát hiện các dấu hiệu nặng, thất bại với liệu pháp thở oxy để có can thiệp kịp thời. (bóp bóng, đặt ống nội khí quản…).
Đặt dường truyền tĩnh mạch
Glucolyte 2 (hoặc natriclorua 0,9%) x 500 ml truyền nhanh, nếu HA 90 mmHg truyền 1000 ml.
Corticoid
- Dexamethaxon liều 6mg tiêm TM hoặc đường uống.
- Có thể thay bằng: Hydrocortison (tiêm tĩnh mạch; viên) người lớn: 100mg tiêm TM. Trẻ em: 0,5 mg/kg/lần hoặc uống Methylprednisolon. Người lớn: 16 mg/lần
- Hội chứng viêm hệ thống ở trẻ em liên quan tới COVID-19 (Multisytem Inflammatory Syndrome in Children- MIS-C). Trẻ em: 0,8 mg/kg/lần tiêm tĩnh mạch, hoặc uống Prednisolon người lớn: 40 mg/lần. Trẻ em:1 mg/kg/lần (tối đa 40 mg)
Thuốc chống đông máu
Hướng dẫn xây dựng kế hoạch chăm sóc người bệnh COVID-19
Trong tài liệu này, quy trình điều dưỡng được thể hiện tóm lược qua bước nhận định đánh giá nguy cơ và kế hoạch chăm sóc (Phụ lục 10). Kế hoạch chăm sóc chi tiết được trình bày 02 phần sau đây: (A) Chăm sóc người bệnh mức độ nhẹ và trung bình (B) Chăm sóc người bệnh mức độ nặng và nguy kịch.
Mức độ nhẹ và trung bình
Nhận định
- Toàn trạng: tri giác, da, niêm mạc, cân nặng.
- Hô hấp: sự thông thoáng đường thở, tần số thở, kiểu thở, mức độ khó thở, âm thở, độ bão hòa oxy (SpO2), ho, khạc đàm (đờm), đau họng, đau tức ngực.
- Tâm lý: hoang mang, lo lắng, sợ hãi, bồn chồn, lú lẫn, mê sảng.
- Tuần hoàn: mạch, huyết áp, nhiệt độ, dấu hiệu đổ đầy mao mạch.
- Tiêu hóa: tình trạng nôn, buồn nôn, chướng bụng, cảm nhận mùi vị thức ăn, số bữa ăn trong ngày, số lượng và màu sắc tính chất của phân.
- Tiết niệu: số lượng trong 24 giờ, màu sắc, tính chất của nước tiểu.
- Các dấu hiệu cơ năng: đau đầu, đau khớp, đau mỏi cơ.
- Bệnh nền kèm theo: đái tháo đường, tăng huyết áp, hen phế quản, bệnh phổi tắc nghẽn mạn tính, suy giảm miễn dịch, rối loạn đông máu, bệnh mạch vành…
- Tiền sử: Tình trạng dị ứng, tiền sử tiêm chủng, bệnh viêm loét dạ dày, sử dụng chất kích thích, thói quen sinh hoạt.
Can thiệp chăm sóc và lượng giá
Kiểu thở không hiệu quả
- Theo dõi tần số thở, kiểu thở, SpO2 và các dấu hiệu sinh tồn khác, màu sắc
- da niêm, tình trạng ho, viêm long đường hô hấp ngày 2 lần và khi cần, phát hiện sớm dấu hiệu khó thở.
- Bảo đảm thông thoáng đường thở và áp dụng các phương pháp điều trị khó thở không dùng thuốc (nếu có khó thở):
- Tư thế: cho người bệnh ngồi dậy trên giường (nếu được). Hướng dẫn người bệnh nằm tư thế thoải mái phù hợp với lứa tuổi, hướng dẫn người bệnh thay đổi tư thế thường xuyên, ngồi hoặc đi lại, vận động nhẹ nhàng nếu có thể được để giúp hoạt động của cơ hoành tốt hơn, tránh ứ đọng đàm (đờm).
- Quạt đầu giường hoặc quạt cầm tay để thổi gió vào mặt.
- Trấn an tinh thần, hướng dẫn người bệnh thư giãn qua các bài tập thiền hơi thở, thở mím môi, thở cơ hoành chậm và sâu.
- Chi tiết các biện pháp tập thở xem Mục 6.12, Phần VI. Phục hồi chức năng
- Người bệnh cần đeo khẩu trang và thực hiện vệ sinh hô hấp khi ho, khạc.
- Hướng dẫn hoặc hỗ trợ người bệnh vệ sinh mũi họng bằng cách nhỏ dung dịch nước muối sinh lý, súc miệng họng bằng các loại dung dịch súc miệng.
- Trường hợp người bệnh thở không hiệu quả, can thiệp thở oxy không xâm nhập: Cho người bệnh nằm đầu cao 30-40 độ, tư thế thoải mái hoặc nằm sấp, hút đàm (đờm) khi cần; theo dõi toàn trạng, dấu hiệu sinh tồn, SpO2 4-6 giờ/lần và khi cần; đánh giá đường thở, kiểu thở, hiệu quả của thở oxy và tiến triển của trình trạng bệnh, điều chỉnh liều lượng oxy thích hợp để SpO2 > 94%. Lưu ý chăm sóc dự phòng các biến cố liên quan đến thở oxy (nếu có).
- Thực hiện thuốc kháng viêm, chống đông, dịu họng và các loại thuốc điều trị bệnh nền theo chỉ định và đúng thời gian nhằm tối ưu tác dụng của thuốc. Theo dõi tác dụng phụ và các dấu hiệu bất thường liên quan đến dùng thuốc như xuất huyết dưới da, đau dạ dày…
- Theo dõi và quản lý nhiễm kiềm/ toan hô hấp như lơ mơ, lú lẫn, giật cơ, có thể gặp dấu hiệu bàn tay rũ mềm (asterixis).
- Theo dõi sát những trường hợp người bệnh trên 60 tuổi, người có bệnh nền như tim mạch, bệnh phổi tắt nghẽn mạn tính, đái tháo đường, ung thư…
- Đối với người bệnh có dấu hiệu hô hấp diễn biến nặng dần: báo bác sỹ và chuẩn bị sẵn sàng các phương tiện để hỗ trợ thông khí kịp thời.
- Thực hiện các xét nghiệm, chỉ định điều trị khác kịp thời và đầy đủ.
Lượng giá: Thông khí, trao đổi khí hiệu quả. Giảm mức độ lo âu, mệt mỏi, tình trạng tâm thần kinh ổn định.
Sốt
- Đo nhiệt độ cho người bệnh ngày 2 lần và khi cần.
- Hạn chế hoạt động thể chất, môi trường thông thoáng, quần áo thoáng mát.
- Bù nước hoặc dung dịch điện giải bằng đường uống, thiết lập đường truyền (nếu có chỉ định).
- Nếu sốt cao (> 39o C), đối với trẻ em ≥ 38,5o C, dùng thuốc hạ sốt theo chỉ định.
- Theo dõi các bất thường về trạng thái tinh thần, tình trạng hạ đường huyết, lượng nước tiểu.
- Hướng dẫn người bệnh các dấu hiệu bất thường và khi nào cần gọi nhân nhân viên y tế.
Lượng giá: Thân nhiệt duy trì bình thường (37 – <38oC), không bị biến chứng tăng thân nhiệt, không có dấu hiệu mất nước/nhiễm trùng.
Nôn, buồn nôn
- Nhận định cảm giác buồn nôn (tần suất, thời gian, mức độ, tính chất), quan sát các dấu hiệu biểu hiện sự khó chịu.
- Đánh giá cảm giác buồn nôn đã xảy ra, các yếu tố gây ra buồn nôn, phương pháp giảm buồn nôn, tác động của cảm giác buồn nôn với chất lượng cuộc sống.
- Hướng dẫn người bệnh tự theo dõi cảm giác buồn nôn, khuyến khích người bệnh nhận ra cách để kiểm soát cơn buồn nôn, áp dụng kỹ thuật kiểm soát buồn nôn không dùng thuốc (xao nhãng, mùi hương, kẹo trái cây).
- Khuyến khích nghỉ ngơi và ngủ để giảm buồn nôn.
- Giảm hoặc loại bỏ các yếu tố gia tăng buồn nôn (lo lắng, sợ hãi, mệt mỏi và thiếu kiến thức), kiểm soát các yếu tố môi trường có thể gây buồn nôn.
- Báo cáo tình trạng nôn cho bác sỹ phụ trách. Kiểm tra trong đơn thuốc có các loại thuốc chống nôn. Theo dõi hiệu quả của việc kiểm soát buồn nôn.
Lượng giá: Người bệnh hợp tác kiểm soát buồn nôn, giảm mức độ buồn nôn.
Dinh dưỡng kém
- Tìm hiểu sở thích ăn uống. Hướng dẫn thực phẩm đa dạng đầy đủ dinh dưỡng, giàu năng lượng, ít chất béo. Theo dõi lượng thức ăn, hàm lượng dinh dưỡng và calo.
- Cung cấp suất ăn dinh dưỡng.
- Tư thế đầu cao khi ăn, động viên NB dùng hết suất ăn theo chỉ định, uống đủ nước, đảm bảo cân bằng dịch, điện giải.
- Vệ sinh răng miệng sạch sẽ.
- Thực hiện thuốc đa sinh tố theo chỉ định (nếu có).
Lượng giá: Tình trạng dinh dưỡng đầy đủ. Lượng nước vào ra cân bằng.
Tiêu chảy
- Xác định tiền sử tiêu chảy, đánh giá danh mục thuốc có tác dụng phụ trên đường tiêu hóa, chế độ dinh dưỡng.
- Theo dõi các dấu hiệu và triệu chứng của tiêu chảy, theo dõi lượng nước vào ra, cân nặng định kỳ.
- Hướng dẫn người bệnh ghi lại màu sắc, số lượng, tần suất và độ đặc của phân và báo cho nhân viên về từng đợt tiêu chảy.
- Bù nước bằng đường uống, dung dịch điện giải, cho người bệnh sử dụng thuốc, thực hiện truyền dịch (nếu có).
- Khuyến khích ăn thường xuyên, nhỏ, bổ sung số lượng tăng dần, hạn chế sử dụng các loại thức ăn kích thích ruột.
- Lấy phân để nuôi cấy nếu vẫn tiếp tục tiêu chảy theo chỉ định.
- Theo dõi, đánh giá vùng da xung quanh hậu môn có thay đổi màu sắc, tính chất, dấu hiệu kích ứng và viêm loét.
- Thông báo cho bác sỹ về tình trạng nhu động ruột, tiêu chảy.
- Thực hiện thuốc men tiêu hóa theo chỉ định (nếu có).
Lượng giá: Đi đại tiện phân mềm (1-2 lần/ ngày), vùng da xung quanh hậu môn không bị kích ứng, giảm tình trạng đau bụng, lượng nước vào và ra cân bằng, tìm được nguyên nhân tiêu chảy, duy trì tính đàn hồi của da và cân nặng ở mức bình thường.
Hạn chế khả năng thực hiện hoạt động sinh hoạt hàng ngày
- Nhận định kiến thức và hành vi sức khỏe.
- Giáo dục sức khỏe thực hành hạn chế nhiễm khuẩn: sử dụng khẩu trang, vệ sinh hô hấp khi ho, vệ sinh tay, vệ sinh cá nhân, sửa đổi hành vi chưa phù hợp.
- Hướng dẫn hoặc hỗ trợ người bệnh vệ sinh cá nhân (nhỏ mắt, mũi, súc miệng), vệ sinh tay, tắm và thay quần áo.
- Hỗ trợ người bệnh bài tập hô hấp và vận động tăng sức bền phù hợp thể trạng.
- Quản lý môi trường an toàn, phòng ngừa té ngã.
- Trao đổi thông tin sức khỏe, giải thích quá trình diễn tiến bệnh để người bệnh phối hợp.
- Tạo niềm vui qua hoạt động thư giãn và kết nối với gia đình, bạn bè.
- Khuyến khích khả năng tự chăm sóc của người bệnh trong giới hạn cho phép.
– Lưu ý: Trường hợp trẻ em, cần hướng dẫn gia đình hỗ trợ trẻ thực hiện hoạt động sinh hoạt hàng ngày. Lượng giá: Hồi phục khả năng hoạt động sinh hoạt hàng ngày, duy trì vận động, ổn định tâm lý.
Hạn chế kiến thức về tự chăm sóc
- Nhận định kiến thức và hành vi sức khỏe.
- Thông tin, hướng dẫn người bệnh nội quy khoa phòng.
- Giáo dục sức khỏe thực hành phòng ngừa lây nhiễm và kiểm soát nhiễm khuẩn: sử dụng khẩu trang, vệ sinh hô hấp khi ho, vệ sinh tay, vệ sinh cá nhân, sửa đổi hành vi chưa phù hợp.
- Động viên tinh thần, hỗ trợ ra quyết định chăm sóc sức khỏe.
- Tạo điều kiện trao đổi thông tin sức khỏe, giải thích quá trình diễn tiến bệnh.
- Nâng cao kỹ năng sống, rèn luyện sức khỏe, bảo vệ cơ thể khỏi các nguy cơ, hỗ trợ cai thuốc lá (nếu có).
- Phối hợp với bác sỹ điều trị sử dụng chất gây nghiện (nếu có).
- Tư vấn cho người bệnh sau khi ra viện (tại nhà): tuân thủ hướng dẫn phòng ngừa và nâng cao sức khỏe tại nhà sau thời gian cách ly. Người bệnh cần theo dõi thân nhiệt tại nhà 2 lần/ ngày nếu thân nhiệt cao hơn 38oC ở hai lần đo liên tiếp hoặc có dấu hiệu bất thường khác liên hệ ngay với nhân viên y tế.
Lượng giá: Định hướng hành vi sức khỏe đúng, cân bằng cuộc sống, kiểm soát yếu tố nguy cơ lây nhiễm, nhận dạng nguy cơ. Phát hiện nguy cơ lây nhiễm kịp thời.
Mức độ nặng và nguy kịch
Chăm sóc người bệnh COVID-19 mức độ nặng và nguy kịch ngoài tuân thủ nội dung chăm sóc người bệnh cấp I nói chung, cần chú trọng các nội dung chăm sóc đặc biệt, tùy theo bệnh mức độ nặng và các can thiệp trên người bệnh. Chuẩn bị các điều kiện bảo đảm an toàn cho Điều dưỡng và nhân viên y tế khi thực hiện các can thiệp trên người bệnh và các hoạt động trong môi trường nguy cơ lây nhiễm cao:
- Sử dụng phương tiện phòng hộ cá nhân theo quy định của Bộ Y tế tại Hướng dẫn lựa chọn và sử dụng phương tiện phòng hộ cá nhân ban hành theo Quyết định số 4159/QĐ-BYT ngày 28/8/2021.
- Tất cả thiết bị, phương tiện phục vụ công tác điều trị, chăm sóc luôn sẵn sàng tại chỗ trong tình trạng hoạt động tốt, an toàn.
Nhận định
Toàn trạng
- Tri giác (tỉnh táo, lơ mơ, hôn mê).
- Tình trạng da, niêm, các dấu hiệu xuất huyết, các vị trí đặt catheter.
- Nhiệt độ, cân nặng/BMI.
- Bệnh nền, béo phì.
Tuần hoàn
Mạch/nhịp tim, huyết áp, bilan, phù, tím môi/đầu chi, dấu hiệu đổ đầy mao mạch, CVP.
Hô hấp
Thông thoáng đường thở, liệu pháp oxy đang sử dụng, tần số thở, kiểu thở, mức độ khó thở, SpO2, ho, đàm (đờm).
Tình trạng tiêu hóa
Nôn, chướng bụng, mất vị giác, dinh dưỡng đường tĩnh mạch kết hợp nuôi ăn qua ống thông dạ dày (số lượng thức ăn/cữ-bữa ăn và số cữ-bữa ăn/ngày), tình trạng đại tiện (số lượng, màu sắc và tính chất phân).
Tiết niệu
Số lượng, màu sắc, tính chất nước tiểu, hệ thống dẫn lưu nước tiểu (nếu có) và tình trạng vệ sinh bộ phận sinh dục.
Thần kinh
Điểm Glasgow, dấu hiệu thần kinh khu trú (yếu, liệt, phản xạ ánh sáng, kích thước, hình dạng đồng tử), co giật.
Tâm lý
Hoang mang, lo lắng, sợ hãi, bồn chồn, lú lẫn, mê sảng.
Tình hình hoạt động của các thiết bị đang sử dụng
- Các nguồn điện, nguồn oxy, khí nén.
- Monitoring, máy thở xâm nhập/không xâm nhập, bơm tiêm điện…, các loại máy móc và phương tiện khác.
- Tháo lắp, cài đặt và theo dõi được các chế độ, thông số đã thiết lập/ngưỡng báo động của các thiết bị đang sử dụng.
- Vệ sinh, khử khuẩn, tiệt khuẩn, bảo quản máy móc, thiết bị đúng qui định, an toàn.
Thuốc đang sử dụng và các chỉ định cận lâm sàng
- Kháng vi rút, kháng sinh, an thần, giãn cơ, chống đông…
- Xét nghiệm khí máu, lactate huyết thanh, cytokin, Realtime-PCR, sinh hóa cơ bản, siêu âm, XQ và các can thiệp y khoa khác.
Các bệnh nền kèm theo
Đái tháo đường, tăng huyết áp, hen phế quản, bệnh phổi tắc nghẽn mạn tính, suy giảm miễn dịch, rối loạn đông máu, bệnh mạch vành…
Can thiệp chăm sóc
Thở oxy dòng cao (High-flow nasal cannula-HFNC)
- HFNC là một hệ thống có khả năng cung cấp tới 100% oxy được làm ấm và ẩm, với lưu lượng lên đến 60 lít/phút. Tốc độ dòng khí cao có thể cung cấp thể tích khí vượt hơn nhịp thở sinh lý của bệnh nhân, làm tăng thông khí và cho phép O2 thay thế CO2 ứ đọng. Làm tăng PaO2 và cải thiện tình trạng thiếu oxy.
- Hướng dẫn, động viên người bệnh hợp tác, an tâm, không tự ý tháo bỏ thiết bị.
- Đeo khẩu trang cho người bệnh khi sử dụng HFNC để hạn chế phát tán vi rút.
- Theo dõi:
- Theo dõi tần số thở, kiểu thở, SpO2 liên tục, tần số tim, hệ thống dây HFNC, phản ứng của người bệnh mỗi giờ, kết quả khí máu động mạch.
- Theo dõi dấu hiệu khó thở và hậu quả của thở trên người bệnh; huyết động không ổn định; SpO2 < 90% với FiO2 > 60%; suy giảm mức độ tri giác Glasgow < 10 điểm; ứ hơi trong dạ dày, liệt ruột, nôn ói dai dẳng nguy cơ do viêm phổi hít).
- Bảo đảm thông thoáng đường thở: hướng dẫn người bệnh ho, khạc đờm hoặc hút đờm cho người bệnh.
- Chú ý theo dõi đảm bảo nhiệt độ làm ấm làm ẩm duy trì mức 36- 37 độ, bình làm ẩm luôn được cấp nước đầy đủ.
Thở máy không xâm nhập
- Hướng dẫn, động viên người bệnh hợp tác, an tâm, không tự ý tháo bỏ thiết bị.
- Phải gắn bộ lọc vi rút giữa mặt nạ và van thở ra khi áp dụng NIV với một ống duy nhất.
- Đảm bảo thông thoáng đường thở: hướng dẫn người bệnh ho, khạc đờm hoặc hút đờm cho người bệnh.
- Đảm bảo Mask dùng thở NIPP phải phù hợp với bệnh nhân phủ kín mũi, miệng.
- Theo dõi SpO2 liên tục, tần số tim, nhịp thở, (hệ thống dây HFNC nên bỏ vì đang thở NIPP), đáp ứng của người bệnh trong 1-2 giờ.
- Chú ý chăm sóc dự phòng viêm phổi do hít vì trong phương thức hỗ trợ hô hấp không xâm nhập NIPP nguy cơ người bệnh nôn chớ là rất cao do khí vào dạ dày vì vậy cần hướng dẫn người bệnh phối hợp nhịp nhàng với máy thở.
- Đánh giá và theo dõi sát chỉ số ROX để phát hiện sớm dấu hiệu thất bại với liệu pháp hỗ trợ HFNC (ROX = SpO2/(FiO2xf), xem công thức liên quan đến chỉ số ROX tại Phụ lục 3).
- Sơ đồ theo dõi đáp ứng HFNC (xem Phụ lục 4).
Thở máy xâm nhập
- Người bệnh nhiễm SARS-CoV-2 thở máy nên được bố trí trong khu vực/phòng cách ly tối ưu là áp lực âm.
- Bảo đảm thông thoáng đường thở: Kiểm tra tình trạng thông khí 2 phổi với ống nghe, hút (đàm) đờm khi cần (ưu tiên hút đờm kín) và theo dõi số lượng, màu sắc tính chất đờm.
- Đánh giá sự thông thoáng của đường thở: đánh giá sự di động của lồng ngực theo nhịp máy thở, đánh giá sự thông thoáng của ống NKQ, màu sắc da niêm mạc, độ bão hòa oxy SpO2, đánh giá tình trạng ứ đọng trên phim chụp XQ phổi.
- Đánh giá hiệu quả của thở máy: đánh giá diễn biến các chỉ số máy cài đặt, sự thoải mái của người bệnh, độ bão hòa oxy mỗi 2h/ lần và khi có diễn biến xấu, đánh giá kết quả phân tích khí máu,
- Kiểm tra vị trí ống NKQ, áp lực bóng chèn (25 – 30 cmH2O), các thông số cài đặt của máy thở mỗi ca trực và khi cần.
- Cần đảm bảo toàn bộ hệ thống dây máy thở, đặc biệt các khớp nối trên dây luôn kín. Thận trọng và tránh việc ngắt kết nối không cần thiết với ống nội khí quản (NKQ) ở người bệnh thở máy để tránh dẫn xuất và tiếp xúc với vi rút không cần thiết ra ngoài môi trường. Nếu cần phải ngắt kết nối hệ thống dây máy thở (bóp bóng, chuyển qua máy thở di động), phải kẹp NKQ trong khi ngắt kết nối và mở kẹp sau khi kết nối lại.
- Luôn đảm bảo hệ thống dây máy thở sạch, kín và thấp hơn ống NKQ/MKQ.
- Ưu tiên sử dụng phin (filter) lọc có chức năng trao đổi độ ẩm và nhiệt (HME) tại đường thở vào và trước đường thở ra.
- Trong chăm sóc người bệnh COVID-19 thở máy ưu tiên sử dụng sonde hút kín đối với mọi trường hợp đặt ống NKQ thở máy
- Thể tích khí Vt nên để thấp để bảo vệ phổi, khoảng 6 – 8 ml/kg. Tỷ lệ I/E 1/1. PEEP ban đầu đặt là 5cm H2O, nếu tình trạng không cải thiện thì tăng dần theo chỉ định của bác sỹ.
- FiO2 nên đặt cao ngay từ đầu từ 60 – 80%. Tất cả các thông số này nên theo dõi sát để điều chỉnh lại cho phù hợp.
- Nguy cơ người bệnh thở máy bị bội nhiễm, chú ý công tác chăm sóc máy thở và vệ sinh tay. Nếu người bệnh sốt trên 380C chưa rõ nguyên nhân, cần cấy đàm NKQ làm kháng sinh đồ.
Theo dõi toàn trạng khi bệnh nhân thở máy xâm nhập
- Dấu hiệu sinh tồn: tri giác, mạch, huyết áp, nhị thở, nhiệt độ, SpO2.
- Da niêm mạc: hồng, tím tái.
- Tình trạng thở của người bệnh, sự di động của lồng ngực.
- Mức độ người bệnh đáp ứng tốt với thở máy: nằm yên, da niêm mạc hồng, không chống máy, dấu hiệu sinh tồn ổn, SpO2 đạt ngưỡng yêu cầu, khí máu trong giới hạn bình thường.
- Đờm nhớt: số lượng, màu sắc, tính chất.
- Dịch dạ dày: số lượng, màu sắc, tính chất.
- Ống nội khí quản: kích cỡ ống nội khí quản, chiều dài ống, vị trí cố định, áp lực bóng chèn.
- Các dẫn lưu đi kèm (nếu có): dẫn lưu màng phổi, màng tim, sonde tiểu…
- Đánh giá vùng da có nguy cơ tổn thương do tì đè: vị trí sonde dạ dày, vị trí cố định ống nội khí quản, gót chân, cùng cụt, vành tai, khuỷu tay…
Quản lý bệnh nhân đáp ứng được an thần, giảm đau
- Theo dõi dấu hiệu sinh tồn, SpO2 trên moniroring.
- Theo dõi tri giác, an thần, mức độ đau, đánh giá mức độ phối hợp đồng bộ giữa bệnh nhân và máy thở.
- Theo dõi và đảm bảo liều lượng các thuốc an thần đang sử dụng.
- Theo dõi và phát hiện sớm các biến chứng: hôn mê kéo dài, ngừng thở, chậm nhịp tim, tụt huyết áp.
Phòng ngừa các biến chứng do thở máy
Phòng ngừa viêm phổi do thở máy
- Chọn loại ống NKQ thích hợp, nên sử dụng NKQ có hút dưới thanh môn và hút dịch mỗi 2 giờ.
- Sử dụng bộ dây thở dùng một lần.
- Đặt bộ lọc HME tại đường thở vào và trước đường thở ra. Cân nhắc sử dụng cho trẻ nhỏ.
- Nằm đầu cao ít nhất 30 độ (trừ trường hợp chống chỉ định).
- Theo dõi áp lực bóng chèn mỗi 4 giờ và duy trì ở mức 25 – 30 cmH2O.
- Tuân thủ các biện pháp phòng ngừa nhiễm khuẩn bệnh viện.
- Tuân thủ kỹ thuật vô khuẩn khi hút đàm, sử dụng hệ thống hút đàm kín.
- Theo dõi thân nhiệt bệnh nhân và phát hiện sớm các dấu hiệu nhiễm khuẩn: màu sắc, số lượng, tính chất đàm, XN công thức máu.
- Sử dụng bộ dây máy thở mới cho mỗi người bệnh, chỉ thay dây máy thở khi bẩn hoặc hư hỏng trong khi bệnh nhân đang thở máy.
- Thay bình làm ấm/ẩm khi hư hỏng, bẩn, hoặc sau mỗi 5 – 7 ngày.
- Xoay trở bệnh nhân thường xuyên.
- Vệ sinh vùng mũi miệng với dung dịch chlorhexidin 0.2% hoặc các dung dịch phù hợp nếu là trẻ nhỏ, giữ sạch sẽ và tránh ứ đọng các dịch tiết.
Bảng 19. Theo dõi và phát hiện sớm các biến chứng do thở máy
| STT | Sự cố | Dấu hiệu | Nguyên nhân | Xử trí |
| 1. | Chống máy | Bứt rứt, tái tím, vã mồ hôi, thở co kéo, mạch nhanh, huyết áp cao, tụt SpO2… | – Cài đặt chế độ thở hoặc các thông số chưa phù hợp. |
|
| STT | Sự cố | Dấu hiệu | Nguyên nhân | Xử trí |
|
| |||
| 2. | Tụt NKQ |
|
|
|
| 3. | Tắc NKQ |
ngực không di động | – Gập ống, cắn ống, tắt NKQ do đờm NKQ đặt quá sâu |
|
| 4. | Tràn khí màng phổi |
XQ |
|
|
| 5. | Xẹp phổi |
|
xuyên |
|
Phòng ngừa trào ngược và hít sặc
- Cho bệnh nhân nằm đầu cao 30 – 45 độ (nếu không có chống chỉ định).
- Kiểm tra đánh giá dịch dạ dày tồn lưu mỗi 4 – 6 giờ/lần, tình trạng bụng, phân và tình trạng xuất huyết tiêu hóa.
- Dùng các loại ống thông nuôi ăn bằng chất liệu mềm (Silicon, Polyurethane).
- Theo dõi tình trạng tiêu hóa qua đường ruột.
Quản lý đường tiết niệu và các dẫn lưu khác
- Tùy tình trạng người bệnh dùng tã, tấm lót hay đặt sonde tiểu để có chế độ theo dõi phòng ngừa nhiễm khuẩn tiết niệu, bộ phận sinh dục và đo lường chính xác số lượng nước tiểu/24 giờ.
- Các ống dẫn lưu khác: số lượng dịch, màu sắc…
Quản lý dịch vào ra
Theo dõi bilan để đảm bảo cân bằng lượng dịch vào – ra hàng ngày, giữa các ca.
đ) Phòng ngừa loét do tì đè
- Chêm lót các vùng da bị đè; dùng Sanyren xoa lên các vùng da tỳ đỏ.
- Cho bệnh nhân sử dụng nệm chống loét có chiều dày ít nhất 20 cm hoặc nệm hơi.
- Xoay trở bệnh nhân thường xuyên 3 giờ/lần (thẳng, nghiêng phải, nghiêng trái) nếu không chống chỉ định.
- Đánh giá tình trạng da bệnh nhân thường xuyên, quản lý chất tiết đảm bảo da người bệnh luôn khô ráo, sạch sẽ.
Dự phòng thuyên tắc mạch sâu
- Thay đổi tư thế, tập vận động thụ động cho bệnh nhân nhằm tránh ứ trệ tuần hoàn.
- Kiểm tra hệ thống mạch để phát hiện tình trạng tắc mạch, tắc TM hay ĐM để báo bác sỹ xử trí kịp thời.
Dinh dưỡng cho người bệnh thở máy
- Đảm bảo dinh dưỡng và nâng cao thể trạng. Với các bệnh nhân nặng – nguy kịch, áp dụng hướng dẫn dinh dưỡng của Hội Hồi sức cấp cứu và chống độc đã ban hành và chỉ định của bác sỹ Dinh dưỡng.
- Kết hợp dinh dưỡng 2 đường tiêu hóa và tĩnh mạch.
Theo dõi tình trạng rối loạn đông máu
- Người bệnh COVID-19 thường xảy ra tình trạng rối loạn đông máu dẫn đến tình trạng thuyên tắc mạch.
- Với người COVID-19 có hỗ trợ lọc máu và ECMO thường phải duy trì chất chống đông vì vậy cần phải theo dõi sát các dấu hiệu chảy máu.
- Tình trạng xuất huyết dưới da, chảy máu niêm mạc
- Dấu hiệu xuất huyết tiêu hoa
- Dấu hiệu xuất huyết não
- Tình trạng chảy máu ở chân các catheter.
Lưu ý:
- Đối với bệnh nhân thở HFNC, thở máy không xâm nhập: luôn chuẩn bị sẵn sàng bộ dụng cụ đặt nội khí quản và bóng ambu/máy thở.
- Khi máy thở báo động cần kiểm tra ngay tình trạng bệnh nhân và nguyên nhân máy báo động để có can thiệp thích hợp.
- Khi thực hiện thông khí tư thế nằm sấp: theo dõi sát tình trạng hô hấp và tri giác của người bệnh, giữ thông đường thở tránh bị gập ống và phòng ngừa tụt ống dẫn oxy hoặc ống nội khí quản khi cho người bệnh nằm sấp và khi xoay trở.
- Khi bệnh nhân cai máy thở: Cho bệnh nhân nhịn ăn, ngưng các thuốc an thần, dãn cơ ít nhất 2 giờ, điều dưỡng phải luôn ở cạnh giường động viên bệnh nhân và theo dõi các dấu hiệu thất bại cai máy.
Khi người bệnh có hỗ trợ lọc máu liên tục (CRRT)
- Thay dịch lọc đúng kỹ thuật.
- Thực hiện thuốc theo chỉ định, kiểm tra liều heparin.
- Kiểm tra vị trí đặt catheter (tắc, tuột), màng lọc và bẫy khí (đông màng và bầu bẫy khí, vỡ màng).
- Theo dõi thông số cài đặt và báo động của máy lọc máu, hệ thống lọc, bẫy khí.
- Theo dõi các dấu hiệu xuất huyết (da, niêm mạc, chảy máu vị trí đặt catheter), các dấu hiệu nhiễm khuẩn huyết, nhiễm khuẩn vị trí đặt catheter.
- Khi kết thúc lọc máu: kiểm tra mạch, nhiệt độ, nhịp thở, huyết áp, tri giác, nước tiểu sau khi ngưng lọc máu.
- Chăm sóc catheter lọc máu: giữ thông bằng heparin, thay băng. Nếu có dấu hiệu nhiễm khuẩn (nề đỏ, có mủ) báo bác sỹ, rút và cấy đầu catheter, cấy máu.
Khi người bệnh có hỗ trợ ECMO
Chăm sóc ống thông tĩnh mạch của bệnh nhân có hỗ trợ ECMO
- Quan sát và đánh giá vị trí cố định của ống thông có tuột (vào trong, ra ngoài), viêm (đỏ, phù…).
- Chuẩn bị sẵn phương tiện cấp cứu (kẹp ống, tay quay, hệ thống cung cấp oxy).
- Đảm bảo an toàn tránh tụt canula.
- Thay băng xung quanh cannula thận trọng, bảo đảm nguyên tắc vô khuẩn, kiểm soát và quan sát chân canula (có thể chảy máu).
- Thay băng chêm lót tránh loét tì do thiết bị y tế.
- Theo dõi các chi ấm không, màu sắc chi, cử động của các chi.
- Theo dõi nhịp tim.
- Theo dõi hệ thống dây dẫn, màng lọc.
Đảm bảo hô hấp
- Theo dõi nhịp thở, SpO2.
- Quan sát thêm các cơ hô hấp, cử động của mũi, cứ sau 1-2 giờ kiểm tra tắc nghẽn đường thở.
- Kiểm tra các thông số khí máu động mạch 2h/lần (khí máu trước và sau màng ECMO, khí máu).
- Theo dõi vận hành thiết bị ECMO (có khí trong máy, cục máu đông…) bao gồm hỗ trợ tưới máu, kiểm soát các thông số huyết động và các thông số quan trọng của người bệnh, theo dõi các thông số hô hấp và ghi vào phiếu theo dõi.
Khi người bệnh là thai phụ nhiễm SARS-CoV-2 và trẻ sơ sinh
Thực hiện các biện pháp theo dõi và chăm sóc thai phụ và trẻ sơ sinh nhiễm COVID-19 theo Hướng dẫn tạm thời Dự phòng và xử trí COVID-19 do chủng SARS-CoV-2 ở phụ nữ mang thai và trẻ sơ sinh ban hành theo Quyết định số 3982/QĐ-BYT ngày 18/8/2021 của Bộ Y tế.