EVALUATE THE RESIDUAL NEUROMUSCULAR BLOCKADE POSTCARDIAC SURGERY WITH CARDIOPULMONARY BYPASS IN ADULT
Lê Ngọc Hân[1], Nguyễn Thị Quý[2]
Tóm tắt
Đặt vấn đề: Hồi phục sớm sau phẫu thuật tim trong đó rút nội khí quản sớm sau mổ giúp người bệnh (NB) tránh được các biến chứng thở máy kéo dài, giảm thời gian nằm hồi sức và giảm chi phí điều trị. Tuy nhiên, rút nội khí quản sớm sau mổ không tránh khỏi nguy cơ giãn cơ tồn dư do thời gian gây mê kéo dài, lặp lại nhiều lần liều giãn cơ trong phẫu thuật (PT) và ảnh hưởng của chuyển hóa thuốc khi hạ thân nhiệt trong tuần hoàn ngoài cơ thể (THNCT).
Mục tiêu: Đánh giá giãn cơ tồn dư sau phẫu thuật tim người lớn có tuần hoàn ngoài cơ thể.
Đối tượng – Phương pháp nghiên cứu: Nghiên cứu tiến cứu, mô tả cắt ngang. Nghiên cứu từ tháng 9 năm 2017 đến tháng 6 năm 2018 bao gồm 54 NB, theo dõi tỷ số TOF sau mổ.
Kết quả: Nghiên cứu cho thấy tỷ lệ nam 53,7%; nữ 46,3%; tuổi trung bình 47,1 ± 11,6 tuổi; BMI trung bình 22,16; thời gian THNCT trung bình 159,2 ± 40,3 phút; thời gian gây mê trung bình 348,6 ± 63,8 phút; thời gian thở máy trung bình 573,0 ± 386,5 phút; liều thuốc giãn cơ trung bình 157,8 32,5 mg. Tỷ số TOF sau mổ đến khi đạt 0,9 có thời gian trung bình 129,7 ± 52,3 phút. Phân tích hồi quy đa biến tìm mối liên quan giữa các yếu tố nguy cơ tuổi, thời gian gây mê, thời gian THNCT, tổng liều thuốc giãn cơ đến thời gian đạt tỷ số TOF cho thấy có mối liên quan thời gian THNCT đến thời gian đạt tỷ số TOF >0,9.
Kết luận: Thời gian hồi phục hoàn toàn giãn cơ tồn dư 2,5 giờ sau mổ. Có mối tương quan thời gian THNCT và thời gian đạt tỷ số TOF sau mổ.
Từ khoá: dãn cơ tồn dư, tuần hoàn ngoài cơ thể
ABSTRACT
Background: The rapid recovery of cardiac surgery can be defined as a perioperation process involving early extubation which leads to reduce complication of long postoperative ventilation, intensive care unit stay time and the treatment cost. However, the early extubation may be have risk residual neuromuscular blockade due to long anesthesia time, repeated many time muscle relaxant doses and effect of metabolism muscle relaxant by hypothermia in cardiac surgery with cardiopulmonary bypass.
Objective: Evaluate the residual neuromuscular blockade after adult cardiac surgery with cardiopulmonary bypass.
Methods: Prospective descriptive study of adult patient cardiac surgery with cardiopulmonary bypass at the University Medical Centre, HCM City from September 2017 to June 2018, monitoring the rate of TOF after operation.
Result: In this study including 54 cardiac surgery’s patient undergoing general anesthesia with cardiopulmonary bypass, proportion of men was 53.7% and 46.3% women; mean aged 47.1 ± 11.6ys; mean BMI 22.16; mean anesthesia time 348.6 ± 63.8mins; mean cardiopulmonary bypass time 159.2 ± 40.3mins; mean ventilation time 573.0 ± 386.5mins, mean neuromuscular blockade dose 157.8 32.5mg. Mean postoperation time of rate TOF > 0.9 129.7 ± 52.3mins. Multivariate logistic regression analyses were used to determine independent relationships between risk factors and time get TOF rate 0.9, cardiopulmonary bypass times were (p=0.025) associated with early extubation.
Conclusion: The time of recovery residual neuromuscular blockade is 2.5 hour postoperation. The relationships between cardiopulmonary bypass times and time get TOF rate 0.9.
Keywords: residual neuromuscular block, cardiopulmonary bypass
Đặt vấn đề
Cùng với sự phát triển của phẫu thuật tim mạch, và những tiến bộ trong tuần hoàn ngoài cơ thể, gây mê hồi sức có xu hướng người bệnh (NB) được tỉnh mê sớm và rút nội khí quản vài giờ sau mổ thậm chí ngay tại phòng mổ, so với quan điểm gây mê hồi sức trước đây thở máy kéo dài sau mổ. Điều này đem đến hồi phục sớm cho NB, giảm các biến chứng hô hấp của thở máy kéo dài và rút ngắn thời gian nằm hồi sức. Thời gian thở máy giảm từ 7 giờ còn 3 giờ cho thấy biến chứng viêm phổi giảm từ 20% còn 3%(1).
Trong nước đã có một số công trình nghiên cứu về giãn cơ tồn dư sau phẫu thuật ngoài tim(2,3,4), tuy nhiên chưa có nghiên cứu nào đánh giá thời gian giãn cơ tồn dư sau phẫu thuật tim có tuần hoàn ngoài cơ thể. Vì vậy, chúng tôi thực hiện đề tài này với câu hỏi nghiên cứu: “Liệu việc sử dụng thuốc giãn cơ rocuronium theo liều khuyến cáo trong phẫu thuật tim có tuần hoàn ngoài cơ thể có tồn dư giãn cơ sau mổ hay không?”.
Đối tượng – phương pháp nghiên cứu:
Đối tượng nghiên cứu
Tuổi từ 18 -70. Người bệnh được gây mê toàn diện có sử dụng thuốc giãn cơ không khử cực trong phẫu thuật (PT) tim mạch và tuần hoàn ngoài cơ thể (THNCT) tại bệnh viện Đại học Y Dược TP. Hồ Chí Minh từ tháng 9/2017 đến tháng 6/2018.
Tiêu chuẩn loại trừ
Mổ cấp cứu, BMI >25kg/m2, thở máy trước mổ, có bệnh lý thần kinh cơ, sốc nhiễm trùng trước phẫu thuật, suy thận, suy gan, tai biến mạch máu não, ngưng tuần hoàn, hạ nhiệt độ sâu trong phẫu thuật, hở xương ức sau phẫu thuật.
Phương pháp nghiên cứu
Thiết kế nghiên cứu
Nghiên cứu tiến cứu, mô tả cắt ngang.
Cỡ mẫu
Dựa theo nghiên cứu của Murphy về thời gian cai máy thở, áp dụng công thức tính cỡ mẫu ước lượng trung bình, xác suất sai lầm = 0,05 thì 1-/2 = 1,96; sai số biên d = 15, độ lệch chuẩn ước lượng là 51,25. Sau khi NB ký cam kết đồng ý tham gia nghiên cứu của chúng tôi, thoả tiêu chí nhận và loại trừ, chúng tôi có 54 NB.
Phương pháp tiến hành
Thăm khám tiền mê, thực hiện các xét nghiệm tiền phẫu, siêu âm tim qua thành ngực. Chụp cộng hưởng từ hình thái tim đối với các trường hợp khó, hoặc cần khảo sát cấu trúc và mảng xơ vữa ở các mạch máu lớn như động mạch chủ bụng, động mạch chậu, động mạch đùi.
Dẫn mê propofol liều 1-2mg/kg, với sevoflurane qua mặt nạ, sufentanil 0,5-1 mcg/kg và rocuronium 0,6-1 mg/kg. Kháng sinh dự phòng cephalosporin thế hệ I liều 30 mg/kg và 15 mg/kg vào hệ thống THNCT, lặp lại một nữa liều sau mỗi 4 giờ PT. Sau khi đặt ống nội khí quản NB được thông khí với chế độ kiểm soát thể tích bằng máy thở Datex-Ohmeda. Thể tích khí lưu thông cài đặt từ 8 đến 10 ml/kg, tần số thở dao động từ 10-12 nhịp/phút với áp suất riêng phần khí CO2 trong khí thở ra trong khoảng 35-45 mmHg. Duy trì mê với sevofluran 1-2%, hoặc duy trì mê bằng propofol truyền tĩnh mạch liều 100-200 mcg/kg/phút, sufentanil truyền tĩnh mạch liên tục. Lặp lại giãn cơ rocuronium liều 0,2 mg/kg mỗi 45 phút.
Gắn điện đo TOF bằng máy máy TOF-watch, định chuẩn trên máy, chọn đo TOF.
Tiến hành tuần hoàn ngoài cơ thể và thực hiện các sửa chữa trên tim.
Theo dõi tại hồi sức: Sau mổ NB tiếp tục thở máy, kiểm soát thể tích khí lưu thông 8-10 ml/kg, tần số 8-10 nhịp/phút, FiO2 100% và giảm dần đến 40% khi oxy máu đạt 100 mmHg hay SaO2 >95%, áp lực dương cuối kỳ thở ra 5cmH2O. Điều chỉnh máy thở đạt PaCO2 35-45 mmHg và pH 7,30-7,50.
Điều trị tiếp theo ở hồi sức: duy trì thuốc vận mạch từ phòng mổ. Giảm đau paracetamol truyền tĩnh mạch liều 15mg/kg mỗi 4 giờ, nefopam 20mg truyền tĩnh mạch (TM) trong 15 phút mỗi 8 giờ. Điều chỉnh kiềm toan. Cai dần máy thở và rút nội khí quản khi đủ điều kiện: NB tỉnh táo, có phản xạ ho khạc, nhịp tự thở đều 10-20 nhịp/phút, thể tích khí lưu thông >5 ml/kg, nhiệt độ trên 35,5 độ C, huyết động ổn định (nhịp tim 70 mmHg, PaO2 /FiO2 >150 với FiO2 50%; PaCO2
Tiến hành đo tỷ số TOF mỗi 15 phút, cho đến khi TOF > 0,9. Đo tỷ số TOF tại thời điểm rút nội khí quản. Hóa giải giãn cơ khi TOF
Xử lý số liệu
Nhập liệu bằng Excel và phân tích số liệu bằng Stata 13.
So sánh tỉ lệ giữa hai nhóm bằng phép kiểm Chi bình phương.
So sánh trung bình giữa hai nhóm bằng phép kiểm t – test.
Thống kê phân tích: sử dụng hồi quy tuyến tính đơn biến và đa biến để tìm các yếu tố liên quan đến thời gian đạt TOF 0,9.
Kết quả
Từ tháng 9/2017 đến tháng 6/2018 chúng tôi thu thập được 54 người bệnh.
Đặc điểm mẫu nghiên cứu
Bảng 1. Đặc điểm mẫu nghiên cứu
|
|
Trung bình (%) |
|
Tuổi (năm) * |
47,1 ± 11,6 |
|
Giới tính: † Nam: Nữ: |
29 (53,7) 24 (46,3) |
|
BMI (kg/m2) * |
22,16 ± 2,26 |
|
Cân nặng (kg) |
49 ± 9 |
|
Chiều cao (cm) |
1,59 ± 0,07 |
|
ASA II † |
54 (100) |
|
Bệnh đi kèm THA Rối loạn mỡ máu Suy tim NYHA II |
11 (16) 4 (7) 23 (42) |
|
Loại PT: Thay 2 van Thay van 2 lá Sửa van Vá thông liên nhĩ Vá thông liên thất Cắt u nhầy nhĩ trái |
01 (1,9) 21 (38,9) 19 (35,2) 05 (9,3) 07 (13,0) 01 |
*Trung bình ± độ lệch chuẩn
†Số trường hợp (%)
Các đặc điểm trong phẫu thuật
Bảng 2. Đặc điểm trong phẫu thuật
|
Biến số |
Trung bình |
|
Thời gian gây mê (phút) |
348,6 ± 63,8 |
|
Thời gian THNCT (phút) |
159 ± 40 |
|
Liều thuốc giãn cơ (mg) |
157,8 ± 32,5 |
Các đặc điểm tại hồi sức
Bảng 3. Đặc điểm tại hồi sức
|
|
Trung bình |
|
Nhiệt độ cơ thể (độ C) Thời gian thở máy (phút) Thời gian TOF ≥0,9 (phút) |
36,5 ± 0,3 573,0 ± 386,5 129,7 ± 52,3 |
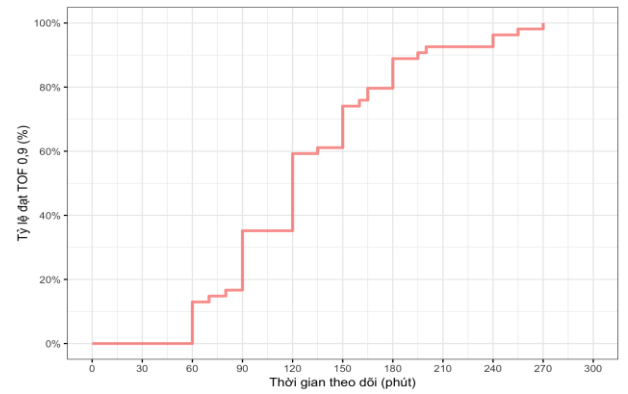
Tỷ số TOF tại thời điểm rút nội khí quản: trong nghiên cứu chúng tôi ghi nhận tất cả các trường hợp đều đạt tỷ số TOF 0,9 tại thời điểm rút nội khí quản.
Tỷ số TOF sau rút nội khí quản: theo dõi người bệnh sau khi rút nội khí quản chúng tôi ghi nhận tất cả các trường hợp đều đạt tỷ số TOF >0,9.
Hình 1. Phân bố theo thời gian đạt tỷ số TOF 0,9
Mối liên quan TOF và các yếu tố nguy cơ
Bảng 4. Mối liên quan tuổi và thời gian đạt tỷ số TOF >0,9
|
Tuổi |
18-30 (N=11) |
31-40 (N=7) |
41-50 (N=15) |
51-70 (N=21) |
|
TOF>0,9 |
109,5 ± 44,2 |
154,3 ± 64,1 |
144,3 ± 49,7 |
121,7 ± 51,4 |
Không có mối liên quan tuổi và tỷ số TOF.
Mối liên quan tổng lượng rocuronium đến thời gian đạt tỷ số TOF
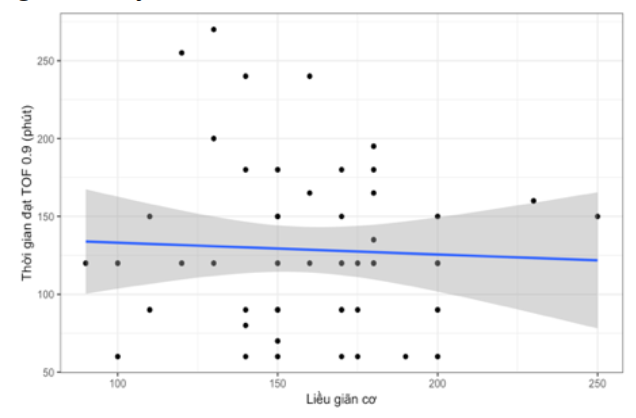
Hình 2. Mối liên quan tổng lượng rocuronium đến thời gian đạt tỷ số TOF
Không có mối liên quan tổng lượng rocuronium và thời gian đạt tỷ số TOF 0,9.
Mối liên quan thời gian lưu nội khí quản với thời gian đạt tỷ số tof
Ghi nhận không có mối tương quan thời gian lưu nội khí quản đến thời gian đạt tỷ số TOF 0,9
Hình 3. Mối liên quan thời gian lưu nội khí quản với thời gian đạt tỷ số TOF
Mối liên quan thời gian nằm hồi sức đến thời gian đạt tỷ số TOF 0,9
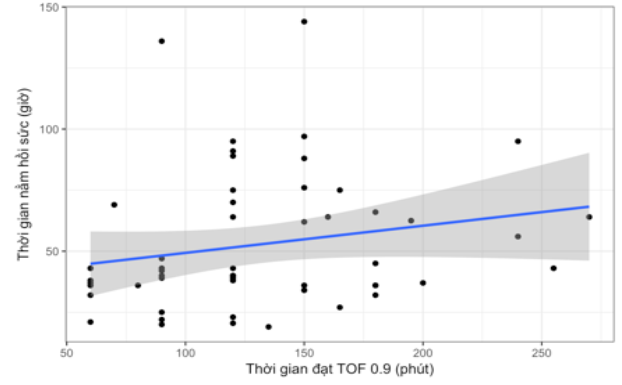
Hình 4. Mối liên quan thời gian nằm hồi sức đến thời gian đạt tỷ số TOF 0,9
Không có mối liên quan thời gian đạt tỷ số TOF đến thời gian nằm hồi sức.
Hệ số tương quan: r = 0,206 (p = 0,142).
Các yếu tố liên quan đến thời gian đạt tỷ số TOF sau mổ
Bảng 5. Mô hình đa biến các yếu tố liên quan với thời gian đạt tỷ số TOF
|
Yếu tố |
Hệ số hồi quy |
KTC 95% |
Giá trị p |
|
Giới tính |
|||
|
Nam |
0 |
– |
– |
|
Nữ |
-3,549 |
-28,648; 21,55 |
0,777 |
|
Tuổi (năm) |
-0,768 |
-1,821; 0,285 |
0,149 |
|
Phương pháp PT |
|||
|
Sửa van |
0 |
– |
– |
|
Thay van |
-7,136 |
-35,489; 21,216 |
0,615 |
|
Tim BS/u nhầy |
-9,465 |
-49,749; 30,819 |
0,639 |
|
Thời gian THNCT (phút) |
0,759 |
0,342; 1,177 |
0,001 |
Chúng tôi ghi nhận thời gian THNCT có mối liên quan đến thời gian đạt tỷ số TOF 0,9.
Bàn luận
Đặc điểm nhóm nghiên cứu
Về tuổi: Kết quả tương tự với Dương Đức Hùng tuổi trung bình là 41,8 ± 11,20(5). Motwani SK tuổi trung bình 50,48(6).
Phân bố bệnh lý: tỷ lệ sửa và thay van 2 lá ngang nhau. So sánh với kết quả nghiên cứu của Nguyễn Công Hựu tương tự về tỷ lệ thay van 2 lá 31%, nhưng tỷ lệ sửa van chỉ chiếm 4,7%(7).
Các đặc điểm trong phẫu thuật
Về thời gian gay me: Nguyễn Văn Minh, thời gian gây mê trung bình 226,32 44,50 phút với phương pháp mổ mở. Ender J ghi nhận thời gian gây mê 174 ± 50 phút, ngắn hơn kết quả nghiên cứu của chúng tôi. Nghiên cứu của Nguyễn Thị Minh Thu cho thấy thời gian gây mê dài ho n 3 giờ tang nguy co giãn co tồn du sau mổ gấp 5,12 lần so với thời gian gây mê ngắn hơn 3 giờ(3).
Về thời gian tuần hoàn ngoài cơ thể: Dương Đức Hùng thời gian trung bình 103,1 ± 24,3(5).
Kết quả khác biệt về thời gian THNCT có thể chủ yếu là về thao tác PT, phức tạp của tổn thương tim. Martinos C thời gian THNCT trung bình 111,0 phút ngắn hơn nghiên cứu của chúng tôi(8). Ender J cũng cho thấy thời gian THNCT ngắn hơn 85 ± 54 phút.
Các đặc điểm liên quan đến hồi sức
Thời gian thở máy: Dương Đức Hùng ghi nhận thời gian thở máy trung bình 21,6 ± 14,89 giờ(5). Nghiên cứu của Murphy GS là 350 phút. Thời gian thở máy trong nghiên cứu của chúng tôi lâu hơn có thể do thời gian trung bình tuần hoàn ngoài cơ thể trong nhóm nghiên cứu của chúng tôi dài hơn (159 phút so với 119 phút).
Một nghiên cứu gộp của Wong WT cho thấy: với quy trình rút nội khí quản sớm sau mổ, thời gian thở máy giảm từ 8,8 giờ xuống còn 3,7 giờ so với quy trình chăm sóc sau mổ kinh điển(9). So sánh với nghiên cứu của chúng tôi thì thời gian thở máy dài hơn, điều này có thể lý giải chúng tôi gặp một số trường hợp bị sảng sau mổ đặc biệt trong giai đoạn tỉnh mê. Người bệnh được cho thuốc an thần để ổn định huyết áp và hỗ trợ thông khí, do đó thời gian thở máy kéo dài hơn so với trường hợp không có sảng sau mổ(10,11,12).
Neely RC thực hiện nghiên cứu trên NB phẫu thuật với đường mổ xương ức ngắn giảm thời gian thở máy từ 6,3 giờ còn 5,7 giờ so với mổ đường mở xương ức kinh điển(13).Tương tự với nghiên cứu của Ghanta RK thời gian thở máy sau mổ 5 giờ so với 6 giờ(14). Kỹ thuật mổ ít xâm lấn giúp rút ngắn thời gian thở máy, NB hồi phục sớm và rút nội khí quản sớm sau mổ.
Thời gian nằm hồi sức: tương tự với Dương Đức Hùng thời gian nằm hồi sức trung bình 1,3±0,67 ngày. Ender J thực hiện hồi phục sớm trên NB phẫu thuật tim ghi nhận thời gian nằm hồi sức trung bình 22 giờ, ngắn hơn so với nghiên cứu của chúng tôi(15).
Thời gian đạt tỷ số TOF 0,9 sau mổ: nghiên cứu của Murphy GS về hồi phục ức chế thần kinh cơ của thuốc giãn cơ không khử cực sau PT tim mạch ghi nhận sau khi rút nội khí quản không có trường hợp nào còn giãn cơ tồn dư với thời gian thở máy trung bình 350 phút(16).
Heier T ghi nhận kéo dài hồi phục giãn cơ có thể đến 30 phút, ngay cả khi cho neostigmin, nguyên nhân là do nhiệt độ giảm và hiệu quả của neostigmin. Ngoài ra thể tích phân phối giảm 38% khi hạ nhiệt độ, thời gian tiềm phục tăng 4,6 đến 5,6 phút(17). Chúng tôi ghi nhận không có trường hợp nào còn giãn cơ tồn dư khi rút nội khí quản, so sánh với nghiên cứu của Nguyễn Tất Nghiêm tỷ lệ này đến 37,5%. Điều này có thể lý giải là do nghiên cứu của Nguyễn Tất Nghiêm tiến hành trên NB phẫu thuật tổng quát, được rút nội khí quản ngay tại phòng mổ(2).
Diễn tiến đạt tỷ số TOF sau mổ: Thomas R nghiên cứu trên NB phẫu thuật tim ghi nhận thời gian trung bình tỷ số TOF đạt >0,9 là 3 giờ 38 phút, không có trường hợp nào trì hoãn rút nội khí quản do tồn dư giãn cơ(1).
Mối liên quan thời gian đạt tỷ số TOF và các yếu tố nguy cơ
Chúng tôi ghi nhận không có mối liên quan thời gian đạt tỷ số TOF 0,9 đến các yếu tố giới tính, tuổi, thời gian lưu nội khí quản, thời gian nằm hồi sức. So sánh với nghiên cứu của Nguyễn Thị Minh Thu cho thấy tỷ số TOF giảm dần theo độ tăng của tuổi(3). Với nghiên cứu của chúng tôi thì tuổi không liên quan đến tỷ số TOF sau mổ, điều này có thể lý giải do tính chất phẫu thuật của nhóm bệnh của chúng tôi có thời gian mổ kéo dài và tuần hoàn ngoài cơ thể, có các yếu tố ảnh hưởng đến phân phối và đào thải thuốc đặc biệt là thuốc giãn cơ. Chúng tôi tìm mối liên quan các yếu tố nguy cơ đến thời gian đạt tỷ số TOF 0,9 cho thấy thời gian tuần hoàn ngoài cơ thể liên quan đến thời gian đạt tỷ số TOF.
Theo Rosen dược động học của thuốc trong THNCT phụ thuộc vào cấu trúc của hệ thống trao đổi oxy, tính chất vật lý của thuốc, sử dụng THNCT có mạch hay không mạch và hạ thân nhiệt. Đối với những thuốc có thể tích phân phối thấp sẽ chịu ảnh hưởng đáng kể. Hệ thống trao đổi oxy có ái lực gắn kết với những thuốc tan trong mỡ hơn là các thuốc tan trong nước. Nhìn chung các thuốc giãn cơ có thể tích phân phối khá thấp nhất là với rocuronium.
Nghiên cứu của Murphy GS ghi nhận tỷ lệ giãn cơ tồn dư cao trên NB lớn tuổi với tỷ lệ 57,7% so với 30% trên NB trẻ(19). Yếu tố tuổi trong nghiên cứu của chúng tôi không thấy có ảnh hưởng đến thời gian tác dụng của thuốc giãn cơ có thể là do nghiên cứu của chúng tôi không chọn người bệnh trên 70 tuổi, là nhóm đối tượng có nhiều rối loạn chuyển hoá và giảm chức năng thận có thể ảnh hưởng tồn dư giãn cơ sau mổ.
Kết luận
Thời gian trung bình hồi phục hoàn toàn chức nang thần kinh co là 2,5 giờ sau PT, không ghi nhận giãn cơ tồn dư tại thời điểm rút nội khí quản. Có mối tương quan thời gian THNCT với thời gian đạt tỷ số TOF 0,9.
Tài liệu tham khảo
Thomas R, Smith D, Strike P (2003). “Prospective randomised double‐blind comparative study of rocuronium and pancuronium in adult patients scheduled for elective ‘fast‐track’ cardiac surgery involving hypothermic cardiopulmonary bypass”. Anaesthesia, 58(3):265-271.
Nguyễn Tất Nghiêm, Nguyễn Phúc Nguyên, Nguyễn Văn Chừng (2011). “Xác định mức độ tồn dưu dãn cơ rocuronium sau PT bằng máy đo độ dãn cơ TOF WATCH”. Y học Thành phố Hồ Chí Minh, 15(1):293-297.
Nguyễn Thị Minh Thu (2012). Nghiên cứu một số yếu tố ảnh hưởng tới tình trạng dãn cơ tồn dư của vecuronium và hiệu quả giải giãn cơ của neostigmin. Luận án Tiến sĩ Y học, Viện Nghiên Cứu Khoa Học Y – Dược Lâm Sàng 108. Hà Nội.
Nguyễn Hữu Tú (2013). Thuốc dãn cơ – bằng chứng nghiên cứu nghiên cứu và sử dụng trong gây mê hồi sức. Nhà xuất bản Y học, Hà Nội.
Duo ng Đức Hùng , Phạm Quốc Đạt, Vuo ng Hải Hà , Duo ng Thị Hoan, Le Đức Thắng, Nguyễn Đức Nhã, Phạm Thái So n (2017). “Nghiên cứu đánh giá kết quả bước đầu PT tim ít xâm lấn có nội soi hỗ trợ tại Viện Tim mạch, BV Bạch Mai”. Phẫu thuật tim mạch và lồng ngực Việt Nam, 18:15-25.
Motwani SK, Yadav VK, Jhanwar S (2019). “Enhanced recovery after cardiac Surgery – A single tertiary care centre experience in India”. EC Anaesthesia, 5(4):7-105.
Nguyễn Công Hựu, Lê Ngọc Thành (2014). “Phẫu thuạt tim hở ít xam lấn với nọi soi hỗ trợ tại Trung ta m Tim mạch bẹnh vi ẹn E: Những bước đi ban đầu và triển vọng”. Y học Việt Nam, 1(414):37-40.
Martinos C, Daliakopoulos S, Tsakalakis C, Georgiou M, Moraitis S (2017). “The use of a fast-track protocol for perioperative management of cardiac surgery patients”. Journal of Anesthesia & Critical Care: Open Access, 8(2):00301.
Wong WT, Lai VK, Chee YE, Lee A (2016). “Fast-track cardiac care for adult cardiac surgical patients”. Cochrane Database Systematic Review, 9:Cd003587.
Kotfis K, Szylinska A, Listewnik M, et al (2018). “Early delirium after cardiac surgery: an analysis of incidence and risk factors in elderly (>/=65 years) and very elderly (>/=80 years) patients”. Clinical Interventions in Aging, 13:1061-1070.
O’Neal JB, Billings FT, Liu X, et al (2017). “Risk factors for delirium after cardiac surgery: a historical cohort study outlining the influence of cardiopulmonary bypass”. Canadian Journal of Anesthesia, 64(11):1129-1137.
Rudolph JL, Ramlawi B, Kuchel GA, et al (2008). “Chemokines are associated with delirium after cardiac surgery”. Biological Sciences and Medical Sciences, 63(2):184-189.
Neely RC, Boskovski MT, Gosev I, Kaneko T, McGurk S, Leacche M, Cohn LH (2015). “Minimally invasive aortic valve replacement versus aortic valve replacement through full sternotomy: the Brigham and Women’s Hospital experience”. Annals of Cardiothoracic Surgery, 4(1):38-48.
Ghanta RK, Lapar DJ, Kern JA, Kron IL, Speir AM, Fonner E, Jr., Quader M, Ailawadi G (2015). “Minimally invasive aortic valve replacement provides equivalent outcomes at reduced cost compared with conventional aortic valve replacement: A realworld multi-institutional analysis”. Journal of Thoracic and Cardiovascular Surgery, 149(4):1060-1065.
Ender J, Borger MA, Scholz M, Funkat AK, Anwar N, Sommer M, Mohr FW, Fassl J (2008). “Cardiac surgery fast-track treatment in a postanesthetic care unit: six-month results of the Leipzig fast-track concept”. Anesthesiology, 109(1):61-66.
Murphy GS, Szokol JW, Marymont JH, Vender JS, Avram M. J, Rosengart TK, Alwawi EA (2003). “Recovery of neuromuscular function after cardiac surgery: pancuronium versus rocuronium”. Anesthesia & Analgesia, 96(5):1301-1307.
Heier T, Caldwell JE (2006). “Impact of hypothermia on the response to neuromuscular blocking drugs”. Anesthesiology, 104(5):1070-1080.
Heier T, Caldwell JE, Sessler DI, Miller RD (1991). “Mild intraoperative hypothermia increases duration of action and spontaneous recovery of vecuronium blockade during nitrous oxide-isoflurane anesthesia in humans”. Anesthesiology, 74(5):815-819.
Murphy GS, Szokol JW, Marymont JH, Greenberg SB, Avram MJ, Vender JS (2008). “Residual neuromuscular blockade and critical respiratory events in the postanesthesia care unit”. Anesthesia & Analgesia, 107(1):130-137
[1] Khoa Phẫu thuật Tim mạch – Bệnh viện Đại học Y Dược TP. Hồ Chí Minh
[2] Khoa Gây mê – Viện Tim TP. Hồ Chí Minh