EVALUATE THE ANALGESIC EFFECTIVENESS OF LEVOBUPIVACAINE AND FENTANYL COMBINATION VIA EPIDURAL CATHETER AFTER HIP ARTHROPLASTY
Bùi Ngọc Đức[1], Bùi Đức Cường1, Huỳnh Thị Đoan Dung1
Tóm tắt
Mục đích: Đánh giá hiệu quả giảm đau và các tác dụng phụ của levobupivacaine phối hợp fentanyl qua catheter ngoài màng cứng sau mổ thay khớp háng.
Đối tượng – Phương pháp: Nghiên cứu tiền cứu, thử nghiệm lâm sàng ngẫu nhiên có nhóm chứng không mù trên 109 bệnh nhân tại khoa Phẫu thuật-Gây mê hồi sức, bệnh viện Đa khoa vùng Tây Nguyên từ tháng 11/2018-10/2019. Các bệnh nhân được gây tê tủy sống kết hợp gây tê ngoài màng cứng (NMC) để vô cảm và giảm đau cho phẫu thuật thay khớp háng. Nếu VAS ≥4 thì tiến hành truyền hỗn hợp thuốc giảm đau qua catheter đường NMC. Nhóm L0,125-F: levobupivacaine 0,125% phối hợp fentanyl 2mcg/ml; nhóm L0,0625-F: levobupivacaine 0,0625% phối hợp fentanyl 2mcg/ml. Hiệu quả giảm đau sau mổ, các tác dụng phụ của phương pháp được đánh giá 24 giờ đầu sau mổ.
Kết quả: Tất cả bệnh nhân đều đạt vô cảm tốt trong mổ. Điểm VAS trung bình khi nghỉ và khi vận động của nhóm L0,125%-F luôn thấp hơn nhóm L0,0625%-F tại hầu hết thời điểm theo dõi trong 24 giờ (p
Kết luận: Hiệu quả giảm đau sau mổ thay khớp háng của levobupivacaine 0,125% phối hợp fentanyl 2mcg/ml tốt hơn levobupivacaine 0,0625% phối hợp fentanyl 2mcg/ml qua catheter ngoài màng cứng và tăng mức độ hài lòng của bệnh nhân.
Từ khóa: gây tê tủy sống kết hợp gây tê ngoài màng cứng, giảm đau ngoài màng cứng, phẫu thuật thay khớp, thay khớp háng
Abstract
Objectives: Evaluate the analgesic effectiveness and side effects of levobupivacaine and fentanyl combination via epidural catheter after hip replacement surgery
Methods: Non-blind randomized control trial with two groups of total in 109 patients using epidural analgesia after hip replacement surgery in the anesthesia department of general hospital in the Central Hightlands. All patients underwent combined spinal-epidural anesthesia for surgery. In post-op period, if pain score ≥4, the infusion of analgesic solution via epidural catheter used. Group L0.125-F: received levobupivacaine 0.125% combined fentanyl 2mcg/ml; group L0.0625-F: received levobupivacaine 0.0625% combined fentanyl 2mcg/ml. Efficacy and side effect of each post-op analgesia treatment were recorded during the first 24 hours after surgery.
Results: All of patients got adequate anesthesia for surgery. The average VAS at rest and movement of L0.125% -F group is always lower than L0.0625% -F group at most of monitored periods during the first 24 hours (p
Conclusions: The analgesic effect after hip replacement surgery of levobupivacaine 0.125% in combination with fentanyl 2mcg/ml is better than levobupivacaine 0.0625% in combination with fentanyl 2mcg/ml through epidural catheters and increases patient satisfaction.
Keyword: combined spinal – epidural anesthesia, epidural analgesia, arthroplasty, hip arthroplasty
Đặt vấn đề
Đau sau mổ luôn là điều lo lắng, quan tâm nhất đối với bệnh nhân khi phải chấp nhận một ca phẫu thuật. Hậu quả của đau ảnh hưởng rất lớn đến kết quả phục hồi sức khỏe và tâm lý của bệnh nhân cũng như đến thành công của phẫu thuật.
Phẫu thuật vùng khớp háng là một phẫu thuật lớn, mức độ đau sau mổ nặng, đặc biệt sẽ tăng lên khi vận động. Vì vậy, vấn đề giảm đau sau mổ được các nhà Gây mê Hồi sức cũng như các nhà phẫu thuật quan tâm rất nhiều. Giảm đau đường ngoài màng cứng là lựa chọn hàng đầu vì phương pháp này đảm bảo hiệu quả giảm đau tốt khi nghỉ và vận động(1).
Trong giảm đau ngoài màng cứng thì nồng độ thuốc tê sử dụng đóng một vai trò rất quan trọng: nếu nồng độ thuốc tê sử dụng càng cao, thì càng có nhiều tác dụng không mong muốn (tụt huyết áp, mạch chậm, đặc biệt ức chế vận động). Để hạn chế tác dụng không mong muốn này, nhiều nghiên cứu đã sử dụng thuốc tê levobupivacaine nồng độ thấp như 0,125% kết hợp với các thuốc họ opioid, gần đây levobupivacaine được nhiều tác giả trên thế giới ưa chuộng và sử dụng trong giảm đau ngoài màng cứng(2).
Chúng tôi tiến hành nghiên cứu: “Đánh giá hiệu quả giảm đau của levobupivacaine phối hợp fentanyl qua catheter ngoài màng cứng sau mổ thay khớp háng” với các mục tiêu:
So sánh tác dụng giảm đau sau mổ thay khớp háng của levobupivacaine 0,125% phối hợp fentanyl 2mcg/ml và levobupivacaine 0,0625% phối hợp fentanyl 2mcg/ml qua catheter ngoài màng cứng.
Đánh giá ảnh hưởng đối với tuần hoàn, hô hấp và một số tác dụng không mong muốn của hai nhóm nghiên cứu.
Đối tượng – phương pháp nghiên cứu
Đối tượng nghiên cứu
Những bệnh nhân có chỉ định phẫu thuật thay khớp háng tại bệnh viện đa khoa Vùng Tây Nguyên, thời gian từ 01/ 2019 đến 10/ 2019.
Tiêu chuẩn lựa chọn
Bệnh nhân (BN) mổ chương trình dưới gây tê tủy sống và được sử dụng thuốc giảm đau sau mổ theo đường ngoài màng cứng (NMC). Tuổi >18, ASA I, II, III, BN có các bệnh lý hô hấp, nội tiết, đông máu đã được kiểm soát đồng thời chức năng gan, thận, đông máu bình thường.
BN đồng ý hợp tác với thầy thuốc để thực hiện phương pháp giảm đau qua catheter đường NMC thắt lưng, không có chống chỉ định với gây tê tủy sống và NMC.
Tiêu chuẩn loại trừ
Không đặt được catheter NMC, BN có suy gan, suy thận.
Tiêu chuẩn đưa ra khỏi nghiên cứu
Có biến chứng nặng xảy ra trong quá trình gây tê hay phẫu thuật, bn phải mổ lại sớm vì các biến chứng ngoại khoa.
Phương pháp nghiên cứu
Thiết kế nghiên cứu
Nghiên cứu tiền cứu, thử nghiệm lâm sàng ngẫu nhiên có nhóm chứng không mù.
Phương tiện và trang thiết bị
Phương tiện theo dõi và hồi sức: nguồn dưỡng khí, ống nghe tim phổi, máy đo HA động mạch, nhiệt độ, kim luồn 20G, 18G, máy monitor theo dõi: mạch, huyết áp, điện tâm đồ, đo độ bão hòa oxy (pulse oximeter).
Dụng cụ gây tê tủy sống và gây tê ngoài màng cứng (GTNMC): kim tê tủy sống, bộ GTNMC, hộp đựng dụng cụ gây tê đã vô khuẩn, bơm tiêm điện liên tục, găng tay vô khuẩn.
Thuốc và dịch truyền: Lidocaine 2% 2ml, Levobupivacaine (Chirocain) 0,5% 10ml, Fentanyl 100 mcg (2ml). Thuốc sát khuẩn, cấp cứu, dịch truyền:
Phương thức tiến hành
Chọn bệnh theo tiêu chuẩn nhận và tiêu chuẩn loại:
Thăm khám, giải thích và chuẩn bị bệnh nhân như một cuộc gây mê bình thường: thăm khám tiền mê, đặc biệt vùng lưng, cột sống, các chức năng vận động, kiểm tra các xét nghiệm thường qui, các yếu tố đông máu, điện tâm đồ.
Thực hiện phương pháp GTNMC và gây tê tủy sống theo phát đồ hiện hành của khoa.
Sau khi mổ xong, chúng tôi tiến hành giảm đau sau mổ và theo dõi sau mổ:
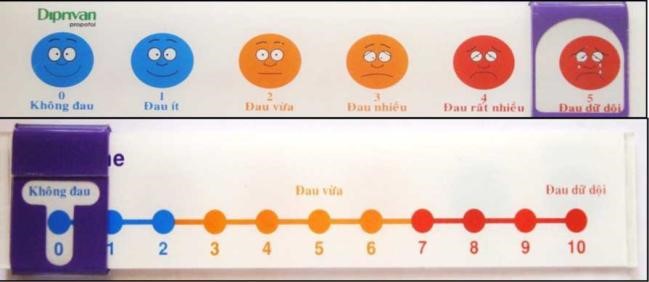
Đánh giá mức độ đau theo thang điểm VAS (Visual Analog Scale) theo thước đo độ đau tương ứng (Hình 1).
Hình 1. Thước đánh giá đau nhìn hình đồng dạng VAS-Công ty Astra – Zeneca
Cách lượng giá đau: VAS= 1-2 điểm: đau ít; VAS= 2-4 điểm: đau vừa; VAS= 4-6 điểm: đau nhiều; VAS= 6-8 điểm: đau rất nhiều; VAS= 8-10 điểm: đau dữ dội.
NếuVAS
Nếu VAS ≥4 thì tiến hành truyền hỗn hợp thuốc giảm đau qua catheter đường NMC bằng bơm tiêm điện với liều 4-10ml/ giờ, điều chỉnh theo độ đau của BN (tăng 2ml/lần khi VAS ≥4), đây chính là thời điểm H0 trong nghiên cứu.
Sử dụng hỗn hợp thuốc đối với từng nhóm nghiên cứu như sau:
Nhóm 1 (L0,125-F): dùng hỗn hợp levobupivacaine 0,125% (1ml levobupivacaine 0,5% + 3 ml nước cất) + fentanyl 2 mcg/ml.
Nhóm 2 (L0,0625-F): dùng hỗn hợp levobupivacaine 0,0625% (1 ml levobupivacaine 0,5% + 7 ml nước cất) + fentanyl 2 mcg/ml.
Theo dõi và đánh giá thực hiện giảm đau NMC qua catheter trong 24 giờ đầu.
Thăm khám BN mỗi ngày/ lần cho đến khi ra viện để ghi nhận mức hài lòng của BN và các biến chứng muộn như bí tiểu, đau lưng, đau đầu.
Các thời điểm theo dõi
H0: Ngay trước khi tiêm liều khởi đầu; H15p, H30p, H1, H2, H4, H6, H8, H16, H24 tương ứng với thời điểm: 15 phút, 30 phút, 1 giờ, 2 giờ, 4 giờ, 6 giờ, 8 giờ, 16 giờ, 24 giờ sau khi thực hiện giảm đau.
Các tiêu chí đánh giá chủ yếu
Mục tiêu 1:
Vị trí chọc, mức phong bế cảm giác đau.
Thời gian khởi phát tác dụng giảm đau.
So sánh điểm đau VAS lúc nghỉ và tỷ lệ% mức độ giảm đau theo phân độ của Oates tại các thời điểm nghiên cứu giữa 2 nhóm.
Điểm đau VAS khi ho, vận động và và tỷ lệ% mức độ giảm đau theo phân độ của Oates tại các thời điểm nghiên cứu giữa 2 nhóm.
Tiêu thụ thuốc tê, thuốc phụ trợ kết hợp:
Thể tích hỗn hợp thuốc tê tiêm liều khởi đầu.
So sánh lượng thuốc tê levobupivacaine sử dụng ở 2 nhóm để giảm đau trong ngày đầu thực hiện giảm đau.
Liều các thuốc phụ trợ dùng để giảm đau ở 2 nhóm nghiên cứu:
Mức độ hài lòng của bệnh nhân khi thực hiện giảm đau ở 2 nhóm nghiên cứu.
Mục tiêu 2:
Ảnh hưởng lên hô hấp:Thay đổi tần số thở tại các thời điểm nghiên cứu, thay đổi SpO2 tại các thời điểm nghiên cứu.
Ảnh hưởng lên tuần hoàn: thay đổi tần số tim, huyết áp tại các thời điểm nghiên cứu.
Các tác dụng không mong muốn khác: Độ an thần, tỷ lệ nôn và buồn nôn, bí tiểu, ngứa, ức chế vận động chi, biến chứng liên quan đến kỹ thuật catheter NMC (tụ máu NMC, chọc thủng NMC, nhiễm trùng hoặc đứt, tuột catheter).
Các tiêu chí đánh giá khác
Đặc điểm nhân trắc học của bệnh nhân.
Đặc điểm gây tê và phẫu thuật: Thời gian gây tê, thời gian phẫu thuật.
Xử lý số liệu
Các số liệu được thu thập và xử lý dựa trên phần mềm SPSS 22.0.
Các số liệu mô tả được trình bày dưới dạng X ± SD hoặc n (%).
So sánh sự khác biệt:
Biến định lượng: sử dụng test T-student để so sánh hai giá trị trung bình của hai nhóm.
Biến định tính: sử dụng test χ2 để kiểm định thông qua bảng 2×2, test chính xác Fisher khi có một ô nhỏ hơn 5.
Giá trị p
Hình 2. Lưu đồ nghiên cứu
Kết quả
Đặc điểm chung
Sự khác nhau về các đặc điểm về tuổi, cân nặng, chiều cao, BMI và tuổi giữa 2 nhóm không có ý nghĩa thống kê (Bảng 1).
Thời gian phẫu thuật và thời gian vô cảm giữa 2 nhóm là tương tự nhau (Bảng 2).
Các chỉ tiêu đánh giá tác dụng giảm đau sau mổ
Sau một giờ thực hiện giảm đau, nhóm L0,125-F 100% bệnh nhân đạt mức độ khá trở lên, nhóm L0,0625-F đạt 85,2% (Bảng 3, Hình 3).
Nhóm L0,125-F đạt 100% mức độ giảm đau khá (VAS 8 giờ, nhóm L0,0625-F phải sau 16 giờ (Bảng 4, Hình 4).
Bảng 1. Đặc điểm về tuổi, giới, chiều cao, cân nặng, BMI
|
Đặc điểm |
Nhóm L0, 125-F(n=55) X ± SD |
Nhóm L0, 0625-F (n=54) X ± SD |
Chung (n=109) X ± SD |
p |
|
Tuổi (năm) Min – Max |
65,1 ± 2,42 62,8-67,5 |
61,4 ± 2,5 58,9-63,9 |
63,3 ± 1,75 62,8-65,0 |
0,29 |
|
Cân nặng (kg) Min – Max |
57,2 ± 1,14 54,8-59,3 |
56,9 ± 1,18 54,6-58,9 |
57,05 ± 0,80 56,2-58,8 |
0,84 |
|
Chiều cao (cm) Min – Max |
162 ± 0,76 160-164 |
161 ± 0,74 160-164 |
161,9 ± 0,75 161,1-162,6 |
0,73 |
|
BMI (kg/m2) Min – Max |
21,8 ± 0,41 20,9-22,5 |
21,8 ± 0,44 20,9-22,5 |
21,8 ± 0,28 21,5-22,1 |
0,99 |
|
Nam/Nữ* |
36(65,5)/19(34,5) |
33(61,1)/21(38,9) |
69(63,3)/40(36,7) |
0,63 |
Bảng 1. Thời gian phẫu thuật, vô cảm
|
Đặc điểm |
Nhóm L0,125-F (n=55) X ± SD |
Nhóm L0,0625-F (n=54) X ± SD |
Chung (n) X ± SD |
p |
|
Thời gian PT (ph) Min-Max |
88,36 ± 1,26 85,8-90,8 |
90,74 ± 1,78 85,5-94,3 |
89,54 ± 0,76 87,4-91,9 |
0,28 |
|
Thời gian vô cảm (ph) Min-Max |
121,54 ± 1,42 118,7-124,5 |
121,94 ± 1,86 118,2-125,6 |
121,74 ± 1,20 119,4-123,9 |
0,86 |
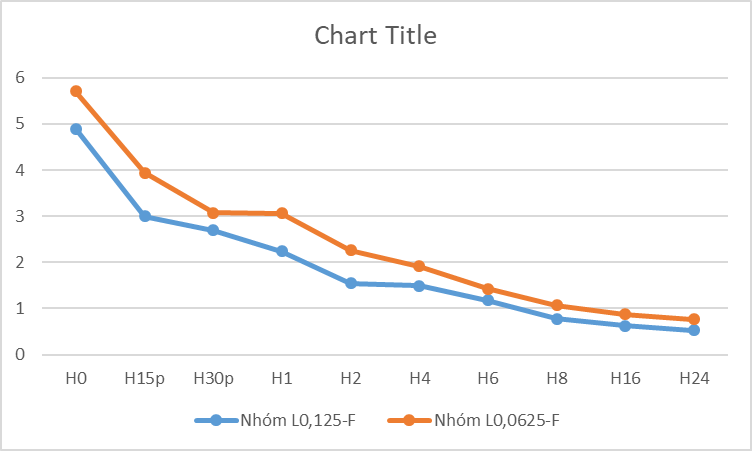
Hình 3. Điểm đau VAS khi nằm nghỉ, điểm VAS trung bình của nhóm L0,125-F luôn thấp hơn có ý nghĩa thống kê so với nhóm L0,0625-F tại cùng thời điểm nghiên cứu (p
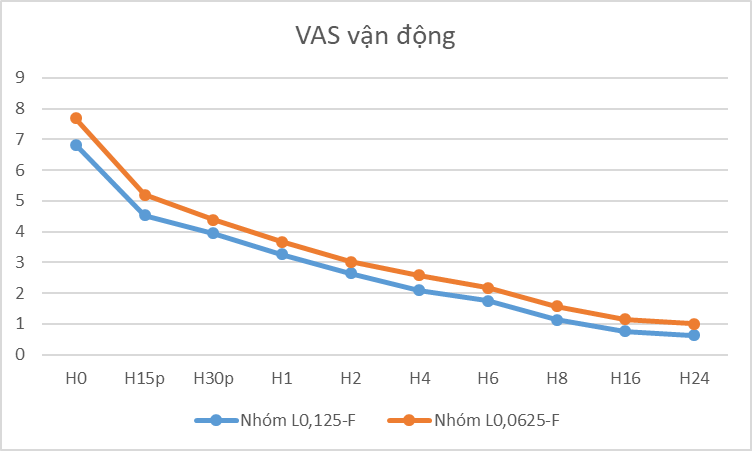
Hình 4. Điểm đau VAS khi ho và vận động, sau khi thực hiện giảm đau, điểm VAS khi vận động giảm thấp hơn có ý nghĩa thống kê so với thời điểm H0, (p
Bảng 3. Mức độ giảm đau khi nghỉ theo phân độ Oates
|
Nhóm Thời gian |
Nhóm L0, 125-F n (%) |
Nhóm L0, 0625-F n (%) |
p |
|
|
H0 |
TB |
37(67,3) |
33(61,1) |
0,502 |
|
Kém |
18(32,7) |
21(38,9) |
||
|
H1 |
Tốt |
50(90,9) |
32(59,3) |
0,001 |
|
Khá |
5(9,1) |
14(25,9) |
||
|
TB |
0 |
8(14,8) |
||
|
H4 |
Tốt |
55(100) |
47(87,0) |
0,077 |
|
Khá |
0 |
7(13,0) |
||
|
TB |
0 |
0 |
||
|
H8 |
Tốt |
55(100) |
54(100) |
>0,05 |
Bảng 4. Mức độ giảm đau khi ho hoặc vận động theo phân độ Oates
|
Nhóm Thời gian |
Nhóm L0, 125-F n (%) |
Nhóm L0, 0625-F n (%) |
p |
|
|
H0 |
TB |
34(61,8) |
32(59,3) |
0,78 |
|
Kém |
21(38,2) |
22(40,7) |
||
|
H1 |
Tốt |
11(20,0) |
4(7,4) |
0,001 |
|
Khá |
35(63,6) |
19(35,2) |
||
|
TB |
9(16,4) |
31(57,4) |
||
|
H4 |
Tốt |
33(60,0) |
16(29,6) |
0.001 |
|
Khá |
20(36,4) |
22(40,8) |
||
|
TB |
2(3,6) |
16(29,6) |
||
|
H8 |
Tốt |
38(69,1) |
17(31,5) |
0,001 |
|
Khá |
17(30,9) |
22(40,7) |
||
|
TB |
0 |
15(27,8) |
||
|
H16 |
Tốt |
39(70,9) |
23(42,6) |
0,003 |
|
Khá |
16(29,1) |
31(57,4) |
||
|
H24 |
Tốt |
47(85,5) |
29(53,7) |
0.001 |
|
Khá |
8(14,5) |
25(46,3) |
||
Bảng 5. Liều lượng levobupivacaine, fentanyl dùng để giảm đau trong 24 giờ đầu
|
Nhóm |
Nhóm L0,125-F (n) X ± SD |
Nhóm L0,0625-F (n) X ± SD |
P |
|
Thuốc |
|
|
|
|
Levobupivacaine Min-max |
131,81 ± 1,15 130,6-132,9 |
133,42 ± 0,92 132,5-134,3 |
0,32 |
|
Fentanyl Min-max |
217,36 ± 1,41 215,9-218,7 |
238,33 ± 0,89 237,4-239,2 |
0,026 |
Nhóm L0,0625-F có tổng liều fentanyl sau mổ nhiều hơn nhóm L0,125-F (p (Bảng 5).
Bảng 6. Mức độ hài lòng của người bệnh
|
Nhóm |
Nhóm L0, 125-F n (%) |
Nhóm L0, 0625-F n (%) |
p |
|
Mức độ |
|||
|
Rất hài lòng n (%) |
36(65,5) |
27(50,0) |
0,21 |
|
Hài lòng n (%) |
15(27,3) |
19(35,2) |
|
|
Không hài lòng n (%) |
4(7,3) |
8(14,8) |
|
|
Tổng |
55(100) |
54(100) |
|
Sau 24 giờ giảm đau, bệnh nhân đánh giá rất hài lòng ở nhóm L0,125-F là 65,5%, nhóm L0,0625-F là 50% (Bảng 6).
Bảng 7. Các tác dụng không mong muốn
|
Nhóm |
Nhóm L0, 125-F n (%) |
Nhóm L0, 0625-F n (%) |
P |
|
Tác dụng phụ |
|||
|
Nôn – buồn nôn |
6(10,9) |
10(18,5) |
0,50 |
|
Bí tiểu |
8(14,5) |
9(16,7) |
|
|
Ngứa |
7(12,7) |
9(16,7) |
|
Nhóm L0,0625-F có tỉ lệ bệnh nhân nôn và buồn nôn cao hơn hai nhóm còn lại (Bảng 7).
Bàn luận
Đặc điểm chung của bệnh nhân nghiên cứu
Đặc điểm về tuổi, giới, chiều cao, cân nặng
Độ tuổi trung bình của nhóm L0,125-F là 65,1 ± 2,42, tuổi của nhóm L0,0625-F là 61,4 ± 2,5 tuổi. Sự khác nhau về tuổi giữa hai nhóm không có ý nghĩa thống kê (p >0,05). Tuổi cao là một yếu tố nguy cơ của nhiều biến chứng sau phẫu thuật đặc biệt là biến chứng hô hấp. Smetana GW (2006) cho rằng 50 tuổi là ngưỡng bắt đầu có các rối loạn về hô hấp sau mổ(3). Tuổi trung bình trong nghiên cứu của chúng tôi là 63,3 ± 1,75 (tuổi ) độ tuổi này cao hơn so với một số tác giả khác như Sakai RL (2007)(4) khi nghiên cứu giảm đau NMC ngực nhưng thấp hơn trong nghiên cứu của Nguyễn Trung Kiên (2014)(1).
Đặc điểm về giới tính, chiều cao, trọng lượng cơ thể và chỉ số BMI của các bệnh nhân trong hai nhóm nghiên cứu khác biệt không có ý nghĩa thống kê (Bảng 1). Điều đó chứng tỏ sự đồng nhất của các đối tượng tham gia vào nhóm nghiên cứu. BMI trung bình trong nghiên cứu của chúng tôi là 21,8 ± 0,28 kg/m2, không có bệnh nhân nào trong nghiên cứu của chúng tôi bị béo phì (người bệnh bị béo phì khi BMI >30 kg/m2) hay bị thiếu cân (tiêu chuẩn thiếu cân: BMI 2).
Đặc điểm về phẫu thuật
Thời gian vô cảm và phẫu thuật trung bình trong nghiên cứu của chúng tôi lần lượt là: 121,74 ± 1,20 và 89,54 ± 0,76 phút (Bảng 2), sự khác biệt giữa hai nhóm không có ý nghĩa thống kê. Kết quả này ngắn hơn so với nghiên cứu của Mann C(5) là 172 ± 30,5 phút, và Nguyễn Trung Kiên(1) là 163 ± 15 phút. Phẫu thuật kéo dài là một trong những yếu tố liên quan đến mức độ đau nhiều sau mổ, điều này đã được khẳng định trong một số nghiên cứu trước đây. Ngoài yếu tố loại phẫu thuật, tính chất phẫu thuật, thời gian này còn phụ thuộc vào chiến lược và kỹ năng mổ của phẫu thuật viên. Tổn thương mô gây ra do thao tác mổ, các đáp ứng viêm, rối loạn thần kinh thể dịch sẽ nhiều hơn liên quan đến thời gian mổ kéo dài là những yếu tố giải thích cho hiện tượng đau nhiều hơn sau mổ.
Hiệu quả giảm đau sau mổ
Hiệu quả giảm đau khi nghỉ
Chúng tôi bắt đầu đánh giá đau sau khi bệnh nhân hết tác dụng của thuốc giảm đau trong phẫu thuật, lúc này bệnh nhân đủ tỉnh táo và chỉ đúng vào mặt thước VAS đánh giá đau. Qua đó, chúng tôi đánh giá được mức độ đau khi bệnh nhân nghỉ và vận động.
Ở thời điểm H0, điểm VAS trung bình khi nghỉ của nhóm L0,125-F là 4,9 ± 0,09, nhóm L0,0625-F là 5,71 ± 0,10 khác biệt giữa hai nhóm có ý nghĩa thống kê với p (Hình 1). Sau khi tiêm liều khởi đầu điểm VAS của hai nhóm giảm nhanh: ở thời điểm H30p điểm VAS trung bình nhóm L0,125-F là 2,69 ± 0,07; nhóm L0,0625-F là 3,07 ± 0,08. Điểm VAS trung bình khi nghỉ của hai nhóm tại các thời điểm theo dõi đều thấp hơn có ý nghĩa thống kê so với thời điểm H0 (p
Theo kết quả tại Hình 1 và Bảng 3 dựa vào điểm VAS khi nghỉ và phân mức độ theo Oates ở 2 nhóm, chúng tôi nhận thấy sau 1 giờ dùng thuốc giảm đau nhóm L0,125-F đạt 100% mức khá trở lên, cả hai nhóm đạt điểm VAS trung bình nhỏ hơn 3 điểm sau 2 giờ dùng thuốc:
Nhóm L0,125-F: Sau 30 phút dùng thuốc điểm VAS trung bình thấp hơn 3 điểm 1,66 ± 0,59, thời điểm H1 VAS là 2,24 ± 0,07 trong đó 90,9% đạt mức độ giảm đau tốt, 9,1% đạt mức khá.
Nhóm L0,0625-F: Tại thời điểm H1 có VAS là 3,06 ± 0,08 trong đó 59,3% đạt mức độ giảm đau tốt, 25,9% đạt mức khá và 14,8% đạt mức trung bình. Từ thời điểm H2 trở đi điểm VAS trung bình thấp hơn 3 điểm.
Theo kết quả của chúng tôi tại hình 1 và bảng 3 với nồng độ levobupivacain 0,125% kết hợp với fentanyl cho kết quả tốt hơn trong suốt quá trình thực hiện giảm đau, có ý nghĩa thống kê với p
Kết quả của chúng tôi phù hợp với kết quả của các tác giả khác như Chen SY (2014)(6), Misiran KB (2013)(7) bệnh nhân hài lòng về mức độ giảm đau mà không phải chuyển sang dùng phương pháp khác.
Hiệu quả giảm đau khi ho hoặc vận động
Mức độ vận động được đánh giá trong 24 giờ sau phẫu thuật chủ yếu là bệnh nhân nằm tại giường ho, hít sâu và gấp gối, gấp đùi. Theo Hình 2 và Bảng 4 về thang điểm VAS khi vận động của 2 nhóm trong 24 giờ đầu, chúng tôi nhận thấy:
Nhóm L0,125-F: tại thời điểm H4 điểm VAS khi ho xuống còn 2,09 ± 0,10 trong đó 60% đạt mức độ tốt, 36,4% đạt khá, 3,6% đạt mức trung bình. Từ thời điểm H8 trở đi 100% bệnh nhân đạt mức không đau hoặc đau nhẹ khi ho (VAS
Nhóm L0,0625-F: tại thời điểm H4 điểm VAS khi ho là: 2,57 ± 0,10 trong đó 29,6% đạt mức độ tốt, 40,8% đạt khá, 29,6% đạt mức trung bình. Từ thời điểm H16 trở đi 100% bệnh nhân đạt mức không đau hoặc đau nhẹ khi ho (VAS
Đối với phẫu thuật thay khớp háng, trong 24 giờ đầu bệnh nhân thường nằm nghỉ ngơi tại giường, đây chính là thời điểm có thể xảy ra các biến chứng về hô hấp nhất do các kích thích từ phẫu thuật đem lại kết hợp với việc giảm đau không thỏa đáng làm cho bệnh nhân không thể hít sâu và ho khạc. Hậu quả là bệnh nhân bị ứ đọng đờm giãi, dễ bị viêm phổi hoặc xẹp phổi đặc biệt ở bệnh nhân nguy cơ như béo bệu, tim mạch, người cao tuổi. Giảm đau NMC ngực được cho làm giảm đáp ứng của cơ thể với kích thích phẫu thuật(8). Hơn nữa, theo Clemente A (2008)(9), với PCEA bệnh nhân không còn trở ngại đau mỗi khi ho khạc và thở sâu, chức năng cơ hoành được cải thiện góp phần tích cực vào sự phục hồi chức năng hô hấp sau mổ. Trong nghiên cứu của chúng tôi cho thấy điểm VAS khi ho của nhóm L0,125-F luôn thấp hơn nhóm còn lại từ thời điểm H1 đến H24, sự khác nhau này có ý nghĩa thống kê với p
Như vậy, nghiên cứu của chúng tôi cũng như các nghiên cứu của các tác giả khác đều cho thấy hiệu quả giảm đau tốt khi kết hợp giữa opioid với levobupivacain trong giảm đau NMC cho các phẫu thuật đau nhiều như: lồng ngực, bụng, chấn thương chỉnh hình. Trong hai nhóm nghiên cứu cho phẫu thuật thay khớp háng của chúng tôi, nhóm L0,125-F có hiệu quả giảm đau qua thang điểm VAS tốt hơn so với nhóm
L0,0625-F cả khi nghỉ và khi ho.
Liều lượng thuốc sử dụng
Trong 24 giờ đầu tổng lượng levobupivacain tiêu thụ của nhóm L0,125-F (131,81 ± 1,15mg) ít hơn nhóm L0,0625-F (133,42 ± 0,92mg), sự khác nhau này không có ý nghĩa thống kê với p >0,05 (Bảng 5).
Với liều như trên chúng tôi thấy kết quả giảm đau ở hai nhóm đều tốt, điểm VAS trung bình của hai nhóm đều thấp khi nghỉ và khi ho. Liều levobupivacain sử dụng trong nghiên cứu của chúng tôi cao hơn so với nghiên cứu của Bùi Thái Thành(10) khi sử dụng PCEA để giảm đau cho phẫu thuật ung thử cổ tử cung. Lượng levobupivacain sử dụng của tác giả trong 24 giờ là: 98,1 ± 7,5 mg. Trong nghiên cứu của chúng tôi, chúng tôi sử dụng liều trung bình so với các tác giả trên thế giới và trong nước. Với liều này chúng tôi nhận thấy kết quả giảm đau tốt, ít tác dụng phụ và không có biến chứng ở cả hai nhóm nghiên cứu. Kết quả thu được cho thấy sự kết hợp thuốc của nhóm L0,125-F có ưu điểm là dùng liều thuốc tê nhỏ hơn, tổng liều thuốc cũng ít hơn so với nhóm còn lại.
Ảnh hưởng lên tuần hoàn, hô hấp, spo2
Ảnh hưởng lên tuần hoàn
Sau khi thực hiện giảm đau, HATT của hai nhóm có xu hướng giảm, tuy nhiên không có ý nghĩa thống kê (p >0,05). Nhờ hiệu quả giảm đau tốt nên bệnh nhân bớt lo lắng, giảm kích thích hệ thần kinh, hệ tim mạch. Chính điều này cũng góp phần làm huyết áp có xu hướng thấp hơn so với thời điểm H0. Trong nghiên cứu này không có bệnh nhân nào có huyết áp tâm thu dưới 90 mmHg hoặc giảm trên 20% so với huyết áp nền của bệnh nhân, không phải dùng tới thuốc co mạch.
Ảnh hưởng lên hô hấp
Tần số thở của hai nhóm thay đổi sau khi tác dụng giảm đau của liều đầu có hiệu quả. Ở nhóm L0,0625-F tần số thở trung bình có xu hướng giảm từ thời điểm H1 trong khi nhóm L0,125-F giảm tại phút thứ 15 sau khi dùng giảm đau, có ý nghĩa thống kê (p (11) cho thấy dùng PCEA có sử dụng fentanyl thì tỉ lệ giảm hô hấp là 0,3% (n= 1030).
Sự thay đổi độ bão hòa oxy máu mao mạch
Độ bão hòa oxy máu mao mạch cũng là một chỉ tiêu theo dõi hô hấp của bệnh nhân trong quá trình làm giảm đau đường NMC. Với liều lượng và cách sử dụng thuốc qua catheter NMC đoạn thắt lưng chúng tôi thấy độ an toàn cao về hô hấp và độ bão hòa oxy máu mao mạch (SpO2) khi sử dụng levobupivacain với nồng độ thấp và fentanyl. Kết quả tại hai nhóm trong nghiên cứu của chúng tôi phù hợp với kết quả của các tác giả trong và ngoài nước như Bùi Thái Thành(10), Liu SS(11).
Tác dụng không mong muốn
Buồn nôn và nôn
Nhóm L0, 125-F có 6 bệnh nhân buồn nôn nhẹ thoáng qua (Bảng 7) chiếm 10,9%; nhóm L0,0625-F có 10 bệnh nhân buồn nôn và nôn chiếm 18,5% trong đó có 3 bệnh nhân phải dùng thuốc chống nôn.
Trong khi sử dụng đơn thuần levobupivacain gây tê NMC để phẫu thuật và giảm đau sau thay khớp háng, Murdoch JA(12) thấy tỷ lệ nôn, buồn nôn là 6,45%. Nghiên cứu của Bùi Thái Thành(10) cho tỉ lệ buồn nôn và nôn là 14,3% ở nhóm PCEA sử dụng levobupivacain 0,125% – fentanyl 1mcg/ml, không bệnh nhân nào phải dùng thuốc chống nôn trong nghiên cứu này.
Bí tiểu
Kết quả của chúng tôi cho thấy nhóm L0,125-F gặp 8 bệnh nhân bí tiểu chiếm 14,5%, nhóm L0,0625-F gặp 9 bệnh nhân chiếm 16,7%, sự khác nhau này không có ý nghĩa thống kê với p >0,05. Nghiên cứu của Yanagimoto Y (2015)(13) là 20,0%. Bí tiểu làm cho bệnh nhân cảm thấy khó chịu, tuy nhiên bí tiểu chỉ là tạm thời. Nếu các biện pháp cơ học không hiệu quả thì đặt lại sonde tiểu đến khi dừng điều trị giảm đau đường NMC.
Ngứa
Trong nghiên cứu của chúng tôi nhóm L0,125-F gặp 7 bệnh nhân bị ngứa chiếm 12,7%, nhóm L0,0625-F có 9 bệnh nhân ngứa chiếm tỷ lệ 16,7% (Bảng 7). Kết quả của các tác giả khác như Nguyễn Thị Hằng(14) tỷ lệ ngứa là 9,7%, Bùi Thái Thành(10) tỷ lệ ngứa là 13,4% đều tương tự so với các kết quả thu được của chúng tôi khi sử dụng fentanyl đường NMC. Ngứa là một biểu hiện của dị ứng, thuốc họ opioid giải phóng histamin và levobupivacain cũng gây dị ứng. Liều fentanyl chúng tôi dùng ở trong nghiên cứu ở mức trung bình so với các tác giả trên thế giới nên khi kết hợp thuốc tê levobupivacain cho kết quả gặp ngứa tương tự hoặc ít hơn.
Chúng tôi không gặp trường hợp nào ức chế vận động chi dưới và chi trên ở cả hai nhóm nghiên cứu hay các biến chứng của đặt catheter NMC.
Kết luận
Qua kết quả nghiên cứu 2 nhóm gồm 109 bệnh nhân giảm đau sau mổ thay khớp háng của levobupivacaine 0,125% phối hợp với fentanyl 2mcg/ml và levobupivacaine 0,0625% phối hợp với fentanyl 2mcg/ml qua catheter ngoài màng cứng tại khoa Phẫu thuật – Gây mê hồi sức bệnh viện Đa khoa vùng Tây Nguyên từ tháng 01/2019 đến tháng 10/2019, chúng tôi thấy:
Hiệu quả giảm đau sau mổ thay khớp háng của levobupivacaine 0,125% phối hợp fentanyl 2mcg/ml tốt hơn levobupivacaine 0,0625% phối hợp fentanyl 2mcg/ml qua catheter ngoài màng cứng, có ý nghĩa thống kê.
Ảnh hưởng lên HA không nhiều, không làm ảnh hưởng đối với tim, không gây ức chế và ảnh hưởng nhiều tới hô hấp. Tác dụng phụ như nôn – buồn nôn, ngứa, bí tiểu sau mổ không đáng kể, tỷ lệ giữa hai nhóm không có sự khác biệt.
Tài liệu tham khảo
Nguyễn Trung Kiên (2014). “Nghiên cứu hiệu quả giảm đau đường ngoài màng cứng ngực bằng hỗn hợp bupivacainefentanyl do bệnh nhân tự điều khiển sau mổ vùng bụng trên ở người cao tuổi”. Viện Nghiên Cứu Khoa Học Y Dược Lâm Sàng 108.
Uzuner A, et al (2011). “The comparative study of epidural levobupivacaine and bupivacaine in major abdominal surgeries“. J Res Med Sci, 16(9):1159-67.2
Smetana GW, et al (2006). “Preoperative pulmonary risk stratification for noncardiothoracic surgery: systematic review for the American College of Physicians”. Ann Intern Med, 144(8):581-95.3
Sakai RL (2007). “Prognostic factor for perioperative pulmonary events among patients undergoing upper abdominal surgery“. Sao paulo Med, 125(6):315-321.4
Mann C, et al (2000). “Comparison of intravenous or epidural patient-controlled analgesia in the elderly after major abdominal surgery”. Anesthesiology, 92(2):433-41.5
Chen SY, et al (2014). “Patient-controlled epidural levobupivacaine with or without fentanyl for post-cesarean section pain relief“. Biomed Res Int, pp.965152.6
Misiran KB, Yahaya LS (2013). “The effectiveness of patient- controlled epidural analgesia with ropivacaine 0.165% with fentanyl 2.0 miroc g/ml or levobupivacaine 0.125% with fentanyl 2.0 micro g/ml as a method of postoperative analgesia after major orthopaedic surgery”. Middle East JAnaesthesiol, 22(1):59-64.
Bardsley H, et al (1998). “A comparison of the cardiovascular effects of levobupivacaine and rac-bupivacaine following intravenous administration to healthy volunteers”. Br J Clin Pharmacol, 46(3):245-9.8
Clemente A, Carli F (2008). “The physiological effects of thoracic epidural anesthesia and analgesia on the cardiovascular, respiratory and gastrointestinal systems”. Minerva Anestesiol, 74(10):549-563.
Bùi Thái Thành (2014). So sánh tác dụng giảm đau sau mổ mở ung thư cổ tử cung bằng hỗn hợp Levobupivacain-Fentanyl do bệnh nhân tự điều khiển với truyền liên tục qua catheter ngoài màng cứng. Học viện Quân Y.
Liu SS, Allen HW, Olsson GL (1998). “Patient-controlled epidural analgesia with bupivacaine and fentanyl on hospital wards: prospective experience with 1,030 surgical patients”. Anesthesiology, 88(3):688-95.
Murdoch JA, Dickson UK, Wilson PA (2002). “The efficacy and safety of three concentrations of levobupivacaine administered as a continuous epidural infusion in patients undergoing orthopedic surgery”. Anesth Analg, 94:438-44.
Yanagimoto Y, et al (2015). “Comparison of pain management after laparoscopic distal gastrectomy with and without epidural analgesia“. Surg Today, 46:229–234.
Nguyễn Thị Hằng (2013). “Đánh giá ảnh hưởng của gây tê NMC và PCA trên nhu động ruột ở bệnh nhân được phâu thuật phụ khoa”. Trường Đại học Y Hà Nội.
[1] Bệnh viện Đa khoa Vùng Tây Nguyên