Danielle R. Stevens
Những điểm chính
Không bao giờ là quá sớm để cung cấp oxy trước khi đặt NKQ (preoxygenate).
Đặt tư thế bệnh nhân để tối ưu hóa thành công lần đầu.
Hồi sức trước khi đặt nội khí quản để tránh nguy cơ trụy tim mạch.
Nhiễm toan chuyển hóa cần bù trừ hô hấp.
Đặt nội khí quản không chỉ đáng sợ cho riêng bạn … hãy nói chuyện với bệnh nhân của bạn
Bệnh nhân trong ED và ICU phải đối mặt với môi trường xung quanh và những thủ thuật dẫn đến mức độ khó chịu và đau đớn khác nhau.
Mục đích [4]:
Có được sự tin tưởng và hợp tác của bệnh nhân
Xác định suy nghĩ và cảm xúc của bệnh nhân với thủ thuật
Mô tả thủ thuật một cách bình tĩnh và không vội vàng.
|
D. R. Stevens (*) Department of Emergency Medicine, UT Health San Antonio, San Antonio, TX, USA © Springer Nature Switzerland AG 2021 R. Garvin (ed.), Intubating the Critically Ill Patient, https://doi.org/10.1007/978-3-030-56813-9_4 |
Cung cấp cho bệnh nhân một mô tả thực tế về sự khó chịu được dự đoán trước
Có được sự đồng ý khi có thể
Các yếu tố đồng ý được thông báo [4]:
Thảo luận về bản chất của thủ thuật với bệnh nhân
Thảo luận về các lựa chọn thay thế hợp lý cho thủ thuật
Rủi ro và lợi ích tương đối
Bệnh nhân chấp nhận và đồng ý với thủ thuật
Đồng ý ngụ ý (Implied Consent): áp dụng trong các trường hợp cấp cứu khi bệnh nhân không thể đồng ý và không liên lạc được với người ủy quyền [4]
Biểu mẫu đồng ý chung: được phát triển để cho phép bệnh nhân đồng ý với nhiều quy trình chung thay vì sử dụng biểu mẫu riêng lẻ cho từng quy trình [4]
Ủy quyền chăm sóc sức khỏe: người được bệnh nhân chỉ định để đưa ra các quyết định y tế trong trường hợp bệnh nhân không có khả năng hoặc không thể tự đưa ra quyết định [4]
Các luật về việc các thành viên trong gia đình có thẩm quyền ra quyết định đối với những bệnh nhân mất khả năng lao động khác nhau tùy theo từng tiểu bang [4]
Giả sử rằng bệnh nhân của bạn có thể nghe thấy bạn và cho họ biết bạn đang làm gì!
Theo dõi
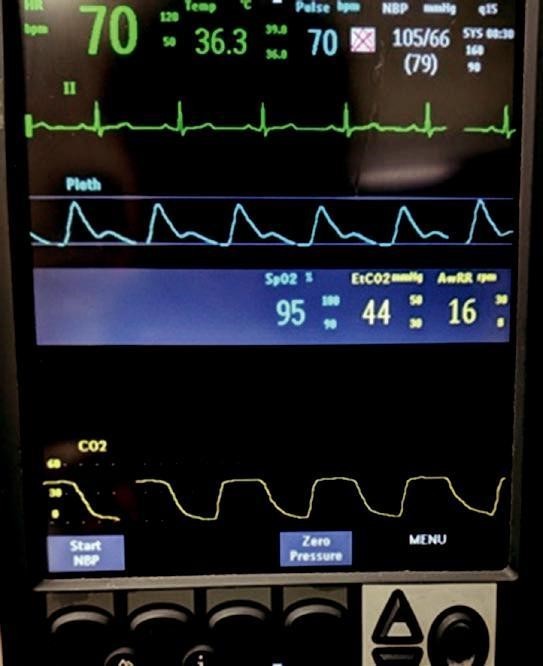
Theo dõi sinh hiệu liên tục qua monitor (Fig. 4.1)
Theo dõi SpO2 và ETCO2 liên tục nếu có thể
Đảm bảo đầy đủ các dạng sóng trước khi làm thủ thuật (SpO2, đường động mạch) – đừng đợi cho đến khi bạn tiêm thuốc mới hỏi “con số SpO2 75% đó có thật không?”
Máy đo huyết áp đặt chu kỳ 2–3 phút một lần, đặc biệt nếu không có đường động mạch
Lập đường truyền
Lập 2 đường truyền lớn (18G) ở hố khuỷu (AC) hai bên
Fig. 4.1 , D. “Telemetry Monitoring”
Nếu không thể lập được IV sau hai lần thử, hãy đặt IO • Quy tắc 2‟s: 2cc lidocain 2% trong 2 phút ngay sau khi đặt IO
Đảm bảo rằng tất cả các đường truyền đều tốt: Bạn không muốn phát hiện ra các đường truyền không hoạt động khi bạn đã sẵn sàng tiêm thuốc!
Cung cấp oxy trước khi đặt nkq
Bệnh nhân thở không khí phòng trư ớc khi RSI có thể giảm độ bão hòa oxy trong 45–60 giây sau khi dùng thuốc an thần / liệt cơ [11].
Cung cấp oxy trước khi đặt NKQ sẽ kéo dài thời gian “ngưng thở an toàn” (safe apnea), tức là thời gian cho đến khi bệnh nhân đạt SpO2 từ 88–90% [11]
Cơ chế: Denitrogenation. Oxy rửa sạch nitơ trong phổi, tạo ra lượng ôxy trong phế nang lớn hơn [7]
Bệnh nhân nặng có thể giảm độ bão hòa oxy ngay lập tức
Những bệnh nhân được cung cấp oxy trước khi đặt NKQ tốt có thể có thời gian “ngưng thở an toàn” lên đến 8 phút [11]
Các yếu tố làm giảm thời gian ngưng thở an toàn [7]
Cung cấp oxy trước khi đặt NKQ không đầy đủ
Tắc đường thở: Dẫn đến mất dung tích cặn chức năng FRC.
Shunt phổi: Dòng máu đến ph ổi không được cung cấp oxy
Tăng tiêu thụ oxy: Do tốc độ trao đổi chất cao (ví dụ nhiễm trùng huyết) 5. Bệnh nặng.
Béo phì
Thai kỳ
Trẻ nhỏ
Cung cấp oxy lúc ngưng thở không thể thay thế cho cung cấp oxy trước khi đặt NKQ hiệu quả.
Công cụ cung cấp oxy bổ sung
Oxymask
What? Mặt nạ cung cấp oxy lên đến 40L / phút (oxy tốc độ xả) mà không cần bịt kín (Fig. 4.2)
How? Bộ khuếch tán trộn oxy với không khí trong phòng để tạo ra dòng chảy hỗn hợp (turbulent flow)
Who? Bệnh nhân gặp khó khăn khi áp mặt nạ và cố định nó
Results? Mean FeO2 72% với 69–76% CI [3]
Fig. 4.2 Stevens, Danielle. “Oxymask”
Oxy mũi lưu lượng cao (hfnc)
What? Oxy mũi lưu lượng cao được làm nóng và ẩm
How? Khí được làm nóng đến độ ẩm tương đối 100% ở 37°C và có thể cung cấp tới FiO2100% ở tốc độ lưu lượng lên đến 60 L / phút [8]
Who? Bất kỳ ai không thể chịu được mặt nạ hoặc đòi hỏi PEEP (HFNC cung cấp PEEP lên đến 1 mmHg cho mỗi lưu lượng 10L / phút khi thở bằng miệng kín) [8]
Results? Vai trò của HFNC vẫn chưa rõ ràng; Có thể hữu ích nếu bệnh nhân không thể chịu được mặt nạ CPAP hoặc có nguy cơ hít sặc cao
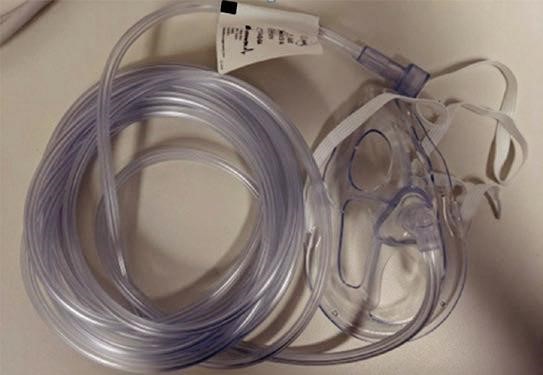
Mặt nạ không thở lại (nrb)
What? Tốc độ xả oxy được cung cấp qua mặt nạ mà không cần hỗ trợ thở vào
How? Túi dự trữ oxy gắn liền và van một chiều ngăn không khí thở ra trộn lẫn với oxy, cho phép nồng độ oxy hít vào khoảng 85% ở lưu lượng 12-15 L / phút 3]
Who? Bệnh nhân thở tự nhiên, bệnh nhân nặng
Results? Mean FeO2 83% với 80–86% CI, không thua kém bag-valve-mask (BVM) [3]
Bag-valve-mask (bvm)
What? Máy hồi sức bằng tay với van không thở lại
How? BVM và bịt kín tốt ở 15 + L / phút O2; Có thể gắn thêm van PEEP để giúp huy động phế nang.4.3)
Who? Bệnh nhân không thở tự nhiên
Results? Mean FeO2 77% với 73–80% CI [3]
Thận trọng với BVM vì nó có thể dẫn đến nôn trớ và hít sặc sau khi dùng thuốc liệt cơ
Thông khí không xâm lấn áp lực dương (nippv)
NIPPV như CPAP hoặc BiPAP sử dụng áp lực dương thông qua mặt nạ có bịt kín chặt chẽ
Hữu ích ở những bệnh nhân bị giảm oxy máu đáng kể doxẹp phổi, giảm thông khí hoặc củng cố để đạt được
preoxygenation cao nhất trước khi đặt nội khí quản
Nghiên cứu trên bệnh nhân béo phì: PPV với van CPAP, NIPPV, PEEP gắn vào BVM trong 5 phút, SpO2 trung bình 98% sau preoxygenation và 93% trong khi đặt nội khí quản so với 81% ở nhóm thở tự nhiên [13]
Fig. 4.3 , D. “Bag-Valve-Mask and PEEP valve”
Cung cấp oxy khi ngưng thở (apneic oxygenation)
Oxy hóa là một quá trình thụ động; điều này có thể xảy ra ngay cả sau khi cho thuốc liệt cơ
Oxy qua ống thông mũi ở lưu lượng 5–60 LPM trong khi đặt nội khí quản cung cấp lưu lượng oxy thụ động [1]
Giảm đáng tỷ lệ giảm độ bão hòa oxy (p = 0,002) và giảm bão hòa oxy nặng (p = 0,001) khi thực hiện oxy hóa ngưng thở [1]
Cải thiện đáng kể tỷ lệ đặt nội khí quản lần đầu tiên thành công (p = 0.004) [1]
Giảm nguy cơ tương đối đáng kể (RR = 0,76) với cung cấp oxy khi ngưng thở sử dụng oxy lưu lượng thấp ở 15 LPM [1]
Giảm đáng kể tình trạng giảm oxy máu 3.04% [1]
Nguy cơ giảm độ bão hòa nghiêm trọng đã giảm một nửa (RR = 0,51, p = 0,01) trong các thử nghiệm mà oxy hóa khi ngưng thở được áp dụng[1]
Tư thế
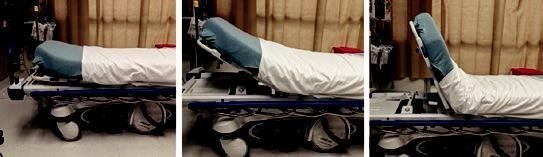
Ưu điểm khi đặt nội khí quản ở tư thế thẳng: giảm tỷ lệ giảm oxy máu và hít sặc [5], thời gian để giảm độ bão hòa oxy lâu hơn [3, 6, 9] (Fig. 4.4)
Ưu tiên ở bệnh nhân tăng áp lực nội sọ;
Có thể cải thiện tầm nhìn thanh môn [5]
Preoxygenation trong 3-5 phút ở tư thế đầu cao 20 độ so với tư thế nằm ngửa: 386 giây so với 283 giây để giảm độ bão hòa oxy từ 100% còn 95% [6]; 452 giây so với 364 giây để giảm còn 93%; 214 giây so với 162 giây để còn 92% ở những BN
Fig. 4.4 Stevens, Danielle. “Airway Positioning”
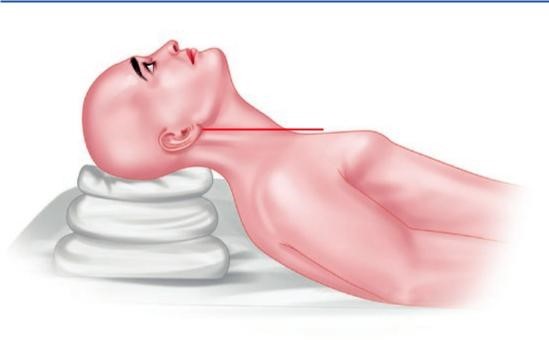
Fig. 4.5 Wilcox, Avi. “Earlobe to sternal notch” có BMI > 40 [2]
Cân nhắc tư thế trendelenburg ngược ở bệnh nhân chấn thương.
Dái tai đến khuyết xương ức sternal notch): Cho phép căn chỉnh thích hợp các trục đường thở (Fig. 4.5) –
Những trục đó là miệng, yết hầu và thanh quản.
Nếu không có sự thẳng hàng này, việc tìm dây thanh sẽ khó hơn nhiều
Các thao tác chính để giảm tắc nghẽn đường thở: nâng cao đầu, nâng cằm, đẩy hàm
Tránh ấn sụn nhẫn vì điều này có thể dẫn đến chèn ép thanh quản hoặc khí quản và cản trở thông khí
Hồi sức trước khi đặt nội khí quản
Mục tiêu: tránh hạ huyết áp, giảm oxy máu và toan chuyển hóa vì cả ba đều làm tăng nguy cơ ngừng tim sau đặt nội khí quản
Tụt huyết áp [10]:
Lập 2 đường truyền tĩnh mạch ngoại vi lớn; đường trung tâm không bắt buộc đối với thuốc vận mạch ngắn hạn [12]
Bắt đầu với dịch nhưng chuẩn bị sẵn sàng vận mạch
Mục tiêu huyết áp ít nhất là bình thường trước đặt NKQ (MAP> 65mmHg)
Giảm liều thuốc an thần để chống lại sự giảm hồi lưu của tĩnh mạch và trương lực giao cảm sau khi tiêm tĩnh mạch
Tăng liều thuốc liệt cơ vì có thể mất nhiều thời gian hơn để phát huy tác dụng trong tình trạng sốc
Tăng liều rocuronium lên 1.6 mg / kg vì nó cung cấp thời gian ngừng thở an toàn lâu hơn so với succinylcholine
Thuốc vận mạch ngăn ngừa sự chậm trễ (delay) trong đặt nội khí quản và giảm tỷ lệ tàn tật và tử vong
Các lựa chọn: thuốc vận mạch liều đẩy (push dose) so với truyền thuốc vận mạch đường ngoại vi
Thuốc vận mạch có thể được truyền qua IV ngoại vi một cách an toàn trong tối đa 24 giờ mà không có nguy cơ gây tổn thương cho mô tại chỗ (tốt nhất là kim 18G hoặc lớn hơn, tĩnh mạch trước khuỷu hoặc tĩnh mạch lớn hơn) [12]
Hypoxemia:
Hạ oxy máu là kẻ thù; mức PaO2 bạn có thể đạt được sẽ quyết định hành động tiếp theo của bạn
Ngay cả đối với những bệnh nhân có tình trạng giảm oxy máu, vẫn có những phương pháp có thể giúp độ bão hòa oxy từ 85% lên 95% và giúp bạn có được những phút quý giá
Hút: đường mũi – khí quản, miệng, mũi; Làm sạch chất tiết có thể cải thiện đáng kể sự oxy hóa
Đặt NKQ trình tự chậm (Delayed-Sequence Intubation): thủ thuật an thần để đạt sự oxy hóa.
Cho ketamine 1 mg / kg IV để đạt pre-oxygenation thích hợp trước khi gây liệt cơ để đặt nội khí quản
Kết quả: tăng độ bão hòa O2 từ 89,9% lên 98,8% [13]
Tư thế thích hợp cho bệnh nhân là thẳng đứng (upright) và nâng cao đầu như đã thảo luận trước đây.
Toan chuyển hóa:
Những bệnh nhân này phụ thuộc vào hô hấp tự phát để duy trì cân bằng toan kiềm nội môi.
Nguy cơ cao bị mất bù cấp tính xung quanh thời điểm đặt ống nội khí quản nếu không duy trì bù trừ.
Trước khi khởi động, cho bệnh nhân thở BiPap để bệnh nhân được hỗ trợ thở với hỗ trợ áp suất cơ bản [11]
Thử NIPPV trong khi nỗ lực hồi sức có thể giúp tránh hoàn toàn việc đặt nội khí quản
Không có nghiên cứu đối chứng nào cho thấy lợi ích về huyết động khi truyền bicarbonate, tốt nhất là điều trị bệnh nền [11]
Đối với những bệnh nhân nguy kịch này, người có kinh nghiệm nhất nên ở cạnh giường bệnh.
Sau khi đặt nội khí quản, đảm bảo tần số BVM và / hoặc máy thở thích hợp để duy trì hô hấp bù trừ
Lấy chuỗi (serial) khí máu nối tiếp để đảm bảo bù trừ thích hợp.
References
Binks M, Holyoak R, Melhuish T, Vlok R, Bond E, White L.Apneic oxygenation during intubation in the emergency department and during retrieval: a systematic review and meta- analysis. Am J Emerg Med. 2017;35:1542–6.
Dixon B, Dixon J, Carden J, Burn A, Schachter L, Playfair J,Laurie C, O‟Brien P. Preoxygenation is more effective in the 25° head-up position than in the supine position in severely obese patients. Anesthesiology. 2005;102:1110–5.
Driver B, Klein L, Carlson K, Harrington J, Reardon R, Prekker M.Preoxygenation with flush rate oxygen: comparing the non- rebreather mask with the bag-valve mask. Ann Emerg Med. 2018;71:381–6.
Hanson W. Chapter 6. Informed Consent and Procedure Documentation | Procedures in Critical Care | Access Anesthesiology | McGraw-Hill Medical. [online] Access anesthesiology.mhmedical.com. 2009. Available at: https:// accessanesthesiology.mhmedical.com/content.aspx?bookid=414 §ionid=41840230. Accessed 11 Apr 2019.
Khandelwal N, Khorsand S, Mitchell S, Joffe A. Head-elevated patientpositioning decreases complications of emergent tra cheal intubation in the ward and intensive care unit. Anesth Analg. 2016;122:1101–7.
Lane S, Saunders D, Schofield A, Padmanabhan R, Hildreth A, Laws D. A prospective, randomised controlled trial comparing the efficacy of pre-oxygenation in the 20° head-up vs supine position*. Anaesthesia. 2005;60:1064–7.
Nickson C. Preoxygenation LITFL medical blog CCC airway. In: Life in the Fast Lane LITFL Medical Blog. 2019.https://litfl.com/ preoxygenation/ Accessed 11 Apr 2019.
Nishimura M. High-flow nasal cannula oxygen therapy in adults. J Intensive Care. 2015; https://doi.org/10.1186/s40560-015-0084-5.
Patel A, Nouraei S. Transnasal Humidified Rapid-Insufflation Ventilatory Exchange (THRIVE): a physiological method of increasing apnoea time in patients with difficult airways. Anaesthesia. 2014;70:323–9.
Rezaie S. Critical care updates: resuscitation sequence intubation-hypotension kills (Part 1 of 3) – REBEL EM – Emergency Medicine Blog. In: REBEL EM – Emergency Medicine Blog. 2014. https://rebelem.com/critical-care-updatesresuscitationse-quence-intubation-hypotension-kills-part-1-of-3/. Accessed 11 Apr 2019
Rezaie S. Critical care updates: resuscitation sequence intubation-pH Kills (Part 3 of 3) – REBEL EM – Emergency medicine blog. In: REBEL EM – Emergency Medicine Blog. 2016. https:// rebelem.com/?s=pH+kills. Accessed 11 Apr 2019
Lewis T, Mercahn C, Altusher D, et al. Safety of the peripheral administration of vasopressor agents. J Intensive Care Med. 2017;34(1):26–33.
Turner J, Ellender T, Okonkwo E, Stepsis T, Stevens A, Sembroski E, Eddy C, Perkins A, Cooper D. Feasibility of upright patient positioning and intubation success rates At two academic EDs. Am J Emerg Med. 2017;35:986–92.