Giải phẫu ứng dụng
hầu:
Được chia thành hầu mũi, hầu miệng và hầu thanh quản.
Hầu mũi bao gồm vách mũi, các cuốn mũi và các tuyến
Hầu miệng bao gồm răng và lưỡi
Nắp thanh môn chia tách hầu thanh quản thành thanh quản (dẫn tới khí quản) và hạ hầu (dẫn tới thực quản)
thanh quản
Thanh quản: nằm ở mức C4 – C6, bắt nguồn từ đầu vào thanh quản và kết thúc ở mức bờ dưới của sụn nhẫn, bao gồm 9 sụn, 3 sụn đơn (giáp, nhẫn, nắp thanh môn) và 3 cặp sụn đôi (sừng, chêm, phễu), các dây chằng và cơ.
Sụn nhẫn (C5 – 6) nằm ngay dưới sụn giáp, chỉ là một vòng sụn hoàn toàn ở đường hô hấp.
Màng giáp nhẫn kết nối sụn giáp và sụn nhẫn, có kích thước 0,9 x 3 cm ở người lớn. Màng này nông, mỏng và không có mạch máu lớn ở đường giữa, đây là vị trí quan trọng cho việc tiếp cận phẫu thuật đường thở cấp cứu.
Các cơ thanh quản: có thể chia thành 2 nhóm là các cơ mở và đóng thanh môn (nhẫn phễu bên → khép, nhẫn phễu sau → giạng, phễu ngang) và các cơ kiểm soát sức căng của dây thanh âm (giáp nhẫn, thanh âm và phễu giáp)
Phân bố thần kinh
Cảm giác: Dây thần kinh thiệt hầu (dây IX) phân bố cảm giác cho 1/3 sau lưỡi, hầu miệng từ vị trí tiếp giáp với hầu mũi, bao gồm bề mặt vòm miệng mềm, nắp thanh môn, yết hầu) tới chỗ nối hầu và thực quản. Nhánh bên trong của dây thần kinh thanh quản trên, một nhánh của dây X phân bố cảm giác cho niêm mạc từ nắp thanh môn và bao gồm dây thanh âm. Các sợi cảm giác của dây thần kinh thanh quản dưới, một nhánh của dây thần kinh thanh quản quặt ngược (cũng là một nhánh của dây X) phân bố cảm giác cho niêm mạc của thanh quản dưới thanh môn và khí quản.
Vận động: Nhánh ngoài của dây thần kinh thanh quản trên phân bố thần kinh vận động cho các cơ giáp nhẫn. Việc hoạt hóa các cơ này dẫn đến căng dây thanh âm. Các sợi vận động của dây thần kinh thanh quản dưới phân bố thần kinh vận động cho toàn bộ các cơ bên trong khác của thanh quản. Tổn thương hai bên dây thần kinh thanh quản dưới (ví dụ tổn thương dây thần kinh quặt ngược) dẫn đến căng dây thanh âm và đóng đường thở.
thanh môn
Bao gồm các dây thanh âm (các dây thanh âm thật và giả) và khe thanh môn
Khe thanh môn là một lỗ giữa các dây thanh âm thật
Thanh môn là nơi hẹp nhất ở đường hô hấp người lớn (trên 8 tuổi), trong lúc sụn nhẫn là nơi hẹp nhất ở đường hô hấp trẻ sơ sinh (mới đẻ cho tới 1 tuổi).
đường hô hấp dưới:
Kéo dài từ thanh quản dưới nắp thanh môn tới phế quản.
Thanh quản dưới nắp thanh môn kéo dài từ các nếp thanh âm tới bờ dưới của sụn nhẫn (C6).
Khí quản là một ống cơ sợi dài 10-12 cm với đường kính khoảng 20mm ở người lớn, kéo dài từ sụn nhẫn tới ngã ba khí phế quản. Khí quản được chống đỡ bởi 16-20 sụn hình chữ U. Lưu ý mặt sau của khí quản không có các vòng sụn giúp định hướng trước sau trong khi thăm khám nội soi khí phế quản.
Khí quản phân đôi thành phế quản gốc phải và trái tại ngã ba khí phế quản. Phế quản gốc phải dài khoảng 2,5cm và tạo góc 25 độ. Phế quản gốc trái dài khoảng 5cm và tạo góc 45 độ.
Đánh giá
tiền sử:
Bệnh nhân có tiền sử quản lý khó đường hô hấp trong quá khứ có lẽ là tiên đoán tốt nhất cho quản lý đường thở khó sau này. Nếu có sẵn bệnh án cũ, nên xem lại các bản ghi chép vô cảm về thông khí và đặt ống nội khí quản (số lần cố gắng để đặt ống thành công, khả năng thông khí bằng mask, loại lưỡi đèn nội khí quản đã dùng, có sử dụng nòng hoặc bất kỳ các kỹ thuật nào khác phụ giúp không). Đặc biệt lưu tâm đến các bệnh ảnh hưởng đến đường hô hấp. Nên tìm kiếm các triệu chứng đặc biệt liên quan tới tổn thương đường hô hấp bao gồm nói khàn, thở khò khè, khó nuốt, khó thở và tắc nghẽn đường hô hấp tư thế.
Viêm khớp hoặc bệnh lý cột sống cổ: có lẽ giảm vận động cổ. Mất vững cột sống cổ và hạn chế vận động hàm dưới thường gặp trong viêm đa khớp dạng thấp, có lẽ liên quan khớp thái dương hàm và khớp nhẫn-sụn phễu. Thao tác quá mức vùng cổ ở các bệnh nhân này có thể dẫn đến sai nhẹ khớp đội trục và tổn thương tủy cổ. Nguy cơ sai nhẹ khớp đội trục cao nhất ở các bệnh nhân với biến dạng bàn tay nặng và các u trên da.
Nhiễm khuẩn: sàn miệng, tuyến nước bọt, amidan, hoặc hầu có thể gây đau, phù nề, cứng hàm hạn chế mở miệng.
U: có thể gây tắc nghẽn đường hô hấp hoặc gây chèn ép bên ngoài và đẩy lệch khí quản
Béo bệu: Bệnh nhân béo bệnh lý có thể có tiền sử ngừng thở khi ngủ do phì đại amidan và các tuyến cũng như cổ ngắn hoặc khối mô mềm lớn ở vùng cổ và đường hô hấp trên.
Chấn thương: có thể kết hợp với tổn thương đường hô hấp, tổn thương tủy cổ, vỡ nền sọ hoặc tổn thương nội sọ
Phẫu thuật trước đó , chiếu xạ hoặc bỏng có thể gây sẹo, co kéo và vận động mô hạn chế
Bệnh to đầu chi: có thể gây phì đại hàm dưới, lưỡi và nắp thanh môn. Khe thanh môn có thể bị hẹp lại do phì đại dây thanh môn.
Xơ cứng bì: có thể gây xơ cứng da và giảm vận động hàm dưới và mồm nhỏ.
Bệnh nhân nhiễm thể tam đồng 21: có lẽ mất vững khớp đội trục và lưỡi lớn.
Chứng lùn: có thể kết hợp với mất vững khớp đội trục và nguy cơ quản lý đường hô hấp khó bởi thiểu sản hàm dưới (hàm nhỏ)
Bất thường bẩm sinh khác: có thể khiến quản lý đường hô hấp phức tạp, đặc biệt ở bệnh nhân với bất thường sọ mặt như hội chứng Pierre-Robin, hội chứng Treacher-Collins hoặc hội chứng Goldenhar.
khám lâm sàng
Kết quả đặc biệt: có lẽ cho thấy quản lý đường hô hấp khó bao gồm
Không có khả năng mở miệng
Vận động cột sống cổ kém
Cằm lẹm (hàm nhỏ)
Lưỡi lớn
Răng vẩu
Cổ ngắn
Béo bệnh lý
Tổn thương mặt, cổ, ngực phải được đánh giá về mức độ quản lý đường hô hấp khó
Khám đầu và cổ
Mũi: phải xác định sự thông thoáng của lỗ mũi hoặc lệch vẹo vách mũi bởi tắc một lỗ mũi và đánh giá sự thông khí dễ dàng qua lỗ mũi bên kia. Điều này là đặc biệt quan trọng khi cần đặt ống nội khí quản qua mũi.
Mồm: xác định lưỡi lớn và các tình trạng hạn chế mở miệng (như sẹo hoặc co kéo mặt, bệnh lý khớp thái dương hàm). Răng lung lay có lẽ gia tăng nguy cơ tổn thương răng hoặc rụng răng trong thao tác trên đường hô hấp. Nên xác định rụng răng trước mổ và cần bảo vệ hoặc loại bỏ răng lung lay trước khi bắt đầu thao tác trên đường hô hấp.
Cổ:
Nếu khoảng cách giáp cằm (khoảng cách từ bờ dưới của xương hàm dưới tới khuyết hõm giáp với cổ duỗi tối đa) nhỏ hơn 6cm (độ rộng 3-4 ngón tay), có lẽ khó nhìn thấy thanh môn. Nên đánh giá vận động của các cấu trúc thanh quản và sờ khí quản ở đường giữa trên hõm ức. Tìm kiếm sẹo của các phẫu thuật trước đó ở vùng cổ, tuyến giáp lớn, các khối khác ở quanh khí quản.
Vận động cột sống cổ: Bảo bệnh nhân gập cằm chạm ngực và duỗi cổ về phía sau. Khi bệnh nhân xoay cổ sang bên không gây đau hoặc dị cảm.
Nếu có lỗ mở khí quản có lẽ gợi ý hẹp dưới thanh môn hoặc các biến chứng trước đó với quản lý đường hô hấp. Nên sẵn có ống nội khí quản với đường kính nhỏ hơn cho các bệnh nhân này.
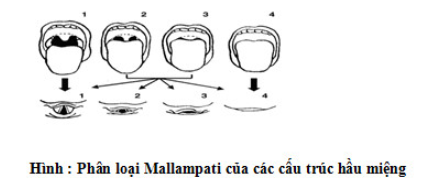
Phân loại Mallampati: để tiên đoán đặt ống nội khí quản khó dựa trên kết quả của việc khó nhìn thấy khe thanh môn khi nền lưỡi lớn bất cân xứng. Thực hiện việc đánh giá này khi để bệnh nhân ngồi thẳng, đầu ở tư thế trung gian, mồm há tối đa, thè lưỡi tối đa. Việc phân loại bao gồm 4 nhóm dưới đây:
Nhóm 1: nhìn thấy cột trụ họng, vòm miệng mềm, lưỡi gà
Nhóm 2: có thể nhìn thấy cột trụ họng, vòm miệng mềm, nhưng lưỡi gà bị che phủ bởi nền lưỡi
Nhóm 3: chỉ nhìn thấy vòm miệng mềm, tiên đoán đặt ống nội khí quản khó
Nhóm 4: không nhìn thấy vòm miệng mềm, tiên đoán đặt ống nội khí quản khó
Các khám xét đặc biệt: Với phần lớn bệnh nhân, hỏi và khám cẩn thận là đủ để đánh giá đường hô hấp. Các khám xét bổ sung hữu ích khác có lẽ bao gồm:
Soi thanh quản (trực tiếp, gián tiếp, hoặc nội soi ống mềm): sẽ cung cấp thông tin về hạ hầu, đường vào thanh quản, chức năng dây thanh âm. Có thể soi thanh quản ở bệnh nhân tỉnh với gây tê tại chỗ hoặc phong bế thần kinh
XQ lồng ngực hoặc cột sống cổ: có thể thấy lệch vẹo khí quản, hẹp khí quản và biến dạng cột sống cổ. XQ cột sống cổ đặc biệt quan trọng với các bệnh nhân chấn thương và nên chụp XQ bất kỳ khi nào có tổn thương trên xương đòn hoặc đa chấn thương nặng. XQ cột sống cổ nghiêng có lẽ hữu ích ở bệnh nhân viêm đa khớp dạng thấp để đánh giá sai nhẹ khớp đội trục.
CT khí quản: có thể cho thấy khối gây tắc nghẽn đường khí đạo
Xét nghiệm chức năng phổi và vòng thể tích-dòng: có thể giúp xác định mức độ và vị trí tắc nghẽn hô hấp.
Xét nghiệm khí máu động mạch: có thể thấy những hậu quả chức năng của bất thường đường hô hấp và cảnh báo thầy thuốc biết những bệnh nhân thiếu oxy máu hoặc ưu thán mãn tính.
Thông khí mask
chỉ định:
Thực hiện gây mê đường hô hấp ở các bệnh nhân không có nguy cơ trào ngược
Làm giàu oxy cho bệnh nhân trước khi đặt ống nội khí quản
Hỗ trợ hoặc kiểm soát thông khí như là một phần của hồi sinh ban đầu
kỹ thuật:
Liên quan với việc đặt mask trên mặt và duy trì đường hô hấp thông suốt
Mask nên vừa khít xung quanh mũi, cằm và mồm. Mask nhựa trong cho phép quan sát màu sắc môi và mồm (phát hiện chất tiết hoặc nôn)
Đặt mask: mask được giữ ở tay trái để ngón út ở góc hàm dưới, ngón 3 và 4 dọc theo xương hàm dưới, ngón trỏ và ngón cái giữ mask. Bàn tay phải bóp bóng. Có thể cần giữ mask hai tay để duy trì mask kín hơn và cần người khác bóp bóng. Có thể sử dụng dây buộc đầu để giúp mask kín hơn.
Bệnh nhân móm: có thể khó giữ mask kín bởi vì giảm khoảng cách giữa hàm trên và hàm dưới. Canuyn miệng (oral airway) thường sẽ khắc phục được vấn đề này và cần giữ mask hai tay.
Tắc nghẽn đường khí đạo: trong khi bệnh nhân tự thở có thể được nhận thấy bởi cử động của ngực và bụng, có thể nghe thấy thở rít nếu xảy ra bán tắc. Sự dịch chuyển của bóng bóp (reservoir bag) trong khi hô hấp sẽ giảm hoặc mất. Áp lực đỉnh đường hô hấp sẽ gia tăng khi sử dụng thông khí áp lực dương.
Thông suốt đường hô hấp: có thể được khôi phục bằng
Ưỡn cổ
Nâng hàm bằng việc đặt các ngón tay ở góc hàm dưới và nâng về phía trước
Xoay đầu về một bên
Đặt canuyn miệng. Nếu phản xạ họng vẫn còn thì đường hô hấp chịu đựng kém với canuyn miệng. Biến chứng của đặt canuyn miệng bao gồm nôn, co thắt thanh quản, chấn thương răng. Kích cỡ canuyn không đúng có thể gây nặng thêm tắc nghẽn. Nếu canuyn quá ngắn, nó có thể đè ép vào lưỡi, nếu quá dài nó có thể chèn vào nắp thanh môn.
Canuyn mũi giúp duy trì đường khí đạo thông suốt ở các bệnh nhân với tắc nghẽn tối thiểu tới vừa và dễ chịu đựng hơn ở các bệnh nhân thức hoặc an thần. Canuyn mũi có thể gây chảy máu cam và nên tránh ở các bệnh nhân có rối loạn đông máu
Có thể tiên đoán thông khí mask khó khăn ở các bệnh nhân béo bệu hoặc các bệnh nhân móm và ở những người có rậm râu, viêm khớp cột sống cổ, hoặc tiền sử ngủ ngáy. Nên sẵn có canuyn miệng, mũi và mask thanh quản.
Biến chứng: mask có thể gây tổn thương do áp lực với mô mềm xung quanh miệng, hàm dưới, mắt, mũi. Thông khí bằng mask không bảo vệ đường hô hấp khỏi trào ngược. Co thắt thanh quản gây tắc nghẽn đường khí đạo có thể khắc phục bằng nâng hàm và thông khí áp lực dương hằng định. Nếu thất bại, có thể tiêm tĩnh mạch hoặc bắp thịt liều nhỏ succinylcholin 20mg ở người lớn
Mask thanh quản (lma)
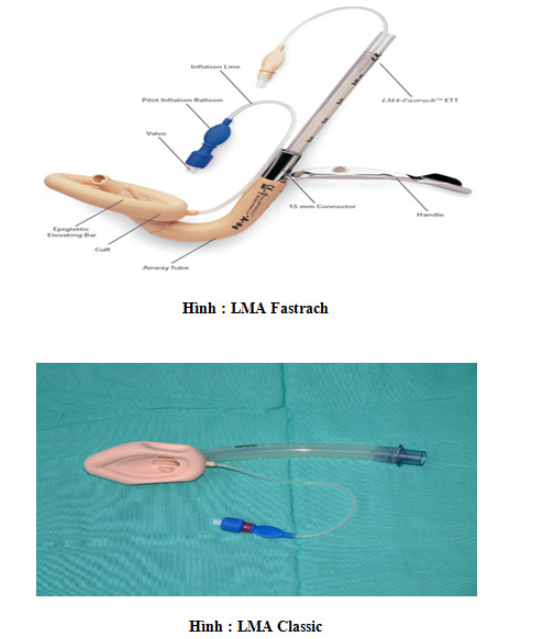
LMA: LMA Classic là dụng cụ quản lý đường hô hấp có thể dùng lại được, dụng cụ này có thể được sử dụng thay cho thông khí mask và đặt ống nội khí quản ở một số bệnh nhân. LMA cũng đóng vai trò quan trọng trong việc quản lý đường hô hấp khó. Khi đặt đúng LMA, đầu LMA nằm trên cơ thắt thực quản trên, các gờ bóng chèn (cuff sides) nằm trên hố lê (pyriform fossae) và bờ trên bóng chèn tựa vào đáy lưỡi. Ở vị trí này cho phép thông khí hiệu quả với bơm căng dạ dày tối thiểu.
chỉ định:
Thay thế thông khí mask hoặc đặt ống nội khí quản để quản lý đường hô hấp. LMA không thay thế đặt ống nội khí quản khi có chỉ định đặt ống nội khí quản.
Trong quản lý đường hô hấp khó
Quản lý đường hô hấp trong hồi sinh tim phổi não
chống chỉ định:
Các bệnh nhân với nguy cơ trào ngược
Bệnh nhân với giảm độ giãn nở của hệ thống hô hấp bởi vì việc bịt kín bóng chèn LMA với áp lực thấp sẽ gây rò rỉ áp lực hít vào cao và bơm căng dạ dày. Nên duy trì áp lực đỉnh hít vào thấp hơn 20cmH2O để giảm thiểu rò rỉ bóng chèn và bơm căng dạ dày.
Tiên đoán bệnh nhân phải thông khí cơ học dài ngày.
Bệnh nhân với phản xạ đường hô hấp trên còn nguyên vẹn bởi vì khi đặt LMA có thể gây co thắt thanh quản.
sử dụng:
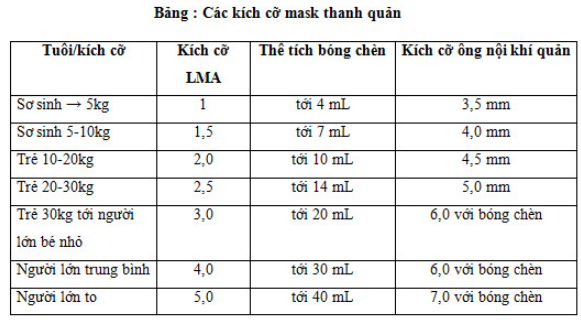
Sẵn có các kích thước LMA khác nhau cho trẻ em và người lớn. Sử dụng kích cỡ thích hợp tạo khả năng tối đa độ khít bóng chèn thích hợp.
Bảo đảm làm xẹp chính xác bóng chèn và bôi mỡ. Nên tránh bôi mỡ phía trong LMA bởi vì mỡ sẽ rỏ xuống thanh quản gây co thắt thanh quản.
Cho bệnh nhân thở oxy và lắp đặt các thiết bị theo dõi.
Bảo đảm mức độ gây mê đầy đủ và ức chế phản xạ đường hô hấp trên
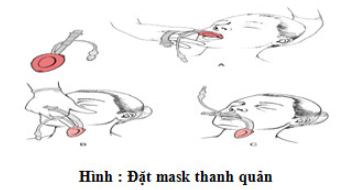
Đặt tư thế đầu bệnh nhân thích hợp. Tư thế uốn nhẹ cột sống cổ và duỗi C1-2 thường giúp đặt LMA thuận lợi
Đặt LMA.
Ưỡn đầu, cổ ngửa đưa đầu LMA đã làm xẹp tựa vào vòm miệng cứng
Dùng ngón trỏ đẩy LMA hướng về phía trước theo đường cong vòm miệng cứng và mềm.
Duy trì áp lực vói ngón tay trên LMA hướng về phía trước, tiến LMA tới khi gặp sức cản ở nền hạ họng.
Bơm căng bóng chèn không giữ LMA cho phép mask tự bịt kín tối ưu. Điển hình chúng ta sẽ nhận thấy mô trên sụn giáp sẽ giãn nở hình quá trứng khi bơm khí đầy đủ với LMA đúng vị trí
Đặt miếng chống cắn bảo vệ LMA khỏi bị bệnh nhân cắn
Bảo đảm thông khí đầy đủ
Kết nối LMA với máy gây mê. Nếu cần, cố định LMA bằng băng dính
Loại bỏ LMA: nói chung LMA được chịu đựng tốt ở bệnh nhân hồi tỉnh sau gây mê miễn là không bơm căng bóng chèn quá mức (áp lực bóng chèn nhỏ hơn 60 cmH2O). Có thể loại bỏ LMA bằng việc làm xẹp bóng chèn ngay khi bệnh nhân hồi tỉnh sau gây mê và phục hồi phản xạ đường hô hấp trên.
LMA là dụng cụ thích hợp quản lý đường hô hấp cho một số bệnh nhân trải qua các thủ thuật ở tư thế nằm sấp. Nếu lựa chọn kỹ thuật này, bệnh nhân tự mình bố trí tư thế nằm trên bàn mổ trước khởi mê. Sau khởi mê, đặt LMA với đầu bệnh nhân nghiêng về một bên và nằm trên một cái gối.
Tác dụng không mong muốn: thường gặp nhất là đau họng, tỷ lệ mắc phải ước đoán 10% và thường liên quan với bơm căng bóng chèn LMA quá mức. Tác dụng phụ nguy hiểm nhất là trào ngược với tỷ lệ mắc phải tương đương so với gây mê mask hoặc gây mê nội khí quản.
LMA Fastrach bao gồm ống thép không gỉ uốn cong (đường kính trong 13mm) bao phủ bởi silicon, một kết nối đầu tận 15mm, một tay cầm, một thanh nâng nắp thanh môn. Ống có đường kính đủ rộng đê cho phép ống nội khí quản đường kính trong 8mm đi qua và đủ ngắn để bảo đảm bóng chèn ống nội khí quản sẽ nằm vượt quá dây thanh âm. Sự khác biệt chủ yếu giữa LMA Classic và LMA Fastrach là ống thép, tay cầm và thanh nâng nắp thanh môn.
Đặt LMA Fastrach tương tự LMA Classic. khi đặt xong và bơm bóng chèn, LMA này có thể được sử dụng như là một thiết bị đường hô hấp duy nhất. Nó cũng có thể được sử dụng như là ống dẫn cho đặt mò ống nội khí quản hoặc dưới hướng dẫn của nội soi ống mềm
Ống nội khí quản đặc biệt với đầu tù (Euromedical ILM ETT) có thể được sử dụng để giảm thiểu tổn thương mô mềm. Nếu đặt mò ống nội khí quản, nên bôi mỡ đầu ống và nhẹ nhàng đẩy ống vào trong LMA. Tại khoảng cách 15cm, đầu ống nội khí quản sẽ nằm ở thanh nâng nắp thanh môn. Ống nội khí quản nên được đẩy nhẹ vào trong khí quản trong lúc nắm chặt tay cầm LMA. Tay cầm LMA không nên được sử dụng như đòn bẩy trong khi đặt ống nội khí quản. Khi đặt ống nội khí quản thành công nên kiểm tra vị trí ống, bơm bóng chèn và cố định ống nội khí quản.
Sau khi đặt ống nội khí quản: có thể giữ lại LMA hoặc rút bỏ LMA. Nếu để lại LMA thì nên làm xẹp bóng chèn. Nếu rút bỏ LMA thì nên làm xẹp bóng chèn và sử dụng nhẹ nhàng tay cầm rút bỏ LMA trong lúc sử dụng thanh thăng bằng (ETT stabilizer) để giữ ống nội khí quản đúng vị trí.
LMA Proseal có hai đặc tính có lẽ mang lại lợi ích hơn so với LMA chuẩn trong thông khí áp lực dương. Đầu tiên là áp lực kín đường khí đạo được cải thiện với áp lực trên niêm mạc thấp hơn. Thứ hai, LMA Proseal cho phép tách biệt đường hô hấp và đường tiêu hóa bằng sự tích hợp của ống dẫn lưu có lẽ giúp thuận tiện đặt sonde dạ dày giảm áp trong dạ dày. Thêm vào đó, không có thanh nâng nắp thanh môn của LMA Proseal cho phép soi phế quản ống mềm không bị cản trở.
Đặt ống nội khí quản (nkq)
đặt ống nội khí quản qua miệng
chỉ định:
Đặt ống nội khí quản được yêu cầu để đem lại đường hô hấp thông suốt khi bệnh nhân có nguy cơ trào ngược, khi duy trì đường hô hấp bằng mask khó khăn và thông khí kiểm soát kéo dài. Đặt ống nội khí quản cũng có thể được yêu cầu cho các phẫu thuật đặc biệt như phẫu thuật vùng đầu mặt cổ, lồng ngực, ổ bụng.
kỹ thuật:
Đặt ống nội khí quản thường được thực hiện với đèn soi thanh quản. Người ta thường sử dụng nhất lưỡi đèn Macintosh và Miller
Lưỡi đèn Macintosh:
Lưỡi đèn cong và đầu lưỡi đèn nằm trong thung lũng (khoảng không gian nằm giữa đáy lưỡi và bề mặt hầu của nắp thanh môn. Nó mang lại tầm nhìn tốt hạ hầu và hầu miệng do đó cho phép có nhiều không gian hơn để đặt ống nội khí quản (ETT) với giảm chấn thương nắp thanh môn. Kích cỡ lưỡi đèn từ số 1 đến số 4 và đa phần người lớn cần lưỡi đèn số 3.
Lưỡi đèn Miler:
Lưỡi đèn thẳng và đầu lưỡi đèn nằm dưới bề mặt nắp thanh môn. Sau đó nắp thanh môn được nâng lên để bộc lộ dây thanh âm. Lưỡi đèn này giúp bộc lộ tốt khe thanh môn nhưng đường vào qua hạ hầu và hầu miệng nhỏ hơn. Kích cỡ lưỡi đèn từ số 0 đến số 4 nhưng đa phần với người lớn sử dụng lưỡi đèn số 2 hoặc số 3.
Hiện tại sẵn có nhiều loại đèn soi thanh quản đặc biệt và lưỡi đèn giúp đặt ống nội khí quản khó.
Bệnh nhân nên được đặt ở tư thế ngửa đầu với độn gối để nâng cao vùng chẩm và duỗi cổ. Điều này giúp cải thiện tầm nhìn đèn soi thanh quản, mặc dù ở một số bệnh nhân chỉ bằng duỗi cổ có lẽ đủ thuận lợi đặt ống nội khí quản và mở miệng. Uỡn cổ có lẽ khiến việc mở miệng gặp khó khăn.
Cầm đèn soi thanh quản bằng tay trái gần chỗ nồi giữa tay cầm và lưỡi đèn. Sau khi mở mồm bằng ngón cái và ngón trỏ tay phải, đặt đèn soi thanh quản vào góc miệng bên phải trong lúc gạt lưỡi sang bên trái. Nên tránh không để môi bị kẹp giữa lưỡi đèn và răng. Sau đó tiến lưỡi đèn hướng vào đường giữa cho đến khi nhìn thấy nắp thanh môn. Sau đó nâng lưỡi và mô mềm hầu lên để bộc lộ khe thanh môn. Nên sử dụng đèn soi thanh quản để nâng hơn là bẩy nhằm ngăn ngừa tổn thương răng cửa hàm trên hoặc lợi.
Kích cỡ ETT thích hợp phụ thuộc vào tuổi bệnh nhân, thể tạng bệnh nhân và loại phẫu thuật. ETT kích cỡ 7mm được sử dụng cho phần lớn phụ nữ và ETT kích cỡ 8mm được sử dụng cho phần lớn đàn ông. Cầm ETT ở tay phải giống như cầm bút chi và đưa ETT qua khoang miệng từ góc miệng bên phải sau đó đi qua dây thanh âm. Nếu nhìn khe thanh môn không rõ có thể sử dụng nắp thanh môn như là điểm mốc, đẩy ETT ngay dưới nắp thanh môn để vào khí quản. Ấn sụn nhẫn hoặc sụn giáp có lẽ giúp nhìn rõ hơn. Đầu trung tâm của bóng chèn ETT nằm ngay dưới dây thanh âm. Bơm căng bóng chèn để bịt kín rò rỉ khí khi áp lực dương tính đường thở 20 – 30cmH2O
Vị trí chính xác của ETT:
Có thể được kiểm tra bởi việc phát hiện CO2 cuối kỳ thở ra, nghe dạ dày, nghe hai phổi trong khi thông khí áp lực dương. Nếu chỉ nghe thấy rì rào phế nang một phế trường nên nghi ngờ đặt ống nội khí quản vào sâu phế quản gốc và nên rút ETT cho tới khi rì rào phế nang đều hai phế trường Nghe rì rào phế nang cao ở mỗi nách có lẽ giảm khả năng nhầm lầm bởi rì rào phế nang từ phế trường bên kia lan sang. Không có một kỹ thuật kiểm tra nào là đáng tin cậy và hậu quả của việc chẩn đoán nhầm là một thảm họa. Có lẽ cần các kỹ thuật khẳng định bổ sung như sử dụng máy phát hiện hành thực quản (esophageal bulb detector), soi phế quản và chụp XQ. Luôn nghi ngờ đặt nhầm ống vào thực quản cho tới khi thông khí và oxy hóa bảo đảm. Nên cố định ETT cẩn thẩn bằng băng dính.
biến chứng đặt ống nội khí quản qua miệng:
Bao gồm tổn thương môi, lưỡi, răng, hầu hoặc niêm mạc khí quản. Hiếm khi bật sụn phễu hoặc tổn thương dây thanh âm, khí quản.
đặt ống nội khí quản qua mũi
Chỉ định:
Có thể được yêu cầu ở bệnh nhân trải qua phẫu thuật miệng. So sánh với ETT qua miệng, đường kính tối đa ETT phù hợp qua mũi thường nhỏ hơn nên sức cản với đường thở cũng cao hơn. Hiện nay hiếm khi đặt ETT qua mũi thời gian dài bởi vì tăng sức cản đường khí đạo và tăng nguy cơ viêm xoang.
Chống chỉ định
Gãy xương nền sọ, đặc biệt xương sàng, gãy xương mũi, chảy máu cam, polyp mũi, bệnh lý đông máu và có kế hoạch sử dụng thuốc chống đông hệ thống hoặc tiêu huyết khối ví dụ bệnh nhân với nhồi máu cơ tim cấp là các chống chỉ định tương đối để đặt ống nội khí quản qua mũi.
Kỹ thuật
Gây tê và sử dụng thuốc co mạch bề mặt niêm mạc mũi có thể bằng đặt gạc tẩm hỗn hợp lidocain 3% và phenylephrin 0,25%. Nếu cả hai lỗ mũi thông suốt thì người ta thích đặt qua lỗ mũi phải hơn bởi vì nó sẽ hướng mặt vát của phần lớn ETT về vách mũi bằng phẳng giảm tổn thương xương xoăn. Xương xoăn dưới có thể ảnh hưởng đến đặt ETT và hạn chế kích thước ETT. Thông thường sử dụng ETT 6 – 6,5mm cho phụ nữ và và ETT 7,0 – 7,5mm cho đàn ông. Sau khi ETT qua lỗ mũi vào hầu, ETT được tiến qua khe thanh môn mở. Có thể đặt mò ETT hoặc dưới nhìn trực tiếp với đèn soi thanh quản hoặc ống soi phế quản sợi mềm hoặc với sự trợ giúp của kìm Magill.
Biến chứng
Tương tự như đặt ETT qua miệng. Ngoài ra bao gồm chảy máu cam, bóc tách hạ niêm mạc, di lệch amidan to và V.A. So với đặt ETT qua miệng thì ETT qua mũi có tỷ lệ viêm xoang và nhiễm khuẩn huyết cao hơn.
đặt ống nội khí quản qua nội soi ống mềm
Đèn nội khí quản nội soi ống mềm bao gồm các sợi quang được kết nối với nhau để dẫn truyền ánh sáng và hình ảnh. Bó sợi quang mảnh và nếu uốn cong quá mức có thể gẫy sợi quang. Có thể bơm thuốc tê hoặc hút dịch tiết hoặc cung cấp oxy cho bệnh nhân thông qua các kênh nội soi. Tầm nhìn thường bị hạn chế khi ống nội soi gần khe thanh môn. Dịch tiết, máu hoặc mờ vật kính sẽ cản trở tầm nhìn. Nhúng đầu ống soi trong nước ấm giúp ngăn ngừa mờ vật kính.
Thiết bị cần thiết để đặt ống nội khí quản qua mũi hoặc miệng dưới nội soi bao gồm: chống cắn, thuốc tê, thuốc co mạch, máy hút, hệ thống nội soi vô khuẩn và nguồn sáng.
Chỉ định:
Đèn nội khí quản nội soi ống mềm có thể được sử dụng cho cả bệnh nhân tỉnh hoặc gây mê để đánh giá và đặt ống nội khí quản. Người ta có thể sử dụng nó để đặt ống nội khí quản qua miệng hoặc mũi và nên coi nó là lựa chọn đầu tiên hơn là phương thức cuối cùng trong trường hợp tiên đoán đặt ống nội khí quản khó.
Nên ưu tiên đặt ống nội khí quản dưới nội soi cho các bệnh nhân đã biết hoặc nghi ngờ bệnh lý cột sống cổ, khối u ở đầu và cổ, béo bệu, tiền sử thông khí hoặc đặt ống nội khí quản khó.
Kỹ thuật:
Người ta đặt ETT qua ống nội soi đã được bôi mỡ, cổng gắn oxy và dây hút hoạt động tốt, một tay kiểm soát cần gạt (lever) trong lúc tay kia cầm ống soi. Chống cắn rất hữu ích và bệnh nhân chịu đựng được nó trong khi soi thanh quản qua miệng. Phải nhớ rằng ống soi luôn nằm ở chính giữa để ngăn ngừa đi lạc vào hố lê. Đầu ống soi hướng về phía trước khi ở hạ hầu và tiến hướng về nắp thanh môn. Nếu dịch tiết ngăn cản tầm nhìn nên lùi lại hoặc rút ống soi ra lau sạch đầu và đặt lại vào đường giữa. Nếu các vật kính của ống soi (scope slides) nằm dưới nắp thanh môn sẽ nhìn thấy dây thanh âm. Tiếp tục tiến ống soi với đầu ống soi ở tư thế trung gian cho tới khi thấy các vòng sụn khí quản. Nếu gây tê tại chỗ đầy đủ thì bệnh nhân sẽ chịu đựng được ống soi mà không ho. Ống soi được giữ yên trong khí quản và đẩy ETT qua ống soi vào trong khí quản. Nếu gặp sức cản nên xoay ETT 90 độ ngược chiều kim đồng hồ để tránh mép trước (anterior commissure) và cho phép ống NKQ đi qua hai dây thanh âm.
các kỹ thuật đặt ống nội khí quản thay thế
Nong đàn hồi nhựa dẻo (the gum elastic bougie):
Một thiết bị dài 60cm, hơi cứng cỡ 15Fr tạo góc hình chữ J ở đầu ngoại vi là một ví dụ điển hình của các loại thiết bị dẫn đường khác giúp đặt ETT vào trong khí quản thuận lợi khi soi thanh quản trực tiếp khó khăn. Trong khi soi thanh quản, thiết bị nong (bougie) này được tiến dưới nắp thanh môn và đầu tận tạo góc của nó hướng về phía trước đi vào khe thanh môn. Nếu nong nằm trong khí quản thì sẽ cảm nhận thấy “lách cách” (clicking) của vòng sụn khí quản. Sau đó ETT sẽ được đẩy qua nong và việc khẳng định vị trí chính xác của ETT đã được miêu tả ở trên. Nong cũng có thể được sử dụng như là ETT exchanger.
Que phát sáng (light wand) bao gồm một que thông phát sáng dễ uốn và qua que phát sáng này ETT có thể đặt mò vào khí quản qua đường miệng. Để đặt được ống nội khí quản, cần giảm bớt ánh sáng trong phòng mổ, que phát sáng và ETT cùng tiến về trước theo đường cong của lưỡi. Người ta sẽ nhận thấy ánh sáng ở cổ bên cho thấy là đầu ETT nằm ở hố lê. Nếu đầu ETT nằm trong thực quản thì ánh sáng này sẽ mờ. Khi đầu ETT nằm chính xác trong khí quản, người ta sẽ thấy ánh sáng ở vùng cổ trước, khi đó đẩy ETT trượt qua que này vào trong khí quản.
Đặt ống nội khí quản ngược dòng (retrograde tracheal intubation) có thể được thực hiện khi các biện pháp đề cập trên thất bại. Kỹ thuật được thực hiện ở bệnh nhân tỉnh, người đang được thông khí với đường hô hấp ổn định. Đầu tiên xác định màng nhẫn giáp và chọc vào đường giữa với kim luồn tĩnh mạch kích cỡ 18G. Một cái nòng 80cm, 0,025 inch được luồn qua kim này và đẩy hướng lên phía đầu. Sử dụng đèn nội khí quản để phát hiện nòng và ETT được đẩy qua nòng vào khe thanh môn.
Đường thở khó và các kỹ thuật xử lý đường thở khó cấp cứu
đường thở khó
Đường thở khó có thể được chia thành đường thở khó đã được biết trước và đường thở khó không được biết trước, trường hợp này gây khó khăn nhiều hơn cho nhà gây mê.
ASA định nghĩa đường thở khó là sau 3 lần cố gắng không đặt được ống nội khí quản hoặc trên 10 phút không đặt được ống nội khí quản. Những người khác đề xuất một định nghĩa thích hợp hơn về đường thở khó đó là không đặt được ống nội khí quản sau cố gắng tối ưu. Cố gắng tối ưu được định nghĩa như là cố gắng bởi người đặt ống nội khí quản có kinh nghiệm không có sự chống lại đáng kể của trương lực cơ, đặt tư thế đầu tối ưu, sử dụng ấn thanh quản từ bên ngoài, thay loại lưỡi đèn một lần, thay chiều dài lưỡi đèn một lần.
Sử dụng gây tê vùng: mặc dù phác đồ quản lý đường thở khó ủng hộ sử dụng gây tê vùng nhưng phải ghi nhớ rằng gây tê vùng có thể thất bại hoặc bệnh nhân có thể yêu cầu chuyển nhanh sang gây mê vì lý do khác. Nói chung gây tê vùng không nên được lựa chọn cho bệnh nhân với đường thở khó đã biết nếu phẫu thuật không thể kết thúc nhanh chóng (phòng khi gây tê thất bại).
LMA (Classic và Fastrach) là một lựa chọn nổi trội để quản lý đường thở qua phác đồ đường thở khó của ASA 2003
Không khẩn cấp:
Đường hô hấp ở bệnh nhân, người có thể được thông khí bằng mask sau gây mê nhưng không thể đặt được ống. Nó cũng là một lựa chọn nếu không đặt được ống khi bệnh nhân tỉnh (nhưng chỉ khi gây mê và thông khí bằng mask không gặp vấn đề).
Đóng vai trò ống dẫn đường để đặt ống nội khí quản ở bệnh nhân có thể được thông khí bằng mask nhưng không thể đặt được ống NKQ với đèn soi thanh quản thông thường.
Khẩn cấp:
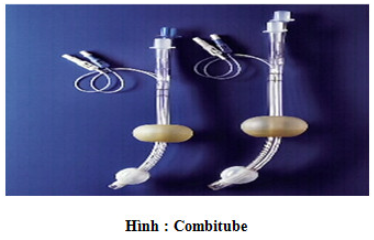
Đường hô hấp ở bệnh nhân người không thể đặt được ống và không thể thông khí được. Sử dụng Combitube và thông khí dạng tia xuyên khí quản (transtracheal jet ventilation) là các lựa chọn khác.
Đóng vai trò ống dẫn để đặt ống nội khí quản cho bệnh nhân người không thể đặt được ống và không thể thông khí (khi đường hô hấp trên thanh môn không đủ và cần đặt ống nội khí quản).
kỹ thuật đường thở khó cấp cứu
Chọc kim qua màng giáp nhẫn (percutaneous needle cricothyroidotomy) : bao gồm chọc kim luồn tĩnh mạch cỡ 14G hoặc nòng cỡ 7,5Fr. qua màng giáp nhẫn vào khí quản. Sử dụng oxy bằng việc kết nối vòng thở với adapter của ETT số 3 gắn trực tiếp với kim luồn tĩnh mạch hoặc adapter của ETT số 7,5 gắn vào ống bơm tiêm 3mL và được kết nối với kim luồn tĩnh mạch.
Thở oxy qua kim luồn mà không thông khí với tốc độ dòng 10-12 L/phút. Biện pháp này chỉ là tạm thời và chống chỉ định tuyệt đối trường hợp tắc nghẽn hoàn toàn đường hô hấp trên bởi vì có thể gây chấn thương áp lực nguy hiểm.
Thông khí một phần bằng việc nhấn nút van xả oxy (oxygen flush valve) 1 giây và cho phép thở ra thụ động 2-3 giây.
Một khi đã chọc kim luồn vào trong khí quản phải giữ kim luồn cẩn thận chắc chắn để tránh di lệch có thể đe dọa tính mạng.
Biến chứng bao gồm chấn thương áp lực, tràn khí màng phổi, tràn khí dưới da vùng cổ và ngực trước, tử vong. Hơn nữa đường hô hấp không được bảo vệ và có nguy cơ trào ngược.
Nội soi phế quản ống cứng có lẽ cần thiết để hỗ trợ phần nào tắc nghẽn gây ra bởi dị vật, rách do chấn thương, hẹp hoặc u trung thất. Gây mê thường yêu cầu đặt ống nội khí quản. Phải sẵn có các kích cỡ ống nội soi bao gồm cả kích cỡ nhi khoa. Khởi mê bằng thuốc mê bốc hơi với bệnh nhân tự thở là phương pháp hay dùng hơn cả.
Mở màng nhẫn giáp (cricothyroidotomy) là biện pháp nhanh hiệu quả để giải quyết tắc nghẽn nghiêm trọng đường hô hấp trên. Cổ bệnh nhân ngửa, rạch da đường nhỏ ở chính giữa màng giáp nhẫn. Sử dụng cán dao mổ hoặc kẹp Kelley để bóc tách mô trong lúc đặt ống mở khí quản (a tracheostomy tube) hoặc ETT qua da.
Mở khí quản có thể được thực hiện dưới gây tê tại chỗ trước khởi mê cho các bệnh nhân với đường thở đặc biệt khó
Kỹ thuật: Sau khi bóc tách cẩn thận mạch máu, thần kinh, eo tuyến giáp, rạch mở khí quản thường giữa vòng sụn khí quản thứ 3 và thứ 4. Người ta cũng thực hiện mở khí quản nong qua da bằng việc sử dụng các kỹ thuật sẵn có và kỹ thuật Seldinger cải biên
Biến chứng bao gồm chảy máu, lạc đường và tràn khí màng phổi
Lưu ý đặc biệt
khởi mê nhanh
Chỉ định: Bệnh nhân với nguy cơ trào ngược bao gồm những người mới ăn gần đây (dạ dày đầy), bệnh nhân có thai, tắc ruột, béo bệu hoặc hồi lưu không triệu chứng.
Kỹ thuật
Thiết bị cần thiết cho khởi mê nhanh nên bao gồm:
Dây hút đầu hạnh nhân (Yankauer)
Một số lưỡi đèn khác nhau (Macintosh và Miller)
Một số nòng ETT bao gồm một cái có kích cỡ nhỏ hơn bình thường
Một người phụ có thể ấn sụn nhẫn hiệu quả
Bệnh nhân được thở oxy 100% tốc độ dòng cao 3-5 phút trước khởi mê hoặc bệnh nhân hít sâu 4 nhịp thở dung tích sống 100% oxy cũng đạt kết quả tương tự trong khi khẩn cấp.
Cổ ưỡn để khí quản hướng về phía trước thực quản. Sau khởi mê (ví dụ thiopental, propofol, ketamin) tiêm ngay tĩnh mạch succinylcholin (1-1,5mg/kg) và người phụ ấn mạnh ngón tay lên sụn nhẫn để chèn ép và bít tắc thực quản có hiệu quả (thủ thuật Sellick). Thủ thuật này giảm nguy cơ trào ngược thụ động của các chất chứa trong dạ dày vào hầu và giúp nhìn dây thanh âm rõ hơn bởi đẩy chúng ra sau. Không nên sử dụng thủ thuật này cho bệnh nhân đang nôn bởi vì áp lực cao có thể gây tổn thương thực quản.
Không nên cố gắng thông khí cho bệnh nhân bằng mask. Việc đặt ống có thể được thực hiện trong 30-60 giây. Duy trì ấn sụn nhẫn cho tới khi xác nhận việc đặt ống thành công.
Nếu đặt ống thất bại, duy trì liên tục ấn sụn nhẫn trong khi thao tác đặt ống lại và xúc tiến thông khí mask.
đặt ống nội khí quản khi bệnh nhân tỉnh
Chỉ định: nên cân nhắc đặt ống lúc tỉnh qua miệng hoặc qua mũi khi
Tiên đoán đường thở khó ở bệnh nhân với nguy cơ trào ngược
Không chắc chắn về khả năng thông khí hoặc đặt ống sau khởi mê (ví dụ bệnh nhân béo bệu)
Cần đánh giá chức năng thần kinh sau đặt ống hoặc đặt tư thế cho phẫu thuật
Kỹ thuật
Để thực hiện đặt ống khi tỉnh, súc miệng lidocain 4%, sau đó xịt lidocain để giảm cảm giác đường hô hấp trên
Có thể phong bế dây thần kinh thanh quản trên để gây tê các cấu trúc trên thanh môn. Chọc kim cỡ 25 G hướng về phía trước tới sừng lớn của xương móng và nằm trong màng giáp móng. Sau khi hút không có máu, tiêm mỗi bên 2mL lidocain 2%
Tiêm thuốc tê xuyên qua thanh quản có thể gây tê thanh môn và khí quản phía trên. Kim cỡ 25 G chọc qua màng giáp nhẫn ở đường giữa. Sau khi hút có khí ra để khẳng định chính xác vị trí kim trong lòng khí quản., tiêm 2mL lidocain 2% và sau đó rút kim. Bệnh nhân sẽ ho khi tiêm thuốc tê giúp thuốc tê lan tỏa. Kỹ thuật gây tê này có thể tăng nguy cơ trào ngược ở bệnh nhân dạ dày đầy.
Đặt ống NKQ qua miệng khi tỉnh thường cho phép đánh giá đường hô hấp. Các thuốc an thần như midazolam, propofol, fentanyl có thể được sử dụng thêm vào các kỹ thuật gây tê đã đề cập ở trên.
Đặt ống nội khí quản qua mũi (mò) có thể được thực hiện sau gây tê tại chỗ và gây tê vùng đầy đủ.
Các liều an thần bổ sung là hữu ích
ETT được bôi trơn đi vào hầu mũi nhẹ nhàng
Lưu ý âm thanh thở dội lại khi ống tiến hướng về thanh môn. Tư thế ngửa đầu quá mức có lẽ hữu ích. ETT thường đi vào khí quản trong thì hít vào.
Lưu ý khi đặt ống thành công bệnh nhân không thể nói, âm thanh thở và ẩm trong ETT khi thông khí và hiện sóng CO2 trên thán đồ.
Biến chứng như đã đề cập trước đó.
thay ống nội khí quản
Đôi khi rò rỉ bóng chèn ETT hoặc tắc nghẽn một phần ETT cần thiết phải thay đổi ETT ở bệnh nhân với đường thở khó
Hút hầu miệng và thông khí 100% cho bệnh nhân
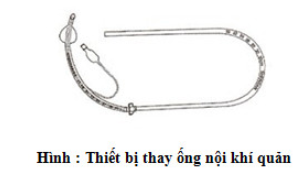
Thiết bị thay ống nội khí quản (tracheal tube changer) là một cái nòng đặc biệt được đặt qua ETT và đi vào khí quản. ETT cũ được kéo ra qua thiết bị này và ETT mới được đặt vào khí quản cũng qua thiết bị này.
Cũng có thể sử dụng nội soi phế quản để đặt lại ống NKQ. ETT được lồng qua ống soi, đầu ống soi đi vào khí quản dọc theo ETT cũ. Làm xẹp bóng chèn ETT cũ, ống soi tiến về phía trước, khẳng định vị trí vòng sụn khí quản. Loại bỏ ETT cũ (thiết bị thay ống nội khí quản có thể được để lại) và ETT mới được đặt vào khi quản.