Nguồn; “ Đọc điện tâm đồ dễn hơn”- BS Nguyễn Tôn Kinh Thi
Tổng quát
Những thông tin cần biết về bệnh nhân
Điện tâm đồ sẽ thay đổi theo
Tuổi, giới tính: nhất là nhi.
Thể trạng bệnh nhân: cao, thấp, ốm mập…
Triệu chứng lâm sàng
Những thuốc bệnh nhân đang dùng nhất là nhóm thuốc chống loạn nhịp
Tiền sử bệnh lý, các điện tim đã đo trước đó, chẩn đoán và các đợt điều trị
Kiểm tra trước khi đọc điện tim
Sóng có bị nhiễu không
Test milivole có chuẩn không để đo biên độ cho chuẩn xác.
Tốc độ ghi để đo thời gian các khoản
Có mắc lộn điện cực không
Nếu có nhịp không đều thì đã đo liên tục 10 giây một chuyển đạo nào chưa
Trình tự đọc điện tâm đồ
Theo khuyến cáo của các chuyên gia tim mạch, trình tự đọc điện tâm đồ gồm
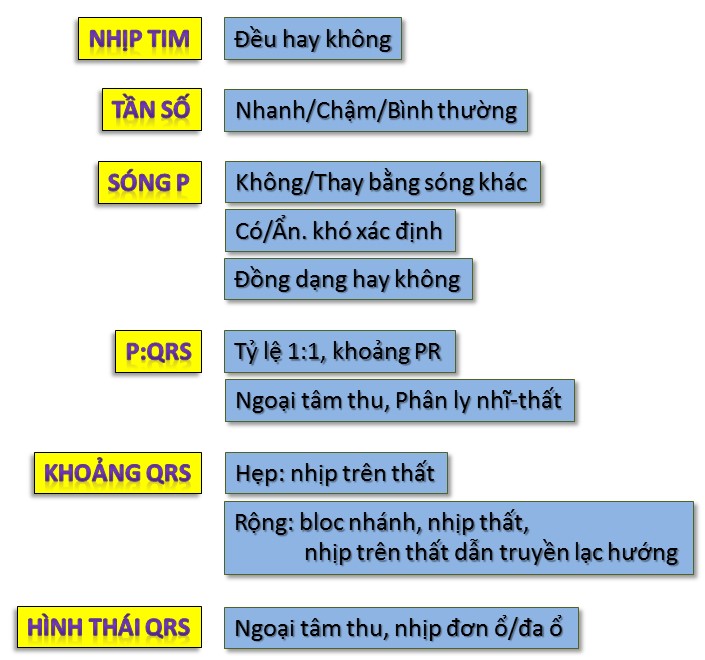
Xác định tần số, loại nhịp, các thành phần của chu chuyển tim
Xác định trục điện tim, góc của trục, qua đó xác định có bloc phân nhánh không
Xác định xem các buồng tim có phì đại không
Xem hình thái, thời gian QRS, có bloc nhánh không
Tìm hình ảnh nhồi máu, thiếu máu cơ tim, xác định vị trí tổn thương
Tìm các bất thường khác
Lưu ý khi đọc
Cần đọc đầy đủ từng bước để tránh bỏ sót dẫn đến chẩn đoán sai.
Sau khi nhận xét đầy đủ các bước thì tập hợp những điểm chính và điểm bất thường lại để kết luận (giống như chẩn đoán lâm sàng).
Trường hợp chưa thể kết luận được thì ghi ý chính của sự bất thường. Ví dụ “rối loạn tái cực‟, kiểu dạng gì, tại các chuyển đạo nào.
So sánh với điện tâm đồ cũ (nếu có) để xem sự thay đổi và diễn tiến trên điện tâm đồ.
Các lưu ý khi đọc điện tâm đồ
Xác định nhịp xoang
Cần nhớ kỹ (đúng và đủ) tiêu chuẩn của nhịp xoang
Sóng P đồng dạng trên cùng một chuyển đạo
Sóng P (+) ở DII, aVF; P (-) ở aVR
Mỗi sóng P đi kèm với một QRS
PR/PQ hằng định và trong giới hạn 0,12- 0,20s
Tần số
Tần số của tim được xác định bằng cách xét khoảng cách giữa hai R gần nhau (nhịp đều), sau đó tính số ô lớn, ô vuông nhỏ (mm) hay thời gian (giây) rồi tùy theo cách tính để chọn 1 trong 3 công thức sau:
Tần số Tim = 300 / Số ô lớn
Tần số Tim = 1500 / RR (mm)
Tần số Tim = 60 / RR (giây)
Có thể dùng thước đo có sẵn để xác định tần số tim một cách nhanh chóng. Bạn có thể mua hoặc in một cây thước như vậy để sử dụng.
Hình D4.1. Một loại thước đo được sử dụng trong đọc điện tâm đồ
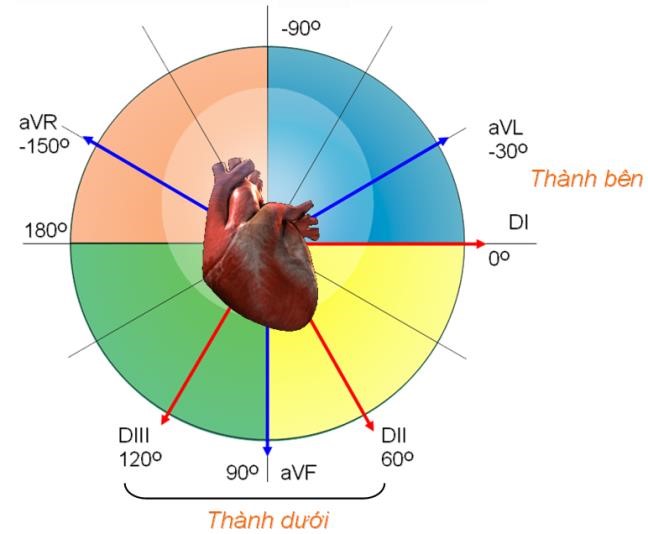
Trục điện tim và góc alpha
Việc xác định trục và góc của trục điện tim giúp chẩn đoán dày thất và bloc phân nhánh.
Trục điện tim chính là trục của QRS. Hai chuyển đạo DI và aVF chia thành 4 vùng. Thông thường, trục được tim được gọi tên theo cách chia vùng này.
Bảng D4.1. Cách xác định tên gọi trục điện tim
|
Tổng biên độ đại số |
Trục |
|
|
DI |
aVF |
|
|
+ |
+ |
Trung gian |
|
+ |
– |
Lệch Trái |
|
– |
+ |
Lệch Phải |
|
– |
– |
Vô định |
Góc alpha (góc của trục điện tim) được tính dựa vào phương pháp vector. Đây là cách tính chính xác nhất. Trục điện tim cũng có thể xác định nhanh hơn, tất nhiên ít chính xác hơn, dựa vào
Phương pháp đẳng điện (the isoelectric method): trục sẽ vuông góc với chuyển đạo có tổng biên độ đại số gần bằng không
Phương pháp hướng điện lớn nhất (the largest net deflection method): trục sẽ gần trùng với chuyển đạo có tổng biên độ đại số lớn nhất
Xin xem lại cách tính ước lệ góc α ở chương 4.
Các thành phần của sóng điện tim
Bạn cần nắm tiêu chuẩn bình thường/bất thường về thời gian, biên bộ của các sóng (xem bảng 4.2.)
Đường đẳng điện:
Đây là mốc quan trọng để xác định biên bộ, sóng âm/dương, một đoạn chênh lên/xuống.
Trong trường hợp đường đẳng điện khó xác định (đường đẳng điện nhảy múa – wandering baseline), bạn nên lấy mốc là đường nối khởi đầu của 2 sóng P hoặc của 2 phức bộ QRS nằm liền kề.
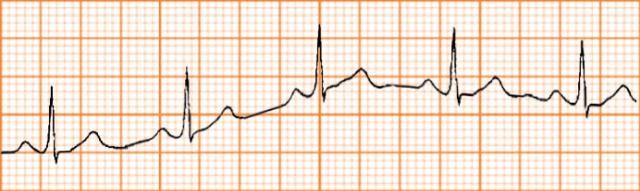
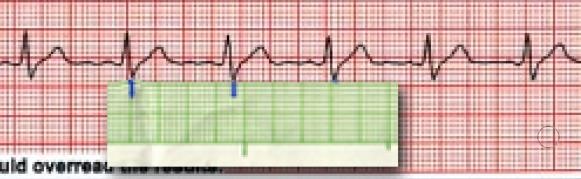
Hình D4.2. Thoạt nhìn và nếu đo theo chiều lên xuống thì nhịp tim này không đều
Hình D4.3. Nhưng thật chất, khi chiếu lên đường thẳng ngang thì nhịp rất đều
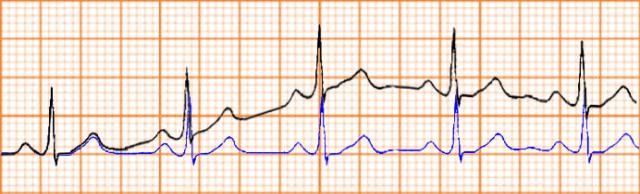
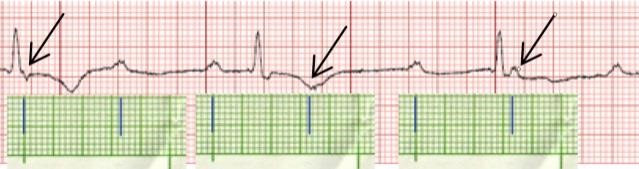
Xác định đường đẳng điện cũng giúp chúng ta tránh bỏ sót dấu hiệu chênh xuống của đoạn PR (gặp trong viêm màng ngoài tim cấp)
Hình D4.4. Đoạn PR chênh xuống nhưng dễ bỏ sót
Thỉnh thoảng bạn sẽ thấy khó xác định QRS kết thúc ở đâu, điểm J ở chỗ nào, sóng T đơn pha hay 2 pha… Khi đó, hãy lấy một chuyển đạo nào có giới hạn thời gian rõ nhất để làm mốc, đánh dấu và xác định ở các chuyển đạo còn lại. (xem hình minh họa ở phần sau)
Xác định thời gian (độ dài) các khoản của sóng điện tim
Một số máy đo điện tim ngày nay đã có tích hợp chương trình tính toán cho bạn các khoảng thời gian của các thành phần trong một chu chuyển tim. Nhưng thường thì chúng ta phải tự đo lấy để bảo đảm tính chính xác.
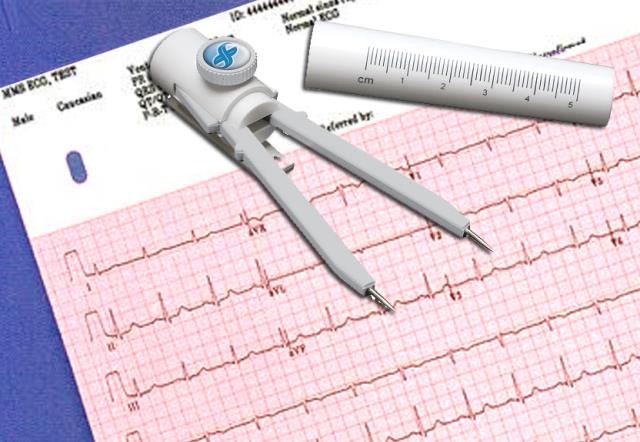
Thời gian của các thành phần điện tim đôi khi cũng khó xác định. Cần lưu ý khi xác định thời gian của một thành phần nào, bạn phải quy chiếu trên đường nằm ngang chứ không phải theo hướng đi được ghi của điện tim. Một compa đo (caliper) được dùng để so sánh thời gian của các khoản với nhau.
Hình D4.4. Một loại compa đo thời gian
Hình D4.5. Đo khoảng RR bằng caliper
Thời gian của mỗi thành phần sóng điện tim là bằng nhau trên tất cả các chuyển đạo. Vì vậy, bạn có thể dùng thời gian của chuyển đạo nào rõ nhất để làm chuẩn mà xác định các thành phần của điện tim.
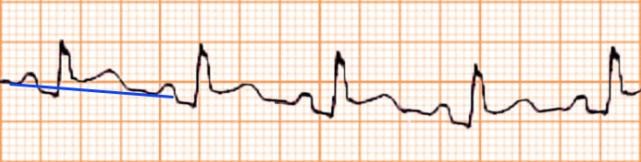
Trong thực hành, không phải lúc nào bạn cũng có sẵn các dụng cụ, thước đo điện tim. Do đó, bạn có thể sử dụng ngay giấy đo điện tim để làm thước. Trường hợp bí lắm, có thể dùng một mẩu giấy trắng để đánh dấu các khoảng cần đo.
Hình D4.6. Thước đo bằng đoạn giấy đo điện tim
Đọc điện tim bằng giấy đo ecg
Xác định tần số
Chọn một phức bộ làm chuẩn
Đánh dấu điểm khởi đầu lên giấy sao cho trùng với viền ô lớn (đường đậm)
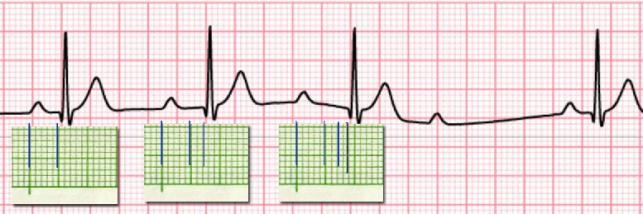
Đánh dấu phức bộ QRS tiếp theo tại điểm tương đương. Nếu ở trên chọn điểm khởi đầu phức bộ QRS thì phức bộ tiếp theo cũng chọn khởi đầu QRS. Tuy nhiên, bạn có thể chọn đỉnh R hoặc S cho dễ dàng hơn.
Hình D4.7. Đánh dấu để đo khoảng RR
Giả sử nhịp đều, bạn đếm số ô nhỏ giữa hai vạch rồi lấy 1500 chia cho số đó. Ví dụ hình trên cho thấy số ô nhỏ giữa hai phức bộ là 18, nên nhịp tim là: 1500:18 = 83 lần/phút
Xác định nhịp đều hay không
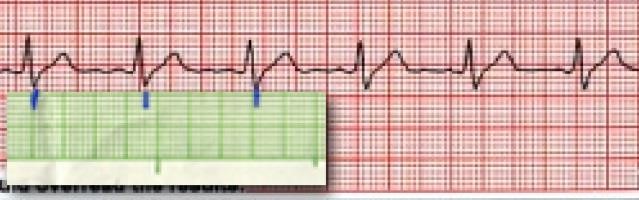
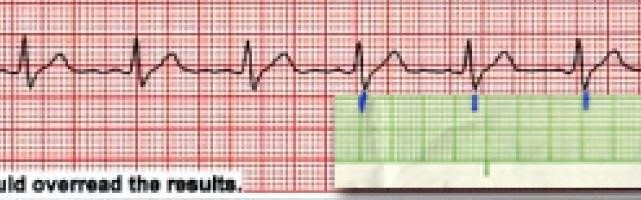
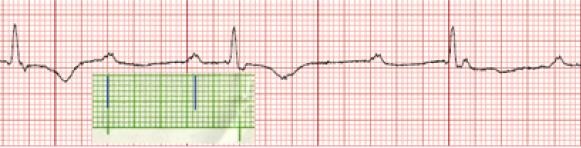
Đầu tiên, bạn đánh dấu mốc của các phức bộ QRS,
Hình D4.8. Đánh dấu các điểm của phức bộ QRS
Sau đó, dịch chuyển giấy để xem các đoạn khác có trùng với đánh dấu hay không. Nếu trùng điểm đánh dấu hoặc xê dịch không nhiều thì có thể kết luận nhịp đều.
Hình D4.9. Dịch chuyển giấy để xem khoảng cách các phức bộ có bằng nhau không
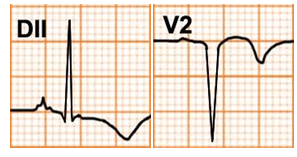
Xác định sóng t
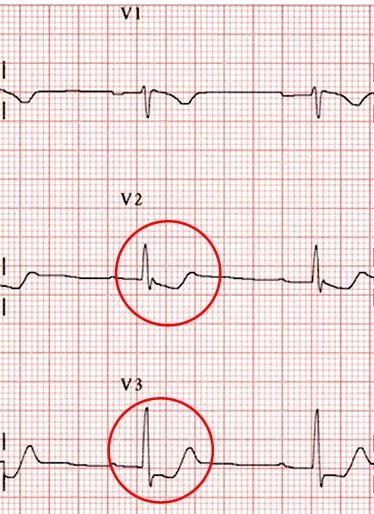
Một số trường hợp, nếu chỉ dựa vào một chuyển đạo thì không thể xác định nơi khởi đầu hoặc kết thúc một sóng. Ví dụ điệm tâm đồ sau, tại V2, V3 không biết sóng T dương hay hai pha.
Hình D4.10. Sóng T ở V2 khó xác định điểm khởi đầu
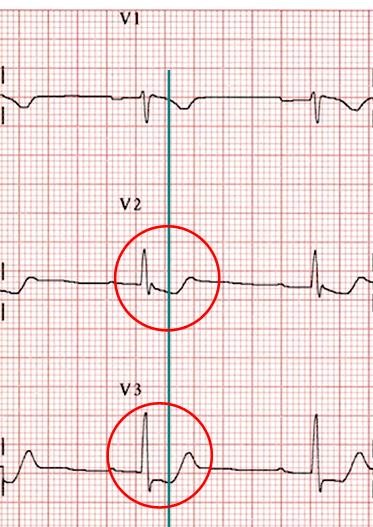
Với điện tâm đồ đo cùng lúc nhiều chuyển đạo, bạn có thể kéo một đường chiếu từ chuyển đạo khác xuống (V1). Nhờ đó, bạn có thể xác định là T hai pha
Hình D4.11. Xác định điểm khởi đầu sóng T từ V1
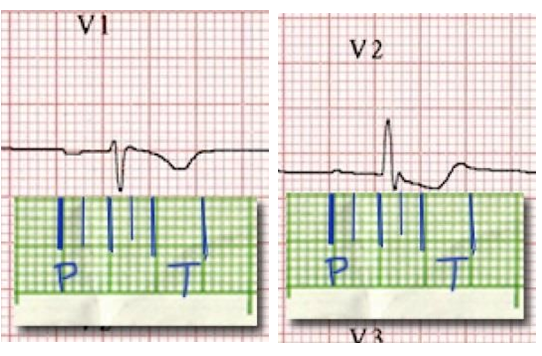
Nếu điện tâm đồ không đo cùng lúc, bạn có thể dùng cách đánh dấu trên giấy để xác định.
Hình D4.12. Đánh dấu các thành phần của phức hợp
Dựa vào nguyên tắc “thời gian các thành phần là bằng nhau trên các chuyển đạo”, bạn cũng có thể xác định được thời gian các thành phần của một phức hợp P-QRST.
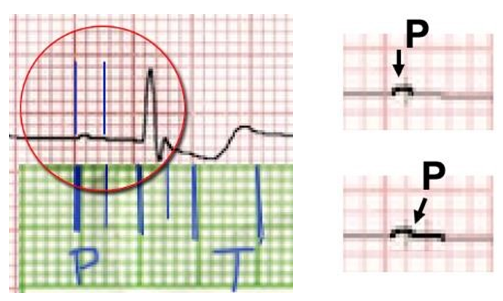
Trong hình trên, sóng P ở V2 có một đoạn nằm trên đường đẳng điện chứ không phải chỉ là một đoạn nhỏ như cảm nhận lúc mới nhìn.
Hình D4.13. Sóng P được xác định lại sau khi đánh dấu
Khi sóng p không đi kèm qrs
Đầu tiên, bạn nên xác định xem khoảng PR có đều không
Hình D4.14. Đánh dấu và đo khoảng PR
Nếu nghi ngờ có phân ly nhĩ thất thì cần đánh dấu khoảng P-P để phát hiện các sóng P ẩn
Hình D4.15. Đánh dấu khoảng cách PP
Theo đó, bạn phát hiện ra một sóng P lẫn trong QRS làm thay đổi phần sau của QRS, một sóng P lẫn vào sóng T và một sóng P đi ngay sau QRS
Hình D4.16. Xác định các sóng P ẩn
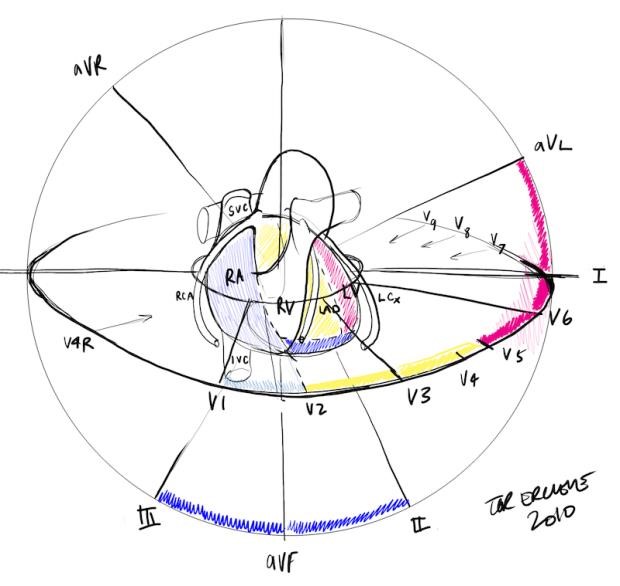
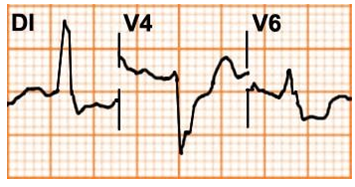
Xác định vị trí nhồi máu
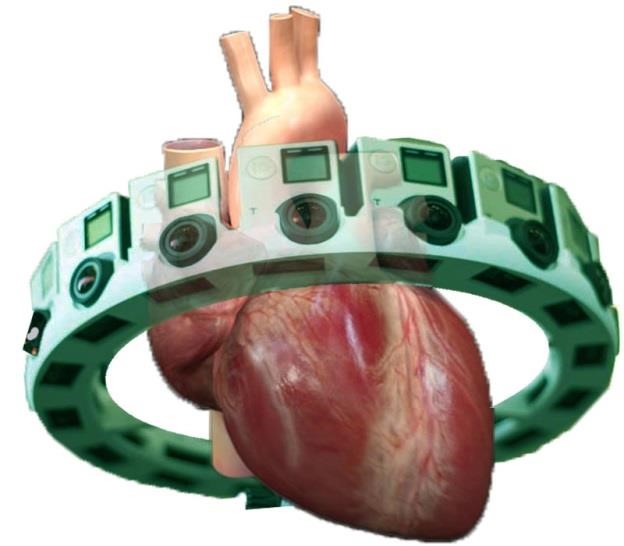
Các điện cực được đặt ở các vị trí khác nhau để quan sát hoạt động điện của tim.
Để xác định vị trí cơ tim bị tổn thương, bạn cần nhớ vị trí các điện cực và hình dung tổng thể trên hai mặt phẳng đứng và ngang.
Hình D4.17. Các điện cực như camera quan sát tim
Đối với các chuyển đạo ngoại biên
Chú ý đến aVF và DI
aVF nằm dưới (90º) nếu kèm với DIII và có thể cả DII là thành dưới.
DI nằm ngang (0º) là thành bên, nếu đi kèm với aVL là trên cao.
Hình D4.18. Tên gọi vùng ở chuyển đạo ngoại biên
Bạn cũng có thể xác định vị trí trên chính cơ thể mình để dễ liên tưởng. Người đứng thẳng, dang hai tay. Tay trái là trục chuyển đạo DI, phía dưới là chuyển đạo aVF, hai chân là chuyển đạo DII và DIII.
Hình D4.19. Cách xác định tên gọi vùng tổn thương ở các chuyển đạo ngoại biên
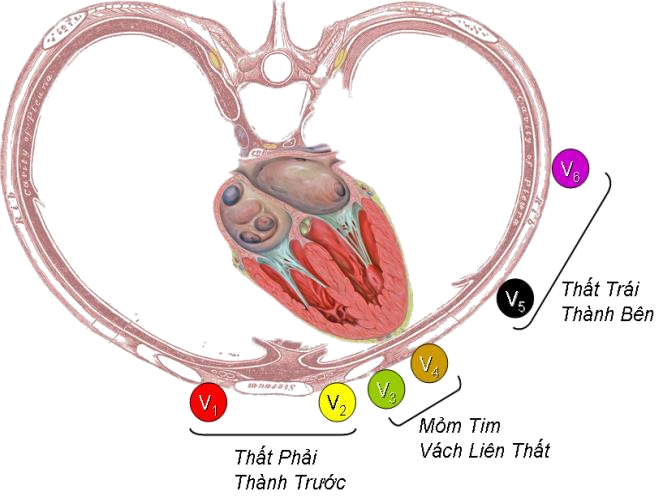
Đối với các chuyển đạo trước ngực
Cần nhớ 3 vùng sau
V1, V2: đại diện thất Phải hay thành trước
V3, V4: đại diện vùng mỏm và vách liên thất
V5, V6: đại diện cho thất Trái hay thành bên
Hình D4.20. Tên gọi vùng ở chuyển đạo trước tim
Từ gốc này, bạn sẽ dễ liên tưởng đến các tên gọi khác như sau:
V2-V5: mặt trước
V1-V4: trước vách
V1-V6: trước rộng
Riêng mặt sau, do không có chuyển đạo ở vị trí „nhìn‟ trực tiếp nên phải „nhờ‟ qua trung gian góc nhìn của các chuyển đạo ở thành trước (V1, V2) và gần đó (DIII, aVF), có nghĩa là hình ảnh soi gương tại các chuyển đạo này; hoặc phải đo thêm V7, V8, V9.
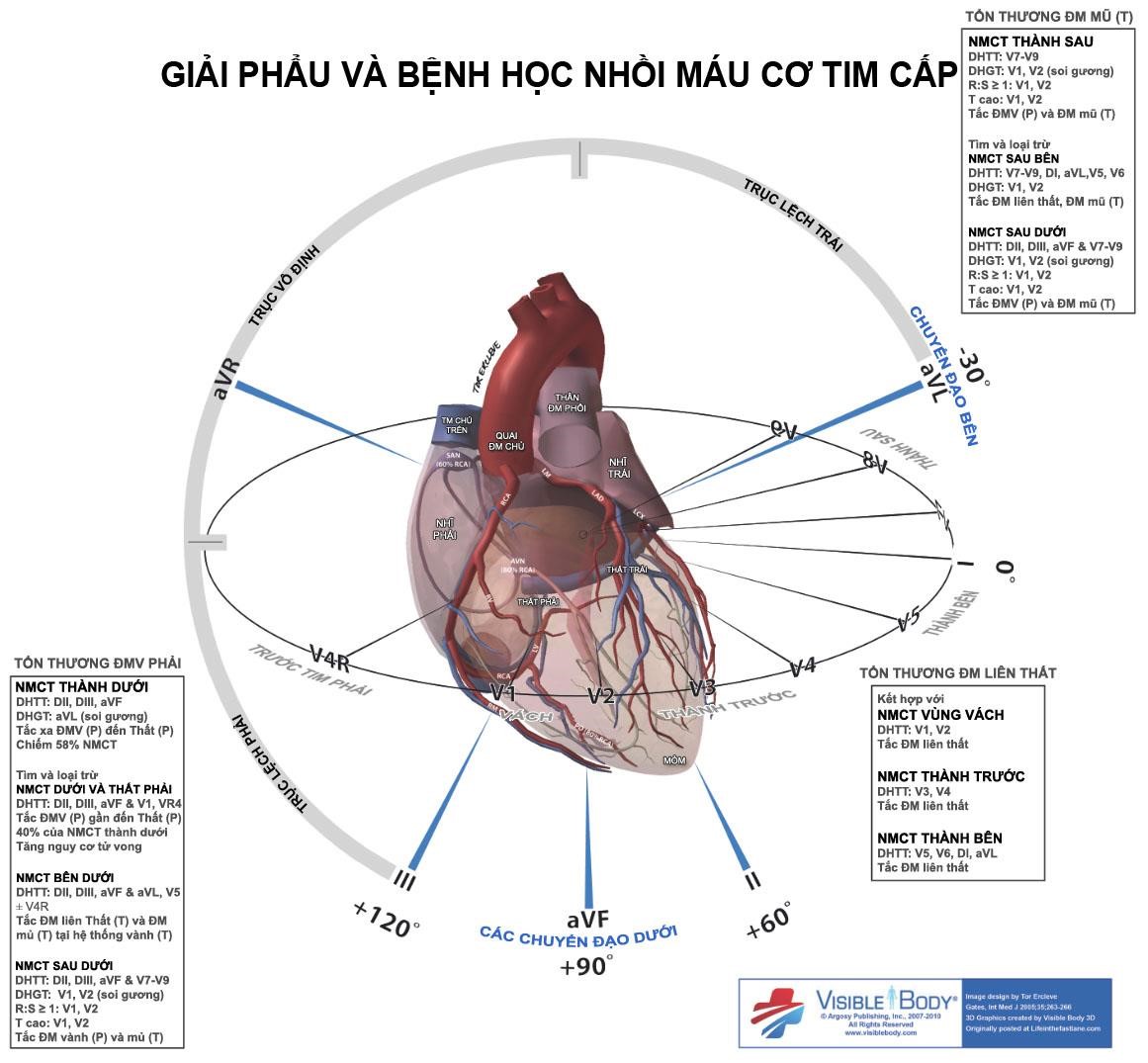
Để xác định động mạch nào bị tổn thương, thiết nghĩ, nếu không phải là chuyên khoa tim mạch, nhất là tim mạch can thiệp thì bạn không cần nhớ. Khi cần, bạn sẽ mở tài liệu ra xem xét, so sánh để xác định cho chính xác.
Tor Ercleve đã phác họa hình ảnh khá cụ thể, rõ ràng và dễ hình dung về xác định vị trí tổn thương các động mạch như sau:
Hình D4.21. Phác họa giải phẩu và bệnh học nhồi máu cơ tim cấp của Tor Ercleve
Hình D4.22. Vị trí tổn thương trong Nhồi máu cơ tim cấp (NMCT), hình của Tor Ercleve
Đánh giá rối loạn nhịp tim
Chẩn đoán rối loạn nhịp thường là rào cản lớn làm cho người mới tiếp cận với điện tâm đồ dễ nhụt chí. Trong khi rối loạn nhịp chỉ được xác định bằng điện tâm đồ.
Để chẩn đoán một rối loạn nhịp bạn cần có phương pháp tiếp cận cho phù hợp mới đỡ rối, giảm sai sót.
Phương pháp tiếp cận
Nhịp đều hay không
Việc xác định này khá đơn giản nhưng hay bị bỏ sót.
Nếu nhịp không đều, bạn phải xem không đều nhưng có quy luật hay không, đặc điểm của nhịp lúc không đều, có phải là nhịp đến sớm (ngoại tâm thu) không
Tần số
Xác định tần số thất (QRS) là nhanh, chậm hay trung bình, lưu ý tốc độ giấy. Nếu tần số nhanh (≥ 100l/ph) thì bạn dựa vào sơ đồ chẩn đoán của nhịp nhanh, còn khi tần số ≤ 60 lần/ph thì sử dụng sơ đồ chẩn đoán của nhịp chậm.
Xác định tần số nhĩ (sóng P) nếu được
Xác định sóng P
Thông thường, sóng P rất dễ thấy, nhất là ở các chuyển đạo DII và V1.
Nếu có sóng P, bạn cần xem có phải làm nhịp xoang không.
Trường hợp rung nhĩ, sóng P được thay bằng cách sóng f lăn tăn không giống nhau.
Trong cuồng nhĩ thì không có đường đẳng điện và sóng P cũng được thay thế bằng những sóng răng cưa nối tiếp nhau.
Sóng P có thể âm hoặc bị che lấp trong QRS – ST khi xung điện xuất phát từ bộ nối hoặc phân ly nhĩ thất
Mối liên quan của sóng P và QRS
Mỗi sóng P có đi kèm với phức bộ QRS không, tỷ lệ P:QRS có phải là 1:1 không
Có bất kỳ sóng P nào không có phức bộ QRS đi sau không
Có bất kỳ phức bộ QRS nào không có sóng P đi kèm không
Trường hợp thỉnh thoảng có QRS không đi kèm với P cần xem xét có phải là ngoại tâm thu hay không
Khoảng PR là bao nhiêu, có cố định hay không, nếu thay đổi thì có chu kỳ không
Thời gian của phức bộ QRS
QRS hẹp (
QRS rộng (≥ 0,12s) nhịp thất hoặc nhịp trên thất có bloc nhánh
Hình thái của phức bộ QRS
Có giống nhau trên cùng chuyển đạo không
Nếu là nhịp đến sớm thì hình thái có giống với nhịp cơ bản không
Nếu QRS rộng thì có hình dạng như thế nào? Có dạng tai thỏ không? Tai thỏ trái hay phải…
Hình D4.23. Các bước phân tích để chẩn đoán rối loạn nhịp
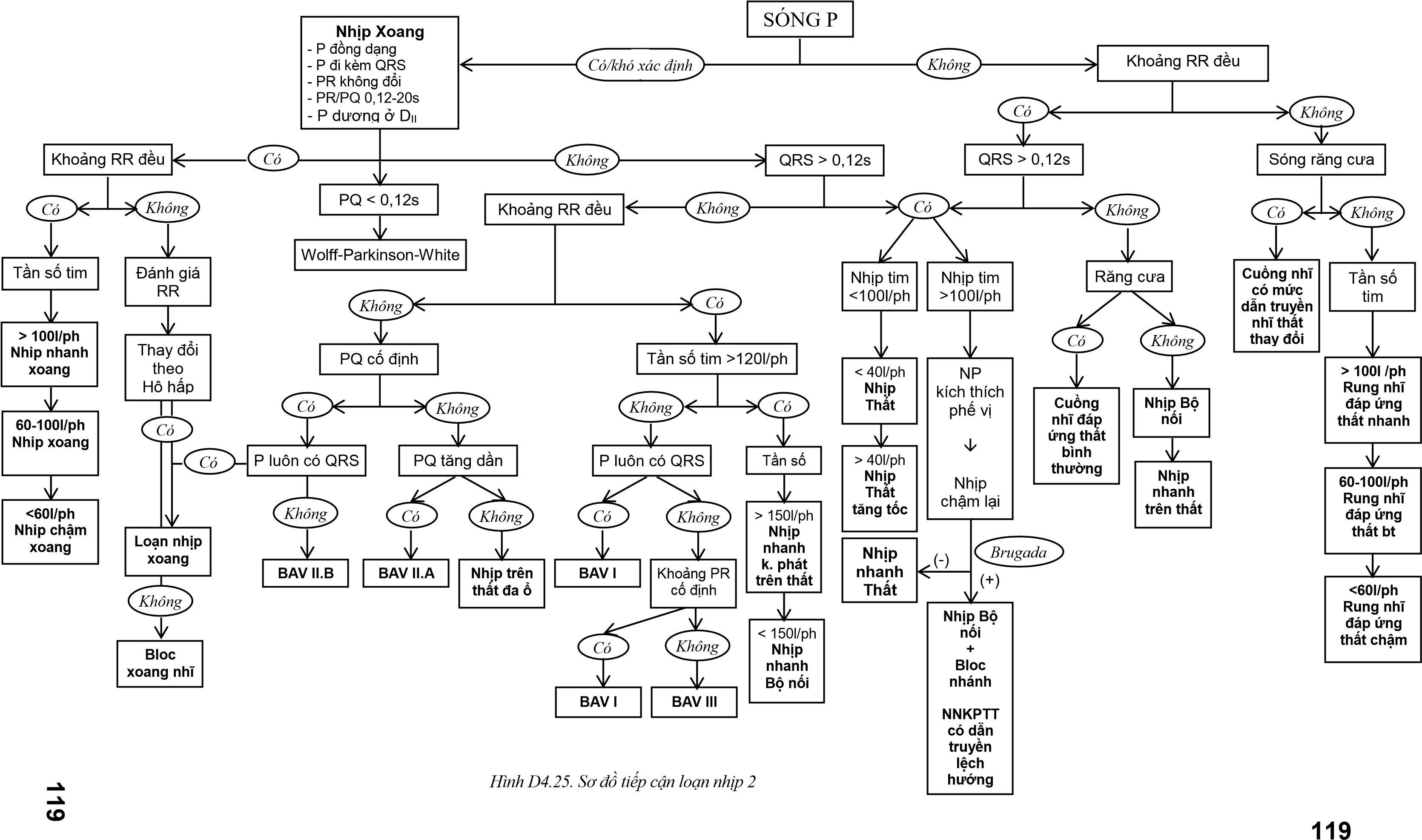
Sơ đồ tiếp cận
Khi tiếp cận loạn nhịp, không nhất thiết phải theo đúng trình tự trên mà tùy theo từng trường hợp cụ thể chúng ta thay đổi thứ tự.
Chẩn đoán rối loạn nhịp thực tế không đơn giản nên không có một sơ đồ hoàn thiện. Nếu đi sâu vào chẩn đoán chuyên khoa tim mạch thì càng rối rắm.
Nhiều sơ đồ chẩn đoán đã được nhiều tác giả áp dụng. Bạn có thể tham khảo các sơ đồ đó trên các tài liệu chuyên khoa. Nhưng mục đích tài liệu này là đơn giản hóa cách đọc, chẩn đoán cho những người không chuyên khoa như chúng ta, thiết nghĩ bạn có thể áp dụng các sơ đồ ở chương rối loạn nhịp là đù.
Dù vậy, tôi cũng xin giới thiệu một số sơ đồ tôi tổng hợp để bạn có thể tham khảo. Tuy nhiên bạn phải cân nhắc khi sử dụng vì độ chính xác không phải tuyệt đối.
Hình D4.24. Sơ đồ tiếp cận loạn nhịp 1
Đánh giá rối loạn tái cực
Rối loạn tái cực bao gồm bất thường của QT, ST và sóng T.
Rối loạn tái cực thường gặp trên lâm sàng nhưng cũng thường bị bỏ sót hoặc nhầm lẫn. Một số người cứ hễ thấy sóng T cao hoặc ST chênh là đọc thiếu máu cơ tim hoặc bệnh lý mạch vành.
Khoảng qt (qt interval)
Khái niệm
Khoảng QT được tính từ đầu phức bộ QRS đến cuối sóng T. Đây là thời gian hoạt động điện của thất, bao gồm khử cực và tái cực.
QT giảm đi khi nhịp tim tăng, do đó khoảng QT phải được điều chỉnh theo nhịp tim.
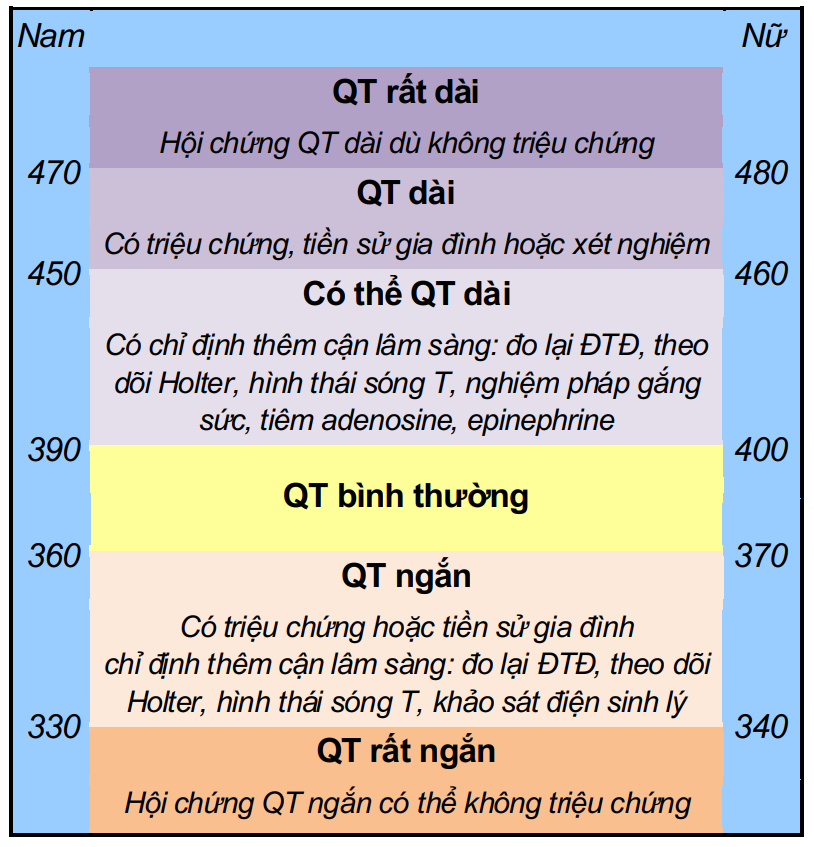
Hội chứng QT dài
Bình thường sẽ khó xác định khoảng QT có kéo dài không vì phải so sánh với đồ thị. Trong khi QT kéo dài là một dấu hiệu nguy cơ loạn nhịp nhanh thất có thể đột tử. Để đơn giản, chúng ta sẽ so sánh khoảng QT với khoảng RR. Bình thường, QT có thời gian ít hơn một nửa thời gian khoảng RR đi trước. Khi QT ≥ 0,52s là một dấu hiệu cảnh báo.
Ở bệnh nhân kéo dài QT (hoặc bẩm sinh hoặc mắc phải), khi tăng nhịp tim, có một độ trễ đáng kể trong việc rút ngắn khoảng QT hoặc thậm chí tăng nhẹ. Người ta đo hai tư thế, nằm và đứng, cách nhau 30 giây. Nếu QTc chênh hơn 50 ms là dấu hiệu của QT kéo dài ẩn.
Bảng D4.2. Thang điểm chẩn đoán QT dài
|
Tiêu chuẩn |
Điểm |
|
Điện tâm đồ |
|
|
1.QTc |
|
|
≥ 480ms |
3 |
|
460-470ms |
2 |
|
450ms (nam) |
1 |
|
2. Xoắn đỉnh |
2 |
|
3. So le sóng T |
1 |
|
4. Sóng T có khất ở 3 chuyển đạo |
1 |
|
5. Tần số tim thấp so với tuổi tương ứng |
0,5 |
|
Lâm sàng: ngất |
|
|
Khi gắng sức |
2 |
|
Không gắng sức |
1 |
|
Điếc bẩm sinh |
0,5 |
|
Tiền sử gia đình |
|
|
Người trong gia đình có hội chứng QT dài |
1 |
|
Người trong gia đình bị đột tử khi |
0,5 |
≥ 4 điểm: chẩn đoán xác định,
2-3 điểm: làm thêm cận lâm sàng
≤ 1 điểm: loại trừ
Bảng D4.3. Tiêu chuẩn QTc (ms) kéo dài theo giới và tuổi
|
|
1-15 tuổi |
Trên 15 tuổi |
|
|
Nam |
Nữ |
||
|
Bình thường |
|||
|
Giới hạn |
440-460 |
430-450 |
450-470 |
|
Kéo dài |
> 460 |
> 450 |
> 470 |
QT ngắn
Ít gặp nhưng cũng có nguy cơ cao loạn nhịp và đột tử.
QT ngắn chủ yếu do ST quá ngắn và T hẹp. Cảnh báo khi QT ≤ 0,37s nhưng chủ yếu dựa thêm vào lâm sàng.
Bảng D4.4. Giá trị QTc (ms) theo giới
Đo QT phân tán (QT dispersion)
QT phân tán là sự chênh lệch giữa QT dài nhất (QTmax) và QT ngắn nhất (QTmin) trong một điện tim đo cùng lúc 12 đạo. QT phân tán lớn được cho là dấu hiệu cảnh báo nguy cơ đột tử.
QT phân tán là một phương cách đo thô và gần đúng sự bất thường của quá trình tái cực.
Hai cách đo tự động và bằng tay thường có sai lệch đáng kể. Nhưng với điện tâm đồ có chất lượng tốt và QT được đo bằng máy thì sai lệch này được khắc phục tốt.
QT phân tán có giá trị khi > 80ms
Những nghiên cứu gần đây cho thấy QT phân tán dài có giá trị tiên lượng xấu ở bệnh nhân bị tiểu đường, tăng huyết áp, nhồi máu cơ tim và suy tim (giá trị giảm dần theo bệnh lý).
Đoạn st
Khái niệm
Đoạn ST được tính từ cuối phức bộ QRS (điểm J) đến đầu sóng T. Đây là khởi dầu của thời gian tái cực thất.
Nguyên nhân quan trọng nhất của bất thường đoạn ST là tổn thương cơ tim.
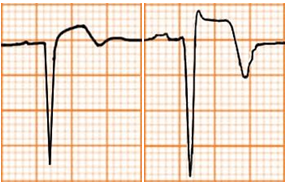
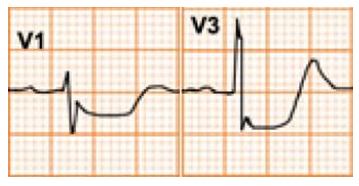
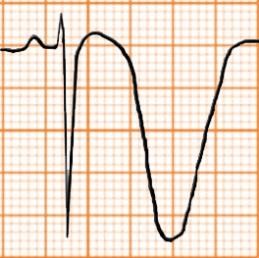
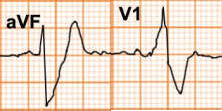
ST chênh lên
Thường gặp trong nhồi máu cơ tim cấp, co thắt mạch vành
Các nguyên nhân khác gồm viêm màng ngoài tim, tái cực sớm lành tính, bloc nhánh trái, phì đại thất trái, phình vách thất, hội chứng Brugada, nhịp nhanh thất, tăng áp lực nội sọ…
Bảng D4.5. Các nguyên nhân thường gặp gây ST chênh lên
|
Bệnh lý |
Đặc điểm |
Điện tâm đồ |
|
Nhồi máu cơ tim cấp (STEMI) |
ST chênh, sóng Q hoại tử Thường có hình ảnh soi gương ở các chuyển đạo đối diện. Tùy tổn thương ở vị trí nào mà có hình ảnh ở chuyển đạo tương ứng |
|
|
Co thắt mạch vành Đau thắt ngực Prinzmetal |
ST chênh lên giống NMCT cấp Thay đổi điện tâm đồ chỉ thoáng qua, đảo ngược với thuốc giãn mạch |
|
|
Viêm màng ngoài tim
|
ST chênh lõm lên – PR chênh xuống trong nhiều chuyển đạo – thường DI, II, III, aVF, aVL và V2 – 6. ST giảm xuống và PR cao trong aVR. |
|
|
Tái cực sớm lành tính |
ST chênh cao lõm nhẹ trong các chuyển đạo trình trước tim nhất là V4, V5 Rãnh hình chữ V với điểm J dương |
|
|
Bloc nhánh trái và Phì đại thất trái
|
ST chênh lên cao, T thẳng đứng trong chuyển đạo với QRS âm (V1 – V3) ST chênh xuống, T âm trong chuyển đạo với QRS dương (V5, V6) QRS dãn. Trong bloc nhánh trái, QRS rộng ≥ 0,12s còn trong phì đại thất trái QRS
|
|
|
Phình thất trái |
Có ST chênh lên với sóng Q sâu và sóng T đảo ngược trong V1 – V3.
|
|
|
Hội chứng Brugada |
ST chênh lên hình vòm Có dạng bloc nhánh phải ở V1-V3 |
|
|
Tăng áp lực nội sọ
|
ST chênh giống thiếu máu cục bộ cơ tim hoặc viêm màng ngoài tim. Hình ảnh điển hình là T sâu, rộng (“sóng T não”).
|
|
ST chênh xuống
Có 3 dạng ST chênh xuống:
Đi lên (upsloping)
Đi xuống (downsloping)
Đi ngang (horizontal).
ST chênh xuống, đi ngang hoặc đi xuống ít nhất 0,5 mm tại điểm J tại ít nhất 2 chuyển đạo tiếp giáp là dấu hiệu thiếu máu cục bộ cơ tim.
ST chênh xuống, đi lên thì không phải là dấu hiệu bệnh lý mạch vành.
Bảng D4.6. Các nguyên nhân thường gặp gây ST chênh xuống
|
Bệnh lý |
Đặc điểm |
Điện tâm đồ |
|
Thiếu máu cục bộ dưới nội tâm mạc (Nhồi máu cơ tim không có ST chênh lên) |
ST chênh xuống rõ ở DI, DII, aVL và V4V6 ST chênh lên không rõ hoặc không điển hình Gặp trong tắc động mạch vành trái |
|
|
Dấu hiệu gián tiếp (soi gương) |
NMCT thành sau sẽ có hình ảnh soi gương ở V1-V3 với ST chên xuống NMCT thành dưới tạo ST chênh xuống đối ứng trong aVL (± DI). NMCT trước bên hoặc thành bên sẽ có ST chênh xuống ở DIII và aVF (± DII). |
|
|
Hiệu lực Digoxin
|
Điều trị bằng digoxin gây ST âm và đi xuống dạng đáy chén. Hình ảnh này thấy ở các chuyển đạo có R chủ đạo (DII, V4-V6) |
|
|
Hạ Kali máu
|
ST chênh xuống và đi xuống, rộng, sóng T phẳng / đảo ngược, sóng U nổi bật QU kéo dài. |
|
|
Phì đại thất phải và Bloc nhánh phải |
ST chênh xuống và sóng T đảo ngược trong các chuyển đạo trước tim bên phải V1 – V3 QRS dãn. Trong bloc nhánh phải, QRS rộng ≥ 0,11s còn trong phì đại thất phải QRS |
|
|
Nhịp tim nhanh trên thất |
ST thường đi ngang rộng và chênh xuống, nhất là trong các chuyển đạo V4 – V6. ST chênh xuống này không nhất thiết có thiếu máu cục bộ cơ tim |
|
Sóng t
Khái niệm
Sóng T đại diện cho tái cực thất và là sóng ít ổn định nhất. Bình thường sóng T thường cùng hướng với QRS trừ các chuyển đạo trước tim bên phải (V1-V2). Sóng T thường không đối xứng với đường lên chậm và xuống nhanh.
Bất thường sóng T không phải lúc nào cũng sẽ có bệnh tim nặng mà có thể gặp ở bệnh nhân sốt, nhiễm toan hoặc nhiễm kiềm, ở người khỏe mạnh hoặc ở phụ nữ mà không rõ nguyên.
Chẩn đoán bất thường sóng T cần phải kết hợp với hình thái của đoạn ST và nhất là căn cứ vào lâm sàng.
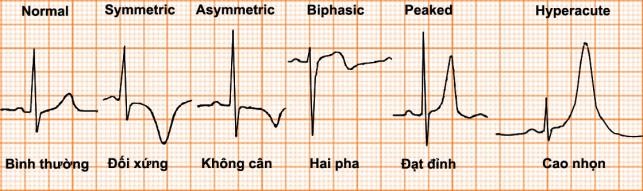
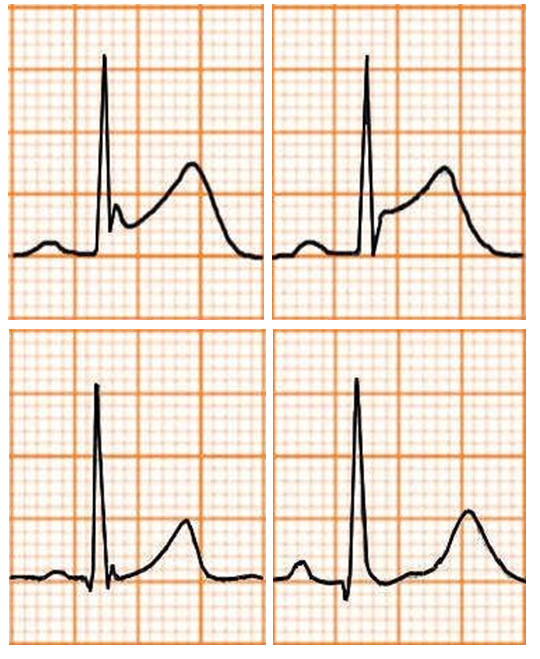
Các dạng sóng T
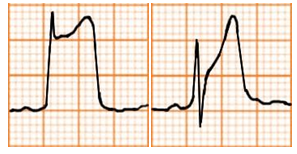
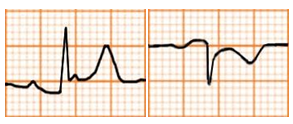
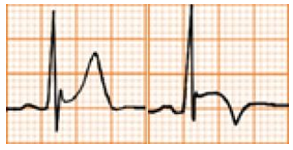
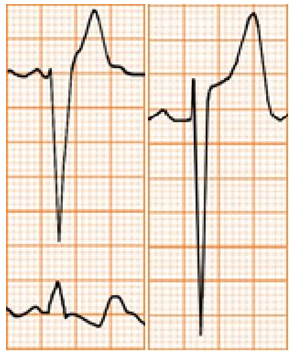
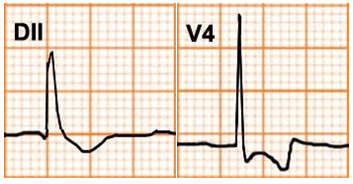
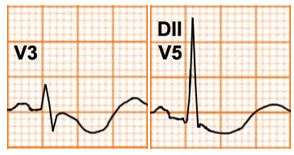
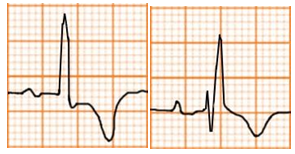
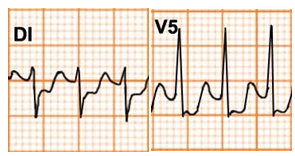
Hình D4.26. Các hình thái của sóng T
Bảng D4.7. Các hình thái của sóng T
|
Bệnh lý |
Đặc điểm |
Điện tâm đồ |
|
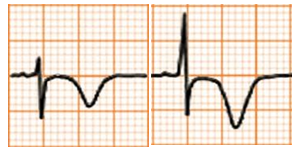
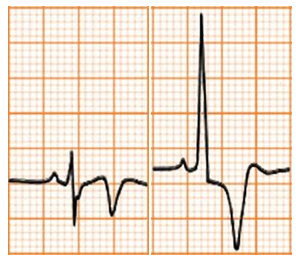
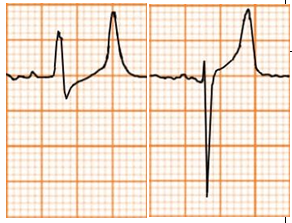
Sóng T cao |
|
|
|
Tăng kali máu |
Sóng T cao, nhọn, đối xứng và hẹp (peaked T waves) Có thể ST chênh lên |
 |
|
Thiếu máu cơ tim |
Sóng T cao, đối xứng nhưng ít nhọn và không hẹp Có thể ST chênh lên |
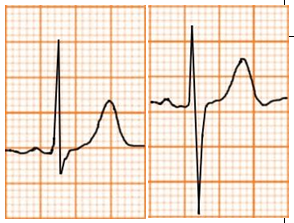 |
|
Nhồi máu cơ tim cấp |
Sóng T rộng, không đối xứng đạt đỉnh hoặc tăng cấp (hyperacute T-waves) trong giai đoạn đầu của NMCT có ST chênh lên. Thường có ST chênh cao và sóng Q. ST có thể chênh xuống trong NMCT không có ST chênh lên, như NMCT vùng trước (de Winter‟s T waves) |
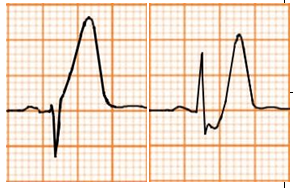 |
|
Sóng T dẹt |
|
|
|
Thiểu năng vành |
Sóng T dẹt ở hầu hết các chuyển đạo Sóng T phục hồi nhanh nếu điều trị hiệu quả |
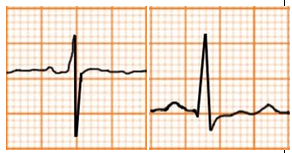 |
|
Hạ kali máu |
Sóng T dẹt Sóng U nổi bật ở V2 và V3 |
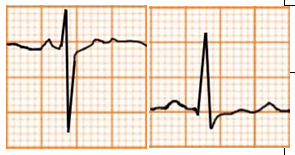 |
|
Sóng T hai pha |
|
|
|
Thiểu năng vành |
Sóng T đi lên rồi đi xuống |
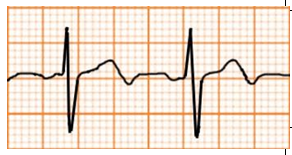 |
|
Hạ kali máu |
Sóng T đi xuống rồi đi lên |
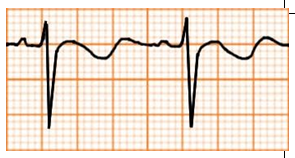 |
|
Sóng T âm |
|
|
|
Nhi |
Sóng T âm sâu ở V1-V3 Là hình ảnh bình thường ở trẻ em Thường đi kèm với R cao ở thất phải và ST không chênh |
|
|
Thiếu niên |
Sóng T âm kéo dài đến tuổi lớn, nhất là ở thanh nữ. Sóng T chênh xuống ≤ 3mm và không đối xứng ở V1-V3 Sóng R không còn ưu thế ở thất phải |
|
|
Nhồi máu cơ tim |
Sóng T âm có kèm theo sóng Q Sóng T thường cân đối |
|
|
Thiếu năng vành |
Sóng T âm đối xứng |
|
|
Bệnh cơ tim phì đại Hypertrophic Cardiomyopathy |
Sóng T âm sâu (khổng lồ) nhưng hẹp, dạng dao găm ở các chuyển đạo trước ngực Phì đại nhĩ trái, thất trái Có thể PR ngắn, sóng delta
|
|
|
Tai biến mạch não Cerebrovascular accident Tăng áp lực nội sọ Raised intracranial pressure |
Sóng T âm sâu và rộng (khổng lồ) Lâm sàng có đột quỵ Có thể thấy ở bệnh nhân bị bloc tim hoàn toàn có cơn Stokes-Adams |
|
|
Bloc nhánh |
Bloc nhánh bên nào thì sóng T âm bên đó Bloc nhánh Phải: R ưu thế, T âm ở V1-V3 Bloc nhánh Trái: R ưu thế, T âm ở V4-V6 và DI, DII |
|
|
Phì đại thất |
Phì đại thất bên nào thì sóng T âm bên đó |
|
|
Thuyên tắc phổi |
Giống phì đại thất phải, với T âm ở V1-V3 |
|
|
Hội chứng Wellens |
Sóng T đảo ngược sâu hoặc hai pha ở V2V3 thường do hẹp ĐM trước dưới trái Không có sóng Q BN có đau ngực toát mồ hôi, đo ĐTĐ có ST chênh lên. Sau khi tái tưới máu thì có hình ảnh của hội chứng Wellens |
|
|
Sóng T so le T waves alternans |
Sóng T luân phiên thay đổi biên độ Có ý nghĩa tiên lượng xấu |
|
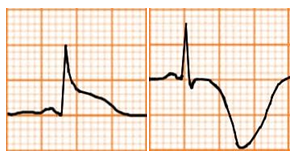
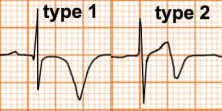
Tái cực sớm
Khái niệm
Thường gặp ở nam giới trẻ. Ngoài ra còn thấy ở vận động viên, dùng cocaine, bệnh cơ tim phì đại thể tắc nghẽn, thông liên thất và/hoặc dày vách liên thất.
Điểm đặc biệt là điện tâm đồ thay đổi theo tần số tim, có sự bình thường hóa khi gắng sức hay tăng nhịp tim, cũng như khi lớn tuổi
Thông thường không có triệu chứng
Cần phân biệt tái cực sớm với các nguyên nhân khác như nhồi máu cơ tim, viêm màng ngoài tim, hội chứng Brugada hay WolffParkinson-White.
Hiện nay, tái cực sớm được xem là một cảnh báo của nguy cơ đột tử ở bệnh nhân tim mạch.
Đặc điểm
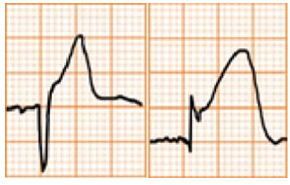
Điểm J dương và có khấc hình chữ V hoặc móc câu tại điểm J.
ST chênh lõm lên rõ ở các chuyển đạo trước tim (V3-V5)
Sóng T lớn, đối xứng
ST chênh lên ít so với sóng T, thường là dưới 2mm trong các chuyển đạo trước tim và dưới 0,5mm trong các chuyển đạo ngoại biên
Không có ST chênh xuống đối ứng (soi gương)
Hình ảnh kéo dài nhiều năm
Hình D4.27. Các hình thái của tái cực sớm
Hình trên: Tái cực sớm theo quan điểm cũ
Hình dưới: Tái cực sớm theo quan điểm mới
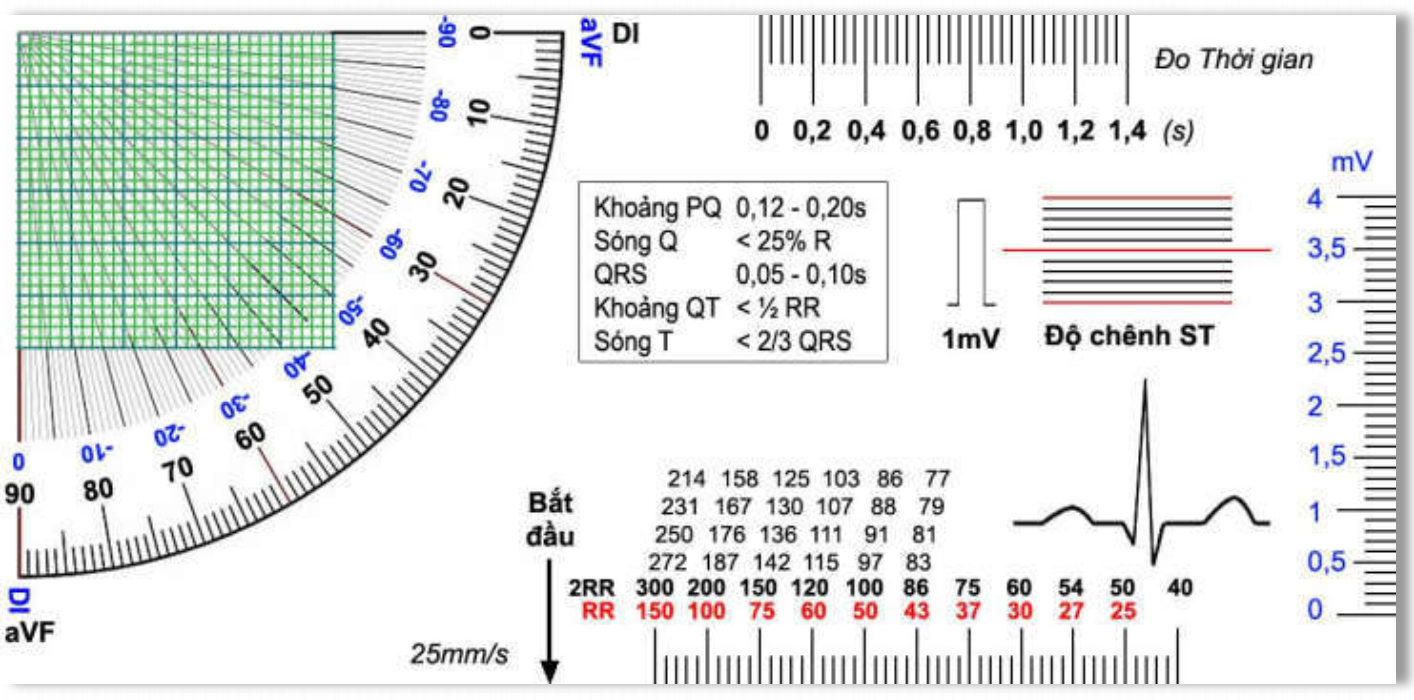
Giới thiệu thước đo điện tâm đồ
Hình D4.28. Thước đo điện tâm đồ
Hiện nay có rất nhiều mẫu thước đo điện tâm đồ được các hãng thuốc giới thiệu. Bạn có thể tìm kiếm trên mạng và lựa chọn cho mình một cây thước như vậy.
Tôi xin giới thiệu một loại thước mà có thể bỏ vừa gọn túi trên của áo blouse hoặc áo sơ-mi nam. Thước này dùng để đo lường ở tốc độ chuẩn là 25mm/s.
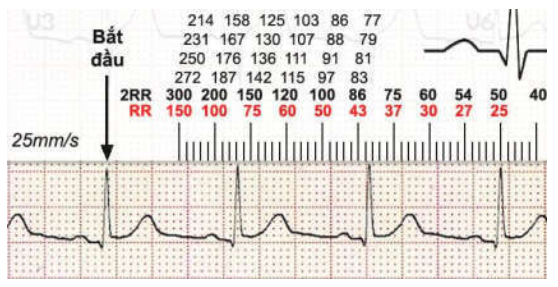
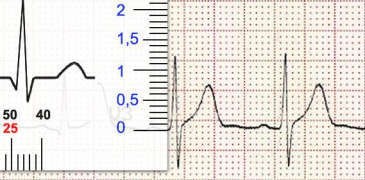
Đo tần số
Chọn một QRS để đỉnh vào mũi tên “Bắt đầu‟
Đỉnh của QRS tiếp theo ở vạch nào thì đọc tần số tương ứng ở hàng số đỏ (RR)
Trường hợp nhịp nhanh thì nên dùng QRS thứ 3 (2RR) và đọc tần số ở hàng số đen.
Tần số tương ứng của vạch cao ở dưới, còn của các vạch thấp ở trên.
Nếu bạn sử dụng khoảng RR để tính tần số mà trùng vào vạch thấp thì dùng số ở 2RR chia cho 2.
Hình D4.29. Đo tần số bằng thước
Trong hình trên, nếu dùng 2RR (màu đen) để tính thì thước đo chỉ ở vạch có tần số 83l/ph. Nếu dùng RR (màu đỏ) thì đỉnh R của QRS tiếp sau rơi vào vạch có tần số 167:2 cũng là ~ 83l/ph.
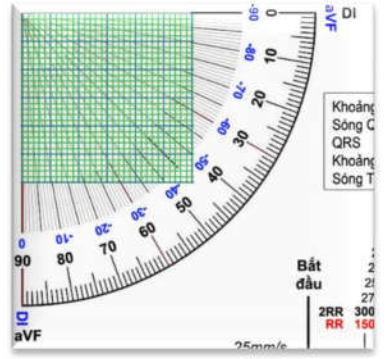
Đo góc trục điện tim
Tính biên độ đại số của DI và aVF, quy chiếu biên độ của hai chuyển đạo trên lên ô ca-rô để xem gặp nhau ở điểm nào sẽ thấy số góc đo tương ứng.
Hình D4.30. Đặt thước đo góc khi trục trung gian
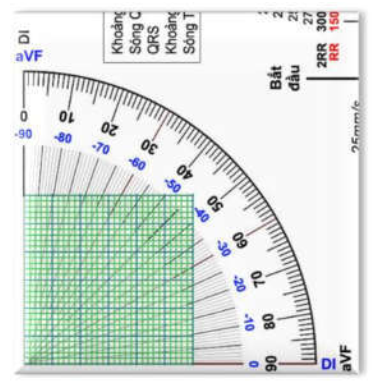
Trường hợp biên độ đại số DI dương và aVF âm, bạn xoay đứng thước lên để đọc số xanh.
Hình D4.31. Đặt thước đo góc khi trục lệch trái
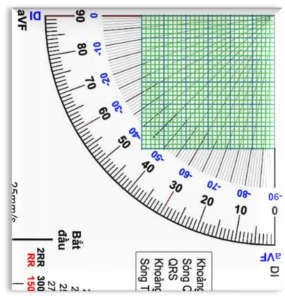
Khi biên độ đại số DI âm và aVF dương thì xoay thước xuống 90° và đọc số đen, sau đó cộng thêm 90°.
Hình D4.32. Đặt thước đo góc khi trục lệch phải
Đo biên độ và thời gian
Bạn có thể đo thời gian ở thanh ngang của thước với đơn vị đo là giây.
Hình D4.33. Đặt thước đo các khoảng, đoạn
Phần thanh dọc bên phải của thước dùng để đo biên độ của sóng.
Hình D4.34. Đặt thước đo biên độ sóng
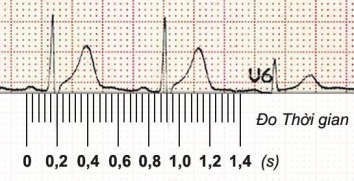
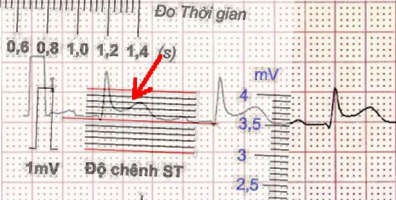
Đo độ chênh của st
Để đo độ chênh của đoạn ST, bạn đặt thước đo sao cho đường đẳng điện trùng vào đường vạch đỏ nằm ngang ở giữa.
Độ chênh của đoạn ST được tính từ điểm giữa của đoạn ST đến đường đẳng điện.
Hình D4.35. Đặt thước đo độ chênh của ST Thước đã được chỉnh nghiêng theo đoạn PP