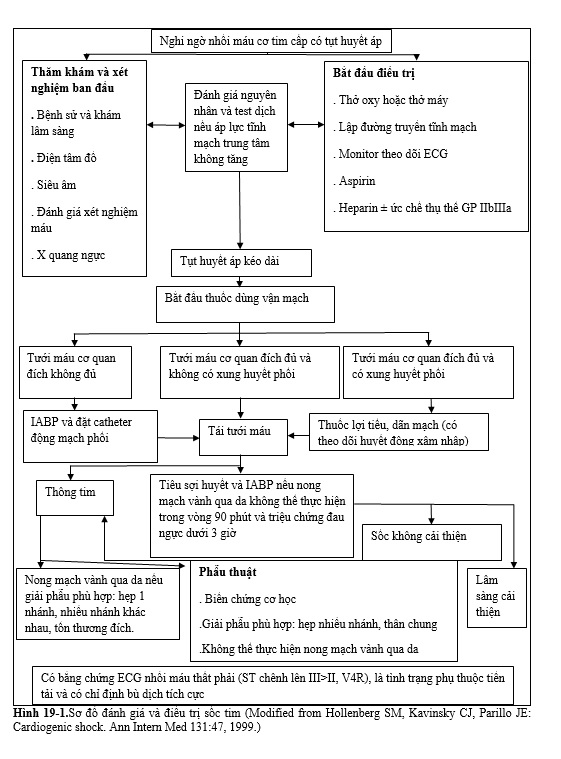
Định nghĩa sốc tim
Sốc tim là trạng thái giảm tưới máu cơ quan đích do suy tim và hệ thống tim mạch mất khả năng cung cấp đủ máu cho tứ chi và các cơ quan sống. Nói chung, bệnh nhân sốc tim có biểu hiện tụt huyết áp kéo dài (huyết áp tâm thu dưới 80-90 mmHg hoặc huyết áp động mạch trung bình thấp hơn 30 mmHg so với bình thường) kèm giảm nặng chỉ số tim (dưới 1.8l/phút/m2) trong khi có áp lực đổ đầy đủ hoặc tăng (áp lực cuối tâm trương thất trái hơn 18 mmHg hoặc áp lực cuối tâm trương thất phải hơn 10-15 mmHg).
Sốc có những kiểu nào ?
Dòng máu được xác định bởi 3 yếu tố: thể tích, kháng lực mạch máu, và chức năng bơm. Có 3 kiểu sốc chính: (1) do giảm thể tích, (2) do dãn mạch hoặc phân bố dịch, (3) do tim. Một số ví dụ về nguyên nhân sốc giảm thể tích bao gồm: xuất huyết dạ dày tá tràng, xuất huyết nặng, tiểu đường nhiễm toan cetone nặng (do hậu quả của giảm thể tích). Một số ví dụ của sốc do dãn mạch: sốc nhiễm trùng, sốc phản vệ, sốc do nguyên nhân thần kinh và sốc do thuốc. Có rất nhiều nguyên nhân gây sốc tim, mặc dù nhồi máu cơ tim cấp là nguyên nhân thường gặp nhất. Sốc tim có thể được phân thành nguyên nhân do tim thật sự như nhồi máu cơ tim và nguyên nhân ngoài tim do tắc nghẽn đường vào (tràn khí màng phổi, chẹn tim) hoặc đường ra (thuyên tắc phổi)
Mô tả các dấu hiệu lâm sàng của sốc tim và các kiểu sốc khác
Bệnh sử và thăm khám lâm sàng giúp chẩn đoán sốc tim. Sờ đầu chi và thăm khám tĩnh mạch cổ có thể cung cấp các đầu mối quan trọng: da ấm gợi ý sốc do dãn mạch; da lạnh, ẩm ướt phản ánh sự tăng tiết adrenalin do phản xạ giao cảm dẫn đến co mạch da, gợi ý sốc giảm thể tích hoặc do tim. Mặt khác, dãn tĩnh mạch cổ, ran phổi và tiếng T3 gợi ý nguyên nhân sốc do tim hơn là giảm thể tích.
Điều quan trọng cần chú ý là thăm khám lâm sàng và X quang phổi có thể không phải là yếu tố dự báo tin cậy cho áp lực mao mạch phổi bít (Pulmonary capillary wedge pressure -PCWP). Cả hai đều chỉ phát hiện tăng áp lực mao mạch phổi bít ở dưới 30% bệnh nhân sốc tim. Ngoài ra, cả chẹn tim và thuyên tắc phổi nặng có thể biểu hiện sốc tim mà không có sung huyết phổi kèm theo. Thông tim phải và đo áp lực buồng tim rất quan trọng trong việc xác định chẩn đoán sốc tim. Vào năm 2004 Trường Môn Tim Mạch Hoa Kỳ và Hội Tim Mạch Hoa Kỳ (ACC/AHA) kết luận rằng thông tim thăm dò động mạch phổi được xem là hữu ích (Khuyến cáo mức độ IIa) ở những bệnh nhân sốc tim.
Có phải tất cả bệnh nhân sốc tim có tăng tần số tim ?
Không. Những bệnh nhân sốc tim do block nhĩ thất độ III hoặc quá liều thuốc (như quá liều thuốc ức chế beta hoặc ức chế canxi) có thể có nhịp chậm và cần phải đặt máy tạo nhịp tạm thời.
Những yếu tố nào xác định áp lực tĩnh mạch trung tâm ?
Áp lực tĩnh mạch trung tâm (Central venous pressure – CVP) bình thường từ 5-12 cm nước. Thể tích nội mạch, áp lực trong lồng ngực, chức năng thất phải, và trương lực tĩnh mạch tất cả đều có ảnh hưởng đến CVP. Để giảm sự thay đổi của CVP do áp lực trong lồng ngực, nên đo CVP ở cuối thì thở ra.
Âm thổi toàn tâm thu lớn ở bệnh nhân sốc tim sau nhồi máu cơ tim cấp có ý nghĩa như thế nào?
Âm thổi toàn tâm thu lớn ở bệnh nhân nhồi máu cơ tim là dấu hiệu của đứt cơ trụ hoặc thủng vách liên thất cấp. Hai biến chứng này có thể không phân biệt được, nhưng thủng vách liên thất cấp thường xảy ra khi nhồi máu cơ tim thành trước vách và thường kèm theo rung miu. Đứt cơ trụ thường gặp trong nhồi máu cơ tim thành dưới và thường không có rung miu. Hai biến chứng này thường gây sốc tim do giảm lượng máu bơm ra ngoài có thể chẩn đoán phân biệt bằng siêu âm hoặc thông tim thăm dò động mạch phổi. Cả hai biến chứng cần phẫu thuật cấp cứu để sữa chữa sớm. Cần chú ý, ở một số bệnh nhân, đặc biệt là bệnh nhân có hở van hai lá cấp, âm thổi có thể nhẹ hoặc không thể nghe được (vì chỉ có chênh áp lực nhỏ giữa thất trái và nhĩ trái [hoặc thất phải]).
Làm thế nào có thể chẩn đoán phân biệt sốc tim và sốc nhiễm trùng?
Trong sốc nhiễm trùng kinh điển, kháng lực mạch máu hệ thống (systemic vascular resistance – SVR) và PCWP giảm và cung lượng tim tăng. Điều này thường ngược lại với những dấu hiệu của sốc tim. Tuy nhiên, giảm có ý nghĩa cung lượng tim có thể xảy ra ở giai đoạn nặng hoặc cuối của sốc nhiễm trùng (sốc nhiễm trùng lạnh, có nguy cơ tử vong rất cao). Nhiều bệnh nhân sốc tim có thể có SVR bình thường (hoặc tương đối thấp) thậm chí khi đang điều trị co mạch. Bệnh nhân sốc tim có thể trở nên khô (PCWP bình thường hoặc thấp) vì dùng lợi tiểu quá mức. Ngược lại, bệnh nhân sốc nhiễm trùng có thể trở nên ướt (PCWP bình thường hoặc cao) do bù dịch quá mức. Do đó, khó có thể chẩn đoán phân biệt sốc tim và sốc nhiễm trùng nếu chỉ dựa vào các tiêu chuẩn huyết động đề cập ở trên.
Nguyên nhân thường gặp nhất của sốc tim là gì ?
Nhồi máu cơ tim cấp vẫn là nguyên nhân hàng đầu gây sốc tim ở Mỹ. Thực ra, mặc dù tần suất sốc tim giảm trong thời đại phát triển nong mạch vành tiên phát, sốc tim vẫn xảy ra ở 5-8% bệnh nhân nhồi máu cơ tim ST chênh lên (STEMI) được nhập viện. Không như những suy nghĩ thông thường, sốc tim có thể xảy ra 2-3% ở bệnh nhân nhồi máu cơ tim không ST chênh lên (NSTEMI). Nói chung, có khoảng 40.000-50.000 bệnh nhân sốc tim hàng năm ở Mỹ.
Mô tả sinh lý bệnh của sốc tim ở những bệnh nhân nhồi máu cơ tim cấp ?
Suy bơm thất trái là nguyên nhân hàng đầu trong hầu hết các dạng sốc tim. Mức độ rối loạn chức năng cơ tim gây sốc tim thường là nặng nhưng không phải luôn như vậy. Giảm tưới máu gây ra phóng thích cathecholamines, làm tăng co bóp cơ tim và tăng dòng máu ngoại biên, nhưng lại làm tăng nhu cầu oxy cơ tim và có khả năng gây loạn nhịp và độc cho tim. Giảm cung lượng tim cũng khởi phát phóng thích vasopressin và angiotensin II dẫn đến cải thiện tưới máu mạch vành và ngoại biên với giá phải trả là tăng hậu tải. Hoạt hóa thần kinh thể dịch cũng kích thích giữ muối và nước, có thể cải thiện tưới máu nhưng làm tăng phù phổi.
Mặt khác, cơ chế phản xạ tăng kháng lực mạch máu hệ thống không hoàn toàn hiệu quả, và nhiều bệnh nhân có kháng lực mạch máu hệ thống bình thường ngay cả khi đang dùng thuốc co mạch. Tình trạng viêm hệ thống, trong đó có sự gia tăng men tổng hợp nitric oxide và sự sản sinh quá mức nitric oxide góp phần vào cơ chế bệnh sinh và dãn mạch không thích hợp trong sốc tim kéo dài.
Mô tả những cơ chế khác gây ra hoặc góp phần vào sốc tim sau nhồi máu cơ tim.
Vấn đề then chốt là cần loại trừ biến chứng cơ học sau NMCT, có thể gây ra hay làm trầm trọng thêm sốc tim. Các biến chứng này bao gồm: thủng vách liên thất, thủng thành tự do, và đứt cột cơ. Siêu âm tim 2D là phương tiện chẩn đoán ưa thích và nên thực hiện ngay khi nghi ngờ có biến chứng cơ học. Ở những bệnh nhân NMCT ST chênh lên nghi ngờ biến chứng cơ học mà không siêu âm được, thông tim thăm dò động mạch phổi nên được thực hiện (khuyến cáo nhóm I theo hướng dẫn ACC/AHA năm 2004). Phát hiện biến chứng cơ học trước khi chụp mạch vành có thể giúp quyết định chiến lược tái tưới máu mạch vành (phẫu thuật tái tưới máu và sửa chữa biến chứng cơ học hơn là nong mạch vành tiên phát).
Các yếu tố góp phần thêm vào sốc sau nhồi máu cơ tim bao gồm: xuất huyết, nhiễm trùng, thiếu máu cục bộ ruột (thiếu máu cục bộ ruột có thể do thuyên tắc sau nhồi máu cơ tim trước rộng hoặc tụt huyết áp kéo dài hay có thể là biến chứng của đặt bóng đối xung động mạch chủ kéo dài).
Rối loạn chức năng thất phải có thể dẫn đến sốc tim không ?
Rối loạn chức năng thất phải có thể gây ra hoặc góp phần gây sốc tim. Sốc tim do thất phải chiếm khoảng 5% tất cả các loại sốc tim sau nhồi máu cơ tim. Suy thất phải có thể giới hạn đổ đầy thất trái do giảm cung lượng tim, do sự tương thuộc giữa hai thất hoặc do cả hai. Điều trị bệnh nhân sốc tim và rối loạn chức năng thất phải thường phải đảm bảo đủ áp lực đổ đầy thất phải để duy trì cung lượng tim và đủ tiền tải thất trái. Tuy nhiên, cần cẩn thận để đảm bảo không đổ đầy quá mức thất phải và làm ảnh hưởng đổ đầy thất trái (do sự tương thuộc giữa hai thất).
Sốc do rối loạn chức năng thất phải đơn thuần có tỉ lệ tử vong cao gần như sốc tim do rối loạn chức năng thất trái và cũng đạt được lợi ích tương tự từ việc tái tưới máu.
Liệt kê những nguyên nhân chính khác gây sốc tim
-
- Hẹp van tim (hẹp van hai lá, van động mạch chủ do thấp)
- Hở van tim (viêm nội tâm mạc nhiễm trùng, đứt dây chằng, hở van động mạch chủ cấp do bóc tách động mạch chủ)
- Chẹn tim
- Thuyên tắc phổi nặng
- Bệnh cơ tim sung huyết mạn tính
- Bệnh cơ tim phì đại
- Bệnh cơ tim Tako-Tsubo
- Viêm màng ngoài tim cơ tim cấp
- Loạn nhịp tim
- U nhầy nhĩ trái
- Do độc tố, do thuốc
- Sốc tim do chấn thương (thủng tim gây chèn ép tim, dập cơ tim, tràn khí màng phổi gây chèn ép)
Điều trị chính đối với bệnh nhân sốc tim do biến chứng của nhồi máu cơ tim là gì?
Tái tưới máu cấp ở bệnh nhân sốc tim cải thiện tử vong đáng kể và được xem là điều trị chính yếu ở bệnh nhân sốc tim sau nhồi máu cơ tim. Nghiên cứu Should We Emergently Revascularize Occluded Coronaries for Cardiogenic Shock (SHOCK) là một nghiên cứu bước ngoặc (1993-1998) bao gồm những bệnh nhân NMCT cấp có biến chứng sốc tim chia làm 2 nhóm: tái tưới máu cấp cứu (152 bệnh nhân) hoặc điều trị nội khoa ổn định trước (150 bệnh nhân). Tử vong ở thời điểm 6 tháng thấp hơn ở nhóm tái tưới máu sớm so với nhóm điều trị nội khoa (50% so với 63%, P=0.03). Ở thời điểm 1 năm, tỉ lệ sống sót là 47% ở nhóm tái tưới máu sớm so với 34% ở nhóm điều trị nội khoa (P<0.03). Lợi ích của tái tưới máu sớm vẫn tiếp tục khi theo dõi kéo dài và chiến lược tái tưới máu sớm đi kèm cải thiện tương đối 67% sống còn sau 6 năm so với điều trị nội khoa bảo tồn. Hiện tại, hướng dẫn của ACC/AHA khuyến cáo tái tưới máu sớm ở bệnh nhân sốc tim ≤75 tuổi (khuyến cáo nhóm I) và những bệnh nhân trên 75 tuổi nếu thích hợp (khuyến cáo nhóm IIa). Prasugrel mới đây đã được FDA chấp thuận. Thuốc này bị chống chỉ định ở bệnh nhân có đột quỵ hoặc tai biến mạch máu não thoáng qua trước đây.
Biện pháp tái tưới máu tốt nhất ở bệnh nhân sốc tim do biến chứng của nhồi máu cơ tim là gì ?
Trong số những bệnh nhân được đưa vào nhóm tái tưới máu trong nghiên cứu SHOCK, can thiệp mạch vành qua da chiếm khoảng 64% tỉ lệ tái tưới máu và phẫu thuật bắc cầu mạch vành chiếm 36%. Mặc dù những bệnh nhân trong nhóm phẫu thuật bắc cầu mạch vành có tỉ lệ đái tháo đường nhiều hơn và mạch vành xấu hơn, tỉ lệ sống còn là tương đương nhau giữa hai nhóm. Do đó phẫu thuật bắc cầu mạch vành cấp cứu là chiến lược điều trị quan trọng ở bệnh nhân sốc tim và nên được xem là biện pháp tái tưới máu bổ sung cho can thiệp mạch vành qua da ở những bệnh nhân có bệnh lý mạch vành nặng.
Hướng dẫn của ACC/AHA khuyến cáo phẫu bắc cầu mạch vành ở những bệnh nhân sốc tim có tổn thương nhiều nhánh mạch vành. Tuy nhiên, có thể thực hiện nong mạch vành qua da chia làm nhiều thì nếu không thể phẫu thuật bắc cầu mạch vành. Có thể xem xét nong mạch vành một thì nếu bệnh nhân vẫn còn sốc sau khi đã can thiệp nhánh động mạch thủ phạm và nếu các nhánh mạch vành khác giảm dòng chảy nặng và nuôi vùng cơ tim lớn. Khi bệnh nhân sốc tim được can thiệp mạch vành, việc đặt stent và thuốc ức chế thụ thể glycoprotein IIb/IIIa cải thiện dự hậu tức thì và được khuyến cáo mạnh mẽ.
Thời điểm tái tưới máu có thật sự quan trọng trong việc điều trị bệnh nhân sốc tim không?
Điều nhất thiết là tái tưới máu phải được thực hiện ngay tức thì. Ở những bệnh nhân NMCT ST chênh lên có sốc tim, nong mạch vành tiên phát nên được thực hiện trong khoảng thời gian cửa bóng thích hợp (dưới 90 phút). Mặc dù tiêu sợi huyết ít hiệu quả, nó được chỉ định khi can thiệp mạch vành qua da không thể thực hiện sớm và khi NMCT và sốc tim chỉ mới trong vòng 3 giờ. Không giống như người ta thường nghĩ, phẫu thuật bắc cầu mạch vành có thể thực hiện sớm. Trong nghiên cứu SHOCK, bệnh nhân được phẫu thuật bắc cầu ở thời điểm trung bình là 2.7 giờ sau khi chia nhóm ngẫu nhiên. Điều quan trọng cần nhấn mạnh là khoảng ¾ bệnh nhân bị sốc tim sau nhồi máu cơ tim xuất hiện sốc sau khi nhập viện. Do đó, tái tưới máu lập tức hoặc sớm sau nhồi máu cơ tim cấp có thể được sử dụng như là biện pháp dự phòng sốc tim xảy ra.
Mô tả điều trị nội khoa cơ bản ở bệnh nhân sốc tim
Điều trị kháng kết tập tiểu cầu và kháng đông với aspirin và heparin nên được sử dụng ở tất cả bệnh nhân nhồi máu cơ tim. Mặc dù còn bàn cãi, một số người ủng hộ việc trì hoãn sử dụng clopidogrel cho đến khi chụp mạch vành thực hiện xong. Điều này quan trọng trong những trường hợp cần phẫu thuật bắc cầu mạch vành ngay. Thuốc ức chế thụ thể Glycoprotein IIb/IIIa (chủ yếu là abciximab) dùng đường tĩnh mạch nên sử dụng thêm vào trong phần lớn các ca can thiệp mạch vành qua da. Nên tránh các thuốc giảm co bóp cơ tim và dãn mạch (kể cả nitroglycerine). Cần cung cấp oxy tối ưu và quyết định thông khí cơ học sớm. Điều trị insuline tích cực được khuyến cáo ở bệnh nhân sốc tim (đồng thời tránh hạ đường huyết). Điều trị chống loạn nhịp (amiodarone đường tĩnh mạch) nên được cho khi cần thiết.
Các thuốc hỗ trợ tăng co bóp cơ tim và vận mạch có thể cần thiết để cải thiện huyết động trong thời gian ngắn. Mặc dù thuốc tăng co bóp cơ tim có vai trò quan trọng trong điều trị sốc tim vì sốc tim liên quan đến suy co bóp cơ tim, thuốc này làm tăng sử dụng ATP, vì vậy lợi ích về mặt huyết động trong thời gian ngắn phải đánh đổi với việc tăng nhu cầu oxy cơ tim. Liều vận mạch càng cao thì sống còn càng thấp. Vì vậy những thuốc này nên được dùng liều thấp nhất và thời gian ngắn nhất khi có thể. Hướng dẫn của ACC/AHA khuyến cáo sử dụng norepinephrine trong những trường hợp tụt huyết áp nặng vì hiệu quả mạnh mẽ của nó. Thông thường, dobutamine là thuốc tăng co bóp cơ tim cần dùng.
Biện pháp điều trị cơ học chính trong sốc tim là gì ?
Bóng đối xung động mạch chủ (Intraaortic ballon counterpulsation- IABP) từ lâu đã là biện pháp điều trị hỗ trợ cơ học chính trong sốc tim. IABP nên được bắt đầu sớm, thậm chí trước khi chuyển bệnh nhân đi tái tưới máu mạch vành. Bóng đối xung động mạch chủ (IABP) cải thiện tưới máu mạch vành và ngoại biên bằng cách bơm bóng trong kỳ tâm trương (tăng tưới máu) và tăng hiệu quả của thất trái bằng cách xả bóng trong kỳ tâm thu (giảm hậu tải). Vì vậy, thời điểm chính xác bơm và xả bóng rất quan trọng để có được hỗ trợ huyết động tối ưu cho tim đang bị suy. Trong nghiên cứu SHOCK, 86% bệnh nhân được đặt IABP. Tỉ lệ biến chứng chung là 7% và biến chứng nặng là 3%, và thường gặp hơn ở phụ nữ, bệnh nhân tạng người nhỏ và có bệnh lý mạch máu ngoại biên.
Vai trò của hỗ trợ tuần hoàn toàn bộ trong sốc tim là gì ?
Hỗ trợ tuần hoàn cơ học tạm thời với dụng cụ hỗ trợ thất trái (left ventricular assist device -LVAD) ngăn chặn vòng xoắn bệnh lý thiếu máu cục bộ cơ tim, tụt huyết áp, và rối loạn chức năng cơ tim và cho phép phục hồi cơ tim ngủ đông, choáng váng và phục hồi rối loạn thần kinh thể dịch. LVAD giúp tuần hoàn máu giàu oxy thông qua một dụng cụ hút máu từ tim trái và trả máu về động mạch hệ thống với dòng chảy liên tục hoặc theo mạch đập. Dụng cụ này được sử dụng chủ yếu trong lúc chờ phẫu thuật tái tưới máu mạch vành, mặc dù nó cũng được sử dụng như biện pháp điều trị cuối cùng ở những bệnh nhân bệnh cơ tim giai đoạn cuối không có lựa chọn điều trị khác. Những hạn chế chủ yếu của nó là biến chứng liên quan dụng cụ và suy cơ quan không hồi phục. Dụng cụ hổ trợ thất trái do phẫu thuật viên đặt sẽ lấy máu thông qua ống thông đặt ở mỏm thất trái và trả máu trở về động mạch chủ lên.
Dụng cụ hỗ trợ thất trái đặt qua da hiện nay đã có mặt và có thể được đặt ở phòng thông tim. Dụng cụ có tên TandemHeart lấy máu từ nhĩ trái qua ống thông đặt ở tĩnh mạch đùi và đi vào nhĩ trái qua chỗ chọc vách liên nhĩ. Dòng máu sau đó được trả về động mạch hệ thống, thường là động mạch đùi và tưới máu ngược cho động mạch chủ bụng, ngực. Một dụng cụ đặt qua da khác, có tên Impella, là một bơm máu đặt trong lòng mạch có đường kính ngang rất nhỏ, nó có thể đưa qua động mạch đùi và đặt vào giữa van động mạch chủ vào thất trái, dụng cụ này sẽ làm giảm gánh thất trái và hỗ trợ cơ học trong thời gian ngắn cho tim bị suy. Hỗ trợ tuần hoàn ngoài cơ thể (ECLS: extracorporeal life support) là hệ thống cho máu tuần hoàn ngoài cơ thể đi qua một màng lọc tạo oxy (membrane oxygenator) làm giảm một phần công của tim phải, tim trái và phổi. Cần có các thử nghiệm phân nhóm ngẫu nhiên để đánh giá đầy đủ vai trò của các biện pháp hỗ trợ tuần hoàn khác nhau trong sốc tim.
Tỷ lệ bệnh tật và tử vong trong sốc tim như thế nào ?
Trong kỷ nguyên hiện đại, tỷ lệ tử vong do sốc tim vào khoảng 50% (thấp hơn nhiều so với trước đây là 80-90%). Trong nghiên cứu SHOCK, tỷ lệ sống sót sau 3 năm và 6 năm ở những bệnh nhân được tái tưới máu sớm là 41% và 33% theo thứ tự trên, và lợi ích điều trị kéo dài đến sau 6 năm. Điều quan trọng là có 83% số bệnh nhân sống sót sau 1 năm trong nghiên cứu SHOCK có độ suy tim NYHA I hoặc II và phần lớn số bệnh nhân này có chất lượng cuộc sống chấp nhận được cho tới thời điểm theo dõi 6 năm. Do đó, sốc tim xem như là tình trạng rất nặng nhưng có thể điều trị (và có thể dự phòng) được, khi điều trị tích cực và đúng thời điểm thì có cơ hội hồi phục hoàn toàn.
Tài liệu tham khảo, tài liệu nên đọc và websites
- Menon V, Hochman JS: Treatment and Prognosis of Cardiogenic Shock Complicating Acute Myocardial Infarction: http://www.utdol.com
- Sharma S, Zevitz M: Cardiogenic Shock: http://www.emedicine.com
- Antman EM, Anbe DT, Armstrong PW, et al: ACC/AHA guidelines for the management of patients with ST-elevation myocardial infarction, Circulation 110(9):e82-e292, 2004.
- Antman EM, Hand M, Armstrong PW, et al: 2007 focused update of the ACC/AHA 2004 Guidelines for the Management of Patients With ST-Elevation Myocardial Infarction, Circulation 117(2):296-329, 2008.
- Anderson JL, Adams CD, Antman EM, et al: ACC/AHA 2007 guidelines for the management of patients with unstable angina/non–ST-elevation myocardial infarction, J Am Coll Cardiol 50(7):e1-e157, 2007.
- Hochman JS, Sleeper LA, Webb JG, et al: Early revascularization and long-term survival in cardiogenic shock complicating acute myocardial infarction, JAMA 295(21):2511-2515, 2006.
- Hochman JS, Sleeper LA, Webb JG, et al: Early revascularization in acute myocardial infarction complicated by cardiogenic shock. SHOCK Investigators. Should we emergently revascularize occluded coronaries for cardiogenic sốc, N Engl J Med 341(9):625-634, 1999.