Đại cương
Điều trị rung nhĩ bằng sóng Radio frequency (RF) qua catheter là một phương pháp điều trị can thiệp tim mạch hiện đại, ưu việt mà các phương pháp điều trị khác như dùng thuốc hay phẫu thuật không thể đạt được hiệu quả tối ưu. Tỷ lệ điều trị thành công rối loạn nhịp này bằng sóng Radio frequency khoảng 60 – 90%.
Chỉ định
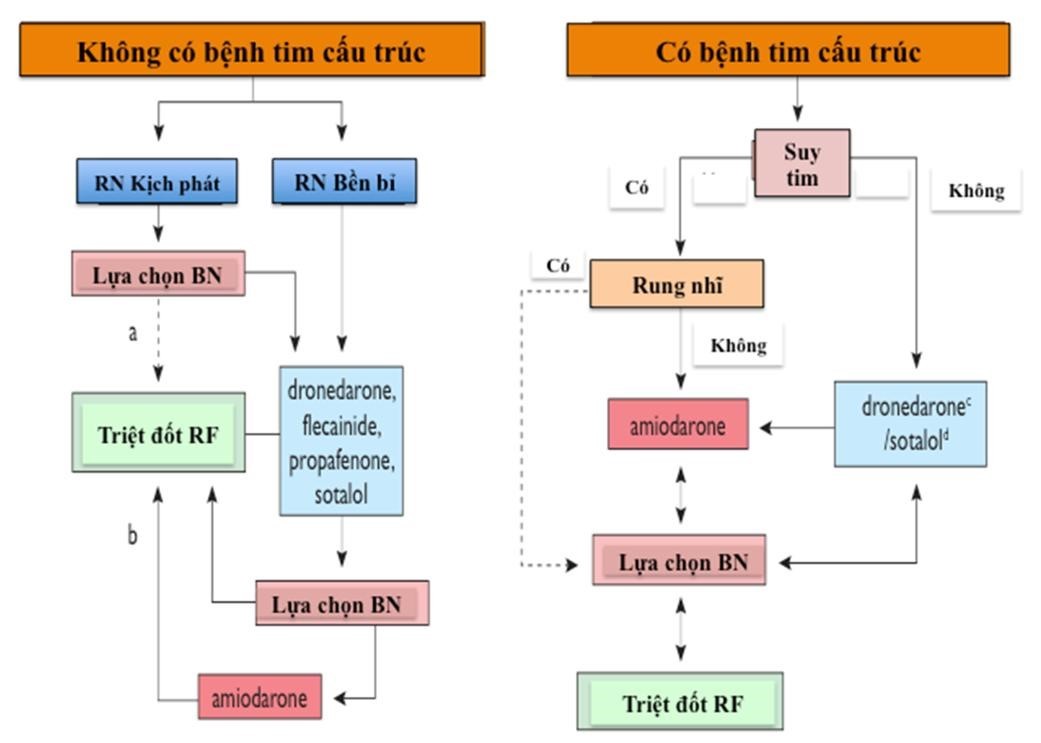
Chỉ định điều trị rung nhĩ bằng sóng RF phụ thuộc vào tình trạng lâm sàng và quyết định của người bệnh. Dựa và tính chất rối loạn nhịp trên lâm sàng để quyết định phương pháp điều trị phù hợp như: tần suất, thời gian xuất hiện, triệu chứng của người bệnh, hiệu quả của việc dùng thuốc phòng rối loạn nhịp cũng như là khả năng dung nạp với thuốc, các bệnh lý tim mạch kèm theo. Nhưng do hiệu quả phòng cơn của thuốc không cao (50 – 70%) nên điều trị bằng RF vẫn được coi là lựa chọn đầu tiên với những trường hợp đã có rung nhĩ cơn hoặc rung nhĩ bền bỉ.
Do đó, chỉ định của phương pháp triệt đốt rung nhĩ qua catheter cho tất cả các trường hợp điều trị nội khoa thất bại (ngoại trừ bệnh lý tim mạch có chỉ định phẫu thuật tim mở thì kết hợp phẫu thuật MAZE) trong việc phòng ngừa rung nhĩ tái phát có triệu chứng chưa buồng nhĩ trái chưa giãn quá nhiều (
Chống chỉ định
Người bệnh suy tim nặng (Suy tim độ IV).
Rung nhĩ trên người bệnh mắc bệnh lý van tim có chỉ định phẫu thuật tim hở.
Nhiễm khuẩn cấp.
Rối loạn đông máu.
Huyết khối trong buồng tim.
Tai biến mạch máu não mới.
Nhĩ trái giãn quá nhiều (> 50mm).
Tuổi quá cao (>80 tuổi).
Rung nhĩ trên người bệnh có Hội chứng suy nút xoang bệnh lý.
Rung nhĩ trên người bệnh có Blốc nhĩ thất tiến triển
Rung nhĩ trên người bệnh Basedow đang tiến triển.
Người bệnh quá lo sợ không cộng tác với thầy thuốc.
Chuẩn bị
Người thực hiện
Kíp thăm dò điện sinh lý tim và điều trị RF gồm:
03 Bác sĩ trực tiếp thăm dò điện sinh lý tim và điều trị RF: 1 bác sĩ chính, 2 bác sĩ trợ giúp.
02 kỹ thuật viên trực tiếp phục vụ và theo dõi, ghi chép các kết quả trong quá trình thủ thuật.
01 kỹ thuật viên gây mê.
01 kỹ thuật viên hoặc 01 kỹ sư của buồng máy chụp mạch.
Phương tiện
Phòng chụp mạch kỹ thuật số xóa nền cơ bản
Thuốc cấp cứu: đủ các thuốc cấp cứu thiết yếu về tim mạch và nội khoa nói chung.
Thuốc dùng trong Thăm dò điện sinh lý tim: Isoproterenol TM, Procainamide TM, Adenosine TM, Atropine TM.
Thuốc dùng trong gây mê và giảm đau: propofol, fentanine, mydazolam, perfangan, morphine,…
Thuốc chống đông: Heparine và thuốc trung hòa Heparine: protamine sulphat.
Máy chụp mạch kỹ thuật số một bình diện hoặc 2 bình diện đồng bộ có khả năng chuyển động nghiêng phải, nghiêng trái.
Máy sốc điện, tạo nhịp tim tạm thời, hệ thống monitor theo dõi trong suốt quá trình làm thủ thuật.
Hệ thống máy thăm dò điện sinh lý tim
Máy kích thích tim theo chương trình, có khả năng nhận cảm sóng QRS.
Hệ thống thăm dò điện sinh lý tim với thiết bị ghi nhận tín hiệu trong buồng tim và điện tâm đồ bề mặt: tối thiểu 20 kênh có thể hiệu chỉnh biên độ và cường độ tín hiệu; tốc độ theo dõi từ 25 đến 300mm/s.
Máy đốt tạo năng lượng sóng Radiofrequency
Máy có thể tương thích với nhiều loại catheter đốt RF.
Hệ thống máy lập bản đồ nội mạc buồng tim 3 chiều
Có tính năng định vị 3 chiều lập bản đồ giải phẫu buồng tim kết hợp với bản đồ điện học và điện trở trong buồng tim.
Máy bơm nước cho điện cực đốt kiểm soát nhiệt
Máy bơm có khả năng hoạt động độc lập hoặc tự động kết hợp với máy đốt RF.
Dụng cụ và vật tư tiêu hao
Dụng cụ mở đường vào mạch máu (Introduce) loại 5F, 6F, 7F, 8F.
Dụng cụ mở đường mạch máu loại dài (Long sheath) kích cỡ SL0 để qua vách liên nhĩ.
Kim chọc vách liên nhĩ Brockenbrough và mullin guidewide.
Dây điện cực biopolar/unipolar các kích cỡ 5F, 6F và cáp nối cùng loại.
Dây điện cực chẩn đoán LASSO 10 cực Bipolar có thể điều chỉnh linh hoạt từ bên ngoài để ghi nhận tín hiệu điện học trong buồng tim, khoảng cách giữa các cực là 2mm.
Điện cực đốt RF có kiểm soát nhiệt độ kích cỡ 7F một hướng hoặc 2 hướng với đầu đốt 4mm hoặc 8mm có hệ thống phun nước kiểm soát nhiệt ở xung quanh đầu đốt. Điện cực đốt tương thích với hệ thống định vị 3 chiều và có khả năng điều khiển độ cong từ bên ngoài.
Catheter multi purpose và catheter Amplaser để chụp buồng tim và các tĩnh mạch phổi.
Dung dịch NaCl 0,9%.
Dung dịch gây tê tại chỗ: Novocain 2%.
Thuốc mê toàn thân: propofol, midazolam, fentanine.
Bộ kít thử đông máu ACT nhanh.
Bơm tiêm nhựa dùng 01 lần: 10ml: 4 chiếc; 5ml: 5 chiếc.
Bơm tiêm cản quang có đầu xoáy cố định: 01 chiếc.
Kim chọc mạch: 02 chiếc.
Gạc vô khuẩn, khăn mổ vuông, găng tay vô khuẩn các cỡ.
Bơm tiêm đặc biệt bơm thuốc cản quang và thuốc cản quang chỉ dùng cho những trường hợp cần thiết (Hệ thống bơm chụp buồng tim tự động).
Băng ép cầm máu dùng khi kết thúc thủ thuật.
Người bệnh
Trước khi tiến hành thủ thuật, bác sĩ thăm khám người bệnh cẩn thận, giải thích đầy đủ cho người bệnh, phát hiện các chống chỉ định, làm các xét nghiệm cần thiết.
Người bệnh và người nhà viết cam kết thực hiện kỹ thuật can thiệp sau khi được giải thích đầy đủ về quy trình kỹ thuật.
Người bệnh đã được tắm rửa, vệ sinh sạch sẽ và nhịn ăn trước khi làm can thiệp ít nhất 6 giờ.
Hồ sơ bệnh án
Trước khi làm thủ thuật người bệnh phải được nhập viện điều trị nội trú với bệnh án đúng quy định điều trị nội trú của Bộ Y tế.
Người bệnh có đủ các xét nghiệm cần thiết trước khi can thiệp: Xét nghiệm đông máu cơ bản, nhóm máu, công thức máu, sinh hóa máu, tổng phân tích nước tiểu, xét nghiệm HIV, HBsAg.
Người bệnh được siêu âm tim qua thành ngực đánh giá kích thước và chức năng tim cũng như các bệnh tim thực thể.
Người bệnh được siêu âm tim qua thực quản trong 48 giờ trước khi làm can thiệp để chắc chắn không có huyết khối trong các buồng tim đặc biệt ở nhĩ trái và tiểu nhĩ trái.
Người bệnh phải được ghi Điện tâm đồ thường quy và Holter Điện tâm đồ 24 giờ.
Người bệnh được chụp MSCT (ít nhất là 16 dãy) nhĩ trái và tĩnh mạch phổi làm cơ sở để dựng hình buồng tim khi can thiệp.
Ngừng các thuốc chống rối loạn nhịp ít nhất gấp 2 lần thời gian bán hủy.
Ngừng các thuốc chống đông máu như Aspirin, kháng Vitamin K trước ngày can thiệp 5 ngày, thay thế bằng Heparin trọng lượng phân tử thấp dự phòng huyết khối khi ngừng các loại thuốc trên.
Các bước tiến hành
Người bệnh nằm yên trên bàn can thiệp được thở ôxy hỗ trợ qua mask.
Người bệnh được đặt các đường truyền tĩnh mạch ngoại biên để truyền muối, đường, thuốc giảm đau và thuốc gây mê.
Đặt sonde tiểu theo dõi nước tiểu.
Dán các điện cực theo dõi.
Lắp đặt các điện cực của hệ thống định vị 3 chiều tim.
Đường vào tim: Đưa các điện cực 5F, 6F vào xoang tĩnh mạch vành, vùng cao nhĩ phải, mỏm thất phải, bó His qua tĩnh mạch đùi phải và tĩnh mạch dưới đòn trái.
Theo dõi huyết động bằng huyết áp liên tục có xâm nhập qua động mạch quay hoặc động mạch đùi.
Chọc xuyên vách liên nhĩ bằng kim Brockenbrough và đưa dụng cụ mở đường máu loại dài từ tĩnh mạch đùi qua vách liên nhĩ sang nhĩ trái.
Tiêm Heparine tĩnh mạch 100 UI/kg sau đó duy trì 30 – 50UI/kg/giờ. Theo dõi ACT mỗi 45 phút điều chỉnh liều Heparine sao cho ACT duy trì 300 – 400 giây.
Đưa các ống thông multi purpose và Amplazer qua ống thông loại dài chụp buồng nhĩ trái và các tĩnh mạch phổi bằng thuốc cản quang dùng đường tĩnh mạch.
Đưa điện cực Lasso 10 cực và Điện cực đốt tương thích với hệ thống máy dựng hình ba chiều buồng tim vào nhĩ trái để lập bản đồ nhĩ trái theo quy trình chuyên môn riêng biệt.
Thăm dò điện sinh lý tim xác định các vị trí cần triệt đốt trong rung nhĩ.
Triệt đốt bằng năng lượng sóng có tần số radio các vị trí đã xác định với mức năng lượng từ 25 – 35W, nhiệt độ từ 40 – 500C, điện trở 80 – 120 Ohm, với hệ thống khu trú nhiệt độ mô bằng nước bơm liên tục 15 – 25ml/phút.
Sau khi triệt đốt thành công tiến hành thăm dò điện sinh lý tim để đánh giá kết quả sớm.
Rút điện cực, rút các ống thông, ngừng thuốc mê, trung hòa Heparine bằng Protamine sulfat nếu cần thiết.
Băng ép vô khuẩn cầm máu vị trí chọc mạch 6 – 8 giờ.
Chuyển người bệnh về phòng theo dõi tích cực sau can thiệp 24 giờ.
Theo dõi
Trong suốt quá trình can thiệp người bệnh luôn được theo dõi huyết áp xâm nhập liên tục, theo dõi điện tâm đồ liên tục, theo dõi SpO2, theo dõi nước tiểu.
Theo dõi toàn trạng người bệnh phát hiện sớm biến chứng nếu xảy ra để kịp thời xử trí.
Sau can thiệp người bệnh được theo dõi sát trong vòng 24 giờ phát hiện biến chứng, chảy máu,…
Tai biến và xử trí
Ngừng tim vô tâm thu
Ép tim ngoài lồng ngực, tạo nhịp tạm thời. Đề phòng phải có hệ thống theo dõi hoạt động tốt, chú ý theo dõi người bệnh.
Rung thất
Bình tĩnh sốc điện với liều điện 150 – 200J (Biphasic) hoặc 200 – 300J (monophasic).
Cường phế vị
Lập tức nâng 2 chân người bệnh vuông góc với bàn can thiệp 900, Atropine tĩnh mạch, truyền dịch nhanh.
Đề phòng giải thích để người bệnh an tâm, chuẩn bị gây tê tại chỗ, giảm đau tốt.
Tắc mạch do cục máu đông mới hình thành
Dự phòng bằng Heparin tĩnh mạch 2000 – 5000UI, không để cục máu đông trong lòng introduce (sheath).
Chảy máu, gây tụ máu tại vùng chọc kim
Băng ép, kiểm tra không chảy máu, mạch dưới chỗ băng ép rõ, không tê.
Ghi chép đầy đủ rõ ràng những điều cần chú ý theo dõi vào hồ sơ.
Thủng tim, ép tim cấp
Bình tĩnh truyền dịch nhanh nâng huyết áp, kiểm tra lại lượng dịch màng tim bằng soi XQ và siêu âm tim, chọc hút dẫn lưu kín dịch màng tim.
Theo dõi sát cần thiết chuyển ngoại khoa tim mạch khâu cầm máu.
Đề phòng: tiến hành thận trọng từng bước, luôn luôn soi XQ kiểm tra vị trí điện cực di chuyển trong buồng tim và lòng mạch.
Dò nhĩ trái và thực quản khi đốt rf
Cần phải đề phòng biến chứng này bằng cách cố định điện cực và giảm cường độ đốt ở những vị trí thành sau nhĩ trái tiếp giáp với thực quản.
Khi xảy ra biến chứng này cần phối hợp với ngoại khoa để mổ cấp cứu.
Hẹp tĩnh mạch phổi
Hiếm xảy ra, phòng tránh biến chứng này bằng cách không đốt RF trong tĩnh mạch phổi.
Đây là biến chứng muộn nên nếu phát hiện ra tùy mức độ hẹp tĩnh mạch phổi có thể can thiệp nong và đặt stent hoặc phẫu thuật tim.
Tài liệu tham khảo
Khuyến cáo về Điện sinh lý tim và điều trị các rối loạn nhịp tim năm 2010, Phân Hội Điện sinh lý tim và tạo nhịp tim Việt Nam, Hội Tim mạch Việt Nam.
2012 focused update of the ESC Guidelines for the management of atrial fibrillation An update of the 2010 ESC Guidelines for the management of atrial fibrillation Developed with the special contribution of the European Heart Rhythm Association.”, European Heart Journal.
ACC/AHA/ESC 2006 Guidelines for the Management of Patients with Atrial Fibrillation: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines and the European Society of Cardiology Com- mittee for
Practice Guidelines (Writing Committee to Revise the 2001 Guidelines for the Management of Patients With Atrial Fibrillation)”, Circulation.


