Thông tin cơ bản
Định nghĩa
Đột quỵ được định nghĩa là tình trạng suy giảm thần kinh cấp tính kéo dài hơn 24 tiếng và nguyên nhân từ mạch máu não gây ra. Bệnh lý này được chia thành đột quỵ do thiếu máu cục bộ (do tắc nghẽn hoặc hẹp mạch máu gây ra) và đột quỵ do xuất huyết (do vỡ mạch máu, dẫn đến xuất huyết trong nhu mô và/hoặc dưới màng nhện gây ra). Huyết khối xoang tĩnh mạch trung tâm là dạng đột quỵ hiếm gặp xảy ra do huyết khối ở xoang tĩnh mạch màng cứng. Chuyên đề này nói về đột quỵ do thiếu máu cục bộ.
Cơn thoáng thiếu máu não (TIA) được định nghĩa là một cơn rối loạn chức năng thần kinh thoáng qua do thiếu máu cục bộ khu trú tại não bộ, tủy sống hoặc võng mạc, mà không có biểu hiện nhồi máu cấp tính. Bệnh nhân bị TIA có nguy cơ cao bị đột quỵ do thiếu máu cục bộ,[1] và có thể phân tầng nguy cơ của bệnh nhân dựa trên các thang điểm lâm sàng, hình chụp mạch máu, và chụp cộng hưởng từ khuếch tán.[2] Định nghĩa này đã thay thế định nghĩa trước đây về suy giảm thần kinh khu trú kéo dài dưới 24h
Dịch tễ học
Đột quỵ là nguyên nhân thứ ba gây tử vong và nguyên nhân chính gây khuyết tật tại Hoa Kỳ[6] Anh Quốc, xứ Wales, và là nguyên nhân thứ ba gây tử vong ở Canada.[7] Ở Scotland vào năm 2016/17 tỷ lệ đột quỵ, được tiêu chuẩn hóa theo độ tuổi-giới tính, là 180 trên 100.000.[8] Tại Hoa Kỳ, mỗi năm có khoảng 610.000 ca đột quỵ mới.[9] Đột quỵ do thiếu máu cục bộ chiếm 87% số ca đột quỵ, đột quỵ do xuất huyết chiếm 10%, và do xuất huyết dưới nhện là 3%.[9] Tỷ lệ đột quỵ do thiếu máu cục bộ có thể được phân chia theo cơ chế sinh lý bệnh: xơ vữa động mạch ngoài sọ (10%), xơ vữa động mạch nội sọ (10%), thuyên tắc từ tim (25%), nhồi máu lỗ khuyết ([bệnh lý mạch máu nhỏ] 15%), nguyên nhân không xác định ([nghĩa là không rõ nguyên nhân] 30%), hoặc nguyên nhân xác định khác (10%). Đột quỵ do thiếu máu cục bộ thường gặp hơn ở người lớn tuổi, người có trình độ học vấn thấp, và người người Mỹ gốc Phi hoặc gốc Tây Ban Nha.[9] Tỷ lệ đột quỵ chung cũng như tỷ lệ tử vong do đột quỵ giảm dần trong vài thập kỷ qua, có lẽ là do áp dụng các biện pháp phòng ngừa và điều trị ban đầu có hiệu quả.
Bệnh căn học
Đột quỵ do thiếu máu cục bộ là một hội chứng, không phải là một bệnh lý. Hội chứng này là do tình trạng giảm lưu thông máu nghiêm trọng trong não thoáng qua hoặc kéo dài do tắc nghẽn hoặc hẹp động mạch. Tìm ra cơ chế nền và nguyên nhân gây bệnh là quan trọng để có thể bắt đầu một liệu pháp điều trị thích hợp nhằm làm giảm nguy cơ đột quỵ tái phát.
Sơ đồ phân loại đột quỵ do thiếu máu cục bộ được phát triển bởi Thử nghiệm Org 10172 về Điều trị đột quỵ cấp tính (TOAST) cung cấp một mô hình để xác xác định cơ chế đột quỵ nhằm gợi ý tìm ra các nguyên nhân gây bệnh:[3]
Mảng xơ vữa động mạch lớn ảnh hưởng đến động mạch cảnh hoặc động mạch đốt sống ngoài sọ, hoặc ít gặp hơn là các động mạch lớn nội sọ . Đó là vị trí hình thành huyết khối làm thuyên tắc những vị trí ở xa và/hoặc tắc nghẽn mạch máu.
Đột quỵ các mạch máu nhỏ (lỗ khuyết) do sự tắc nghẽn từ cục huyết khối của một động mạch xuyên nhỏ do tăng tích tụ lipid trong máu (tích tụ lipid do tuổi cao và tăng huyết áp), dẫn đến nhồi máu
Thuyên tắc mạch từ tim là do sự hình thành huyết khối trong tim gây ra, làm thuyên tắc hệ tuần hoàn nội sọ, và liên quan đến các bệnh tim như rung nhĩ. Ngày càng có nhiều bằng chứng cũng gợi ý rằng mảng xơ vữa ở động mạch chủ là nguồn khác có khả năng hình thành huyết khối kèm theo tình trạng tắc mạch.
Đột quỵ với nguyên nhân xác định khác có thể do nhiều bệnh lý khác nhau về mạch máu nội sọ hoặc ngoại sọ gây ra (ví dụ như bóc tách, viêm mạch, huyết khối tĩnh mạch) hoặc hệ huyết học (ví dụ như bệnh thiếu máu hồng cầu hình liềm, hội chứng kháng thể kháng phospholipid, và các tình trạng tăng đông khác).
Đột quỵ với nguyên nhân không xác định, mặc dù đã thực hiện đầy đủ các bước chẩn đoán, không phải hiếm gặp. Trong Nghiên cứu đột quỵ ở Bắc Manhattan, 32% ca đột quỵ có nguyên nhân không xác định.[10]
Sinh lý bệnh học
Bất kể nguyên nhân là gì, đột quỵ do thiếu máu cục bộ xảy ra khi nguồn cung cấp máu cho các mạch máu não bị giảm nghiêm trọng do tắc nghẽn hoặc hẹp động mạch não. Một số ít ca đột quỵ do thiếu máu cục bộ là do huyết khối xoang não hoặc huyết khối tĩnh mạch vỏ não gây ra. Những trường hợp này thường liên quan đến tình trạng huyết khối (tăng khả năng đông máu hoặc tăng khả năng kết tập), gây ra sự suy giảm chức năng tĩnh mạch và giảm lưu lượng máu.
Về sinh lý bệnh, đột quỵ do thiếu máu cục bộ có thể được phân loại thành:
Bệnh lý mạch máu nguyên phát (ví dụ như xơ vữa động mạch, xơ vữa quai động mạch chủ, bóc tách động mạch, đau nửa đầu, hoặc viêm mạch) làm giảm trực tiếp tình trạng tưới máu não và/hoặc làm thuyên tắc động mạch-động mạch (hẹp hoặc tắc nghẽn động mạch ở đoạn xa do thuyên tắc bắt nguồn từ động mạch ở đoạn gần)
Các bệnh lý tim mạch (ví dụ như rung nhĩ, thiếu máu cục bộ/nhồi máu cơ tim, hở lỗ bầu dục) dẫn đến thuyên tắc động mạch não
Bệnh lý về huyết học (ví dụ như tình trạng tăng đông máu hoặc tăng kết tập để tạo huyết khối) trực tiếp thúc đẩy sự hình thành huyết khối mạch máu não (đặc biệt là ở tĩnh mạch), hoặc thúc đẩy sự hình thành huyết khối tĩnh mạch toàn thân hoặc nội sọ và thuyên tắc mạch từ tim.
Phân loại
Thử nghiệm Org 10172 trong tiêu chuẩn Điều trị đột quỵ cấp tính (TOAST)[3]
Phân loại đột quỵ do thiếu máu cục bộ theo sinh lý bệnh:
Do mảng xơ vữa động mạch lớn
Nhồi máu trong vùng tưới máu của động mạch ngoại sọ hoặc nội sọ với hẹp >50%, và không có nguyên nhân nào khác có khả năng gây ra đột quỵ.
Thuyên tắc mạch từ tim
Nhồi máu khi có ít nhất 1 bệnh lý tim mạch có liên quan chặt chẽ với đột quỵ như rung nhĩ. Tắc nghẽn các mạch máu nhỏ
Nhồi máu có đường kính
Đột quỵ do các nguyên nhân xác định khác
Ví dụ bao gồm nhồi máu não do viêm mạch, bóc tách động mạch, và tình trạng tăng đông máu gây ra.
Đột quỵ do nguyên nhân không xác định
Khi nhồi máu có thể do từ 2 nguyên nhân trở lên có khả năng gây ra, hoặc không tìm thấy nguyên nhân nào mặc dù đã đánh giá chẩn đoán đầy đủ, hoặc đánh giá không đầy đủ.
Phân loại nguyên nhân gây đột quỵ dựa trên tiêu chuẩn TOAST đã được chỉnh sửa[4]
Sự phân loại các nhóm của đột quỵ do thiếu máu cục bộ được dựa trên cơ chế sinh lý bệnh. Các nhóm bao gồm:
Do mảng xơ vữa động mạch lớn
Thuyên tắc tim động mạch chủ
Sự tắc nghẽn các động mạch nhỏ
Các nguyên nhân khác
Nguyên nhân không xác định.
Nguyên nhân không xác định được chia thành:
Không biết – do không xác định được nguồn gốc tắc mạch gây đột quỵ
Không biết – do nhiều nguyên nhân
Không biết – đánh giá không đầy đủ.
Mỗi nhóm trừ nhóm không xác định được chia nhỏ ra dựa theo mức độ chứng cứ của nó là:
Rõ ràng
Nghi ngờ mức độ cao
Có khả năng.
Hệ thống phân loại đột quỵ của Oxford[5]
Các nhóm đột quỵ do thiếu máu cục bộ được phân loại theo vùng bị nhồi máu:
Nhồi máu hệ tuần hoàn trước toàn phần.
Hội chứng nhồi máu hệ tuần hoàn trước bán phần
Nhồi máu lỗ khuyết
Nhồi máu hệ tuần hoàn sau.
Ngăn ngừa
Ngăn ngừa sơ cấp
Các biện pháp để phòng ngừa đột quỵ nguyên phát bao gồm hoạt động thể chất; tránh béo phì; chế độ dinh dưỡng tốt; điều trị tăng huyết áp,[41] [42] tăng cholesterol máu, và đái tháo đường; và cai hút thuốc, sử dụng thuốc trái phép, hoặc uống rượu nhiều.[43] Các biện pháp phòng ngừa bổ sung có thể thích hợp trong từng nhóm bệnh nhân cụ thể.
Đột quỵ do mảng xơ vữa không ổn định ở động mạch cảnh là nguyên nhân chính gây ra mắc bệnh và gây tử vong.
Theo một bài phân tích đánh giá tổng quan của Cochrane, warfarin với liều được điều chỉnh và thuốc chống đông đường uống có liên quan giúp làm giảm đột quỵ, đột quỵ gây khuyết tật, và các biến chứng mạch máu khác trên những bệnh nhân rung nhĩ không kèm theo bệnh lý van tim xuống còn khoảng một phần ba so với liệu pháp kháng tiểu cầu.[44] Tuy nhiên, cần cân nhắc giữa lợi ích của liệu pháp chống đông đối với nguy cơ xuất huyết, nhất là xuất huyết nội sọ, đối với từng bệnh nhân.
Ở bệnh nhân rung nhĩ không kèm theo bệnh lý van tim, dabigatran, rivaroxaban, apixaban, và edoxaban có hiệu quả như warfarin trong phòng ngừa đột quỵ nhưng có nguy cơ thấp hơn gây xuất huyết nội sọ. Kết hợp triflusal và acenocoumarol có khả năng giảm đột quỵ hiệu quả hơn là chỉ sử dụng một mình acenocoumarol; tuy nhiên, những loại thuốc này vẫn còn chưa có sẵn và chưa được sử dụng rộng rãi.[45]
Tại Hoa Kỳ, Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ đã chấp thuận kháng thể đơn dòng evolocumab được dùng để phòng ngừa đột quỵ, đau thắt ngực, và tái tưới máu mạch vành ở người lớn có các bệnh lý tim mạch kèm theo. Evolocumab hoạt động bằng cách ức chế proprotein convertase subtilisin/kexin loại 9 gắn vào các thụ thể lipoprotein (LDL) trọng lượng phân tử thấp, tăng số lượng thụ thể LDL để làm sạch LDL khỏi máu, nhờ đó hạ thấp nồng độ LDL cholesterol.
Vì cơn thoáng thiếu máu não (TIA) là một dạng của đột quỵ, việc phòng ngừa đột quỵ ở những bệnh nhân bị TIA được đưa vào nhóm phòng ngừa đột quỵ thứ phát.
Ngăn ngừa thứ cấp
Các khuyến cáo về phòng ngừa đột quỵ do thiếu máu cục bộ thứ phát đã được đưa ra.[61] Các liệu pháp được xác định qua các thử nghiệm để phòng ngừa đột quỵ do thiếu máu cục bộ thứ phát bao gồm:
Thuốc chống đông warfarin đối với rung nhĩ.[114] Phạm vi INR nằm trong khoảng 2,0 đến 3,0 khi bệnh nhân đang được điều trị với chất đối kháng vitamin-K.[115] Có thể sử dụng điểm HAS-BLED để đánh giá nguy cơ xuất huyết ở bệnh nhân; nếu cao, cần theo dõi bệnh nhân chặt chẽ hơn.[116] Có thể sử dụng điểm SAME-TTR để quyết định xem có cần điều trị cho bệnh nhân với thuốc chống đông không phải vitamin K qua đường uống hay chất đối kháng vitamin K.[117]
Liệu pháp thuốc kháng tiểu cầu đối với bệnh nhân không có chứng rung nhĩ.[118] [119] Dựa trên các nghiên cứu đánh giá hệ thống về vai trò của clopidogrel và dipyridamole phóng thích biến đổi (MRD) để phòng ngừa tắc nghẽn mạch máu, bằng chứng cho thấy rằng liệu pháp điều trị tiết kiệm chi phí nhất đối với bệnh nhân bị đột quỵ do thiếu máu cục bộ/cơn thoáng thiếu máu não (TIA) là clopidogrel, sau đó là MRD cộng với aspirin, và cuối cùng là aspirin; đối với bệnh nhân có nhồi máu cơ tim, aspirin sau đó là clopidogrel; và đối với bệnh nhân mắc bệnh lý động mạch ngoại biên hoặc bệnh đa mạch, clopidogrel sau đó là aspirin.[120] Cilostazol là một lựa chọn mới và khả thi trong đột quỵ do thiếu máu cục bộ cấp tính, và giống như aspirin về tính hiệu quả và an toàn.[121] Một nghiên cứu đoàn hệ cho thấy rằng những người lớn tuổi được điều trị kháng tiểu cầu hàng ngày dựa trên aspirin, không sử dụng thường qui chất ức chế bơm proton (PPI) có nguy cơ xuất huyết nặng cao hơn và kéo dài hơn so với bệnh nhân trẻ tuổi. Trong nghiên cứu này, một nửa các trường hợp xuất huyết nghiêm trọng ở bệnh nhân từ 75 tuổi trở lên là ở đường tiêu hóa trên. Số bệnh nhân cần được điều trị ước lượng cho việc sử dụng PPI thường qui để phòng ngừa xuất huyết nghiêm trọng ở đường tiêu hóa trên là thấp và các tác giả đã kết luận rằng cần khuyến khích sử dụng thuốc này khi kê toa.[122]
Loại bỏ mảng xơ vữa trong động mạch cảnh đối với hẹp động mạch cảnh.[19] [20] Ở bệnh nhân bị hẹp động mạch cảnh có triệu chứng gần đây (nghĩa là TIA hoặc đột quỵ không gây khuyết tật), loại bỏ mảng xơ vữa có thể giúp ích cho từ 50% đến 69% ca hẹp có triệu chứng và hiệu quả cho 70% đến 99% ca hẹp mà chưa tắc. Lợi ích ở bệnh nhân bị tắc động mạch cảnh gần như hoàn toàn là rất thấp trong thời gian ngắn và không chắc chắn trong thời gian dài. Kết quả này chỉ có thể dùng trên những bệnh nhân đã được phẫu thuật với tỷ lệ biến chứng thấp (
Khuyến cáo liệu pháp statin nhằm làm hạ lipid tích cực cho bệnh nhân bị đột quỵ do thiếu máu cục bộ hoặc TIA, để giảm nguy cơ đột quỵ và biến chứng tim mạch.[61] Có thể bổ sung ezetimibe để giảm hơn nữa mức LDLcholesterol.[125] Proprotein convertase subtilisin/chất ức chế kexin loại 9 có thể có lợi trên những bệnh nhân có nguy cơ tái phát đột quỵ rất cao và có mức LDL-cholesterol cao mặc dù đã sử dụng liệu pháp điều trị hạ lipid tích cực.
Có thể cần thực hiện các biện pháp phòng ngừa thứ phát khác tùy theo các yếu tố nguy cơ đột quỵ và bệnh lý liên quan được phát hiện trong khi khảo sát tìm các nguyên nhân gây đột quỵ.[61]
Ở bệnh nhân đột quỵ hoặc những bệnh nhân TIA và béo phì, bác sĩ điều trị cần xem xét các thử nghiệm liên quan đến giấc ngủ vì ngưng thở khi ngủ thường gặp trong nhóm bệnh nhân này và điều trị chứng ngưng thở với thở áp lực dương liên tục có thể giúp cải thiện kết quả.[61]
Ở bệnh nhân bị đột quỵ do thuyên tắc mạch có nguồn gốc chưa được xác định và hở lỗ bầu dục (PFO) có điểm ROPE cao, đóng PFO có thể giúp phòng ngừa đột quỵ thứ phát.[125]
Chẩn đoán
Tiền sử ca bệnh
Tiền sử ca bệnh #1
Một bệnh nhân nam 70 tuổi thuận tay phải được các thành viên trong gia đình phát hiện thấy khó nói và diễn đạt ngôn ngữ một cách dễ hiểu, và không thể đưa tay phải của mình lên cao. Lần cuối cùng người ta thấy ông ấy hoạt động bình thường là 1 giờ trước đó khi người thân trong gia đình nói chuyện qua điện thoại với ông ấy. Có tiền sử tăng huyết áp và đái tháo đường đã được điều trị.
Các bài trình bày khác
Các triệu chứng biểu hiện của đột quỵ thay đổi dựa trên vị trí tổn thương tại não. Các triệu chứng thường gặp nhất là mất một phần hoặc toàn bộ sức cơ của chi trên và/hoặc dưới, rối loạn chức năng diễn đạt và/hoặc tiếp thu ngôn ngữ, mất cảm giác ở các chi trên và/hoặc dưới, mất thị lực, nói lắp, hoặc khó phối hợp vận động và dáng đi. Trong hầu hết các ca bệnh, các triệu chứng xuất hiện rất nhanh, trong vòng vài giây hoặc vài phút, và có thể xảy ra sau một hoặc nhiều cơn thoáng thiếu máu não. Không có triệu chứng cơ năng hoặc triệu chứng thực thể đáng tin cậy nào để phân biệt giữa đột quỵ do thiếu máu cục bộ và đột quỵ do xuất huyết. Khởi phát cấp tính các triệu chứng thần kinh có nhiều khả năng do tổn thương động mạch não gợi ý đột quỵ do thiếu máu cục bộ, nhưng những tình trạng giống như vậy chẳng hạn như xuất huyết nội sọ, co giật cục bộ, và đau nửa đầu có biến chứng cũng cần được xem xét và loại trừ.
Cách tiếp cận chẩn đoán từng bước
Mục tiêu của đánh giá ban đầu là nhằm xác định hội chứng đột quỵ, đảm bảo sự ổn định về mặt y khoa, thực hiện khám thần kinh cơ bản, (ví dụ như Thang điểm đột quỵ của Viện Y tế Quốc gia [NIH]), và nhanh chóng chuyển bệnh nhân đi chụp cắt lớp vi tính (CT) hoặc chụp cộng hưởng từ (MRI) để kiểm tra càng sớm càng tốt.[46] Do hạn chế về thời gian, một số phần trong quá trình thu thập bênh sử và khám lâm sàng có thể trì hoãn đếṇ sau khi chụp và sau khi quyết định có sử dụng thuốc tiêu sợi huyết hay không. Đó là do độ nhạy và đặc hiệu để chẩn đoán chính xác và xác định vị trí của đột quỵ do thiếu máu cục bộ từ tiền sử và khám thần kinh khá thấp. Ngoài ra, nhiều bệnh lý thần kinh khác có thể có biểu hiện giống đột quỵ. Để chẩn đoán đột quỵ một cách phù hợp cần chụp CT hoặc MRI não.
Trong nhiều trường hợp, cần hội chẩn với bác sĩ chuyên khoa đột quỵ. Điều này đặc biệt đúng khi dự tính sử dụng liệu pháp tiêu sợi huyết hoặc các liệu pháp tái tưới máu cấp tính khác; các hướng dẫn khuyến cáo rằng bác sĩ chuyên khoa đột quỵ sẽ quyết định sử dụng thuốc tiêu sợi huyết dựa theo quy trình chăm sóc ngay tại cơ sở của mình.[46]
Thời gian khởi phát
Thông tin quan trọng nhất trong bệnh sử, ngoài biểu hiện của các triệu chứng thần kinh, là thời gian khởi phát. Thời gian từ khi khởi phát là yếu tố chính để đủ điều kiện xác định sử dụng các liệu pháp điều trị đột quỵ cấp tính. Thời gian khởi phát không phải luôn dễ dàng xác định, nhất là nếu không được chứng kiến tại thời điểm đó và bệnh nhân không thể giao tiếp được; các triệu chứng thường nhẹ và không được chú ý ngay lập tức; hoặc có diễn biến biến đổi đổi hoặc dao động. Trong nhiều trường hợp không chứng kiến tại thời điểm khởi phát, định nghĩa về thời gian khởi phát triệu chứng là thời gian cuối cùng mà bệnh nhân thấy mình bình thường. Điều này cũng phản ánh rằng nếu các triệu chứng cơ năng và triệu chứng thực thể biến mất hoàn toàn sau một khoảng thời gian dao động, có thể xác định lại thời gian để thực hiện thủ thuật tái lưu thông mạch máu.
Thông tin y khoa trước đây có liên quan đến quá trình xử trí đột quỵ cấp tính bao gồm:
Đột quỵ gần đây
Co giật hoặc động kinh
Nhồi máu cơ tim
Rung tâm nhĩ
Phẫu thuật gần đây
Chấn thương gần đây
Chảy máu
Tiền sử đột quỵ do xuất huyết
Bệnh lý đi kèm (cụ thể là tăng huyết áp và đái tháo đường)
Hiện đang sử dụng chất gây nghiện hoặc trước đây
Thuốc (cụ thể là thuốc chống đông, insulin, và thuốc trị tăng huyết áp).
Các yếu tố nguy cơ khác bao gồm tuổi cao, giới tính nam, có nguồn gốc người Mỹ gốc Phi hoặc gốc Tây Ban Nha, hút thuốc, các bệnh lý tim kèm theo khác, hẹp động mạch cảnh, và bệnh hồng cầu lưỡi liềm.
Bác sĩ cũng như đội ngũ cấp cứu tham gia điều trị cho bệnh nhân tại hiện trường cần liên hệ với nhân chứng hoặc người thân gần gũi (hoặc người có quyền hợp pháp để đưa ra quyết định chăm sóc sức khỏe thay mặt cho bệnh nhân như người được ủy quyền). Điều này Không chỉ giúp thu thập các thông tin bệnh sử/ tiền sử có liên quan một cách chính xác mà còn giúp ký cam kết về các thủ thuật điều trị hoặc xét nghiệm xâm lấn nếu cần.
Các triệu chứng biểu hiện
Các triệu chứng biểu hiện của đột quỵ rất khác nhau tùy theo cơ chế và vị trí đột quỵ.
Các triệu chứng đột quỵ hệ tuần hoàn trước thường gặp nhất là:
Yếu chi và/hoặc mặt
Dị cảm hoặc tê cứng
Nói khó khăn
Đau đầu.
Đột quỵ hệ tuần hoàn sau thường biểu hiện với:
Mất thị lực hoặc nhìn đôi
Lú lẫn
Chóng mặt
Chóng mặt
Buồn nôn.
Bóc tách động mạch có thể biểu hiện với:
Đau cổ hoặc đau mặt.
Đột quỵ lỗ khuyết thường biểu hiện với:
Yếu chi và/hoặc mặt (thường ảnh hưởng như nhau đến mặt, chân và cánh tay)
Nói khó khăn
thất điều
Dị cảm hoặc tê cứng (thường ảnh hưởng như nhau đến mặt, chân và cánh tay).
Trong hầu hết các trường hợp, các triệu chứng đột quỵ do thiếu máu cục bộ xuất hiện nhanh chóng, sau vài giây hoặc vài phút. Một hoặc nhiều cơn thoáng thiếu máu não (TIA), có thể lặp đi lặp lại, thỉnh thoảng xảy ra trước khi đột quỵ như là dấu hiệu hoặc các triệu chứng báo trước. Nhận biết một cách nhanh chóng cùng với can thiệp một cách thích hợp là cần thiết để phòng ngừa đột quỵ. Vì đột quỵ có thể là hậu quả của một bệnh lý khác, như tình trạng tăng đông máu có do các bệnh lý ác tính, hoặc thiếu máu tim cục bộ hoặc rối loạn nhịp, xem xét bệnh sử một cách kỹ lưỡng thường rất hữu ích để xử trí trong từng ca bệnh cụ thể.
Điểm ABCD2 là công cụ đánh giá nguy cơ có thể giúp dự đoán nguy cơ đột quỵ ngắn hạn sau khi TIA.[47]
Điểm này được tối ưu hóa để dự đoán nguy cơ đột quỵ trong vòng 2 ngày sau khi bị TIA, nhưng cũng có thể dự đoán nguy cơ đột quỵ trong vòng 90 ngày.
Khám lâm sàng và đánh giá thần kinh
Đánh giá ban đầu
Cần tập trung đánh giá đường thở, suy hô hấp, và tuần hoàn cần xem xét có cần điều trị khẩn cấp không. Khám toàn thân để tìm kiếm bằng chứng về các yếu tố nguy cơ như rối loạn nhịp tim hoặc bệnh van tim. Rối loạn nhịp, âm thổi, và phù phổi có liên quan đến bệnh lý tim mạch kèm theo khiến bệnh nhân bị đột quỵ.
Đánh giá thần kinh
Giống như các triệu chứng cơ năng, các triệu chứng thực thể của đột quỵ biến đổi tùy theo cơ chế và vị trí đột quỵ.
Đột quỵ hệ tuần hoàn trước thường liên quan đến:
Mất cơ lực một phần hoặc hoàn toàn ở mặt và các chi trên và/hoặc dưới (thường một bên)
Rối loạn chức năng diễn đạt và/hoặc tiếp thu ngôn ngữ (thất ngôn)
Mất cảm giác ở mặt và các chi trên và/hoặc dưới (liên quan đến mất cảm giác nếu đột quỵ bán cầu đại não không ưu thế)
Liệt liếc (thường theo chiều ngang và theo một hướng duy nhất). Lệch mắt sai hướng (nghĩa là lệch liếc khỏi hướng tổn thương não, về phía nửa bên bị liệt) cần nhanh chóng để ý đến tình trạng co giật nhưng cũng có thể xảy ra do đột quỵ ảnh hưởng đến các cầu não hoặc đồi thị. Hội chứng Horner gợi ý bóc tách động mạch cảnh cùng bên.
Đột quỵ hệ tuần hoàn sau thường liên quan đến:
Suy yếu dây thần kinh sọ não đặc hiệu: ví dụ như yếu lưỡi một bên, song thị
Hội chứng Horner (tam chứng gồm bị đồng tử bị thu hẹp, sụp mí mắt, và giảm tiết mồ hôi mặt xảy ra ở một nửa cùng bên)
Mất thị lực
loạn vận ngôn
Buồn nôn và/hoặc nôn
Khó khăn phối hợp vận động tinh vi và dáng đi
Có thể thay đổi tri giác và hôn mê.
Đột quỵ lỗ khuyết liên quan đến:
Liệt vận động nửa người hoàn toàn
Liệt cảm giác nửa người hoàn toàn
thất điều
Triệu chứng thực thể vận động và cảm giác kết hợp
Loạn vận ngôn.
Để đảm bảo đánh giá thần kinh đúng lúc và đầy đủ trong đột quỵ cấp tính, Thang điểm đột quỵ NIH là công cụ hữu ích để đo lường mức độ suy yếu liên quan đến đột quỵ.
Xét nghiệm ban đầu
Sau khi hỗ trợ cứu sống ban đầu bao gồm xử trí đường thở, hít thở, và tuần hoàn, mục tiêu trước mắt tiếp theo là nhanh chóng chụp não, thường là chụp CT đầu không có chất cản quang, để loại trừ xuất huyết não. Thời gian lý tưởng từ khi đến phòng cấp cứu cho đến khi bắt đầu chụp CT là 25 phút.[46]
Chụp hình não và các mạch máu nuôi sống nó đóng vai trò quan trọng để chẩn đoán và điều trị tốt hơn cho những bệnh nhân bị TIA hoặc đột quỵ do thiếu máu cục bộ. Tất cả các bệnh nhân bị TIA hoặc có thể bị đột quỵ do thiếu máu cục bộ cần được chụp CT não để loại trừ xuất huyết nội sọ. Xét nghiệm này tương đối nhanh và không tốn kém. Chụp MRI não, nhất là chụp hình ảnh cộng hưởng từ khuếch tán và chuỗi xung dội gradient, cung cấp thông tin chính xác hơn về tổn thương đột quỵ, làm nỗi bật rõ ràng vị trí nhồi máu do thiếu máu cục bộ, và có thể cung cấp thêm thông tin về nguyên nhân gây bệnh. Tuy nhiên, trong nhiều trung tâm y tế trên thế giới, không có kỹ thuật MRI. Do đó, khuyến cáo tất cả bệnh nhân bị đột quỵ do thiếu máu cục bộ cần được chụp CT não không cản quang, và sau đó chụp MRI não nếu có.[48] Bác sĩ chuyên về hình ảnh đột quỵcần xem xét và giải thích cả hai phim CT và MRI.
[Fig-1]
[Fig-2]
[Fig-3]
Trong lúc vận chuyển bệnh nhân đi chụp CT/MRI, cần đồng thời đặt đường truyền tĩnh mạch và lấy mẫu máu để:
glucose máu
Công thức máu
Điện giải đồ
Urê và creatinine
Thời gian prothrombin và thời gian thromboplastin bán phần (với tỷ lệ đã được chuẩn hóa quốc tế)
Men tim
Cần thực hiện ECG để loại trừ rối loạn nhịp tim hoặc thiếu máu cục bộ, tương đối thường gặp trong đột quỵ do thiếu máu cục bộ. Quy trình chẩn đoán hiện nay gợi ý ECG theo dõi tối thiểu 24 giờ sau khi đột quỵ do thiếu máu cục bộ để loại trừ rung nhĩ. Tuy nhiên, người ta nhận thấy rằng theo dõi bằng ECG cùng với đặt máy theo dõi tim tốt hơn theo dõi ECG thông thường trong chẩn đoán rung nhĩ ở các trường hợp đột quỵ không rõ nguyên nhân.[49] Ngoài ra, một vấn đề quan trọng là ở bệnh nhân bị đột quỵ không rõ nguyên nhân hoặc TIA trên 55 tuổi, cần sử dụng ECG lưu động không xâm lấn với mục tiêu là 30 ngày vì điều này cho phép bác sĩ chẩn đoán và điều trị rung nhĩ kịch phát.[50]
Điều quan trọng cần lưu ý rằng những xét nghiệm bổ sung này không trì hoãn việc sử dụng các chất hoạt hóa plasminogen mô tái tổ hợp (r-tPA) trừ khi nghi ngờ có chống chỉ định đặc hiệu và cần thực hiện xét nghiệm để loại trừ: ví dụ như biểu hiện hạ đường huyết liên quan đến các triệu chứng phó giao cảm và triệu chứng thần kinh, bao gồm giống đột quỵ và co giật, và tăng đường huyết liên quan đến xuất huyết nội sọ và làm diễn tiến lâm sàng xấu đi ở các bệnh nhân được điều trị với r-tPA; có thể loại trừ tình trạng hạ đường huyết và tăng đường huyết bằng xét nghiệm đo glucose ngay tại giường.[51] Cần bình thường hóa nồng độ glucose trong máu trước khi bắt đầu điều trị r-tPA.[51] Thời gian khuyến cáo để sử dụng thuốc tiêu sợi huyết, nếu chỉ định, là càng sớm càng tốt, và không được trễ hơn 60 phút kể từ khi vào phòng cấp cứu.[46]
Xét nghiệm tiếp theo
Bao gồm:
Ưu tiên chụp CT mạch máu (hoặc chụp MR mạch máu). Cần thực hiện ở tất cả bệnh nhân bị đột quỵ do thiếu máu cục bộ cấp tính có nghi ngờ tắc nghẽn mạch máu lớn và có khả năng sẽ được loại bỏ huyết khối nội mạch.[51]
Tầm soát độc tố trong huyết thanh. Được tiến hành ở những bệnh nhân nghi ngờ nuốt phải chất độc. Các dấu hiệu và triệu chứng có thể giống đột quỵ.
Khi có biểu hiện của dấu hiệu hoặc triệu chứng hô hấp tuần hoàn, XQ ngực thẳng có thể phát hiện các bệnh lý liên quan khác như chứng tim to, bóc tách động mạch chủ, hoặc viêm phổi.
Chụp hình mạch máu tùy chọn
Xét nghiệm siêu âm về các mạch máu nội sọ (Doppler xuyên sọ) hoặc động mạch cảnh ở cổ có thể giúp bổ sung dữ liệu hình ảnh MR hoặc CT mạch máu, và có thể theo dõi liên tục những thay đổi về vận tốc dòng chảy.
Trong đột quỵ do thiếu máu cục bộ, chụp mạch máu thông thường được dành cho bệnh nhân được chọn can thiệp nội mạch, hoặc nếu cần thông tin thêm để hiểu rõ hơn về tình trạng huyết động của vùng não bị thiếu máu cục bộ (ví dụ như để xác định nguồn cấp máu bàng hệ) để điều trị thêm (ví dụ như tái tưới máu).
Nếu các xét nghiệm chẩn đoán hình ảnh thường qui không cho thấy tắc nghẽn động mạch, và nếu hình ảnh nhồi máu và biểu hiện lâm sàng cho thấy các đặc điểm của đột quỵ tĩnh mạch (ví dụ như mô bị thiếu máu cục bộ không tương xứng với vùng tưới máu, chuyển sang xuất huyết và/hoặc phù nề nặng, co giật kháng trị khi nhập viện, có các dấu hiệu tăng áp lực nội sọ), tiếp đến có thể đánh giá tình trạng lưu thông của các xoang tĩnh mạch não bằng chụp CT hoặc MR tĩnh mạch.
Xét nghiệm mới
Chụp hình ảnh CT hoặc MRI tưới máu có điều chỉnh nhận biết các vùng não bị giảm lưu lượng máu có thể có nguy cơ nhồi máu tiếp theo. Phương pháp này được đề xuất như là một cách để phân loại những bệnh nhân có biểu hiện quá 4,5 tiếng có mô giảm tưới máu nhưng mô vẫn còn sống. Các phương pháp chẩn đoán hình ảnh này này có nhiều hứa hẹn nhưng chưa được xác minh liệu có đủ giá trị để được sử dụng phân loại bệnh nhân cần áp dụng liệu pháp tái tưới máu.[52]
[Fig-4]
Các yếu tố nguy cơ
Mạnh
Tuổi già
Thậm chí sau khi điều trị bệnh lý khác liên quan đến tuổi già như tăng huyết áp, điều này vẫn là yếu tố nguy cơ cao không thể điều chỉnh được.[9]
Tiền sử gia đình có người bị đột quỵ
Rối loạn di truyền theo kiểu mendel gây đột quỵ là hiếm gặp. Tuy nhiên, các nghiên cứu trên các cặp sinh đôi cho thấy một tỷ lệ khá cao nguy cơ đột quỵ có tính di truyền, và nghiên cứu dịch tễ học cho thấy tiền sử gia đình có người bị đột quỵ là một yếu tố nguy cơ.[11]
Nhiều gen đã được đưa ra để nghiên cứu, nhưng chưa có gen nào có thể đưa ra kết quả chắc chắn như là một yếu tố nguy cơ cao gây đột quỵ.[12]
Tiền sử đột quỵ do thiếu máu cục bộ
Tiền sử đột quỵ do thiếu máu cục bộ gợi ý bệnh nhân có thể sẽ bị thêm nhiều đợt đột quỵ do thiếu máu cục bộ trong tương lai (nhất là khi có yếu tố nguy cơ ví dụ như tăng huyết áp không được điều trị).
Tăng huyết áp
Liên quan chặt chẽ đến việc làm tăng cao tỷ lệ đột quỵ do thiếu máu cục bộ.[13]
Hút thuốc
Liên quan chặt chẽ đến việc làm tăng cao tỷ lệ đột quỵ do thiếu máu cục bộ.[14]
Tiểu đường
Liên quan chặt chẽ đến việc làm tăng cao tỷ lệ đột quỵ do thiếu máu cục bộ.[15]
Rung tâm nhĩ
Liên quan chặt chẽ với nguy cơ đột quỵ do thuyên tắc mạch từ tim nhưng không phải với các nhóm đột quỵ do thiếu máu cục bộ khác.[16]
Bệnh lý tim mạch kèm theo
Một số bệnh lý tim mạch khác đã được báo cáo là nguyên nhân có khả năng gây thuyên tắc mạch từ tim, với các mức độ bằng chứng khác nhau. Những bệnh lý này bao gồm nhồi máu cơ tim với các rối loạn vận động vùng hoặc giảm phân suất tống máu tâm thất trái, bệnh van tim, hở lỗ bầu dục có hoặc không có phình vách liên nhĩ, sa van hai lá, van tim nhân tạo, và bệnh lí cơ tim.[17]
Hẹp động mạch cảnh
Liên quan tương đối với nguy cơ đột quỵ do thiếu máu cục bộ cùng bên lần đầu tiên và liên quan chặt chẽ với đột quỵ tái phát sau khi lần đầu tiên bị đột quỵ.[18] [19]
Mức độ hẹp liên quan đến nguy cơ đột quỵ tái phát.[20]
Bệnh hồng cầu liềm
Liên quan đến chứng hẹp mạch máu, thiếu máu não cục bộ, và bệnh Moyamoya (tắc nghẽn mạch máu ảnh hưởng đến vòng Willis). Ở trẻ em, truyền dịch dự phòng dựa trên tiêu chuẩn siêu âm Doppler xuyên sọ cho thấy làm giảm nguy cơ đột quỵ sau đó.[21]
Rối loạn mỡ máu
Các nghiên cứu tiền cứu lớn cho thấy rằng cholesterol toàn phần trong huyết thanh tăng làm tăng nguy cơ đột quỵ do thiếu máu cục bộ ở mức trung bình.[22]
Có một vài nghiên cứu về sự liên quan giữa lipoprotein có trọng lượng phân tử thấp_ cholesterol với đột quỵ, và kết quả vẫn còn đang tranh cãi.[17] Một phân tích tổng hợp cho thấy rằng nồng độ lipoprotein trọng lượng phân tử cao tăng là yếu tố bảo vệ đối với đột quỵ do thiếu máu cục bộ.[23]
Những người có trình độ học vấn thấp
Các triệu chứng đột quỵ có nhiều khả năng hơn ở những người có thu nhập và trình độ học vấn thấp.[9]
Yếu
Có nguồn gốc tổ tiên là người Mỹ gốc Phi hoặc Tây Ban Nha
Liên quan đến tăng cao tỷ lệ đột quỵ do thiếu máu cục bộ.[9] [24] Một số, nhưng không phải tất cả, việc tăng nguy cơ này là do sư tăng cao tỷ lệ mắc các yếu tố nguy cơ về mạch máu trên nhóm dân số này như tăng huyết áp và đái tháo đường.
Chế độ ăn uống và dinh dưỡng kém
Các nghiên cứu dịch tễ cho thấy mối quan hệ giữa giảm nguy cơ đột quỵ khi tăng tiêu thụ trái cây và rau củ,[25] giảm hấp thu natri,[26] và tăng hấp thu kali.[27]
Tác động của việc giảm hấp thu natri và tăng hấp thu kali có thể là do việc làm giảm nguy cơ tăng huyết áp.
Không hoạt động thể chất
Giảm hoạt động thể chất làm tăng nguy cơ đột quỵ do thiếu máu cục bộ.[28]
Béo phì
Người thừa cân và béo phì có làm tăng tương đối nguy cơ đột quỵ do thiếu máu cục bộ.[29] [30]
Lạm dụng rượu
Uống rượu nhiều làm tăng nguy cơ đột quỵ do thiếu máu cục bộ.[31]
Uống rượu ít là yếu tố bảo vệ đối với đột quỵ do thiếu máu cục bộ.[31]
liệu pháp có chứa oestrogen
Nguy cơ đột quỵ do thiếu máu cục bộ tăng nhẹ ở những người sử dụng thuốc tránh thai đường uống; tuy nhiên, các nghiên cứu vẫn còn đang gây tranh cãi.[32]
Các thử nghiệm lâm sàng về oestrogen hoặc oestrogen cộng với progestogen ở phụ nữ thời kỳ sau mãn kinh cho thấy làm tăng tỷ lệ bị đột quỵ do thiếu máu cục bộ.[33] [34]
Sử dụng tiền chất gây nghiện
Một vài loại thuốc có thể ảnh hưởng đến nguy cơ đột quỵ. Cocaine và các loại thuốc khác có thể làm thay đổi huyết áp hoặc thay đổi dạng viêm mạch trong hệ thống tuần hoàn nội sọ.
Tiêm tĩnh mạch không an toàn có thể dẫn đến viêm nội tâm mạc kèm theo thuyên tắc mạch từ tim sau đó, hoặc thuyên tắc do dị vật được tiêm vào.
Đau đầu migraine
Các nghiên cứu bệnh chứng cho thấy nguy cơ đột quỵ tăng liên quan đến chứng đau nửa đầu, nhất là ở phụ nữ trẻ tuổi và ở những người có chứng đau nửa đầu có tiền triệu.[35]
Tăng homocysteine máu
Các nghiên cứu tiền cứu và nghiên cứu bệnh chứng cho thấy rằng nồng độ homocysteine huyết thanh cao làm tăng nguy cơ đột quỵ do thiếu máu cục bộ. Tuy nhiên, một thử nghiệm ngẫu nhiên về việc làm giảm nồng độ homocysteine để phòng ngừa đột quỵ cho thấy liệu pháp không giúp ích được điều này.[36] Các nghiên cứu sau đó xem đột quỵ như là một kết quả thứ phát hiện đang cho thấy các kết quả khác nhau.[37] [38] Do đó, mặc dù homocysteine rõ ràng là một chất chỉ điểm cho nguy cơ đột quỵ do thiếu máu cục bộ, nhưng vẫn chưa rõ liệu có phải chính homocysteine gây đột quỵ hay không.
Tăng nồng độ lipoprotein(a)
Hầu hết các nghiên cứu về lipoprotein(a) và đột quỵ do thiếu máu cục bộ cho thấy nguy cơ tăng lên khi nồng độ lipoprotein(a) cao hơn. Có thể làm giảm nồng độ lipoprotein(a) bằng niacin, nhưng hiện vẫn không biết là việc làm giảm nồng độ lipoprotein(a) có làm giảm nguy cơ đột quỵ do thiếu máu cục bộ không.
Tình trạng tăng đông máu
Nồng độ kháng thể kháng cardiolipin hoặc kháng beta2-glycoprotein-1 tăng cao liên quan đến đột quỵ.
Không tìm thấy các bệnh lý có tính di truyền liên quan đến thuyên tắc tĩnh mạch (ví dụ như thiếu hụt antithrombin III, thiếu hụt protein C, thiếu hụt protein S, đột biến yếu tố V Leiden, hoặc đột biến gen prothrombin) là yếu tố nguy cơ gây đột quỵ do thiếu máu cục bộ[17] nhưng lại có liên quan đến nguy cơ huyết khối xoang tĩnh mạch não.
Khả năng về tình trạng tăng đông máu có thể liên quan chặt chẽ hơn với các phân nhóm đột quỵ nhất định, bao gồm đột quỵ ở người trẻ tuổi, là hợp lý nhưng chưa được đánh giá bằng các nghiên cứu lớn.
Tăng protein phản ứng c
Liên quan đến tăng nguy cơ đột quỵ sau khi kiểm soát các yếu tố nguy cơ khác.[39] Không chắc chắn nó trực tiếp gây đột quỵ hay chỉ đơn thuần là chất chỉ điểm về yếu tố nguy cơ.
Các mảng bám trong quai động mạch chủ
Các mảng bám trong quai động mạch chủ có thể là yếu tố nguy cơ gây tái phát đột quỵ và tử vong. Trong trường hợp đột quỵ không rõ nguyên nhân, cần thực hiện các xét nghiệm chẩn đoán khác để tìm kiếm các mảng xơ vữa lớn trong động mạch chủ.[40]
Các yếu tố về tiền sử và thăm khám
Các yếu tố chẩn đoán chủ yếu mất thị lực hoặc giảm thị trường (thường gặp)
Mất thị lực có thể xảy ra ở một mắt và thường tạm thời. Đây là dấu hiệu cảnh báo sớm thường gặp đối với hẹp động mạch cảnh ở cổ. Không nhất thiết là dấu hiệu của đột quỵ não; tuy nhiên, cần khẩn trương nhận ra và điều trị.
Mất thị lực có thể xảy ra ở bệnh nhân thiếu máu cục bộ hệ tuần hoàn sau.
Khi mất thị lực xảy ra ở một bên, dấu hiệu này có thể phản ánh chứng thiếu máu cục bộ động mạch cảnh hoặc đốt sống- thân nền, trong khi mất thị lực hai bên thường là do thiếu máu cục bộ động mạch đốt sống- thân nền.
Ốm yếu (thường gặp)
Mất trương lực cơ hoàn toàn hoặc một phần ở mặt, cánh tay, và/hoặc chân là biểu hiện điển hình của đột quỵ.
Suy yếu cả 3 bộ phận trên gợi ý sự tổn thương đến bán cầu não sâu, mặc dù điều này không thể phân biệt được cơ chế đột quỵ.
Giống như hầu hết các triệu chứng cơ năng và thực thể của đột quỵ, ảnh hưởng cả hai bên là không thường gặp và có thể phản ánh nguyên nhân khác.
Liệt nửa người cùng bên liên quan đến đột quỵ lỗ khuyết.
Mất ngôn ngữ (thường gặp)
Suy giảm bất kỳ chức năng ngôn ngữ nào, diễn đạt hoặc tiếp thu, là dấu hiệu thiếu máu cục bộ ở bán cầu não ưu thế.
Suy giảm phối hợp (thất điều) (thường gặp)
Khi không bị yếu cơ, thất điều cho thấy thiếu máu cục bộ ảnh hưởng lên tiểu não hoặc sự liên kết của nó với các phần còn lại của não.
Đột quỵ hệ tuần hoàn sau thường liên quan đến khó phối hợp vận động tinh vi và dáng đi.
Các yếu tố chẩn đoán khác
Tiền sử cơn thoáng thiếu máu não (TIA) (thường gặp)
Hơn một nửa số bệnh nhân có biểu hiện đột quỵ liên quan đến xơ vữa động mạch cảnh ở cổ có tiền sử TIA. Ngược lại, bệnh nhân có tiền sử TIA có nguy cơ cao bị đột quỵ sau đó. Hầu hết các ca đột quỵ xảy ra trong vài ngày sau khi TIA; một phân tích gộp cho thấy rằng 5% số bệnh nhân TIA bị đột quỵ trong vòng 2 ngày.[53]
Khởi phát đột ngột các triệu chứng (thường gặp)
Các triệu chứng đột quỵ thường bắt đầu đột ngột sau vài giây đến vài phút và có thể nặng hơn theo kiểu càng ngày càng xấu đi, dao động, hoặc thay đổi.
Các triệu chứng diễn tiến chậm thường phản ánh các nguyên nhân khác như xuất huyết nội sọ.
Điều quan trọng là cần phân biệt tình trạng các triệu chứng ngày càng trở nặng nhiều với tình trạng các triệu chứng ngày càng giảm dần.
Các triệu chứng âm tính (nghĩa là mất chức năng) (thường gặp)
Đột quỵ thường biểu hiệu với các triệu chứng âm tính như mất thị lực, tê cứng, hoặc ốm yếu.
Các triệu chứng dương tính như dị cảm, ảo giác, và biểu hiện vận động bất thường có nhiều khả năng liên quan đến đau nửa đầu có biến chứng hoặc co giật. Thỉnh thoảng vẫn có các trường hợp ngoại lệ đối với quy luật này.
Thay đổi cảm giác (thường gặp)
Bệnh nhân thường cho biết mất cảm giác và dị cảm như là tê cứng.
Đau đầu (thường gặp)
Mặc dù đau đầu không phải hiếm gặp trong đột quỵ cấp tính, cần cảnh báo với bác sĩ về khả năng xảy ra các bệnh lý khác như xuất huyết nội sọ (có thể diễn tiến âm thầm và nặng dần), xuất huyết dưới nhện (khởi phát đột ngột với mức độ vừa phải từ từ, “đau đầu dữ dội nhất trong đời tôi”), tăng áp lực nội sọ (có thể do huyết khối xoang tĩnh mạch não gây ra, tổn thương khối choáng chỗ), hoặc đau nửa đầu có biến chứng.
Song thị / Nhìn đôi (thường gặp)
Có thể xảy ra ở bệnh nhân thiếu máu cục bộ hệ tuần hoàn sau.
Mất cảm giác (thường gặp)
Mất cảm giác một bên khi khám thần kinh có thể ảnh hưởng đến một hoặc tất cả các phương pháp điều trị ban đầu.
Mất cảm giác vỏ não thường ảnh hưởng đến khả năng xử lý cảm giác tinh vi như phân biệt 2 điểm, cảm nhận vẽ trên da, hoặc nhận thức lập thể.
Chứng loạn cận ngôn (thường gặp)
Dấu hiệu này có thể kèm theo yếu mặt hoặc rối loạn chức năng tiểu não và thường là do thiếu máu cục bộ hệ tuần hoàn sau, nhưng có thể là do nhồi máu lỗ khuyết.
Liệt liếc (thường gặp)
Thường theo chiều ngang và theo một hướng duy nhất.
Thường gặp hơn với đột quỵ hệ tuần hoàn trước.
Lệch mắt sai hướng (nghĩa là lệch liếc khỏi hướng tổn thương não, về phía nửa người bị liệt) cần nhanh chóng chú ý tình trạng co giật nhưng cũng có thể xảy ra do đột quỵ ảnh hưởng đến các cầu não hoặc đồi thị.
Hội chứng Horner gợi ý bóc tách động mạch cảnh cùng bên.
Rối loạn nhịp, âm thổi, hoặc phù phổi (thường gặp)
Liên quan đến các bệnh lý tim mạch đi kèm khiến bệnh nhân bị bệnh đột quỵ.
Điều đặc biệt quan trọng là rung nhĩ, làm tăng nguy cơ đột quỵ do thuyên tắc mạch từ tim gây thiếu máu cục bộ. Do đó, cần đánh giá rối loạn nhịp tim đặc biệt này ở tất cả bệnh nhân đột quỵ bằng phương pháp theo dõi không xâm lấn thường qui và ở tất cả bệnh nhân có đủ điều kiện, cần đề nghị theo dõi mở rộng sau khi đột quỵ để làm tăng khả năng phát hiện rung nhĩ kịch phát và bắt đầu điều trị sớm bằng thuốc chống đông.[54]
Chóng mặt/choáng váng (không thường gặp)
Đây là triệu chứng của thiếu máu cục bộ hệ tuần hoàn sau. Mặc dù bệnh nhân thường cho biết là cảm giác xoay tròn, cảm giác như đang ở trên tàu trong vùng biển động cũng mô tả chứng chóng mặt.
Thường liên quan đến rung giật nhãn cầu.
Buồn nôn và/hoặc nôn (không thường gặp)
Triệu chứng này có thể là do thiếu máu cục bộ hệ tuần hoàn sau hoặc phản ánh tình trạng tăng áp lực nội sọ.
Đau cổ hoặc đau mặt (không thường gặp)
Có thể do bóc tách động mạch.
Đồng tử bị thu hẹp, sụp mí mắt, và giảm tiết mồ hôi mặt (nửa người cùng bên) (không thường gặp)
Hội chứng Horner có thể liên quan đến đột quỵ hệ tuần hoàn sau.
Thay đổi tri giác/hôn mê (không thường gặp)
Giảm mức độ tỉnh táo có thể kèm theo đột quỵ hệ tuần hoàn trước mức độ lớn, đột quỵ ở đồi thị, hai bán cầu não, hoặc thân não.
Dấu hiệu này cho thấy cần khẩn trương hơn trong cả cách chẩn đoán (loại trừ xuất huyết) và xử trí (tình trạng hô hấp và bảo vệ đường thở).
Hôn mê thường gặp hơn trong thiếu máu cục bộ thân não.
Ở những bệnh nhân này, cần loại trừ các bệnh lý khác giống với đột quỵ như co giật.
Lú lẫn (không thường gặp)
Điều này thường gặp, đặc biệt là ở người lớn tuổi trước đây đã từng bị đột quỵ hoặc rối loạn chức năng nhận thức.
Cần phân biệt thất ngôn tiếp nhận (Wernicke) với lú lẫn, vì thất ngôn là dấu hiệu đặc hiệu của thiếu máu cục bộ ở bán cầu não ưu thế.
Xét nghiệm chẩn đoán
Xét nghiệm thứ nhất cần yêu cầu
|
Xét nghiệm |
Kết quả |
|
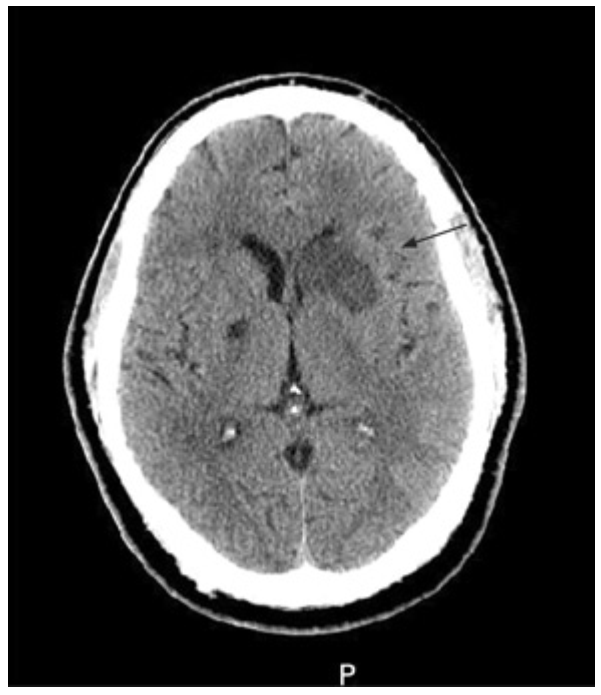
CT đầu Tất cả các bệnh nhân bị cơn thoáng thiếu máu não hoặc có thể đột quỵ do thiếu máu cục bộ cần được chụp CT não để loại trừ xuất huyết nội sọ. [Fig-3] Xét nghiệm quan trọng nhất, cần thiết để phân biệt giữa đột quỵ do xuất huyết với đột quỵ do thiếu máu cục bộ. Xét nghiệm này chủ yếu được sử dụng để loại trừ xuất huyết hơn là để chẩn đoán đột quỵ, được xem là một bước thiết yếu trong điều trị đột quỵ cấp tính.[55] Trong nhiều ca bệnh, CT bình thường trong vài giờ đầu tiên kể từ khi đột quỵ do thiếu máu cục bộ.[56] |
vùng nhu mô não giảm đậm độ (đen); mất phân biệt giữa chất xám và chất trắng của mô não, và xóa mờ rãnh não; vùng nhu mô tăng đậm độ (vùng sáng) trong động mạch cho thấy cục máu đông bên trong lòng mạch |
|
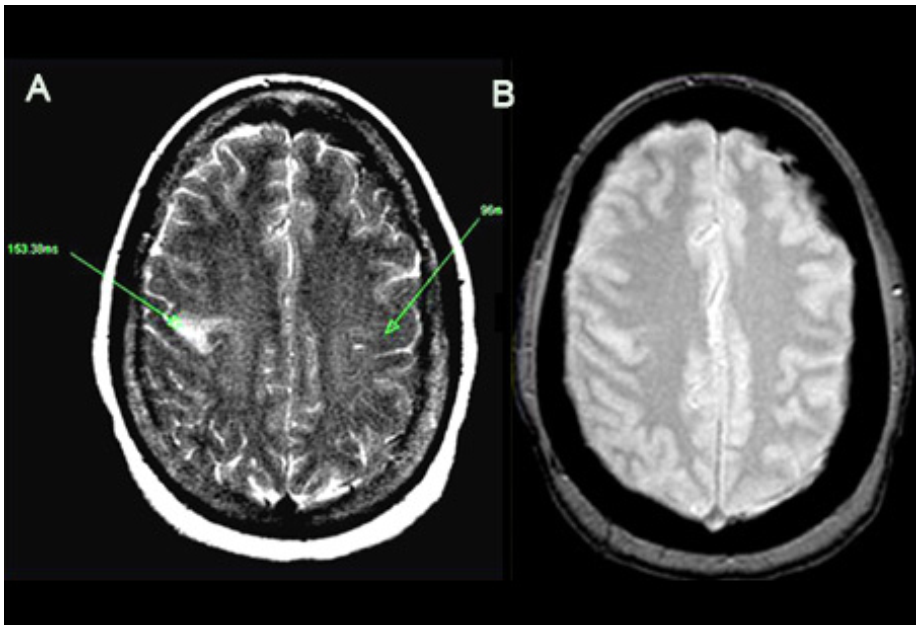
MRI não Chụp MRI nào, nhất là chụp hình ảnh cộng hưởng từ khuếch tán và chuỗi xung dội gradient, cung cấp thông tin chính xác hơn về tổn thương đột quỵ so với chụp CT, làm nổi bật rõ vị trí nhồi máu do thiếu máu cục bộ gây ra, và có thể cung cấp thêm thông tin về (các) nguyên nhân. [Fig-2] [Fig-1] Tuy nhiên, trong nhiều trung tâm y tế trên thế giới, không có kỹ thuật MRI. Có độ nhạy cao hơn đối trong nhồi máu và độ nhạy tương tự trong xuất huyết so với chụp CT.[57] Chống chỉ định trên những bệnh nhân có cấy ghép các thiết bị kim loại như máy tạo nhịp. Một số trung tâm chuyên về đột quỵ sử dụng MRI là phương pháp chẩn đoán hình ảnh được chọn lựa đầu tiên, thay thế cho CT. Có thể thực hiện trong giai đoạn bán cấp sau khi chụp CT ở một số trung tâm. |
nhồi máu do thiếu máu cục bộ cấp tính biểu hiện vùng sáng trên hình ảnh cộng hưởng từ khuếch tán điều chỉnh; ở các giai đoạn sau, hình ảnh T2 cũng cho thấy tăng tín hiệu tại vùng bị thiếu máu cục bộ |
|
glucose máu Để loại trừ hạ đường huyết là nguyên nhân gây rcáca dấu hiệu thần kinh cục bộ. Tăng đường huyết liên quan đến diễn tiến xấu[58] và nguy cơ chuyển sang xuất huyết của đột quỵ do thiếu máu cục bộ.[59] [60] Cần tầm soát đái tháo đường ở mỗi bệnh nhân bị cơn thoáng thiếu máu não hoặc đột quỵ bằng cách đo glucose huyết tương khi đói hoặc haemoglobin A1c, hoặc với xét nghiệm dung nạp glucose đường uống.[61] |
có thể loại trừ tăng/hạ đường huyết |
|
điện giải đồ Để loại trừ rối loạn điện giải là nguyên nhân gây ra các dấu hiệu thần kinh cục bộ. |
có thể loại trừ rối loạn điện giải |
|
urê và creatinine huyết thanh Suy thận có thể là chống chỉ định đối với một số can thiệp đột quỵ. |
có thể loại trừ suy thận |
|
Men tim Đột quỵ có thể do nhồi máu cơ tim kèm theo. |
có thể loại trừ nhồi máu cơ tim |
|
ECG Thực hiện để loại trừ rối loạn nhịp tim hoặc bệnh tim thiếu máu cục bộ, vốn tương đối thường gặp trong đột quỵ do thiếu máu cục bộ. Quy trình chẩn đoán hiện nay gợi ý ECG theo dõi tối thiểu 24 giờ sau khi đột quỵ do thiếu máu cục bộ để loại trừ rung nhĩ. Tuy nhiên, người ta nhận thấy rằng theo dõi bằng ECG cùng với đặt máy theo dõi tim tốt hơn theo dõi ECG thông thường trong chẩn đoán rung nhĩ trong trường hợp đột quỵ không rõ nguyên nhân.[49] Ngoài ra, một vấn đề quan trọng là ở bệnh nhân bị đột quỵ không rõ nguyên nhân hoặc thiếu máu não cục bộ thoáng qua trên 55 tuổi, cần sử dụng ECG lưu động không xâm lấn với mục tiêu là 30 ngày vì điều này cho phép bác sĩ chẩn đoán và điều trị rung nhĩ kịch phát.[50] |
có thể loại trừ rối loạn nhịp tim hoặc bệnh tim thiếu máu cục bộ |
|
Công thức máu Được sử dụng để phát hiện các tình trạng có thể là chống chỉ định đối với một số phương pháp điều trị và can thiệp đột quỵ cấp tính. Loại trừ tình trạng thiếu máu hoặc giảm tiểu cầu trước khi có thể bắt đầu liệu pháp tiêu sợi huyết, thuốc chống đông, hoặc thuốc chống huyết khối. |
có thể loại trừ chứng thiếu máu và giảm tiểu cầu |
|
thời gian prothrombin và PTT (với tỷ lệ đã được chuẩn hóa quốc tế) Nếu bệnh nhân không có tiền sử sử dụng thuốc chống đông, hoặc tình trạng rối loạn đông máu hoặc một bệnh lý có thể dẫn đến tình trạng này, thì không cần trì hoãn sử dụng liệu pháp tiêu sợi huyết cho đến khi có kết quả xét nghiệm.[51] |
có thể cho thấy rối loạn đông máu |
Các xét nghiệm khác cần cân nhắc
|
Xét nghiệm |
Kết quả |
|
tầm soát độc tố trong huyết thanh Được tiến hành ở những bệnh nhân nghi ngờ nuốt phải chất độc. Các triệu chứng cơ năng và triệu chứng thực thể có thể giống với đột quỵ. |
có thể loại trừ lạm dụng rượu và ma túy |
|
CXR Khi có biểu hiện của dấu hiệu hoặc triệu chứng hô hấp tuần hoàn, XQ ngực thẳng có thể phát hiện các bệnh lý liên quan khác. |
bình thường; hoặc chứng tim to, bóc tách động mạch chủ, viêm phổi |
|
Chụp CT hoặc chụp cộng hưởng từ mạch máu Cần ưu tiên chụp CT mạch máu hoặc chụp cộng hưởng từ mạch máu ở tất cả bệnh nhân bị đột quỵ do thiếu máu cục bộ cấp tính và có nghi ngờ tắc nghẽn mạch máu lớn có thể sẽ được chỉ định loại bỏ huyết khối nội mạch. |
nhận biết tắc nghẽn hoặc hẹp động mạch |
|
Chụp CT hoặc chụp cộng hưởng từ tĩnh mạch Nếu các xét nghiệm chẩn đoán hình ảnh thường qui không cho thấy tắc nghẽn động mạch, và nếu hình ảnh nhồi máu và biểu hiện lâm sàng cho thấy các đặc điểm của đột quỵ tĩnh mạch (ví dụ như mô bị thiếu máu cục bộ không tương xứng với vùng tưới máu, chuyển sang xuất huyết và/hoặc phù nề nặng, co giật kháng trị khi nhập viện, có các dấu hiệu tăng áp lực nội sọ), tiếp đến có thể đánh giá tình trạng lưu thông của các xoang tĩnh mạch não bằng chụp CT hoặc MR tĩnh mạch. |
nhận biết nhồi máu tĩnh mạch |
|
siêu âm động mạch cảnh Thường thực hiện trong giai đoạn bán cấp để khảo sát hẹp động mạch cảnh. |
nhận biết tắc nghẽn động mạch ở cổ hoặc hẹp nghiêm trọng |
|
siêu âm Doppler xuyên sọ Có thể được sử dụng để nhận biết tắc nghẽn động mạch ở các nhánh động mạch chính của vòng Willis. Độ phân giải hạn chế so với chụp CT và cộng hưởng từ mạch máu. |
có thể cho thấy tắc nghẽn động mạch nội sọ hoặc hẹp nghiêm trọng |
|
chụp mạch máu thông thường (xâm lấn) Không thường chỉ định trong đột quỵ cấp tính trừ khi có dự định thực hiện các thủ thuật can thiệp nội mạch, chẳng hạn như loại bỏ cục máu đông hoặc cục huyết khối trong động mạch. |
tắc nghẽn hoặc hẹp mạch máu, viêm mạch, bóc tách động mạch, hội chứng co mạch não có thể hồi phục được, bệnh Moyamoya (tắc nghẽn mạch máu ảnh hưởng đến vòng Willis), loạn sản cơ sợi |
Các xét nghiệm giai đoạn đầu
|
Xét nghiệm |
Kết quả |
|
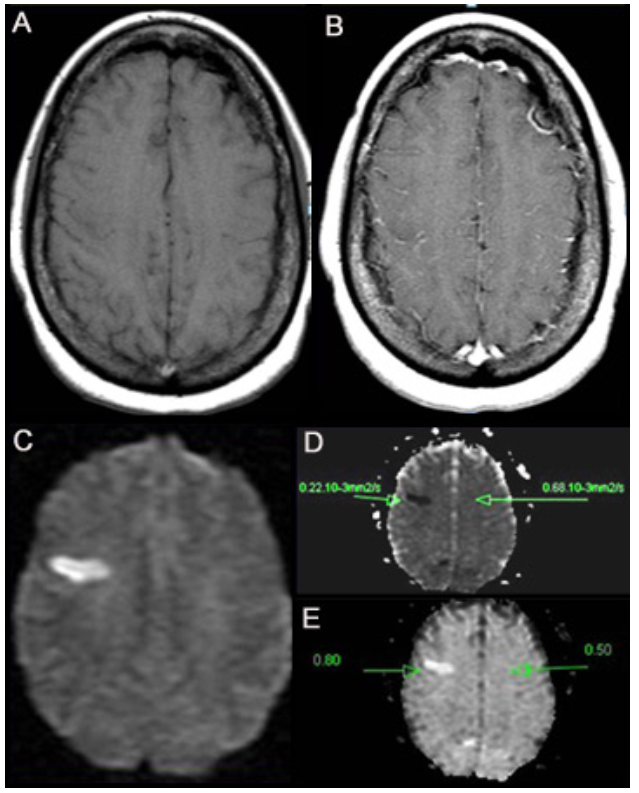
Chụp hình CT hoặc MRI khuếch tán có điều chỉnh Được đề xuất như là phương pháp để phân loại những bệnh nhân, có biểu hiện quá 4,5 tiếng, có mô bị giảm tưới máu nhưng vẫn sống. Các phương pháp chẩn đoán hình ảnh này có nhiều hứa hẹn nhưng chưa được xác minh liệu có đủ giá trị để được sử dụng phân loại bệnh nhân cần áp dụng liệu pháp tái tưới máu.[52] [Fig-4] |
nhận biết các vùng não có lưu lượng máu chảy đến giảm có thể có nguy cơ nhồi máu sau đó |
Chẩn đoán khác biệt
|
Tình trạng |
Các dấu hiệu/triệu chứng khác biệt |
Các xét nghiệm khác biệt |
|
Xuất huyết nội sọ |
Không có triệu chứng hoặc dấu hiệu nào đáng tin cậy để phân biệt đột quỵ do xuất huyết với đột quỵ do thiếu máu cục bộ. Đột quỵ do xuất huyết thường liên quan đến suy giảm ý thức và dấu hiệu tăng áp lực nội sọ hơn là đột quỵ do thiếu máu cục bộ. |
Chụp CT hoặc MRI cho thấy xuất huyết (giảm đậm độ). |
|
Thiếu máu não cục bộ thoáng qua |
Các triệu chứng thần kinh thoáng qua kéo dài dưới 24 tiếng, không có bằng chứng nhồi máu cấp tính. |
CT hoặc MRI có thể bình thường hoặc có thể cho thấy bằng chứng nhồi máu cũ. |
|
Bệnh não do tăng huyết áp |
Là sự kết hợp của đau đầu, bất thường nhận thức hoặc giảm tri giác, và tăng huyết áp đáng kể trên mức huyết áp cơ sở của bệnh nhân gợi ý về bệnh lý não do tăng huyết áp. Các dấu hiệu/ triệu chứng có thể khác bao gồm thay đổi hoặc mất thị giác, hoặc dấu hiệu tăng áp lực nội sọ.[46] |
Phù não trên CT hoặc MRI. |
|
Hạ đường huyết |
Có thể có tiền sử đái tháo đường kèm theo sử dụng insulin hoặc thuốc làm tăng tiết insulin. Giảm ý thức. |
Glucose huyết thanh thấp tại thời điểm có triệu chứng. |
|
Đau nửa đầu có biến chứng |
Tiền sử có các triệu chứng tương tự lặp đi lặp lại nhiều lần; trước khi đau đầu có tiền triệu, đau đầu theo một quy luật đều đặn giúp phân biệt với đau nửa đầu có biến chứng .[46] Đột quỵ thường biểu hiệu với các triệu chứng âm tính (ví dụ như mất thị lực, tê cứng, hoặc ốm yếu). Các triệu chứng dương tính (ví dụ như dị cảm, ảo giác, và biểu hiện vận động bất thường) có nhiều khả năng liên quan đến đau nửa đầu có biến chứng. |
MRI không cho thấy bằng chứng nhồi máu. |
|
Co giật và các tổn thương sau cơn co giật |
Tiền sử co giật; chứng kiến thấy thấy co giật, sau đó các tổn thương sau cơn co giật: ví dụ như buồn ngủ và cắn lưỡi.[46] Lệch mắt sai hướng (nghĩa là lệch liếc khỏi hướng tổn thương não, về phía nửa người bị liệt) cần nhanh chóng chú ý tình trạng co giật nhưng cũng có thể xảy ra do đột quỵ ảnh hưởng đến các cầu não hoặc đồi thị. |
Điện não đồ cho thấy bằng chứng co giật. MRI không cho thấy bằng chứng nhồi máu. |
|
Rối loạn chuyển đổi và rối loạn bản thể |
Các dấu hiệu và triệu chứng thần kinh không phù hợp với vùng mạch máu. Không có tổn thương dây thần kinh sọ não. Ngoài ra, rối loạn chuyển đổi cho thấy nhiều dấu hiệu không phù hợp về mặt thần kinh. |
MRI không cho thấy bằng chứng nhồi máu. |
|
Tình trạng |
Các dấu hiệu/triệu chứng khác biệt |
Các xét nghiệm khác biệt |
|
Bệnh não Wernicke |
Tiền sử lạm dụng rượu. Dễ kích động, lú lẫn, và sảng là các đặc trưng thường gặp. |
Nồng độ thiamine trong máu giảm và thử nghiệm điều trị với thiamine thành công. |
|
U não |
Các triệu chứng và dấu hiệu có nhiều khả năng đang tiếp diễn. Có thể có tiền sử bị ung thư nếu tổn thương do di căn gây ra các triệu chứng. |
Chụp CT đầu cho thấy một hoặc nhiều tổn thương. |
Cách tiếp cận điều trị từng bước
Mục tiêu điều trị đột quỵ do thiếu máu cục bộ cấp tính là khôi phục lưu lượng máu, hỗ trợ chuyển hóa năng lượng trong mô thiếu máu cục bộ, điều trị các biến chứng của phù nề do đột quỵ gây ra, và phòng ngừa các biến chứng cấp tính thường gặp. Đánh giá và chẩn đoán nhanh là nền tảng cho sự thành công của liệu pháp điều trị đột quỵ do thiếu máu cục bộ. Chụp cắt lớp vi tính (CT) hoặc chụp cộng hưởng từ (MRI) là bắt buộc để loại trừ xuất huyết nội sọ và các bệnh lý có biểu hiện giống đột quỵ. Không có các dấu hiệu trên CT không loại trừ đột quỵ do thiếu máu cục bộ cấp tính. Sau khi đánh giá đường thở, hô hấp, và tuần hoàn, bước tiếp theo là xem xét có thể thực hiện tái tưới máu không.
Thuốc tiêu sợi huyết tĩnh mạch
Alteplase, chất hoạt hóa plasminogen mô tái tổ hợp (r-tPA), làm thúc đẩy quá trình tiêu cục huyết khối và làm lưu thông cũng như tái tưới máu. Khuyến cáo sử dụng sớm alteplase cho những bệnh nhân thích hợp.[51] Kết quả của thử nghiệm lâm sàng sử dụng thuốc tiêu sợi huyết alteplase trên những bệnh nhân bị đột quỵ do thiếu máu cục bộ cấp tính và không có chống chỉ định cho thấy rằng cơ hội để điều trị cho những bệnh nhân này là trong vòng 4,5 tiếng sau khi khởi phát các triệu chứng thần kinh.[51] [62] [63] 1[A]Evidence Điều trị sớm đặc biệt quan trọng ở bệnh nhân bị đột quỵ cấp tính nặng.[64] Thời gian mục tiêu từ lúc đến phòng cấp cứu cho đến khi bắt đầu chụp CT là 25 phút, và từ khi đến phòng cấp cứu đến khi bắt đầu sử dụng r-tPA truyền tĩnh mạch (nếu được chỉ định) là 60 phút.[46]
Cần cung cấp thông tin về lợi ích và nguy cơ của điều trị r-tPA cho bệnh nhân, nếu có thể, hoặc cho người có quyền đưa ra quyết định thay, nếu có. Cần cam kết bằng lời hoặc bằng văn bản nếu khả thi. Trong trường hợp thường xảy ra thì bệnh nhân không đủ khả năng để đưa ra quyết định, và gia đình hoặc những người có quyền đưa ra quyết định thay thế không thể tìm thấy hoặc có mặt đúng thời điểm cần thiết, bác sĩ nên thay thế để đưa ra quyết định cho bệnh nhân. Cần thông báo cho người có quyền quyết định thay về nguy cơ chung 6% xuất huyết não, mà trong đó khoảng một nửa có thể gây chết người. Cũng cần thông báo cho họ biết rằng mặc dù có nguy cơ này, nhưng những bệnh nhân được điều trị với r-tPA có nhiều khả năng sẽ trở nên khá hơn. Nói chung, trong 8 người được điều trị với r-tPA thì có 1 bệnh nhân hồi phục hoàn toàn hoặc gần như hoàn toàn, còn lại sẽ bị khuyết tật; số liệu thống kê này là từ chỉ số số bệnh nhân cần được điều trị.[65]
Chống chỉ định khi sử dụng thuốc tiêu sợi huyết tĩnh mạch r-tpa
Sau đây là các chống chỉ định khi sử dụng r-tPA từ hướng dẫn của Hiệp hội Tim mạch Hoa Kỳ/Hiệp hội Đột quỵ Hoa Kỳ (AHA/ASA):[51]
Khởi phát các triệu chứng > 4,5 giờ
CT cho thấy xuất huyết nội sọ cấp tính
Có tiền sử chấn thương đầu hoặc đột quỵ trước đó trong 3 tháng trước
Có tiền sử xuất huyết nội sọ trước đây.
Có tiền sử phẫu thuật nội sọ/trong cột sống trong vòng 3 tháng
Các triệu chứng đột quỵ gợi ý về xuất huyết dưới nhện
Bệnh nhân có tiểu cầu 1,7, PTT hoạt hóa (aPTT) >40 giây, hoặc thời gian prothrombin >15 giây
Có tiền sử bệnh lý ác tính ở đường tiêu hóa hoặc biến chứng xuất huyết tiêu hóa trong vòng 21 trước
Có tiền sử đại phẫu hoặc chấn thương nặng trong 14 ngày trước
Bệnh nhân sử dụng một liều heparin trọng lượng phân tử thấp trong vòng 24 giờ trước
Bệnh nhân đang sử dụng chất ức chế thrombin trực tiếp hoặc chất ức chế yếu tố Xa trực tiếp trừ khi các xét nghiệm như aPTT, INR, số lượng tiểu cầu, thời gian đông ecarin, thời gian thrombin, hoặc xét nghiệm hoạt động yếu tố Xa trực tiếp thích hợp bình thường hoặc bệnh nhân không sử dụng các chất này trong >48 giờ (giả sử chức năng chuyển hóa ở thận bình thường)
Có bằng chứng xuất huyết đang diễn tiến trong khi khám
Có các triệu chứng phù hợp với viêm nội tâm mạc nhiễm trùng
Có mối liên quan hoặc nghi ngờ có sự liên quan giữa đột quỵ do thiếu máu cục bộ cấp tính và bóc tách quai động mạch chủ
Bệnh nhân đang sử dụng chất kháng tiểu cầu gây ức chế thụ thể glycoprotein IIb/IIIa
Có tiền sử khối u nội sọ trong sợi trục.
Bệnh nhân có thể điều trị bằng thuốc tiêu sợi huyết tĩnh mạch r-tPA
Hướng dẫn AHA/ASA khuyến cáo về những điều kiện để có thể điều trị với r-tPA là:[51]
Trong vòng 3 giờ hoặc lần cuối bệnh nhân được biết là khỏe mạnh hoặc ở thời điểm lần đầu tiếp cận:
Bệnh nhân đủ điều kiện về mặt y khoa ≥18 tuổi hoặc <80 và >80 tuổi
Bệnh nhân có các triệu chứng đột quỵ nặng hoặc các triệu chứng đột quỵ nhẹ nhưng gây khuyết tật
Trong vòng 3 đến 4,5 giờ hoặc lần cuối bệnh nhân được biết là khỏe mạnh:
Bệnh nhân ≤80 tuổi
Bệnh nhân không có tiền sử cả đái tháo đường và đột quỵ
Bệnh nhân có điểm Thang đo đột quỵ cơ bản của Viện Y tế Quốc gia (NIH) ≤25
Bệnh nhân hiện không sử dụng bất kỳ loại thuốc chống đông đường uống nào
Bệnh nhân không có bằng chứng về hình ảnh cho thấy tổn thương do thiếu máu cục bộ ảnh hưởng đến hơn một phần ba vùng mà động mạch não giữa cấp máu
Bệnh nhân có thể hạ huyết áp xuống mức an toàn
Bệnh nhân có mức glucose ban đầu >2,8 mmol/L (>50 mg/dL)
Bệnh nhân có những thay đổi sớm do thiếu máu cục bộ trên ảnh chụp cắt lớp vi tính không có chất cản quang ở mức độ nhẹ đến vừa (ngoài các tổn thương giảm đậm độ)
Bệnh nhân chỉ sử dụng thuốc kháng tiểu cầu hoặc liệu pháp kết hợp trước khi đột quỵ, làm tăng hiệu quả của việc sử dụng alteplase so với việc tăng nguy cơ xuất huyết nội sọ có triệu chứng
Bệnh nhân bị bệnh thận giai đoạn cuối đang được lọc máu và có aPTT bình thường.
Có thể tìm hiểu các khuyến cáo khác về điều trị với r-tPA trong hướng dẫn AHA/ASA.[51]
Các xét nghiệm khác không làm trì hoãn việc sử dụng r-tPA trừ khi nghi ngờ và phải loại trừ chống chỉ định đặc hiệu.
Cần bình thường nồng độ glucose trong máu trước khi bắt đầu điều trị r-tPA.[51]
Cần cẩn trọng trong điều trị bệnh nhân có các tổn thương nghiêm trọng, vì khả năng điều trị hiệu quả giảm và nguy cơ xuất huyết tăng cao sau khi điều trị bằng thuốc tiêu sợi huyết ở những bệnh nhân này.[51] [66] Một phân tích tổng hợp cho thấy rằng bệnh nhân từ 80 tuổi trở lên có biểu hiện tổn thương thần kinh mới khởi phát, cũng có thể được điều trị với r-tPA, và cho thấy có tỷ lệ điều trị hiệu quả thấp hơn và tỷ lệ tử vong cao hơn so với các bệnh nhân trẻ tuổi. Tuy nhiên, tỷ lệ xuất huyết nội sọ có triệu chứng không tăng đáng kể.[67]
Aspirin
Bệnh nhân bị đột quỵ do thiếu máu cục bộ nên sử dụng aspirin.[51] Aspirin nên được sử dụng cho những bệnh nhân đang sử dụng r-tPA và kể những bệnh nhân không thể sử dụng r-tPA. Tuy nhiên, nếu đang sử dụng r-tPA, không nên bắt đầu sử dụng aspirin trong vòng 24 giờ, và chỉ dùng sau khi chụp CT đầu cho thấy không có xuất huyết nội sọ.[51] [68] Mặc dù các nghiên cứu về sử dụng aspirin đối với đột quỵ do thiếu máu cục bộ cấp tính cho thấy xu hướng đạt kết quả tốt hơn khi dùng aspirin,[69] [70] một nghiên cứu kiểm tra việc sử dụng aspirin sớm (nghĩa là trong vòng 24 giờ) ở bệnh nhân đột quỵ do thiếu máu cục bộ cấp tính sử dụng r-tPA không cho thấy có bất kỳ sự cải thiện kết quả nào sau 3 tháng.[68] Hơn nữa, sử dụng aspirin sớm liên quan đến việc làm tăng đáng kể nguy cơ xuất huyết nội sọ có triệu chứng. Chưa có nghiên cứu về các loại thuốc kháng tiểu cầu ngoài aspirin bao gồm dipyridamole, clopidogrel, và thuốc ức chế tiểu cầu glycoprotein IIb/IIIa trong đột quỵ cấp tính, do đó nhìn chung không được chỉ định. Tuy nhiên, những loại thuốc này giúp phòng ngừa đột quỵ thứ phát.[71]
Can thiệp nội mạch
Ở các bệnh nhân bị đột quỵ do thiếu máu cục bộ cấp tính được chọn lọc kỹ càng, ngoài việc sử dụng r-tPA truyền tĩnh mạch thì việc sử dụng các biện pháp can thiệp nội mạch cũng có thể đem lại nhiều lợi ích về mặt lâm sàng. Như trong trường hợp sử dụng r-tPA truyền tĩnh mạch, cần bắt đầu sử dụng các biện pháp can thiệp nội mạch càng sớm càng tốt. Bắt đầu trong 6 tiếng đầu sau khi khởi phát đột quỵ do thiếu máu cục bộ có khả năng đạt được kết quả tốt hơn với những biện pháp can thiệp này.[51]
Các biện pháp can thiệp nội mạch bao gồm liệu pháp tiêu sợi huyết trong động mạch và thiết bị loại bỏ cục máu đông cơ học như lấy huyết khối qua stent. Hướng dẫn AHA/ASA khuyến cáo sử dụng thiết bị lấy huyết khối qua stent hơn là thuốc tiêu sợi huyết trong động mạch và các thiết bị loại bỏ cục máu đông cơ học khác (ví dụ như thiết bị lấy huyết khối đồng tâm) như là liệu pháp nội mạch đầu tay để điều trị đột quỵ do thiếu máu cục bộ cấp tính; tuy nhiên, trong một số trường hợp, các thiết bị khác ngoài thiết bị lấy qua stent cũng có thể được sử dụng.[51] Sử dụng ống thông được dẫn đường bằng bóng đặt ở đầu gần hoặc ống thông có nòng lớn ở đầu xa, hơn là chỉ ống thông ở cổ, kết hợp với lấy qua stent cũng có thể giúp ích ở các bệnh nhân được chọn lựa kỹ càng.[51] Hơn nữa, có thể sử dụng thêm một biện pháp can thiệp bổ sung (ví dụ như thuốc tiêu sợi huyết trong động mạch) để đạt được mức độ tái tưới máu có thể chấp nhận được, nếu được sử dụng trong vòng 6 tiếng kể từ khi khởi phát triệu chứng.
Bệnh nhân có thể được can thiệp nội mạch
Hướng dẫn AHA/ASA cho biết rằng cần điều trị r-tPA cho bệnh nhân đủ điều kiện sử dụng r-tPA cho dù có thể là bệnh nhân sẽ được điều trị với phương pháp điều trị nội mạch nội mạch bằng lấy huyết khối qua stent.[51] Không cần theo dõi bệnh nhân về tình trạng đáp ứng lâm sàng với r-tPA truyền tĩnh mạch trước khi sử dụng liệu pháp nội mạch.
Hướng dẫn AHA/ASA cho rằng cần điều trị bằng lấy huyết khối qua stent cho những bệnh nhân thỏa mãn tất cả các tiêu chuẩn sau đây:[51]
Có thang điểm khuyết tật Rankin đã được điều chỉnh trước khi đột quỵ từ 0 đến 1
Có tắc nghẽn do động mạch cảnh trong hoặc động mạch não giữa đoạn gần (M1) gây ra
≥18 tuổi
Có điểm Thang đột quỵ NIH ≥6
Có điểm CT sớm Chương trình đột quỵ Alberta (ASPECTS) ≥6
Có thể bắt đầu với liệu pháp nội mạch (chọc dò háng) trong vòng 6 tiếng từ khi khởi phát triệu chứng.
Mặc dù thiếu bằng chứng về việc sử dụng thiết bị lấy qua stent ở bệnh nhân bị đột quỵ do thiếu máu cục bộ không có những tiêu chuẩn này, cũng có thể xem xét sử dụng nó trên những bệnh nhân bị tắc nghẽn hệ tuần hoàn trước không thể điều trị với r-tPA truyền tĩnh mạch, hoặc những bệnh nhân bị tắc nghẽn các mạch máu khác như một phần M2 hoặc M3 của động mạch não giữa, các động mạch não trước, động mạch đốt sống, động mạch thân nền, hoặc động mạch não sau. Cũng có thể xem xét chúng cho những bệnh nhân 1, hoặc ASPECTS
Có thể xem xét điều trị ban đầu với liệu pháp tiêu sợi huyết trong động mạch đối với những bệnh nhân được chọn lựa kỹ càng bị đột quỵ do thiếu máu cục bộ nghiêm trọng trong thời gian
Chống đông
Thường không khuyến cáo sử dụng thuốc chống đông khẩn cấp ở bệnh nhân bị đột quỵ do thiếu máu cục bộ cấp tính, với mục tiêu là để cải thiện kết quả đột quỵ cấp tính. Các phân tích tổng hợp không cho thấy giảm tình trạng khuyết tật do đột quỵ ở bệnh nhân đột quỵ do thiếu máu cục bộ cấp tính được điều trị với thuốc chống đông nhưng cho thấy tăng nguy cơ xuất huyết do đột quỵ, nhất là ở bệnh nhân có thể tích vùng đột quỵ lớn.[73]
Vẫn chưa có đủ bằng chứng để đưa ra hướng dẫn quyết định về điều trị liên quan đến thời gian điều trị chống đông tối ưu ở bệnh nhân có cơn thoáng thiếu máu não cấp tính hoặc bị đột quỵ do thiếu máu cục bộ và chỉ định sử dụng thuốc chống đông. Một số chuyên gia đề nghị bắt đầu sử dụng thuốc chống đông ở những bệnh nhân rung nhĩ sau khi bị đột quỵ do thiếu máu cục bộ từ 1 đến 12 ngày, tùy theo mức độ nghiêm trọng của đột quỵ, sử dụng cách tiếp cận 1-3-6-12 ngày với sử dụng lại thuốc chống đông ở bệnh nhân có:[74]
Cơn thoáng thiếu máu não: 1 ngày sau khi đột quỵ cấp tính
Nhồi máu nhỏ, không khuyết tật: 3 ngày sau khi đột quỵ cấp tính
Đột quỵ trung bình: 6 ngày sau khi đột quỵ cấp tính
Nhồi máu lớn liên quan đến các vùng lớn được cấp máu của các động mạch: 12 ngày sau khi đột quỵ cấp tính.
Tuy nhiên, thuốc chống đông là liệu pháp đầu tay đối với huyết khối xoang tĩnh mạch não (được xác định trên ảnh chụp hình), thậm chí kể cả khi chuyển sang tình trạng xuất huyết do nhồi máu.[66] Cần tiếp tục chống đông trong 3 đến 6 tháng. Khi không có các triệu chứng tiến triển, có thể cho bệnh nhân chuyển sang sử dụng warfarin trong giai đoạn cấp tính, với INR mục tiêu từ 2,0 đến 3,0. Không chỉ định aspirin và r-tPA ở những bệnh nhân này.
Chăm sóc hỗ trợ
Cùng lúc khẩn cấp đánh giá về việc sử dụng liệu pháp tái tưới máu, cần thực hiện các bước sau đây:
Hỗ trợ độ bão hoà oxy trong máu. Cần cung cấp bổ sung oxy để duy trì mức độ bão hoà oxy máu là ≥94%. Bệnh nhân giảm tri giác hoặc giảm oxy máu kháng trị có thể cần đặt nội khí quản với thở máy.[51] [75]
Hỗ trợ huyết áp (BP) hệ thống. Việc điều trị huyết áp động mạch trong đột quỵ do thiếu máu cục bộ cấp tính vẫn còn đang tranh cãi vì các bằng chứng mâu thuẫn và thiếu kết quả từ các thử nghiệm lâm sàng có đối chứng lớn. Nhiều bệnh nhân bị đột quỵ do thiếu máu cục bộ có huyết áp tăng khi nhập viện. Hạ huyết áp có thể giúp giảm áp lực tưới máu não và làm nặng thêm tình trạng đột quỵ.[79]
Bình thường hóa mức glucose máu. Giảm đường huyết có thể gây tổn thương não và cần tránh. Tăng đường huyết liên quan đến diễn tiến xấu[58] và nguy cơ chuyển sang xuất huyết của đột quỵ do thiếu máu cục bộ.[59] [60] Khuyến cáo điều trị glucose máu tăng cao mặc dù chưa có bằng chứng thuyết phục.[80] [81] [82]
Hạ sốt. Sốt liên quan đến diễn tiến đột quỵ xấu đi.[83] Do đó, điều trị sốt là hợp lý mặc dù chưa có thử nghiệm đối chứng nào cho thấy hiệu quả của nó.[51] [84] [85] [86]
Mặc dù không cho thấy có hiệu quả bởi các thử nghiệm lâm sàng, nhưng những bước này có thể làm chậm tiến triển của đột quỵ hoặc phòng ngừa đột quỵ nặng thêm bằng cách tối ưu hóa việc cung cấp năng lượng cở bản và chuyển hóa năng lượng tại mô.
Sau khi đánh giá và điều trị tại khoa cấp cứu, cần chuyển bệnh nhân bị đột quỵ do thiếu máu cục bộ sang chuyên khoa đột quỵ. Những khoa này cho thấy cải thiện kết quả về mặt chức năng và tăng tỷ lệ sống sót sau đột quỵ trong các thử nghiệm có đối chứng và không có đối chứng.[87] Các đơn vị chuyên về đột quỵ cần có đội ngũ liên ngành bao gồm bác sĩ, nhân viên điều dưỡng, và chuyên gia về phục hồi chức năng có chuyên môn về đột quỵ. Chăm sóc hỗ trợ cải thiện, tránh các biến chứng như nhiễm trùng, và bắt đầu liệu pháp phục hồi chức năng sớm là những cơ chế tại các đơn vị chuyên về đột quỵ được cho rằng đem lại kết quả tốt hơn.
Hỗ trợ dinh dưỡng, liệu pháp phục hồi chức năng (vật lý trị liệu, liệu pháp hướng nghiệp, và/hoặc liệu pháp ngôn ngữ nếu được chỉ định), cần phòng ngừa hít sặc (đánh giá khả năng nuốt), và phòng ngừa thuyên tắc tĩnh mạch (VTE) trong giai đoạn bán cấp.
Giảm chức năng nuốt thường gặp trong đột quỵ và làm tăng nguy cơ viêm phổi hít[88] và tử vong.[89] Hướng dẫn hỗ trợ sử dụng phương pháp đánh giá tình trạng nuốt tại giường trước khi ăn hoặc uống nhưng không cung cấp chi tiết cụ thể về việc sử dụng và giải thích thử nghiệm này.[51] Phương pháp được sử dụng là cố gắng giữu lại trong miệng nếu bị ho hoặc giọng ướt sau khi nuốt một ngụm nhỏ nước. Bệnh nhân không thể tiếp nhận dinh dưỡng qua đường miệng sẽ được bù dịch đẳng trương (để giảm nguy cơ phù não) và được cho ăn qua đường ruột bằng cách đặt ống thông mũi dạ dày, ống thông mũi ruột hoặc mở dạ dày ra da.
VTE là nguyên nhân gây ra khoảng 10% số ca tử vong do đột quỵ.[90] Cần thực hiện biện pháp dự phòng VTE cho bệnh nhân bị đột quỵ không vận động được, cho dù hầu hết bằng chứng về biện pháp dự phòng VTE đến từ các thử nghiệm có đối chứng trên nhóm không bị đột quỵ.[91] Cần sử dụng thuốc chống đông trừ khi chuyển sang xuất huyết, trong ca bệnh có thể sử dụng thiết bị nén.[92] Cũng khuyến cáo vận động sớm ở bệnh nhân đột quỵ. Điều này có thể giảm nguy cơ thuyên tắc tĩnh mạch bằng cách giảm ứ máu tĩnh mạch, nhưng điều này không được chứng minh bằng các thử nghiệm có đối chứng.[93]
Không có đủ bằng chứng khuyến cáo sử dụng các loại thuốc tác động đến khả năng sản xuất nitric oxide (nghĩa là chất cho nitric oxide, L-arginine, hoặc thuốc ức chế nitric oxide synthase) trong đột quỵ cấp tính.[94] Một đánh giá tổng quan của Cochrane cho thấy rằng cerebrolysin, một hỗn hợp các peptid được lấy từ mô não lợn, không tốt hơn giả dược về tỷ lệ tử vong do mọi nguyên nhân khi sử dụng cho bệnh nhân đột quỵ do thiếu máu cục bộ cấp tính trong vòng 48 giờ kể từ khi khởi phát đột quỵ. Cũng có sự lo ngại về tình trạng tăng các phản ứng phụ nghiêm trọng khi sử dụng cerebrolysin ở người bị đột quỵ do thiếu máu cục bộ cấp tính.[95] Mặc dù thường được sử dụng ở một số quốc gia (ví dụ như Trung Quốc, Nga), thuốc này không có ở các nơi khác bao gồm Mỹ, Châu Âu, và Anh Quốc.
|
Cấp tính |
|
( tóm tắt ) |
|
không có huyết khối xoang tĩnh mạch não |
||
|
biểu hiện trong vòng 4,5 giờ và không chống chỉ định đối với thuốc tiêu sợi huyết |
1 |
alteplase (chất hoạt hóa plasminogen mô tái tổ hợp hoặc r-tPA) |
|
bổ sung |
aspirin 24 giờ sau khi r-tPA |
|
|
bổ sung |
can thiệp nội mạch (thiết bị lấy qua stent) |
|
|
thêm |
Chăm sóc hỗ trợ |
|
|
thêm |
đánh giá khả năng nuốt |
|
|
bổ sung |
VTE dự phòng + vận động sớm |
|
|
biểu hiện sau 4,5 giờ hoặc không chống chỉ định đối với thuốc tiêu sợi huyết |
1 |
Aspirin
|
|
thêm |
Chăm sóc hỗ trợ
|
|
|
thêm |
đánh giá khả năng nuốt |
|
|
bổ sung |
VTE dự phòng + vận động sớm |
|
|
với huyết khối xoang tĩnh mạch não |
||
|
|
1 |
Chống đông |
|
thêm |
Chăm sóc hỗ trợ |
|
|
thêm |
đánh giá khả năng nuốt |
|
|
Không có huyết khối xoang tĩnh mạch não |
||
|
biểu hiện trong vòng 4,5 giờ và không chống chỉ định đối với thuốc tiêu sợi huyết |
1 |
alteplase: Tổng liều 0,9 mg/kg truyền tĩnh mạch, tiêm nhanh 10% liều dùng, với 90% còn lại được truyền trong 1 tiếng, tối đa tổng liều là 90 mg Alteplase (r-tPA) truyền tĩnh mạch thúc đẩy quá trình tiêu sợi huyết, có thể dẫn đến tái tưới máu mô não bị thiếu máu cục bộ nhưng vẫn có thể cứu được. Kết quả của thử nghiệm lâm sàng sử dụng thuốc tiêu sợi huyết alteplase trên những bệnh nhân bị đột quỵ do thiếu máu cục bộ cấp tính và không có chống chỉ định cho thấy rằng cơ hội để điều trị cho những bệnh nhân này là trong vòng 4,5 tiếng sau khi khởi phát các triệu chứng thần kinh.[51] [62] [63] 1[A]Evidence Điều trị sớm đặc biệt quan trọng ở bệnh nhân bị đột quỵ cấp tính nặng.[64] Trong các trường hợp thường gặp là không chứng kiến lúc khởi phát các triệu chứng, thời gian khởi phát được giả định là thời gian mà lần cuối cùng bệnh nhân được chứng kiến là bình thường. Tiêu chuẩn sử dụng bao gồm tổn thương thần kinh có thể đánh giá được và chụp cắt lớp vi tính đầu dương tính; gần đây không có tiền sử chấn thương đầu, nhồi máu cơ tim, xuất huyết tiêu hóa hoặc đường tiết niệu; gần đây không phẫu thuật; không có tiền sử xuất huyết nội sọ trước đây; huyết áp, số lượng tiểu cầu, tỷ số được chuẩn hóa quốc tế, và mức glucose có thể chấp nhận được; không co giật. Hướng dẫn từ Hiệp hội Tim Hoa Kỳ/Hiệp hội Đột quỵ Hoa Kỳ (AHA/ASA) khuyến cáo về những điều kiện có thể điều trị với r-tPA là:[51] Trong vòng 3 tiếng hoặc lần cuối bệnh nhân được biết là khỏe mạnh hoặc ở tại thời điểm tiếp cận: bệnh nhân đủ điều kiện về mặt y khoa ≥18 tuổi hoặc <80 và >80 tuổi; các triệu chứng đột quỵ nặng hoặc triệu chứng đột quỵ nhẹ nhưng gây khuyết tật. Trong vòng 3 đến 4,5 tiếng hoặc lần cuối bệnh nhân được biết là khỏe mạnh: bệnh nhân ≤80 tuổi; bệnh nhân không có tiền sử đái tháo đường và đột quỵ; bệnh nhân có điểm Thang đo đột quỵ cơ sở của Viện Y tế Quốc gia ≤25; bệnh nhân không đang sử dụng bất kỳ loại thuốc chống đông đường uống nào; bệnh nhân không có bằng chứng chụp hình thương tổn thiếu máu cục bộ ảnh hưởng đến hơn một phần ba vùng động mạch não giữa. Có thể tìm hiểu các khuyến cáo khác về điều trị với r-tPA trong hướng dẫn AHA/ASA.[51] Huyết khối xoang tĩnh mạch não là chống chỉ định, và phù nề miệng-lưỡi là biến chứng hiếm gặp nhưng có thể nghiêm trọng. |
|
|
bổ sung |
aspirin 24 giờ sau khi r-tPA Các lựa chọn sơ cấp Aspirin: 300 mg uống mỗi ngày một lần Bệnh nhân bị đột quỵ do thiếu máu cục bộ nên sử dụng aspirin.[51] Bệnh nhân sử dụng alteplase (r-tPA) không bắt đầu sử dụng aspirin trong 24 giờ sau khi rtPA, và chỉ sau khi chụp cắt lớp vi tính đầu cho thấy không có xuất huyết nội sọ.[51] [68] [96] Hai thử nghiệm ngẫu nhiên về aspirin đối với đột quỵ do thiếu máu cục bộ cấp tính cho thấy có xu hướng kết quả tốt hơn trong nhóm sử dụng aspirin.[69] [70] Chưa có nghiên cứu về các loại thuốc kháng tiểu cầu ngoài aspirin bao gồm dipyridamole, clopidogrel, và thuốc ức chế tiểu cầu glycoprotein IIb/IIIa trong đột quỵ cấp tính, do đó nhìn chung không được chỉ định. Tuy nhiên, những loại thuốc này có thể giúp phòng ngừa đột quỵ thứ phát.[71] |
|
|
bổ sung |
can thiệp nội mạch (thiết bị lấy qua stent) Thiết bị lấy qua stent được sử dụng kết hợp với rtPA truyền tĩnh mạch có thể đem lại lợi ích lâm sàng trên những bệnh nhân bị đột quỵ do thiếu máu cục bộ cấp tính được chọn lựa kỹ càng.[97] [98] [99] [100] [101] [102] [103] [104] Hiệp hội Tim mạch Hoa Kỳ/ Hiệp hội Đột quỵ Hoa Kỳ khuyến nghị sử dụng thiết bị lấy qua stent hơn là liệu pháp tiêu sợi huyết trong động mạch và thiết bị loại bỏ cục máu đông cơ học khác (ví dụ như thiết bị lấy huyết khối đồng tâm) như là liệu pháp nội mạch đầu tay để điều trị đột quỵ do thiếu máu cục bộ cấp tính; tuy nhiên, trong một số trường hợp, các thiết bị khác ngoài thiết bị lấy qua stent cũng có thể được sử dụng.[51] Cần bắt đầu sử dụng các biện pháp can thiệp nội mạch sớm nhất có thể, lý tưởng là trong vòng 6 giờ đầu tiên sau khi khởi phát đột quỵ do thiếu máu cục bộ. Có thể điều trị với thiết bị lấy qua stent cho bệnh nhân thỏa mãn tất cả các tiêu chuẩn sau đây: có điểm số trên thang điểm khuyết tật Rankin được điều chỉnh trước đột quỵ từ 0 đến 1; có tình trạng tắc nghẽn do động mạch cảnh trong hoặc động mạch não giữa gần bên (M1) gây ra; ≥18 tuổi; có điểm số trên Thang điểm đột quỵ của Viện Y tế Quốc gia ≥6; có điểm CT sớm Chương trình đột quỵ Alberta (ASPECTS) ≥6; và có thể bắt đầu liệu pháp nội mạch (chọc dò háng) trong vòng 6 tiếng từ khi khởi phát triệu chứng.[51] Có thể xem xét sử dụng thiết bị lấy qua stent ở những bệnh nhân đột quỵ do thiếu máu cục bộ không có các tiêu chuẩn này nếu sử dụng nó trong vòng 6 tiếng kể từ khi khởi phát triệu chứng: ví dụ như bệnh nhân bị tắc nghẽn hệ tuần hoàn trước không thể điều trị với r-tPA truyền tĩnh mạch; những bệnh nhân bị tắc nghẽn các mạch máu khác như một phần M2 hoặc M3 của động mạch não giữa, các động mạch não trước, động mạch đốt sống, động mạch thân nền, hoặc động mạch não sau; hoặc những bệnh nhân có ASPECTS Ống thông được dẫn đường bằng bóng đặt ở đầu gần hoặc ống thông có nòng lớn ở đầu xa, hơn là chỉ ống thông ở cổ, kết hợp với thiết bị lấy qua stent cũng có thể giúp ích ở các bệnh nhân được chọn lựa kỹ càng.[51] Một biện pháp can thiệp bổ sung (ví dụ như liệu pháp tiêu sợi huyết trong động mạch) cũng có thể giúp đạt được mức độ tái tưới máu ở mức chấp nhận được, nếu được sử dụng trong vòng 6 tiếng kể từ khi khởi phát triệu chứng. Tuy nhiên, không có các biện pháp can thiệp tiêu sợi huyết trong động mạch nào được chấp thuận sử dụng trong đột quỵ. |
|
|
thêm |
Chăm sóc hỗ trợCác thử nghiệm lâm sàng có đối chứng cho thấy rằng so với nhập viện vào các khoa nội/ngoại tổng quát, nhập vào các khoa chuyên về đột quỵ giúp cải thiện tỷ lệ sống sót và giảm tình trạng khuyết tật sau 1 năm.[87] Các khoa đột quỵ cần có đội ngũ liên ngành bao gồm bác sĩ, nhân viên điều dưỡng, và chuyên gia phục hồi chức năng có chuyên môn về đột quỵ. Chăm sóc hỗ trợ cải thiện, tránh các biến chứng như nhiễm trùng, và bắt đầu liệu pháp phục hồi chức năng sớm là những cơ chế tại các đơn vị chuyên về đột quỵ được cho rằng đem lại kết quả tốt hơn. Cần cung cấp oxy để duy trì mức độ bão hoà oxy máu là ≥94%. Bệnh nhân giảm ý thức hoặc giảm oxy máu kháng trị có thể cần đặt nội khí quản với thở máy.[51] [75] Việc điều trị huyết áp (BP) động mạch trong đột quỵ do thiếu máu cục bộ cấp tính vẫn còn đang tranh cãi vì các bằng chứng mâu thuẫn và thiếu kết quả từ các thử nghiệm lâm sàng có đối chứng lớn. Nhiều bệnh nhân bị đột quỵ do thiếu máu cục bộ có huyết áp tăng khi nhập viện. Hạ huyết áp có thể giúp giảm áp lực tưới máu não và làm nặng thêm tình trạng đột quỵ.[79] Giảm đường huyết có thể gây tổn thương não và cần tránh. Tăng đường huyết liên quan đến diễn tiến xấu[58] và nguy cơ chuyển sang xuất huyết của đột quỵ do thiếu máu cục bộ.[59] [60] Khuyến cáo điều trị glucose máu tăng cao mặc dù chưa có bằng chứng thuyết phục.[80] [81] [82] Sốt liên quan đến diễn tiến đột quỵ xấu đi.[83] Do đó, điều trị sốt là hợp lý mặc dù chưa có thử nghiệm đối chứng nào cho thấy hiệu quả của nó.[51] [84] [85] [86] |
|
|
thêm |
đánh giá khả năng nuốt Giảm chức năng nuốt thường gặp trong đột quỵ và làm tăng nguy cơ viêm phổi hít[88] và tử vong.[89] Hướng dẫn hỗ trợ sử dụng phương pháp đánh giá tình trạng nuốt tại giường trước khi ăn hoặc uống nhưng không cung cấp chi tiết cụ thể về việc sử dụng và giải thích thử nghiệm này.[51] Phương pháp được sử dụng là cố gắng giữu lại trong miệng nếu bị ho hoặc giọng ướt sau khi nuốt một ngụm nhỏ nước. Bệnh nhân không thể tiếp nhận dinh dưỡng qua đường miệng cần bổ sung dịch và được nuôi ăn qua ống thông mũi dạ dày, ống thông mũi tá tràng hoặc mở dạ dày ra da. |
|
|
bổ sung |
VTE dự phòng + vận động sớm Các lựa chọn sơ cấp Heparin: 5000 đơn vị tiêm dưới da mỗi 12 giờ một lần hoặc dalteparin: 5000 đơn vị tiêm dưới da mỗi ngày một lần hoặc enoxaparin: 40 mg tiêm dưới da mỗi ngày một lần hoặc thiết bị nén VÀ vận động sớm Thuyên tắc tĩnh mạch (VTE) là nguyên nhân gây ra khoảng 10% số ca tử vong do đột quỵ.[90] Cần thực hiện biện pháp dự phòng VTE cho bệnh nhân bị đột quỵ không vận động được; dữ liệu hiện tại chủ yếu đến từ các thử nghiệm có đối chứng trong nhóm không bị đột quỵ.[91] Biện pháp dự phòng VTE có thể bao gồm heparin và thiết bị nén.[93] Khuyến cáo bệnh nhân vận động sớm, nhưng hiệu quả chưa được chứng tỏ trong các thử nghiệm có đối chứng. Có thể giảm nguy cơ thuyên tắc tĩnh mạch bằng cách giảm ứ máu tĩnh mạch. |
|
biểu hiện sau 4,5 giờ hoặc không chống chỉ định đối với thuốc tiêu sợi huyết |
1 |
Aspirin Các lựa chọn sơ cấp Aspirin: 300 mg uống mỗi ngày một lần Bệnh nhân bị đột quỵ do thiếu máu cục bộ nên sử dụng aspirin.[51] Hai thử nghiệm ngẫu nhiên về aspirin đối với đột quỵ do thiếu máu cục bộ cấp tính cho thấy có xu hướng kết quả tốt hơn trong nhóm sử dụng aspirin.[69] [70] Chưa có nghiên cứu về các loại thuốc kháng tiểu cầu ngoài aspirin bao gồm dipyridamole, clopidogrel, và thuốc ức chế glycoprotein IIb/IIIa trong đột quỵ cấp tính, do đó nhìn chung không được chỉ định. Tuy nhiên, những loại thuốc này có thể giúp phòng ngừa đột quỵ thứ phát.[71] |
|
|
thêm |
Chăm sóc hỗ trợ Các thử nghiệm lâm sàng có đối chứng cho thấy rằng so với nhập viện vào các khoa nội/ngoại tổng quát, nhập vào các khoa chuyên về đột quỵ giúp cải thiện tỷ lệ sống sót và giảm tình trạng khuyết tật sau 1 năm.[87] Các khoa đột quỵ cần có đội ngũ liên ngành bao gồm bác sĩ, nhân viên điều dưỡng, và chuyên gia phục hồi chức năng có chuyên môn về đột quỵ. Chăm sóc hỗ trợ cải thiện, tránh các biến chứng như nhiễm trùng, và bắt đầu liệu pháp phục hồi chức năng sớm là những cơ chế tại các đơn vị chuyên về đột quỵ được cho rằng đem lại kết quả tốt hơn. Cần cung cấp oxy để duy trì mức độ bão hoà oxy máu là ≥94%. Bệnh nhân giảm ý thức hoặc giảm oxy máu kháng trị có thể cần đặt nội khí quản với thở máy.[51] [75] Việc điều trị huyết áp (BP) động mạch trong đột quỵ do thiếu máu cục bộ cấp tính vẫn còn đang tranh cãi vì các bằng chứng mâu thuẫn và thiếu kết quả từ các thử nghiệm lâm sàng có đối chứng lớn. Nhiều bệnh nhân bị đột quỵ do thiếu máu cục bộ có huyết áp tăng khi nhập viện. Hạ huyết áp có thể giúp giảm áp lực tưới máu não và làm nặng thêm tình trạng đột quỵ.[79] Giảm đường huyết có thể gây tổn thương não và cần tránh. Tăng đường huyết liên quan đến diễn tiến xấu[58] và nguy cơ chuyển sang xuất huyết của đột quỵ do thiếu máu cục bộ.[59] [60] Khuyến cáo điều trị glucose máu tăng cao mặc dù chưa có bằng chứng thuyết phục.[80] [81] [82] Sốt liên quan đến diễn tiến đột quỵ xấu đi.[83] Do đó, điều trị sốt là hợp lý mặc dù chưa có thử nghiệm đối chứng nào cho thấy hiệu quả của nó.[51] [84] [85] [86] |
|
|
thêm |
đánh giá khả năng nuốt Giảm chức năng nuốt thường gặp trong đột quỵ và làm tăng nguy cơ viêm phổi hít[88] và tử vong.[89] Hướng dẫn hỗ trợ sử dụng phương pháp đánh giá tình trạng nuốt tại giường trước khi ăn hoặc uống nhưng không cung cấp chi tiết cụ thể về việc sử dụng và giải thích thử nghiệm này.[51] Phương pháp được sử dụng là cố gắng giữu lại trong miệng nếu bị ho hoặc giọng ướt sau khi nuốt một ngụm nhỏ nước. Bệnh nhân không thể tiếp nhận dinh dưỡng qua đường miệng cần bổ sung dịch và được nuôi ăn qua ống thông mũi dạ dày, ống thông mũi tá tràng hoặc mở dạ dày ra da. |
|
|
bổ sung |
VTE dự phòng + vận động sớm Các lựa chọn sơ cấp Heparin: 5000 đơn vị tiêm dưới da mỗi 12 giờ một lần hoặc dalteparin: 5000 đơn vị tiêm dưới da mỗi ngày một lần hoặc enoxaparin: 40 mg tiêm dưới da mỗi ngày một lần hoặc thiết bị nén VÀ vận động sớm Thuyên tắc tĩnh mạch (VTE) là nguyên nhân gây ra khoảng 10% số ca tử vong do đột quỵ.[90] Cần thực hiện biện pháp dự phòng DVT cho bệnh nhân bị đột quỵ không vận động được; dữ liệu hiện tại chủ yếu đến từ các thử nghiệm có đối chứng trong nhóm không bị đột quỵ.[91] Biện pháp dự phòng VTE có thể bao gồm heparin và thiết bị nén.[93] Khuyến cáo bệnh nhân vận động sớm, nhưng hiệu quả chưa được chứng tỏ trong các thử nghiệm có đối chứng. Có thể giảm nguy cơ thuyên tắc tĩnh mạch bằng cách giảm ứ máu tĩnh mạch. |
|
với huyết khối xoang tĩnh mạch não |
||
|
|
1 |
Chống đông Các lựa chọn sơ cấp Heparin: tham khảo ý kiến bác sĩ chuyên khoa để có hướng dẫn về liều dùng HOẶC warfarin: ban đầu 2-10 mg dùng đường uống, mỗi ngày một lần, điều chỉnh liều theo INR (mục tiêu 2,0 đến 3,0) Khuyến nghị sử dụng heparin chưa phân đoạn truyền tĩnh mạch đối với huyết khối xoang tĩnh mạch, thậm chí khi có nhồi máu xuất huyết theo kết quả từ các thử nghiệm lâm sàng nhỏ.[66] Khuyến cáo liều dùng dựa trên thang đo liều dùng đặc hiệu cho đột quỵ được cho thấy vượt trội hơn sơ với liều tự cho thông thường bởi bác sĩ.[105] Cần sử dụng cẩn thận heparin truyền tĩnh mạch vì nó có liên quan đến tình trạng chuyển sang xuất huyết do đột quỵ do thiếu máu cục bộ.[73] Cần tiếp tục sử dụng thuốc chống đông trong vòng 3 đến 6 tháng. Khi không có các triệu chứng tiến triển, có thể cho bệnh nhân chuyển sang sử dụng warfarin trong giai đoạn cấp tính, với chỉ số chuẩn hóa quốc tế INR mục tiêu từ 2,0 đến 3,0. Trong trường hợp thay đổi thần kinh đột ngột, chụp cắt lớp vi tính đầu và ngưng heparin cho đến khi loại trừ xuất huyết. Không chỉ định aspirin và alteplase (r-tPA) ở những bệnh nhân này |
|
|
thêm |
Chăm sóc hỗ trợ Các thử nghiệm lâm sàng có đối chứng cho thấy rằng so với nhập viện vào các khoa nội/ngoại tổng quát, nhập vào các khoa chuyên về đột quỵ giúp cải thiện tỷ lệ sống sót và giảm tình trạng khuyết tật sau 1 năm.[87] Các khoa đột quỵ cần có đội ngũ liên ngành bao gồm bác sĩ, nhân viên điều dưỡng, và chuyên gia phục hồi chức năng có chuyên môn về đột quỵ. Chăm sóc hỗ trợ cải thiện, tránh các biến chứng như nhiễm trùng, và bắt đầu liệu pháp phục hồi chức năng sớm là những cơ chế tại các đơn vị chuyên về đột quỵ được cho rằng đem lại kết quả tốt hơn. Cần cung cấp oxy để duy trì mức độ bão hoà oxy máu là ≥94%. Bệnh nhân giảm ý thức hoặc giảm oxy máu kháng trị có thể cần đặt nội khí quản với thở máy.[51] [75] Việc điều trị huyết áp (BP) động mạch trong đột quỵ do thiếu máu cục bộ cấp tính vẫn còn đang tranh cãi vì các bằng chứng mâu thuẫn và thiếu kết quả từ các thử nghiệm lâm sàng có đối chứng lớn. Nhiều bệnh nhân bị đột quỵ do thiếu máu cục bộ có huyết áp tăng khi nhập viện. Hạ huyết áp có thể giúp giảm áp lực tưới máu não và làm nặng thêm tình trạng đột quỵ. Hạ huyết áp có thể giúp giảm áp lực tưới máu não và làm nặng thêm tình trạng đột quỵ.[79] Giảm đường huyết có thể gây tổn thương não và cần tránh. Tăng đường huyết liên quan đến diễn tiến xấu[58] và nguy cơ chuyển sang xuất huyết của đột quỵ do thiếu máu cục bộ.[59] [60] Khuyến cáo điều trị glucose máu tăng cao mặc dù chưa có bằng chứng thuyết phục.[80] [81] [82] Sốt liên quan đến diễn tiến đột quỵ xấu đi.[83] Do đó, điều trị sốt là hợp lý mặc dù chưa có thử nghiệm đối chứng nào cho thấy hiệu quả của nó.[51] [84] [85] [86] |
|
|
thêm |
đánh giá khả năng nuốt Giảm chức năng nuốt thường gặp trong đột quỵ và làm tăng nguy cơ viêm phổi hít[88] và tử vong.[89] Hướng dẫn hỗ trợ sử dụng phương pháp đánh giá tình trạng nuốt tại giường trước khi ăn hoặc uống nhưng không cung cấp chi tiết cụ thể về việc sử dụng và giải thích thử nghiệm này.[51] Phương pháp được sử dụng là cố gắng giữu lại trong miệng nếu bị ho hoặc giọng ướt sau khi nuốt một ngụm nhỏ nước. Bệnh nhân không thể tiếp nhận dinh dưỡng qua đường miệng cần bổ sung dịch và được nuôi ăn qua ống thông mũi dạ dày, ống thông mũi tá tràng hoặc mở dạ dày ra da. |
Tái khám
Khuyến nghị
Giám sát
Các thông số theo dõi đối với các bệnh nhân đang sử dụng alteplase (chất hoạt hóa plasminogen mô tái tổ hợp hoặc rtPA) theo hướng dẫn của Hiệp hội Tim mạch Hoa Kỳ/Hiệp hội Đột quỵ Hoa Kỳ (AHA/ASA):[51]
Nhập bệnh nhân vào đơn vị chuyên về đột quỵ để theo dõi
Thực hiện đo huyết áp và đánh giá thần kinh mỗi 15 phút một lần trong và sau khi truyền tĩnh mạch r-tPA trong 2 giờ, sau đó mỗi 30 phút một lần trong 6 giờ, sau đó hàng giờ cho đến 24 tiếng sau khi điều trị r-tPA truyền tĩnh mạch
Nếu bệnh nhân tiến triển đau đầu nặng, tăng huyết áp cấp tính, buồn nôn, hoặc nôn, hoặc khám thần kinh cho thấy trở nặng, ngưng truyền và tiến hành chụp CT cấp cứu
Tăng số lần đo huyết áp nếu huyết áp tâm thu ≥180 mmHg hoặc nếu huyết áp tâm trương ≥105 mmHg; sử dụng thuốc chống tăng huyết áp để duy trì huyết áp ở mức hoặc dưới mức này
Trì hoãn đặt ống thông mũi dạ dày, ống thông bàng quang đặt bên trong, hoặc ống thông áp lực trong động mạch nếu có thể điều trị cho bệnh nhân một cách an toàn mà không cần những ống này
Tiến hành chụp CT hoặc MRI theo dõi sau khi truyền r-tPA tĩnh mạch 24 tiếng trước khi bắt đầu sử dụng thuốc chống đông hoặc thuốc kháng tiểu cầu.
Có thể cần theo dõi thêm để phòng ngừa đột quỵ do thiếu máu cục bộ thứ phát. Ví dụ như cần theo dõi tim đối với rung nhĩ cần được thực hiện khi đánh giá ban đầu và tiếp tục trong suốt quá trình điều trị đột quỵ cấp tính. Hướng dẫn AHA/ASA khuyến cáo theo dõi tim liên tục trong ít nhất 24 giờ đầu tiên sau khi đột quỵ.[51] Có thể bắt đầu theo dõi ngoại trú ở bệnh nhân bị đột quỵ không rõ nguyên nhân và nghi ngờ rối loạn nhịp kịch phát, nhất là nếu họ nhập viện trong thời gian ngắn và theo dõi sơ.
Hướng dẫn dành cho bệnh nhân
Bệnh nhân được khuyến khích tiếp tục phục hồi chức năng tại các cơ sở chuyên về đột quỵ. Phục hồi chức năng thường tập trung vào các hoạt động đời sống hàng ngày, các kỹ năng vận động, kỹ năng giao tiếp, và chức năng tâm lý, và theo thời gian sẽ giúp cải thiện các triệu chứng ban đầu.[113] Tư vấn cho bệnh nhân rằng trầm cảm có thể xảy ra sau khi đột quỵ và nếu không được điều trị sẽ cản trở quá trình hồi phục; có thể yêu cầu giúp đỡ khi có dấu hiệu của bất kỳ triệu chứng nào là rất quan trọng. Thay đổi lối sống bao gồm giới thiệu đến chương trình bỏ hút thuốc và cai rượu nếu cần.
[Stroke Association: life after stroke]
Phải hướng dẫn tất cả các bệnh nhân bị đột quỵ do thiếu máu cục bộ hoặc cơn thoáng thiếu máu não có thể tập thể dục ít nhất 3 đến 4 buổi với cường độ từ vừa đến nặng hàng tuần để giảm các yếu tố nguy cơ đột quỵ.[61] Cần chuyển bệnh nhân đột quỵ có khuyết tật đến các chuyên gia vật lý trị liệu hoặc chuyên gia phục hồi chức năng tim để họ có thể tham gia trong quá trình phục hồi chức năng dưới sự tư vấn và theo một mục tiêu nhất định.[61]
Các biến chứng
|
Các biến chứng |
Khung thời gian |
Khả năng |
|
|
huyết khối tĩnh mạch sâu (DVT) |
ngắn hạn |
trung bình |
|
|
Suy yếu vận động kèm theo thiếu vận động gây ứ máu tĩnh mạch ở các chi dưới, dẫn đến DVT. Thuốc chống đông sẽ làm giảm nguy cơ thuyên tắc phổi.[91] |
|||
|
co giật |
ngắn hạn |
thấp |
|
|
Có thể xảy ra với đột quỵ hệ tuần hoàn trước ảnh hưởng đến cầu não hoặc đồi thị. |
|||
|
chuyển sang xuất huyết do đột quỵ do thiếu máu cục bộ |
ngắn hạn |
thấp |
|
|
Chuyển sang tình trạng xuất huyết có thể xảy ra trong bất kỳ ca đột quỵ do thiếu máu cục bộ, nhưng thường gặp hơn trong nhồi máu lớn và những bệnh nhân sử dụng liệu pháp chống đông hoặc alteplase (chất hoạt hóa plasminogen mô tái tổ hợp).[51] Chấm xuất huyết tương đối thường gặp và thường không có triệu chứng.[51] |
|||
|
Phù nề miệng-lưỡi liên quan đến r-tPA |
ngắn hạn |
thấp |
|
|
Phù nề miệng-lưỡi có thể hiếm khi gây biến chứng do sử dụng alteplase (chất hoạt hóa plasminogen mô tái tổ hợp hoặc r-tPA) và thỉnh thoảng có thể cần đặt nội khí quản để bảo vệ đường thở. |
|||
|
phù não và tăng áp lực nội sọ |
ngắn hạn |
thấp |
|
|
Bệnh nhân bị nhồi máu lớn ảnh hưởng đến tiểu não hoặc động mạch não giữa có nguy cơ tiến triển phù nề và tăng áp lực nội sọ. Nếu không được kiểm tra, tình trạng phù nề làm giảm lưu lượng máu và gây thoát vị não, thường gây nguy hiểm chết người. Sưng tiểu não do phù nề có thể làm tăng nhanh áp lực trong vùng hố sau, áp lực lên thân não phía trước, thoát vị tiểu não lên trên hoặc xuống dưới, hoặc não úng thuỷ cấp tính do chèn ép não thất thứ tư. Các triệu chứng bao gồm suy giảm ý thức, liệt cứng tứ chi, bất thường vận động mắt, hoặc liệt mặt mới. Đặt ống dẫn lưu dịch não tủy từ não thất ra ngoài hoặc phẫu thuật giải phóng chèn ép có thể cứu sống bệnh nhân.[110] Chỉ định chuyển bệnh nhân bị nhồi máu tiểu não lớn đến bệnh viện có khả năng hội chẩn phẫu thuật ngoại thần kinh cấp cứu. Cần xem xét thủ thuật mở nửa hộp sọ giải áp đối với các ca đột quỵ bán cầu não lớn gây tổn thương do hiệu ứng khối choáng chỗ. Xem xét thủ thuật mở nửa hộp sọ giải áp ở những bệnh nhân bị nhồi máu động mạch não giữa lớn (MCA) bảo phủ toàn bộ hoặc một vùng lớn MCA cấp máu (còn được xem như là nhồi máu do thiếu máu cục bộ MCA ác tính), và suy giảm ý thức trong vòng 45 giờ sau khi khởi phát đột quỵ.[111] [112] Ở tất cả bệnh nhân bị nhồi máu lớn do thiếu máu cục bộ có thể bị sưng não và thoát vị não, cần hội chẩn ngoại thần kinh về phẫu thuật mở nửa hộp sọ giải áp. Biện pháp can thiệp ngoại thần kinh giúp giảm tỷ lệ tử vong, nhưng những người sống sót thường bị khuyết tật nặng và có chất lượng cuộc sống kém. Người có quyền đưa ra quyết định thay cần biết về điều này và việc đưa ra quyết định thực hiện phẫu thuật cần được thực hiện tùy theo từng ca bệnh. |
|||
|
trầm cảm |
biến thiên |
cao |
|
|
Trầm cảm thường gặp sau khi đột quỵ, và có thể điều trị bằng vật lý trị liệu hoặc thuốc chống trầm cảm.[109] |
|||
|
Viêm phổi hít |
biến thiên |
thấp |
|
|
Chứng khó nuốt liên quan đến đột quỵ dẫn đến hít sặc và viêm phổi sau đó. Cần thực hiện tầm soát chứng khó nuốt ở bệnh nhân đột quỵ trước khi tiêu hóa qua đường miệng.[51] Khi viêm phổi hít phải xảy ra, cần điều trị viêm phổi với thuốc kháng sinh kèm theo xem xét chỉ định nuôi ăn qua đường ruột.[51] |
|||
Tiên lượng
Vào năm 2013, trên toàn thế giới có tổng cộng 3,3 triệu người tử vong vì đột quỵ do thiếu máu cục bộ. Từ năm 1990 đến 2010, tỷ lệ tử vong vì đột quỵ do thiếu máu cục bộ giảm còn 37% ở các nước có thu nhập cao và 14% ở các nước có thu nhập thấp và trung bình.[9] Đột quỵ là nguyên nhân hàng đầu gây khuyết tật kéo dài nghiêm trọng tại Hoa Kỳ.[9] Có thể tiên lượng kết quả về mặt chức năng một cách đáng tin cậy bằng cách sử dụng các điểm số tiên lượng đã được thông qua như điểm ASTRAL hoặc iScore.[106] Tiêu sợi huyết trong động mạch và các đơn vị chuyên về đột quỵ là các biện pháp can thiệp duy nhất cho thấy cải thiện kết quả đột quỵ.
Các biến chứng thường gặp của đột quỵ bao gồm viêm phổi hít phải, trầm cảm, và huyết khối tĩnh mạch sâu.
Một nghiên cứu phân tích tổng hợp về tính hiệu quả của vật lý trị liệu sau khi đột quỵ cho thấy rằng có nhiều biện pháp can thiệp khác nhau giúp cải thiện kết quả về mặt chức năng, thậm chí kể ca khi sử dụng muộn sau khi đột quỵ.[107]
Bệnh nhân đang sử dụng chất hoạt hóa plasminogen mô tái tổ hợp (r-tPA)
Những bệnh nhân này có nhiều khả năng có kết quả tốt hơn là bệnh nhân không được điều trị với r-tPA, mặc dù có 6% nguy cơ xuất huyết nội sọ có triệu chứng. Số bệnh nhân cần được điều trị để phòng ngừa 1 trường hợp khuyết tật do đột quỵ là khoảng 8.[65] Một nghiên cứu mới đề nghị rằng số bệnh nhân cần được điều trị để ‘chuyển’ một bệnh nhân có 1 điểm trên thang đo khuyết tật Rankin đã được điều chỉnh thậm chí thấp hơn (nghĩa là thậm chí ở bệnh nhân không hồi phục hoàn toàn hoặc gần hoàn toàn, sử dụng r-tPA có thể làm cho tình trạng khuyết tật ít nghiêm trọng hơn).[108]
Hướng dẫn chẩn đoán
|
Châu Âu |
|
|
Stroke and transient ischaemic attack in over 16s: diagnosis and initial management |
|
|
Nhà xuất bản: National Institute for Health and Care Excellence |
Xuất bản lần cuối: 2017 |
|
Use of imaging in cerebrovascular disease |
|
|
Nhà xuất bản: European Federation of Neurological Societies |
Xuất bản lần cuối: 2011 |
|
EFNS guidelines on the molecular diagnosis of channelopathies, epilepsies, migraine, stroke, Summary of evidence-based guideline update: prevention of stroke in nonvalvular atrial fibrillation |
|
|
Nhà xuất bản: American Academy of Neurology |
Xuất bản lần cuối: 2014 |
|
ACR appropriateness criteria: focal neurologic deficit |
|
|
Nhà xuất bản: American College of Radiology |
Xuất bản lần cuối: 2012 |
Hướng dẫn điều trị
|
Châu Âu |
|
|
Stroke and transient ischaemic attack in over 16s: diagnosis and initial management |
|
|
Nhà xuất bản: National Institute for Health and Care Excellence |
Xuất bản lần cuối: 2017 |
|
European Stroke Organisation (ESO) guidelines for prophylaxis for venous thromboembolism in immobile patients with acute ischaemic stroke |
|
|
Nhà xuất bản: European Stroke Organisation |
Xuất bản lần cuối: 2016 |
|
European Stroke Organisation (ESO) guidelines for the management of temperature in patients with acute ischemic stroke |
|
|
Nhà xuất bản: European Stroke Organisation |
Xuất bản lần cuối: 2015 |
|
Alteplase for treating acute ischaemic stroke |
|
|
Nhà xuất bản: National Institute for Health and Care Excellence |
Xuất bản lần cuối: 2012 |
|
Guidelines for management of ischaemic stroke |
|
|
Nhà xuất bản: European Stroke Organisation |
Xuất bản lần cuối: 2008 |
|
Bắc Mỹ |
|
|
2018 guidelines for the early management of patients with acute ischemic stroke |
|
|
Nhà xuất bản: American Heart Association; American Stroke Association |
Xuất bản lần cuối: 2018 |
|
Guidelines for adult stroke rehabilitation and recovery |
|
|
Nhà xuất bản: American Heart Association; American Stroke Association |
Xuất bản lần cuối: 2016 |
|
Diagnosis and initial treatment of ischemic stroke |
|
|
Nhà xuất bản: Institute for Clinical Systems Improvement |
Xuất bản lần cuối: 2016 |
|
Summary of evidence-based guideline update: prevention of stroke in nonvalvular atrial fibrillation |
|
|
Nhà xuất bản: American Academy of Neurology |
Xuất bản lần cuối: 2014 |
|
Guidelines for the prevention of stroke in patients with stroke and transient ischemic attack |
|
|
Nhà xuất bản: American Heart Association; American Stroke Association |
Xuất bản lần cuối: 2014 |
|
Guidelines for the primary prevention of stroke |
|
|
Nhà xuất bản: American Heart Association |
Xuất bản lần cuối: 2014 |
|
Canadian best practice recommendations for stroke care |
|
|
Nhà xuất bản: Canadian Stroke Network; Heart and Stroke Foundation of Canada |
Xuất bản lần cuối: 2013 |
|
Antithrombotic and thrombolytic therapy for ischemic stroke: antithrombotic therapy and prevention of thrombosis, 9th ed |
|
|
Nhà xuất bản: American College of Chest Physicians |
Xuất bản lần cuối: 2012 |
|
Diagnosis and management of cerebral venous thrombosis |
|
|
Nhà xuất bản: American Heart Association |
Xuất bản lần cuối: 2011 |
|
Bắc Mỹ |
|
|
Stroke Treatment Academic Industry Roundtable (STAIR) recommendations for maximizing the use of intravenous thrombolytics and expanding treatment options with intra-arterial and neuroprotective therapies |
|
|
Nhà xuất bản: Stroke Treatment Academic Industry Roundtable |
Xuất bản lần cuối: 2011 |
|
Updated Society for Vascular Surgery guidelines for management of extracranial carotid disease |
|
|
Nhà xuất bản: Society for Vascular Surgery |
Xuất bản lần cuối: 2011 |
|
Anticoagulants and antiplatelet agents in acute ischemic stroke |
|
|
Nhà xuất bản: American Academy of Neurology; American Heart Association |
Xuất bản lần cuối: 2002 |
|
Châu Phi |
|
|
The South African guideline for the management of ischemic stroke and transient ischemic attack: recommendations for a resource-constrained health care setting |
|
|
Nhà xuất bản: South African Stroke Society |
Xuất bản lần cuối: 2011 |
|
Châu Đại Dương |
|
|
Clinical guidelines for stroke management 2017 |
|
|
Nhà xuất bản: National Stroke Foundation (Australia) |
Xuất bản lần cuối: 2017 |
Nguồn trợ giúp trực tuyến
Stroke Association: life after stroke (external link)
Điểm số bằng chứng
Kết quả lâm sàng: có bằng chứng thuyết phục rằng sử dụng r-tPA trong khoảng thời gian từ 3 đến 4,5 tiếng sau khi khởi phát các triệu chứng làm cải thiện đáng kể kết quả lâm sàng ở bệnh nhân bị đột quỵ do thiếu máu cục bộ cấp tính so với nhóm dùng giả dược.[63]
Bằng chứng cấp độ A: Đánh giá hệ thống (SR) hoặc các thử nghiệm ngẫu nhiên đối chứng (RCT) với >200 người tham gia.
Các bài báo chủ yếu
Kannel WB, Wolf PA, Verter J, et al. Epidemiologic assessment of the role of blood pressure in stroke: the Framingham study. JAMA. 1970 Oct 12;214(2):301-10.
Powers WJ, Rabinstein AA, Ackerson T, et al. 2018 guidelines for the early management of patients with acute ischemic stroke: a guideline for healthcare professionals from the American Heart Association/American Stroke Association. Stroke. 2018 Mar;49(3):e46-110.
National Institute of Neurological Disorders and Stroke rt-PA Stroke Study Group. Tissue plasminogen activator for acute ischemic stroke. N Engl J Med. 1995 Dec 14;333(24):1581-7.
Sandercock PAG, Collins R, Counsell C, et al. The International Stroke Trial (IST): a randomised trial of aspirin, subcutaneous heparin, both, or neither among 19435 patients with acute ischaemic stroke: International Stroke Trial Collaborative Group. Lancet. 1997 May 31;349(9065):1569-81.
Lansberg MG, O’Donnell MJ, Khatri P, et al. Antithrombotic and thrombolytic therapy for ischemic stroke:antithrombotic therapy and prevention of thrombosis, 9th ed: American College of Chest Physicians evidence-based clinical practice guidelines. Chest. 2012 Feb;141(2 suppl):e601S-36S.
Furlan A, Higashida R, Wechsler L, et al. Intra-arterial prourokinase for acute ischemic stroke: the PROACT II study: a randomized controlled trial. JAMA. 1999 Dec 1;282(21):2003-11.
Vahedi K, Hofmeijer J, Juettler E, et al. Early decompressive surgery in malignant infarction of the middle cerebral artery: a pooled analysis of three randomised controlled trials. Lancet Neurol. 2007 Mar;6(3):215-22.
Tài liệu tham khảo
Amarenco P, Lavallée PC, Labreuche J, et al. One-year risk of stroke after transient ischemic attack or minor stroke. N Engl J Med. 2016 Apr 21;374(16):1533-42.
Easton JD, Saver JL, Albers GW, et al. Definition and evaluation of transient ischemic attack: a scientific statement for healthcare professionals from the American Heart Association/American Stroke Association Stroke Council; Council on Cardiovascular Surgery and Anesthesia; Council on Cardiovascular Radiology and Intervention; Council on Cardiovascular Nursing; and the Interdisciplinary Council on Peripheral Vascular Disease. Stroke. 2009 Jun;40(6):2276-93.
Adams HP Jr, Bendixen BH, Kappelle LJ, et al. Classification of subtype of acute ischemic stroke: definitions for use in a multicenter clinical trial (TOAST – Trial of Org 10172 in Acute Stroke Treatment). Stroke. 1993 Jan;24(1):35-41.
Ay H, Benner T, Arsava EM, et al. A computerized algorithm for etiologic classification of ischemic stroke: the causative classification of stroke system. Stroke. 2007 Nov;38(11):2979-84.
Bamford J, Sandercock P, Dennis M, et al. Classification and natural history of clinically identifiable subtypes of cerebral infarction. Lancet. 1991 Jun 22;337(8756):1521-6.
Wolfe C. The burden of stroke. In: Wolfe C, Rudd T, Beech R, eds. Stroke services and research. London, UK: The Stroke Association; 1996.
Statistics Canada. The 10 leading causes of death, 2013. March 2017 [internet publication].
NHS National Services Scotland: Information Services Division. Scottish stroke statistics: year ending 31 March 2017. January 2018 [internet publication].
Benjamin EJ, Virani SS, Callaway CW, et al. Heart disease and stroke statistics – 2018 update: a report from the American Heart Association. Circulation. 2018 Mar 20;137(12):e67-492.
Sacco RL. Risk factors, outcomes, and stroke subtypes for ischemic stroke. Neurology. 1997 Nov;49(5 suppl 4):S39-44.
Flossmann E, Schulz UG, Rothwell PM. Systematic review of methods and results of studies of the genetic epidemiology of ischemic stroke. Stroke. 2004 Jan;35(1):212-27.
Rosand J, Bayley N, Rost N, et al. Many hypotheses but no replication for the association between PDE4D and stroke. Nat Genet. 2006 Oct;38(10):1091-2.
Kannel WB, Wolf PA, Verter J, et al. Epidemiologic assessment of the role of blood pressure in stroke: the Framingham study. JAMA. 1970 Oct 12;214(2):301-10.
Wolf PA, D’Agostino RB, Kannel WB, et al. Cigarette smoking as a risk factor for stroke: the Framingham study. JAMA. 1988 Feb 19;259(7):1025-9.
Kannel WB, McGee DL. Diabetes and cardiovascular disease: the Framingham study. JAMA. 1979 May 11;241(19):2035-8.
Wolf PA, Abbott RD, Kannel WB. Atrial fibrillation as an independent risk factor for stroke: the Framingham study. Stroke. 1991 Aug;22(8):983-8.
Goldstein LB, Adams R, Becker K, et al. Primary prevention of ischemic stroke: a statement for healthcare professionals from the Stroke Council of the American Heart Association. Stroke. 2001 Jan;32(1):280-99.
Chambers BR, Norris JW. Outcome in patients with asymptomatic neck bruits. N Engl J Med. 1986 Oct 2;315(14):860-5.
North American Symptomatic Carotid Endarterectomy Trial Collaborators. Beneficial effect of carotid endarterectomy in symptomatic patients with high-grade carotid stenosis. N Engl J Med. 1991 Aug 15;325(7):445-53.
Barnett HJ, Taylor DW, Eliasziw M, et al. Benefit of carotid endarterectomy in patients with symptomatic moderate or severe stenosis. N Engl J Med. 1998 Nov 12;339(20):1415-25.
Adams RJ, McKie VC, Hsu L, et al. Prevention of a first stroke by transfusions in children with sickle cell anemia and abnormal results on transcranial Doppler ultrasonography. N Engl J Med. 1998 Jul 2;339(1):5-11.
Iso H, Jacobs DR Jr, Wentworth D, et al. Serum cholesterol levels and six-year mortality from stroke in 350,977 men screened for the multiple risk factor intervention trial. N Engl J Med. 1989 Apr 6;320(14):904-10.
Amarenco P, Labreuche J, Touboul PJ. High-density lipoprotein-cholesterol and risk of stroke and carotid atherosclerosis: a systematic review. Atherosclerosis. 2008 Feb;196(2):489-96.
Broderick J, Brott T, Kothari R, et al. The Greater Cincinnati/Northern Kentucky Stroke Study: preliminary firstever and total incidence rates of stroke among blacks. Stroke. 1998 Feb;29(2):415-21.
Bazzano LA, Serdula MK, Liu S. Dietary intake of fruits and vegetables and risk of cardiovascular disease. Curr Atheroscler Rep. 2003 Nov;5(6):492-9.
He J, Ogden LG, Vupputuri S, et al. Dietary sodium intake and subsequent risk of cardiovascular disease in overweight adults. JAMA. 1999 Dec 1;282(21):2027-34.
Khaw KT, Barrett-Connor E. Dietary potassium and stroke-associated mortality: a 12-year prospective population study. N Engl J Med. 1987 Jan 29;316(5):235-40.
Sacco RL, Gan R, Boden-Albala B, et al. Leisure-time physical activity and ischemic stroke risk: the Northern Manhattan stroke study. Stroke. 1998 Feb;29(2):380-7.
Kurth T, Gaziano JM, Rexrode KM, et al. Prospective study of body mass index and risk of stroke in apparently healthy women. Circulation. 2005 Apr 19;111(15):1992-8.
Kurth T, Gaziano JM, Berger K, et al. Body mass index and the risk of stroke in men. Arch Intern Med. 2002 Dec 9-23;162(22):2557-62.
Reynolds K, Lewis B, Nolen JD, et al. Alcohol consumption and risk of stroke: a meta-analysis. JAMA. 2003 Feb 5;289(5):579-88.
Gillum LA, Mamidipudi SK, Johnston SC. Ischemic stroke risk with oral contraceptives: a meta-analysis. JAMA. 2000 Jul 5;284(1):72-8.
Hendrix SL, Wassertheil-Smoller S, Johnson KC, et al. Effects of conjugated equine estrogen on stroke in the Women’s Health Initiative. Circulation. 2006 May 23;113(20):2425-34.
Rossouw JE, Anderson GL, Prentice RL, et al. Risks and benefits of estrogen plus progestin in healthy postmenopausal women: principal results from the Women’s Health Initiative randomized controlled trial. JAMA. 2002 Jul 17;288(3):321-33.
Kurth T, Slomke MA, Kase CS, et al. Migraine, headache, and the risk of stroke in women: a prospective study. Neurology. 2005 Mar 22;64(6):1020-6.
Toole JF, Malinow MR, Chambless LE, et al. Lowering homocysteine in patients with ischemic stroke to prevent recurrent stroke, myocardial infarction, and death: the Vitamin Intervention for Stroke Prevention (VISP) randomized controlled trial. JAMA. 2004 Feb 4;291(5):565-75.
Lonn E, Yusuf S, Arnold MJ, et al. Homocysteine lowering with folic acid and B vitamins in vascular disease. N Engl J Med. 2006 Apr 13;354(15):1567-77.
Bønaa KH, Njølstad I, Ueland PM, et al. Homocysteine lowering and cardiovascular events after acute myocardial infarction. N Engl J Med. 2006 Apr 13;354(15):1578-88.
Kuo HK, Yen CJ, Chang CH, et al. Relation of C-reactive protein to stroke, cognitive disorders, and depression in the general population: systematic review and meta-analysis. Lancet Neurol. 2005 Jun;4(6):371-80.
Di Tullio MR, Russo C, Jin Z, et al. Aortic arch plaques and risk of recurrent stroke and death. Circulation. 2009 May 5;119(17):2376-82.
Thompson AM, Hu T, Eshelbrenner CL, et al. Antihypertensive treatment and secondary prevention of cardiovascular disease events among persons without hypertension: a meta-analysis. JAMA. 2011 Mar 2;305(9):913-22.
Talbert RL. Role of antihypertensive therapy with angiotensin-converting enzyme inhibitors or angiotensin II receptor blockers in combination with calcium channel blockers for stroke prevention. J Am Pharm Assoc (2003). 2010 Sep-Oct;50(5):e116-25.
Meschia JF, Bushnell C, Boden-Albala B, et al. Guidelines for the primary prevention of stroke: a guideline for healthcare professionals from the American Heart Association/American Stroke Association. Stroke. 2014 Dec;45(12):3754-832.
Aguilar MI, Hart R, Pearce LA. Oral anticoagulants versus antiplatelet therapy for preventing stroke in patients with non-valvular atrial fibrillation and no history of stroke or transient ischemic attacks. Cochrane Database Syst Rev. 2007 Jul 18;(3):CD006186.
Culebras A, Messé SR, Chaturvedi S, et al. Summary of evidence-based guideline update: prevention of stroke in nonvalvular atrial fibrillation: report of the Guideline Development Subcommittee of the American Academy of Neurology. Neurology. 2014 Feb 25;82(8):716-24.
Alberts MJ, Latchaw RE, Jagoda A, et al. Revised and updated recommendations for the establishment of primary stroke centers: a summary statement from the brain attack coalition. Stroke. 2011 Sep;42(9):2651-65.
Johnston SC, Nguyen-Huynh MN, Schwarz ME, et al. National Stroke Association guidelines for the management of transient ischemic attacks. Ann Neurol. 2006 Sep;60(3):301-13.
European Stroke Organisation (ESO) Executive Committee; ESO Writing Committee. Guidelines for management of ischaemic stroke and transient ischaemic attack 2008. Cerebrovasc Dis. 2008;25(5):457-507.
Sanna T, Diener HC, Passman RS, et al. Cryptogenic stroke and underlying atrial fibrillation. N Engl J Med. 2014 Jun 26;370(26):2478-86.
Gladstone DJ, Spring M, Dorian P, et al. Atrial fibrillation in patients with cryptogenic stroke. N Engl J Med. 2014 Jun 26;370(26):2467-77.
Powers WJ, Rabinstein AA, Ackerson T, et al. 2018 guidelines for the early management of patients with acute ischemic stroke: a guideline for healthcare professionals from the American Heart Association/American Stroke Association. Stroke. 2018 Mar;49(3):e46-110.
Kane I, Sandercock P, Wardlaw J. Magnetic resonance perfusion diffusion mismatch and thrombolysis in acute ischaemic stroke: a systematic review of the evidence to date. J Neurol Neurosurg Psychiatry. 2007 May;78(5):485-91.
Giles MF, Rothwell PM. Risk of stroke early after transient ischaemic attack: a systematic review and meta-analysis. Lancet Neurol. 2007 Dec;6(12):1063-72.
Higgins P, MacFarlane PW, Dawson J, et al. Noninvasive cardiac event monitoring to detect atrial fibrillation after ischemic stroke: a randomized, controlled trial. Stroke. 2013 Sep;44(9):2525-31.
Kucinski T. Unenhanced CT and acute stroke physiology. Neuroimaging Clin N Am. 2005 May;15(2):397-407.
Caplan L. Caplan’s stroke: a clinical approach. 4th ed. Philadelphia, PA: Saunders; 2009.
Chalela JA, Kidwell CS, Nentwich LM, et al. Magnetic resonance imaging and computed tomography in emergency assessment of patients with suspected acute stroke: a prospective comparison. Lancet. 2007 Jan 27;369(9558):293-8.
Baird TA, Parsons MW, Phanh T, et al. Persistent poststroke hyperglycemia is independently associated with infarct expansion and worse clinical outcome. Stroke. 2003 Sep;34(9):2208-14.
Kase CS, Furlan AJ, Wechsler LR, et al. Cerebral hemorrhage after intra-arterial thrombolysis for ischemic stroke: the PROACT II trial. Neurology. 2001 Nov 13;57(9):1603-10.
Demchuk AM, Morgenstern LB, Krieger DW, et al. Serum glucose level and diabetes predict tissue plasminogen activator-related intracerebral hemorrhage in acute ischemic stroke. Stroke. 1999 Jan;30(1):34-9.
Kernan WN, Ovbiagele B, Black HR, et al. Guidelines for the prevention of stroke in patients with stroke and transient ischemic attack: a guideline for healthcare professionals from the American Heart Association/American Stroke Association. Stroke. 2014 Jul;45(7):2160-236.
Carpenter CR, Keim SM, Milne WK, et al. Thrombolytic therapy for acute ischemic stroke beyond three hours. J Emerg Med. 2011 Jan;40(1):82-92.
Hacke W, Kaste M, Bluhmki E, et al. ECASS Investigators. Thrombolysis with alteplase 3 to 4.5 hours after acute ischemic stroke. N Engl J Med. 2008 Sep 25;359(13):1317-29.
Whiteley WN, Emberson J, Lees KR, et al. Risk of intracerebral haemorrhage with alteplase after acute ischaemic stroke: a secondary analysis of an individual patient data meta-analysis. Lancet Neurol. 2016 Aug;15(9):925-33.
National Institute of Neurological Disorders and Stroke rt-PA Stroke Study Group. Tissue plasminogen activator for acute ischemic stroke. N Engl J Med. 1995 Dec 14;333(24):1581-7.
Albers GW, Amarenco P, Easton JD, et al. Antithrombotic and thrombolytic therapy for ischemic stroke: the Seventh ACCP Conference on Antithrombotic and Thrombolytic Therapy. Chest. 2004 Sep;126(3 suppl):483S-512S.
Bhatnagar P, Sinha D, Parker RA, et al. Intravenous thrombolysis in acute ischaemic stroke: a systematic review and meta-analysis to aid decision making in patients over 80 years of age. J Neurol Neurosurg Psychiatry. 2011 Jul;82(7):712-7.
Zinkstok SM, Roos YB; ARTIS investigators. Early administration of aspirin in patients treated with alteplase for acute ischaemic stroke: a randomised controlled trial. Lancet. 2012 Aug 25;380(9843):731-7.
Sandercock PAG, Collins R, Counsell C, et al. The International Stroke Trial (IST): a randomised trial of aspirin, subcutaneous heparin, both, or neither among 19435 patients with acute ischaemic stroke: International Stroke Trial Collaborative Group. Lancet. 1997 May 31;349(9065):1569-81.
CAST Collaborative Group. Randomised placebo-controlled trial of early aspirin use in 20,000 patients with acute ischaemic stroke: CAST (Chinese Acute Stroke Trial) Collaborative Group. Lancet. 1997 Jun 7;349(9066):1641-9.
Lansberg MG, O’Donnell MJ, Khatri P, et al. Antithrombotic and thrombolytic therapy for ischemic stroke: antithrombotic therapy and prevention of thrombosis, 9th ed: American College of Chest Physicians evidence-based clinical practice guidelines. Chest. 2012 Feb;141(2 suppl):e601S-36S.
Furlan A, Higashida R, Wechsler L, et al. Intra-arterial prourokinase for acute ischemic stroke: the PROACT II study: a randomized controlled trial. JAMA. 1999 Dec 1;282(21):2003-11.
Sandercock PA, Counsell C, Kane EJ. Anticoagulants for acute ischaemic stroke. Cochrane Database Syst Rev. 2015 Mar 12;(3):CD000024.
Kirchhof P, Benussi S, Kotecha D, et al. 2016 ESC guidelines for the management of atrial fibrillation developed in collaboration with EACTS. Eur Heart J. 2016 Oct 7;37(38):2893-962.
Rønning OM, Guldvog B. Should stroke victims routinely receive supplemental oxygen? A quasi-randomized controlled trial. Stroke. 1999 Oct;30(10):2033-7.
Soar J, Nolan JP, Böttiger BW, et al; Adult advanced life support section collaborators. European Resuscitation Council Guidelines for resuscitation 2015: section 3. Adult advanced life support. Resuscitation. 2015 Oct;95:100-47.
Colquhoun MC, Handley AJ, Evans TR, eds. ABC of resuscitation. 5th ed. Wiley-Blackwell; 2004.
Soar J, Nolan JP, Böttiger BW, et al. European Resuscitation Council guidelines for resuscitation 2015: Section 3. Adult advanced life support. Resuscitation. 2015;95:100-147.
Ahmed N, Näsman P, Wahlgren NG. Effect of intravenous nimodipine on blood pressure and outcome after acute stroke. Stroke. 2000 Jun;31(6):1250-5.
Bruno A, Kent TA, Coull BM, et al. Treatment of hyperglycemia in ischemic stroke (THIS): a randomized pilot trial. Stroke. 2008 Feb;39(2):384-9.
Walters MR, Weir CJ, Lees KR. A randomised, controlled pilot study to investigate the potential benefit of intervention with insulin in hyperglycaemic acute ischaemic stroke patients. Cerebrovasc Dis. 2006;22(2-3):116-22.
Gray CS, Hildreth AJ, Sandercock PA, et al. Glucose-potassium-insulin infusions in the management of post-stroke hyperglycaemia: the UK Glucose Insulin in Stroke Trial (GIST-UK). Lancet Neurol. 2007 May;6(5):397-406.
Reith J, Jorgensen HS, Pedersen PM, et al. Body temperature in acute stroke: relation to stroke severity, infarct size, mortality, and outcome. Lancet. 1996 Feb 17;347(8999):422-5.
Krieger DW, Yenari MA. Therapeutic hypothermia for acute ischemic stroke: what do laboratory studies teach us? Stroke. 2004 Jun;35(6):1482-9.
Den Hertog HM, van der Worp HB, Tseng MC, et al. Cooling therapy for acute stroke. Cochrane Database Syst Rev. 2009 Jan 21;(1):CD001247.
Ntaios G, Dziedzic T, Michel P, et al. European Stroke Organisation (ESO) guidelines for the management of temperature in patients with acute ischemic stroke. Int J Stroke. 2015 Aug;10(6):941-9.
Stroke Unit Trialists’ Collaboration. Organised inpatient (stroke unit) care for stroke. Cochrane Database Syst Rev. 2013 Sep 11;(9):CD000197.
Martino R, Foley N, Bhogal S, et al. Dysphagia after stroke: incidence, diagnosis, and pulmonary complications. Stroke. 2005 Dec;36(12):2756-63.
Mann G, Hankey GJ, Cameron D. Swallowing function after stroke: prognosis and prognostic factors at 6 months. Stroke. 1999 Apr;30(4):744-8.
Wijdicks EF, Scott JP. Pulmonary embolism associated with acute stroke. Mayo Clin Proc. 1997 Apr;72(4):297-300.
Geerts WH, Bergqvist D, Pineo GF, et al. Prevention of venous thromboembolism: American College of Chest Physicians evidence-based clinical practice guidelines (8th edition). Chest. 2008 Jun;133(6 suppl):381S-453S.
Lacut K, Bressollette L, Le Gal G, et al. Prevention of venous thrombosis in patients with acute intracerebral hemorrhage. Neurology. 2005 Sep 27;65(6):865-9.
European Stroke Organisation. European Stroke Organisation (ESO) guidelines for prophylaxis for venous thromboembolism in immobile patients with acute ischaemic stroke. March 2016 [internet publication].
Bath PM, Krishnan K, Appleton JP. Nitric oxide donors (nitrates), L-arginine, or nitric oxide synthase inhibitors for acute stroke. Cochrane Database Syst Rev. 2017 Apr 21;(4):CD000398.
Ziganshina LE, Abakumova T, Vernay L. Cerebrolysin for acute ischaemic stroke. Cochrane Database Syst Rev. 2017 Apr 21;(4):CD007026.
Rothwell PM, Algra A, Chen Z, et al. Effects of aspirin on risk and severity of early recurrent stroke after transient ischaemic attack and ischaemic stroke: time-course analysis of randomised trials. Lancet. 2016 Jul 23;388(10042):365-75.
Badhiwala JH, Nassiri F, Alhazzani W, et al. Endovascular thrombectomy for acute ischemic stroke: a metaanalysis. JAMA. 2015 Nov 3;314(17):1832-43.
Goyal M, Menon BK, van Zwam WH, et al. Endovascular thrombectomy after large-vessel ischaemic stroke: a meta-analysis of individual patient data from five randomised trials. Lancet. 2016 Apr 23;387(10029):1723-31.
Campbell BC, Hill MD, Rubiera M, et al. Safety and efficacy of solitaire stent thrombectomy: individual patient data meta-analysis of randomized trials. Stroke. 2016 Mar;47(3):798-806.
Berkhemer OA, Fransen PS, Beumer D, et al. A randomized trial of intraarterial treatment for acute ischemic stroke. N Engl J Med. 2015 Jan 1;372(1):11-20.
Campbell BC, Mitchell PJ, Kleinig TJ, et al. Endovascular therapy for ischemic stroke with perfusion-imaging selection. N Engl J Med. 2015 Mar 12;372(11):1009-18.
Goyal M, Demchuk AM, Menon BK, et al. Randomized assessment of rapid endovascular treatment of ischemic stroke. N Engl J Med. 2015 Mar 12;372(11):1019-30.
Jovin TG, Chamorro A, Cobo E, et al. Thrombectomy within 8 hours after symptom onset in ischemic stroke. N Engl J Med. 2015 Jun 11;372(24):2296-306.
Saver JL, Goyal M, Bonafe A, et al. Stent-retriever thrombectomy after intravenous t-PA vs. t-PA alone in stroke. N Engl J Med. 2015 Jun 11;372(24):2285-95.
Toth C, Voll C. Validation of a weight-based nomogram for the use of intravenous heparin in transient ischemic attack or stroke. Stroke. 2002 Mar;33(3):670-4.
Cooray C, Mazya M, Bottai M, et al. External validation of the ASTRAL and DRAGON scores for prediction of functional outcome in stroke. Stroke. 2016 Jun;47(6):1493-9.
Ferrarello F, Baccini M, Rinaldi LA, et al. Efficacy of physiotherapy interventions late after stroke: a meta-analysis. J Neurol Neurosurg Psychiatry. 2011 Feb;82(2):136-43.
Saver JL. Number needed to treat estimates incorporating effects over the entire range of clinical outcomes: novel derivation method and application to thrombolytic therapy for acute stroke. Arch Neurol. 2004 Jul;61(7):1066-70.
Starkstein SE, Mizrahi R, Power BD. Antidepressant therapy in post-stroke depression. Expert Opin Pharmacother. 2008 Jun;9(8):1291-8.
Jensen MB, St Louis EK. Management of acute cerebellar stroke. Arch Neurol. 2005 Apr;62(4):537-44.
Vahedi K, Hofmeijer J, Juettler E, et al. Early decompressive surgery in malignant infarction of the middle cerebral artery: a pooled analysis of three randomised controlled trials. Lancet Neurol. 2007 Mar;6(3):215-22.
Alawneh JA, Hutchinson PA, Warburton E. Stroke management: decompressive hemicraniectomy. Systematic review 201. BMJ Clin Evid. April 2015 [internet publication].
Winstein CJ, Stein J, Arena R, et al. Guidelines for adult stroke rehabilitation and recovery: a guideline for healthcare professionals from the American Heart Association/American Stroke Association. Stroke. 2016;47:e98e169.
Atrial Fibrillation Investigators. Risk factors for stroke and efficacy of antithrombotic therapy in atrial fibrillation: analysis of pooled data from five randomized controlled trials. Arch Intern Med. 1994 Jul 11;154(13):1449-57.
Singer DE, Albers GW, Dalen JE, et al. Antithrombotic therapy in atrial fibrillation: American College of Chest Physicians evidence-based clinical practice guidelines (8th edition). Chest. 2008 Jun;133(6 suppl):546S-92S.
Lane DA, Lip GY. Use of the CHA(2)DS(2)-VASc and HAS-BLED scores to aid decision making for thromboprophylaxis in nonvalvular atrial fibrillation. Circulation. 2012 Aug 14;126(7):860-5.
Roldán V, Cancio S, Gálvez J, et al. The SAMe-TT2R2 score predicts poor anticoagulation control in AF patients: a prospective ‘real-world’ inception cohort study. Am J Med. 2015 Nov;128(11):1237-43.
Antithrombotic Trialists’ Collaboration. Collaborative meta-analysis of randomised trials of antiplatelet therapy for prevention of death, myocardial infarction, and stroke in high risk patients. BMJ. 2002 Jan 12;324(7329):71-86.
Halkes PH, van Gijn J, Kappelle LJ, et al. Aspirin plus dipyridamole versus aspirin alone after cerebral ischaemia of arterial origin (ESPRIT): randomised controlled trial. Lancet. 2006 May 20;367(9523):1665-73.
Greenhalgh J, Bagust A, Boland A, et al. Clopidogrel and modified-release dipyridamole for the prevention of occlusive vascular events (review of Technology Appraisal No. 90): a systematic review and economic analysis. Health Technol Assess. 2011 Sep;15(31):1-178.
Kamal AK, Naqvi I, Husain MR, et al. Cilostazol versus aspirin for secondary prevention of vascular events after stroke of arterial origin. Cochrane Database Syst Rev. 2011 Jan 19;(1):CD008076.
Li L, Geraghty OC, Mehta, Z, et al; Oxford Vascular Study. Age-specific risks, severity, time course, and outcome of bleeding on long-term antiplatelet treatment after vascular events: a population-based cohort study. Lancet. 2017 Jul 29;390(10093):490-9.
Rerkasem K, Rothwell PM. Carotid endarterectomy for symptomatic carotid stenosis. Cochrane Database Syst Rev. 2011 Apr 13;(4):CD001081.
Bangalore S, Kumar S, Wetterslev J, et al. Carotid artery stenting vs carotid endarterectomy: meta-analysis and diversity-adjusted trial sequential analysis of randomized trials. Arch Neurol. 2011 Feb;68(2):172-84.
Ahmed N, Steiner T, Caso V, et al. Recommendations from the ESO-Karolinska Stroke Update Conference, Stockholm 13-15 November 2016. Eur Stroke J. 2017;2:95-102.
Hình ảnh
Hình 1: (A) Hình ảnh MRI T2 điều chỉnh cho thấy tăng cường độ tín hiệu biểu hiện T2 kéo dài. Hiển thị T2 bất thường của 153,38 ms bên trái, so với phía bên kia bình thường (96 ms). Lưu ý rằng tổn thương ở hồi trước trung tâm. (B) Hình ảnh xung dội gradient phát hiện hợp chất haemosiderin do độ nhạy của từ với sắt. Trong trường hợp này, kết quả âm tính
Hình 2: (A) MRI T1 điều chỉnh không cản quang. (B) MRI T1 điều chỉnh sau khi dùng chất cản quang cho thấy mạch máu màng mềm tăng tối thiểu qua vùng trán bên phải. (C) Hình ảnh cộng hưởng từ khuếch tán (DWI) cho thấy vùng tăng đậm độ ở vùng trán bên phải. (D) Bản đồ hệ số khuếch tán rõ ràng (ADC) thể hiện tổn thương giảm đậm độ, cho thấy sự khuếch tán bị hạn chế tương quan với đậm độ cao trên DWI và tăng nhanh sự khuếch tán. (E) Giá trị ADC là 0,22 x 10^-3 mm^2/giây, tương ứng với nhồi máu tối cấp
Hình 3: Chụp CT não không cản quang cho thấy nhồi máu hạch thần kinh ở đáy bán cầu não trái bán cấp với hiệu ứng khối choáng chỗ ở sừng trán trái
Hình 4: Hình ảnh MRI đánh dấu spin động mạch cho thấy giảm tưới máu mở rộng ở bán cầu não phải. Có sự không tương xứng rõ giữa tình trạng khuếch tán và tình trạng tưới máu
Tuyên bố miễn trách nhiệm
bên ngoài Hoa Kỳ và Canada. BMJ Publishing Group Ltd (”BMJ Group”) nỗ lực để đảm bảo rằng các thông tin được cung cấp là chính xác và cập nhật, nhưng chúng tôi và cả những người cấp giấy phép của chúng tôi, là những người cung cấp các nội dung nhất định có liên kết với nội dung của chúng tôi hoặc có thể truy cập được từ nội dung của chúng tôi, đều không đảm bảo điều đó. BMJ Group không ủng hộ hay xác nhận việc sử dụng bất kỳ loại thuốc hay trị liệu nào trong đó và BMJ Group cũng không thực hiện chẩn đoán cho các bệnh nhân. Các chuyên gia y tế cần sử dụng những cân nhắc chuyên môn của mình trong việc sử dụng thông tin này và chăm sóc cho bệnh nhân của họ và thông tin trong này không được coi là sự thay thế cho việc đó.
các phương pháp chẩn đoán, điều trị, liên lạc theo dõi, thuốc và bất kỳ chống chỉ định hay phản ứng phụ nào. Ngoài ra, các tiêu chuẩn và thực hành y khoa đó thay đổi khi có thêm số liệu, và quý vị nên tham khảo nhiều nguồn khác nhau. Chúng tôi đặc biệt khuyến nghị người dùng nên xác minh độc lập các chẩn đoán, điều trị và theo dõi liên lạc được đưa ra, đồng thời đảm bảo rằng thông tin đó là phù hợp cho bệnh nhân trong khu vực của quý vị. Ngoài ra, liên quan đến thuốc kê toa, chúng tôi khuyên quý vị nên kiểm tra trang thông tin sản phẩm kèm theo mỗi loại thuốc để xác minh các điều kiện sử dụng và xác định bất kỳ thay đổi nào về liều dùng hay chống chỉ định, đặc biệt là nếu dược chất được cho sử dụng là loại mới, ít được sử dụng, hay có khoảng trị liệu hẹp. Quý vị phải luôn luôn kiểm tra rằng các loại thuốc được dẫn chiếu có giấy phép để sử dụng cho mục đích được nêu và trên cơ sở được cung cấp trong tình trạng “hiện có” như được nêu, và trong phạm vi đầy đủ được pháp luật cho phép BMJ Group và những người cấp giấy phép của mình không chịu bất kỳ trách nhiệm nào cho bất kỳ khía cạnh chăm sóc sức khỏe nào được cung cấp với sự hỗ trợ của thông tin này hay việc sử dụng nào khác của thông tin này.
Những người có đóng góp:
Các tác giả:
George Ntaios, MD, MSc (ESO Stroke Medicine), PhD, FESO
Assistant Professor of Internal Medicine Medical School, University of Thessaly, Secretary General, Hellenic Stroke Organization, Larissa University Hospital, Larissa, Greece
CÔNG KHAI THÔNG TIN: GN is on the advisory boards for, and has received honoraria, speaker fees, and research support from: Amgen, Bayer, Boehringer-Ingelheim, BMS/Pfizer, Elpen, Galenica, Medtronic, Sanofi, and Winmedica.
Lời cảm ơn:
Dr George Ntaios would like to gratefully acknowledge Dr Alireza Minagar, the previous contributor to this topic. AM declares that he has no competing interests.
Những người bình duyệt:
Julien Morier, MD
Neurology Registrar
Neurology Service, Centre Hospitalier Universitaire Vaudois (CHUV), Lausanne, Switzerland CÔNG KHAI THÔNG TIN: JM declares that he has no competing interests.
Louis R. Caplan, MD
Lecturer in Neurology
Hospital Chief, Cerebrovascular/Stroke Division, Beth Israel Deaconess Medical Center, Division of Cerebrovascular/ Stroke, Boston, MA
CÔNG KHAI THÔNG TIN: LRC declares that he has no competing interests.
Tony Rudd, MD
National Clinical Director
Stroke NHS England, Professor, Stroke Medicine, Kings College London, Chair, Intercollegiate Stroke Working Party, Royal College of Physicians, London, UK
CÔNG KHAI THÔNG TIN: TR declares that he has no competing interests.