IS CONSCIOUS SEDATION DURING MECHANICAL THROMBECTOMY FOR ACUTE ISCHEMIC STROKE ASSOCIATED WITH BETTER FUNCTIONAL OUTCOMES THAN GENERAL ANESTHESIA
Lưu Kính Khương[1], Lê Hoàng Quân1, Huỳnh Thanh Phong1
Tóm tắt
Mở sọ tỉnh là một phương pháp phẫu thuật thần kinh, trong đó bệnh nhân được phẫu thuật gây tê tại chỗ để đánh giá chức năng thần kinh trong phẫu thuật. Nó có nhiều ưu điểm hơn so với phẫu thuật mở sọ trong gây mê toàn thân, chủ yếu bao gồm cải thiện tình trạng thần kinh sau phẫu thuật, thời gian nằm viện thấp hơn và chi phí nằm viện thấp hơn. Xem xét các lợi ích mà mở sọ tỉnh mang lại, nó có thể đóng góp lợi ích kinh tế xã hội đáng kể, đặc biệt là giảm chi tiêu cho chăm sóc sức khỏe cũng như duy trì năng lực chức năng của bệnh nhân để tiếp tục làm việc. Nhiều rào cản phải được khắc phục trước khi xem xét khả năng phẫu thuật. Một trong những rào cản quan trọng là hạn chế nguồn lực. Ngoài ra còn những hạn chế khác bao gồm đào tạo về gây mê thần kinh, mức độ bệnh và lựa chọn bệnh nhân. Nhận thức hay tỷ lệ biết chữ của bệnh nhân cũng là một yếu tố cần được xem xét. Mở sọ tỉnh được sử dụng phổ biến nhất để cho phép lập bản đồ để cắt bỏ khối u não gần các vùng chức năng của vỏ não, và đôi khi để phẫu thuật động kinh. Các ca phẫu thuật thay thế mà không có chỉ định như vậy ngày càng được thực hiện với bệnh nhân tỉnh táo, để giảm thời gian nằm viện, và nhập viện đơn vị chăm sóc tích cực, và để tránh các rủi ro gây mê toàn thân. Bệnh nhân không nhất thiết phải tỉnh táo trong toàn bộ phẫu thuật mở sọ, nhưng còn ý thức và hợp tác trong các giai đoạn của phẫu thuật liên quan đến các tét chức năng. Thành công của mở sọ tỉnh phụ thuộc vào lựa chọn bệnh nhân cẩn thận và sự phối hợp giữa các đội gây mê và phẫu thuật có kinh nghiệm.
Từ khóa: cắt sọ tỉnh táo, cắt sọ dưới gây tê tại chỗ
Abstract
Awake craniotomy is a neurosurgical approach, in which patient is operated under local anesthesia to assess his neurological function intraoperatively. It has multiple advantages over craniotomy under general anesthesia, mainly including improved postoperative neurological status, lower length of hospital, and lower overall cost of hospital stay. Considering the benefits that awake craniotomy offers, it can contribute significant socioeconomic benefits, especially with reduce expenditure on health care as well as maintenance of functional capacity of patients to continue work. Multiple hurdles must be overcome before considering the possibility of the procedure. One of the key hurdles is limitation of resources. Others include neuroanesthesia training, extent of disease, and patient selection. Patient’s awareness or literacy rate is also a factor to be considered. Awake craniotomy (AC) is most commonly used to allow mapping for resection of brain tumors near eloquent regions of the cerebral cortex, and occasionally for epilepsy surgery. Supratentorial craniotomies without such indications are increasingly performed with patients awake, in order to reduce length of stay, and intensive care unit admissions, and to avoid the risks of general anesthesia. The patient is not necessarily awake throughout the entire craniotomy, but is conscious and cooperative during the portions of the procedure that involve testing. The success of AC depends on careful patient selection, and coordination between experienced anesthesia and surgical teams.
Keywords: awake craniotomy, craniotomy under local anesthesia
Tổng quan
Phẫu thuật não tỉnh hay phẫu thuật mở sọ tỉnh là các phẫu thuật não trong khi người bệnh vẫn còn ý thức và hợp tác ở một số giai đoạn của cuộc phẫu thuật cần người bệnh hợp tác qua các bài kiểm tra trong lúc phẫu thuật. Phương pháp này làm giảm nguy cơ tổn thương cho các vùng chức năng của não như thị lực, vận động hoặc ngôn ngữ. Phẫu thuật não tỉnh được sử dụng để điều trị một số bệnh lý não bao gồm: u não, xuất huyết não hoặc động kinh… phẫu thuật mở sọ tỉnh giúp giảm thời gian nằm viện, và nhập vào đơn vị chăm sóc đặc biệt, và để tránh các rủi ro do gây mê toàn thân gây ra. Thành công của mở sọ tỉnh phụ thuộc vào lựa chọn bệnh nhân cẩn thận và sự phối hợp giữa các ê-kíp gây mê và phẫu thuật có kinh nghiệm.
Chỉ định
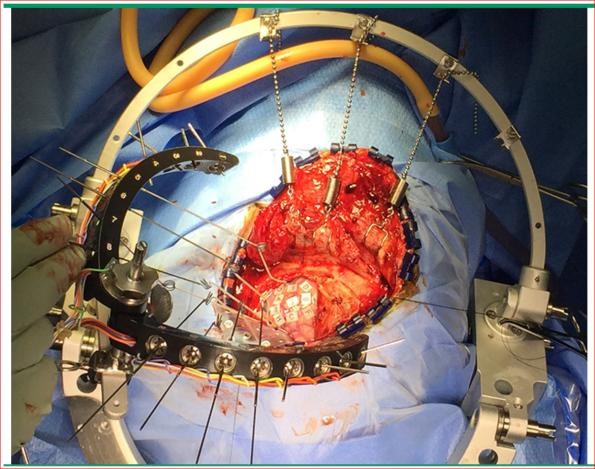
Phổ biến nhất là cho phép lập bản đồ vỏ não chức năng cho phẫu thuật u não, và đôi khi các tổn thương mạch máu hoặc các ổ động kinh, gần với vùng vỏ não chức năng. Mở sọ tỉnh cũng có thể được sử dụng để tạo điều kiện thuận lợi cho đo điện não đồ trong việc định vị ổ động kinh(1) (Hình 1). Ngoài ra mở sọ tỉnh còn được chỉ định để tạo điều kiện phục hồi tăng cường và giảm sử dụng nhân lực. Bệnh nhân mổ chương trình có thể được xuất viện vào ngày phẫu thuật sau mở sọ tỉnh(2,3). Ngoài ra còn chỉ định trong phẫu thuật lấy máu tụ nội sọ.
Hình 1. Lập bản đồ vỏ não và điện não đồ trong mổ Hình 1 cho thấy sọ đang mở, với khung Medusa và các điện cực nội sọ để đo điện não đồ. Các khu vực vỏ não tạo ra phản ứng thông tin trong bản đồ vỏ não được dán nhãn bởi các vé bằng giấy.
Các bước phẫu thuật và chiến lược vô cảm cho phẫu thuật mở sọ tỉnh
Các bước phẫu thuật
Ghim hộp sọ
Đầu thường bất động với khung Mayfield. Các ghim trên khung được đặt xuyên qua da đầu, và vào bản ngoài của hộp sọ.
Đặt ghim là một kích thích ngắn, đột ngột và đau đớn tương đương với vết rạch da hoặc động tác đặt nội khí quản có thể dẫn đến tăng huyết áp và nhịp tim nhanh nên cần an thần giảm đau tốt kèm gây tê tiêm thấm tại các vị trí ghim hoặc gây tê da đầu(4,5).
Chuẩn bị trước phẫu thuật
Sau khi đặt ghim hộp sọ, cần an thần nhẹ để đặt đường truyền bổ sung, định vị bệnh nhân, đăng ký hệ thống robot Modus V Synaptive, chuẩn bị da vô trùng và lau khô.
Rạch da, nâng vạt da đầu và mở nắp sọ
Trước khi rạch da, mức độ gây mê nên được tăng lên. Cần chú ý lượng máu mất thấm vào săng mổ hoặc trong bình hút. Chống phù não có thể được yêu cầu trước khi mở màng cứng.
Mở màng cứng
Màng cứng vùng đính rất giàu sợi thần kinh cảm giác đau; xẻ màng cứng là cực kỳ đau đớn(6,7) nên đòi hỏi mức độ gây mê tương đối sâu và giảm đau tốt.
Phẫu thuật nội sọ
Tùy thuộc vào chỉ định và vị trí của bệnh lý, phẫu thuật có thể ngắn gọn và nông như hút khối máu tụ dưới màng cứng hoặc kéo dài với bóc tách bằng kính hiển vi như kẹp túi phình động mạch não. Gây mê nhẹ hơn khi phẫu thuật nội sọ vì mô não không có thụ thể đau.
Đóng vết thương
Mặc dù không kích thích như lúc rạch da, nhưng khi đóng da lại cũng rất đau. Opioids, acetaminophen và/hoặc thuốc hạ huyết áp có thể được cho.
Đánh giá trước mổ
Tất cả bệnh nhân nên được khám trước mổ để đánh giá tiền sử trước phẫu thuật và khám thực thể trước khi gây mê. Đánh giá đường thở trước phẫu thuật đặc biệt quan trọng trong mở sọ tỉnh, vì việc tiếp cận đường thở và các lựa chọn cho quản lý đường thở bị hạn chế trong lúc phẫu thuật. Một kế hoạch cho quản lý đường thở khẩn cấp nên được xác định trước phẫu thuật. Ngoài ra, cần xác định bệnh nhân có nguy cơ tắc nghẽn đường thở khi dùng thuốc an thần (như bệnh béo phì, chứng ngưng thở khi ngủ).
Những bệnh nhân trưởng thành, có khả năng chịu đựng nằm yên trong vài giờ và có thể hợp tác làm các bài kiểm tra trong quá trình phẫu thuật, là những ứng cử viên tốt nhất cho mở sọ tỉnh. Đánh giá tâm lý hoặc tâm thần trước phẫu thuật chính thức được thực hiện để giúp hướng dẫn lựa chọn bệnh nhân(8).
Các chống chỉ định tuyệt đối duy nhất đối với mở sọ tỉnh là bệnh nhân từ chối và chứng sợ bị giam cầm nghiêm trọng. Chống chỉ định tương đối bao gồm các điều kiện làm tăng nguy cơ thất bại an thần, khả năng hợp tác của bệnh nhân khi làm các bài kiểm tra trong lúc mổ hoặc tăng nguy cơ không kiểm soát được đường thở, bao gồm: (1) Rối loạn lo âu, bất ổn về cảm xúc, chứng sợ bị giam cầm; (2) Chứng khó đọc đáng kể; (3) Lú lẫn hoặc ngủ gà; (4) Lạm dụng rượu hoặc ma túy; (6) Rối loạn đau mãn tính; (7) Chịu đau kém; (8) Bệnh béo phì; (9) Chứng ngưng thở lúc ngủ; (10) Dự kiến đường thở khó khăn; (11) Ho không kiểm soát; (12) Khó thở khi nằm đầu thấp; (13) Mở sọ tỉnh thường được tránh khi mất máu nhiều (>750 đến 1000 mL), chẳng hạn như ở bệnh nhân có khối u có tăng sinh mạch máu và khối u gần với xoang tĩnh mạch não.
Bệnh nhân đang dùng thuốc chống động kinh (AED) trước phẫu thuật tiếp tục sử dụng các loại thuốc này cho đến ngày phẫu thuật. AED sẽ không ảnh hưởng đến điện não và việc ngưng AED làm tăng nguy cơ co giật trong phẫu thuật. Tuy nhiên, trái ngược với phẫu thuật mở sọ được thực hiện dưới gây mê toàn thân, không điều trị dự phòng động kinh trong phẫu thuật mở sọ tỉnh một cách thường qui ở những bệnh nhân không sử dụng AED thường xuyên.
Chuẩn bị bệnh nhân trước mổ
Ngoài việc tối ưu hóa các bệnh nội khoa kèm theo trong dự đoán cho phẫu thuật mở sọ, bệnh nhân trải qua mở sọ tỉnh nên được chuẩn bị tâm lý. Bác sĩ gây mê nên phát triển tốt mối quan hệ với bệnh nhân và nên thảo luận về lý do của phẫu thuật tỉnh táo, trình tự của phẫu thuật, mức độ đau và khó chịu dự kiến, các việc cần thiết để làm test trong lúc phẫu thuật và khả năng xảy ra tác dụng phụ.
Quản lý trong gây mê
Có sự khác biệt lớn trong quản lý gây mê cho mở sọ tỉnh.
Tiền mê
Cần được cá nhân hóa dựa trên mức độ lo lắng của bệnh nhân, tình trạng thần kinh nền, bệnh lý kèm theo và kế hoạch gây mê. Nên tránh sử dụng các thuốc điều trị bằng Benzodiazepin cho những bệnh nhân cần đo điện não đồ, vì thuốc ức chế các cơn co giật và cản trở việc ghi lại điện não đồ.
Theo dõi bệnh
Theo dõi theo tiêu chuẩn của Hiệp hội gây mê Hoa Kỳ (ví dụ, điện tâm đồ (ECG), huyết áp (HA), SpO2, O2, ETCO2) có thể đủ cho nhiều ca mở sọ tỉnh. Quyết định theo dõi HA động mạch xâm lấn, hoặc theo dõi tình trạng thuyên tắc khí tĩnh mạch, nên dựa trên các yếu tố bệnh nhân và quy trình phẫu thuật. Trong đó kỹ thuật gây mê tiêu chuẩn là an thần nhưng vẫn còn ý thức cho mở sọ tỉnh. Catheter động mạch thường được đặt khi sử dụng kỹ thuật ngủ-thức-ngủ.
Một máy theo dõi độ sâu gây mê có thể tạo điều kiện cho việc điều chỉnh liều thuốc gây mê, để cho phép thức tỉnh nhanh chóng để làm các bài kiểm tra ngôn ngữ trong lúc phẫu thuật. Việc đặt các cảm biến cho các theo dõi này trên trán có thể không thực hiện được trong một số ca phẫu thuật mở sọ (ví dụ, mở sọ trán).
Không thường xuyên đặt ống thông Foley cho mở sọ tỉnh. Chỉ đặt ống thông Foley khi phẫu thuật có thể dài hơn bốn giờ và khi mannitol sẽ được dùng trong phẫu thuật.
Tư thế bệnh nhân
Bệnh nhân có thể được đặt ở tư thế nằm ngửa, nửa ngồi hoặc nghiêng bên, tùy thuộc vào yêu cầu phẫu thuật. Đầu của bệnh nhân có thể được giữ bằng Mayfield.
Nên tránh uốn cong và xoay đầu quá mức, để giảm thiểu tắc nghẽn đường thở hoặc khó khăn trong việc quản lý đường thở khi mở sọ hoặc phù não do giảm hồi lưu tĩnh mạch.
Mọi nỗ lực nên được thực hiện để làm cho bệnh nhân thoải mái nhất có thể, cho những gì có thể là một cuộc phẫu thuật kéo dài vài giờ (hoặc nhiều hơn). Khó chịu do tư thế kéo dài là một than phiền phổ biến ở những bệnh nhân trải qua mở sọ tỉnh. Các biện pháp để giảm thiểu sự khó chịu liên quan đến tư thế bao gồm:
Bàn mổ và tất cả các điểm tì đè phải được đệm tốt.
Bệnh nhân nên được giữ ở nhiệt độ ấm áp thoải mái, sử dụng chăn ấm hoặc chăn làm ấm không khí cưỡng bức.
Đầu bệnh nhân nên được trãi bằng tấm săng nhựa trong suốt để bác sĩ gây mê có thể quan sát được khuôn mặt người bệnh.
Phòng mổ nên được giữ yên tĩnh nhất có thể, với một dấu hiệu trên cửa cảnh báo nhân viên rằng bệnh nhân đang tỉnh.
Sử dụng microphone hay trao đổi trực tiếp trong mở sọ tỉnh để tạo điều kiện liên lạc giữa bệnh nhân với nhân viên(9). Microphone đặc biệt hữu ích trong quá trình lập bản đồ ngôn ngữ, vì nó cho phép bác sĩ phẫu thuật nghe phản ứng của bệnh nhân.
Gây tê toàn bộ da đầu
Gây tê toàn bộ da đầu cho mở sọ tỉnh phụ thuộc vào vị trí của vết mổ và mở sọ; gây tê da đầu đầy đủ đòi hỏi phải gây tê dây thần kinh hai bên và cần tiêm khoảng 40 ml dung dịch thuốc tê cục bộ. Nên sử dụng thuốc tê cục bộ tác dụng kéo dài pha với epinephrine 1: 400.000, để kéo dài thời gian tê và giảm thiểu hấp thu toàn thân.
Giải phẫu
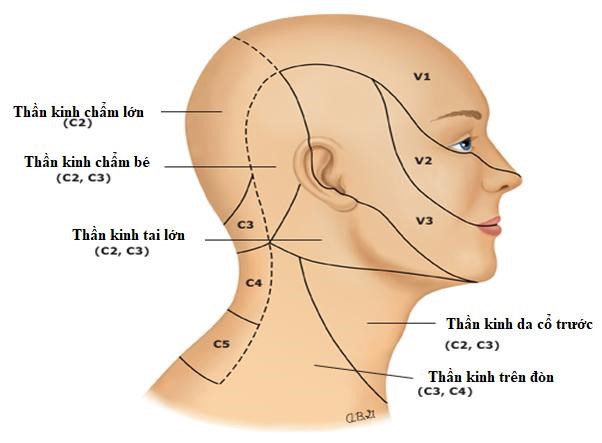
Bốn nhánh của dây thần kinh sinh ba và hai nhánh của rễ thần kinh cổ C2 và C3 cung cấp sự phân bố cho da đầu trước và sau (Hình 1)(3,10). Các dây thần kinh trên hốc mắt và trên ròng rọc là các dây thần kinh cảm giác chi phối vùng trán và trên mí mắt. Chúng có nguồn gốc từ nhánh thần kinh mắt (V1) của thần kinh sinh ba. Dây thần kinh thái dương hàm xuất phát từ thần kinh hàm trên (V2) của thần kinh sinh ba và cung cấp một khu vực nhỏ khóe mắt ngoài. Dây thần kinh thái dương nhĩ là một nhánh của thần kinh hàm dưới (V3) của thần kinh sinh ba và cung cấp cảm giác trước và phía trên tai. Các dây thần kinh chẩm lớn phát sinh từ nhánh lưng của C2 và đi lên trên qua da đầu sau nằm giữa động mạch chẩm. Dây thần kinh chẩm bé bắt nguồn từ nhánh của C2 và C3 và hướng lên từ cổ sau để chi phối vùng da đầu phía sau tai (Hình 2).
Sự phân bố cảm giác của dây thần kinh sinh ba (dây thần kinh sọ V) và ba nhánh của nó (V1, V2, V3) được hiển thị cùng với các nhánh của dây thần kinh cột sống cổ nằm ở vùng da đầu và cổ.
Hình 2. Sự phân bố thần kinh ở da đầu và cổ
Kỹ thuật gây tê da đầu
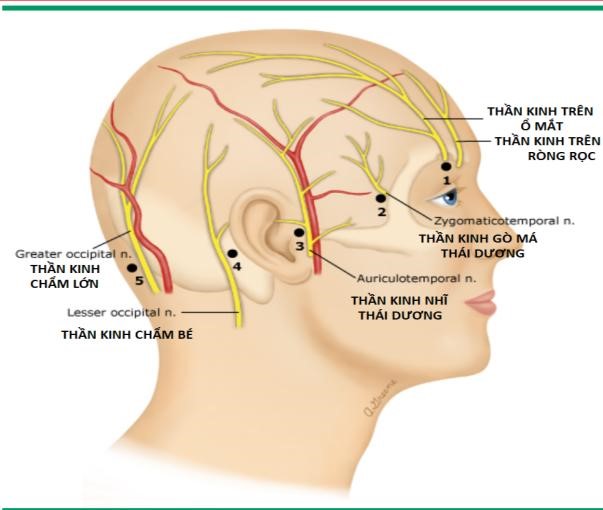
Sáu dây thần kinh bị ức chế ở mỗi bên khi gây tê da đầu hoàn chỉnh. Gây tê này được thực hiện với thuốc tê tác dụng dài (ví dụ: bupivacaine 0,25 hoặc 0,5% hoặc ropivacaine 0,2 hoặc 0,5%) bằng cách sử dụng kim 1,5 inch, 25G hoặc 27G, sử dụng các kỹ thuật sau (Hình 3).
Hình 3. Các vị trí gây tê da đầu
Các chấm được đánh số trong đồ họa này cho thấy các vị trí đâm kim để tiêm thuốc gây tê cục bộ cho sáu dây thần kinh da đầu như sau:
Gây tê thần kinh trên hốc mắt và thần kinh trên ròng rọc
Gây tê thần kinh gò má thái dương
Gây tê thần kinh tai thái dương
Gây tê dây thần kinh chẩm bé
Gây tê dây thần kinh chẩm lớn
Được sửa đổi từ: Guilfoyle MR, Helmy A, Duane D, et al. Gây tê vùng da đầu để giảm đau sau phẫu thuật mở sọ: Một tổng quan hệ thống và phân tích tổng hợp. Gây mê năm 2013; 116:1093.
Gây tê dây thần kinh trên hốc mắt và trên ròng rọc
Với bệnh nhân ở tư thế nằm ngửa, sờ cái khấc ở một phần ba trong bờ trên hốc mắt. Phần khấc thường nằm ngay trên điểm giữa của con ngươi.
Đâm kim sâu 0,5 – 1 cm, vuông góc với da, cho đến khi chạm vào xương. Rút kim ra một chút, và sau khi hút ra không có máu, tiêm 2-3 ml thuốc tê để gây tê dây thần kinh trên hốc mắt. Chuyển hướng kim tiêm vào giữa ngay dưới da, khoảng 1 cm và sau khi hút không có máu, tiêm 2-3 ml thuốc tê để gây tê dây thần kinh trên ròng rọc. Nếu dị cảm xảy ra, kim phải được định vị lại trước khi tiêm.
Gây tê thần kinh tai thái dương
Kỹ thuật sau đây giảm thiểu khả năng gây tê dây thần kinh mặt, chạy gần động mạch thái dương nhĩ ở ngang mức của bình tai. Sờ trên động mạch thái dương 1 cm về phía đầu đến ngang mức của bình tai. Đâm kim vuông góc với da, ngay phía sau động mạch thái dương. Mất sức đề kháng hoặc nghe tiếng click thường có thể được cảm nhận khi kim xuyên qua cân cơ thái dương, ở độ sâu 1-2 cm. Sau khi hút không ra máu, tiêm 2 ml thuốc tê dưới cân cơ và 1 ml khác trên bề mặt cân cơ khi rút kim.
Gây tê thần kinh gò má thái dương
Sờ một rãnh dọc theo cung gò má ngay bên cạnh khóe mắt bên. Tại điểm đó, đâm kim vuông góc với da và tiến lên cho đến khi mất sức đề kháng hoặc một tiếng click được cảm nhận khi kim đi qua cân cơ thái dương. Sau khi hút không ra máu, tiêm 1-2 mL thuốc tê dưới cân cơ.
Gây tê thần kinh chẩm lớn
Sờ động mạch chẩm ở giữa ụ chẩm và mỏm chũm. Đâm kim ở cạnh động mạch về phía đường giữa và sau khi hút không ra máu, tiêm 5 ml thuốc tê.
Gây tê thần kinh chẩm bé
Đâm kim 2,5 cm cạnh bên điểm tiêm cho gây tê thần kinh chẩm lớn và sau khi hút âm tính, tiêm 5 ml thuốc tê.
Biến chứng của gây tê da đầu
Gây tê dây thần kinh tai thái dương có thể gây tê liệt thần kinh mặt thoáng qua. Gây tê dây thần kinh mặt thường tự giới hạn và sẽ hết khi gây tê da đầu hết tác dụng, nhưng nó có thể làm phức tạp việc đánh giá chấn thương dây thần kinh mặt liên quan đến phẫu thuật. Tỷ lệ của tê dây thần kinh mặt có thể được giảm bằng cách giảm thiểu khối lượng thuốc tê được tiêm khi gây tê thần kinh tai thái dương và bằng cách thực hiện gây tê như mô tả ở Hình 4, Bảng 2(6).
Bảng 2. Thuốc tê thường được sử dụng cho gây tê thần kinh ngoại biên
|
Thuốc tê |
Thời gian khởi phát (Phút) |
Thời gian gây tê* (Giờ) |
Thời gian giảm đau* (Giờ) |
Liều tối đa*(mg/kg) không có/có pinephrine |
|
Lidocaine 2% |
10-20 |
2-5 |
3-8 |
4,5/7 |
|
Ropivacaine 0,2% |
15-30 |
n/a |
5-16 |
3/3,5 |
|
Ropivacaine 0,5% |
15-30 |
4-12 |
5-24 |
3/3,5 |
|
Bupivacaine 0,25% |
15-30 |
n/a |
5-26 |
2,5/3 |
|
bupivacaine (+epi) 0,5% |
15-30 |
5-15 |
6-30 |
2,5/3 |
*Thời gian thay đổi rộng rãi tùy theo vị trí tiêm
epi: epinephrine; n/a: không áp dụng
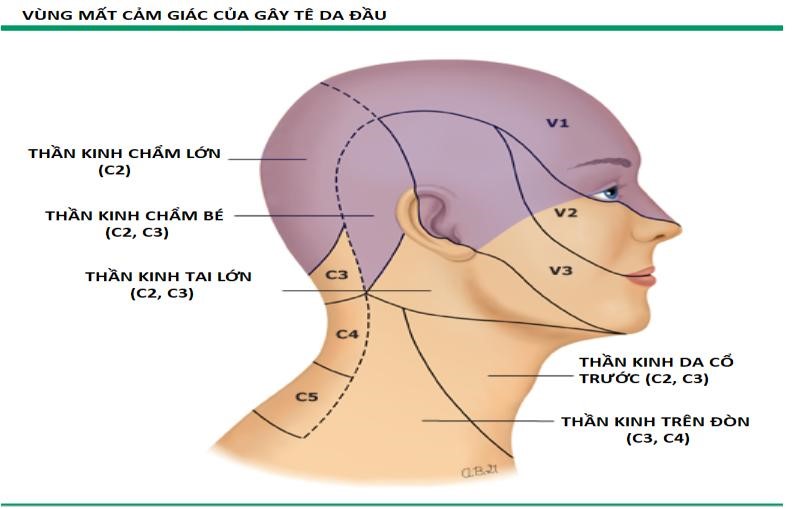
Hình 4. Vùng có màu đậm là vùng mất cảm giác khi gây tê da đầu
Ngộ độc thuốc gây tê toàn thân luôn có khả năng xảy ra khi sử dụng một lượng lớn thuốc tê cục bộ, cả trong quá trình tiêm thấm ban đầu, và nếu cần tiêm thêm sau đó trong quá trình phẫu thuật. Một protocol như sau:
Hạn chế liều tiêm thấm da đầu ban đầu ở mức ≤2,5 mg/kg trọng lượng nạc cơ thể đối với bupivacainehoặc ropivacaine
Nếu cần dùng lại liều:
2-4 giờ sau liều ban đầu, dùng ít hơn hoặc bằng một phần tư liều ban đầu.
4-8 giờ sau liều ban đầu, dùng ít hơn hoặc bằng một nửa liều ban đầu.
> 8 giờ sau liều ban đầu, có thể dùng lại liều ban đầu đầy đủ.
Mặc dù một gây tê da đầu đầy đủ, bệnh nhân vẫn có thể bị đau trong khi phẫu thuật trừ khi dùng opioid và có tới 30% bệnh nhân nhớ lại cơn đau đáng kể trong suốt quá trình phẫu thuật.
Thao tác xẻ màng cứng là cực kỳ đau đớn, đặc biệt là bóc tách gần với các mạch máu màng não. Do đó, bác sĩ phẫu thuật có thể phải gây tê tiêm thấm vào màng khi sử dụng kỹ thuật an thần còn ý thức cho mở sọ tỉnh(9). Gây tê tiêm thấm vào cơ thái dương cũng có thể được yêu cầu để giảm đau trong quá trình bóc tách để mở sọ. Ngoài ra gây tê tiêm thấm của da đầu có thể được yêu cầu để đóng vết mổ vào cuối phẫu thuật.
Lựa chọn kỹ thuật vô cảm
Hầu hết các chiến lược vô cảm cho mở sọ tỉnh bao gồm hoặc an thần còn ý thức hoặc gây mê toàn thân và sau đó đánh thức người bệnh trong phẫu thuật để lập bản đồ não. Gây mê toàn thân có thể được sử dụng cho cả bắt đầu và kết thúc cuộc phẫu thuật (nghĩa là ngủ-thứcngủ) hoặc chỉ cho khi bắt đầu (tức là ngủ-thức). An thần còn ý thức là kỹ thuật trong mở sọ tỉnh tiêu chuẩn.
An thần còn ý thức
Khi sử dụng thuốc an thần còn ý thức mà không cần gây mê toàn thân, thuốc an thần được sử dụng ở các giai đoạn kích thích ban đầu của cuộc phẫu thuật, sau đó dừng hoặc giảm trong lập bản đồ vỏ não và được dùng lại khi bóc tách và lúc đóng da. Bệnh nhân vẫn còn đáp ứng có chủ đích với kích thích bằng lời nói hoặc xúc giác, đường thở phải được duy trì mà không cần can thiệp, thông khí phải đầy đủ và huyết động ổn định mà không cần hỗ trợ. Nên tránh dùng thuốc an thần quá mức, vì nó làm tăng nguy cơ tắc nghẽn đường thở, ức chế hô hấp và ngưng thở. Nếu cần thiết, một airway mũi hầu hay mặt nạ thanh quản thường được dung nạp tốt ở những bệnh nhân trải qua quá trình an thần vừa phải.
Lựa chọn thuốc an thần còn ý thức
Việc lựa chọn thuốc cho mở sọ tỉnh phụ thuộc vào yêu cầu lập bản đồ vỏ não chức năng và điện não đồ trong phẫu thuật(9,11). Các loại thuốc thường được sử dụng để an thần còn ý thức bao gồm propofol, midazolam, remifentanil, fentanyl và dexmedetomidine(11). Bất kỳ sự kết hợp nào của các loại thuốc này đều có thể được sử dụng dưới dạng tiêm truyền liên tục, tiêm bolus, tiêm truyền có kiểm soát nồng độ đích. Nên tránh sử dụng các loại thuốc an thần trong phẫu thuật mở sọ tỉnh có ảnh hưởng đến điện não đồ.
Những lợi ích chính của dexmedetomidine đối với mở sọ tỉnh là nó không can thiệp vào điện não đồ và có thể gây ức chế hô hấp ít hơn so với các thuốc an thần và opioid khác. Liều tiêm truyền dexmedetomidine phải được chuẩn độ cẩn thận, vì dùng thuốc kéo dài có thể gây ra sự đảo ngược chậm của thuốc an thần sau khi ngưng thuốc.
Chiến lược an thần còn ý thức
Bệnh nhân được cho thuốc an thần với sự kết hợp của dexmedetomidine với propofol, như sau:
Dùng midazolam 1 đến 2 mg tiêm tĩnh mạch (IV) và fentanyl 25 đến 50 mcg IV (không dùng midazolam nếu có kế hoạch đo điện não đồ).
Dùng liều tải dexmedetomidine 1 mcg/kg IV, điều chỉnh liều theo các yếu tố bệnh nhân, sau đó truyền dexmedetomidine 0,3 đến 0,7 mcg/kg/giờ, chuẩn độ theo mức độ an thần. Thêm propofol khi cần thiết (bắt đầu ở mức 25 mcg/kg/phút, chuẩn độ theo mức độ an thần (25 đến 75 mcg/kg/phút).
Đối với ghim hộp sọ, sử dụng bolus propofol cho đến khi bệnh nhân không thể bị kích thích bằng kích thích xúc giác (propofol 10 mg IV bolus, tổng cộng thường là 30 đến 40 mg IV). Bác sĩ gây tê tiêm thấm vào các vị trí ghim bằng 1 hoặc 2% lidocaine, sau đó đặt ghim hộp sọ giúp ổn định huyết động(12). Cho fentanyl 25 đến 50 mcg IV nếu cần thiết để dung nạp ghim.
Khi bệnh nhân tỉnh dậy, kiểm tra xem đầu, cổ và vai có thoải mái không, và điều chỉnh lại vị trí nếu cần thiết và có thể được.
Bác sĩ gây tê tiêm thấm vào da đầu với tối đa 40 ml bupivacaine 0,25% với epinephrine 1: 400.000 (Nếu không có chống chỉ định).
Có thể tiêm thêm các liều fentanyl 25-50 mcg IV, có hoặc không dùng propofol 10-20 mg IV, hoặc truyền tăng liều, để giảm đau khi cần thiết trong quá trình ghim hộp sọ, tê tiêm thấm da đầu hoặc trong khi phẫu thuật bệnh nhân đau đớn (ví dụ, bóc tách cơ thái dương, mở màng cứng hoặc đóng da).
Ngừng truyền propofol sau khi mở nắp sọ và chờ bệnh nhân thức dậy để lập bản đồ vỏ não hay cần tương tác. Ngừng hoặc giảm truyền dexmedetomidine cùng một lúc, tùy thuộc vào độ sâu của thuốc an thần. Đối với một số bệnh nhân, dexmedetomidine có thể được tiếp tục trong quá trình lập bản đồ.
Khởi động lại thuốc an thần sau khi lập bản đồ, với propofol bolus 10-20 mg IV, sau đó truyền dịch như trước khi lập bản đồ.
Trong khi đóng da đầu, dùng ondansetron 4 mg IV, ngừng truyền propofol và dexmedetomidine, và dùng fentanyl 25 mcg IV, lặp đi lặp lại khi cần thiết để giảm đau.
Kỹ thuật ngủ – thức – ngủ
Gây mê toàn thân và đường thở thường được bảo đảm bằng đặt nội khí quản hoặc đặt mặt nạ thanh quản. Gây mê toàn thân được duy trì trong quá trình định vị, đặt ghim hộp sọ, mở sọ và mở màng cứng. Khi màng cứng được mở, bệnh nhân được đánh thức và phương tiện kiểm soát đường thở được loại bỏ để cho phép bệnh nhân tham gia trong quá trình lập bản đồ vỏ não. Sau khi hoàn thành lập bản đồ, gây mê toàn thân được lặp lại một lần nữa, một thiết bị kiểm soát đường thở được đặt lại và bệnh nhân vẫn được gây mê trong phần còn lại của quá trình phẫu thuật.
Lựa chọn thuốc gây mê cho gây mê toàn thân
Nên chọn thuốc gây mê để cho phép huyết động ổn định, và chuyển nhanh và trơn tru sang trạng thái tỉnh táo, với sự can thiệp tối thiểu tới kích thích điện được sử dụng để lập bản đồ. Gây mê toàn bộ tĩnh mạch thường được sử dụng, bao gồm propofol để dẫn mê, sau đó là truyền propofol, opioid tác dụng ngắn như remifentanil hoặc tiêm fentanyl… có hoặc không có truyền dexmedetomidine. Gây mê bằng đường hô hấp cũng đã được sử dụng trong phần ngủ của mở sọ tỉnh.
Quản lý đường thở
Một loạt các chiến lược quản lý đường thở, bao gồm đặt nội khí quản, sử dụng mặt nạ thanh quản và sử dụng oxy bổ sung bằng mặt nạ mặt, ống thông mũi hoặc ống thông mũi hầu. Mặt nạ thanh quản thường được ưa thích, vì chúng cho phép thông khí có kiểm soát, tránh tắc nghẽn đường thở và có thể tạo điều kiện chuyển tiếp trơn tru hơn sang trạng thái tỉnh táo, so với ống nội khí quản.
Bất kỳ hình thức thao tác đường thở nào trong trạng thái ngủ và trạng thái thức có thể gây co thắt thanh quản hoặc ho, gây chảy máu phẫu thuật, tăng áp lực nội sọ hoặc chấn thương liên quan đến cố định ghim xương sọ.
Việc thiết lập lại kiểm soát đường thở để gây mê khi đóng sọ có thể là một thách thức. Đặt lại phương tiện kiểm soát đường thở trong tư thế này bị hạn chế, đầu ở vị trí cố định thường không tối ưu để quản lý đường thở, và nội soi thanh quản trực tiếp thường không thể thực hiện được. Các lựa chọn bao gồm đặt mặt nạ thanh quản, đặt nội khí quản bằng cách sử dụng mặt nạ thanh quản, ống soi video hoặc ống soi mềm, hoặc thông khí tự nhiên bằng mặt nạ hoặc ống thông mũi họng.
Cung cấp oxy bổ sung bằng cách sử dụng đường thở không bảo đảm trong khi phẫu thuật trên đầu làm tăng nguy cơ hỏa hoạn nếu có đốt điện.
Chiến lược cho kỹ thuật ngủ-thức-ngủ
Đối với những bệnh nhân cần kỹ thuật ngủthức-ngủ, sử dụng thuốc gây mê tĩnh mạch (TIVA) bằng propofol và remifentanil, và để quản lý đường thở bằng đường thở bằng mặt nạ thanh quản, như sau:
Phần ngủ
Sau khi thở oxy, gây mê toàn thân bằng propofol (2-2,5 mg/kg IV) và fentanyl (0,5-1 mcg/kg IV). Kiểm tra và lưu ý mức độ khó khăn với thông khí mặt nạ trước khi đặt mặt nạ thanh quản (LMA).
Duy trì gây mê bằng TIVA bằng propofol (100-150 mcg/kg/phút) và remifentanil (0,05-0,1 mcg/kg/phút). Duy trì thông khí tự phát nếu có thể; thông khí có kiểm soát có thể được yêu cầu để giảm PaCO2 để tránh phù não.
Sau khi ghim hộp sọ, định vị bệnh nhân cẩn thận, tránh xoay và / hoặc uốn cong cổ, và đảm bảo tiếp cận khuôn mặt dễ dàng để có thể thao tác trên đường thở. Nếu có lo ngại về đường thở sau khi cố định đầu, trước khi hoàn thiện định vị, hãy loại bỏ mặt nạ thanh quản, xác minh khả năng thông khí bằng mặt nạ với việc đặt airway qua miệng, và mặt nạ thanh quản có thể được đặt lại dễ dàng. Nếu cần, điều chỉnh vị trí đầu.
Phần thức tỉnh
Gọi hỗ trợ để giúp bệnh nhân thức dậy.
Đảm bảo thông khí tự phát, sau đó tắt propofol, giảm remifentanil xuống 0,03-0,05 mcg/kg/phút và quản lý oxy 100%. Cảnh báo bác sĩ phẫu thuật rằng bệnh nhân có thể ho, và nhẹ nhàng hút hầu họng. Rút ống hoặc loại bỏ mặt nạ thanh quản khi thức dậy.
Nếu cần thiết, tiếp tục truyền remifentanil (0,03-0,05 mcg/kg/phút) để giảm đau trong quá trình tỉnh táo.
Phần ngủ
Gây mê toàn thân bằng propofol và fentanyl như trước và lắp lại mặt nạ thanh quản. Duy trì gây mê bằng TIVA, như trước đây, trong phần còn lại của phẫu thuật.
Các biến chứng
Các biến chứng trong phẫu thuật của mở sọ tỉnh bao gồm co giật, biến chứng hô hấp, đau, buồn nôn và nôn, rối loạn huyết động, phù não và thất bại trong phẫu thuật mổ tỉnh (phải chuyển sang gây mê toàn thân hoặc không thể lập bản đồ hoàn chỉnh). Các biến chứng khác bao gồm những biến chứng có thể xảy ra trong bất kỳ phẫu thuật mở sọ, chẳng hạn như thuyên tắc khí tĩnh mạch (Bảng 3).
Bảng 3. Các biến chứng trong phẫu thuật não tỉnh
|
Các biến chứng |
Nguyên nhân |
Điều trị |
|
Động kinh cục bộ hay toàn thể |
Tiền sử co giật trước phẫu thuật; thường xuyên xảy ra trong quá trình kích thích vỏ não. |
Không điều trị nếu ngắn. Điều trị ban đầu: Propofol liều thấp (10 đến 20 mg) hoặc midazolam (1 đến 2 mg), bảo vệ khỏi chấn thương. Sau khi mở màng cứng, nước muối đông đá đặt trên vỏ não bởi bác sĩ phẫu thuật Nếu kéo dài, hoặc toàn thể: Đường thở, nhịp thở / thở oxy, ổn định tuần hoàn. Phenytoin Nếu điều trị lặp đi lặp lại cần thiết, bệnh nhân có thể trở nên buồn ngủ và cần hỗ trợ đường thở. |
|
Hô hấp: Giảm bão hòa oxy, giảm tần số, tăng thán khí |
Ngủ quá liều, mất ý thức từ một sự kiện nội sọ hoặc co giật, thuyên tắc khí tĩnh mạch, làm nặng thêm bệnh hô hấp trước phẫu thuật. |
Giảm hoặc ngưng an thần . |
|
Tắc nghẽn đường thở |
Cơ học, hay ngủ quá liều |
Giảm hoặc ngừng thuốc an thần. Nếu cần: Nâng cằm, đẩy hàm. Bảo vệ đường thở bằng đặt airway đường miệng hoặc mũi, mặt nạ thanh quản, ống nội khí quản. Tháo bỏ khung cố định đầu. |
|
Đau |
Trong quá trình cố định đinh khi đặt Mayfield, bóc tách cơ thái dương, lực kéo trên màng cứng, thao tác của các mạch máu nội sọ. |
Gây tê cục bộ bổ sung, và / hoặc giảm đau, và / hoặc an thần. |
|
Buồn nôn/nôn |
Bệnh nhân lo lắng, do thuốc, kích thích phẫu thuật. Tồi tệ hơn trong quá trình xẻ màng cứng và thao tác trên thùy thái dương và các mạch máu màng não. |
Thuốc chống nôn, propofol, an thần. |
|
Rối loạn huyết động |
||
|
Tăng huyết áp, nhịp tim nhanh |
Nguyên nhân thông thường: Lo lắng, giảm đau không đủ |
Đảm bảo đủ thuốc an thần và giảm đau, thuốc chống tăng huyết áp nếu cần. |
|
Tụt huyết áp, nhịp tim chậm |
Nguyên nhân thường gặp: Giảm thể tích, an thần quá mức, tác dụng của thuốc, phản xạ trigemino-cardiac. |
Điều trị bằng thuốc an thần thích hợp, giảm đau, truyền dịch, thuốc vận mạch. |
|
Phù não |
Ngủ quá sâu, tắc nghẽn đường thở |
Giảm an thần, khuyến khích thở sâu, nâng cao đầu, mannitol. |
|
Thuyên tắc khí tĩnh mạch |
Các tĩnh mạch mở: Lỗ thủng, mở sọ, xoang tĩnh mạch. |
Hiện diện với ho, khó thở, kích động, đau ngực. Báo Bác sĩ phẫu thuật, che khu vực bằng nước muối, đặt đầu xuống nếu có thể, các biện pháp hỗ trợ. |
Chăm sóc sau phẫu thuật
Chăm sóc hậu phẫu sau mở sọ tỉnh liên quan đến quản lý huyết động, cung cấp thuốc giảm đau, theo dõi thần kinh và quản lý các biến chứng. Nói chung, yêu cầu giảm đau sau phẫu thuật và tỷ lệ buồn nôn và nôn sau phẫu thuật thấp hơn so với phẫu thuật mở sọ dưới gây mê toàn thân.
Nhập khoa chăm sóc đặc biệt đã giảm, và có thể được giới hạn ở những bệnh nhân có bệnh nội khoa kèm theo hoặc biến chứng phẫu thuật. Hầu hết bệnh nhân sau phẫu thuật mở sọ tỉnh, được đưa từ phòng phẫu thuật qua phòng hồi tỉnh khoảng 2 – 4 giờ sau đó được chuyển ra trại.
Bệnh nhân có thể được xuất viện vào ngày phẫu thuật sau mở sọ tỉnh. Bệnh nhân được lựa chọn cẩn thận đã được xuất viện về nhà sau khoảng 06 giờ sau phẫu thuật, sau khi ở lại phòng hồi tỉnh hai giờ, chụp cắt lớp vi tính vào bốn giờ sau phẫu thuật để loại trừ xuất huyết và phù não, và thêm hai giờ theo dõi.
Sự chấp nhận và sự hài lòng của bệnh nhân
Bệnh nhân được lựa chọn cẩn thận, có nhiều thông tin có khả năng dung nạp tốt với mở sọ tỉnh và sự hài lòng của bệnh nhân sau khi mở sọ tỉnh sẽ cao hơn(2).
Hầu hết bệnh nhân nhớ lại sự khó chịu hoặc đau đớn nhỏ, thường liên quan đến khung lập thể, ghim da đầu, tư thế cơ thể hoặc đau trong khi thao tác của màng cứng. Trong một nghiên cứu tiền cứu liên quan đến 50 bệnh nhân được chỉ định ngẫu nhiên dùng thuốc an thần còn ý thức với propofol và remifentanil hoặc fentanyl, 93% bệnh nhân ở cả hai nhóm đều hoàn toàn hài lòng với trải nghiệm khi được hỏi lúc 1 giờ, 4 giờ và 24 giờ sau phẫu thuật(2).
Tài liệu tham khảo
Schubert A, Deogaonkar A, Drummond JC (2006). Precordial Doppler probe placement for optimal detection of venous air embolism during craniotomy. Anesth Analg, 102:1543.
Costello TG, Cormack JR (1998). Clonidine premedication decreases hemodynamic responses to pin head-holder application during craniotomy. Anesth Analg, 86:1001.
Uyar AS, Yagmurdur H, Fidan Y, et al (2008). Dexmedetomidine attenuates the hemodynamic and neuroendocrinal responses to skull-pin head-holder application during craniotomy. J Neurosurg Anesthesiol, 20:174.
Shiau JM, Chen TY, Tseng CC, et al (1998). Combination of bupivacaine scalp circuit infiltration with general anesthesia to control the hemodynamic response in craniotomy patients. Acta Anaesthesiol Sin, 36:215.
Geze S, Yilmaz AA, Tuzuner F (2009). The effect of scalp block and local infiltration on the haemodynamic and stress response to skull-pin placement for craniotomy. Eur J Anaesthesiol, 26:298.
Kemp WJ 3rd, Tubbs RS, Cohen-Gadol AA (2012). The innervation of the cranial dura mater: neurosurgical case correlates and a review of the literature. World Neurosurg, 78:505.
Mammoto T, Hayashi Y, Ohnishi Y, Kuro M (1998). Incidence of venous and paradoxical air embolism in neurosurgical patients in the sitting position: detection by transesophageal echocardiography. Acta Anaesthesiol Scand, 42:643.
Porter JM, Pidgeon C, Cunningham AJ (1999). The sitting position in neurosurgery: a critical appraisal. Br J Anaesth, 82:117.
Gildenberg PL, O’Brien RP, Britt WJ, Frost EA (1981). The efficacy of Doppler monitoring for the detection of venous air embolism. J Neurosurg, 54:75.
Hans P, Brichant JF, Dewandre PY, et al (1999). Effects of two calculated plasma sufentanil concentrations on the hemodynamic and bispectral index responses to Mayfield head holder application. J Neurosurg Anesthesiol, 11:81.
Berger M, Philips-Bute B, Guercio J, et al (2014). A novel application for bolus remifentanil: blunting the hemodynamic response to Mayfield skull clamp placement. Curr Med Res Opin, 30:243.
Grinberg F, Slaughter TF, McGrath BJ (1995). Probable venous air embolism associated with removal of the Mayfield skull clamp. Anesth Analg, 80:1049.
[1] Khoa GMHS Bệnh viện Nhân Dân 115