Bệnh lý thường gặp nhất ở buồng trứng là các u. Bệnh lý viêm rất hiếm gặp.
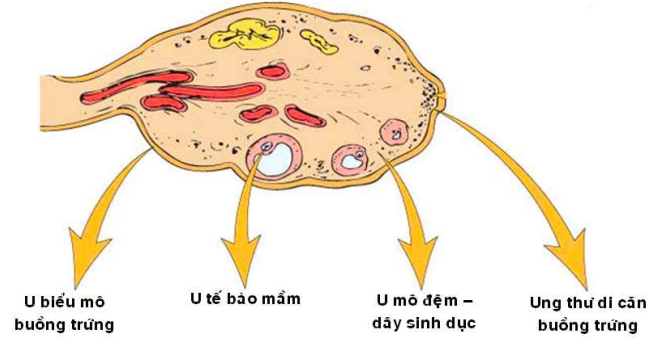
U buồng trứng có thể là nguyên phát hoặc thứ phát (Hình 33).
U nguyên phát của buồng trứng xuất phát từ:
Biểu mô bề mặt buồng trứng (surface epithelial tumors) (65 – 70%)
Mô đệm – dây sinh dục (sex cord – stromal tumors) (10%)
Tế bào mầm (germ cell tumors) (15 – 20%)
U thứ phát của buồng trứng: do di căn từ ung thư nơi khác (5%)
Hình 33: Phân loại các u buồng trứng theo nguồn gốc xuất phát
U buồng trứng nguyên phát
U biểu mô buồng trứng (epithelial tumors):
U xuất phát từ lớp tế bào trung mạc phủ trên bề mặt buồng trứng (còn gọi là biểu mô bề mặt) hoặc từ những nang trong mô đệm (được hình thành do biểu mô bề mặt bị vùi vào mô đệm sau khi trứng rụng). Những tế bào này có khả năng chuyển sản và tăng sinh thành nhiều loại u biểu mô bề mặt khác nhau, có thể giống biểu mô cổ trong CTC (u dịch nhầy), biểu mô nội mạc tử cung (u dạng nội mạc), biểu mô vòi trứng (u dịch trong).
U biểu mô buồng trứng có thể lành, ác hoặc giáp biên ác. U giáp biên ác là những u có cấu trúc mô và tế bào tăng sinh không điển hình trông có vẻ ác tính, nhưng đa số lại có diễn tiến lành tính, không xâm nhập và di căn. U ác biểu mô chiếm 90% các u ác của buồng trứng.
U biểu mô buồng trứng xảy ra ở người trên 20 tuổi. Phân biệt 5 loại:
U dịch trong buồng trứng (serous tumors):
Là loại u buồng trứng thường gặp nhất, chiếm 20-50% tất cả các loại u buồng trứng; trong đó 60% là lành tính, 15% giáp biên ác và 25% ác. U dịch trong ác tính là loại u ác thường gặp nhất của buồng trứng.
U lành thường gặp ở lứa tuổi 30-40 tuổi, u ác thường gặp ở lứa tuổi 45-65 tuổi.
Hình thái tổn thương:
Đại thể: u có kích thước trung bình 5-10 cm, có khi rất lớn, khoảng 30 cm. U lành thường có dạng bọc, vỏ bọc mỏng, trơn láng, chứa dịch trong. 25% trường hợp u lành có ở hai buồng trứng. Đối với u ác tính, tỉ lệ có u ở hai buồng trứng cao hơn, vỏ bọc u có nhiều nhú và đám đặc.
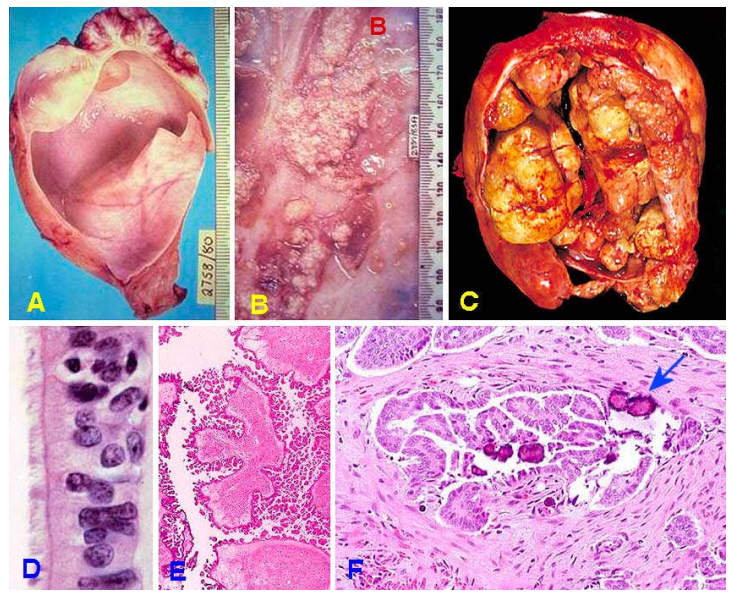
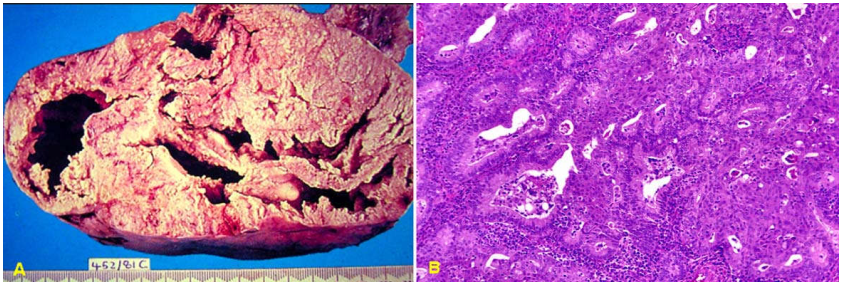
Vi thể: Trong u lành, vách bọc được lót bởi biểu mô trụ đơn tiết dịch trong có lông chuyển. Trường hợp ác tính, lớp biểu mô tăng sản nhiều lớp, tế bào dị dạng, tạo nhú, xâm nhập vào mô đệm bên dưới và đặc biệt hay thấy có các thể cát (psammoma). (Hình 34)
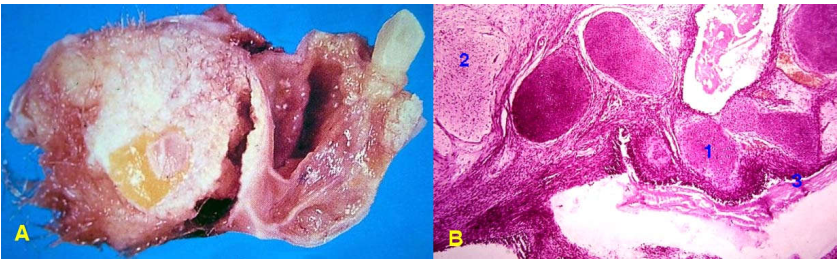
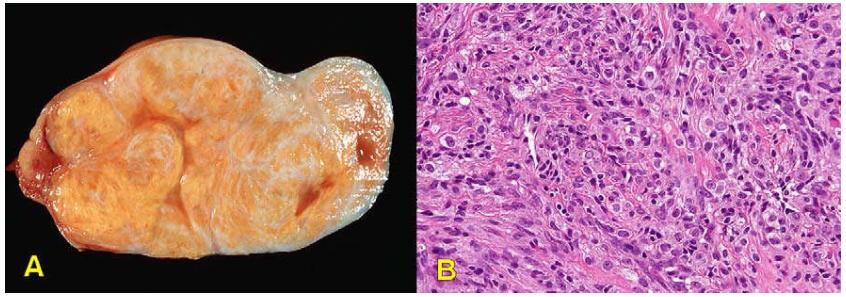
Hình 34: U dịch trong lành có vách trơn láng (A); U giáp biên ác, vách có chồi nhú (B); U ác tính, nhiều nhú và đám đặc (C); Ở u lành, vách bọc lót bởi biểu mô trụ đơn có lông chuyển (D); U giáp biên ác, nhú tăng sản phức tạp nhưng không xâm nhập mô đệm (E); U ác, xâm nhập mô đệm, có thể cát (F).
U dịch nhầy buồng trứng (mucinous tumors):
Chiếm 15-25% tất cả u buồng trứng, 80% lành tính, 10% giáp biên ác, 10% ác. U dịch nhầy ác tính chiếm 10% các ung thư buồng trứng.
Lứa tuổi mắc bệnh thường gặp giống như u dịch trong buồng trứng.
Hình thái tổn thương:
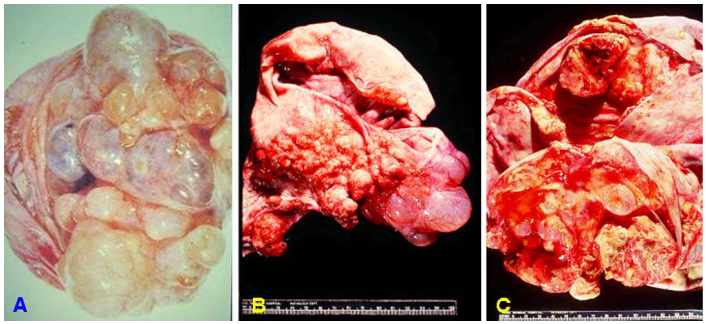
Đại thể: u có kích thước trung bình lớn hơn u dịch trong và là loại u lớn nhất trong các u buồng trứng. U dạng bọc, mặt ngoài láng, mặt trong có nhiều vách ngăn chia bọc thành nhiều khoang nhỏ chứa dịch nhầy đặc giống keo. U giáp biên ác và u ác có nhiều chồi nhú và nốt đặc. 5% u lành có ở 2 buồng trứng, tỉ lệ này ở u ác là 20%. (Hình 35-ABC)
Hình 35-ABC: U dịch nhầy lành có vách trơn láng, ngăn nhiều bọc nhỏ (A); U giáp biên ác, vách có chồi nhú (B); U ác tính, nhiều nhú và đám đặc (C).
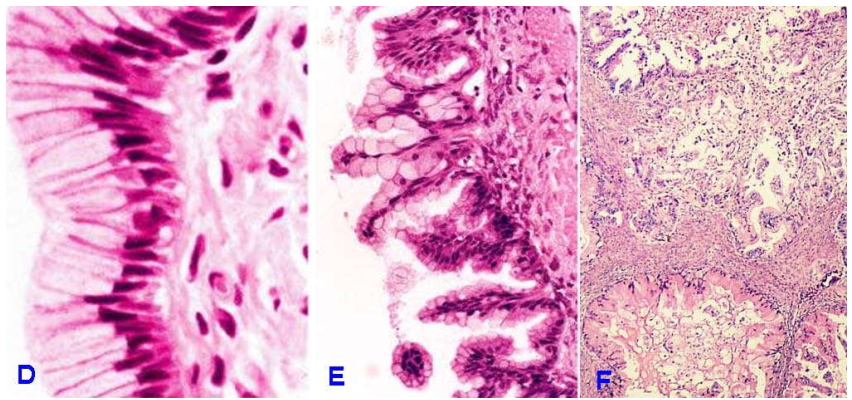
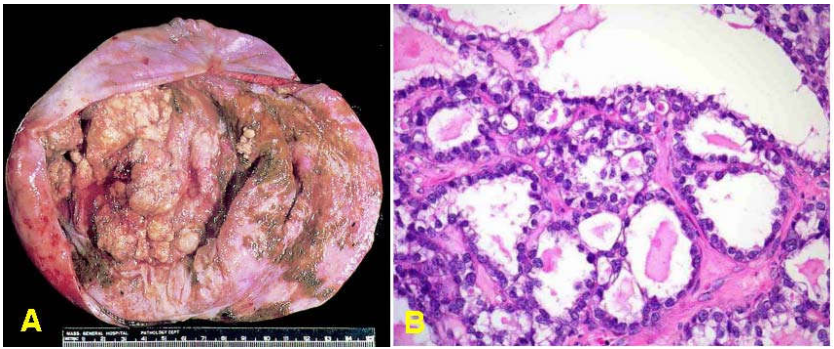
Vi thể: trong u lành, vách bọc lót biểu mô trụ đơn tiết nhầy. Trường hợp ác tính, lớp biểu mô tăng sản nhiều lớp, tế bào dị dạng, tạo nhú, xâm nhập vào mô đệm bên dưới. (Hình 35-DEF)
Hình 35-DEF: U dịch nhầy lành có vách bọc lót bởi biểu mô trụ đơn tiết nhầy (D); u giáp biên ác tăng sản tạo nhú, nhân tăng sắc không điển hình nhưng chưa xâm nhập mô đệm (E); U ác xâm nhập mô đệm (F).
U dạng nội mạc tử cung (endometrioid tumour):
Chiếm 5% u buồng trứng, khác với u dịch trong và u dịch nhầy buồng trứng; hầu hết u dạng nội mạc tử cung của buồng trứng là u ác tính, chiếm 15-25% ung thư buồng trứng. Trong 30% trường hợp, u có ở cả hai buồng trứng. U thường gặp ở lứa tuổi 40-50.
Hình thái tổn thương:
Đại thể: u có kích thước 10-20 cm, dạng đặc, mềm; hoặc dạng bọc chứa dịch nâu có chồi nhô vào lòng bọc.
Vi thể: u dạng nội mạc tử cung ác (còn được gọi là carcinôm tuyến dạng nội mạc của buồng trứng) có hình vi thể giống carcinôm tuyến nội mạc của tử cung (hình 36).
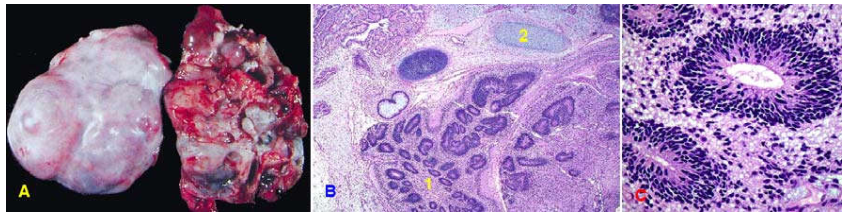
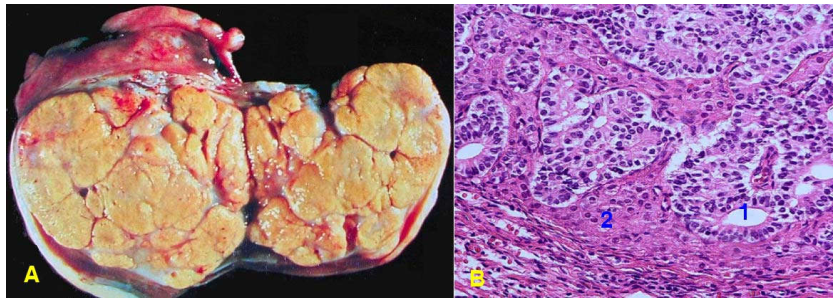
Hình 36: U dạng nội mạc tử cung, có vùng đặc, vùng nang (a); Vi thể giống carcinôm nội mạc tử cung (B)
U tế bào sáng (clear cell tumor):
Chiếm 5-10% các ung thư buồng trứng.
Hầu hết u tế bào sáng là u ác tính. U lành và u giáp biên ác rất hiếm gặp. Rất hay đi kèm với lạc nội mạc tử cung ở vùng chậu. Tuổi mắc bệnh trung bình là 57 tuổi, bệnh nhân thường đã mãn kinh.
Hình thái tổn thương:
Đại thể: u có kích thước trung bình 15 cm, nửa đặc nửa nang, thường có xuất huyết hoại tử trong vùng đặc; trong 40% trường hợp, u có ở hai buồng trứng.
Vi thể: trong carcinôm tuyến loại tế bào sáng, tế bào u hình đa diện, bào tương nhiều và sáng, xếp thành cấu trúc ống, nhú, hoặc đám đặc nằm trên mô đệm sợi mạch hoặc mô đệm hyaline hoá. (Hình 37)
Hình 37: U tế bào sáng ác tính dạng chồi sùi xuất hiện trong 1 bọc lạc nội mạc ở buồng trứng (A); tế bào u có bào tương sáng, xếp thành ống nằm trên mô đệm hyalin hoá (B)
U Brenner (Brenner tumors):
Chiếm 2% u buồng trứng. Hầu hết là u lành (98%), u giáp biên ác và u ác rất hiếm gặp.
Lứa tuổi thường gặp là 30-60 tuổi. Trong 8% trường hợp, u có ở cả hai buồng trứng
Hình thái tổn thương:
Đại thể: u thường có kích thước nhỏ
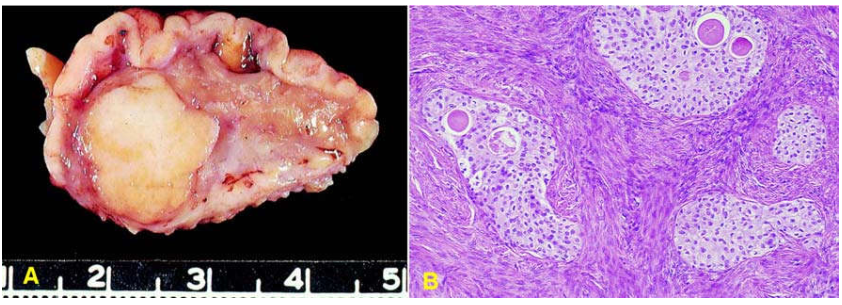
Vi thể: u Brenner cấu tạo bởi các đám tế bào biểu mô giống như biểu mô chuyển tiếp của đường tiết niệu, nhân có rảnh dọc như hạt cà phê, bào tương nhiều, trên nền mô đệm sợi. Các đám tế bào u tạo thành đám đặc, có các lòng nhỏ rải rác chứa chất bắt màu ái toan. U Brenner thường phối hợp với các u khác, thường gặp nhất là với u bọc dịch nhầy lành tính. (Hình 38)
Hình 38: U Brenner có giới hạn rõ, màu vàng nhạt (A); Đám tế bào u giống tế bào chuyển tiếp, có hốc nhỏ chứa dịch.
U tế bào mầm (germ cell tumors):
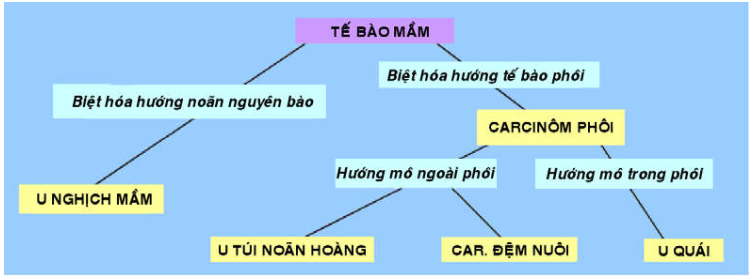
U tế bào mầm chiếm 15- 20 % các u buồng trứng; đa số là u lành; u tế bào mầm ác chỉ chiếm 3% tổng số các ung thư buồng trứng. U xuất phát từ các tế bào mầm nguyên thủy đã bị chuyển dạng (trong thời kỳ phôi thai, các tế bào này di chuyển từ thành bên túi noãn hoàng đến mào sinh dục vào tuần lễ thứ 6). U tế bào mầm gồm nhiều loại khác nhau tuỳ theo hướng và mức độ biệt hoá của tế bào mầm nguyên thuỷ: theo hướng noãn nguyên bào thì có u nghịch mầm (tế bào u giống noãn nguyên bào); theo hướng tế bào phôi nhưng mức độ biệt hóa còn rất kém thì có carcinôm phôi; tế bào phôi có thể biệt hoá thêm nữa theo hướng mô ngoài phôi tạo thành u túi noãn hoàng và carcinôm đệm nuôi, hoặc theo hướng mô trong phôi tạo thành u quái, như trong sơ đồ dưới đây.
U nghịch mầm (dysgerminoma):
Tương ứng với u tinh bào ở tinh hoàn. U chiếm 2% các ung thư buồng trứng và 50% u ác của tế bào mầm.Tuổi mắc bệnh thường gặp là 10-30 tuổi.
Hình thái tổn thương:
Đại thể: u thường ở một buồng trứng (80-90%), đặc, mặt cắt mềm ướt, trắng vàng đến xám hồng.
Vi thể: tế bào u đồng dạng, nhân tròn nằm chính giữa với 1 hoặc nhiều hạch nhân; bào tương nhiều, sáng; tế bào xếp thành đám hoặc bè, ngăn cách nhau bởi các dải sợi collagen thấm nhập nhiều limphô bào. (Hình 39)
Điều trị bao gồm phẫu thuật phối hợp với xạ trị và và hoá trị. U rất nhạy với xạ và hoá nên tỉ lệ sống thêm 5 năm vẫn có thể đạt đến 80% cho dù phát hiện ở giai đoạn muộn.
Hình 39 : U nghịch mầm đặc, màu xám hồng. B : Đám tế bào u và dải sợi thấm nhập limphô bào.
U quái (teratoma):
U cấu tạo bởi nhiều thành phần xuất phát từ cả 3 lá phôi do tế bào mầm biệt hoá theo hướng mô trong phôi. Phân biệt 3 nhóm u quái sau: u quái trưởng thành lành tính, u quái trưởng thành hoá ác, u quái chưa trưởng thành.
U quái trưởng thành (mature teratoma):
Là loại u tế bào mầm thường gặp nhất, chiếm khoảng 58% các u lành của buồng trứng. Hầu hết u quái trưởng thành có dạng nang. Có thể gặp ở bất cứ độ tuổi nào, nhưng thường nhất là ở nhóm tuổi hoạt động sinh dục. Dạng u đặc ít gặp, chủ yếu ở nhóm bệnh nhân trẻ
U có ở 2 buồng trứng trong 10-15% trường hợp; có 1% bị chuyển dạng ác tính gọi là u quái trưởng thành hoá ác.
Hình thái tổn thương:
Đại thể: u có kích thước trung bình 15 cm, dạng nang, bề mặt láng, chứa tóc và chất bã. Nốt đặc trong nang chứa mô mỡ, răng, xương, nhô vào trong lòng nang.
Vi thể: u gồm nhiều thành phần mô khác nhau xuất phát từ 3 lá phôi, tất cả đều trưởng thành: biểu mô lát tầng với các phần phụ của da như nang lông, tuyến bã, tuyến mồ hôi, biểu mô hô hấp, biểu mô tiêu hoá, mỡ, sụn, xương, tuyến giáp, mô thần kinh đệm, v.v. (Hình 40)
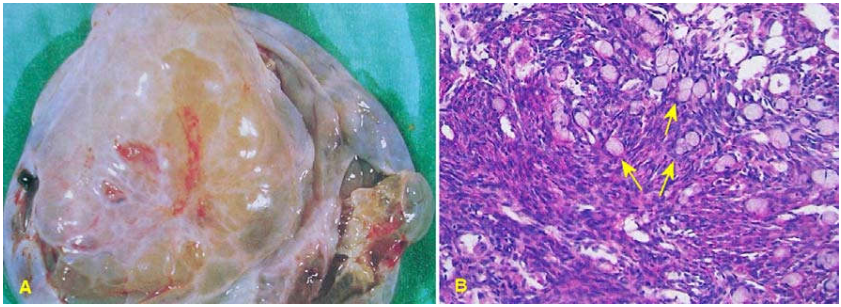
Hình 40: U quái trưởng thành có lông tóc, mô mỡ và răng (A); trên vi thể có có mô sụn (1), mô thần kinh đệm (2), biểu mô hô hấp (3) (B)
U quái trưởng thành hoá ác (teratoma with malignant transformation):
Khoảng 1% u quái trưởng thành hoá thành ác tính. U có cấu tạo tương tự u quái trưởng thành nhưng có một thành phần chuyển thành ác tính, như carcinôm (thường gặp nhất là carcinôm tế bào gai) hoặc sarcôm.
U quái chưa trưởng thành (immature teratoma):
Chiếm 3% các u quái của buồng trứng, 1% các ung thư buồng trứng và 20% các u tế bào mầm ác. Tuổi mắc bệnh trung bình là 18 tuổi, Ít gặp ở phụ nữ lớn tuổi.
Hình thái tổn thương:
Đại thể: u có kích thước lớn, trung bình 18 cm, đặc, mặt cắt như thịt, hoặc có nhiều nang nhỏ, nhiều vùng hoại tử xuất huyết.
Vi thể: U gồm nhiều thành phần mô khác nhau xuất phát từ ba lá phôi. Thành phần chưa trưởng thành thường gặp nhất là mô thần kinh non (các ống thần kinh non); ngoài ra còn có thể gặp mô mỡ, sụn, xương chưa trưởng thành, nguyên bào cơ vân, v.v. Phân độ ác tính của u quái chưa trưởng thành thường dựa vào số lượng thành phần mô thần kinh non nhiều hay ít. (Hình 41)
Hình 41: Mặt cắt u quái chưa trưởng thành cho thấy kết hợp mô đặc và bọc (A); Trên vi thể có mô thần kinh non với các ống thần kinh non (1), mô sụn non (2) (B); Một ống thần kinh non phóng đại lớn (C)
U túi noãn hoàng (Yolk sac tumor):
U tuy hiếm gặp nhưng là loại u ác tế bào mầm đứng hàng thứ 2, chỉ sau u nghịch mầm. Thường gặp nhất ở lứa tuổi 10-20 tuổi. Bệnh nhân có hàm lượng alpha – fetoprotein (AFP) trong máu cao do tế bào u sản xuất.
Hình thái tổn thương:
Đại thể: kích thước trung bình của u là 15 cm. U ở một buồng trứng, vỏ bao rõ, bề mặt trơn láng, mặt cắt đặc, rải rác có các bọc và ổ xuất huyết.
Vi thể: hình ảnh đặc trưng là các tế bào u hình vuông hoặc dẹt xếp thành các cấu trúc dạng ống hoặc phủ lên các nhú liên kết có chứa mao mạch ở giữa. Các nhú này có thể thò vào trong lòng các ống trên, gọi là thể Schiller – Duval. (Hình 42)
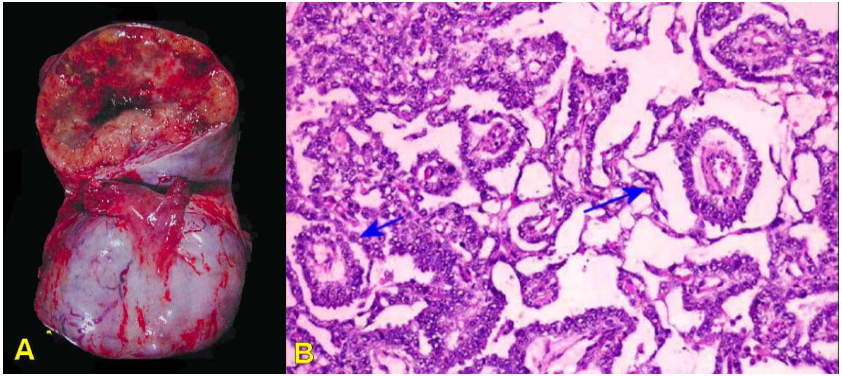
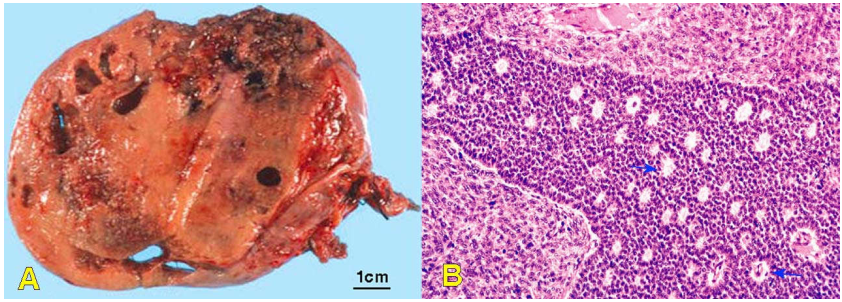
Hình 42: U túi noãn hoàng đặc, vỏ bao rõ, có xuất huyết và thoái hoá bọc (A) ; cấu tạo vi thể cho thấy thể Schiller – Duval (mũi tên, B).
Carcinôm đệm nuôi (choriocarcinoma):
U hiếm gặp, chiếm
Hình thái tổn thương:
Đại thể: u có kích thước lớn 4-25 cm, xuất huyết hoại tử, ở một buồng trứng.
Vi thể: u gồm các đơn bào nuôi và hợp bào nuôi dị dạng tương tự như carcinôm đệm nuôi xuất phát từ nhau thai (Xem trên).
Khác với carcinôm đệm nuôi xuất phát từ nhau thai, carcinôm đệm nuôi của buồng trứng có tiên lượng xấu hơn, thường không đáp ứng với hoá trị thông thường và có tỉ lệ tử vong cao.
Carcinôm phôi (embryonal carcinoma):
U hiếm gặp, chỉ chiếm khoảng 3% u tế bào mầm của buồng trứng; thường gặp ở người trẻ, tuổi trung bình là 15 tuổi. U có kích thước lớn, trung bình 17 cm và ở 1 buồng trứng. U có mật độ chắc, mặt cắt vàng nâu, thường có xuất huyết và hoại tử. Cấu tạo vi thể tương tự carcinôm phôi tinh hoàn, gồm các tế bào rất non xếp thành đám hoặc lót những khoang giống tuyến (Xem carcinôm phôi ở chương bệnh lý sinh dục nam).
U mô đệm – dây sinh dục (sex cord – stromal tumours):
U xuất phát từ dây sinh dục hoặc mô đệm của tuyến sinh dục nguyên thủy. U chiếm 10% các u buồng trứng, gồm nhiều loại khác nhau từ lành đến ác, có thể biệt hoá theo hướng các cấu trúc của nữ (tế bào hạt và vỏ) hoặc của nam (tế bào Leydig – Sertoli). Thường gặp nhất là:
U sợi (fibroma)
Là u mô đệm thường gặp nhất, chiếm 4% các u buồng trứng. U lành, thường gặp ở lứa tuổi quanh mãn kinh. Đại thể u đặc, chắc, màu trắng. Vi thể u gồm các tế bào hình thoi giống như nguyên bào sợi xếp thành các bó. (Hình 43)
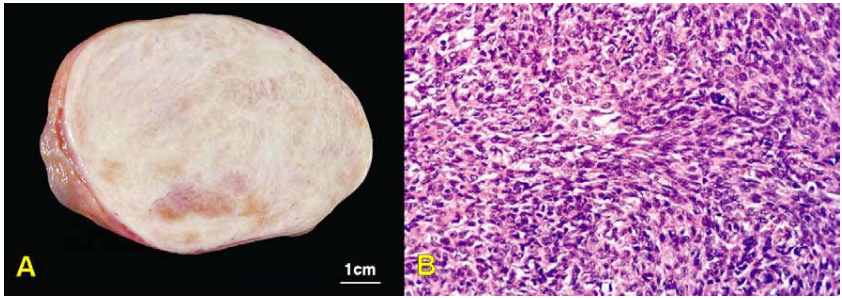
Hình 43: U sợi có mặt cắt đặc, trắng (A), tế bào hình thoi xếp thành bó (B).
U tế bào vỏ (thecoma):
Là u lành, thường gặp ở tuổi mãn kinh. Trong nhiều trường hợp, u tiết ra hormôn estrogen hoặc androgen. Ở phụ nữ chưa mãn kinh, u tiết ra estrogen có thể gây rối loạn kinh nguyệt. U thường phối hợp với u sợi, gọi là u sợi – vỏ. U tế bào vỏ đặc, mặt cắt màu vàng, kích thước 5-10 cm. Trên vi thể, u cấu tạo bởi các tế bào vỏ hình thoi, có nhân bầu dục, bào tương sáng do có không bào chứa lipid. (Hình 44)
Hình 44: U tế bào vỏ,mặt cắt đặc, mầu vàng (A); tế bào u hình thoi, bào tương có không bào chứa lipid (B)
U tế bào hạt (granulosa cell tumor):
Chiếm khoảng 5% u buồng trứng, thường xảy ra ở phụ nữ đã mãn kinh. U tế bào hạt là u ác với độ ác tính thấp vì có khả năng tái phát và lan tràn tại chỗ. Trong 3/4 trường hợp, u sản xuất ra estrogen, gây tăng sản nội mạc tử cung.
Hình thái tổn thương: (Hình 45)
Hình 45: U tế bào hạt đặc, màu vàng nâu, có chỗ hoá bọc (A); Thể Call – Exner (mũi tên, B).
Đại thể: u thường ở một buồng trứng, kích thước thay đổi 5-10 cm, có vỏ bọc. Mặt cắt màu vàng, có chỗ hoá bọc.
Vi thể: u cấu tạo bởi các tế bào nhỏ, hình vuông hoặc đa giác, hợp thành các dải hoặc đám đặc. Trong một số trường hợp, có thể tìm thấy các cấu trúc dạng tuyến đặc trưng cho loại u này, gọi là thể Call – Exner.
U tế bào Sertoli – Leydig
U xuất phát từ các tế bào mô đệm của tuyến sinh dục nguyên thủy nhưng do một cơ chế chưa rõ, lại biệt hoá theo hướng nam giới. U có thể gặp ở mọi lứa tuổi, thường gây ra triệu chứng nam hoá như chứng rậm lông, phì đại âm vật, biến đổi giọng nói. Đây là một loại u có tiềm năng ác tính, có thể cho di căn hoặc tái phát trong một số ít trường hợp.
Hình thái tổn thương:
Đại thể: u có dạng đặc, ở 1 buồng trứng, mặt cắt màu vàng.
Vi thể: u cấu tạo bởi các tế bào giống tế bào Sertoli và tế bào Leydig. Tùy theo mức độ biệt hoá tốt hoặc kém, chúng có thể kết hợp thành cấu trúc dạng ống hoặc thành các đám đặc tương tự sarcôm. (Hình 46)
Hình 46: U tế bào Sertoli – Leydig đặc, mắt cắt màu vàng (a); tế bào Sertoli xếp thành ống (1), chen giữa là các đám tế bào Leydig với bào tương nhiều ái toan (2) (B) .
U di căn
U di căn đến buồng trứng (theo xuất độ giảm dần) thường từ ung thư đại tràng, ung thư vú, limphôm, u carcinoid và ung thư dạ dày. U Krukenberg là một ung thư buồng trứng do di căn từ ung thư đường tiêu hóa: cả hai buồng trứng đều bị xâm nhập bởi các tế bào ung thư tuyến tiết nhầy dạng mặt nhẫn. (Hình 47)
Hình 47: U Krukenberg do di căn từ ung thư dạ dày, có dạng bọc, nhầy (A); Tế bào tuyến dạng mặt nhẫn di căn, xâm nhập vào mô buồng trứng (mũi tên, B).
LIÊN HỆ LÂM SÀNG
Về xuất độ, ghi nhận ung thư tại Tp.HCM và Hà nội gần đây (2004-2008) cho thấy ung thư buồng trứng xếp hàng thứ 6 và thứ 8 trong 10 loại thư thương gặp ở giới nữ. Bệnh nhân lúc được chẩn đoán có tuổi trung bình là 55 tuổi. Ở Mỹ ung thư buồng trứng đứng hàng thứ 4 và là loại ung thư phụ khoa gây tử vong hàng đầu.
Các yếu tố làm tăng nguy cơ gồm có ung thư buồng trứng có tính gia đình (chiếm khoảng 5% ung thư buồng trứng, phụ nữ trong các gia đình này có nguy cơ ung thư buồng trứng cao hơn bình thường); tình trạng không có con.
Ung thư buồng trứng giai đoạn đầu không có triệu chứng hoặc triệu chứng không đặc hiệu như rối loạn kinh nguyệt, xuất huyết âm đạo bất thường, táo bón, rối loạn tiểu tiện. Khi rờ thấy u thì thường đã trễ, u quá lớn, phá vỡ vỏ bao và có thể đã di căn vào khoang bụng.
Chẩn đoán dựa vào thăm khám phụ khoa và siêu âm, CT để đánh giá khối u vùng chậu và sự lan tràn của u trong ổ bụng; định lượng các chất đánh dấu u như CA-125, HCG và AFP để có hướng phân biệt giữa các loại u buồng trứng.
Xếp giai đoạn lâm sàng tuỳ theo mức độ lan rộng của u ác, gồm 4 giai đoạn:
Giai đoạn 1: u còn giới hạn ở buồng trứng, chưa phá vỡ vỏ bao.
Giai đoạn 2: u bắt đầu ăn lan vào các cơ quan lân cận vùng chậu như tử cung, vòi trứng.
Giai đoạn 3: u lan ra ngoài vùng chậu, di căn vào mạc nối và các hạch sau phúc mạc, hạnh bẹn.
Giai đoạn 4: u đã cho di căn xa đến phổi, gan…
Tỉ lệ bệnh nhân được phát hiện ở giai đoạn 1, 2, 3, 4 lần lượt là 15%, 15%, 65%, 5% với tỉ lệ sống thêm 5 năm tương ứng là 80%, 60%, 30%, 5%. Như vậy, đa số bệnh nhân được phát hiện khi u đã lan rộng, gây khó khăn cho điều trị và ảnh hưởng đến tiên lượng sống còn.
Ung thư buồng trứng được điều trị bằng phẫu thuật cắt bỏ u cùng với tử cung và 2 phần phụ, kết hợp với xạ trị và hóa trị .