Nhắc lại về mô học tuyến vú
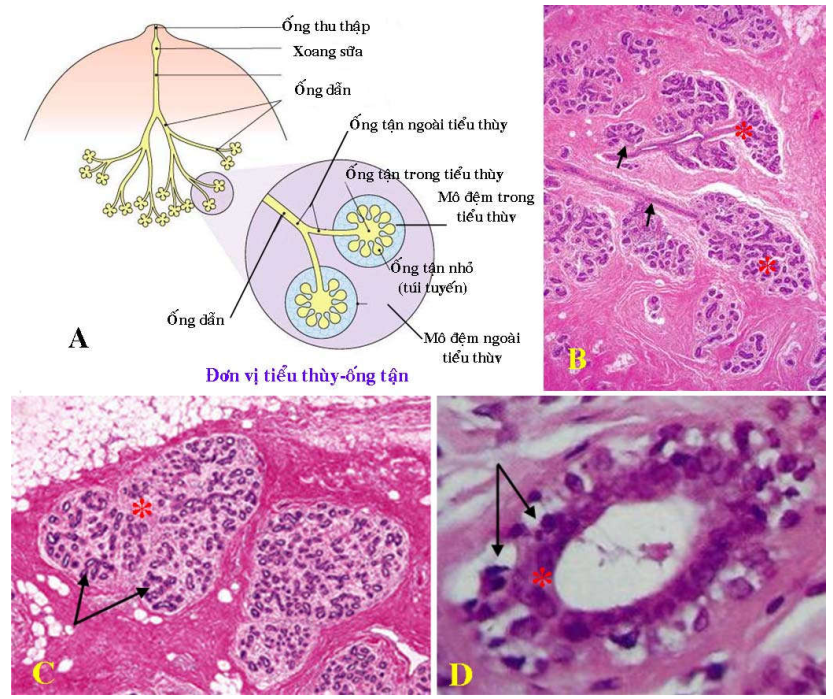
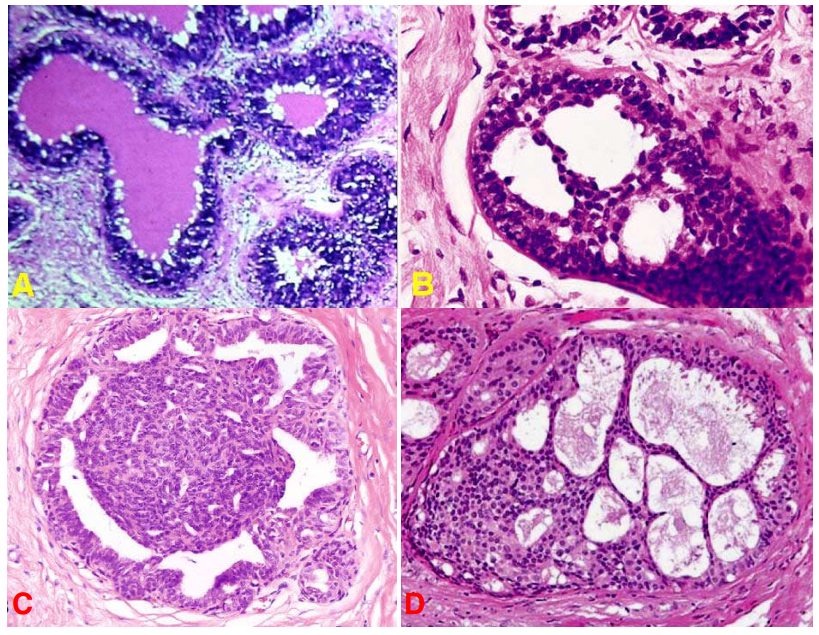
Hình 1: Cấu tạo mô học của tuyến vú: Sơ đồ cấu tạo tuyến vú bình thường (A); Tuyến vú ở người trưởng thành: hệ thống ống dẫn (mũi tên) và các tiểu thùy (*) (B). Các đơn vị tiểu thùy – ống tận (các tiểu thùy vú); ống tận nhỏ (mũi tên); mô đệm trong tiểu thùy (*) (C); Ống tận nhỏ được lót lớp tế bào biểu mô ở bên trong (*) và tế bào cơ biểu mô ở bên ngoài (mũi tên) (D).
Tuyến vú ở người phụ nữ trưởng thành có hình giống như nửa quả cam, được chia thành 16 – 20 thùy giống như các múi cam, nhưng thực ra giới hạn của các thùy không rõ ràng và thường chồng lấp lên nhau. Mỗi thùy vú gồm có nhiều tiểu thùy và hệ thống ống dẫn, được bao quanh bởi mô đệm gian tiểu thùy và mô mỡ. Mỗi thùy vú mở ra bên ngoài qua một lỗ ở núm vú. Hệ thống ống dẫn gồm có ống thu thập đổ ra ngoài qua một lỗ mở tại núm vú, ống này phình ra tạo xoang sữa ở dưới núm vú, tiếp sau đó là ống dẫn lớn. Ống dẫn lớn phân nhánh thành những ống dẫn nhỏ hơn và tận cùng bằng ống tận ngoài tiểu thùy (Hình 1A). Đơn vị tiểu thùy – ống tận còn gọi là tiểu thùy vú, ống tận ngoài tiểu thùy khi vào trong tiểu thùy được gọi là ống tận trong tiểu thùy. Ống tận trong tiểu thùy sẽ phân nhánh thành một chùm ống tận nhỏ – là những ống tịt đầu, còn được gọi là các túi tuyến chế tiết sữa trong giai đoạn có thai và cho con bú. Các ống tận nhỏ nằm trong một mô đệm trong tiểu thùy, là một mô liên kết giàu tế bào và chất căn bản nhưng ít sợi collagen, khác biệt với mô đệm ngoài tiểu thùy (mô đệm gian tiểu thuỳ) giàu sợi collagen và nghèo tế bào. Ống tận nhỏ được lót bởi hai loại tế bào, lớp tế bào biểu mô ở bên trong và tế bào cơ biểu mô ở bên ngoài. (Hình 1BCD)
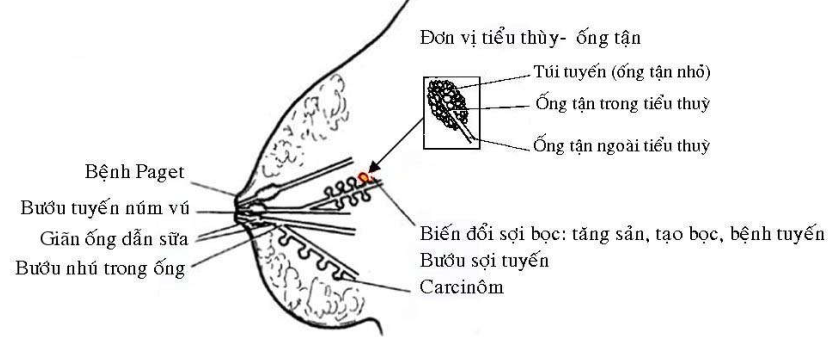
Đa số các bệnh lý tuyến vú đều xuất phát từ đơn vị tiểu thùy – ống tận, chỉ một số ít bệnh xuất phát từ những ống dẫn lớn, ví dụ như u nhú trong ống dẫn sữa. (Hình 2)
Hình 2: Sơ đồ vị trí xuất phát các bệnh lý tuyến vú thường gặp
Viêm tuyến vú (mastitis):
Tương đối ít gặp.
Viêm tuyến vú cấp tính và áp xe vú
Viêm tuyến vú cấp tính thường gặp nhất là ở những người đang cho con bú. Vi khuẩn xâm nhập vào mô vú qua các khe nứt ở núm vú. Ngoài thời kỳ cho con bú, vi khuẩn có thể xâm nhập qua các tổn thương sẵn có ở da núm vú (như chàm), gây viêm tuyến vú cấp tính. Tác nhân gây bệnh thường gặp nhất là Staphylococcus aureus; Streptococcus ít gặp hơn.
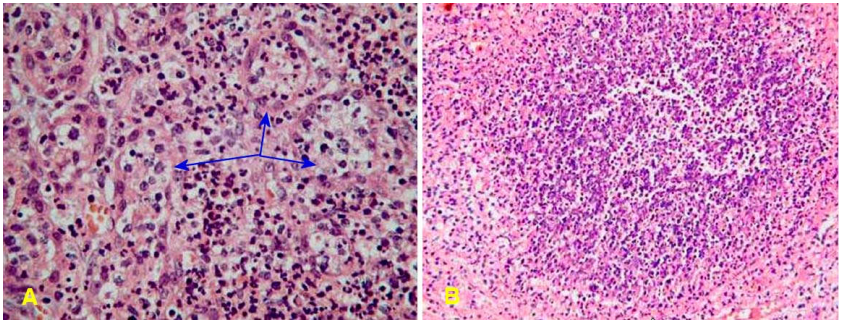
Hình 3:Viêm tuyến vú cấp tính ở người cho con bú: Bạch cầu đa nhân trung tính thấm nhập các ống tuyến vú (mũi tên, A), hình thành ổ áp xe (B).
Hình thái tổn thương: Viêm tuyến vú cấp tính thường xảy ra ở một bên vú. Vú sưng to, nóng, đỏ, đau, khi đã áp xe hoá thì có cảm giác phập phều khi sờ nắn . Vi thể là hình ảnh điển hình của viêm cấp tính : sung huyết, phù viêm và thấm nhập bạch cầu đa nhân (Hình 3). Nhiễm Staphylococcus tạo một vùng viêm cấp tính khu trú; Streptococcus thì có khuynh hướng gây nhiễm trùng lan tỏa toàn bộ vú.
Liên hệ lâm sàng : Điều trị bằng kháng sinh và rạch dẫn lưu ổ áp xe nếu có.
Giãn ống dẫn sữa (duct ectasia):
Gặp ở phụ nữ 50 – 60 tuổi, sanh nhiều lần
Bệnh sinh không rõ. Ống dẫn sữa chính bị giãn do chứa đầy chất tiết bị cô đặc. Ống có thể bị vỡ gây phản ứng viêm vô khuẩn.
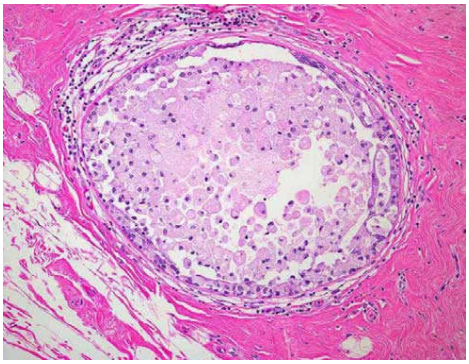
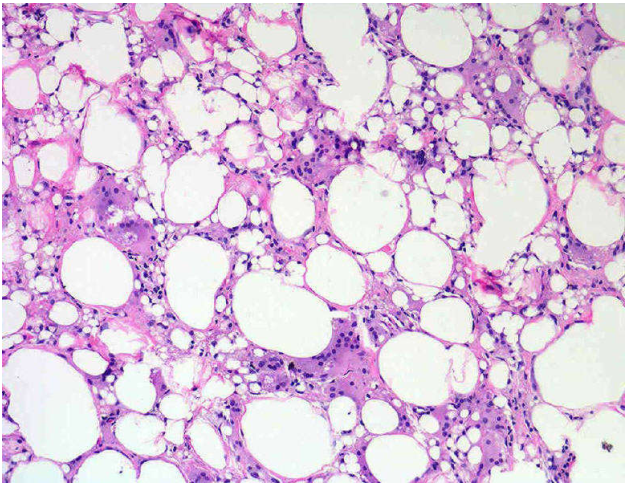
Hình thái tổn thương: Ống dẫn sữa giãn, lòng ống chứa đầy các mảnh hoại tử bắt màu ái toan, chủ yếu là các đại thực bào chứa lipid trong bào tương (bọt bào). Biểu mô lót ống tuyến bị teo mỏng và hoại tử (Hình 4). Vỡ ống gây phản ứng viêm mãn tính mô tuyến vú quanh ống tuyến : thấm nhập nhiều limphô bào, mô bào và đôi khi rất nhiều tương bào (nên còn được gọi là viêm tuyến vú tương bào).
Liên hệ lâm sàng: Tổn thương gây xơ hoá, làm co kéo da và kéo tụt núm vú, có thể gây nhầm lẫn với ung thư vú. Trên nhũ ảnh, các ổ vôi hoá do lắng đọng canxi ở lòng ống cũng có thể làm nhầm lẫn với ung thư.
Hình 4: Giãn ống dẫn sữa.
Hoại tử mỡ (fat necrosis):
Ít gặp.
Bệnh nhân thường có bệnh sử chấn thương, phẫu thuật hoặc xạ trị vào tuyến vú.
Hình thái tổn thương : Khởi đầu, trung tâm tổn thương là các tế bào mỡ hoại tử, bao xung quanh có các đại thực bào chứa lipid (bọt bào) và bạch cầu đa nhân trung tính (Hình 5). Sau đó có tình trạng tăng sản sợi, mạch máu và thấm nhập limphô bào. Cuối cùng tổn thương sẽ được thay thế bằng mô sợi.
Liên hệ lâm sàng : tổn thương ở một bên vú, chắc, không đau, giới hạn không rõ. Xơ hoá gây co kéo da làm nhầm lẫn với hình ảnh của ung thư.
Hình 5: Hoại tử mỡ
viêm lao vú:
Hiếm gặp. Có thể nguyên phát hoặc thứ phát do phát tán vi khuẩn lao theo đường bạch huyết từ hạch cổ, trung thất; hoặc xâm nhập mô vú từ những ổ viêm lao vùng kế cận.
Hình thái tổn thương : trên đại thể thấy những vùng hoại tử bã đậu; vi thể có hình ảnh các u hạt lao.(xem hình 26, chương viêm và sửa chữa)
Liên hệ lâm sàng: Tổn thương đôi khi gây nhầm lẫn với ung thư, nhất là khi có kèm hạch to (50% trường hợp).
Biến đổi sợi bọc (fibrocystic change):
Biến đổi sợi bọc là tổn thương thường gặp nhất của tuyến vú, đỉnh tuổi mắc phải từ khoảng 30 tuổi đến trước tuổi mãn kinh. Chỉ 10% phụ nữ có tổn thương phát hiện được trên lâm sàng. Nhưng khi làm tử thiết, có đến 60-90% phụ nữ có tổn thương này mà không có biểu hiện lâm sàng.
Bệnh sinh liên quan với tình trạng mất cân bằng hormôn: tăng quá mức estrogen hoặc thiếu hụt progesteron. Thuốc ngừa thai uống có thể làm giảm nguy cơ mắc tổn thương này (do cung cấp một nguồn estrogen và progesteron cân đối).
Biến đổi sợi bọc có 3 hình thái biến đổi mô học: (1) Tạo bọc (thường có chuyển sản đỉnh tiết đi kèm) và hóa sợi; (2) Tăng sản biểu mô; và (3) Bệnh tuyến.
Một số hình thái tổn thương trong biến đổi sợi bọc có liên quan với tăng nguy cơ ung thư vú
Dựa trên mức độ làm tăng nguy cơ bị ung thư vú, có thể chia các biến đổi sợi bọc thành 2 nhóm chính: (1) Biến đổi sợi bọc không tăng sinh (Nonproliferative fibrocystic change) và (2) Biến đổi sợi bọc có tăng sinh (Proliferative fibrocystic change).
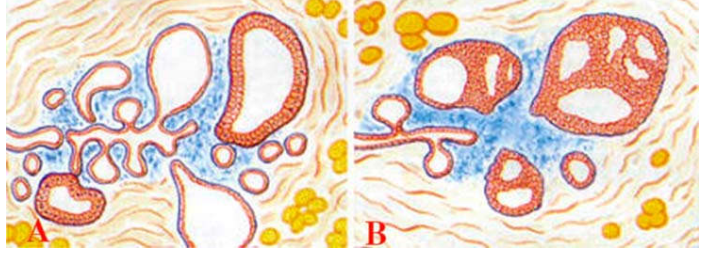
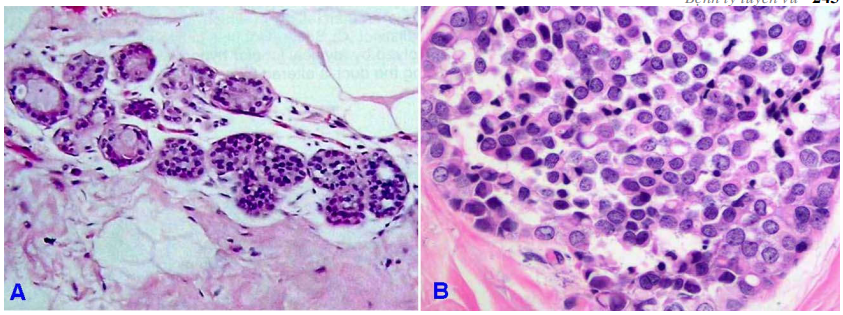
Hình 6: Biến đổi sợi bọc tuyến vú: Không tăng sinh (A); Có tăng sinh (B)
Biến đổi sợi bọc không tăng sinh:
Không liên quan với tăng nguy cơ ung thư vú. Là hình thái biến đổi thường gặp nhất trong biến đổi sợi bọc tuyến vú.
Vùng tổn thương giới hạn không rõ, mật độ chắc hơn mô tuyến vú bình thường; hoặc tổn thương là một bọc lớn, giới hạn rõ, mật độ căng.
Hình thái tổn thương: tổn thương đặc trưng của biến đổi sợi bọc không tăng sinh là tạo bọc và hóa sợi.
Đại thể: Có thể là một bọc lớn, đường kính đạt đến 5 cm; nhưng thường là nhiều bọc nhỏ nằm ở cả hai bên vú. Bên trong bọc chứa chất dịch vàng đục hoặc trong. Khi có xuất huyết cũ trong bọc, nhìn bên ngoài bọc có màu nâu xanh. Chất tiết trong lòng bọc có thể bị lắng đọng canxi tạo ra hình ảnh các ổ vôi hoá nhỏ thấy được trên nhũ ảnh. Giữa các bọc là mô sợi và mỡ.
Vi thể: Bọc lót biểu mô vuông hay trụ. Một số trường hợp, tế bào biểu mô tăng sản nhẹ, chồng chất lên nhau (nhưng không vượt quá 4 lớp tế bào) hoặc tạo nhú nhô vào lòng bọc. Ở bọc lớn, lớp biểu mô lót bị ép dẹt. Tế bào lót bọc có thể chuyển sản đỉnh tiết (tế bào trở nên hình đa diện; bào tương nhiều, bắt màu ái toan, có hạt; nhân tròn nhỏ đậm màu); loại bọc này hầu như luôn lành tính. Xung quanh bọc là mô sợi đặc, không còn giống với mô đệm trong tiểu thùy nữa.(Hình 8, 10A)
Hình 8: Biến đổi sợi bọc không tăng sinh, tạo bọc (1), hoá sợi (2), tăng sản biểu mô (3), tăng sản số lượng ống tuyến (4) (A); Tế bào lót vách bọc chuyển sản đỉnh tiết (B).
Biến đổi sợi bọc có tăng sinh:
Có liên quan với tăng nguy cơ ung thư vú. Là tổn thương có tăng sinh biểu mô, thường xảy ra trên nền của một biến đổi sợi bọc không tăng sinh.
Tăng sinh biểu mô bao gồm: (1) Bệnh tuyến: là tình trạng gia tăng số lượng túi tuyến trong tiểu thùy, làm tiểu thùy giãn rộng ra và biến dạng; (2) Tăng sản biểu mô: gồm tăng sản ống: là tình trạng gia tăng số lượng tế bào biểu mô trong ống tận làm ống giãn lớn; và tăng sản tiểu thùy là tình trạng tăng sinh các tế bào nhỏ đều kết dính nhau lỏng lẻo, lấp đầy và làm giãn rộng một số túi tuyến trong tiểu thùy.
Bệnh tuyến (Adenosis): Bệnh tuyến xơ cứng là dạng giải phẫu bệnh thường gặp nhất của bệnh tuyến. Dạng này có ý nghĩa quan trọng vì hình thái tổn thương trên vi thể và nhũ ảnh đôi khi rất giống một carcinôm.
Đại thể : Vùng tổn thương cứng chắc, giới hạn không rõ.
Vi thể: Cấu trúc tiểu thùy vẫn còn, số lượng ống tuyến (ống tận) tăng lên ít nhất gấp hai lần bình thường. Ống tuyến được lót bởi hai lớp tế bào (biểu mô và cơ biểu mô). Mô đệm sợi tăng sản, hyalin hoá, ép dẹt và làm méo mó các ống tuyến vùng trung tâm tổn thương. Ở vùng ngoại vi, các ống tuyến lại dãn rộng. Đôi khi xơ hoá nặng, ống tuyến bị ép dẹt thành những dây tế bào có thể nhầm với carcinôm ống tuyến vú. Vôi hoá vi thể trong lòng ống có thể gây nhầm với ung thư trên nhũ ảnh. (Hình 9)
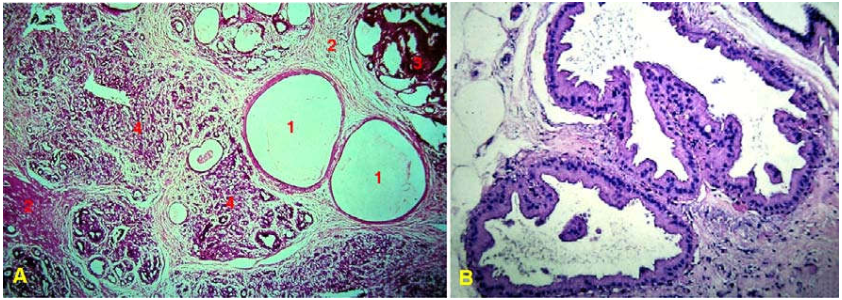
Hình 9: Tổn thương bệnh tuyến giới hạn không rõ (A); Tiểu thùy dãn rộng do tăng số lượng ống tuyến (B).
Tăng sản biểu mô:
Hình thái tổn thương :
Đại thể là một vùng mô vú dầy lên, giới hạn không rõ.
Vi thể :
Tăng sản ống: gồm tăng sản ống thông thường và tăng sản ống không điển hình.
Tăng sản ống thông thường (Usual ductal hyperplasia):
Tăng sản vừa: biểu mô tăng sản tạo cầu nối trong lòng ống
Tăng sản nặng: lòng ống giãn, lấp đầy tế bào tăng sản, nhưng vẫn còn những khoảng trống không tròn đều, méo mó, chen giữa các tế bào.
Tế bào tăng sản không có hình ảnh bất thường: dân số tế bào đa dạng, vẫn còn lớp tế bào cơ biểu mô bên ngoài. Tế bào biểu mô tăng sản có hạch nhân không rõ, có khuynh hướng xếp song song nhau, phân bào rất ít; trường hợp tạo cầu nối, tế bào có trục song song với trục của cầu nối. (Hình 10 B và C)
Tăng sản ống không điển hình (Atypical ductal hyperplasia): Tổn thương giới hạn chỉ ở một ít ống tuyến; tổn thương có nhiều đặc điểm nhưng chưa đủ để chẩn đoán một carcinôm ống tuyến vú tại chỗ grad thấp: tế bào nhỏ, đồng dạng, nhân tròn phân bố đều đặn, lấp đầy lòng ống hoặc tạo cầu nối, tạo sàng có kích thước đồng đều; nhưng trong ống vẫn còn một dân số tế bào thứ hai tương tự như những tế bào trong tăng sản ống thông thường. (Hình 10D)
Hình 10:Biến đổi sợi bọc không tăng sinh: Tăng sản nhẹ biểu mô (A); Biến đổi sợi bọc có tăng sinh: Tăng sản vừa (B),Tăng sản nặng (C),Tăng sản không điển hình (D).
Tăng sản tiểu thùy:
Ở đây, chúng ta chỉ nói đến tăng sản tiểu thùy không điển hình. Đây là một thực thể có hình thái mô học và diễn tiến sinh học khác hẳn tăng sản ống, với nguy cơ diễn tiến thành carcinôm tiểu thùy xâm lấn tăng gấp 5 lần bình thường. Trong tăng sản tiểu thùy không điển hình chỉ có dưới 50% ống tận (hoặc túi tuyến) trong tiểu thùy bị giãn rộng, lấp đầy bởi các tế bào đồng dạng, nhân tròn nhạt màu, hạch nhân nhỏ. Tế bào kết dính nhau lỏng lẻo, sắp xếp không định hướng, còn khoảng trống giữa các tế bào. (Hình 11)
Hình 11: Tăng sản tiểu thùy không điển hình:
Liên hệ lâm sàng: Biến đổi sợi bọc là những thay đổi của mô vú theo tuổi tác hầu như không cần phải điều trị; tuy nhiên vẫn phải lưu ý rằng nó có thể làm tăng nguy cơ ung thư vú. Biến đổi sợi bọc không tăng sinh có hoặc không kèm tăng sản nhẹ biểu mô ống tuyến vú thì không làm tăng nguy cơ; nhưng biến đổi sợi bọc có tăng sinh gồm bệnh tuyến xơ cứng hoặc tăng sản ống thông thường làm nguy cơ tăng 1,5 – 2 lần; tăng sản ống hoặc tiểu thuỳ không điển hình làm nguy cơ tăng 4 – 5 lần. Những trường hợp tăng nguy cơ này cần được theo dõi định kỳ, chụp nhũ ảnh và cho sinh thiết chọc hút khi cần thiết.
Bệnh lý u
U sợi tuyến vú (fibroadenoma):
Là u lành tuyến vú thường gặp nhất. Do tăng sản cả hai thành phần mô đệm và biểu mô tuyến. Có thể gặp ở mọi lứa tuổi trong giai đoạn hoạt động sinh dục, nhưng thường nhất là trước 30 tuổi.
Hình thái tổn thương: (Hình 12)
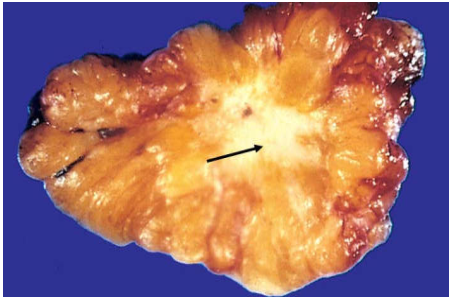
Đại thể : U tròn, mật độ chắc, giới hạn rõ, di động tốt, kích thước có thể từ 1 cm đến trên 10 cm, trung bình là 2-4cm. Mặt cắt u phồng, đồng nhất, màu trắng xám.
Hình 12: U sợi tuyến giới hạn rõ, mặt cắt trắng phồng (A); Mô đệm trong tiểu thùy tăng sản làm kéo dãn và ép dẹt các ống tuyến (B).
Vi thể: mô đệm thưa trong tiểu thùy tăng sản có nhiều nguyên bào sợi, chất nền dạng niêm, bao quanh các ống tuyến. Ống tuyến tròn nhỏ, có chỗ dãn tạo nang nhỏ (gọi là u sợi tuyến quanh ống) hoặc bị mô đệm ép dẹt, kéo dài và phân nhánh (gọi là u sợi tuyến trong ống).
Liên hệ lâm sàng : Do biểu mô ống tuyến đáp ứng với biến đổi nội tiết tố trong cơ thể, u sợi tuyến có thể tăng nhẹ kích thước trong nửa sau của chu kỳ kinh, trong thai kỳ. U không tự thoái triển và hiếm khi hoá ác.
U diệp thể (phyllodes tumor):
Ít gặp hơn u sợi tuyến. Tuổi mắc bệnh lớn hơn tuổi của u sợi tuyến, trung bình là 50 tuổi. U do tăng sản thành phần mô đệm trong tiểu thùy, kết hợp với thành phần biểu mô tuyến lành tính. U diệp thể gồm 2 loại: u diệp thể lành và u diệp thể ác.
Hình thái tổn thương :
Đại thể: u diệp thể lành và diệp thể ác có hình ảnh đại thể giống nhau. U tròn, nhiều thùy, giới hạn tương đối rõ. Kích thước trung bình khoảng 5cm. U có thể rất lớn, chiếm toàn bộ một bên vú, da trên u căng bóng. (Hình 13A)
Mặt cắt u màu trắng xám, đặc, có những khe rãnh làm u có hình ảnh như cái lá; đôi khi u hoá bọc với những nốt chồi dạng nhú. (Hình 13B)
Hình 13 A: U diệp thể vú
Hình 13B: U diệp thể lành có nhiều khe rãnh như hình cái lá (A); có khi hoá bọc với nhiều nốt chồi nhú (B); U diệp thể ác có vùng hoại tử xuất huyết (C).
Vi thể:
U diệp thể lành có cấu trúc và tỉ lệ mô đệm / tuyến tương tự như của u sợi tuyến, nhưng mô đệm của u giàu tế bào hơn nhiều. (Hình 14)
U diệp thể ác : thành phần mô đệm có hình ảnh giống như sarcôm, rất giàu tế bào, nhiều phân bào, dị dạng tế bào, xâm lấn vào mô kế cận. Thành phần biểu mô tuyến vẫn lành tính.
Hình 14: U diệp thể lành có khe rãnh như hình cái lá, cấu tạo bởi thành phần mô đệm và tuyến tăng sản (A); U diệp thể ác có mô đệm giống sarcôm, nhiều phân bào (mũi tên), (B).
Liên hệ lâm sàng: Đối với u diệp thể lành, chỉ cần điều trị cắt u. U có khuynh hướng tái phát tại chỗ nếu cắt không đủ rộng để sót mô u. U diệp thể ác hay tái phát, và khoảng 12% các trường hợp cho di căn xa (phổi, xương). Điều trị u diệp thể ác bao gồm đoạn nhũ nhưng không cần thiết phải nạo hạch nách.
U nhú trong ống sữa (intraductal papilloma):
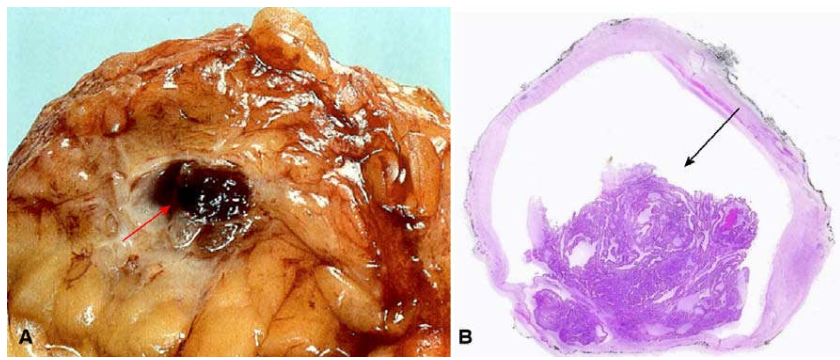
U lành tính, thường gặp ở ống dẫn sữa chính hay trong xoang sữa. Tuổi mắc bệnh là phụ nữ trung niên hoặc lớn tuổi hơn. Đôi khi u gây tiết dịch – máu núm vú.
Hình thái tổn thương: (Hình 15)
Đại thể: U đơn độc, nằm ngay dưới quầng vú, đường kính
Vi thể: U nằm trong ống dẫn sữa chính bị giãn hoặc trong xoang sữa. U phát triển tạo nhiều nhú có trục liên kết mạch máu, phủ bên trên là hai lớp tế bào biểu mô và cơ biểu mô. Thường có hiện tượng chuyển sản đỉnh tiết tế bào biểu mô.
Hình 15: U nhú trong ống sữa (A); U tạo chồi nhú nhô vào lòng ống (B).
Carcinôm
Dịch tễ học: Ung thư vú là loại ung thư thường gặp nhất ở nữ giới tại các nước Âu Mỹ. Tại Việt Nam, đây là loại ung thư đứng đầu ở giới nữ của cả 2 miền Nam Bắc theo số liệu thống kê gần đây (2004-08) của Hà nội và TP. Hồ Chí Minh. Tỉ lệ tử vong do ung thư vú chỉ đứng sau ung thư phổi. Đỉnh tuổi mắc bệnh là 40-60 tuổi. Trong ung thư vú, 99 % là carcinôm, một tỉ lệ nhỏ còn lại là các sarcôm như sarcôm mạch máu, sarcôm mô đệm, limphôm vú, ….
Cơ chế bệnh sinh: không rõ, nhưng hiện nay nhiều nghiên cứu về lâm sàng và dịch tễ cho thấy có một số yếu tố liên quan với nguy cơ mắc bệnh ung thư vú ở nữ giới như:
Yếu tố gia đình: có mẹ, chị bị ung thư vú. Khi khảo sát những trường hợp này, thấy có sự lưu hành các gen BRCA1 và BRCA2; những bệnh nhân này có tuổi mắc bệnh trẻ hơn.
Tình trạng nội tiết : có kinh sớm, mãn kinh muộn, có con đầu lòng muộn, sanh ít con.
Tác động của môi trường: tần suất bệnh ở các nước công nghiệp phát triển cao gấp 4-5 lần các nước đang phát triển.
Tiền căn tiếp xúc tia xạ;
Có tổn thương tăng sản biểu mô, nhất là tăng sản không điển hình.
Hình thái tổn thương:
Phân loại mô học :
Carcinôm tại chỗ:
Carcinôm tiểu thùy tại chỗ
Carcinôm ống tuyến vú tại chỗ
Carcinôm xâm nhập :
Carcinôm tiểu thùy xâm nhập (5-10%)
Carcinôm ống tuyến vú xâm nhập :
Carcinôm ống tuyến vú xâm nhập dạng không đặc hiệu (Not Otherwise Specified = N.O.S) (70-80%)
Carcinôm ống tuyến vú xâm nhập dạng nhầy (1-6%)
Carcinôm ống tuyến vú xâm nhập dạng ống nhỏ (2%)
Carcinôm ống tuyến vú xâm nhập dạng tủy (1-5%)
Bệnh Paget của vú
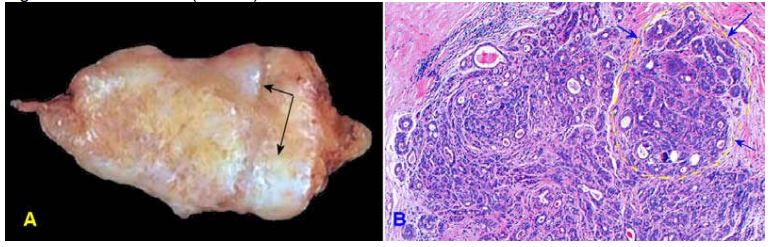
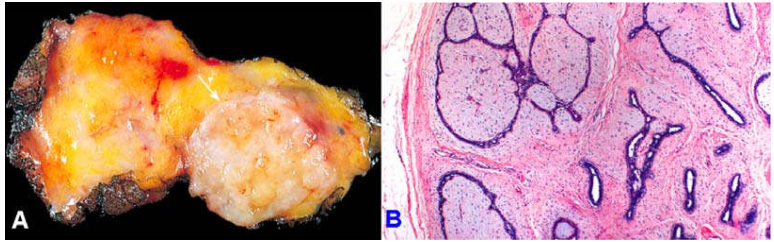
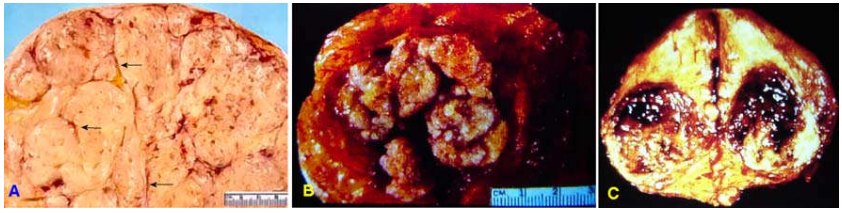
Đại thể: u có thể có kích thước rất nhỏ, không sờ thấy, chỉ phát hiện được bằng nhũ ảnh (nhất là trong carcinôm tiểu thùy tại chỗ); thường vào thời điểm chẩn đoán, u là một khối có kích thước khoảng 2-3 cm, giới hạn tương đối rõ; mật độ cứng chắc; mặt cắt sượng lõm do xơ hoá, lấm tấm vàng. (Hình 16)
Hình 16: Carcinôm vú. U giới hạn tương đối rõ, mặt cắt sượng, lõm.
Vi thể :
Carcinôm tại chỗ:
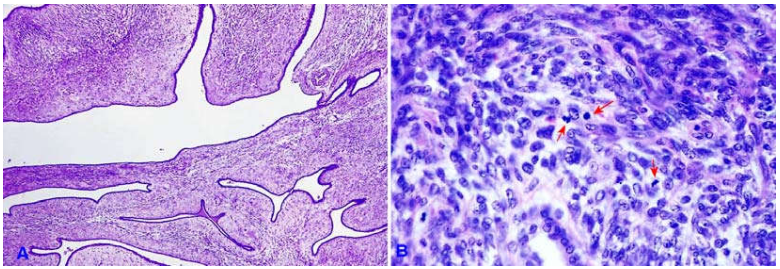
Carcinôm tiểu thùy tại chỗ: xuất phát từ ống tận. Cấu trúc tiểu thùy còn giữ được nhưng các ống tận (túi tuyến) bị biến dạng do dãn rộng, lấp đầy bởi các tế bào tăng sinh đồng dạng, kích thước hơi lớn hơn bình thường, nhân tròn hay bầu dục, hạch nhân nhỏ. Cũng có thể thấy các tế bào mặt nhẫn có không bào chứa nhầy trong bào tương. Nếu khảo sát cả hai bên vú, có đến 50-70% carcinôm tiểu thùy tại chỗ có tổn thương ở cả hai bên vú. Nguy cơ phát triển thành ung thư xâm lấn tăng gấp 10 lần so với bình thường. Phân biệt với tăng sản không điển hình tiểu thùy dựa trên các yếu tố: tổn thương ảnh hưởng trên 50% các ống tận, và giữa các tế bào không còn khoảng trống. (Hình 17)
Hình 17: Carcinôm tiểu thùy tại chỗ, cấu trúc tiểu thuỳ tương đối còn nguyên vẹn
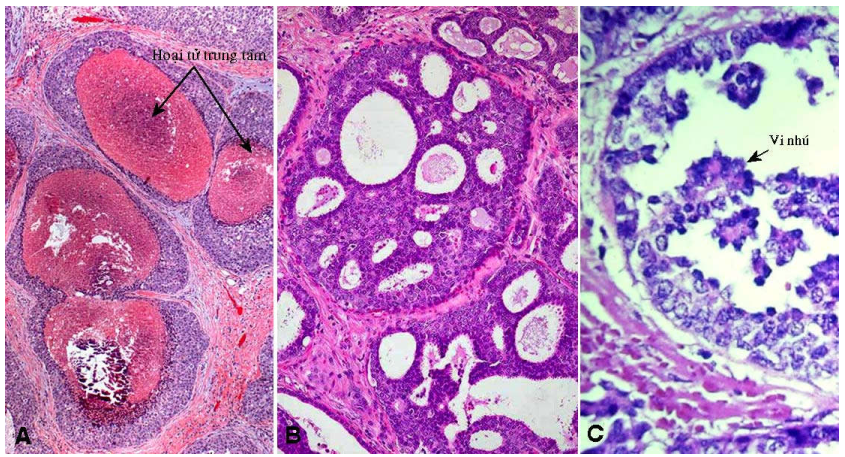
Carcinôm ống tuyến vú tại chỗ: Tổn thương giới hạn trong lòng ống, màng đáy còn nguyên, chưa bị phá vỡ. Dựa trên cấu trúc, carcinôm ống tuyến vú tại chỗ được chia thành 5 dạng: bã khô, đặc, sàng, nhú và vi nhú. (Hình 18)
Carcinôm tại chỗ dạng bã khô: tế bào u có độ ác tính cao, tăng sinh nhanh chóng; do đó các tế bào ở trung tâm thường bị hoại tử và canxi hoá. Trên mặt cắt u, có thể nhìn thấy những vùng lấm tấm chất hoại tử giống như chất bã mụn trứng cá.
Carcinôm tại chỗ dạng đặc và dạng sàng: tế bào u có độ ác tính từ thấp đến cao, lấp đầy ống tuyến. Trong dạng sàng, giữa đám tế bào u có những khoảng trống tròn đều và phân bố đều đặn trong lòng ống.
Carcinôm tại chỗ dạng nhú và vi nhú: tế bào tăng sinh tạo nhú phức tạp, tựa trên trục liên kết mạch máu nhưng không có lớp tế bào cơ biểu mô trong dạng nhú, hoặc không có trục liên kết mạch máu trong dạng vi nhú
Hình 18: Carcinôm ống tuyến vú tại chỗ dạng bã khô (A), dạng sàng (B), dạng vi nhú (C)
Do các dạng của carcinôm ống tuyến vú tại chỗ thường kết hợp với nhau trong phần lớn các trường hợp và phân loại dựa trên hình thái ít có giá trị trong điều trị và tiên lượng, ngày nay, nhiều tác giả đã đưa ra nhiều bảng phân loại carcinôm ống tuyến vú tại chỗ dựa trên grad mô học của u. Phân loại này cho biết nguy cơ tái phát của carcinôm ống tuyến vú tại chỗ. Theo Tổ chức Y tế thế giới, carcinôm ống tuyến vú tại chỗ được chia thành 3 grad: (Hình 19)
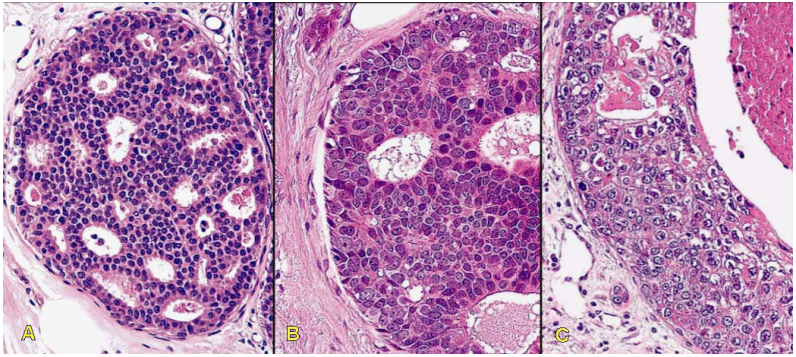
Carcinôm ống tuyến vú tại chỗ grad thấp: Tế bào nhỏ, đồng dạng, nhân đều, hạt nhân không rõ. Tế bào sắp xếp thành cấu trúc dạng sàng, đặc hoặc vi nhú. Không có hoại tử trong lòng ống.
Carcinôm ống tuyến vú tại chỗ grad trung bình: Tế bào nhỏ đồng dạng, nhân đều, có kèm hoại tử trong lòng ống; hoặc tế bào có nhân không điển hình mức độ trung bình, không kèm hoại tử.
Carcinôm ống tuyến vú tại chỗ grad cao: Tế bào lớn, nhân không điển hình, dị dạng, hạt nhân rõ. Tế bào xếp thành cấu trúc dạng đặc có kèm hoại tử trong lòng ống; hoặc có khi chỉ là một lớp tế bào dị dạng lót lòng ống.
Hình 19: Carcinôm ống tuyến vú tại chỗ grad thấp (A), grad trung bình (B), grad cao (C)
Carcinôm xâm nhập :
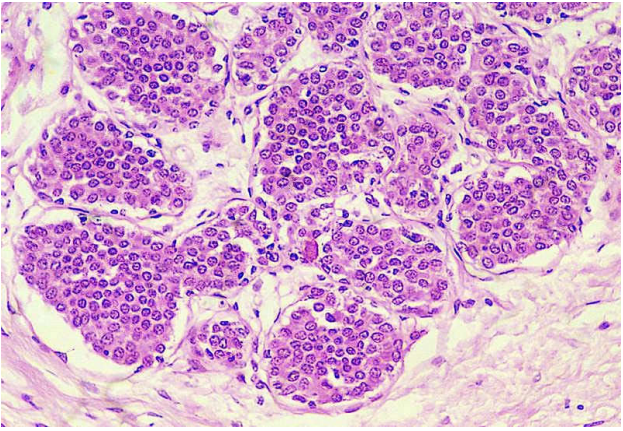
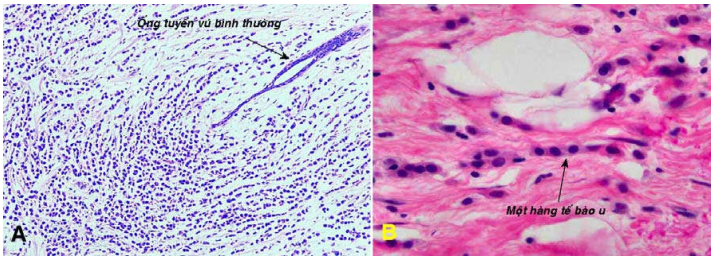
Carcinôm tiểu thùy xâm nhập (5-10%) : có thể bị ở cả hai bên vú, hoặc có nhiều ổ trên cùng một vú. Kinh điển, các tế bào u xếp thành các dãy một hàng tế bào, không tạo ống hoặc tạo nhú, xâm nhập trong mô đệm sợi. (Hình 20)
Hình 20: Carcinôm tiểu thùy xâm nhập, tế bào u tạo thành các hàng một, bao quanh 1 ống tuyến vú bình thường (A) . Tế bào u xâm nhập, xếp thành dãy một hàng tế bào (B).
Carcinôm ống tuyến vú xâm nhập :
Carcinôm ống tuyến vú xâm nhập dạng không đặc hiệu (Not Otherwise Specified, N.O.S) : là dạng thường gặp nhất, chiếm 70-80% carcinôm xâm nhập. Tế bào u xếp thành dây, ổ đặc, ống nhỏ hoặc nhiều đám nối kết với nhau xâm nhập trong mô đệm. Tế bào u có kích thước thay đổi, từ những tế bào nhỏ có nhân tăng sắc trung bình đến những tế bào khổng lồ có nhân tăng sắc méo mó. Grad mô học của u được đánh giá qua mức độ không điển hình của nhân tế bào và khả năng thành lập ống tuyến của tế bào u. (Hình 21)
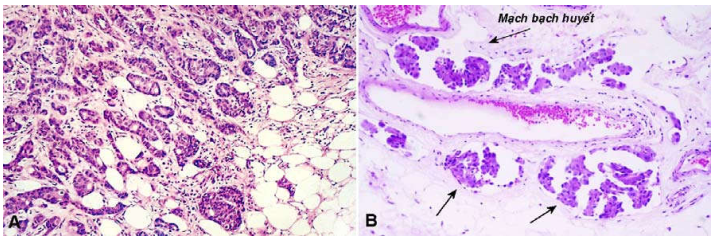
Hình 21: Carcinôm ống tuyến vú xâm nhập dạng không đặc hiệu (NOS), xâm nhập vào mô mỡ (A); xâm nhập vào mạch bạch huyết (B).
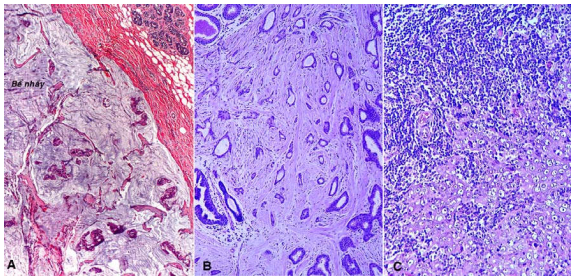
Carcinôm ống tuyến vú xâm nhập dạng nhầy : Gặp ở phụ nữ lớn tuổi hơn, diễn tiến chậm trong nhiều năm, tiên lượng tốt nếu không kết hợp với dạng khác. Trên vi thể thấy những đảo tế bào u hoặc những ống tuyến nằm trong những bể nhầy lớn bắt màu nhạt. (Hình 22A)
Carcinôm ống tuyến vú xâm nhập dạng ống nhỏ: gặp ở phụ nữ tuổi trẻ hơn, một tỉ lệ nhỏ có u ở hai bên vú hoặc nhiều ổ. Trên vi thể tế bào u xếp thành những ống nhỏ, lót một lớp tế bào (không có tế bào cơ biểu mô), xâm nhập trong mô đệm (phân biệt với tổn thương xơ cứng lành tính, ống tuyến được lót bởi hai lớp tế bào: biểu mô và cơ biểu mô). (Hình 22B)
Carcinôm ống tuyến vú xâm nhập dạng tủy : Tế bào u lớn, nhân bọng, đa dạng, có hạch nhân rõ. Tế bào u xếp thành các đám đặc tế bào, nối kết lại với nhau; đồng thời có rất nhiều limphô bào thấm nhập xung quanh đám tế bào u hoặc xen kẽ giữa các tế bào u. (Hình 22C)
Hình 22: Carcinôm ống tuyến vú xâm nhập dạng nhầy (A), dạng ống nhỏ (B), dạng tuỷ (C).
Grad mô học: là yếu tố tiên lượng, liên quan với sống còn của carcinôm tuyến vú xâm nhập. Đánh giá grad mô học dựa trên 3 yếu tố: (1) Mức độ thành lập ống của tế bào u; (2) Mức độ dị dạng nhân của tế bào u; và (3) Chỉ số phân bào của mô u.
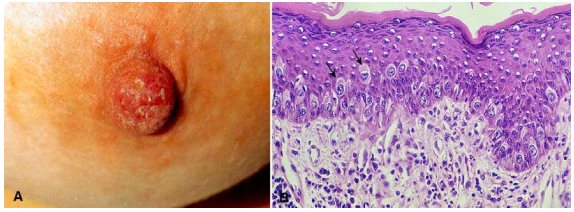
Bệnh Paget núm vú: đại thể là một tổn thương loét da núm vú giống như chàm. Vi thể: tế bào u nằm trong lớp biểu bì của núm vú và quầng vú. Đó là những tế bào có kích thước lớn, nhân lớn, bào tương nhiều và sáng (còn gọi là tế bào Paget), nằm rải rác từng con hoặc thành đám. Sự xuất hiện của những tế bào này trong lớp biểu bì là do các tế bào ung thư từ một carcinôm ống tuyến vú tại chỗ hoặc xâm nhập ở bên dưới đi lên. Tiên lượng bệnh Paget phụ thuộc vào bản chất của khối carcinôm nằm bên dưới. (Hình 23).
Hình 23: Bệnh Paget núm vú, Tổn thương loét da núm vú giống như chàm (A); Tế bào Paget nằm trong lớp biểu bì của da núm vú (mũi tên) (B)
Liên hệ lâm sàng :
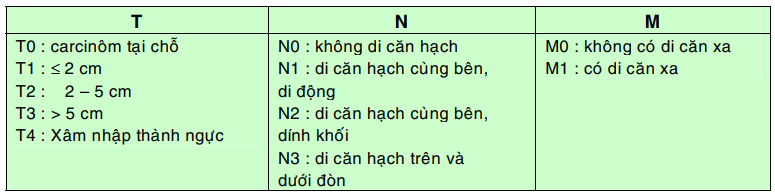
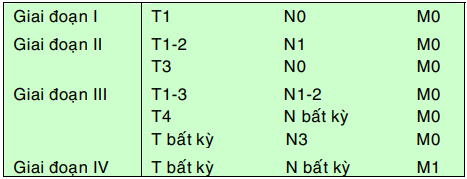
Đánh giá giai đoạn : có ý nghĩa quan trọng giúp lựa chọn phương pháp điều trị và tiên lượng bệnh. Được dựa vào yếu tố T, N, M.
Xếp giai đoạn lâm sàng :
Đánh giá giai đoạn lâm sàng giúp lựa chọn phương pháp điều trị thích hợp. Bệnh nhân ở giai đoạn I, II sẽ được phẫu thuật đoạn nhũ nạo hạch trước, sau đó hoá trị hoặc xạ trị bổ túc nếu thuộc nhóm có nguy cơ cao (tuổi trẻ, grad mô học cao, nhiều hạch di căn,…), tỉ lệ sống 5 năm ở nhóm bệnh nhân này là 75-87%. Đối với giai đoạn III, IV, bệnh nhân sẽ được hoá trị trước khi phẫu thuật đoạn nhũ nạo hạch, tỉ lệ sống thêm 5 năm của nhóm này giảm xuống còn 12-46%.
Diễn tiến :
U phát triển lớn dần dính vào cân cơ sâu thành ngực; xâm nhiễm da làm co kéo và dính da; xâm nhiễm làm nghẽn tắc đường dẫn lưu bạch huyết của da gây biến đổi ở da giống như da cam; hoặc làm tuyến vú sưng to và đỏ, còn gọi là ung thư tuyến vú dạng viêm.
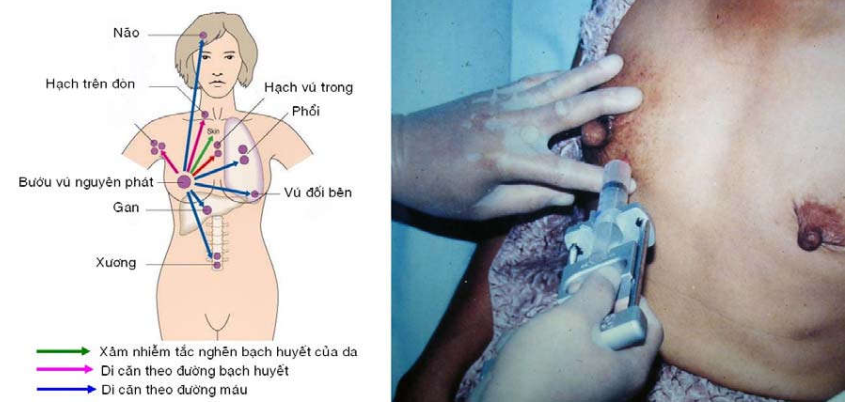
Ung thư di căn theo đường bạch huyết theo nhiều hướng, nhưng thường nhất là vào nhóm hạch nách và nhóm hạch dọc động mạch vú trong. Di căn xa theo đường máu đến phổi, xương, gan, thượng thận, não, và màng não.(Hình 24)
Tiên lượng : phụ thuộc rất nhiều yếu tố :
Tuổi : 50 tuổi.
Giai đoạn lâm sàng : giai đoạn càng sớm tiên lượng càng tốt
Loại mô học : dạng nhầy và dạng ống nhỏ có tiên lượng tốt hơn
Grad mô học : grad thấp tiên lượng tốt hơn.
Thụ thể estrogen và progesteron trên tế bào u : dương tính cho tiên lượng tốt hơn vì đáp ứng với điều trị nội tiết.
Tốc độ tăng trưởng của tế bào u càng cao, tiên lượng càng xấu
Mức độ biểu hiện của các gen sinh u và mất biểu hiện của các gen ức chế u
Và nhiều yếu tố khác…..
Các xét nghiệm dùng trong chẩn đoán ung thư vú:
Phương pháp chọc hút bằng kim nhỏ: khi có một khối sờ được ở vú, có thể chọc hút tế bào để chẩn đoán tính lành ác của u. Phương pháp này đơn giản, an toàn, ít tốn kém; độ chính xác cao có thể thay thế phương pháp sinh thiết thường. (Hình 25)
Chụp X quang tuyến vú (nhũ ảnh) : giúp phát hiện những tổn thương rất nhỏ không sờ thấy được (tầm soát và phát hiện sớm u ác); hoặc giúp hướng dẫn vùng cần làm sinh thiết hoặc phẫu thuật.
Sinh thiết lõi mô (core biopsy): đối với những tổn thương không sờ thấy được như trên, dưới sự hướng dẫn của siêu âm hoặc X quang, có thể dùng 1 thiết bị đặc biệt có gắn kim lớn từ 7-G đến 14-G lấy ra những lõi mô (đường kính 2-5mm, dài 10-15mm) để khảo sát vi thể.
Sinh thiết tức thì (cắt lạnh) : thực hiện trong lúc phẫu thuật, cho kết quả sau vài phút, dành cho những tổn thương nghi ngờ ác tính mà những phương pháp trên chưa khẳng định được.
|
Hình 24: Các vị trí di căn của carcinôm tuyến vú |
Hình 25: Phương pháp chọc hút bằng kim nhỏ |
Bệnh tuyến vú ở nam giới
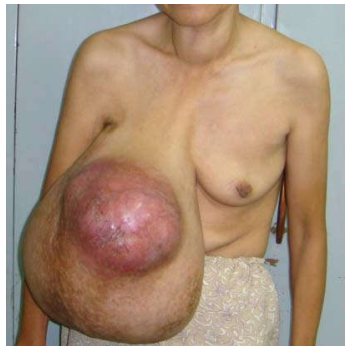
Nữ hoá tuyến vú (gynecomastia):
Do mất quân bình giữa estrogen và androgen (estrogen được tạo ra ở vỏ thượng thận), gặp vào giai đoạn dậy thì hoặc ở tuổi già bị suy chức năng tinh hoàn, hoặc ở người xơ gan không chuyển hoá được estrogen; hoặc liên quan với dùng rượu, ma túy, thuốc tâm thần, …
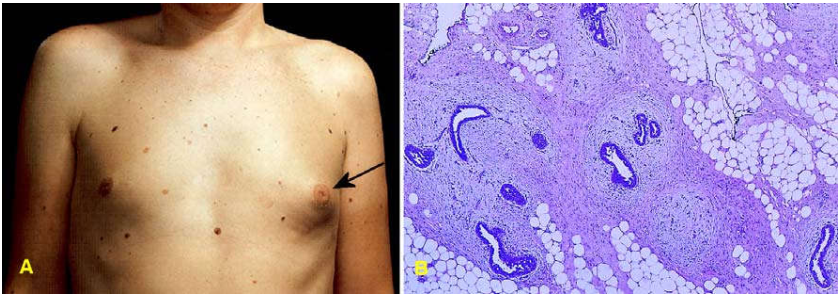
Hình 26: Nữ hóa tuyến vú bên trái (A); tăng sinh ống tuyến vú mà không tăng sinh tiểu thuỳ (B)
Đại thể: một hoặc hai bên tuyến vú nở to như ở nữ dậy thì
Vi thể: tăng sinh ống tuyến vú nhưng không tăng sinh tiểu thuỳ, xung quanh là mô liên kết thưa thấm nhập một ít limphô bào và tương bào.(Hình 26)
Carcinôm:
Rất hiếm gặp ở giới nam, chiếm 1% các ung thư vú. U gây loét, xâm nhiễm da và thành ngực bên dưới. Vi thể thường là loại carcinôm ống tuyến vú. U di căn xa vào phổi, não, xương, gan.