Mở đầu
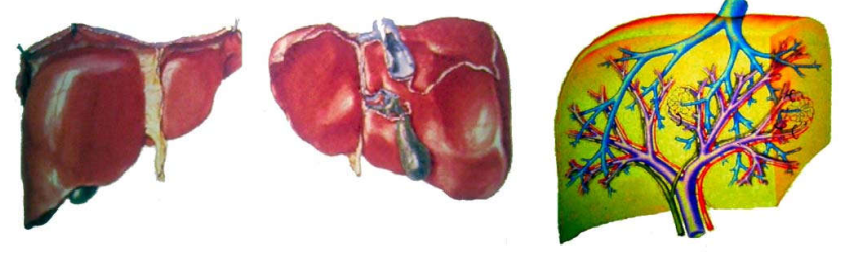
Ở người lớn, gan nằm ở vùng hạ sườn phải trong khoang bụng, nặng khoảng 1,2-1,5kg; gồm 2 thùy, thùy phải lớn hơn thùy trái.
Hình 1: Hệ thống đường mật và mạch máu ở gan
Gan nhận máu từ 2 nguồn :
Máu động mạch từ động mạch gan phải và trái, là nhánh của động mạch chủ.
Máu tĩnh mạch từ tĩnh mạch cửa, dẫn máu từ ống tiêu hóa (dạ dày – trực tràng) và lách. Máu rời khỏi gan qua tĩnh mạch trên gan, đổ vào tĩnh mạch chủ dưới. Mật tạo ở gan và được dẫn vào ống gan phải và ống gan trái; 2 ống này nhập lại thành ống mật chung đổ vào túi mật, nơi dự trữ và cô đặc mật, cuối cùng mật được đổ vào ống mật chủ khi có hoạt động tiêu hoá. (Hình 1)
Khoảng cửa chứa nhánh của ống mật, động mạch gan, tĩnh mạch cửa, tạo thành bộ ba ở khoảng cửa và được nâng đỡ bởi mô liên kết giàu collagen.
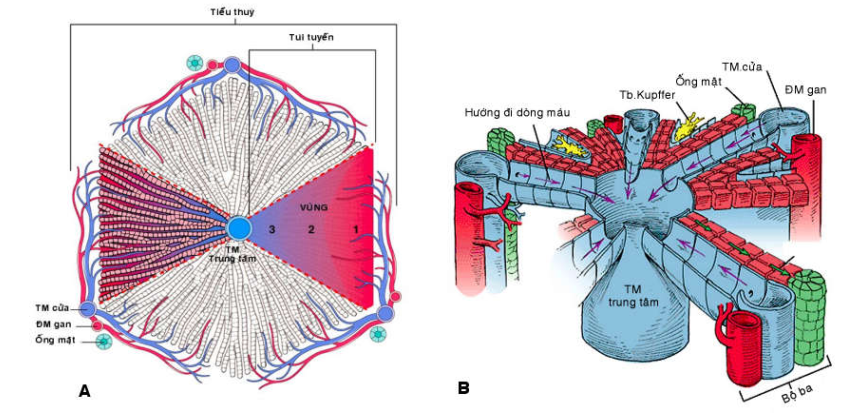
Đơn vị của gan, theo quan điểm cấu trúc là các tiểu thùy gan (lobule); hoặc theo quan điểm cấu trúc – chức năng là các túi tuyến (acini).
Tiểu thùy: trung tâm là tĩnh mạch trung tâm tiểu thùy, ngoại vi được giới hạn bởi đường nối giữa các khoảng cửa.
Túi tuyến: trung tâm là bộ 3 khoảng cửa, ngoại vi giới hạn bởi tĩnh mạch trung tâm tiểu thùy. (Hình 2)
So với đơn vị tiểu thuỳ, đơn vị túi tuyến giải thích tốt hơn các rối loạn sinh lý bệnh trong bệnh gan; thí dụ vùng tế bào gan ở vùng 3 (trung tâm tiểu thuỳ) là vùng nhạy cảm nhất với tình trạng thiếu oxy do các rối loạn tuần hoàn như trụy tim mạch.
Nằm tại vị trí giao lộ giữa đường tiêu hoá và phần còn lại của cơ thể; gan có nhiệm vụ duy trì sự cân bằng chuyển hoá cho cơ thể bằng nhiều hoạt động khác nhau như chế biến các acid amin, đường, lipid và vitamin; tổng hợp các protein huyết tương; khử độc và bài xuất vào mật các chất cặn bã nội sinh và chất độc ngoại sinh. Do vậy, gan dễ bị thương tổn bởi hàng loạt tác nhân khác nhau như các chất độc, dược phẩm, sản phẩm chuyển hoá, vi sinh vật, rối loạn tuần hoàn. Các tổn thương này có thể nguyên phát tại gan, hoặc thứ phát do các bệnh lý ngoài gan như suy tim mất bù, tiểu đường, nhiễm khuẩn ngoài gan. Nhờ có khả năng dự trữ rất lớn, hoạt động tái tạo tế bào gan luôn xảy ra sau mọi tổn thương, ngoại trừ các trường hợp tổn thương quá nặng; tuy nhiên hoạt động tái tạo chỉ hữu hiệu khi khung liên kết mạch máu của mô gan còn nguyên vẹn. Ở một người khoẻ mạnh, có thể cắt bỏ 60% gan mà vẫn không gây ra suy chức năng gan và chỉ sau 4-6 tuần, khối lượng gan lại được phục hồi như cũ nhờ hoạt động tăng sản bù trừ.
Hình 2 : Đơn vị tiểu thùy và đơn vị túi tuyến (A), Mô hình 3 chiều của tiểu thuỳ gan (B)
Bệnh lý gan rất đa dạng và phong phú; nhưng tại Việt nam, viêm gan siêu vi mãn tính và viêm gan do rượu vẫn là 2 loại bệnh lý thường gặp nhất, đi kèm với chúng là tổn thương xơ gan và ung thư gan
Viêm gan siêu vi
Viêm gan có thể xảy ra trong các bệnh nhiễm khuẩn virút toàn thân như bệnh bạch cầu đơn nhân nhiễm khuẩn do virút Epstein-Barr, bệnh nhiễm Cytomegalovirus, bệnh sốt vàng do Arbovirus B. Ở trẻ em và người suy giảm miễn dịch, viêm gan còn có thể xảy ra trong bệnh sởi, bệnh nhiễm Adenovirus, virút Herpes và Enterovirus. Mặc dù viêm gan có thể do nhiều loại virút khác nhau gây ra, nhưng thuật ngữ viêm gan siêu vi hầu như chỉ dành riêng cho viêm gan gây ra bởi 1 nhóm nhỏ các virút có ái tính đặc biệt với tế bào gan là các virút viêm gan A, B,C, D và E.
Đặc điểm lâm sàng – giải phẫu bệnh của các viêm gan siêu vi tương đối giống nhau, do đó cần có các xét nghiệm huyết thanh học để phân biệt giữa các loại virus gây viêm gan và để đánh giá diễn tiến bệnh. Hình thái tổn thương chung của viêm gan siêu vi sẽ được trình bày sau phần giới thiệu ngắn về từng loại virút.
Các loại virút viêm gan
Virút viêm gan A (HAV – hepatitis A virus):
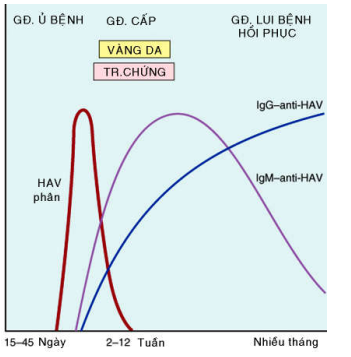
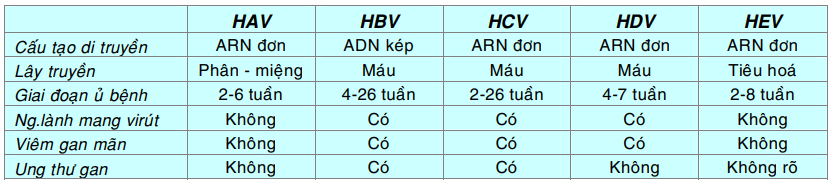
HAV là virút chứa chuỗi ARN đơn, thuộc họ picornavirus. HAV không gây ra viêm gan mãn tính cũng như tình trạng người lành mang mầm bệnh (carrier state). Viêm gan A (hepatitis A) là một bệnh có diễn tiến lành tính, tự giới hạn, bệnh cảnh lâm sàng thường nhẹ hoặc không có triệu chứng; tỉ lệ tử vong do HAV rất thấp, chỉ vào khoảng 0,1%. HAV lây truyền qua đường phân – miệng (fecal – oral route), những đợt bùng dịch lớn có thể do thức ăn và nước uống bị nhiễm virút từ phân người bệnh. Thời gian ủ bệnh khá ngắn, từ 2 đến 6 tuần; HAV có trong phân bệnh nhân 1-2 tuần trước khi bệnh khởi phát và tiếp tục tồn tại 1 tuần sau đó; biến mất khi chuẩn độ IgM kháng HAV tăng lên. Chẩn đoán xác định khi tìm thấy IgM kháng HAV, bằng chứng của tình trạng nhiễm virút cấp tính. Đáp ứng IgM bắt đầu sụt giảm sau vài tháng nhưng IgG kháng HAV sẽ xuất hiện, tồn tại nhiều năm hoặc suốt đời, bảo vệ cơ thể khỏi bị tái nhiễm HAV. HAV gây tổn thương tế bào gan bởi tác động gây độc trực tiếp lên tế bào. (Hình 3)
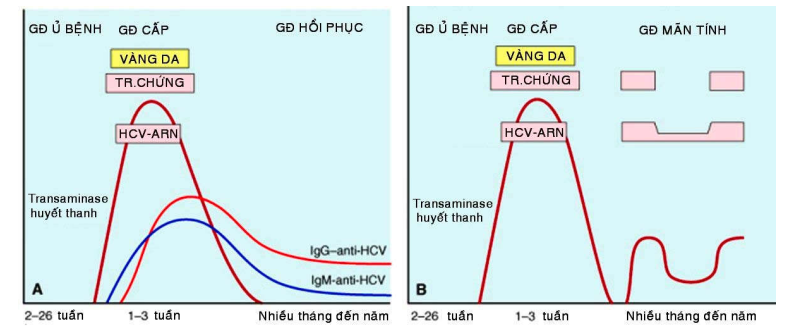
H.3: Sự thay đổi chuẩn độ kháng thể trong viêm gan A
Virút viêm gan B (HBV – hepatitis B virus):
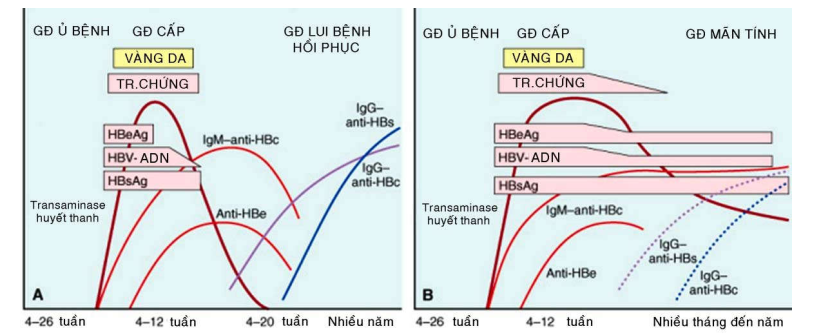
HBV là virút chứa chuỗi ADN kép, thuộc họ hepadnavirus. HBV có thể gây ra viêm gan cấp tính, viêm gan mãn tính tiến triển đến xơ gan và viêm gan tối cấp với tình trạng hoại tử gan toàn bộ. HBV lây truyền chủ yếu qua đường máu và các dịch cơ thể, nhưng virút cũng có mặt trong tinh dịch, nước bọt, nước mắt, sữa; do đó việc truyền máu, lọc máu ngoài thận, chích ma tuý, đồng tính luyến ái, giao hợp, sanh đẻ, đều có nguy cơ lây nhiễm HBV. Sau thời gian ủ bệnh khá dài từ 4-26 tuần, bệnh nhân có các triệu chứng của viêm gan cấp tính như sốt, vàng da trong nhiều tuần đến nhiều tháng; đa số sẽ đi vào thời kỳ lui bệnh với sự biến mất của virút; số khác trở thành người lành mang mầm bệnh, viêm gan mãn tính có hoặc không tiến triển thành xơ gan. Chẩn đoán xác định khi tìm thấy kháng nguyên bề mặt của HBV (HBsAg), HBsAg xuất hiện trước khi có triệu chứng lâm sàng của viêm gan, tăng đến cực đại rồi giảm dần và biếm mất sau 3-6 tháng. Sự hiện diện kháng nguyên e của HBV (HBeAg) và ADN của HBV trong huyết thanh bệnh nhân chứng tỏ HBV đang hoạt động sinh sản. Kháng thể IgM kháng HBc xuất hiện ngay trước khi có triệu chứng của viêm gan, tồn tại nhiều tháng và sau đó được thay bằng IgG kháng HBc. Kháng thể kháng HBe chỉ xuất hiện sau khi kháng nguyên HBeAg biến mất, chứng tỏ bệnh đang lui dần. Kháng thể IgG kháng HBs chỉ xuất hiện khi đã qua giai đoạn viêm cấp tính và HBsAg đã biến mất; kháng thể này có thể tồn tại suốt đời, bảo vệ cơ thể khỏi tái nhiễm HBV. Trái lại, nếu kháng nguyên HbsAg và HBeAg vẫn tiếp tục tồn tại thì coi như viêm gan B đã chuyển sang mãn tính với tổn thương gan tiếp tục tiến triển. Tình trạng người lành mang mầm bệnh được xác định khi có sự hiện diện của HBsAg trên 6 tháng. (Hình 4)
Hình. 4 : Sự thay đổi chuẩn độ kháng thể trong viêm gan B cấp (A) và mãn (B).
Virus gây tổn thương tế bào gan không do tác động gây độc trực tiếp, nhưng bằng cách trình diện các kháng nguyên HBsAg lên bề mặt tế bào gan, qua đó kích hoạt đáp ứng miễn dịch của cơ thể dẫn đến phá hủy tế bào gan bị nhiễm virút. Nếu hệ miễn dịch của cơ thể bị suy yếu hoặc có sự dung nạp kháng nguyên, virút có thể sống trong tế bào gan mà không gây tổn thương, bệnh nhân trở thành người lành mang mầm bệnh. Để phòng ngừa viêm gan B, cần tiến hành chích ngừa.
Virút viêm gan C (HCV-Hepatitis C virus):
HCV là virút chứa chuỗi ARN đơn, thuộc họ Flaviviridae. HCV lây truyền qua đường máu, do đó nguy cơ lây nhiễm cũng tương tự HBV. Viêm gan C có thời gian ủ bệnh tương đối ngắn, từ 2-26 tuần. ARN của HCV được tìm thấy trong máu trong khoảng 1-3 tuần, trùng hợp với giai đoạn transaminase huyết thanh tăng cao. Viêm gan C cấp tính thường diễn tiến nhẹ nhàng, ít triệu chứng và trong huyết thanh có kháng thể kháng HCV. Tuy nhiên, 50% trường hợp nhiễm HCV sẽ trở thành viêm gan mãn tính, phân nửa số này tiến triển dần đến xơ gan sau 5-20 năm; ở các bệnh nhân này, luôn tìm thấy ARN của HCV trong máu. Điều đáng buồn là đến nay vẫn chưa có vắc xin phòng ngừa viêm gan C (Hình 5).
Hình 5 : Sự thay đổi chuẩn độ kháng thể trong viêm gan C cấp (A) và mãn (B).
Virút viêm gan D (HDV – hepatitis D virus):
HDV là 1 virút khiếm khuyết chứa chuỗi ARN đơn, lây truyền qua đường máu nhưng phải có mặt HBV. Thời gian ủ bệnh ngắn từ 4-7 tuần; nhiễm HDV cùng lúc với HBV có thể gây ra viêm gan từ thể nhẹ đến thể rất nặng; nhiễm HDV trên người đã có sẵn HBV sẽ làm tình trạng viêm gan B nặng nề hơn, mau chuyển sang thể mãn tính hơn. Xét nghiệm huyết thanh học cho thấy ARN của HDV và kháng nguyên HDVAg xuất hiện ngay trước khi có biểu hiện triệu chứng. Sự hiện diện của kháng thể IgM kháng HDV là bằng chứng đã có nhiễm HDV gần đây.
Virút viêm gan E (HEV- hepatitis E virus):
HEV là virus chứa chuỗi ARN đơn, lây nhiễm qua đường tiêu hoá và có thể phát triển thành dịch. HEV gây ra viêm gan cấp, thời gian ủ bệnh từ 2-8 tuần, diễn tiến bệnh thường lành tính, khỏi sau 2-4 tuần. HEV không gây ra viêm gan mãn tính cũng như tình trạng người lành mang mầm bệnh (carrier state). Xét nghiệm huyết thanh học cho thấy kháng thể IgM kháng HEV xuất hiện cùng lúc với các triệu chứng lâm sàng của viêm gan.
Bảng tóm tắt các đặc điểm chính của virút viêm gan
Đặc điểm lâm sàng – giải phẫu bệnh của viêm gan siêu vi
Sau khi nhiễm virút viêm gan, có thể gặp các thể bệnh sau:
Tình trạng người lành mang bệnh.
Viêm gan không triệu chứng, chỉ có bằng chứng huyết thanh học.
Viêm gan siêu vi cấp tính, có hoặc không có triệu chứng vàng da.
Viêm gan siêu vi mãn tính: có hoặc không có tiến triển thành xơ gan.
Viêm gan siêu vi tối cấp, từ hoại tử tiểu thuỳ đến hoại tử gan toàn bộ.
Tình trạng người lành mang bệnh
Là tình trạng người mang virút nhưng không có biểu hiện triệu chứng, vì vậy trở thành một nguồn lây trong cộng đồng. Tình trạng này rất thường gặp đối với HBV và HCV, nhưng không có đối với HAV và HEV.
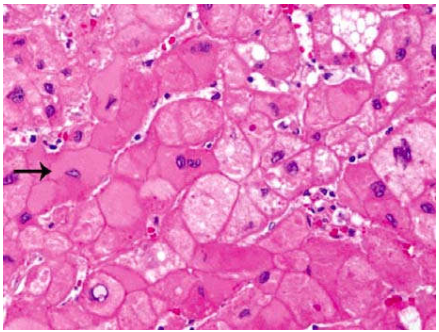
Hình thái tổn thương: Ở người lành mang HBV, mẫu sinh thiết gan có vẻ bình thường; có thể tìm thấy 1 số đám tế bào gan có bào tương dạng hạt mịn, ái toan, gọi tế bào gan dạng “kính mờ” (do chứa quá nhiều HBsAg trong bào tương). (Hình 6)
Hình 6: Tế bào gan dạng “kính mờ”
Viêm gan siêu vi không triệu chứng, thường được phát hiện tình cờ do thử máu thấy transaminase tăng cao, kiểm tra bằng các xét nghiệm thì thấy có kháng thể kháng virút viêm gan.
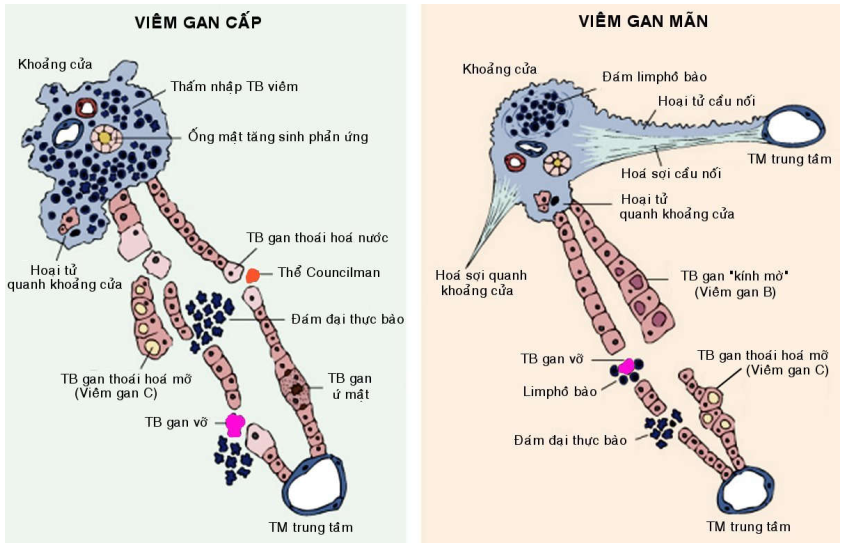
Hình 7: Sự khác biệt giữa viêm gan siêu vi cấp và viêm gan siêu vi mãn tính
Viêm gan siêu vi cấp tính
Bất kỳ virút viêm gan nào cũng có thể gây ra viêm gan siêu vi cấp tính, diễn tiến qua 4 giai đoạn:
Giai đoạn ủ bệnh: khác nhau tuỳ loại virút viêm gan.
Giai đoạn tiền vàng da (preicteric phase): bệnh nhân có các triệu chứng cơ năng không đặc hiệu như cảm giác khó ở, mệt mỏi, ăn kém ngon, sốt nhẹ, đau nhức khắp người…
Giai đoạn vàng da: các triệu chứng cơ năng trên bắt đầu biến mất, bệnh nhân thấy khoẻ hơn nhưng lại thấy xuất hiện vàng da vàng mắt, nước tiểu xậm mầu do bibirubin trực tiếp trong máu tăng cao, phân có thể hơi lạt mầu do ứ mật. Giai đoạn này có thể kéo dài vài tuần đến vài tháng.
Giai đoạn hồi phục: vàng da và các triệu chứng khác giảm dần.
Hình thái tổn thương:
Đại thể: gan hơi lớn.
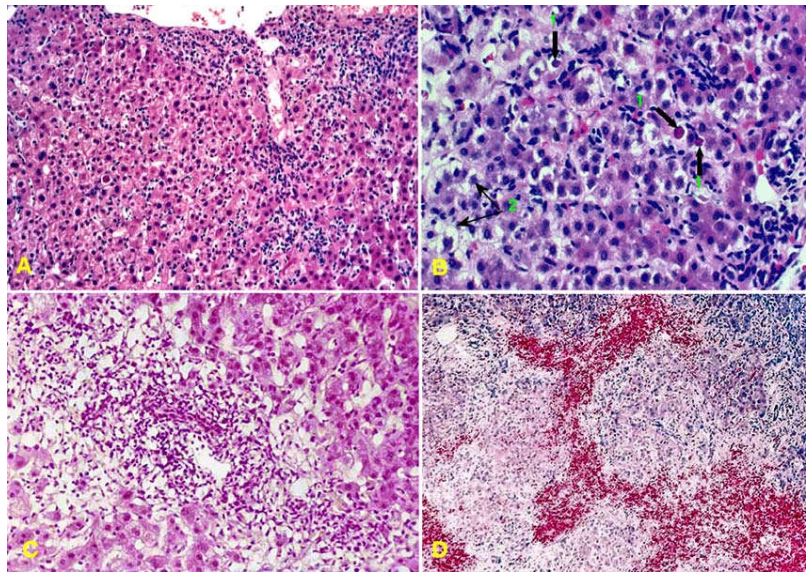
Vi thể: có thể thấy các hình ảnh tổn thương sau (Hình 8):
Tế bào gan bị thoái hoá nước phồng to, bào tương nhạt mầu.
Tế bào gan ứ mật, chứa sắc tố mật trong bào tương, do các tiểu quản mật bị tắc.
Tế bào gan hoại tử rải rác trong tiểu thuỳ, dưới 2 hình thức:
Tế bào gan vỡ màng tế bào, tan mất, để lại một khuyết trống thu hút các đại thực bào đến tập trung thành đám.
Tế bào gan hoại tử co lại thành 1 thể cầu đậm đặc ái toan (thể Councilman). Nếu có nhiều tế bào gan hoại tử, chúng có thể kết thành đám tạo ra hình ảnh hoại tử cầu nối (bridging necrosis) cửa – cửa, trung tâm – trung tâm, cửa – trung tâm.
Mất hình ảnh các bè gan hướng tâm trong tiểu thuỳ, gọi là rối loạn cấu trúc tiểu thuỳ (lobular disarray), do tình trạng phồng to của tế bào gan gây chèn ép các mao mạch dạng xoang.
Tế bào Kupffer phì đại và tăng sinh, bào tương chứa đầy lipofuscine do hoạt động tiêu huỷ các mảnh vụn tế bào chết.
Khoảng cửa thấm nhập các tế bào viêm đủ loại; các tế bào viêm có thể tràn vào nhu mô gan lân cận, gây hoại tử các tế bào gan quanh khoảng cửa.
Biểu mô ống mật tăng sinh phản ứng, tạo ra các ống mật với cấu trúc còn thô sơ.
Hình 8: Viêm gan siêu vi cấp: rối loạn cấu trúc tiểu thuỳ (A); Thể Councilman (1) và các tế bào gan thoái hoá nước phồng to (2), bào tương nhạt mầu (B); thấm nhập tế bào viêm trong khoảng cửa (C); Hoại tử cầu nối cửa – cửa (D)
Viêm gan siêu vi mãn tính
Được xem là viêm gan siêu vi mãn tính khi có bằng chứng về lâm sàng, huyết thanh học và mô bệnh học của một viêm gan kéo dài hơn 6 tháng. Khả năng chuyển sang viêm gan mãn tính khác nhau tuỳ theo loại virút viêm gan:
Đối với HAV: không chuyển sang viêm gan mãn.
HBV: 90% trẻ sơ sinh và 5% người lớn nhiễm HBV bị viêm gan mãn, 1/4 trong số này sẽ tiến triển thành xơ gan.
HCV: 50% chuyển sang viêm gan mãn, phân nửa số này tiến triển thành xơ gan.
HDV: viêm gan mãn nặng thường xuất hiện ở người đã có nhiễm HBV mà nay bị nhiễm thêm HDV.
HEV: không chuyển sang viêm gan mãn.
Viêm gan mãn tính do HBV và HCV có khả năng phát triển thành carcinôm tế bào gan.
Về mặt lâm sàng, viêm gan siêu vi mãn tính thường được phân biệt thành 2 thể với tiên lượng khác nhau, viêm gan mãn tấn công và viêm gan mãn tồn tại. Tuy nhiên, diễn tiến và tiên lượng của bệnh thực ra không phụ thuộc vào hình thái tổn thương mà là vào loại virút viêm gan đã bị nhiễm.
Triệu chứng lâm sàng của viêm gan mãn rất đa dạng, bệnh nhân có thể không có triệu chứng gì khác ngoài việc thử máu có transaminase tăng cao; hoặc có triệu chứng mệt mỏi, khó ở, ăn kém ngon. Thăm khám có thể thấy gan lách hơi to, đỏ lòng bàn tay, sao mạch (spider angioma).
Hình thái tổn thương:
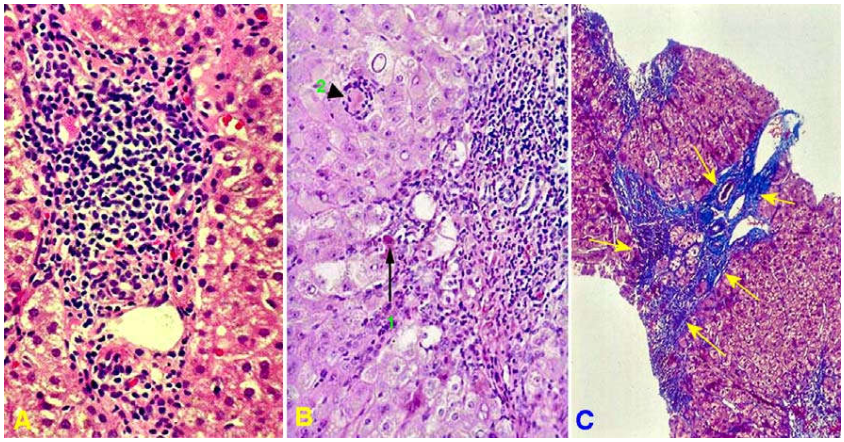
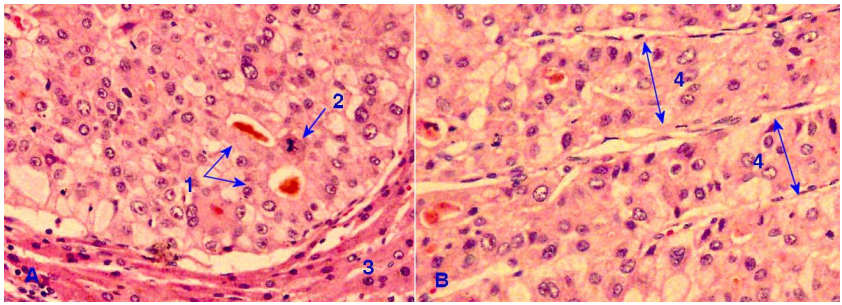
Trong viêm gan mãn tồn tại (chronic persistent hepatitis), hiện tượng thấm nhập tế bào viêm chỉ giới hạn trong khoảng cửa, gồm các limphô bào, đại thực bào và tương bào; cấu trúc tiểu thuỳ gan còn được bảo tồn. Dạng này không tiến triển thành xơ gan tuy bệnh nhân vẫn còn mang mầm bệnh kéo dài (Hình 9).
Hình 9: Viêm gan mãn thể tồn tại, tế bào viêm giới hạn trong khoảng cửa (A); Thể tấn công, tế bào viêm thấm nhập vào tiểu thuỳ, gây hoại tử mối gặm (1), hoại tử đốm (2) (B); Hoá sơi cầu nối (màu xanh) sau hoại tử cầu nối (C).
Trong viêm gan mãn tấn công, các tế bào viêm tràn ra khỏi khoảng cửa, thấm nhập vào tiểu thuỳ gan, gây hoại tử lần lượt các tế bào gan ngoài rìa, khiến cho đường biên giữa nhu mô gan và khoảng của trở nên nham nhở, không đều; vì vậy kiểu hoại tử này có tên là hoại tử mối gặm (piecemeal necrosis), hay còn gọi là hoại tử biên (interface necrosis), và được xem là dấu chỉ cho biết tình trạng bệnh đang tiến triển. Ngoài ra, có thể thấy hoại tử các tế bào gan rải rác trong tiểu thùy (hoại tử đốm). Nhiều tế bào gan hoại tử sẽ hình thành các hoại tử cầu nối cửa – cửa, trung tâm – trung tâm, cửa – trung tâm; các vùng hoại tử này sẽ hoá sợi, kết hợp với hoạt động tái tạo của tế bào gan, dẫn đến xơ gan. (Hình 9)
Trong viêm gan C mãn, có thêm hình ảnh các đám limphô bào tập trung tại khoảng cửa, có thể tạo thành nang limphô; tổn thương các ống mật và tế bào gan ứ đọng mỡ (còn gọi là tế bào gan thoái hoá mỡ); trong viêm gan B mãn, có thể thấy các tế bào gan dạng “kính mờ”.
Viêm gan siêu vi tối cấp (fulminant hepatitis):
Hầu hết các trường hợp viêm gan siêu vi tối cấp là do HAV và HBV, từ lúc khởi bệnh đến suy gan chỉ trong vòng 2-3 tuần lễ. Bệnh nhân có các triệu chứng của suy gan như vàng da, bệnh não gan, hội chứng gan – thận, rối loạn đông máu, rối loạn nước điện giải, rối loạn cân bằng acid – baz, nhiễm độc máu. Tỉ lệ tử vong cao, từ 25-90%.
Hình thái tổn thương: gan hoại tử toàn bộ, teo nhỏ còn 500-700g làm bao gan nhăn nhúm, mặt cắt mầu đỏ hoặc xanh mầu mật , mềm bở. Trên vi thể, toàn bộ tế bào gan trong các tiểu thuỳ bị hoại tử; khoảng cửa tương đối còn nguyên vẹn, thấm nhập một ít limphô bào và đại thực bào. (Hình 10)
Hình 10: Viêm gan tối cấp, gan teo nhỏ, bao gan nhăn (A); tế bào gan hoại tử nhiều làm cho khoảng cửa và tĩnh mạch trung tâm có vẻ xích lại gần nhau (B)
Tổn thương gan do rượu (alcoholic liver disease):
Tổn thương gan do rượu tương đối thường gặp, nhất là trong tình hình bia rượu được tiêu thụ tràn lan như hiện nay. Có 3 dạng tổn thương: gan ứ đọng mỡ, viêm gan rượu và xơ gan. Các tổn thương này có thể xuất hiện độc lập với nhau, không nhất thiết phải theo một trình tự.
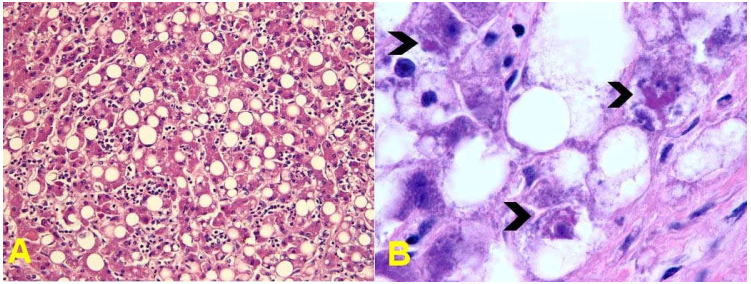
Gan ứ đọng mỡ (hepatic steatosis):
Chỉ sau một lần uống rượu kha khá, đã có thể thấy trong bào tương tế bào gan có những giọt mỡ nhỏ (còn gọi là tình trạng ứ đọng mỡ túi nhỏ: microvesicular steatosis). Ở những người nghiện rượu, các giọt mỡ trong bào tương lớn hơn, đẩy nhân lệch ra ngoại vi tế bào (còn gọi là tình trạng ứ đọng mỡ túi lớn: macrovesicular steatosis). Các tế bào gan ứ mỡ khởi đầu chỉ xuất hiện ở vùng trung tâm tiểu thùy, về sau có thể lan ra toàn bộ tiểu thùy. Hiện tượng hoá sợi bắt đầu xuất hiện quanh tĩnh mạch trung tâm, lan dần ra các mao mạch dạng xoang xung quanh. Trên đại thể, gan lớn, có thể đến 6 kg, mật độ mềm, mầu vàng óng. (Hình 11)
Hình 11: Gan ứ mỡ vàng óng (A); toàn bộ tế bào gan trong tiểu thuỳ bị ứ mỡ (B)
Viêm gan rượu (alcoholic hepatitis):
Hoại tử tế bào gan, thường xuất hiện rải rác tại vùng trung tâm tiểu thùy.
Thể Mallory: là thể vùi ái toan trong bào tương, tạo bởi các sợi keratin và protein rối nùi lại với nhau.
Thấm nhập BCĐNTT vào trong tiểu thùy và tập trung quanh các tế bào gan thoái hóa, nhất là những tế bào có chứa thể Mallory. Limphô bào và đại thực bào cũng đi vào khoảng cửa và tràn vào trong nhu mô.
Hoá sợi: trong viêm gan cấp do rượu, luôn có hiện tượng hóa sợi xung quanh các xoang mao mạch và tiểu tĩnh mạch. Do chuyển hoá sắt bị rối loạn ở người nghiện rượu nên đôi khi có tình trạng ứ đọng hemosiderin trong tế bào gan và tế bào Kupffer.
Hình 12: Viêm gan rượu, tiểu thuỳ thấm nhập tế bào viêm, tế bào gan ứ đọng mỡ (A); Thể Mallory (mũi tên, B).
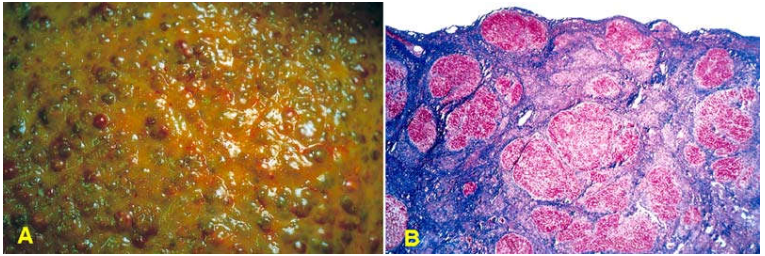
Xơ gan rượu
Là kết cục của những người nghiện rượu. Khởi đầu, gan xơ có kích thước lớn, nặng trên 2 kg, mầu nâu vàng; sau đó teo dần, nhăn nhúm và nặng không tới 1 kg. Xơ gan bắt đầu với sự hình thành các vách sợi đi từ tĩnh mạch trung tâm đến khoảng cửa, từ khoảng cửa này đến khoảng cửa kia. Các tế bào gan nằm kẹt giữa các vách sợi hoạt động tăng sinh tái tạo, hình thành nên các nốt nhỏ đồng đều (giai đoạn xơ gan nốt nhỏ). Các nốt phát triển lớn dần và có nốt đạt đến kích thước trên 2 cm đường kính. Các vách sợi càng phát triển thì gan càng teo lại. Vách sợi phân cắt các nốt, tạo ra tình trạng xơ gan hỗn hợp nốt lớn và nốt nhỏ. Trên vi thể, các vách sợi thấm nhập limphô bào và có chứa các ống mật tăng sinh phản ứng; có thể thấy hình ảnh tế bào gan ứ mật, nhưng hiếm khi thấy được thể Mallory ở giai đoạn này. (Hình 13)
Hình 13: Xơ gan rượu giai đoạn nốt nhỏ (A) Trên vi thể, các dải sợi (mầu xanh) bao quanh các nốt tế bào gan tái tạo (tiểu thuỳ giả) (B).
Tổn thương gan do dược phẩm và hoá chất
Gan là cơ quan chính giữ vai trò chuyển hoá và khử độc cho cơ thể, nên có thể bị tổn thương bởi hàng loạt dược phẩm và hoá chất khác nhau theo 3 cơ chế:
Dược phẩm và hoá chất có độc tính trực tiếp trên tế bào gan.
Dược phẩm và hoá chất không có độc tính, nhưng khi vào gan sẽ được chuyển hoá thành chất gây độc cho tế bào gan.
Dược phẩm và hoá chất đóng vai trò của một hapten, biến protein tế bào gan thành kháng nguyên, kích thích phản ứng miễn dịch gây tổn thương tế bào gan.
Các dược phẩm và hoá chất độc với gan được phân thành 2 nhóm:
Nhóm có độc tính dự đoán được, thí dụ như acetaminophen, rượu, tetra-chlorur carbon (CCl4); nếu sử dụng đến 1 liều nào đó hoặc đủ lâu thì chắc chắn sẽ làm tổn thương tế bào gan.
Nhóm có độc tính không thể dự đoán, thí dụ như sulfonamid, allopurinol, aspirin, v.v. Các thuốc này chỉ gây độc cho tế bào gan của những người có phản ứng đặc ứng (idiosyncratic reaction) mà ta không thể đoán trước được.
Hình 14: Hoại tử trung tâm tiểu thuỳ gan do quá liều thuốc hạ sốt acetaminophen.
Hình thái tổn thương gan do dược phẩm và hoá chất rất đa dạng, gồm có gan ứ đọng mỡ, viêm gan cấp tính và mãn tính, hoại tử trung tâm tiểu thuỳ tế bào gan, hoại tử gan toàn bộ, xơ gan, tổn thương mạch máu gan (tắc tĩnh mạch trên gan, xoang máu trong gan). (Hình 14)
Tổn thương gan do ứ mật
Dịch mật do gan tiết ra, là một dung dịch có chứa bilirubin trực tiếp (bilirubin kết hợp), acid mật, phospholipid, cholesterol và các chất điện giải; rất cần thiết cho sự hấp thu mỡ tại ruột non. Tình trạng ứ mật có thể xảy ra do các bệnh lý tại gan, gọi là ứ mật trong gan; hoặc do tắc nghẽn ống mật (do viêm xơ hoá, sỏi, u), gọi là ứ mật ngoài gan. Hậu quả của tình trạng ứ mật là tế bào gan bị tổn thương, tiến triển dần đến xơ gan.
Hình thái tổn thương:
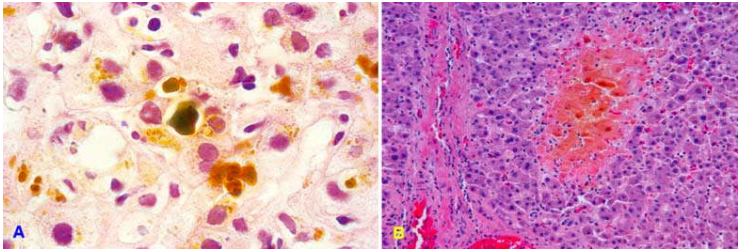
Đặc trưng của tình trạng ứ mật là sự hiện diện của sắc tố mật mầu nâu xanh trong tế bào gan và các tiểu quản mật, khởi đầu tập trung ở vùng trung tâm tiểu thuỳ; nhưng sẽ lan dần ra vùng ngoại vi nếu tình trạng ứ mật tiếp diễn, khi đó có thể thấy thêm hình ảnh hoại tử tế bào gan rải rác và ứ đọng mật trong tế bào Kupffer ở thành mao mạch dạng xoang. (Hình 15)
Trong ứ mật ngoài gan, gan sưng to, có mầu nâu xanh của sắc tố mật. Trên vi thể, trung tâm tiểu thuỳ có hình ảnh ứ mật trong tế bào gan và tiểu quản mật; khoảng cửa phù nề, thấm nhập tế bào viêm đơn nhân, các ống mật tăng sinh, giãn rộng, chạy ngoằn ngoèo, lòng ống chứa mật cô đặc. Các ống mật này có thể vỡ tạo thành các hốc chứa mật, bao quanh bởi các tế bào gan thoái hoá. Các khoảng cửa dần dần hoá sợi, tạo ra các vách sợi nối nhau, dẫn đến xơ gan nốt nhỏ.
Liên hệ lâm sàng:
Biểu hiện của ứ mật trên lâm sàng là tình trạng vàng da, ngứa, nổi các u vàng trên da (xanthoma) và hội chứng kém hấp thu.
Hình 15: Ứ mật trong tế bào gan và tiểu quản mật (A), Hốc chứa mật giữa các tế bào gan (B)
Tổn thương gan do rối loạn huyết động học
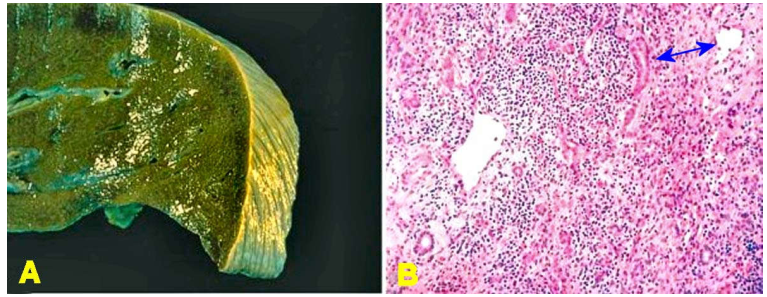
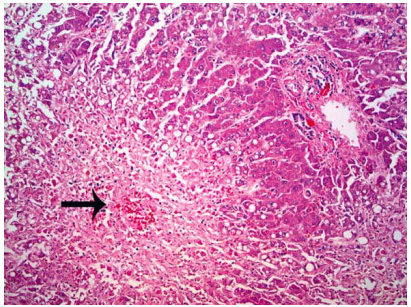
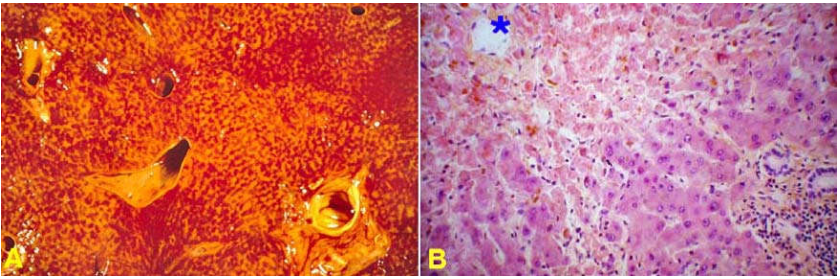
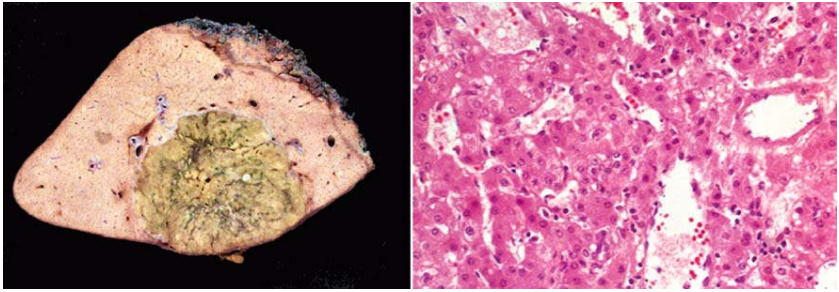
Thường gặp nhất là tình trạng gan sung huyết tĩnh do suy tim phải. Gan hơi sưng, màu tím đỏ, mặt cắt giống như hạt cau, nên còn gọi là gan “hạt cau”. Trên vi thể, các tế bào gan ở trung tâm tiểu thuỳ bị hoại tử do bị thiếu oxy nhiều hơn trong khi các tế bào gan quanh khoảng cửa vẫn còn nguyên vẹn. (Hình 16)
Hình 16: Gan “hạt cau” (A); Hoại tử trung tâm tiểu thuỳ (*) do thiếu oxy (B)
Xơ gan (cirrhosis):
Xơ gan là một vấn đề lớn của y tế cộng đồng nước ta, do có liên quan đến vấn đề nghiện rượu và viêm gan siêu vi.
Cơ chế bệnh sinh:
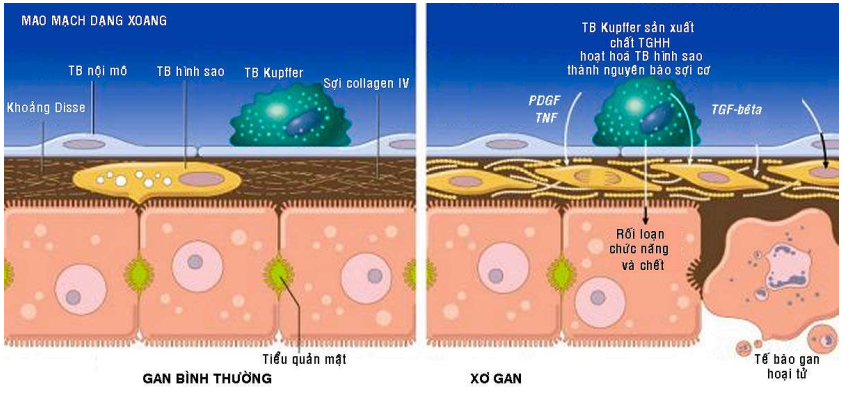
Biến đổi chính trong cơ chế gây xơ gan là tình trạng hoá sợi tiến triển lan toả toàn bộ gan và sự tái tổ chức hệ thống vi tuần hoàn trong gan (Hình 17). Ở gan bình thường, các sợi collagen týp I và III tập trung trong khoảng cửa và xung quanh tĩnh mạch trung tâm tiểu thùy; các bè tế bào gan thì được nâng đỡ bởi một khung lưới sợi collagen týp IV nằm trong khoảng Disse. Trong xơ gan, có sự tăng tổng hợp các sợi collagen typ I và III, tạo thành các vách sợi. Các mạch máu tân sinh trong vách sợi sẽ kết nối với các mạch máu trong khoảng cửa và tĩnh mạch trên gan, hình thành một lối đi vòng cho máu (bypass) không qua nhu mô gan. Sự tăng tổng hợp các sợi collagen trong khoảng Disse sẽ làm bít các “của sổ” tế bào nội mô của mao mạch dạng xoang, gây cản trở cho sự trao đổi chất giữa tế bào gan và huyết tương, làm suy yếu chức năng tổng hợp các protein quan trọng của tế bào gan (albumin, yếu tố đông máu, lipoprotein, v.v.), và làm tăng kháng lực mạch trong nhu mô gan (dẫn đến tăng áp lực tĩnh mạch cửa, cổ trướng, trĩ, v.v.).
Hình 17: Cơ chế gây xơ gan
Các sợi collagen trong xơ gan được tạo ra chủ yếu bởi các tế bào hình sao (tế bào Ito) nằm trong khoảng Disse. Bình thường tế bào này có chức năng dự trữ vitamin A cho cơ thể.
Trong quá trình phát triển xơ gan, dưới tác động của các trung gian hoá học (PDGF, TNF, TGF bêta, v.v.) tiết ra bởi các tế bào viêm mãn tính và các tế bào của nhu mô gan bị thương tổn (như tế bào gan, tế bào Kupffer, tế bào nội mô, tế bào biểu mô ống mật); các tế bào hình sao sẽ được hoạt hoá, tăng sinh và biến đổi thành các nguyên bào sợi cơ (myofibroblast), có khả năng sản xuất ra các sợi collagen.
Bên cạnh hoạt động tạo sợi, các tế bào gan còn sống sót sẽ tăng cường hoạt động tăng sinh, tạo ra các nốt tái tạo, bao quanh bởi mô sợi. Kết cuộc gan trở thành một mô sợi chứa các nốt tế bào gan, hệ thống vi tuần hoàn cung cấp máu cho tế bào gan cũng như khả năng sản xuất các protein của tế bào gan bị tổn hại trầm trọng. Mặt khác, mô sợi cũng phá huỷ các ống mật trong khoảng cửa, dẫn đến tình trạng ứ mật; các tế bào biểu mô ống mật còn sống sót sẽ tăng sinh phản ứng, tạo ra các ống mật mới với cấu trúc khá thô sơ (còn gọi là ống mật giả).
Nguyên nhân:
Xơ gan có thể do rất nhiều nguyên nhân khác nhau, tại gan hoặc ngoài gan, như: viêm gan siêu vi, ngộ độc, nghiện rượu, ứ mật, các bệnh chuyển hoá, suy tim; một số trường hợp xơ gan không có nguyên nhân rõ rệt (cryptogenic cirrhosis). Trong các nguyên nhân nói trên; nghiện rượu, viêm gan siêu vi và ứ mật giữ vị trí hàng đầu gây xơ gan với tỉ lệ lần lượt là 60%, 10% và 5% .
Hình thái tổn thương:
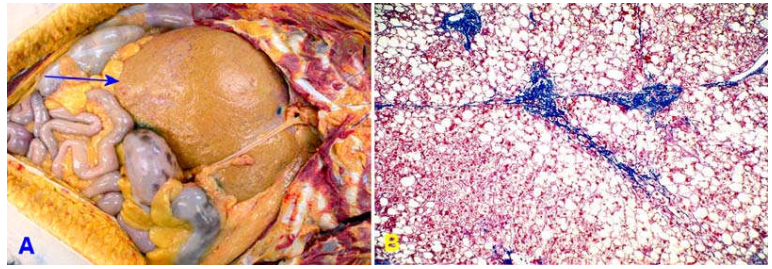
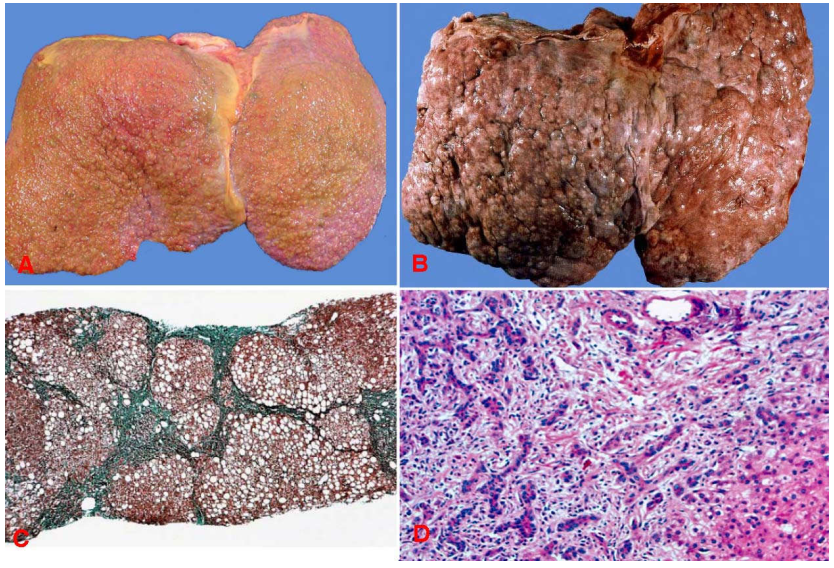
Theo truyền thống, xơ gan được phân biệt thành 2 dạng đại thể, xơ gan nốt nhỏ (nốt
Hình 18: Xơ gan nốt nhỏ (A); Xơ gan nốt lớn (B); Nhuộm Trichrome cho thấy rõ các nốt tái tạo trong đó có nhiều tế bào gan ứ đọng mỡ, được bao quanh bởi mô sợi (C); Trong vách sợi, có thấm nhập tế bào viêm và tăng sinh phản ứng các ống mật (D).
Liên hệ lâm sàng:
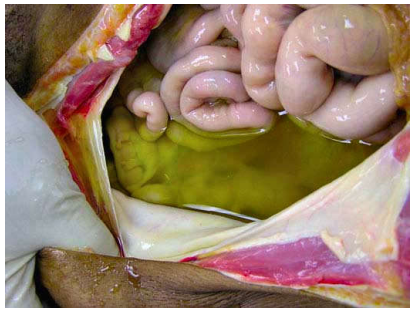
Từ cơ chế bệnh sinh đã trình bày trên, có thể hiểu được các triệu chứng lâm sàng của xơ gan như tăng áp lực tĩnh mạch của, trướng nở tĩnh mạch thực quản, cổ trướng, suy chức năng gan, rối loạn đông máu, v.v. (Hình 19)
Hình 19: Tràn dịch màng bụng (cổ trướng) do xơ gan
U gan
U gan có thể lành tính hoặc ác tính. Đối với u ác tính, u thứ phát do di căn đến gan thường gặp hơn u nguyên phát, và trong các ung thư gan nguyên phát thì carcinôm tế bào gan là loại thường gặp nhất.
U lành mạch máu dạng hang
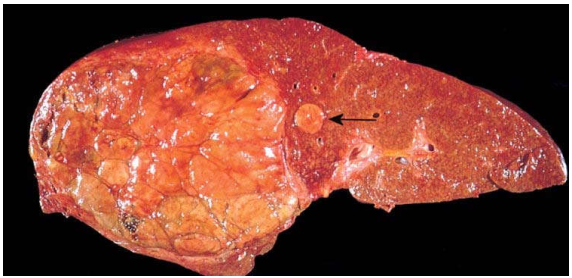
Là loại u gan lành tính thường gặp nhất, có cấu tạo vi thể giống u lành mạch máu ở nơi khác (xem chương bệnh lý tim mạch). U thường nhỏ hơn 2cm, mầu đỏ tím, mềm, nằm trong vùng nhu mô dưới bao gan (Hình 20). Chỉ can thiệp phẫu thuật khi u lớn, có nguy cơ vỡ qua bao gan.
Hình 20: U lành mạch máu dạng hang, nằm dưới bao gan (A); cấu tạo vi thể là các xoang mạch giãn rộng,chứa đầy hồng cầu (B)
U tuyến tế bào gan (liver cells adenoma):
Là một loại u lành tính hay gặp ở phụ nữ trẻ có dùng thuốc ngừa thai uống; u sẽ thoái triển khi ngừng thuốc.
U mầu vàng nâu, giới hạn rõ, thường nằm trong vùng nhu mô dưới bao gan, kích thước từ vài cm đến hàng chục cm. Trên vi thể, u cấu tạo bởi các dải tế bào giống tế bào gan bình thường, phân bố mạch máu phong phú nhưng không sắp xếp được thành cấu trúc tiểu thuỳ gan, không có tĩnh mạch trung tâm và khoảng cửa. (Hình 21)
U tuyến tế bào gan cần được lưu ý ở chỗ nó có thể gây nhầm lẫn với ung thư gan, và do có vị trí dưới bao gan nên có thể vỡ (nhất là khi có thai) gây xuất huyết trong ổ bụng trầm trọng.
Hình 21: U tuyến nằm ngay dưới bao gan, tế bào u giống tế bào gan bình thường, nhiều mạch máu.
Carcinôm tế bào gan (hepatocellular carcinoma):
Dịch tễ học:
Xuất độ carcinôm tế bào gan (CTBG) ở các nước Đông nam Á cao hơn hẳn các nước Âu Mỹ (thí dụ xuất độ CTBG ở Trung quốc là 36/100.000 dân, so với Mỹ là 5/100.000 dân), có lẽ do liên quan với tình trạng nhiễm HBV khá cao tại đây. Một đứa trẻ nhiễm HBV từ mẹ lúc chào đời, đến tuổi trưởng thành sẽ có nguy cơ bị CTBG tăng gấp 200 lần so với người bình thường. Ở Mỹ, xuất độ CTBG trong 20 năm vừa qua đã tăng lên gấp 3 lần, mặc dù tại đây không có độ lưu hành cao của HBV, có thể do vai trò của xơ gan (chiếm 90% bệnh nhân CTBG) và tình trạng nhiễm HCV.
CTBG xảy ra ở giới nam nhiều hơn giới nữ, với tỉ lệ thay đổi từ 2/1 đến 8/1. Ghi nhận ung thư tại Bệnh viện Ung bướu TP.HCM và Bệnh viện K Hà nội (2004-08) cho thấy CTBG đứng hàng thứ 2 và 3 ở giới nam, thứ 7 ở giới nữ.
Hình thái tổn thương:
Đại thể: có 3 dạng, một ổ, đa ổ hoặc thâm nhiễm lan toả, có khi toàn bộ gan. Cả 3 dạng đều làm gan lớn; u có mầu lạt hơn nhu mô gan xung quanh, mật độ mềm bở, thường có kèm xuất huyết và hoại tử. CTBG có khuynh hướng xâm nhập mạnh vào các mạch máu, u có thể phát triển vào trong lòng tĩnh mạch cửa và tĩnh mạch chủ dưới. (Hình 22)
Vi thể: CTBG có thể biệt hoá tốt, vừa hoặc kém. Đối với loại biệt hoá tốt và vừa, các tế bào u còn giữ được ít nhiều đặc điểm của tế bào gan, hợp thành cấu trúc dạng bè (bắt chước bè gan Remak) hoặc cấu trúc dạng túi tuyến, lòng túi tuyến có thể chứa mật do tế bào u sản xuất. CTBG phát triển lan rộng dần trong mô gan hoặc có thể tạo ra những nốt vệ tinh. Ở giai đoạn muộn, CTBG cho di căn theo đường máu lên phổi, theo đường bạch huyết đến các hạch rốn gan, quanh tuyến tuỵ và động mạch chủ. (Hình 23)
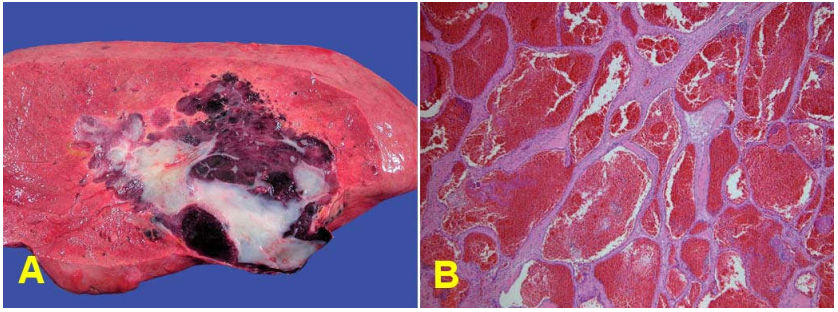
Hình 22: CTBG ở thuỳ phải gan, với 1 nốt vệ tinh (mũi tên)
Hình 23: Vi thể CTBG, các tế bào u tạo thành túi tuyến trong lòng chứa mật (1), tế bào u dị dạng, có phân bào (2) so với tế bào gan bình thường (3) (A); tế bào u tạo thành bè (4) (B).
Liên hệ lâm sàng: trong giai đoạn đầu của CTBG, bệnh nhân có thể có một số triệu chứng không đặc hiệu như đau lâm râm vùng hạ sườn phải, cảm giác khó ở, mệt mỏi, sụt cân, Khi u đã lớn, có thể sờ thấy gan to, chắc.
Do hiện tượng giải ức chế gen, tế bào u có thể tái sản xuất alpha fetoprotein (AFP); một bệnh nhân mà kết quả siêu âm cho thấy có 1 khối choán chỗ trong gan, kết hợp với hàm lượng AFP/máu > 500ng/ml thì hầu như chắc chắn đó là CTBG; tuy nhiên khoảng 20% bệnh nhân CTBG không có AFP tăng, do đó một kết quả AFP âm tính thì chưa đủ để loại trừ CTBG. Kết quả điều trị CTBG rất khiêm tốn, vì đa số khi phát hiện thì u đã lớn hoặc do u xuất hiện trên nền xơ gan, không thể chỉ định phẫu thuật; hoá trị và xạ trị không có vai trò trong điều trị CTBG. Tiên lượng sống thêm 5 năm đối với u có kích thước 2 – 5cm là 40%, giảm xuống còn 10% đối u lớn hơn 5 cm.
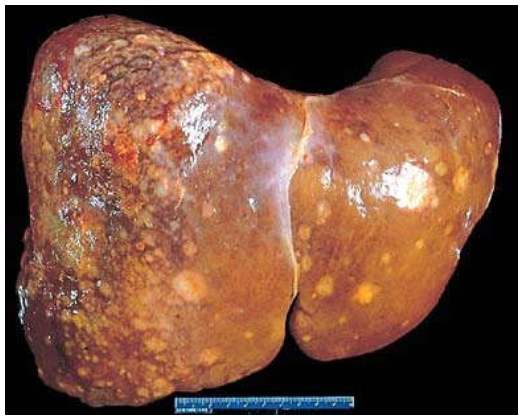
Ung thư di căn gan
Ung thư di căn gan gặp nhiều hơn ung thư gan nguyên phát. Ung thư của bất kỳ nơi nào trong cơ thể cũng có thể di căn đến gan, nhưng thường gặp nhất là các di căn từ ung thư đường tiêu hoá. Dạng đại thể của ung thư di căn thường là tổn thương đa ổ, ở cả 2 thuỳ gan, có cấu tạo vi thể giống như u nguyên phát. (Hình 24)
Hình 24: Tổn thương đa ổ, ở cả 2 thuỳ trong ung thư di căn gan