BS. Trần Văn Vũ
Định nghĩa
Hội chứng thận hư là biểu hiện lâm sàng của bệnh cầu thận, do nhiều nguyên nhân, làm thay đổi tính thấm của màng đáy cầu thận đối với chất đạm, đặc trưng bằng tiểu đạm, tiểu lipid, giảm albumin máu, tăng lipid máu, phù và những rối loạn chuyển hóa khác.
Nguyên nhân
Chẩn đoán hội chứng thận hư là nguyên phát khi loại trừ trên lâm sàng và xét nghiệm các nguyên nhân gây thứ phát.
Nguyên nhân gây hội chứng thận hư nguyên phát
- Bệnh cầu thận sang thương tối thiểu
- Viêm cầu thận màng, là nguyên nhân gây hội chứng thận hư thường gặp ở người trưởng thành tại các nước đang phát triển
- Xơ chai cầu thận khu trú từng vùng
- Viêm cầu thận tăng sinh màng
- Viêm cầu thận tăng sinh trung mô.
Nguyên nhân gây hội chứng thận hư thứ phát
- Bệnh lí di truyền, bệnh lí chuyển hóa, bệnh tự miễn, bệnh ác tính, bệnh nhiễm trùng, nhiễm kí sinh trùng, thuốc, độc chất,…
Chẩn đoán
Công việc chẩn đoán
- Hỏi bệnh sử
- Thời gian xuất hiện phù
- Lượng nước tiểu mỗi ngày
- Trọng lượng: trước đây và hiện tại
- Các triệu chứng kèm theo: mệt mỏi, chán ăn, khó thở, sốt,…
- Hỏi về tiền căn bản thân và gia đình: có mắc bệnh đái tháo đường, lupus ban đỏ hệ thống, viêm gan siêu vi B, C, bệnh ác tính,…
Khám lâm sàng
- Phù: ở thể điển hình, phù là triệu chứng nổi bật. Phù có đặc điểm- toàn thân, diễn tiến nhanh và nặng, có thể tràn dịch đa màng (màng bụng, màng phổi, màng tim, màng tinh hoàn, phù não).
- Tiểu ít: đi kèm với phù là tiểu ít, lượng nước tiểu thường dưới 500 mL/ngày hoặc ít hơn.
- Cân nặng: tăng cân nhanh, có thể tăng lên đến 10 kg hoặc hơn.
- Toàn thân: mệt mỏi, da xanh, ăn kém.
- Tìm các biến chứng nhiễm trùng: viêm da, viêm phổi,…
Xét nghiệm
Xét nghiệm thường quy: huyết đồ, tiền phẫu, đường huyết, BUN, creatinin máu, ion đồ, SGOT, SGPT, siêu âm bụng, siêu âm tim (nếu có nghi ngờ tràn dịch màng tim), X-quang phổi.
Xét nghiệm đặc hiệu để chẩn đoán:
+ Chẩn đoán xác định: albumin máu, protid máu, điện di đạm máu, bilan lipid (triglyceride, HDL-C, LDL-c, cholesterol), đạm niệu 24 giờ, soi nước tiểu.
+ Chẩn đoán nguyên nhân: sinh thiết thận, ANA, Antids DNA, C3, C3, HbsAg, anti HCV, HIV* Marker ung thư như: CEA, AFP, CA 19.9, CA 125, CA 15-3, PSA, scc, CA72-4, NSE, CYPRA 21-1,…
Chẩn đoán xác định
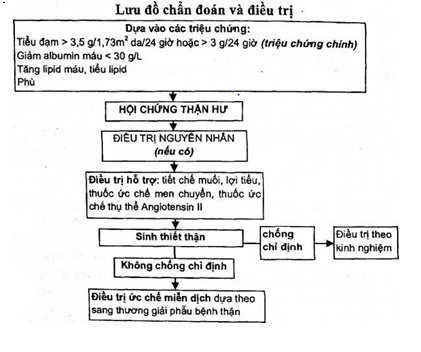
Dựa vào các triệu chứng: tiểu đạm > 3,5 g/l,73m2da/24 giờ hoặc > 3 g/24 giờ; giảm albumin máu < 30 g/L; tăng lipid máu > 6,5 mmoL/ìít, tiểu lipid (trụ mỡ, hạt mỡ lưỡng chiết); phù.
Trong các triệu chứng trên, tiểu đạm là tiêu chuẩn chính để xác định hội chứng thận hư, các triệu chứng còn lại có thể ở những mức độ khác nhau hoặc không có.
Chẩn đoán thể lâm sàng
- Hội chứng thận hư thể đơn thuần: có đầy đủ các tiêu chuẩn chẩn đoán hội chứng thận hư, không có tăng huyết áp, đái máu hoặc suy thận kèm theo.
- Hội chứng thận hư thể không đơn thuần: ngoài các tiêu chuẩn chẩn đoán hội chứng thận hư, còn phối hợp với tăng huyết áp, đái máu đại thể hoặc vi thể, hoặc suy thận kèm theo.
Chẩn đoán mô bệnh học
Ở người lớn hội chứng thận hư, sinh thiết thận giúp chẩn đoán, hướng dẫn điều trị và tiên lượng bệnh.
Chẩn đoán biến chứng
- Nhiễm khuẩn: các nhiễm khuẩn cấp hoặc mãn tính, đặc biệt hay gặp là:
- Viêm mô tế bào
- Viêm phúc mạc
- Tắc mạch (huyết khối)
- Tắc tĩnh mạch thận cấp tính hoặc mãn tính + Tắc tĩnh mạch và động mạch ngoại vi: tắc tĩnh động mạch chậu, tĩnh mạch lách.
- Tắc mạch phổi: hiếm gặp
- Rối loạn điện giải
- Tổn thương thận cấp
- Suy dinh dưỡng
- Biến chứng do dùng thuốc: biến chứng do sử dụng corticoid kéo dài, biến chứng do dùng các thuốc ức chế miễn dịch khác hoặc biến chứng do dùng lợi tiểu.
- Bệnh thận mạn tính
Điều trị
Nguyên tắc
Điều trị bệnh căn nguyên (nếu có). Điều trị hỗ trợ và biến chứng của hội chứng thận hư.
Điều trị đặc hiệu bằng thuốc ức chế miễn dịch trong hội chứng thận hư nguyên phát.
Điều trị theo kinh nghiệm.
Những biện pháp chung để kiểm soát đạm niệu.
Điều trị bệnh căn nguyên
Trong hội chứng thận hư thứ phát, một số nguyên nhân nếu điều trị khỏi hoặc loại bỏ thì hội chứng thận hư sẽ khỏi: hội chứng thận hư thứ phát do nguyên nhân nhiễm trùng, hội chứng thận hư thứ phát do thuốc hoặc dị nguyên…
Điều trị hỗ trợ và biến chứng của hội chứng thận hư
Điều trị phù
Tiết chế muối:
2-3 g/ngày (không dùng thêm muối, không ăn thức ăn đã chế biến sẵn).
Thuốc lợi tiểu
Chỉ định khi: phù không đáp ứng với tiết chế muối; phù nhiều gây phù giác mạc, khó thở, ảnh hưởng đến sinh hoạt; đang bị nhiễm trùng.
Cách dùng: dùng lợi tiểu uống hoặc tiêm mạch, tăng dần đến liều tối đa. Ưu tiên dùng lợi tiểu loại kháng aldosteron như spironolactone (verospirone, aldactone) hoặc phối hợp với hirosemide. Liều dùng verospirone bắt đầu từ 25 mg/ngày hoặc hirosemid bắt đầu từ 20 mg/ngày, tùy theo đáp ứng của bệnh nhân để điều chỉnh liều lợi tiểu, cần phải theo dõi số lượng nước tiểu, cân nặng hàng ngày và xét nghiệm điện giải đồ máu.
Truyền albumin
Chỉ truyền albumin cho những bệnh nhân phù nhiều và giảm thể tích tuần hoàn gây hạ huyết áp tư thế. Nếu albumin huyết thanh giảm < 25 g/1 tốt nhất là dùng albumin 20% hoặc 25% lọ 50 mL, 100 mL. Nếu albumin < 20 g/L có thể dùng albumin 20% loại 100 mL.
Điều trị tăng lipid máu
Điều trị tăng lipid máu ở hội chứng thận hư còn chưa thống nhất. Hầu hết các trường hợp, lipid máu sẽ trở về bình thường khi hội chứng thận hư lui bệnh. Chỉ điều trị những bệnh nhân có rối loạn lipid kéo dài và những bệnh nhân có nguy cơ cao bệnh tim mạch (tiền sử gia đình có người mắc bệnh tim mạch, hút thuốc, tăng huyết áp, có sẵn bệnh mạch vành), điều trị tránh nguy cơ bị viêm tụy cấp do triglyceride tăng quá cao.
Điều trị nhiễm trùng
Khi nghi ngờ có nhiễm trùng phải điều trị kháng sinh mạnh ngay. Những trường hợp có nguy cơ cao (trẻ em, người già): dùng kháng sinh dự phòng, chích ngừa vaccine, hoặc truyền globulin miễn dịch. Dựa vào kháng sinh đồ để cho kháng sinh phù hợp. Nếu cần thiết cần giảm liều hoặc ngừng corticoid và ức chế miễn dịch nếu nhiễm trùng nặng, khó kiểm soát.
Điều trị biến chứng tắc mạch
Điều trị phòng ngừa: tránh nằm bất động hoặc giảm thể tích tuần hoàn. Nếu có tiền sử huyết khối tắc mạch trước và có các yếu tố nguy cơ khác thì phải dùng kháng đông dự phòng. Điều trị huyết khối: thuốc kháng đông phải dùng lâu dài, tới khi hội chứng thận hư ổn định.
Điều trị giảm thể tích tuần hoàn và tổn thương thận cấp
Tiểu đạm nhiều và albumin máu giảm nặng làm giảm thể tích tuần hoàn gây hạ áp tư thế hoặc trụy tuần hoàn mặc dù không dùng lợi tiểu. Tổn thương thận cấp do nguyên nhân này đáp ứng tốt với truyền albumin ưu trương hoặc những loại dịch khác làm tăng thể tích huyết tương. Một số bệnh nhân tồn thương thận cấp không giảm thề tích tuần hoàn mà do phù nề mô kẽ hoặc tắc nghẽn trong ống thận có đáp ứng tốt với lợi tiểu quai.
Suy dinh dưỡng
Năng lượng cần đạt từ > 35 kcal/kg/ngày.
Đạm: ăn hạn chế (nếu không suy thận: 1 g/kg/ngày + lượng đạm mất theo nước tiểu; suy thận: 0,6-0,8 g/kg/ngày + lượng đạm mất theo nước tiểu).
Truyền đạm hoặc albumin không thích hợp vì giá đắt tiền và mất nhanh theo nước tiểu. Bổ sung thêm vitamin D nếu thiếu.
Điều trị theo kinh nghiệm
(khi chưa có kết quả mô bệnh học sinh thiết thận việc điều trị ức chế miễn dịch dựa theo khuyến cáo của Bộ Y tế năm 2015).
Trường hợp chẩn đoán xác định là hội chứng thận hư nguyên phát nhưng không sinh thiết thận được (do chống chỉ định sinh thiết thận, bệnh nhân không đồng ý hoặc phù quá nhiều) thì tiến hành điều trị khởi đầu có thể áp dụng theo phác đồ dưới đây bằng corticoid như đối với sang thương tối thiểu:
– Corticoid (prednisolone, prednisone, methyprednisolone, trong đó 4 mg methyprednisolone tương đương với 5 mg prednisolone)
+ Liều tấn công: prednisolone 5 mg dùng liều 1- mg/kg/ngày kéo dài 1-2 tháng, uống cả liều vào 1 lần trước 8 giờ sáng sau ăn no (liều tấn công corticoid không được vượt quá 80 mg prednisolone/ngày).
+ Liều củng cố (bắt đầu khi protein niệu 24 giờ âm tính): prednisolone 5 mg dùng liều 0,5 mg/kg/ngày, kéo dài 4-6 tháng.
+ Liều duy trì: prednisolone 5-10 mg/ngày dùng cách ngày, kéo dài hàng năm.
+ Cần theo dõi các biến chứng như: nhiễm khuẩn, tăng huyết áp, đái tháo đường, xuất huyết tiêu hóa, rối loạn tâm thần, hội chứng giả Cushing,…
■ Thuốc ức chế miễn dịch khác
Trong trường hợp đáp ứng kém với corticoid, không đáp ứng, hay tái phát hoặc có suy thận kèm theo nên phối hợp điều trị với một trong số các thuốc giảm miễn dịch dưới đây. Nếu bệnh nhân không đáp ứng, hoặc có tác dụng phụ của thuốc không dự phòng được, nên xét chỉ định sinh thiết thận để hướng dẫn điều trị theo tổn thương bệnh học.
+ Cyclophosphamide (50 mg): dùng liều 2-2,5 mg/Kg/ngày, tấn công 4-8 tuần. Khi protein niệu âm tính thì duy trì 50mg/ngày trong thời gian 4-8 tuần, cần theo dõi và duy trì số lượng bạch cầu không dưới 4,5 giga/lit.
+ Chlorambucil 2 mg: dùng liều 0,15-0,2 /mg/kg/ngày, kéo dài 4-8 tuần, sau đó duy trì liều 0,1 mg/kg/ngày.
+ Azathioprine (50 mg): dùng liều 1-2 mg/kg/ngày. cần theo dõi số lượng bạch cầu và tiểu cầu.
+ Cyclosporine A (25 mg, 50 mg, 100 mg): dùng liều 3- 5mg/kg/ngày, uống chia hai lần, trong thời gian 6-12 tháng hoặc hơn nữa tùy từng trường hợp.
+ Mycophenolate mofetil (250 mg, 500 mg) hoặc mycophenolate acid (180 mg, 360 mg, 720 mg): dùng liều 1-2 g/ngày (uống chia 2 lần mỗi ngày) trong 6 đến 12 tháng.
Lưu ý: Các thuốc ức chế miễn dịch trên được dùng khi bệnh nhân không có đáp ứng với corticoid hoặc có nhiều tác dụng phụ, cần phải giảm liều hoặc ngừng corticoid.
Điều trị ức chế miễn dịch trong hội chứng thận hư nguyên phát (dự theo kết quả mô bệnh học sinh thiết thận)
Điều trị hội chứng thận hư do sang thương tối thiểu (Minimal change disease – MCD)
Điều trị lần đầu
Prednisone 1 mg/kg/ngày (tối đa 80 mg) hoặc prednisone 2 mg/kg/cách ngày (tối đa 120 mg) đến khi hết đạm niệu, điều trị tối thiểu 4 tuần, có thể kéo dài tới 16 tuần trước khi cho là kháng corticoid. Tiếp theo: 2 mg/kg/cách ngày/4 tuần hoặc giảm 5 mg mỗi tuần. Giảm dần trong 2- 3 tháng. Ngưng đột ngột corticoid hoặc giảm liều nhanh ngay sau lui bệnh có thể gây tái phát.
Tái phát không thường xuyên
(đáp ứng với corticoid lần đầu nhưng tái phát < 2 lần/6 tháng sau khi ngưng thuốc): điều trị như lần đầu.
Nếu tái phát xảy ra trong khi đang giảm liều
Phải tăng liều prednisone tới mức tạo được lui bệnh, sau đó giảm liều nhanh tới mức mức tái phát xảy ra thì giảm chậm lại để tránh tái phát.
Tái phát thường xuyên
(đáp ứng với corticoid lần đầu nhưng tái phát > 2 lần/6 tháng sau khi ngưng thuốc) hoặc lệ thuộc corticoid (đạm niệu tăng lại khi đang giảm liều corticoid hoặc sau ngưng thuốc trong vòng 1 tháng):
- Cách 1: Điều trị như lần đầu sau đó dùng prednisone liều thấp cách ngày lâu dài để duy trì lui bệnh.
- Cách 2: Điều trị với prednisone đến khi hết đạm niệu. Tiếp theo: cyclophosphamide 2-2,5 mg/kg/ngày (hoặc chlorambucil 0,1- 0,2 mg/kg/ngày)/8-12 tuần. Tổng liều cyclophosphamide < 2c mg/kg và chlorambucil <10 mg/kg để tránh độc tuyến sinh dục.
Nếu vẫn tái phát sau khi điều trị với cyclophosphamide 1 I thay thế cho cyclophosphamide ờ người trẻ (tránh gây độc ti sinh dục) thì dùng CNIS.
- Cyclosporine A: 3-5 mg/kg/ngày (chia làm 2 lần trong ngày,, điều chỉnh theo nồng độ CsA lúc đói. Cyclosporine dùng lâu ngày gây độc thận và thường do khi ngưng thuốc thì bệnh tái phát, nên khuyến cáo phải dùng kéo dài 1 năm. Nếu sau 3-4 tháng điều trị không đáp ứng thì ngưng thuốc. Hoặc
- Tacrolimus 0,05-0,1 mg /kg/24 giờ (chia làm 2 lần trong ngày). Sau 3 tháng hồi phục ổn định, giảm dần liều để đạt được liều tối thiểu mà vẫn duy trì sự thuyên giảm, trong 1-2 năm.
Nếu bệnh nhân không dung nạp với corticoid, cyclophosphamide và/hoặc CNIs (cyclosporine và tacrolimus)
Mycophenolate mofetil (MMF) 500-1000 mg (hai lần trong ngày) trong 1-2 năm.
Kháng corticoid
ít gặp, thường do chẩn đoán lầm với xơ cầu thận khu trú từng vùng (do giới hạn số cầu thận khi sinh thiết), cần sinh thiết lại để xác định chẩn đoán. Điều trị như tái phát thường xuyên hoặc lệ thuộc corticoid.
Điều trị hội chứng thận hư do xơ chai cầu thận khu trú từng vùng (focal and segmental glomerulosclerosis – FSGS).
Điều trị lần đầu
Prednisone lmg/kg/ngày (tối đa 80 mg) hoặc prednisone 2 mg/kg/cách ngày (tối đa 120 mg), điều trị tối thiểu 4 tuần, có thể kéo dài tới 16 tuần.
- Nếu đáp ứng điều trị: giảm liều dần trong 6 tháng.
- Nếu không đáp ứng điều trị: giảm nhanh trong 4-6 tuần.
Nếu có chống chỉ định tương đối hoặc không dung nạp đến corticosteroid liều cao (tiểu đường không kiểm soát được, điều kiện tâm thần, loãng xương nghiêm trọng,…) thì liệu pháp CNIs (cyciosporine và tacroiimus) được coi là phương pháp điều trị đầu tiên cho bệnh nhân.
Đáp ứng corticoid nhưng tái phát hoặc lệ thuộc corticoid
dùng thuốc độc tế bào để duy trì lui bệnh, thời gian không quá 3 tháng (giống điều trị tái phát trong MCD).
Kháng corticoid
Cyclosporine 3-5 mg/kg/ngày trong 4-6 tháng.
- Nếu đáp ứng: kéo dài thời gian điều trị đề duy trì lui bệnh > 12 tháng rồi giảm dần.
- Nếu không đáp ứng hoặc không dung nạp cyclosporine, sẽ được điều trị bằng sự kết hợp của mycophenolate mofetil (MMF) và dexamethasone liều cao.
Bệnh cầu thận màng (Idiopathic membranous nephropathy— IMN)
Điều trị lần đầu
- Liệu pháp điều trị ban đầu của IMN gồm corticosteroid và các chất alkylating (chlorambucil, cyclophosphamide) đường uống trong 6 tháng.
+ Tháng 1: Methylprednisolone (1 g/ngày) truyền tĩnh mạch trong 3 ngày liền, sau đó uống methyprednisolone (0,5 mg/kg/ngày) trong 27 ngày.
+ Tháng 2; uống chlorambucil (0,15-0,2 mg/kg/ngày) hoặc uống cyclophosphamide (2,0 mg/kg/ngày) trong 30 ngày. Ưu tiên sử dụng cyclophosphamide hơn là chlorambucil để điều trị ban đầu.
+ Tháng 3: lặp lại tháng 1
+ Tháng 4: lặp lại tháng 2
+ Tháng 5: lặp lại tháng 1
+ Tháng 6: lặp lại tháng 2
- Không sử dụng liệu pháp ức chế miễn dịch ờ bệnh nhân có SCr >43,5 mg/dl hoặc eGFR < 30 mL/phút/l,73m2, giảm kích thước thận trên siêu âm (ví dụ chiều dài < 8 cm) và những bệnh nhiễm khuẩn nặng hoặc có thể đe dọa đến mạng sống.
Các phác đồ thay thế cho liệu pháp ban đầu của BVCV
Liệu pháp CNI
Cyclosporine: 3,5-5 mg/kg/ngày cho uống trong hai lần chia đều nhau liều cách nhau 12 giờ, với prednisone 0,15 mg/kg ngày, trong 6 tháng. Hoặc
- Tacrolimus: 0,05-0,075 mg/kg/ngày cho uống trong hai lần chia cách nhau 12 giờ, không có prednisone, trong 6-12 tháng.
+ Ngừng sử dụng CNI ở bệnh nhân không đạt được hồi phục hoàn toàn hoặc một phần sau 6 tháng điều trị.
+ Giảm liều CNI trong khoảng 4-8 tuần đến mức khoảng 50% liều khởi đầu, với điều kiện là sự thuyên giảm được duy trì và không xảy ra độc tính thận do CNI gây ra và tiếp tục ít nhất là 12 tháng.
+ Nồng độ CNI trong máu được theo dõi thường xuyên trong giai đoạn điều trị ban đầu và bất cứ khi nào có sự gia tăng SCr > 20% trong quá trình điều trị.
Điều trị IMN tái phát
Điều trị với liệu pháp dẫn đến sự thuyên giảm ban đầu.
Nếu đáp ứng với liệu pháp ban đầu gồm corticosteroid/ alkylating-agent chu kỳ 6 tháng thì được lặp lại chỉ một lần để điều trị tái phát.
Điều trị IMN kháng với liệu pháp ban đầu được khuyến cáo
- IMN kháng với tác nhân alkyl hóa/điều trị ban đầu dựa trên steroid được điều trị bằng một CNI.
- IMN kháng với liệu pháp ban đầu dựa trên CN1 được điều trị bằng một chất alkylating/điều trị bằng steroid. .
Thuốc chống đông máu dự phòng trong IMN
Bệnh nhân có IMN có giảm albumin huyết thanh < 2,5 g/dl và có nguy cơ bị huyết khối, được xem xét sử dụng thuốc chống đông máu điều trị dự phòng với warfarin uống.
Viêm cầu thận tăng sinh màng (membranoproliíerative glomerulonephritis – MPGN)
Điều trị corticosteroid liều thấp kết hợp với cyclophosphamide uống hoặc MMF trị liệu ban đầu giới hạn dưới 6 tháng.
Viêm cầu thận tăng sinh trung mô (mesangial proliíerative glomerulonephritis)
Điều trị như sang thương tối thiểu (MCD) hoặc xơ cầu thận khu trú (FSGS): 65% có đáp ứng nhưng đa số chỉ lui bệnh một phần, tái phát thường xuyên hoặc lệ thuộc corticoid. Những bệnh nhân có tiểu máu thường ít đáp ứng với corticoid hơn bệnh nhân không tiểu máu.
Những biện pháp chung làm giảm đạm niệu
Nếu hội chứng thận hư không đáp ứng với điều trị thuốc ức chế miễn dịch và bệnh nhân bị suy thận nặng thì dùng các biện pháp không đặc hiệu để làm giảm đạm niệu:
Chế độ ăn hạn chế protein:
- Nếu không suy thận: 1 g/kg/ngày + lượng đạm mất theo nước tiểu/24 giờ.
- Suy thận: 0,6-0,8 g/kg/ngày + lượng đạm mất theo nước tiểu/24 giờ.
Dùng thuốc ức chế men chuyển, thuốc ức chế thụ thể Angiotensin n. Kiểm soát huyết áp < 125/85 mmHg (nếu bệnh nhân dung nạp được). Thuốc kháng viêm nonsteroid (ít sử dụng vì nguy cơ bị viêm dạ dày, xuất huyết tiêu hóa).
Theo dõi và tái khám
Theo dõi
- Dấu hiệu sinh tồn, nước tiểu 24 giờ, tìm và phát hiện biến chứng
- Chế độ ăn: ăn lạt, cử mỡ
- Xét nghiệm kiểm tra: BUN, creatinin máu, ion đồ, SGOT, SGPT, albumin máu, cholesterol, triglyceride, công thức máu, đạm niệu 24 giờ.
Tái khám
Nếu triệu chứng nhẹ, không suy thận: tái khám mỗi tháng/lần. Nếu triệu chứng nặng hoặc suy thận: tái khám 1-2 tuần/lần.
Phòng bệnh
- Bệnh có tính chất mạn tính, có thể tái phát
- Cần theo dõi và điều trị lâu dài
- Không sử dụng các loại thuốc và các chất không rõ nguồn gốc, gây độc cho thận.
Tài liệu tham khảo
- Đinh Quốc Việt (2003), “Điều trị hội chứng thận hư nguyên pháf\ Bệnh học nội khoa, Bộ môn Nội — Đại học Y Dươc TP HCM, tập 2, trang 333 -351.
- Julia B. Lewis, Eric G Neilson (2012), “Gỉomeruỉar Disease”, Harrison ’s Principles of intemal medicine 181*1 edition, Vol 2, pp. 2334 – 2354.
- Jennette J. c et al (2008), “Gỉomerular Disease”, Primer on Kidney diseasec 5* edition, pp. 147 — 170.
- KDIGO Critical Practice Guideline for Glomerulonephritis (2012), “Chapter 5: Minimal – Change disease in adults Kidney Int, 2: pp. 177-180.
- KDIGO Critical Practice Guideline for Glomeruỉonephrítis (2012), “Chapter 6: Idiopathỉc focaỉ segmentalglomerulosclerosis in adults”. Kidneyỉnỉ, 2: pp. 181-185.
- KDIGO Critical Practice Guideline for Glomerulonephritis (2012),” Chapter 7: Idiopathic membranous nephropathy”. Kidney Intì 2: pp. 186-197.
- KDIGO Critical Practice Guideline for Glomerulonephritis (2012), Chapter 8: Idiopathic membranoproỉi/erative gỉomerulonephrìtis,‘ Kidneylnt, 2: pp. 198-199.
- Phạm thị Chải (2002), “Hội chứng thận hư”, Thận học căn bản, bệrứ viện Chợ Ray – Jica, tập 1, trang 75 – 89.
- Patric. H. Nachman et al (2008), “Primary Glomerular Disease”, The kidney s^edition, Vol 1, pp. 987 – 1019.
- Quyết định số 3931/QĐ-BYT ngày 21/9/2015, “Hướng dẫn chần đoán vờ điêu trị một số bệnh thận và tiết niệu “, Hà Nội, 2015, trang 23 — 27.