Dịch: BS. Phạm Hữu Phú
Chăm sóc miệng
Được thực hiện bởi điều dưỡng phụ trách cho bệnh nhân:
Dụng cụ của chén vệ sinh miệng:
Gạc
Kẹp động mạch thẳng.
Chén thép không rỉ (200 mL).
Kỹ thuật:
Cho một muỗng đầy dettolin (chloroxyienol + menthol) thêm vào khoảng 120-150 mL nước muối sinh lí vào trong chén.
Dùng kẹp động mạch gắp những miếng gạc và nhúng vào trong dung dịch phía trên.
Chải răng kỹ và chùi lưỡi.
Việc này được thực hiện mỗi buổi sáng.
Chăm sóc bàng quang
Tất cả bệnh nhân tiền phẫu được đặt thông tiểu lưu.
Lượng nước tiểu mỗi giờ được đo và ghi lại.
Trong những trường hợp nghi ngờ bị tắc ống thông tiểu, thực hiện rửa bàng quang với nước muối sinh lý bằng kỹ thuật vô khuẩn.
Thay ống thông tiểu nếu rửa bàng quang không thành công.
Chăm sóc tiêu hóa
Thông thường, tất cả bệnh nhân được giữ không ăn uống trong vòng 6 – 8 tiếng sau khi nhập phòng chăm sóc đặc biệt hậu phẫu. Một số trường hợp, bệnh nhân cần giữ không ăn uống trong thời gian dài hơn dưới chỉ định của bác sĩ ngoại tim mạch.
Ghi nhận thời gian đánh hơi và đi tiêu.
Nuôi ăn đường miệng hoặc qua ống thông mũi dạ dày chỉ được bắt đầu thực hiện sau khi bệnh nhân có đánh hơi.
Bơm hậu môn Glycerin được sử dụng trong trường hợp bệnh nhân chưa đánh hơi sau 48 tiếng.
Ống thông mũi dạ dày và hút dịch dạ dày
Những kích thước hiện có ở phòng chăm sóc đặc biệt nhi khoa: 8F, 10F, 12F, 14F, 16F.
Chiều dài ống được đưa vào: khoảng cách từ góc miệng đến dái tai cùng bên, và từ dái tai đến mỏm mũi kiếm xương ức được đánh dấu lại, sau đó đưa ống vào cho tới điểm đã đánh dấu trước đó.
Bơm khí đồng thời nghe ở vị trí dạ dày để xác nhận ống đã ở vị trí thích hợp.
Chăm sóc ống thông tiểu
Đặt ống thông tiểu: rửa tay và đeo găng tay vô khuẩn với size phù hợp.
Sát khuẩn vùng sinh dục với dung dịch khử trùng (betadine).
Bôi gel xylocaine vào đầu xa của ống thông tiểu và đưa ống thông tiểu qua niệu đạo vào trong bàng quang.
Vùng niệu dục được làm sạch mỗi ngày với betadine và gạc vô khuẩn với thuốc mỡ betadine được đặt ở vùng này ở bệnh nhân nam.
Ống thông tiểu được thay mỗi 7 ngày.
Luôn thực hiện cấy tìm vi khuẩn từ đầu ống thông tiểu đã được rút bỏ.
Nhiệt độ
Được đo bởi một đầu dò trực tràng/ catheter với một màn hình hoặc thăm dò da.
Không sử dụng nhiệt kế hậu môn.
Những phương pháp thường được sử dụng để tăng nhiệt độ nếu bệnh nhi bị hạ thân nhiệt
Hấp nhiệt- một tấm chăn (có nước) được đặt bên dưới bệnh nhân và được kết nối với một máy có cài đặt hệ thống điều chỉnh nhiệt khác nhau.
Đèn sưởi ấm
Overhead infant radiant wammer cho trẻ sơ sinh và nhũ nhi.
Những phương pháp được sử dụng để hạ thân nhiệt nếu bé bị tăng thân nhiệt:
Lau nước ấm
Thuốc hạ sốt – paracetamol đường miệng hoặc đường tiêm.
Hemotherm
Protocol cho tăng thân nhiệt
Chỉ định
Tăng thân nhiệt khi nhiệt độ hậu môn ≥ 38.3o C (≥ 101oF).
Qui tắc:
Tăng thân nhiệt làm tăng nhu cầu chuyển hóa và tiêu thụ oxy cơ tim. Tăng thân nhiệt quá mức (nhiệt độ trung tâm ≥ 41.1oC (≥ 106oF), có thể làm tổn thương não nghiêm trọng và vĩnh viễn.
Điều trị:
Nếu nhiệt độ hậu môn ≥ 38.3oC (≥ 103oF), cho viên đặt acetaminophen đường hậu môn mỗi 4 giờ. Liều ở trẻ sơ sinh và trẻ em là 10 mg/kg (làm tròn đến 30 mg gần nhất, và ở người lớn là 650 – 1000 mg).
Cân nhắc dùng chăn lạnh hoặc bơm tiêm lạnh và quạt hoặc túi đá đắp lên cơ thể.
Nếu nhiệt độ hậu môn ≥ 39.4oC (≥ 103oF).
Đưa đầu dò nhiệt kế thực quản để theo dõi liên tục nhiệt độ trung tâm và tích cực cải thiện cung lượng tim. Kiểm tra khả năng phản ứng truyền máu.
Chuẩn bị thẩm phân phúc mạc với nhiệt độ phòng hoặc dịch thẩm phân lạnh, được bắt đầu tiến hành nếu những phương pháp làm lạnh đơn giản hơn không thể kiểm soát vấn đề tăng thân nhiệt một cách thích hợp.
Cho acetaminophen như ở bước 1.
Cho dexamethasone, 0.25 mg/kg truyền tĩnh mạch, kế đó 0.1 mg/kg truyền tĩnh mạch mỗi 6 giờ.
Ngăn cản sinh nhiệt tiêu cơ (muscular heat production) thường khi trẻ nhũ nhi đang ở tình trạng kích thích, bằng thuốc liệt cơ như pancuronium (0.1 mg/kg).
Tiếp tục cố gắng cải thiện cung lượng tim.
Chu trình thẩm phân phúc mạc lạnh (Cold PD cycles) (giải pháp cuối cùng)
Chăm sóc thường qui ống nội khí quản
Đảm bảo sự thông thoáng bằng cách hút đàm nhớt thường xuyên mỗi 2 giờ; tránh chỗ nối áp lực cao.
Thay ống nội khí quản mỗi 7 ngày.
Kiểm tra vị trí thích hợp của ống bằng X-quang mỗi ngày.
Kiểm tra nếu có xoắn hay tắc ống.
Hạn chế khoảng chết bằng phân đoạn ngắn từ miệng hoặc lỗ mũi.
Dò lượng khí nhỏ quanh ống để tránh chấn thương gây ra bởi áp lực.
Thực hiện hút đàm nhớt sâu, nhẹ nhàng bằng cách đưa ống thông hút tới khoảng ¾ chiều dài của ống nội khí quản.
Ngắt máy thở chỉ trong một thời gian ngắn để hút đàm nhớt.
Trước khi rút ống, kiểm tra dò khí, nếu không có dò khí, bắt đầu liệu pháp dexamethasone.
Những tai biến có thế:
Ống nội khí quản bị tuột khỏi máy thở.
Ống nội khí quản bị xoắn
Tắc ống nội khí quản do đàm nhớt hoặc cục máu đông.
Tự rút ống hoặc bị tụt ống do tai nạn.
Chăm sóc mắt
Để tránh làm viêm giác mạc trong suốt quá trình thở máy và nằm giường sưởi ấm ở trẻ nhũ nhi, sử dụng moisol/gel.
Nhắm mắt và che mắt với gạc vô khuẩn.
Kiểm tra thường xuyên kích thước, tính đối xứng và phản xạ với ánh sáng của đồng tử.
Soi đáy mắt để theo dõi chảy máu võng mạc nếu PT va APTT kéo dài hoặc nghi ngờ rối loạn đông máu hoặc nhiễm trùng – nấm toàn thân.
Trong trường hợp nghi ngờ viêm giác mạc, rửa nước muối sinh lí mỗi 2 giờ.
Trong trường hợp nghi ngờ nhiễm trùng, thực hiện liệu pháp kháng sinh tại chỗ (thuốc nước/thuốc mỡ nhỏ mắt).
Chăm sóc da
Chăm sóc da với theo dõi da liên tục là cần thiết để ngừa tổn thương da.
Da nên được giữ sạch và khô ráo.
Thường xuyên chuyển gối mềm hoặc chăn cuộn từ bên này sang bên kia để giảm áp lực tại chỗ.
Nếu bệnh nhân không thể di chuyển trong thời gian kéo dài nhiều ngày, nên tiến hành vật lí trị liệu.
Chăm sóc mở khí quản ra da
Bệnh nhân mở khí quản ra da đòi hỏi sự hỗ trợ và chú ý cá nhân của mỗi thành viên trong đội ngũ nhân viên y tế: bác sĩ, chuyên viên chăm sóc đường hô hấp, điều dưỡng, chuyên viên trị liệu ngôn ngữ và chuyên gia dinh dưỡng. Lớp niêm mạc bình thường của mũi – miệng và những xoang mũi có chức năng lọc, làm ấm và làm ẩm không khí được hít vào. Nhưng một bệnh nhân có mở khí quản ra da thì những chức năng trên không còn bởi vì ống dẫn đi thẳng vào khí quản mà không đi qua mũi miệng. Chăm sóc cho ống mở khí quản ra da phối hợp những chức năng cơ bản của đoạn đường dẫn khí bị bỏ qua.
Chăm sóc ống mở khí quản ra da:
Làm ẩm: cho phép uống nhiều nước hơn để bù lại lượng nước mất không nhận biết qua niêm mạc khí quản được mở ra da, “nhỏ nước muối”, máy làm ẩm được dùng để giữ không khí ẩm cho bệnh nhân.
Chăm sóc lỗ mở nhân tạo: da xung quanh của lỗ mở khí quản cần làm sạch thường qui. Điều này ngăn ngừa kích ứng da và kiểm soát dịch tiết hay sự tạo mày. Làm sạch nhẹ nhàng với nước xà phòng nhẹ, và dung dịch hydrogen peroxide pha loãng với nước theo tỉ lệ 1:1 để loại bỏ những cái mày. Chất nhầy thì được loại bỏ bằng gạc, và cuối cùng, nơ để cố định thì được điều chỉnh cho vừa với ống mở khí quản nếu da không có bất kì kích ứng hay mẩn đỏ.
Những băng gạc lỗ mở khí quản được cắt trước hay tự chế thì được dùng cho việc thay băng của lỗ mở nhân tạo.
Hút đàm nhớt: việc loại bỏ đàm nhớt và dịch tiết từ đường dẫn khí thì cần thiết. Việc hút đàm nhớt thường xuyên thì nên được cá nhân hóa tùy theo nhu cầu của từng bệnh nhân. Đường kính của ống hút dịch không được vượt quá một nửa đường kính của ống mở khí quản. Thủ thật hút đàm nhớt nên dùng kĩ thuật vô khuẩn hoặc kĩ thuật sạch. Trong suốt quá trình hút đàm nhớt cần chăm sóc cẩn thận để tránh làm sang chấn niêm mạc.
Chăm sóc nòng trong: Khi sử dụng bộ lắp ráp với nòng trong, cần thay đổi vật liệu hoặc là loại tái sử dụng hoặc là loại dùng 1 lần tùy thuộc vào thông số kĩ thuật.
Dây cố định ống mở khí quản ra da – dây Twill hoặc dây Velcro được dùng trong thực hành chăm sóc ống mở khí quản ra da cố định. Một dây buộc cố định mới phải luôn được cố định trước khi loại bỏ những dây cố định cũ. Ít nhất một ngón tay có thể lọt qua được dây buộc cố định và vùng da phải được thoải mái khi cố định dây tại chỗ.
Ống mở khí quản ra da có bóng chèn: những ống có bóng chèn được dùng khi thông khí cho bệnh nhân thở máy.
Những loại bóng chèn hiện có: bóng chèn bơm khí/bơm nước hoặc foam cuffs.
Ống mở khí quản có bóng chèn: hiện có size 5.5 F trở lên. Nó giúp ngăn ngừa hít sặc dịch mũi miệng hoặc dịch dạ dày. Thể tích bóng chèn phù hợp sẽ làm kín đường dẫn khí và bảo vệ khỏi hít sặc.
Nếu áp lực bóng chèn quá cao có thể gây ra hoại tử thành khí quản do áp lực.
Trước khi xả hơi bóng chèn, việc hút đàm nhớt nên được thực hiện để hút tất cả dịch nhớt ứ đọng xung quanh miệng bóng chèn.
Thay nòng ngoài (ống mở khí quản ra da)-nên được thực hiện tùy thuộc vào chính sách bệnh việc hoặc quyết định của bác sĩ ngoại khoa/intensivist.
Ông mở khí quản có cửa sổ: những loại ống này cho phép bệnh nhân tự thở qua mũi/ miệng. Nó cũng được dung khi cai ống mở khí quản.
Cửa sổ của ống mở khí quản có thể được đóng lại để tạo tiếng nói và thở tự nhiên qua mũi miệng.
Vật lí trị liệu và hút đàm nhớt nội khí quản
Duy trì cây khí phế quản sạch và thông thoáng cho không khí đi vào suốt quá trình hô hấp một cách tự phát hay có hỗ trợ là điều thiết yếu.
Xẹp phổi do dịch phế quản phải được chú ý.
Vật lí trị liệu bằng cách gõ, rung từ máy rung và hút đàm nhớt ống nội khí quản thường xuyên là chìa khóa để theo dõi một cách phù hợp.
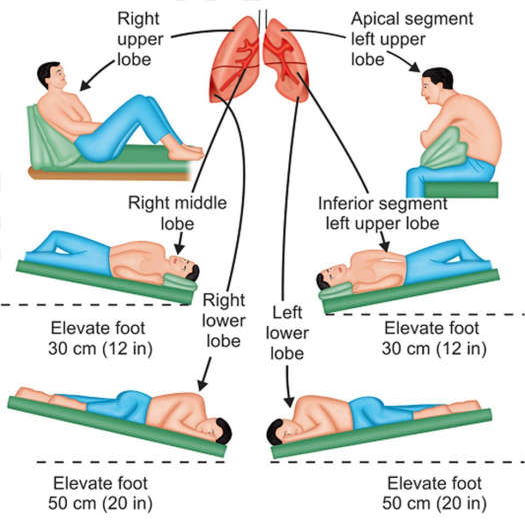
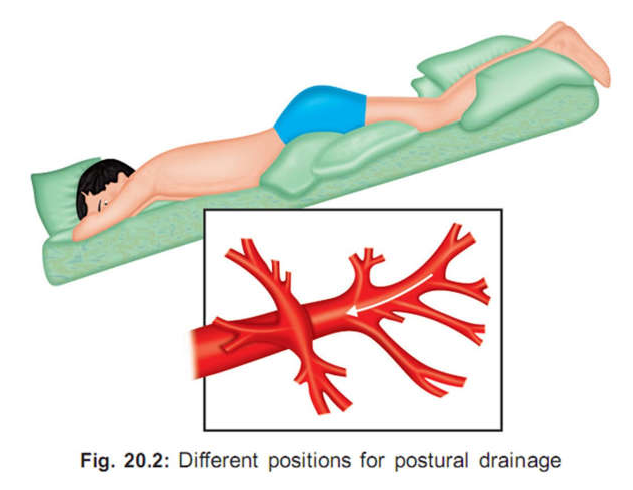
Ống dẫn lưu tư thế có thể cần được sử dụng phụ thuộc vào vùng xẹp phổi.
Ống dẫn lưu tư thế: bệnh nhân được thay đổi nhiều tư thế để hỗ trợ sự lưu chuyển của dịch tiết từ nhiều vùng khác nhau của phổi vào trong phế quản, khí quản và cuống họng để có thể tống xuất đàm nhớt từ phổi một cách dễ dàng hơn.
Vật lí trị liệu trong trường hợp bệnh nhân có liệt vận động của chi do biến chứng thần kinh nên đươc thực hiện dưới sự tư vấn của bác sĩ chuyên khoa thần kinh.
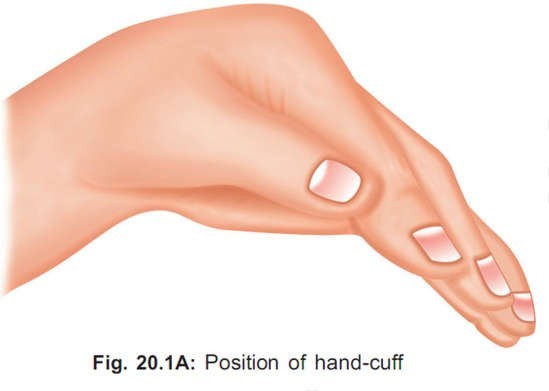
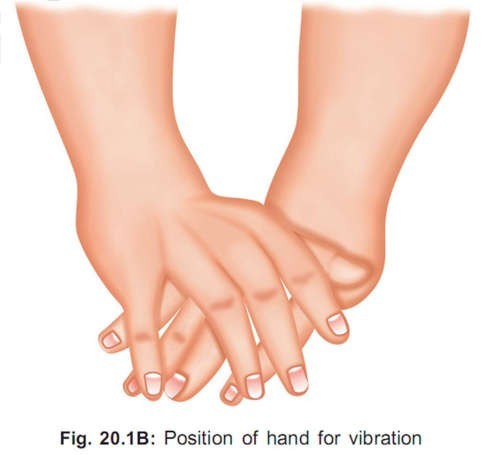
Một cái hand-cuff giống hình hoặc là một cái túi khí silicon nên được dùng cho việc gõ hoặc rung (xem hình).
Máy rung cơ học hỗ trợ tốt cho sự di chuyển của đàm nhớt.
Một khi đứa trẻ được đặt nội khí quản, bé nên được khuyến khích ho hoặc khạc đờm.
Bài tập thở sâu bằng cách thổi bóng nên được khuyến khích thực hiện.
Hút đàm nhớt nội khí quản
Hút đàm nhớt nội khí quản là một việc cần được thực hiện ở khoa chăm sóc đặc biệt.
Gồm việc loại bỏ dịch tiết hô hấp ở bệnh nhân có đường dẫn khí nhân tạo.
Thực hiện việc thông báo về sự lựa chọn tần suất hút đàm nhớt nội khí quản.
Chỉ định
Giảm SaO2
Tăng ETCO2.
Giảm khí máu
Tăng nhịp thở hoặc thở gắng sức.
Tăng áp lực đường dẫn khí.
Thay đổi nhịp tim
Xẹp phổi.
Biến chứng của việc hút đàm nhớt nội khí quản
Loạn nhịp tim
Thiếu oxy
Tụt huyết áp hoặc tăng huyết áp
Tăng áp lực nội sọ
Xuất huyết phổi
Co thắt thanh quản
Nhiễm trùng
Nhân viên y tế nên luôn ý thức về những biến chứng của việc hút đàm nhớt nôi khí quản và nên được trang bị kĩ năng đánh giá chức năng hô hấp và quản lí đường thở.
Chuẩn bị cho việc hút đàm nhớt nội khí quản
Giữ chén hút đàm nhớt vô khuẩn, chọn catheter có kích thước phù hợp, bóng Ambu, bơm tiêm với nước muối sinh lí, găng tay.
Yêu cầu sự giúp đỡ từ điều dưỡng hoặc chuyên gia vật lí trị liệu.
Trấn an bệnh nhân một cách thích hợp.
Ngắt máy thở và tăng thông khí với Oxy 100% (thông khí với khí trời cho bệnh nhân với tim một thất và lưu lượng máu phổi cao).
Tiến hành hút đàm nhớt với máy hút phù hợp.
Sau khi hút đàm nhớt, tăng thông khí trong vòng tối thiểu một phút trước khi nối lại với máy thở.
Kích thước ống thông hút đàm nhớt
Kích thước của ống thông hút đàm nhớt nên lớn vừa đủ để loại bỏ dịch tiết một cách hiệu quả và cũng nhỏ vừa đủ để ngừa tắc nghẽn.
Ống thông hút đàm nhớt không nên lớn hơn một nửa đường kính trong của ống nội khí quản.
Công thức cho việc lựa chọn kích thước ống hút đàm nhớt phù hợp
(Kích thước của ống nội khí quản hoặc ống mở khí quản ra da – 2) X 2 = kích thước của ống hút French.
Thực hành hút đàm nhớt
Tăng cường oxy trước và sau khi hút đàm nhớt là thiết yếu.
Việc hút đàm nhớt nên được thực hiện dưới 12 giây khi rút ống thông hút đàm nhớt.
Áp lực hút nên dưới 80 mm Hg, việc dùng áp lực cao trong thời gian dài có thể gây chấn thương, cháy máu, giảm oxy máu và loạn nhịp tim.
Sự di chuyển của đàm nhớt
Bên cạnh việc hút đàm nhớt, những phương pháp khác làm lỏng đàm nhớt và giúp loại bỏ chúng.
Làm lỏng đàm nhớt bằng cách:
Cung cấp nước đầy đủ.
Làm ẩm đường dẫn khí.
Sử dụng thuốc làm tan đàm
Sử dụng 2–10 mL normal saline sau mỗi lần bóp bóng bằng tay.