Danh mục chữ viết tắt
|
AMS |
Department of Administration of Medical Services Cục quản lý khám chữa bệnh |
|
ASHA |
American Speech-Language-Hearing Association Hiệp hội Lời nói-Ngôn ngữ-Thính lực Hoa Kỳ |
|
FEES |
Fibreoptic Endoscopic Evaluation of Swallowing Thăm dò nuốt bằng nội soi mềm |
|
FIM+FAM |
Functional Independence and Assessment Measure Đo lường Độc lập Chức năng và Đo lường Đánh giá Chức năng |
|
GAS |
Goal Attainment Scale Thang điểm đánh giá thiết lập mục tiêu cho người bệnh |
|
GCS |
Glasgow coma scale Thang điểm hôn mê Glasgow |
|
ICF |
International classification of functioning, disability and health Phân loại Quốc tế về Hoạt động chức năng, Khuyết tật và Sức khoẻ |
|
ICU |
Intensive Care Unit Đơn vị chăm sóc tích cực |
|
IDDSI |
International Dysphagia Diet Standardisation Initiative Sáng kiến Chuẩn hóa Chế độ ăn Rối loạn Nuốt Quốc tế |
|
LSVT |
Lee Silverman Voice Treatment Điều trị Giọng nói Lee Silverman |
|
MBS |
Modified Barium Swallow Nuốt Barium cải biên |
|
MDT |
Multidisciplinary Team Nhóm đa chuyên ngành |
|
OT |
Occupational Therapist/Occupational Therapy Kỹ thuật viên Hoạt động trị liệu/Hoạt động trị liệu |
|
PDOC |
Prolonged disorder of consciousness Rối loạn ý thức kéo dài |
|
PT |
Physiotherapist/Physiotherapy Kỹ thuật viên Vật lý trị liệu/Vật lý trị liệu |
|
PTA |
Post Traumatic Amnesia Quên sau chấn thương |
|
SIGN |
Scottish Intercollegiate Guidelines Network Mạng lưới Các hướng dẫn các Trường Đại học Xcốt-len |
|
SLT |
Speech and Language Therapist/Speech and Language Therapy Kỹ thuật viên Ngôn ngữ trị liệu/Ngôn ngữ trị liệu |
|
SPA |
Speech Pathology Australia Hiệp hội Ngôn ngữ trị liệu Úc |
|
TBI |
Traumatic brain injury Chấn thương sọ não |
|
VFSS |
Videofluoroscopic Swallow Study Thăm dò nuốt qua quay video có cản quang |
|
WHO |
World Health Organisation Tổ chức Y tế Thế giới |
Giới thiệu
Sự cần thiết của tài liệu hướng dẫn
Hiện nay nhu cầu phục hồi chức năng sau chấn thương sọ não (CTSN) đang rất lớn. Phần lớn bệnh nhân sống sót sau CTSN được cho xuất viện về nhà và không được phục hồi chức năng một cách thích hợp. Các đơn vị chăm sóc tích cực (ICU) thường bị quá tải, đặc biệt là với những bệnh nhân sống sót sau CTSN nhưng vẫn còn bị các tình trạng rối loạn ý thức kéo dài. Một số bệnh nhân có thể được cho xuất viện do thiếu điều kiện về mặt tài chính1.
Một trong những mục tiêu của Bộ Y tế (BYT) là “Củng cố, phát triển mạng lưới cơ sở phục hồi chức năng, nâng cao chất lượng dịch vụ phục hồi chức năng; tăng cường phòng ngừa khuyết tật, phát hiện sớm, can thiệp sớm và cải thiện chất lượng cuộc sống của người khuyết tật về mọi mặt để người khuyết tật được hòa nhập và tham gia bình đẳng vào các hoạt động trong xã hội, và đóng góp hiệu quả vào sự phát triển của cộng đồng nơi họ sinh sống.” (BYT, 2014)
Với quan điểm này, hướng dẫn để hiện thực hoá mong muốn cải thiện các dịch vụ phục hồi chức năng là cần thiết. Hiện tại đã có các hướng dẫn chăm sóc phục hồi chức năng cho các tình trạng bệnh lý và chấn thương thường gặp ở Việt Nam và đã được Bộ Y tế thông qua vào năm 2014. Các hướng dẫn này gồm hai tài liệu chính:
“Hướng dẫn Chẩn đoán, Điều trị chuyên ngành Phục hồi chức năng” mô tả các yêu cầu và thủ tục phải tuân theo liên quan đến chẩn đoán, chăm sóc và theo dõi phục hồi chức năng, và
“Hướng dẫn Quy trình Kỹ thuật chuyên ngành Phục hồi chức năng”, mô tả các kỹ thuật phục hồi chức năng hiện có cũng như các lĩnh vực áp dụng, chỉ định, chống chỉ định và các kết quả mong đợi.
Bộ Y tế cũng đã xây dựng các hướng dẫn về Chấn thương sọ não. Các hướng dẫn này tạo nên một nền tảng khá vững chắc cho việc xây dựng bổ sung các Hướng dẫn Chung và Chuyên ngành mới nhất, dựa trên các kết quả nghiên cứu mới và phù hợp với các hướng dẫn phục hồi chức năng dựa trên bằng chứng của quốc tế, vừa thích ứng với hoàn cảnh của Việt Nam.
Tài liệu hướng dẫn về Ngôn ngữ trị liệu cho người bệnh CTSN này (được gọi tắt là Hướng dẫn) đưa ra những khuyến nghị và chỉ dẫn về hình thức cung cấp dịch vụ ngôn ngữ trị liệu (NNTL) cũng như các khuyến nghị xuyên suốt liên quan đến yêu cầu tổ chức hệ thống, chăm sóc đa chuyên ngành và toàn diện, chăm sóc lấy người bệnh làm trung tâm, lộ trình chăm sóc và giới thiệu chuyển tuyến, sự hỗ trợ và tham gia của gia đình người bệnh, và xuất viện và theo dõi sau khi xuất viện. Hướng dẫn này nhằm mục đích bổ sung thêm cho tài liệu Hướng dẫn Chung về chẩn đoán, điều trị phục hồi chức năng cho người bệnh CTSN được biên soạn gần đây tại Việt Nam.
Một nhóm gồm nhiều chuyên gia trong nước và quốc tế đã tham gia xây dựng các Hướng dẫn Chung và Chuyên ngành cập nhật cho CTSN. Một nhóm chuyên gia trong nước cũng đã đóng góp thời gian và kiến thức để hỗ trợ quá trình xây dựng Hướng dẫn nhằm đảm bảo nội dung phù hợp với bối cảnh và văn hóa Việt Nam. Nhóm này được gọi là Nhóm xây dựng hướng dẫn trong tài liệu này.
Đối tượng sử dụng tài liệu hướng dẫn
Tài liệu hướng dẫn này chủ yếu là một nguồn công cụ và tư liệu thiết thực cho kỹ thuật viên ngôn ngữ trị liệu trong phục hồi chức năng cho người bệnh CTSN.
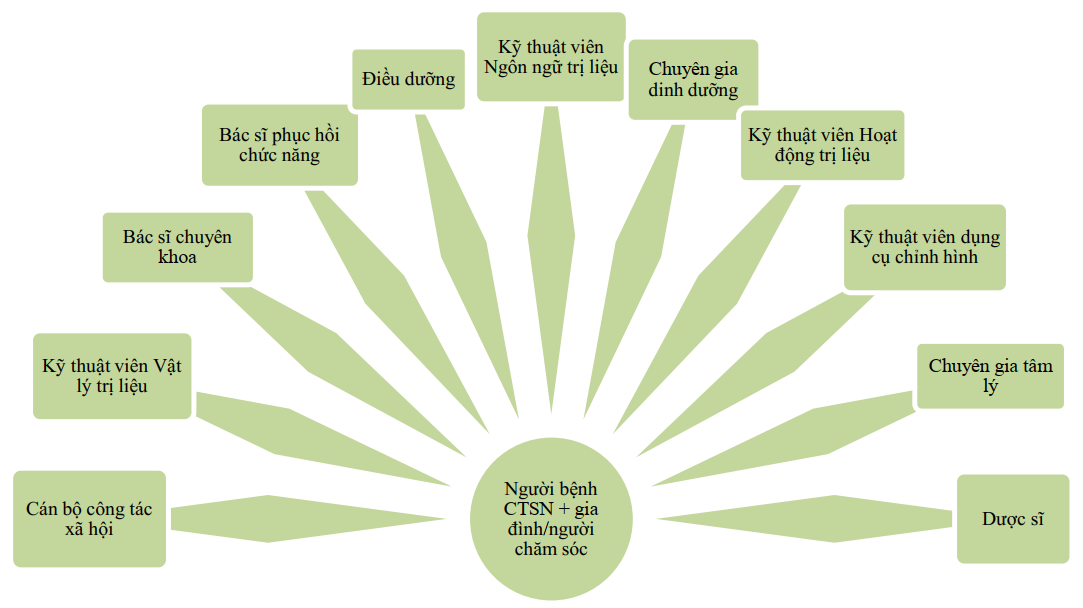
Hướng dẫn sẽ hữu ích cho bất kỳ chuyên gia nào có quan tâm đến PHCN CTSN bao gồm các bác sĩ thần kinh, bác sĩ PHCN, điều dưỡng, kỹ thuật viên vật lý trị liệu, kỹ thuật viên hoạt động trị liệu, kỹ thuật viên ngôn ngữ trị liệu, kỹ thuật viên dinh dưỡng, kỹ thuật viên chỉnh hình, dược sĩ, nhà tâm lý học, các kỹ thuật viên về sức khoẻ cộng đồng, nhân viên xã hội, nhân viên cộng đồng, người bệnh CTSN, gia đình và người chăm sóc.
Mục tiêu của tài liệu hướng dẫn
Hướng dẫn này có ý nghĩa như là một hướng dẫn nguồn về điều trị PHCN ngôn ngữ trị liệu cho những người bệnh CTSN ở Việt Nam. Hướng dẫn này không mang tính chỉ định. Hướng dẫn này đưa ra các ý tưởng khác nhau về cách xử lý, nhưng tùy thuộc vào hoàn cảnh mỗi địa phương, không buộc phải thực hiện tất cả các hoạt động. Trong một số trường hợp, các hoạt động cần được điều chỉnh sao cho phù hợp với hoàn cảnh ở địa phương.
Hướng dẫn này không chỉ là một nguồn tài liệu thực hành mà còn là một phương tiện giáo dục để hỗ trợ tất cả nhân viên y tế và cộng đồng về những việc cần phải thực hiện để tạo điều kiện thuận lợi cho PHCN CTSN có được kết quả tốt. Hướng dẫn này cũng giúp mọi người nhận thức rõ hơn về vai trò và chức năng của những người có liên quan đến PHCN CTSN, đặc biệt là ngôn ngữ trị liệu. Tài liệu cũng có thể được viết lại đơn giản hơn để phù hợp với đội ngũ nhân viên y tế cơ sở, cho người bệnh CTSN và gia đình của họ.
Cuối cùng, hướng dẫn có thể giúp thu hẹp khoảng cách giữa các dịch vụ y tế giai đoạn cấp và giai đoạn PHCN, đặc biệt là định hướng cách thức giao tiếp và chuyển người bệnh giữa hai bộ phận này. Chúng cũng có thể giúp làm rõ những thiếu hụt và nhu cầu về nguồn nhân lực các chuyên ngành cụ thể (như là các KTV hoạt động trị liệu và các KTV ngôn ngữ trị liệu chính qui) cũng như đưa ra các khuyến cáo mục tiêu cho 5-10 năm tới về cách thức cải thiện dự phòng sơ cấp và nâng cao chất lượng PHCN, bao gồm cả dự phòng thứ cấp cho CTSN ở Việt Nam.
Lưu ý
Hướng dẫn này không có ý định đóng vai trò như là một tiêu chuẩn chăm sóc y tế. Các tiêu chuẩn chăm sóc được xác định dựa trên cơ sở tất cả các dữ liệu lâm sàng thu thập được cho từng trường hợp cụ thể và có thể thay đổi khi có sự tiến bộ về kiến thức khoa học, công nghệ và các mô hình chăm sóc phát triển. Việc tuân thủ theo hướng dẫn sẽ không đảm bảo kết quả thành công trong mọi trường hợp. Chọn lựa cuối cùng về một thủ thuật lâm sàng hoặc kế hoạch điều trị cụ thể cần phải dựa trên các đặc điểm lâm sàng của người bệnh cũng như các phương pháp chẩn đoán và điều trị sẵn có. Tuy nhiên, trong trường hợp có những quyết định khác hẳn các hướng dẫn này, nên ghi chép đầy đủ trong hồ sơ bệnh án khi đưa ra quyết định có liên quan.
Mức độ bằng chứng
Những khuyến cáo sau đây đã được nhóm xây dựng hướng dẫn nhấn mạnh là các khuyến cáo quan trọng về lâm sàng cần được ưu tiên thực hiện ở Việt Nam. Nhiều khuyến nghị được đưa ra trong Hướng dẫn phù hợp với những tiêu chuẩn được quốc tế công nhận và giống với những khuyến cáo đã được đưa ra trong nhiều hướng dẫn quốc tế khác nhau về CTSN.
Mức độ khuyến cáo liên quan đến độ mạnh của chứng cứ hỗ trợ cho khuyến cáo đó. Nó không phản ánh tầm quan trọng lâm sàng của khuyến cáo. Hệ thống định mức này cũng tương tự như phương pháp được sử dụng bởi Mạng lưới Các hướng dẫn các Trường Đại học Xcốt-len (SIGN) trong Hướng dẫn Lâm sàng Quốc gia phục hồi chức năng CTSN cho người lớn (SIGN, 2013).
MỨC ĐỘ BẰNG CHỨNG
|
A |
Có thể tin tưởng sử dụng bằng chứng để dẫn dắt quá trình thực hành |
|
B |
Có thể tin tưởng sử dụng bằng chứng để dẫn dắt quá trình thực hành trong đa số trường hợp |
|
C |
Có bằng chứng ủng hộ cho khuyến nghị nhưng nên cẩn thận khi áp dụng |
|
D |
Bằng chứng thiếu thuyết phục và phải thận trọng khi áp dụng khuyến nghị |
|
GPP |
Cách thực hành tốt – Phương pháp thực hành tốt nhất và được khuyên dùng theo kinh nghiệm lâm sàng và quan điểm của chuyên gia (SIGN, 2013) |
Định nghĩa ctsn
CTSN là tình trạng tổn thương não cấp tính gây ra bởi một lực cơ học bên ngoài tác động vào đầu. (Nhóm Các Hướng dẫn New Zealand, 2006)
Các dấu hiệu lâm sàng có thể bao gồm một hoặc nhiều rối loạn sau:
Lú lẫn hoặc mất định hướng
Mất ý thức
Quên sau chấn thương (PTA)
Các thay đổi về thần kinh khác như các dấu hiệu thần kinh khu trú, co giật và/hoặc tổn thương nội sọ.
(Nhóm Các Hướng dẫn New Zealand, 2006)
Các biểu hiện này của CTSN không phải được gây ra bởi việc sử dụng ma túy, rượu hay các thuốc điều trị, cũng không phải bởi các tình trạng chấn thương khác hoặc bởi việc điều trị cho các chấn thương đó (ví dụ: các chấn thương toàn thân, chấn thương mặt hoặc do đặt nội khí quản), hoặc gây ra bởi các vấn đề khác (ví dụ: sang chấn tâm lý, rào cản ngôn ngữ hay các tình trạng bệnh tật khác kèm theo) (Nhóm Các Hướng dẫn New Zealand, 2006). CTSN có thể xảy ra theo cơ chế chấn thương xuyên thấu, nhưng trong tình huống này, các dấu hiệu thần kinh khu trú thường quan trọng hơn các yếu tố lan tỏa khác (Nhóm Các Hướng dẫn New Zealand, 2006). CTSN thử thách toàn bộ hệ thống xã hội/gia đình và gây ra lo lắng, phá vỡ cuộc sống thường ngày (SIGN 2013).
Dịch tễ học về ctsn
Y văn về CTSN phân loại các mức độ chấn thương gồm “nhẹ”, “vừa”, và “nặng” sử dụng một số tiêu chí bao gồm Thang điểm hôn mê Glasgow (GCS), mất ý thức hoặc hôn mê, và chứng quên trước hoặc sau chấn thương (New Zealand Guidelines Group, 2006).
Rất khó để xác định số người bị CTSN, bất kể thể nặng, vừa hay nhẹ, do những khó khăn trong việc mã hóa tình trạng này tại các bệnh viện. Rất nhiều người bị CTSN nhẹ không tìm đến các dịch vụ y tế. Hiện tại, gần như không thể biết được có bao nhiêu người phải vào cấp cứu hoặc đi khám bác sĩ với tình trạng chấn thương đầu là do thật sự bị CTSN (New Zealand Guidelines Group, 2006). Nghiên cứu tổng hợp y văn được thực hiện bởi WHO Collaborating Centre Task Force on Mild Traumatic Brain Injury kết luận rằng tỷ lệ “thật sự” trên tổng dân số bị CTSN nhẹ là lớn hơn 600 trường hợp trên 100.000 người mỗi năm (Cassidy và cộng sự., 2004). Tỷ lệ đó nếu tính cho Việt Nam sẽ là lớn hơn 500.000 trường hợp mỗi năm.
Chấn thương gây ra do tai nạn giao thông được cho là nguyên nhân dẫn đến tử vong xếp hàng thứ tám trên toàn thế giới (xấp xỉ 1,24 triệu người chết mỗi năm do tai nạn giao thông trên toàn thế giới), gây ra hậu quả tương đương với hậu quả của các bệnh truyền nhiễm như sốt rét (WHO, 2013). Theo số liệu của WHO, hàng năm, tại Việt Nam tai nạn giao thông (4,1%) là nguyên nhân dẫn đến tử vong xếp hàng thứ tư, làm 21.000 người chết trong năm 2012 (WHO, 2015).
CTSN là một trong những nguyên nhân chính dẫn đến tử vong do tổn thương não tại các đơn vị điều trị tích cực (Rzheutskaya, 2012) và những nguyên nhân chính của CTSN nặng là tai nạn giao thông (tai nạn xe máy) và ngã từ trên cao xuống. Tai nạn giao thông ở Việt Nam hiện đang là nguyên nhân hàng đầu dẫn đến tử vong và thương tật (Peden và cộng sự, 2004). Xe máy chiếm đến 95% tổng số phương tiện giao thông tại Việt Nam nên người đi xe máy là đối tượng có nguy cơ bị tai nạn giao thông cao nhất. Theo TCYTTG, CTSN là nguyên nhân chính dẫn đến tử vong và thương tật cho người đi xe máy tại Việt Nam. Hiện không có số liệu dịch tễ tại cộng đồng cũng như cơ sở dữ liệu tại bệnh viện về CTSN ở người đi xe máy tại Việt Nam. Tuy nhiên, có vẻ như những hậu quả do CTSN gây ra tại Việt Nam là rất lớn, liên quan đến số người đội mũ bảo hiểm còn hạn chế cũng như do xe máy là phương tiện giao thông chính. (Peden và cộng sự, 2004).
Phòng ngừa nguyên phát ctsn
Việc bắt buộc sử dụng mũ bảo hiểm được xem là biện pháp hiệu quả nhất để phòng ngừa CTSN ở những người điều khiển xe máy ở các nước phát triển và cả các nước đang phát triển. Đội mũ bảo hiểm giảm tỷ lệ mắc mới, mức độ trầm trọng và tỷ lệ tử vong do CTSN trong tai nạn xe máy, giảm từ 20% đến 45% chấn thương đầu nghiêm trọng và tử vong (Servadei, Begliomini, Gardini, Giustini, Taggi, Kraus, 2003). Mặc dù việc tỷ lệ sử dụng mũ bảo hiểm ở Việt Nam đã tăng đều đặn trong thập kỷ qua, nhưng không phải mọi loại mũ bảo hiểm đều có chất lượng tốt và không phải mọi người đều đội mũ đúng cách.
Hồi phục sau ctsn
Hồi phục thần kinh sau CTSN có thể diễn ra trong một khoảng thời gian kéo dài nhiều tháng hoặc nhiều năm. Nguyên tắc cơ sở trong dịch vụ phục hồi chức năng là nhận thức được rằng những người khác nhau cần các phương pháp chăm sóc hoặc điều trị khác nhau ở những giai đoạn khác nhau trong quá trình hồi phục của họ, và đôi khi họ cần được hỗ trợ suốt đời (New Zealand
Guidelines Group, 2006). Gia đình/người chăm sóc cho người bệnh CTSN nặng có thể cũng cần được hỗ trợ trong thời gian dài (New Zealand Guidelines Group, 2006).
Ngôn ngữ trị liệu là gì?
Định nghĩa
Ngôn ngữ trị liệu là một chuyên ngành sức khỏe lấy người bệnh làm trung tâm với mục tiêu nâng cao sức khỏe và hạnh phúc thông qua việc hỗ trợ cải thiện chức năng giao tiếp và nuốt. Kỹ thuật viên NNTL tìm hiểu, chẩn đoán và điều trị rối loạn giao tiếp, bao gồm khó khăn nghe, nói, hiểu ngôn ngữ, đọc, viết, kỹ năng xã hội, tính lưu loát và khả năng sử dụng giọng nói (Stroke
Foundation, 2017). Kỹ thuật viên NNTL cũng làm việc với những người gặp khó khăn nuốt thức ăn và thức uống an toàn (Stroke Foundation, 2017).
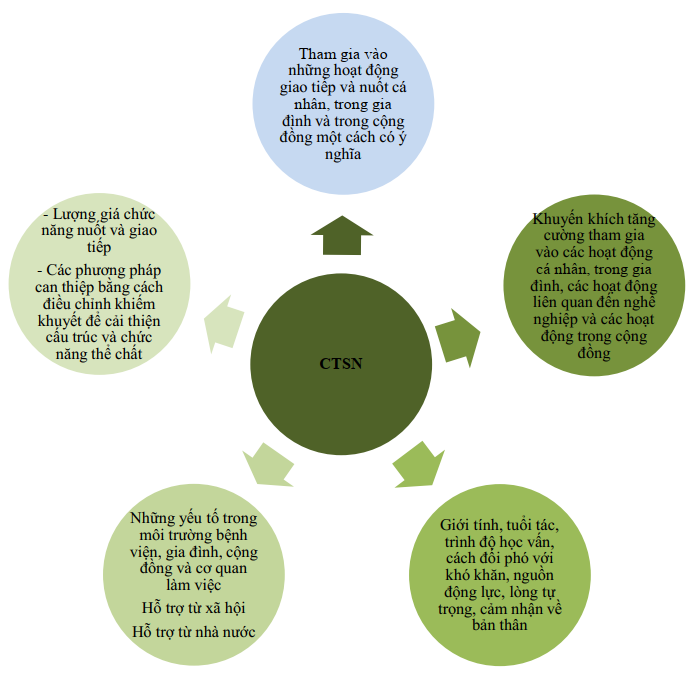
Mục tiêu chủ yếu của kỹ thuật viên NNTL là giúp cho người bệnh có thể tham gia một cách có ý nghĩa vào những hoạt động sinh hoạt hàng ngày liên quan đến giao tiếp và nuốt. Kỹ thuật viên NNTL đạt được điều này bằng cách làm việc với người bệnh và cộng đồng để tăng cường chức năng giao tiếp và hỗ trợ và nâng cao ý thức của người dân về tầm quan trọng của giao tiếp.
Vai trò của kỹ thuật viên NNTL
Tại thời điểm biên soạn Hướng dẫn, NNTL chưa được công nhận là một chuyên ngành chính thức tại Việt Nam. Việt Nam chưa có chương trình đào tạo NNTL chính quy. Những người làm việc trên danh nghĩa kỹ thuật viên NNTL có trình độ chuyên môn về NNTL khác nhau. Những kỹ thuật viên này thường cung cấp thêm dịch vụ NNTL ngoài chuyên ngành chính của họ như là bác sĩ hoặc kỹ thuật viên VLTL.
Kỹ thuật viên NNTL là một phần không thể thiếu trong nhóm chăm sóc độ CTSN. Kỹ thuật viên NNTL nên tham gia điều trị ở tất cả giai đoạn của quá trình hồi phục. Kỹ thuật viên NNTL làm việc với người bệnh CTSN để lượng giá và xử trí những rối loạn giao tiếp và nuốt.
Kỹ thuật viên NNTL giúp tối ưu hóa sự tham gia và mức độ độc lập của người bệnh CTSN trong tất cả hoạt động giao tiếp và nuốt bằng cách can thiệp trực tiếp giúp người bệnh khôi phục chức năng (bao gồm chức năng lời nói, ngôn ngữ và nuốt), hoặc huấn luyện những đối tác/cộng sự giao tiếp của người bệnh hoặc điều chỉnh môi trường giao tiếp. Kỹ thuật viên NNTL làm việc trong bối cảnh cấp tính cũng như phục hồi chức năng và tiến hành trị liệu dựa trên sự lượng giá các vấn đề riêng biệt của từng người bệnh.
Khi không có kỹ thuật viên NNTL, những thành viên còn lại trong nhóm đa chuyên ngành nên cùng nhau đảm đương những yếu tố chủ đạo của NNTL được nêu ở trên, với sự hỗ trợ của một kỹ thuật viên NNTL ở cơ sở y tế khác, nếu có thể.
Bảng 1: Vai trò của kỹ thuật viên Ngôn ngữ trị liệu
Các nguyên tắc phục hồi chức năng
Giới thiệu
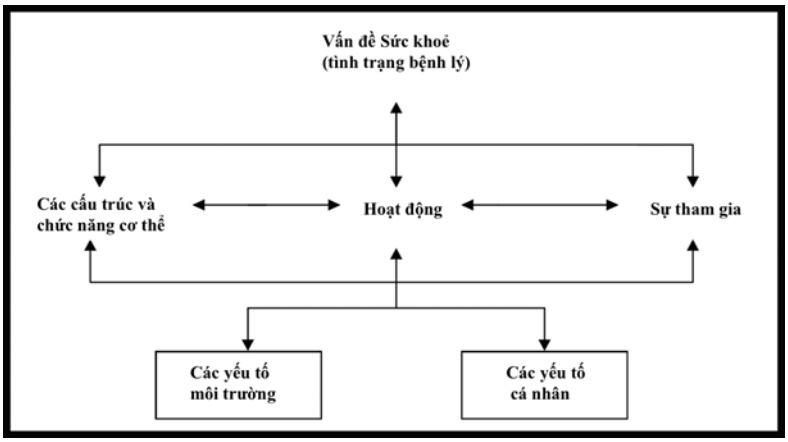
Tổ chức Y tế Thế giới (WHO) mô tả phục hồi chức năng là một tập hợp các biện pháp hỗ trợ những người đang chịu đựng, hoặc có khả năng gặp phải tình trạng khuyết tật do khiếm khuyết, bất kể xảy ra khi nào (bẩm sinh, sớm hay muộn) nhằm đạt được và duy trì hoạt động chức năng tối ưu trong mối tương tác với môi trường (WHO, 2011). Các biện pháp phục hồi chức năng nhắm vào cấu trúc và chức năng của cơ thể, hoạt động và sự tham gia, các yếu tố môi trường và yếu tố cá nhân (WHO, 2011).
Phục hồi chức năng có thể bao gồm nhiều hoạt động trong nhiều lĩnh vực khác nhau. Trong lĩnh vực y tế, phục hồi chức năng tác động đến các bệnh lý và khiếm khuyết mạn tính hoặc kéo dài nhằm mục tiêu đảo ngược hoặc hạn chế ảnh hưởng của chúng. Các dịch vụ có thể bao gồm ngôn ngữ trị liệu, vật lý trị liệu, hoạt động trị liệu, cung cấp các dụng cụ trợ giúp, và các phẫu thuật đặc biệt để chỉnh sửa các biến dạng và các loại khiếm khuyết khác.
Các hoạt động chính của PHCN bao gồm:
Sàng lọc và lượng giá đa ngành
Xác định và đo lường các khó khăn về chức năng
Lập kế hoạch điều trị thông qua thiết lập mục tiêu
Cung cấp các biện pháp can thiệp có thể là cải thiện phục hồi hoặc nâng đỡ hỗ trợ bệnh nhân
Đánh giá hiệu quả của can thiệp
Báo cáo
Phục hồi chức năng CTSN là vấn đề khó khăn và phức tạp. Dịch vụ phục hồi chức năng cho người bệnh CTSN nên dựa trên mục tiêu đạt được sự khỏe mạnh và độc lập hơn là dựa trên mô hình về sự khiếm khuyết và phụ thuộc (New Zealand Guidelines Group, 2006). Có nhiều bằng chứng rõ ràng chứng minh hiệu quả của phương pháp tiếp cận này trong việc cải thiện mức độ độc lập chức năng.
Phục hồi chức năng cho người bệnh CTSN lâm sàng nặng có thể khác so với phục hồi chức năng nói chung do ảnh hưởng của các khiếm khuyết chức năng điều hành trong quá trình phục hồi chức năng. Khiếm khuyết chức năng điều hành đề cập đến những hạn chế đi kèm với tổn thương chủ yếu ở thùy trán và ảnh hưởng đến khả năng tập trung chú ý, khởi đầu và định hướng mục tiêu, phán đoán và nhận cảm, học tập và trí nhớ, tốc độ xử lý thông tin và giao tiếp và những kỹ năng nhận thức khác, ví dụ như lập kế hoạch và sắp xếp, tổ chức. Phục hồi chức năng phải xử trí nhiều vấn đề mà người bệnh CTSN gặp phải, bao gồm:
Người bệnh có quan điểm sai lệch về thế giới của họ và cách họ tự đánh giá bản thân. Tình trạng này có thể biểu hiện dưới hình thức người bệnh lẫn lộn về khả năng bị hạn chế của bản thân, không nhận thức được khiếm khuyết, chối bỏ những ảnh hưởng của chấn thương hoặc biểu hiện kết hợp các tình trạng trên.
Người bệnh mệt mỏi về thể chất và nhận thức, thường đi kèm với CTSN.
Người bệnh có thể bồn chồn không yên, dễ mất tập trung, lên kế hoạch kém hoặc nói nhiều một cách bất thường. Tâm trạng của họ có thể bị kích thích quá mức và họ dễ khóc hoặc dễ cười. Người bệnh có thể hay tranh cãi, khó thuyết phục và có thể phủ nhận sự mệt mỏi.
(New Zealand Guidelines Group, 2006)
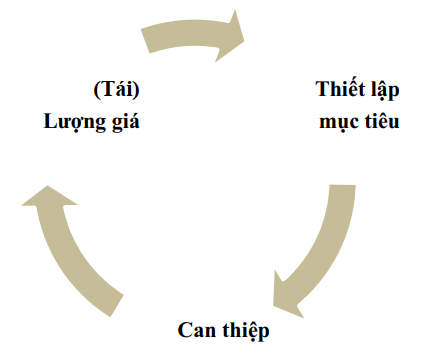
Quy trình phục hồi chức năng
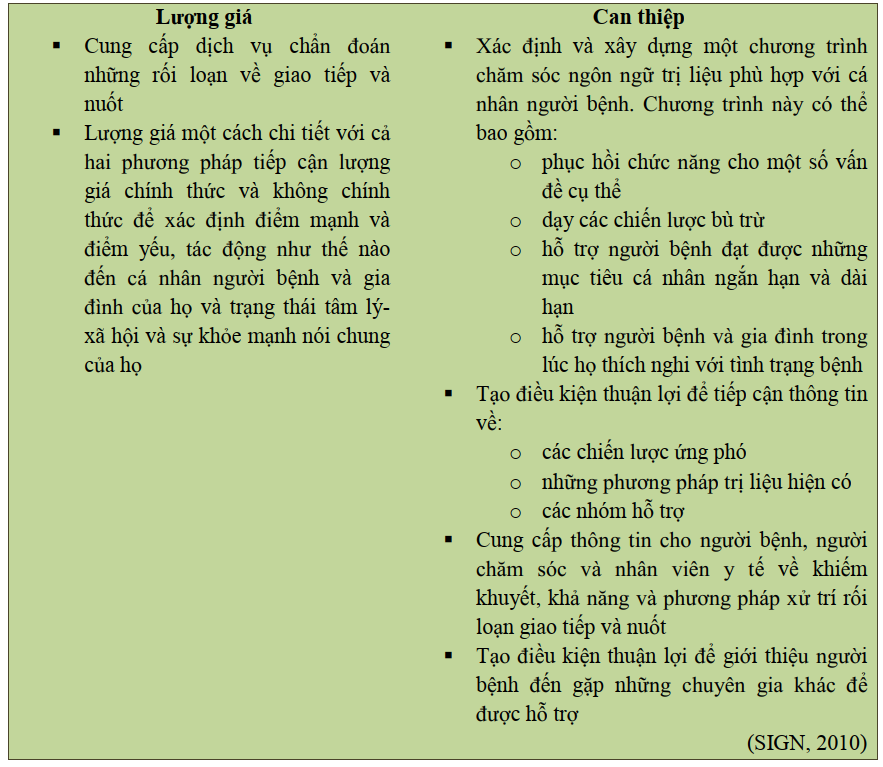
Tiếp cận phục hồi chức năng truyền thống đi theo một quy trình. Tình trạng khuyết tật trước đây, những bệnh lý kèm theo và biến chứng của CTSN có thể làm gián đoạn quy trình phục hồi chức năng trong bất kỳ giai đoạn nào (SIGN, 2013). Quy trình phục hồi chức năng bắt đầu bằng việc lượng giá để có thông tin hướng dẫn quá trình đặt mục tiêu. Sau đó lập kế hoạch can thiệp phù hợp với những mục tiêu đã được thống nhất và tái lượng giá theo định kỳ. Tái lượng giá nhằm đo lường mức độ hiệu quả của phương pháp can thiệp và có thể cung cấp thông tin giúp đặt thêm mục tiêu và bắt đầu lại quy trình, hoặc có thể cho thấy đã thích hợp cho người bệnh xuất viện.
Lượng giá
Lượng giá người bệnh và xác định, định lượng các nhu cầu;
Thiết lập Mục tiêu
Trên cơ sở lượng giá, các mục tiêu PHCN của người bệnh được xác định. Đây có thể là các mục tiêu ngắn hạn, trung hạn và dài hạn;
Xây dựng một kế hoạch để đạt được các mục tiêu này
Can thiệp
Điều trị phù hợp để đạt được các mục tiêu;
Tái Lượng giá
Lượng giá tiến triển của người bệnh nhằm xem xét can thiệp có đạt được các mục tiêu đã thống nhất hay không. Nếu không thì có thể xem xét lại các mục tiêu và điều chỉnh các can thiệp.
Phân loại Quốc tế về Hoạt động chức năng, Khuyết tật và Sức khoẻ (International Classification of Functioning, Disability and Health – ICF)
(WHO, 2001)
Phục hồi chức năng có thể được tóm tắt trong mô hình ICF (Phân loại quốc tế về Chức năng, Khuyết tật và Sức khoẻ) do WHO xây dựng (2001). ICF khái niệm hoá mức độ hoạt động chức năng của một cá nhân là một sự tương tác động giữa tình trạng sức khoẻ của họ với các yếu tố môi trường và các yếu tố cá nhân. Đây là một mô hình sinh lý – tâm lý- xã hội, dựa trên sự tích hợp của các mô hình xã hội và y học về khuyết tật. Tất cả các thành phần của khuyết tật đều quan trọng và bất kỳ thành phần nào cũng có thể tương tác với thành phần khác. Cần phải xem xét yếu tố môi trường vì chúng ảnh hưởng đến tất cả và có thể cần phải được thay đổi.
Sơ đồ đã được điều chỉnh của mô hình Phân loại quốc tế về Hoạt động Chức năng, Khuyết tật và Sức khoẻ (ICF) của WHO cho thấy việc áp dụng các nguyên tắc phục hồi chức năng NNTL trong chăm sóc CTSN:
Sự chăm sóc lấy người bệnh và gia đình làm trung tâm
Phương pháp thực hành cung cấp dịch vụ tốt nhất khi làm việc với người bệnh CTSN và gia đình của họ là theo cách tiếp cận lấy người bệnh và gia đình làm trung tâm, trong đó người bệnh và gia đình của họ được khuyến khích bày tỏ quan điểm và chủ động tham gia vào quá trình ra quyết định lâm sàng (Hurn, Kneebone, & Cropley, 2006).
Điều trị và chăm sóc cần xem xét các nhu cầu và sở thích của người bệnh. Người bệnh nên có cơ hội đưa ra những quyết định khi đã được cung cấp đầy đủ thông tin về phương pháp chăm sóc và điều trị của họ, kết hợp với các nhân viên y tế. Nếu người bệnh đồng ý, gia đình và người nhà cũng nên có cơ hội tham gia vào các quyết định về điều trị và chăm sóc. Gia đình và người nhà cũng cần được cung cấp thông tin và hỗ trợ khi cần (National Institute for Health and Care Excellent (NICE), 2014).
Cách tiếp cận lấy người bệnh làm trung tâm nên là cơ sở cho quá trình thiết lập mục tiêu. Các mục tiêu điều trị dễ đạt được hơn nếu người bệnh tham gia trong quá trình thiết lập chúng. Hơn nữa, bằng chứng cho thấy quá trình thiết lập mục tiêu như vậy có một tác dụng điều trị tích cực, khuyến khích người bệnh đạt được các mục tiêu của họ (Hurn và cộng sự, 2006). Thực hành lấy người bệnh làm trung tâm đặt cá nhân người bệnh ở trung tâm và nhấn mạnh việc xây dựng mối quan hệ đối tác với người bệnh CTSN và gia đình họ, xem họ là những thành viên quan trọng của nhóm phục hồi. Tiếp cận này nhấn mạnh bốn khía cạnh:
Mỗi cá nhân là duy nhất
Mỗi cá nhân là một chuyên gia trong cuộc sống của chính họ
Quan hệ đối tác là chìa khóa
Tập trung vào các điểm mạnh của cá nhân
Thực hành lấy người bệnh làm trung tâm trao quyền và sự kiểm soát cho người bệnh và gia đình họ.
Phương pháp này giúp điều chỉnh các hỗ trợ để đạt được các mục tiêu và tương lai của người đó và nhằm mục đích hòa nhập xã hội, đạt được các vai trò có giá trị và sự tham gia vào cộng đồng.
Thực hành lấy gia đình làm trung tâm áp dụng một triết lý tương tự với thực hành lấy người bệnh làm trung tâm và hơn thế nữa, thừa nhận rằng khi làm việc với người bệnh CTSN, gia đình và người chăm sóc là những người ra quyết định quan trọng. Thực hành lấy gia đình làm trung tâm bao gồm một tập hợp các giá trị, thái độ và cách tiếp cận các dịch vụ cho người bệnh CTSN và gia đình của họ. Gia đình làm việc với những người cung cấp dịch vụ để đưa ra những quyết định sau khi được cung cấp đầy đủ thông tin về các dịch vụ và hỗ trợ mà người bệnh và gia đình nhận được. Trong tiếp cận lấy gia đình làm trung tâm, những điểm mạnh và nhu cầu của tất cả các thành viên trong gia đình và người chăm sóc được xem xét. Gia đình xác định các ưu tiên của can thiệp và dịch vụ. Tiếp cận này dựa trên tiền đề rằng các gia đình biết điều gì tốt nhất cho người bệnh, rằng các kết quả hồi phục tối ưu xảy ra trong một môi trường nâng đỡ của gia đình và cộng đồng và rằng mỗi gia đình là duy nhất. Dịch vụ hỗ trợ và tôn trọng các năng lực và nguồn lực của mỗi gia đình. Năng lực gia đình bao gồm kiến thức và những kỹ năng mà gia đình cần để hỗ trợ các nhu cầu và sức khoẻ của người bệnh CTSN. Năng lực là khả năng thể chất, tinh thần và tình cảm cần thiết để hỗ trợ người bệnh CTSN, và có tác động trực tiếp đến cảm giác có khả năng mà một thành viên trong gia đình trải qua khi chăm sóc một người bệnh CTSN.
Nhóm xây dựng hướng dẫn nhấn mạnh vai trò then chốt của gia đình trong chăm sóc CTSN tại Việt Nam. Gia đình có tầm ảnh hưởng rất lớn trong tất cả các khía cạnh chăm sóc người bệnh ở tất cả các giai đoạn phục hồi chức năng và gia đình nên được hỗ trợ chặt chẽ trong quy trình phục hồi chức năng để gia tăng tối đa kết quả lâm sàng.
GPP :Dịch vụ phục hồi chức năng cho CTSN nên áp dụng triết lý thực hành lấy người bệnh làm trung tâm và lấy gia đình làm trung tâm.
C :Gia đình/người chăm sóc nên được tham gia xây dựng các chiến lược để có được sự giao tiếp tốt nhất (New Zealand Guidelines Group, 2006)
Phương pháp tiếp cận đa chuyên ngành
Một khía cạnh trung tâm trong phục hồi chức năng CTSN là có được một nhóm đa chuyên ngành phối hợp tốt với nhau. Nhóm đa chuyên ngành này nên kết hợp với nhau khi tiến hành lượng giá và lập kế hoạch phục hồi chức năng[C] (New Zealand Guidelines Group, 2006). Nhóm đa chuyên ngành cần có sự lãnh đạo rõ ràng, khéo léo và phối hợp hiệu quả để cung cấp dịch vụ phục hồi chức năng hiệu quả (New Zealand Guidelines Group, 2006). Khi có chỉ định, nhóm đa chuyên ngành nên tiến hành lượng giá và can thiệp chung để nâng cao kết quả phục hồi chức năng[A] (Royal Dutch Society for Physical Therapy, 2014).
Nhóm này kết hợp áp dụng những kỹ năng về y tế, điều dưỡng và các ngành liên quan đến sức khoẻ và có thể bao gồm các dịch vụ xã hội, giáo dục và dạy nghề nhằm lượng giá, điều trị, tái lượng giá đều đặn cho người bệnh, lập kế hoạch xuất viện và theo dõi về sau. Thành viên trong nhóm cần đáp ứng các điều sau:
Thường xuyên họp nhóm đa chuyên ngành và thảo luận trường hợp bệnh để khuyến khích phối hợp và cập nhật thông tin
Đảm bảo tài liệu ghi chép rõ ràng về việc chăm sóc, điều trị cụ thể cho người bệnh CTSN và mọi thành viên trong nhóm đều có thể tiếp cận được tài liệu
Liên kết cụ thể với những nhân viên y tế khác, nhân viên đào tạo, người bệnh CTSN và gia đình/người chăm sóc
Thiết lập và đáp ứng các mục tiêu thích hợp
Hỗ trợ người bệnh CTSN và gia đình/người chăm sóc bằng cách khuyến khích họ tham gia vào tất cả khía cạnh của quá trình chăm sóc
Liên kết với những nhân viên y tế khác qua các mạng lưới và tập huấn chuyên sâu về điều trị CTSN
C :Nhóm đa chuyên ngành nên kết hợp với nhau khi tiến hành lượng giá và lập kế hoạch phục hồi chức năng (New Zealand Guidelines Group, 2006).
A :Khi cần thiết, nhóm đa chuyên ngành nên cùng nhau lượng giá và can thiệp để nâng cao kết quả phục hồi chức năng (Royal Dutch Society for Physical Therapy, 2014).
Cường độ và thời lượng phục hồi chức năng ngôn ngữ trị liệu
Phục hồi chức năng CTSN là một vấn đề phức tạp và hiện tại vẫn còn ít bằng chứng rõ ràng về những phương pháp can thiệp thường được sử dụng (New Zealand Guidelines Group, 2006). Nhiều bằng chứng thường được sử dụng làm khuyến nghị được trích nhiều từ y văn về người bệnh đột quỵ. Quá trình phục hồi chức năng nên bắt đầu càng sớm càng tốt (ít nhất trong vòng 72 giờ) sau CTSN[A]. Bác sĩ phục hồi chức năng nên hướng dẫn kỹ thuật viên NNTL khi nào là an toàn và có thể bắt đầu lượng giá. Thời điểm này có thể đến rất sớm, trong vòng 4 – 24 giờ sau chấn thương, đặc biệt đối với những người bệnh có dấu hiệu khó nuốt.
Để có kết quả tốt nhất, nhóm đa chuyên ngành được chuyên môn hóa nên tiến hành phục hồi chức năng với cường độ cao hơn kèm theo can thiệp sớm[B] (SIGN, 2013). Đối với những người bệnh không ngừng cải thiện về mặt chức năng và có khả năng tham gia, nên cân nhắc tăng cường phục hồi chức năng với mục tiêu trị liệu khoảng 45 phút mỗi ngày ít nhất năm ngày mỗi tuần[GPP].
|
A |
Quá trình phục hồi chức năng nên bắt đầu càng sớm càng tốt (ít nhất trong vòng 72 giờ) sau CTSN. |
|
B |
Để có kết quả tốt nhất, nhóm đa chuyên ngành được chuyên môn hóa nên tiến hành phục hồi chức năng với cường độ cao hơn kèm theo can thiệp sớm (SIGN, 2013). |
|
GPP |
Đối với những người bệnh không ngừng cải thiện về mặt chức năng và có khả năng tham gia, nên cân nhắc tăng cường phục hồi chức năng với mục tiêu trị liệu khoảng 45 phút mỗi ngày ít nhất năm ngày mỗi tuần. |
Báo cáo
Kỹ thuật viên NNTL nên ghi nhận tất cả thông tin về lượng giá và can thiệp đã thực hiện với từng người bệnh trong một bộ hồ sơ chung mà cả đội ngũ đa chuyên ngành (MDT) cùng sử dụng[GPP]. Điều này cho phép nhóm đa chuyên ngành (MDT) có thể hoạt động hiệu quả và giảm bớt sự lặp lại các bài lượng giá và phương thức can thiệp giữa các chuyên ngành. Sử dụng một bộ hồ sơ chung là một cách hiệu quả để giao tiếp thông tin với đội ngũ đa chuyên ngành (MDT) trong suốt quá trình trị liệu.
Nhóm xây dựng hướng dẫn đồng ý nên xây dựng khuôn khổ báo cáo và ghi chép hồ sơ để gia tăng tối đa sự thống nhất trong nhóm đa chuyên ngành và hỗ trợ nhóm chăm sóc người bệnh và giao tiếp với nhau hiệu quả.
GPP :Kỹ thuật viên ngôn ngữ trị liệu nên ghi nhận tất cả thông tin về lượng giá và can thiệp đã thực hiện cho từng người bệnh vào một hồ sơ bệnh án chung mà toàn bộ nhóm đa chuyên ngành cùng sử dụng.
Quy trình phục hồi chức năng
Lượng giá ngôn ngữ trị liệu
Lượng giá là một phần không thể thiếu trong quy trình phục hồi chức năng. Những kỹ thuật viên NNTL đã được đào tạo nên là người thực hiện lượng giá nuốt và giao tiếp và sử dụng những công cụ tốt nhất hiện có và bằng chứng được cập nhật mới nhất. Khi có thể, nên sử dụng những công cụ lượng giá được chuẩn hóa và được công nhận tính giá trị[GPP] (Stroke Foundation, 2010). Nên sử dụng kết quả lượng giá để hỗ trợ quá trình đặt mục tiêu và lập kế hoạch trị liệu và ra quyết định lâm sàng.
Hiện nay, tại Việt Nam vẫn còn ít công cụ lượng giá được chuẩn hóa để kỹ thuật viên NNTL sử dụng để lượng giá người bệnh CTSN tại Việt Nam. Nhóm xây dựng hướng dẫn đề nghị khi không có công cụ được chuẩn hóa, thì kỹ thuật viên NNTL nên lượng giá người bệnh bằng cách sử dụng những công cụ lượng giá không chuẩn hóa. Lượng giá chức năng không chuẩn hóa đặc biệt có ích đối với người bệnh CTSN, vì họ thường thực hiện tốt hơn hoặc kém hơn nhiều trong các hoạt động sinh hoạt hàng ngày so với khả năng được dự đoán theo điểm kiểm tra chuẩn hóa (American Speech-Language-Hearing Association (ASHA), n.d.). Quy trình lượng giá không chuẩn hóa phục vụ nhiều mục đích khác nhau, bao gồm xác định:
Khả năng trong những lĩnh vực không có công cụ được chuẩn hóa hoặc công cụ chuẩn hóa hạn chế
Mạng lưới hỗ trợ hiện có và sự giáo dục, hướng dẫn phù hợp dành cho đối tác/cộng sự giao tiếp
Nhu cầu và khả năng của người bệnh trong bối cảnh chức năng và hoạt động sinh hoạt hàng ngày
Những chiến lược và phương pháp điều chỉnh tác vụ để gia tăng tối đa khả năng chức năng của người bệnh
Theo dõi kết quả đáp ứng với phương pháp can thiệp
Những biến số có thể ảnh hưởng tích cực đến khả năng thực hiện tác vụ và học tập trong môi trường sống/làm việc hiện tại (Coelho, Ylvisaker, & Turkstra, 2005).
Các thang đo khả năng thực hiện, bảng câu hỏi cho người bệnh và gia đình và kiểm kê những kỹ năng và điểm yếu của người bệnh là những phương pháp cũng có thể sử dụng để xác định nhu cầu chức năng của từng cá nhân người bệnh (ASHA, n.d.).
|
GPP |
Khi có thể, nên sử dụng những công cụ lượng giá đã được công nhận tính giá trị và độ tin cậy hoặc những công cụ đo lường đáp ứng được nhu cầu của người bệnh để hỗ trợ quá trình ra quyết định (Stroke Foundation, 2010). |
|
GPP |
Nên cân nhắc những công cụ lượng giá không chuẩn hóa kèm theo các thang đo khả năng thực hiện, bảng câu hỏi cho người bệnh và gia đình và kiểm kê những kỹ năng và điểm yếu của người bệnh trong quá trình lượng giá ngôn ngữ trị liệu cho người bệnh CTSN (ASHA, n.d.). |
Sàng lọc và lượng giá quên sau chấn thương
Bằng chứng cho thấy rằng kiểm tra quên sau chấn thương (post traumatic amnesia – PTA) là một yếu tố dự đoán quan trọng về khiếm khuyết trí tuệ của người bệnh CTSN (Königs, de Kieviet, & Oosterlaan, 2012).
Quên sau chấn thương (PTA) là khoảng thời gian sau khi mất ý thức và/hoặc va chạm mạnh vào đầu, khi người bệnh đã có ý thức và tỉnh táo, nhưng hành xử hoặc ăn nói một cách kỳ quặc hoặc không giống họ. Người bệnh không có trí nhớ liên tục về những sự kiện diễn ra hàng ngày, và những sự kiện diễn ra gần đây cũng có thể bị ảnh hưởng tương tự, khiến họ không thể nhớ những gì đã xảy ra cách đó vài giờ hoặc vài phút.
Quên sau chấn thương (PTA) có thể kéo dài trong vài phút, vài giờ, vài ngày, vài tuần hoặc thậm chí, trong trường hợp hiếm gặp, vài tháng. Vì nó ảnh hưởng rất lớn đến khả năng nhận thức của người bệnh CTSN, cần lượng giá và theo dõi tình trạng này trong quá trình chăm sóc cấp tính và lập kế hoạch phục hồi chức năng.
Thông thường, công tác sàng lọc và kiểm tra quên sau chấn thương (PTA) hàng ngày là vai trò của kỹ thuật viên HĐTL. Họ sử dụng Thang điểm Quên Sau Chấn Thương Westmead Rút gọn (Abbreviated Westmead Post Traumatic Amnesia Scale)[1] và Thang điểm Quên Sau Chấn Thương Westmead (Westmead PTA Scale)[2]. Có thể tìm hiểu thêm thông tin chi tiết về sàng lọc và kiểm tra quên sau chấn thương hàng ngày trong Hướng dẫn về Hoạt động trị liệu Chấn thương sọ não.
Kỹ thuật viên NNTL có thể cần hỗ trợ kiểm tra quên sau chấn thương (PTA) cho những người bệnh có khiếm khuyết giao tiếp ảnh hưởng đến khả năng thực hiện của họ.
Sàng lọc và lượng giá khó nuốt
Khó nuốt là một thuật ngữ y khoa có nghĩa là khó khăn về nuốt, hoặc không có khả năng nuốt. Khó nuốt có thể có biểu hiện khó khăn hút, mút, nuốt, uống, nhai, ăn, kiểm soát nước bọt, uống thuốc, hoặc bảo vệ đường thở (The Speech Pathology Association of Australia Limited, 2012). Khó nuốt có thể đi kèm với sự gia tăng nguy cơ nhiễm trùng hô hấp, viêm phổi hít, thiếu nước và suy dinh dưỡng cũng như gia tăng đáng kể nguy cơ tử vong và khuyết tật và thời gian nằm viện lâu hơn (National Clinical Guidelines Centre, 2013).
Có một số yếu tố mà kỹ thuật viên NNTL phải cân nhắc khi tiến hành lượng giá khó nuốt ở người bệnh CTSN:
Quy mô/mức độ nặng của tình trạng đa chấn thương
Khiếm khuyết trong khả năng đặt tư thế và kiểm soát vận động ảnh hưởng đến khả năng tự ăn uống
Tổn thương vật lý đến các cấu trúc vùng miệng, hầu và/hoặc thanh quản
Có rối loạn vận động thần kinh hay không
Những khiếm khuyết hành vi thần kinh có liên quan (ví dụ như lỗi tồn lưu, khả năng khởi đầu kém, tính bốc đồng, suy giảm khả năng thực hiện theo trình tự, suy giảm khả năng nhận biết khiếm khuyết)
Tình trạng hô hấp, bao gồm có mở khí quản và/hoặc thở máy hay không (Murdoch & Theodoros, 2001)
Sàng lọc khó nuốt
Trong giai đoạn phục hồi chức năng cấp tính, phát hiện sớm khó khăn về nuốt là vô cùng quan trọng để có thể lượng giá nuốt chính thức và xây dựng chương trình xử trí phù hợp.
Nhóm xây dựng hướng dẫn đề nghị nên xây dựng và thực hiện những công cụ và quy trình sàng lọc khó nuốt tại các cơ sở y tế tại Việt Nam. Nhóm đề nghị những điều dưỡng đã được đào tạo chuyên sâu là người đảm nhận nhiệm vụ sàng lọc nuốt, với sự hướng dẫn của kỹ thuật viên NNTL và mục tiêu là xác định những người bệnh có nguy cơ và giới thiệu họ đến gặp kỹ thuật viên NNTL để được lượng giá nuốt chính thức. Phác đồ sàng lọc khó nuốt nên bao gồm một lộ trình hành động rõ ràng cho tất cả những kết quả có thể xảy ra (ví dụ như mời hội chẩn tại khoa, không được ăn uống qua đường miệng, được phép bắt đầu chế độ ăn uống qua đường miệng)[GPP] (SIGN, 2010).
Lượng giá khó nuốt
Kỹ thuật viên NNTL thường lượng giá khó nuốt bằng cách kết hợp hai phương pháp tiếp cận tại giường và sử dụng thiết bị (SIGN, 2013). Lượng giá người bệnh khó nuốt sau CTSN được thực hiện để xác định người bệnh có gặp phải tình trạng khó nuốt hay không, và mô tả:
Giai đoạn nào của nuốt có thể bị ảnh hưởng
Phương pháp cung cấp dinh dưỡng phù hợp, bao gồm kết cấu, độ đặc an toàn của thức ăn và thức uống khi ăn uống qua đường miệng
Những chiến lược bù trừ phù hợp để gia tăng tối đa sự an toàn (ASHA, n.d.)
Khi lượng giá nuốt nên sử dụng những kết cấu thức uống và thức ăn đặc đa dạng để xác định rối loạn chức năng sinh lý, xác định có cần tìm hiểu thêm hay không, kiểm tra mức độ hiệu quả của phương pháp điều trị đã chọn và giúp xây dựng kế hoạch xử trí (SIGN, 2010). Đối với những người bệnh mà kết quả lượng giá khó nuốt lâm sàng tại giường khuyến nghị điều chỉnh chế độ ăn uống, nên theo dõi lượng tiêu thụ và khả năng dung nạp chế độ ăn uống của họ và thường xuyên xem xét người bệnh có cần tiếp tục theo chế độ ăn uống được điều chỉnh này hay không[GPP] (Stroke Foundation, 2017).
Phương pháp lượng giá nuốt bằng thiết bị phổ biến nhất bao gồm Nuốt Barium cải biên (modified barium swallow – MBS), (cũng được biết đến với tên gọi Thăm dò nuốt qua quay video có cản quang (videofluoroscopic swallow study – VFSS)) và Thăm dò nuốt bằng nội soi mềm (fibreoptic endoscopic evaluation of swallowing – FEES). Đây là những phương pháp lượng giá khó nuốt đã được công nhận tính giá trị và kỹ thuật viên NNTL nên xem xét sử dụng[C] (SIGN, 2010).
Tại thời điểm biên soạn Hướng dẫn, lượng giá khó nuốt bằng thiết bị chưa được thực hành phổ biến tại Việt Nam. Ít cơ sở y tế có thiết bị phù hợp để tiến hành lượng giá theo phương pháp này và rất ít kỹ thuật viên NNTL có đủ kỹ năng hoặc trình độ cần thiết để thực hiện lượng giá. Nhóm xây dựng hướng dẫn khuyến nghị nên ưu tiên phát triển kỹ năng, cơ sở vật chất và quy trình lượng giá bằng thiết bị cho kỹ thuật viên NNTL tại Việt Nam.
|
B |
Kỹ thuật viên ngôn ngữ trị liệu có kỹ năng xử trí khó nuốt nên sử dụng phương pháp lượng giá lâm sàng tại giường được chuẩn hóa (SIGN, 2010). |
|
GPP |
Đối với những người bệnh khó nuốt đang theo chế độ ăn uống được điều chỉnh, nên theo dõi lượng tiêu thụ và khả năng dung nạp chế độ ăn uống của họ. Nên thường xuyên xem xét người bệnh có cần tiếp tục theo chế độ ăn uống được điều chỉnh này hay không (Stroke Foundation, 2017). |
Sàng lọc và lượng giá giao tiếp
Sau CTSN, người bệnh có thể có khiếm khuyết giao tiếp bao gồm khiếm khuyết tạo lời nói, vấn đề ngôn ngữ hiểu và ngôn ngữ diễn đạt bao gồm đọc và viết, và kỹ năng ngôn ngữ cấp cao như ngữ dụng và tương tác xã hội chung (New Zealand Guidelines Group, 2006). Những người bệnh CTSN có khó khăn giao tiếp cụ thể nên được kỹ thuật viên NNTL lượng giá để xác định họ có phù hợp tham gia ngôn ngữ trị liệu hay không (New Zealand Guidelines Group, 2006).
Nhận thức và ngôn ngữ có mối quan hệ nội tại và tương hỗ với nhau (ASHA, n.d.). Lượng giá người bệnh CTSN được thực hiện để xác định và mô tả:
Những điểm mạnh và điểm yếu cơ sở trong xử lý ngôn ngữ và tạo ra lời nói ảnh hưởng đến khả năng giao tiếp và tham gia vào các hoạt động sinh hoạt hàng ngày
Những điểm mạnh và điểm yếu cơ sở liên quan đến xử lý nhận thức, bao gồm kỹ năng xã hội, ảnh hưởng đến khả năng giao tiếp và tiềm năng quay trở về mức độ hoạt động chức năng trước đây trong sinh hoạt hàng ngày
Những yếu tố bối cảnh tạo điều kiện thuận lợi hoặc gây trở ngại cho sự thành công trong giao tiếp và tham gia vào cuộc sống
Tác động của những khiếm khuyết về lời nói, ngôn ngữ và giao tiếp – nhận thức đến chất lượng cuộc sống và sự hạn chế về mặt chức năng/tham gia liên quan đến vai trò và trách nhiệm xã hội của người bệnh trước khi chấn thương và tác động của những hạn chế này đến cộng đồng của người bệnh (ASHA, n.d.)
Có một số yếu tố mà kỹ thuật viên NNTL phải nhận thức được trong quá trình lượng giá khả năng giao tiếp – nhận thức của người bệnh CTSN:
mức độ ý thức và tỉnh táo
khiếm khuyết hành vi thần kinh, ví dụ như kích động và hung hăng
khiếm khuyết vận động ảnh hưởng đến sức bền thể chất và sự tham gia
khiếm khuyết về giác quan (ví dụ như lãng quên/thờ ơ thị giác, mất thính lực) (ASHA, n.d.)
B: Những người bệnh chấn thương sọ não có khó khăn giao tiếp cụ thể nên được kỹ thuật viên ngôn ngữ trị liệu lượng giá để xác định họ có phù hợp tham gia ngôn ngữ trị liệu hay không (New Zealand Guidelines Group, 2006).
Đặt mục tiêu, lập kế hoạch trị liệu và đo lường kết quả
Quá trình đặt mục tiêu là một thành tố chủ yếu trong quy trình phục hồi chức năng (Stroke Foundation, 2017). Đặt mục tiêu giúp hướng dẫn quá trình điều trị, tạo động lực cho người bệnh và khởi đầu cuộc đối thoại giữa nhân viên y tế với người bệnh và gia đình/người chăm sóc về mức độ hồi phục có thể mong đợi (Stroke Foundation, 2017). Nhân viên y tế nên chủ động khởi đầu quá trình đặt mục tiêu và cho phép người bệnh và gia đình/người chăm sóc tham gia vào toàn bộ quá trình, và thiết lập và thường xuyên ghi nhận những nguyện vọng và mong muốn của họ (Stroke Foundation, 2017). Cho phép người bệnh và gia đình tham gia vào quá trình đặt mục tiêu giúp gia tăng số lượng và phạm vi của mục tiêu, đặc biệt những lĩnh vực mục tiêu ít được đề cập đến trong đo lường kết quả tổng thể (Dalton, et al., 2012).
Kỹ thuật viên NNTL nên kết hợp với những thành viên còn lại trong nhóm đa chuyên ngành để đặt mục tiêu chăm sóc người bệnh. Các mục tiêu nên được xác định rõ ràng, cụ thể và thử thách người bệnh, và nên được ghi chú, xem xét và cập nhật thường xuyên (Stroke Foundation, 2017). Những mục tiêu được xác định rõ ràng và cụ thể cho phép nhà lâm sàng đo lường kết quả hiệu quả. Nên đo lường kết quả bằng những công cụ được chuẩn hóa và nên cân nhắc tất cả khía cạnh của ICF bao gồm sự lo âu, đau buồn và sự khỏe mạnh và chất lượng cuộc sống của một người liên quan đến khả năng chức năng của họ.
Kỹ thuật viên NNTL nên lựa chọn những công cụ đặt mục tiêu và đo lường kết quả có liên quan và phù hợp với bối cảnh lâm sàng. Nên sử dụng những công cụ được chuẩn hóa để có thể đặt ra những mục tiêu cụ thể, lấy người bệnh làm trung tâm và dựa trên khả năng thực hiện và sự hài lòng. Một số công cụ được chuẩn hóa có thể phù hợp để điều chỉnh và sử dụng tại Việt Nam. Cá nhân và cơ sở y tế nên xem xét cẩn thận những công cụ này trước khi biên dịch hoặc sử dụng chúng. Một số ví dụ để xem xét bao gồm:
Quy trình đặt mục tiêu SMART (Cụ thể – Specific, Đo lường được – Measurable, Có thể đạt được – Achievable, Thực tiễn/Có liên quan – Realistic/Relevant và Xác định thời gian – Timed) được sử dụng rộng rãi để giúp đặt ra và thường xuyên xem xét những mục tiêu cụ thể và thử thách người bệnh (Stroke Foundation, 2017).
Thang điểm đánh giá thiết lập mục tiêu cho người bệnh (Patient Goal Attainment Scaling Sheet – GAS) là một công cụ đặt mục tiêu có thể cân nhắc sử dụng (xem Phụ lục 1 để có ví dụ về bảng điểm GAS).
Công cụ như Đo lường Độc lập Chức năng (Functional Independence Measure) và Đo lường Đánh giá Chức năng (Function Assessment Measure) của Anh (FIM+FAM) là một công cụ có thể cân nhắc sử dụng để đo lường kết quả trong nhóm đa chuyên ngành (Turner-Stokes, 2012).
Kỹ thuật viên NNTL sẽ hoàn thành việc lập kế hoạch điều trị sau khi xem xét mục tiêu, điểm mạnh, khó khăn, nguồn lực cá nhân và gia đình của người bệnh cũng như khoảng thời gian có thể thực hiện phục hồi chức năng là bao lâu. Kỹ thuật viên NNTL cũng nên cân nhắc những nguồn lực trong nhà/cộng đồng để giúp người bệnh có thể tiếp tục phục hồi chức năng sau khi xuất viện và cân nhắc tất cả khía cạnh của mô hình ICF.
Nên cho người bệnh chấn thương sọ não và gia đình/người chăm sóc của họ cơ hội tham gia vào quá trình đặt mục tiêu trừ khi họ lựa chọn không tham gia hoặc họ không thể tham gia và nên thiết lập và thường xuyên ghi nhận những nguyện vọng và mong muốn của họ (Stroke Foundation, 2017).
Nhân viên y tế nên hợp tác với nhau khi đặt mục tiêu chăm sóc người bệnh. Các mục tiêu nên được xác định rõ ràng, cụ thể và thử thách người bệnh. Các mục tiêu nên được ghi chú, xem xét và cập nhật thường xuyên (Stroke Foundation, 2017).
Can thiệp ngôn ngữ trị liệu
Mục tiêu can thiệp trong CTSN là nhằm đạt được mức độ chức năng độc lập cao nhất để tham gia trong sinh hoạt hàng ngày (ASHA, n.d.). CTSN có thể dẫn đến nhiều khiếm khuyết giao tiếp theo nhiều mức độ nặng khác nhau. Những khiếm khuyết này bao gồm:
Rối loạn giao tiếp – nhận thức, rối loạn giao tiếp xã hội, khiếm khuyết về ngữ dụng, rối loạn ngôn ngữ do bán cầu não phải
Thất ngôn/Mất ngôn ngữ
Rối loạn vận ngôn
Mất khả năng diễn đạt cảm xúc qua âm điệu lời nói (Motor aprosodia)
Những người bệnh có khiếm khuyết giao tiếp sau CTSN nên được giới thiệu tham gia NNTL để kiểm soát khiếm khuyết giao tiếp của họ[D] (SIGN, 2013). Nhiều bằng chứng và khuyến nghị trong Hướng dẫn căn cứ trên ý kiến của chuyên gia và nghiên cứu loạt ca không đối chứng, và gợi ý rằng những phương pháp can thiệp được thiết kế nhằm cải thiện rối loạn giao tiếp sau CTSN là có ích (SIGN, 2013).
Phương pháp điều trị cho người bệnh CTSN nên được thiết kế riêng phù hợp với cá nhân người bệnh và cân nhắc sự ảnh hưởng của:
Mối quan hệ phức hợp giữa những lĩnh vực nhận thức
Sự mệt mỏi và hạn chế về sức bền thể chất ảnh hưởng đến khoảng thời gian người bệnh có thể tham gia điều trị
Những yếu tố cá nhân và bối cảnh, ví dụ như tuổi tác, trình độ học vấn, trạng thái sức khỏe trước khi bệnh, tiền sử xã hội, hoàn cảnh xã hội hiện tại, văn hóa và ngôn ngữ, và tình trạng nghề nghiệp của người bệnh
Những di chứng về thể chất, giác quan và hành vi thần kinh của CTSN, đặc biệt trong giai đoạn hồi phục cấp tính
Hiểu biết kém về khiếm khuyết của bản thân và khiếm khuyết chức năng điều hành có thể ảnh hưởng tiêu cực đến khả năng nhận ra vấn đề về chức năng, tin tưởng vào lợi ích của việc điều trị, và tuân thủ theo các khuyến nghị cụ thể
(American Speech-Language-Hearing Association (ASHA), n.d.)
Hiện nay vẫn còn ít bằng chứng mô tả mức độ hiệu quả của các phương pháp can thiệp giao tiếp cụ thể sau CTSN, và chất lượng phương pháp nghiên cứu nhìn chung còn thấp và chưa có nhiều sự lặp lại các nghiên cứu liên quan (Scottish Intercollegiate Guidelines Network (SIGN), 2013). Khi người bệnh CTSN có khiếm khuyết nhận thức kết hợp với khiếm khuyết giao tiếp thì điều này có nghĩa là có khả năng những phương pháp can thiệp được mô tả là thành công đối với nhóm người bệnh đột quỵ sẽ không thể áp dụng thành công (hoặc không thể giả định là chúng sẽ thành công) với những người bệnh CTSN (Scottish Intercollegiate Guidelines Network (SIGN), 2013).
Y văn nhấn mạnh tầm quan trọng của một số thành tố chủ yếu trong một chương trình phục hồi chức năng giao tiếp. Những thành tố này bao gồm:
Xem xét cách giao tiếp của người bệnh trước khi chấn thương và khiếm khuyết nhận thức của người bệnh
Tạo cơ hội để người bệnh luyện tập kỹ năng giao tiếp trong những tình huống tự nhiên
Đưa vào chương trình những công cụ hỗ trợ giao tiếp bao gồm cử chỉ điệu bộ, hình vẽ, bảng biểu giao tiếp và hệ thống vi tính
Cung cấp cho người bệnh những chiến lược bù trừ để kiểm soát những xáo trộn trong giao tiếp
(New Zealand Guidelines Group, 2006)
D: Những người bệnh có khiếm khuyết giao tiếp sau CTSN nên được giới thiệu tham gia ngôn ngữ trị liệu để kiểm soát khiếm khuyết giao tiếp của họ (Scottish Intercollegiate Guidelines Network (SIGN), 2013).
Một chương trình phục hồi chức năng giao tiếp nên:
|
C |
Xem xét cách giao tiếp của người bệnh trước khi chấn thương và khiếm khuyết nhận thức của người bệnh |
|
C |
Tạo cơ hội để người bệnh luyện tập kỹ năng giao tiếp trong những tình huống tự nhiên |
|
B |
Đưa vào chương trình những công cụ hỗ trợ giao tiếp khi phù hợp |
|
GPP |
Cung cấp cho người bệnh những chiến lược bù trừ để kiểm soát những xáo trộn trong giao tiếp |
(New Zealand Guidelines Group, 2006)
Khó nuốt
Phương pháp xử trí khó nuốt sau CTSN thông thường kết hợp các kỹ thuật bù trừ, bài tập khôi phục chức năng và điều chỉnh kết cấu của chế độ ăn uống tùy theo mức độ phù hợp của từng phương pháp (SIGN, 2013). Xử trí khó nuốt cũng bao gồm các kỹ thuật cho ăn/ăn uống và theo dõi khả năng dung nạp.
Những kỹ thuật viên NNTL điều trị cho người bệnh khó nuốt sau CTSN phải cân nhắc đến tác động của khiếm khuyết nhận thức đến chức năng nuốt, có thể bao gồm tác động của khiếm khuyết khả năng tập trung chú ý, người bệnh dễ mất tập trung và có thể không có sự chú ý mắt.
Điều chỉnh chế độ ăn uống là thay đổi kết cấu hoặc độ đặc của thức ăn và thức uống (SIGN, 2010).
Chiến lược bù trừ đề cập đến những tư thế và thủ thuật được thiết kế nhằm tác động đến tốc độ và hướng đi của viên thức ăn hoặc ngụm thức uống (SIGN, 2010). Nên sử dụng sớm những phương pháp tiếp cận về hành vi như các bài tập nuốt, điều chỉnh môi trường, tư vấn cách nuốt an toàn, và điều chỉnh chế độ ăn uống phù hợp khi điều trị cho người bệnh khó nuốt (Stroke Foundation, 2017).
Sáng kiến Chuẩn hóa Chế độ ăn Rối loạn Nuốt Quốc tế (International Dysphagia Diet
Standardisation Initiative – IDDSI) đưa ra một khuôn khổ nhạy về mặt văn hóa, có thể đo lường và áp dụng để điều chỉnh chế độ ăn uống (International Dysphagia Diet Standardisation Committee, 2016). Khuôn khổ này (xem phụ lục 2) bao gồm một miền liên tục gồm 8 mức độ để đo lường thức uống (Mức 0-4) và thức ăn (Mức 3-7) cũng như thông tin mô tả rõ ràng và các phương pháp kiểm tra cho từng kết cấu và độ đặc trong khuôn khổ. Tại thời điểm biên soạn Hướng dẫn, khuôn khổ này và tài liệu hướng dẫn đang được biên dịch sang tiếng Việt. Nhóm xây dựng hướng dẫn đề nghị khi khuôn khổ này được biên dịch hoàn chỉnh, các cơ sở y tế nên đưa nó vào sử dụng để hướng dẫn điều chỉnh chế độ ăn uống cho người bệnh phù hợp với tiêu chuẩn quốc tế.
|
GPP |
Những người bệnh gặp phải tình trạng khó nuốt sau chấn thương sọ não nên được giới thiệu tham gia ngôn ngữ trị liệu để kiểm soát khiếm khuyết về nuốt của họ. |
|
GPP |
Nên sử dụng sớm những phương pháp tiếp cận hành vi như các bài tập nuốt, điều chỉnh môi trường, tư vấn về cách nuốt an toàn, và điều chỉnh chế độ ăn uống phù hợp trong quá trình điều trị cho người bệnh khó nuốt. |
Vệ sinh răng miệng
Vệ sinh răng miệng nghiêm ngặt là một phần của quá trình chăm sóc thường quy cho người bệnh khó nuốt, mặc dù những khiếm khuyết thể chất và vấn đề tuân thủ của người bệnh CTSN có thể gây khó khăn cho việc thực hiện một cách thỏa đáng (SIGN, 2013).
GPP :Tất cả người bệnh CTSN gặp phải tình trạng khó nuốt, đặc biệt những người có ống mở dạ dày ra da qua nội soi (PEG) hoặc ống mũi – dạ dày (NG) và/hoặc khiếm khuyết nhận thức, đều nên được trợ giúp và/hoặc hướng dẫn để giữ vệ sinh răng miệng tốt và đảm bảo sự thoải mái cho người bệnh.
Rối loạn giao tiếp – nhận thức, rối loạn giao tiếp xã hội, khiếm khuyết ngữ dụng, rối loạn ngôn ngữ do bán cầu não phải
Rối loạn giao tiếp – nhận thức, rối loạn giao tiếp xã hội, khiếm khuyết ngữ dụng và rối loạn ngôn ngữ do bán cầu não phải là những khiếm khuyết giao tiếp khác nhau ảnh hưởng đến khả năng sử dụng ngôn ngữ và diễn ngôn (Scottish Intercollegiate Guidelines Network (SIGN), 2013). Những khiếm khuyết này biểu hiện thông qua nhiều triệu chứng bao gồm:
giảm sử dụng biểu cảm gương mặt
giao tiếp mắt kém
giảm khả năng luân phiên
diễn đạt dài dòng
kỹ năng lắng nghe kém
nội dung giao tiếp thiếu liên quan đến chủ đề đang giao tiếp (SIGN, 2013).
Những khiếm khuyết này ảnh hưởng đến khả năng đối thoại thành công của người bệnh và có thể có hoặc cũng có thể không xuất hiện kèm theo các triệu chứng thất ngôn/mất ngôn ngữ (SIGN, 2013).
Các phương pháp tiếp cận điều trị giao tiếp – nhận thức trong CTSN tập trung vào việc khôi phục kỹ năng hoặc bù trừ cho khiếm khuyết (ASHA, n.d.). Điều trị có thể tập trung cụ thể vào việc tái huấn luyện những thành tố xử lý nhận thức riêng biệt hoặc tái huấn luyện khả năng tổng quát và kỹ năng chức năng (American Speech-Language-Hearing Association (ASHA), n.d.). Y văn đề xuất một số phương pháp tiếp cận điều trị có thể sử dụng:
Huấn luyện chiến lược bù trừ
Chiến lược bù trừ có thể bao gồm những chiến lược bên trong (ví dụ như mẹo nhớ bằng liên tưởng, hình ảnh, sự liên hệ) và chiến lược bên ngoài (ví dụ như công cụ trợ giúp ghi nhớ, lịch).
Điều trị với sự trợ giúp của máy vi tính
Dưới dạng phần mềm thương mại hoặc ứng dụng di động, phương pháp điều trị với sự trợ giúp của máy vi tính thường bao gồm những lần thử lặp đi lặp lại nhắm đến những kỹ năng cụ thể hoặc tác vụ chức năng được điều chỉnh theo khả năng thực hiện của người bệnh. Hiện nay phương pháp điều trị này còn hạn chế tại Việt Nam.
Huấn luyện bằng cách thực hành và luyện tập lặp đi lặp lại
Luyện tập lặp đi lặp lại tập trung vào việc thực hành những kỹ năng mới học được và nhằm kích thích những mạng lưới thần kinh bị tổn thương hoặc thiết lập những mạng lưới mới để khôi phục một kỹ năng cụ thể.
Huấn luyện hai tác vụ cùng lúc
Huấn luyện hai tác vụ cùng lúc tập trung vào việc cải thiện mức độ phức tạp của tác vụ bằng cách nhắm đến khả năng thực hiện hai tác vụ cùng lúc.
Học không mắc lỗi
Học không mắc lỗi là một phương pháp điều trị qua đó kỹ thuật viên NNTL loại trừ khả năng người bệnh CTSN mắc lỗi trong lúc học những kỹ năng mục tiêu.
Huấn luyện kỹ năng siêu nhận thức
Huấn luyện kỹ năng siêu nhận thức tập trung vào việc cải thiện nhận thức của người bệnh về khiếm khuyết của bản thân, khả năng tự theo dõi và tự điều chỉnh để giúp người bệnh nhận ra những tình huống có vấn đề và xác định các chiến lược chức năng để tạo thuận cho việc đạt được thành công các mục tiêu hàng ngày.
Giao tiếp xã hội
Những phương pháp can thiệp được thiết kế nhằm cải thiện kỹ năng đối thoại chức năng (ví dụ như luân phiên, duy trì đối thoại về một chủ đề) có thể hữu ích để giúp người bệnh CTSN làm chủ các tình huống xã hội.(ASHA, n.d.)
Thất ngôn/Mất ngôn ngữ
Thất ngôn/Mất ngôn ngữ là một rối loạn ngôn ngữ đa phương thức mắc phải. Thất ngôn/Mất ngôn ngữ có thể ảnh hưởng đến khả năng hiểu ngôn ngữ nghe và ngôn ngữ viết và khả năng nói và viết (SIGN, 2013). Thất ngôn/Mất ngôn ngữ sau CTSN có thể có hoặc cũng có thể không xuất hiện kèm theo các khiếm khuyết nhận thức bao gồm vấn đề nhận cảm thị giác.
Nhiều y văn về điều trị thất ngôn/mất ngôn ngữ sau CTSN được trích từ phương pháp điều trị thất ngôn/mất ngôn ngữ sau đột quỵ. Y văn cho thấy rằng những khiếm khuyết ngôn ngữ và giao tiếp chức năng sau CTSN là những khiếm khuyết có thể điều chỉnh được (SIGN, 2013). Kỹ thuật viên NNTL nên làm việc trong vai trò một thành viên của nhóm đa chuyên ngành để hỗ trợ gia tăng tối đa khả năng giao tiếp chức năng.
Rối loạn vận ngôn
Rối loạn vận ngôn là một nhóm những khiếm khuyết vận động tạo lời nói ảnh hưởng đến tính rõ ràng của lời nói, chất lượng và âm lượng của giọng nói và tính dễ hiểu chung của lời nói (SIGN, 2013).
Điều trị khiếm khuyết tạo lời nói ở người bệnh CTSN có thể tập trung cụ thể vào những tiểu hệ thống tạo ra lời nói hoặc tập trung vào tính dễ hiểu chung của lời nói, và sử dụng các phương pháp điều trị hành vi hoặc bằng công cụ/thiết bị, những chiến lược bù trừ, và/hoặc điều chỉnh môi trường (ASHA, n.d.).
Có bằng chứng cho thấy lợi ích của phương pháp Điều trị Giọng nói Lee Silverman (Lee Silverman Voice Treatment – LSVT) đối với người bệnh rối loạn vận ngôn sau CTSN (SIGN, 2013). Phương pháp tiếp cận điều trị này đòi hỏi kỹ thuật viên NNTL phải được đào tạo chuyên sâu và cường độ trị liệu rất cao. Vì vậy, phương pháp này có thể chưa thực tế trong bối cảnh tại Việt Nam.
Mất khả năng diễn đạt cảm xúc qua âm điệu lời nói (Motor Aprosodia)
Mất khả năng diễn đạt cảm xúc qua âm điệu lời nói (motor aprosodia) là một vấn đề thần kinh. Đặc điểm của tình trạng này là người bệnh không có khả năng truyền đạt ngôn điệu cảm xúc phù hợp thông qua những chức năng bình thường của lời nói như âm sắc, nhấn âm và nhịp điệu (SIGN, 2013).
Y văn cho thấy các phương pháp phản hồi sinh học về âm sắc và can thiệp làm mẫu cách diễn đạt có mang lại lợi ích cho người bệnh CTSN mất khả năng diễn đạt cảm xúc qua âm điệu lời nói (motor aprosodia). Phương pháp can thiệp nên được thiết kế riêng phù hợp với kiểu rối loạn của từng cá nhân người bệnh và cùng nhau đặt ra những mục tiêu trị liệu chức năng.
Rối loạn ý thức kéo dài (Prolonged Disorder of Consciousness – PDOC)
Kỹ thuật viên NNTL có vai trò can thiệp để cải thiện mức độ thức tỉnh và tỉnh táo của người bệnh khi có chỉ định trong nhóm đa chuyên ngành và bối cảnh lâm sàng:
Kích thích giác quan đa phương thức để cải thiện mức độ thức tỉnh và nâng cao kết quả lâm sàng[C]
Kích thích thính giác, đặc biệt khi sử dụng một giọng nói quen thuộc, để gia tăng mức độ thức tỉnh trong ngắn hạn[C]
Gia tăng độ phức tạp thay vì cường độ kích thích để nâng cao hiệu quả[C]
Cũng có bằng chứng cho thấy rằng phương pháp can thiệp có cấu trúc mang lại kết quả tích cực đối với khả năng giao tiếp của người bệnh khi họ đang trong trạng thái đáp ứng tối thiểu (SIGN, 2013). Phương pháp này có thể bao gồm:
Kích thích giác quan
Kích thích giác quan là phương pháp cho người bệnh trong trạng thái ý thức tối thiểu tiếp xúc một cách có hệ thống với nhiều kích thích môi trường đa dạng nhằm cải thiện mức độ thức tỉnh/mức độ ý thức (ASHA, n.d.). Phương pháp tiếp cận này nhằm phòng ngừa tình trạng thiếu kích thích giác quan và giúp theo dõi thường xuyên mức độ đáp ứng của người bệnh trong quá trình hồi phục.
Mở khí quản
Kỹ thuật viên NNTL đóng vai trò thiết yếu trong xử trí về giao tiếp, khó nuốt, tư vấn về lộ trình rút ống và giáo dục về lĩnh vực mở khí quản (SPA, 2013). Tiếp cận đa chuyên ngành là vô cùng quan trọng để có được sự chăm sóc mở khí quản tối ưu (SPA, 2013). Kỹ thuật viên NNTL nên luôn luôn làm việc trong phạm vi thực hành của họ (SPA, 2013).
Nhóm xây dựng hướng dẫn nhận ra vai trò vô cùng quan trọng mà những kỹ thuật viên NNTL có kỹ năng phù hợp có thể đảm nhận trong xử trí mở khí quản. Nhóm xây dựng hướng dẫn khuyến nghị nên tìm hiểu vấn đề huấn luyện và chứng nhận cấp nâng cao cho kỹ thuật viên NNTL tại Việt Nam trong tương lai để giúp kỹ thuật viên NNTL có thể tham gia vào nhóm đa chuyên ngành xử trí mở khí quản.
Huấn luyện đối tác/cộng sự giao tiếp
Y văn cho thấy có lợi ích khi huấn luyện đối tác/cộng sự giao tiếp để cải thiện khả năng giao tiếp của họ với người bệnh CTSN (SIGN, 2013). Nên cho đối tác/cộng sự giao tiếp tham gia vào quá trình trị liệu và hỗ trợ họ học và thực hành những kỹ thuật và chiến lược để gia tăng tối đa thành công khi giao tiếp với người bệnh CTSN.
Cung cấp thông tin và giáo dục
Tất cả thông tin dạng văn bản về sức khỏe, tình trạng thất ngôn/mất ngôn ngữ, hỗ trợ xã hội và cộng đồng đều nên được trình bày theo định dạng thân thiện với người bệnh thất ngôn/mất ngôn ngữ[A] (Stroke Foundation, 2010) và kỹ thuật viên NNTL nên đảm bảo tất cả người bệnh và gia đình/người chăm sóc của họ đều được cung cấp thông tin đáp ứng đúng nhu cầu cá nhân của họ và sử dụng những định dạng ngôn ngữ và giao tiếp phù hợp (Stroke Foundation, 2017). Theo nghĩa rộng hơn, kỹ thuật viên NNTL có trách nhiệm đảm bảo giảm thiểu được những rào cản môi trường mà người bệnh có khiếm khuyết giao tiếp gặp phải thông qua những hoạt động khác nhau được liệt kê bên dưới. Kỹ thuật viên NNTL cũng nên hỗ trợ nhóm đa chuyên ngành trong quá trình lượng giá những người bệnh có khiếm khuyết giao tiếp nặng.
Nhóm xây dựng hướng dẫn nhận ra một vai trò của kỹ thuật viên NNTL là nâng cao ý thức và kiến thức của người bệnh, nhân viên y tế và cộng đồng về khiếm khuyết giao tiếp và vai trò của NNTL.
A : Tất cả thông tin dạng văn bản về sức khỏe, tình trạng thất ngôn/mất ngôn ngữ, hỗ trợ xã hội và cộng đồng đều nên được trình bày theo định dạng thân thiện với người bệnh thất ngôn/mất ngôn ngữ (Stroke Foundation, 2010).
Tất cả người bệnh và gia đình/người chăm sóc của họ đều nên được cung cấp thông tin đáp ứng đúng nhu cầu cá nhân của họ và sử dụng những định dạng ngôn ngữ và giao tiếp phù hợp (Stroke Foundation, 2017).
GPP :Nên giải quyết những rào cản môi trường mà người bệnh thất ngôn/mất ngôn ngữ gặp phải thông qua huấn luyện đối tác/cộng sự giao tiếp, nâng cao ý thức và giáo dục về tình trạng thất ngôn/mất ngôn ngữ nhằm giảm bớt thái độ tiêu cực, và đẩy mạnh khả năng tiếp cận và hòa nhập của người bệnh bằng cách cung cấp thông tin theo định dạng thân thiện với người bệnh thất ngôn/mất ngôn ngữ hoặc sử dụng những phương pháp điều chỉnh môi trường khác (Stroke Foundation, 2017).
Xuất viện và theo dõi
Kỹ thuật viên NNTL nên tham gia vào quá trình lập kế hoạch xuất viện cho người bệnh có khiếm khuyết về nuốt và/hoặc giao tiếp. Nên cung cấp thông tin cho người bệnh và gia đình/người chăm sóc về yêu cầu tiếp tục trị liệu cũng như thông tin về sự sẵn có của các nguồn hỗ trợ với những người cùng hoàn cảnh khác (Stroke Foundation, 2017).
Nên cung cấp cho người bệnh và gia đình của họ một bản kế hoạch chăm sóc sau khi xuất viện bằng văn bản trong đó viết chi tiết tất cả thông tin nói trên và lưu một bản trong hồ sơ bệnh án của họ. Ngoài ra, kỹ thuật viên NNTL nên huấn luyện cho người bệnh và gia đình/người chăm sóc một cách cụ thể và phù hợp với nhu cầu cá nhân của họ về những chiến lược giao tiếp, phương pháp nuốt an toàn và cách điều chỉnh chế độ ăn uống phù hợp trước khi người bệnh xuất viện (Stroke Foundation, 2017).
Nên cung cấp thông tin cho người bệnh và gia đình/người chăm sóc về sự sẵn có của các nguồn hỗ trợ với những người cùng hoàn cảnh khác trước khi người bệnh rời khỏi bệnh viện (Stroke Foundation, 2017).
Kỹ thuật viên NNTL nên huấn luyện cho người bệnh và gia đình/người chăm sóc một cách cụ thể và phù hợp với nhu cầu cá nhân của họ về những chiến lược giao tiếp, phương pháp nuốt an toàn và cách điều chỉnh chế độ ăn uống phù hợp trước khi người bệnh xuất viện (Stroke Foundation, 2017).
Phát triển chuyên môn và nghiên cứu
Hiện nay, bằng chứng tốt và cấp cao trong NNTL và xử trí CTSN còn hạn chế. Nhân viên y tế cần liên tục đánh giá phương pháp thực hành của bản thân liên quan đến kết quả thực hành và cân nhắc tiến hành đánh giá kiểm nghiệm và nghiên cứu trong lĩnh vực này (SIGN, 2010).
Nhóm xây dựng hướng dẫn ủng hộ sự phát triển của NNTL tại Việt Nam và nhiệt liệt ủng hộ việc tiếp tục nghiên cứu và xây dựng các nguồn tư liệu và công cụ trong nước trong tất cả lĩnh vực NNTL, đặc biệt lĩnh vực xử trí CTSN.
Miễn trừ trách nhiệm
Bộ tài liệu hướng dẫn này không có ý định phủ nhận các hướng dẫn hiện hành mà các cán bộ y tế đang tuân thủ thực hiện trong quá trình khám và điều trị cho người bệnh theo từng bệnh cảnh của mỗi người và tham khảo ý kiến người bệnh cũng như người nhà của họ.
Tài liệu tham khảo
American Speech-Language-Hearing Association (ASHA). (n.d.). Traumatic Brain Injury in Adults. Retrieved from ASHA Practice Portal: www.asha.org
Cassidy, J. D., Carroll, L. J., Peloso, P. M., Borg, J., von Holst, H., Kraus, J., et al. (2004).
Incidence, risk factors and prevention of mild traumatic brain injury: results of the WHO Collaborating Centre Task Force on Mild Traumatic Brain Injury. Journal of Rehabilitation Medicine , 43 Suppl, 28-60.
Coelho, C., Ylvisaker, M., & Turkstra, L. (2005). Non-standardised assessment approaches for individuals with cognitive-communication disorders. Seminars in Speech and Language , 26, 223241.
Dalton, C., Farrell, R., De Souza, A., Wujanto, E., McKenna-Slade, A., Thompson, S., et al. (2012). Patient inclusion in goal setting during early inpatient rehabilitation after acquired brain injury. Clin Rehabil , 26 (2), 165-73.
Hurn, J., Kneebone, I., & Cropley, M. (2006). Goal Setting as an outcome measure: A systematic review. Clinical Rehabilitation , 20 (9), 756-72.
International Dysphagia Diet Standardisation Committee. (2016). The International Dysphagia Diet Standardisation Initiative (IDDSI). Retrieved from http://iddsi.org/framework/
Königs, M., de Kieviet, J. F., & Oosterlaan, J. (2012). Post-traumatic amnesia predicts intelligience impairment following traumatic brain injury: a meta-analysis. Journal of Neurology, Neurosurgery and Psychiatry , 83 (11), 1048-55.
Murdoch, B. E., & Theodoros, D. G. (2001). Traumatic brain injury: Associated speech, language and swallowing disorders . Clifton Park, NY: Cengage Learning.
National Clinical Guidelines Centre. (2013). Stroke Rehabilitation: Long Term Rehabilitation After Stroke. National Institute for Health Care Excellence, London.
National Institute for Health and Care Excellence (NICE). (2014). Head Injury: Triage, assessment, investigation and early management of head injury in chilren, young people and adults.
New Zealand Guidelines Group. (2006). Traumatic Brain Injury: Diagnosis, Acute Management and Rehabilitation. Wellington.
Peden, M., Scurfiled, R., Sleet, D., Mohan, D., Hyder, A. A., Jarawan, E., et al. (2004). World report on road traffic injury prevention. Geneva: World Health Organisation.
Royal Dutch Society for Physical Therapy. (2014). KNGF Clinical Guideline for Physical Therapy in patients with stroke.
Rzheutskaya, R. E. (2012). Characteristics of Hemodynamic Disorders in Patients with Severe Traumatic Brain Injury. Critical Care Research and Practice .
Scottish Intercollegiate Guidelines Network (SIGN). (2013). Brain injury rehabilitation in adults. Edinburgh: SIGN.
Scottish Intercollegiate Guidelines Network (SIGN). (2010). Management of patients with stroke: identification and management of dysphagia – A national clinical guideline. Edinburgh.
Scottish Intercollegiate Guidelines Network (SIGN). (2010). Management of Patients with Stroke: Rehabilitation, Prevention and Management of Complications, and Discharge Planning – A National Clinical Guideline. Edinburgh: NHS Quality Improvement Scotland.
Servadei, F., Begliomini, C., Gardini, E., Giustini, M., Taggi, F., & Kraus, J. (2003). Effect of Italy’s motocycle helmet law on traumatic brain injuries. Injury Prevention , 9, 257-269.
Speech Pathology Australia (SPA). (2013). Tracheostomy Clinical Guideline.
Stroke Foundation. (2010). Clinical Guidelines for Stroke Management. Melbourbe, Australia.
Stroke Foundation. (2017). Clinical Guidelines for Stroke Management. Melbourne, Australia.
Turner-Stokes, L. (2012). The UK FIM+FAM (Functional Assessment Measure) . Harrow, Middlesex, UK.
World Health Organisation (WHO). (2013). Global status report on road safety 2013: Supporting a decade of action.
World Health Organisation (WHO). (2001). International Classification of Functioning, Disability, and Health: ICF. Geneva.
World Health Organisation (WHO). (2015). Viet Nam: WHO Statistical Profile.
World Health Organisation (WHO). (2011). World Report on Disability. Geneva: WHO Press.
[1] http://psy.mq.edu.au/GCS/A_WPTAS.pdf
[2] http://psy.mq.edu.au/GCS/WestmeadPTAScale(2009).pdf