Nguyên tắc thực hành tốt sử dụng kháng sinh điều trị
Các nguyên tắc chung
Chỉ sử dụng kháng sinh (KS) để điều trị bệnh nhiễm khuẩn (NK)
Chọn KS phù hợp nhất dựa trên đánh giá nguy cơ NK kháng thuốc.
Cần phải khai thác kỹ tiền sử dị ứng của người bệnh (NB) trước khi chỉ định KS.
Lấy bệnh phẩm (đúng quy cách) để tìm tác nhân gây bệnh trước khi sử dụng KS nhưng tránh làm trì hoãn việc sử dụng KS; nhuộm gram, nuôi cấy, định danh và làm KSĐ… (đo MIC nếu cần thiết).
KS cần được chỉ định càng sớm càng tốt; đặc biệt trong NK nặng và sốc NK (sepsis & septic shock) NB phải được cho KS trong giờ đầu tiên sau khi chẩn đoán.
Kiểm soát nguồn nhiễm khuẩn, giải quyết triệt để các ổ nhiễm, đường vào (như ổ áp-xe, ống thông…) đồng thời với việc sử dụng KS.
Chọn KS điều trị theo kinh nghiệm: dựa vào tình hình vi khuẩn và tính nhạy cảm với KS tại bệnh viện (BV) khi chưa có kết quả KSĐ, chọn một hoặc nhiều loại thuốc đảm bảo hiệu quả điều trị tác nhân gây bệnh có thể (VK và/hoặc vi nấm, virus…); nhất là trong những bệnh cảnh nặng, NB có giảm bạch cầu trung tính, NB nghi ngờ nhiễm khuẩn đa kháng như Enterobacteriaceae sinh ESBL, Pseudomonas, Acinetobacter, nhiễm Candida máu…; sau khi có kết quả KSĐ cần xét đến khả năng xuống thang điều trị phù hợp.
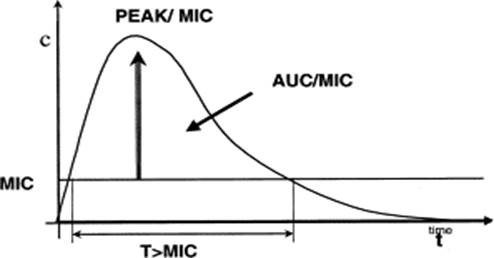
Cần ứng dụng các hiểu biết về thông số được động học – dược lực học trong điều trị kháng sinh để tối ưu hiệu quả điều trị, hạn chế tác dụng ngoại ý, và tổn hại phụ cận của kháng sinh.
Nên dùng đơn trị liệu hơn là phối hợp nhiều KS (trừ trường hợp đặc biệt); lưu ý các kháng sinh phổ rộng thuộc nhóm betalactam-betalactamase, carbapenem… có phổ tác động trên một số VK yếm khí, không cần phối hợp các KS này với Metronidazol với mục đích chống VK yếm khí.
Cần đánh giá đáp ứng điều trị mỗi ngày; thời gian điều trị KS thông thường từ 7 – 10 ngày (có thể kéo dài hơn trong một số trường hợp đáp ứng điều trị chậm, KS khó thâm nhập ổ nhiễm, không thể dẫn lưu ổ nhiễm, vi khuẩn có độc lực cao; đa nhiễm hoặc NB suy giảm miễn dịch…
Ứng dụng các thông số pk/pd trong sử dụng kháng sinh
MIC : Nồng độ ức chế (vi khuẩn) tối thiểu
Cpeak : Nồng độ đỉnh của kháng sinh trong huyết tương. AUC : Diện tích dưới đường cong (nồng độ – thời gian)
|
Phân loại kháng sinh |
Nhóm đại diện |
Thông số PK/PD liên quan đến hiệu quả điều trị |
Ứng dụng |
|
Kháng sinh diệt khuẩn phụ thuộc thời gian và có tác dụng hậu kháng sinh ngắn hoặc không có. |
Beta-lactam |
T>MIC |
≥ 40-50% so với khoảng cách liều (kéo dài thời gian truyền). |
|
Kháng sinh diệt khuẩn phụ thuộc nồng độ và có tác dụng hậu kháng sinh trung bình tới kéo dài. |
Aminoglycoside (AG), Fluoroquinolon (FQ), Daptomycin, Metronidazol |
Cpeak/MIC và AUC0-24/MIC |
Liều tập trung (AG: Cpeak/MIC ≥ 10 12) Tối ưu AUC0-24 (FQ: AUC0-24/MIC ≥ 125) |
|
Kháng sinh diệt khuẩn phụ thuộc thời gian và có tác dụng hậu kháng sinh trung bình. |
Macrolid, Clindamycin, Glycopeptide, Tetracyclin |
AUC0-24/MIC |
Tối ưu AUC0-24 (Vancomycin: AUC0-24/MIC ≥ 400)… |
Nguyên tắc mindme
|
M |
Microbiology guides wherever possible |
Theo chỉ dẫn vi sinh học bất cứ khi nào có thể |
|
I |
Indication should be evidence-based |
Chỉ định KS phải trên cơ sở chứng cứ |
|
N |
Narrowest spectrum required |
Cần lựa chọn KS phổ hẹp nhất |
|
D |
Dosage appropriate to the site and type of infection |
Liều lượng phù hợp với loại và vị trí nhiễm khuẩn |
|
M |
Minimum duration of therapy |
Thời gian điều trị ngắn |
|
E |
Ensure monotherapy in most situation |
Bảo đảm đơn trị liệu trong đa số các trường hợp |
Phân nhóm người bệnh nhiễm khuẩn (nhập viện) theo các yếu tố nguy cơ và định hướng kháng sinh kinh nghiệm
Thông tin chung về các bảng phân nhóm nguy cơ trên người bệnh nhiễm khuẩn:
Là bảng tổng hợp các thông tin, khuyến cáo từ các Hướng dẫn (Guidelines) trong nước và quốc tế về bệnh nhiễm khuẩn; xây dựng cho các bệnh lý nhiễm khuẩn thường gặp và quan trọng: NK Huyết, NK Đường Hô hấp (dưới), NK Ổ bụng, NK Đường Tiết niệu, NK Da – Mô mềm.
Việc phân nhóm (nhanh) dựa vào các tiêu chí sau:
Tiền sử, bệnh sử mắc bệnh/ liên quan đến chăm sóc ý tế
Tiền sử, bệnh sử liên quan đến sử dụng KS
Đặc điểm về cơ địa của người bệnh
Đánh giá độ nặng của NB trên lâm sàng (dựa vào thang điểm Karnosfky, qSOFA…)
Hướng dẫn sử dụng các bảng phân nhóm nguy cơ trên người bệnh nhiễm khuẩn:
Chỉ cần có 01 yếu tố liên quan thì NB được xếp vào nhóm nguy cơ tương ứng.
Trường hợp NB có nhiều yếu tố thuộc nhiều nhóm khác nhau, thì thứ tự phân nhóm ưu tiên từ cao đến thấp.
Gặp trường hợp không rõ ràng, khó khăn trong việc phân nhóm thì ưu tiên chọn phân tầng cao hơn để có thái độ xử trí tích cực hơn.
Hướng dẫn KS điều trị ban đầu có tính chất định hướng, cần tham khảo thêm về mô hình bệnh tật và tình hình nhạy/kháng của VK tại mỗi địa phương.
|
NHIỄM KHUẨN HUYẾT (Blood stream infection – BSI) |
||
|
1-Nguy cơ thấp |
2-Nguy cơ trung bình |
3-Nguy cơ cao |
|
Yếu tố nguy cơ l iên quan chăm sóc y t ế/ Sử dụng kháng sinh |
||
|
Không điều trị tại các cơ sở y tế trong vòng 90 ngày trước. Không dùng kháng sinh trong vòng 90 ngày trước. |
Có điều trị tại các cơ sở y tế trong vòng 90 ngày trước. Không có thủ thuật xâm lấn hoặc chỉ xâm lấn tối thiểu (tiêm truyền tĩnh mạch tạm thời, chạy thận…) Có dùng kháng sinh trong vòng 90 ngày. |
Nằm viện ≥5 ngày, và/hoặc thủ thuật nhiều xâm lấn (ống thông TMTT, nuôi ăn tĩnh mạch toàn phần, điều trị thay thế thận, thay huyết tương, ECMO… Điều trị nhiều kháng sinh, KS phổ rộng gần đây. |
|
Bệnh đi kèm/ Độ nặng lâm sàng ( thang điểm, giá trị) |
||
|
Người bệnh Điểm KARNOFSKY: 80-100. Điểm qSOFA = 0. |
Người bệnh ≥ 65 tuổi, có bệnh đi kèm (ĐTĐ, COPD, suy chức năng thận…) Điểm KARNOFSKY: 50-70. Điểm qSOFA = 1. |
NB có bệnh lý đặc biệt kèm theo như xơ nang, bệnh lý cấu trúc phổi, giảm bạch cầu trung tính, suy giảm miễn dịch nặng. Điểm KARNOFSKY: 10-40. Điểm qSOFA ≥ 2 / Sepsis. |
|
Định hướng tác nhân gây bệnh |
||
|
Nguy cơ thấp nhiễm các VK đa kháng như Enterobacteriaceae sinh ESBL, MRSA. Rất ít nguy cơ nhiễm các VK không lên men như Pseudomonas aeruginosa/ Acinetobacter baumannii. Rất ít nguy cơ nhiễm nấm xâm lấn. |
Nguy cơ nhiễm VK đa kháng thường gặp như Enterobacteriaceae sinh ESBL và MRSA. Ít nguy cơ nhiễm các VK không lên men như Pseudomonas aeruginosa/ Acinetobacter baumannii. Ít nguy cơ nhiễm nấm xâm lấn. |
Nguy cơ cao nhiễm VK đa kháng như Enterobacteriaceae sinh ESBL, Pseudomonas/ Acinetobacter, MRSA và những VK siêu kháng như Enterobacteriace kháng carbapenem (CRE) Pseudomonas kháng carbapenem (CRPA) hoặc Acinetobacter kháng carbapenem (CRAB) và VRE. Có nguy cơ nhiễm nấm xâm lấn; đặc biệt trên NB ghép tủy xương, ghép tạng, giảm BC hạt do hóa trị… |
|
Kháng sinh kinh nghiệm gợi ý |
||
|
KS phổ hẹp và hướng đến các tác nhân từ cộng đồng như BL-BLIa, Cephalosporin thế hệ 1 & 2b, Fluoroquinolon (TM) thế hệ 2c (hạn chế sử dụng KS phổ rộng có hoạt tính trên VK sinh ESBL, Pseudomonas và Acinetobacter) Chưa cần sử dụng thuốc kháng nấm. |
Cần chỉ định những KS có hoạt tính trên VK sinh ESBL nhưng không có/ít hoạt tính trên Pseudomonas như Carbapenem nhóm Id. BL-BLIe có thể được lựa chọn thay thế trong một số tình huống với bệnh cảnh ít nghiêm trọng. Glycopeptidef chỉ dùng trong trường hợp nghi ngờ/ vùng dịch tễ MRSA cao. Chưa cần sử dụng thuốc kháng nấm. |
Cần chỉ định các KS phổ rộng có hoạt tính trên Pseudomonas như Carbapenem nhóm IIg hoặc BL-BLI có hoạt tính trên Pseudomonashđơn trị hoặc phối hợp với Aminoglycosidei/Fluoroquinolonj. Khi nghi ngờ VK kháng rộng (CRE, CRAB), cân nhắc Polymyxink đơn trị hoặc kết hợp. Khi nghi ngờ Pseudomonas kháng carbapenem (CRPA), cân nhắc BL-BLI thế hệ mớil. Glycopeptidef đối với MRSA; Oxazolidinonem/Lipopeptidf nên được sử dụng nếu nghi VRE, VRSA. Xem xét chỉ định thuốc kháng nấmn. |
|
NHIỄM KHUẨN ĐƯỜNG HÔ HẤP DƯỚI (L-RTI) |
||
|
1-Nguy cơ thấp |
2-Nguy cơ trung bình |
3-Nguy cơ cao |
|
Yếu tố nguy cơ l iên quan chăm sóc y t ế/ Sử dụng kháng sinh |
||
|
Không điều trị tại các cơ sở y tế trong vòng 90 ngày trước. Không dùng kháng sinh trong vòng 90 ngày trước. |
Có điều trị tại các cơ sở y tế trong vòng 90 ngày trước. Không có thủ thuật xâm lấn hoặc chỉ xâm lấn tối thiểu (cPAP, đặt NKQ tạm thời…) Có dùng kháng sinh trong vòng 90 ngày. |
Nằm viện ≥5 ngày, và/hoặc thủ thuật nhiều xâm lấn (đặt NKQ, thở máy, dẫn lưu màng phổi,…) Điều trị nhiều kháng sinh, KS phổ rộng gần đây. |
|
Bệnh đi kèm/ Độ nặng lâm sàng ( thang điểm, giá trị) |
||
|
Người bệnh Điểm CURB-65 (VPMPCĐ): 0-1. Điểm qSOFA = 0. |
Người bệnh ≥ 65 tuổi, có bệnh đi kèm (ĐTĐ, COPD, suy chức năng thận…) Điểm CURB-65 (VPMPCĐ): 2-3. Điểm qSOFA = 1. |
NB có bệnh lý đặc biệt kèm theo như xơ nang, bệnh lý cấu trúc phổi, giảm bạch cầu trung tính, suy giảm miễn dịch nặng. Điểm CURB-65 (VPMPCĐ): 4-5. Điểm qSOFA ≥ 2 / Sepsis. |
|
Định hướng tác nhân gây bệnh |
||
|
Nguy cơ thấp nhiễm các VK đa kháng như Enterobacteriaceae sinh ESBL, MRSA. Rất ít nguy cơ nhiễm các VK không lên men như Pseudomonas aeruginosa/ Acinetobacter baumannii Rất ít nguy cơ nhiễm nấm xâm lấn. |
Nguy cơ nhiễm VK đa kháng thường gặp như Enterobacteriaceae sinh ESBL và MRSA. Ít nguy cơ nhiễm các VK không lên men như Pseudomonas aeruginosa/ Acinetobacter baumannii. Ít nguy cơ nhiễm nấm xâm lấn. |
Nguy cơ cao nhiễm VK đa kháng như Enterobacteriaceae sinh ESBL, Pseudomonas/Acinetobacter, MRSA và những VK siêu kháng như Enterobacteriace kháng Carbapenem (CRE) Pseudomonas kháng Carbapenem (CRPA) hoặc Acinetobacter kháng Carbapenem (CRAB) và VRE. Có nguy cơ nhiễm nấm xâm lấn; đặc biệt trên NB ghép tủy xương, ghép tạng, giảm BC hạt do hóa trị… |
|
Kháng sinh kinh nghiệm gợi ý |
||
|
KS được chọn cần hướng đến các tác nhân từ cộng đồng như BL/BL-BLI đường uốnga, Cephalosporin thế hệ 1 & 2b, Quinolone hô hấpo, Macrolidesp (hạn chế sử dụng KS phổ rộng có hoạt tính trên VK sinh ESBL và Pseudomonas) Không cần sử dụng thuốc kháng nấm. |
Cần chỉ định những KS có hoạt tính trên VK sinh ESBL nhưng không có/ít hoạt tính trên Pseudomonas như Carbapenem nhóm Id. BL-BLIe có thể được lựa chọn thay thế trong một số tình huống với bệnh cảnh ít nghiêm trọng. Glycopeptidef chỉ dùng trong trường hợp nghi ngờ/ vùng dịch tễ MRSA cao. Chưa cần sử dụng thuốc kháng nấm. |
Cần chỉ định các KS phổ rộng có hoạt tính trên Pseudomonas như Carbapenem nhóm IIg hoặc BL-BLI có hoạt tính trên Pseudomonash đơn trị hoặc phối hợp với Aminoglycosidei/Fluoroquinolonj. Khi nghi ngờ VK kháng rộng – XDR* (CRE, CRAB), cân nhắc phối hợp Polymyxink (kể cả dạng khí dung) Khi nghi ngờ Pseudomonas kháng carbapenem (CRPA), cân nhắc BL-BLI thế hệ mớil. Glycopeptidef đối với MRSA; Oxazolidinonem nên được sử dụng nếu nghi VRE, VRSA. Xem xét chỉ định thuốc kháng nấmn |
(*): rất thường gặp trong VPBV, VPTM
|
NHIỄM KHUẨN Ổ BỤNG (IAI) |
||
|
1-Nguy cơ thấp |
2-Nguy cơ trung bình |
3-Nguy cơ cao |
|
Yếu tố nguy cơ liên quan chăm sóc y tế/ Sử dụng kháng sinh |
||
|
Không điều trị tại các cơ sở y tế trong vòng 90 ngày trước. Không dùng kháng sinh trong vòng 90 ngày trước. |
Có điều trị tại các cơ sở y tế trong vòng 90 ngày trước. Không có thủ thuật xâm lấn hoặc chỉ xâm lấn tối thiểu (thẩm phân phúc mạc …) Có dùng kháng sinh trong vòng 90 ngày. |
Nằm viện ≥5 ngày, có làm thủ thuật xâm lấn nhiều (dẫn lưu đường mật xuyên gan qua da…, ) Điều trị nhiều kháng sinh, KS phổ rộng gần đây. |
|
Bệnh đi kèm/ Độ nặng lâm sàng (thang điểm, giá trị) |
||
|
Người bệnh Không có tiền sử NKOB. Điểm KARNOFSKY: 80-100. Điểm qSOFA = 0. |
Người bệnh ≥ 65 tuổi, có bệnh đi kèm (ĐTĐ, COPD, suy chức năng thận…) NKOB có biến chứng, tiền sử NKOB. Điểm KARNOFSKY : 50-70. Điểm qSOFA = 1. |
NB có bệnh lý đặc biệt kèm, giảm bạch cầu trung tính, suy giảm miễn dịch nặng… Tiền sử NKOB có biến chứng, NKOB tái phát, VPM thì 3… Điểm KARNOFSKY: 10-40. Điểm qSOFA ≥ 2 / Sepsis. |
|
Định hướng tác nhân gây bệnh |
||
|
Nguy cơ thấp nhiễm các VK đa kháng như Enterobacteriaceae sinh ESBL, MRSA. Rất ít nguy cơ nhiễm các VK không lên men như Pseudomonas aeruginosa/ Acinetobacter baumannii Rất ít nguy cơ nhiễm nấm xâm lấn. |
Nguy cơ nhiễm VK đa kháng thường gặp như Enterobacteriaceae sinh ESBL và MRSA. Ít nguy cơ nhiễm các VK không lên men như Pseudomonas aeruginosa/ Acinetobacter baumannii. Ít nguy cơ nhiễm nấm xâm lấn. |
Nguy cơ cao nhiễm VK đa kháng như Enterobacteriaceae sinh ESBL, Pseudomonas/Acinetobacter, MRSA và những VK siêu kháng như Enterobacteriace kháng Carbapenem (CRE) Pseudomonas kháng Carbapenem (CRPA) hoặc Acinetobacter kháng Carbapenem (CRAB) và VRE. Có nguy cơ nhiễm nấm xâm lấn (VPM do candida…) |
|
Kháng sinh kinh nghiệm gợi ý |
||
|
KS phổ hẹp và hướng đến các tác nhân từ cộng đồng như BL-BLIa, Cephalosporin thế hệ 1 & 2b, Fluoroquinolon thế hệ 2c (hạn chế sử dụng KS phổ rộng có hoạt tính trên VK sinh ESBL, Pseudomonas và Acinetobacter) Chưa cần sử dụng thuốc kháng nấm. Ở những vùng dịch tễ với tỉ lệ ESBL trong cộng đồng ≥ 20%, cần cân nhắc KS Carbapenem nhóm Id trong trong những trường hợp VPM thứ phát. |
Cần chỉ định những KS có hoạt tính trên VK sinh ESBL nhưng không có/ít hoạt tính trên Pseudomonas như Carbapenem nhóm Id. BL-BLIe có thể được lựa chọn thay thế trong một số tình huống với bệnh cảnh ít nghiêm trọng. Glycopeptidef chỉ dùng trong trường hợp nghi ngờ/ vùng dịch tễ MRSA cao. Chưa cần sử dụng thuốc kháng nấm. |
Cần chỉ định các KS phổ rộng có hoạt tính trên Pseudomonas như Carbapenem nhóm IIg hoặc BL-BLI có hoạt tính trên Pseudomonash đơn trị hoặc phối hợp với. Aminoglycosidei/ Fluoroquinolonj Khi nghi ngờ VK kháng rộng – XDR* (CRE, CRAB), cân nhắc Polymyxink đơn trị hoặc kết hợp. Khi nghi ngờ Pseudomonas kháng carbapenem (CRPA), cân nhắc BL-BLI thế hệ mớil. Glycopeptidef đối với MRSA; Oxazolidinonem nên được sử dụng nếu nghi VRE, VRSA. Xem xét chỉ định thuốc kháng nấmn |
(*): thường gặp trong các bệnh cảnh Viêm phúc mạc trên cơ địa SGMD; VPM hậu phẫu; VPM thì ba.
|
NHIỄM KHUẨN ĐƯỜNG TIẾT NIỆU (UTI) |
||
|
1-Nguy cơ thấp |
2-Nguy cơ trung bình |
3-Nguy cơ cao |
|
Yếu tố nguy cơ liên quan chăm sóc y tế/ Sử dụng kháng sinh |
||
|
Không điều trị tại các cơ sở y tế trong vòng 90 ngày trước. Không dùng kháng sinh trong vòng 90 ngày trước. |
Có điều trị tại các cơ sở y tế trong vòng 90 ngày trước. Không có thủ thuật xâm lấn hoặc chỉ xâm lấn tối thiểu (ống thông BQ, tán sỏi ngoài cơ thể…) Có dùng kháng sinh trong vòng 90 ngày. |
Nằm viện ≥5 ngày, thủ thuật nhiều xâm lấn (thông đường tiểu lưu, ống thông JJ, nội soi tán sỏi qua da…) Điều trị nhiều kháng sinh, KS phổ rộng gần đây. |
|
Bệnh đi kèm/ Độ nặng lâm sàng ( thang điểm, giá trị) |
||
|
Người bệnh Không có tiền sử nhiễm khuẩn đường tiết niệu. Điểm KARNOFSKY: 80-100. Điểm qSOFA = 0. |
Người bệnh ≥ 65 tuổi, có bệnh đi kèm (ĐTĐ, COPD, suy chức năng thận…) Nhiễm khuẩn đường niệu phức tạp hoặc có tiền sử nhiễm khuẩn đường tiết niệu. Điểm KARNOFSKY: 50-70. Điểm qSOFA = 1. |
NB có bệnh lý đặc biệt kèm, giảm bạch cầu trung tính, suy giảm miễn dịch nặng… Tiền sử nhiễm khuẩn đường niệu tái phát do bất thường về cấu trúc/chức năng đường tiết niệu… Điểm KARNOFSKY: 10-40. Điểm qSOFA ≥ 2 / Sepsis. |
|
Định hướng tác nhân gây bệnh |
||
|
Nguy cơ thấp nhiễm các VK đa kháng như Enterobacteriaceae sinh ESBL, MRSA. Rất ít nguy cơ nhiễm các VK không lên men như Pseudomonas aeruginosa/ Acinetobacter baumannii. Rất ít nguy cơ nhiễm nấm xâm lấn. |
Nguy cơ nhiễm VK đa kháng thường gặp như Enterobacteriaceae sinh ESBL và MRSA. Ít nguy cơ nhiễm các VK không lên men như Pseudomonas aeruginosa/ Acinetobacter baumannii. Ít nguy cơ nhiễm nấm xâm lấn. |
Nguy cơ cao nhiễm VK đa kháng như Enterobacteriaceae sinh ESBL, Pseudomonas/Acinetobacter và những VK siêu kháng như Enterobacteriace kháng carbapenem (CRE) Pseudomonas kháng carbapenem (CRPA) hoặc Acinetobacter kháng carbapenem (CRAB) và VRE. Có nguy cơ nhiễm nấm xâm lấn; đặc biệt trên NB ghép tủy xương, ghép tạng, giảm BC hạt do hóa trị… |
|
Kháng sinh kinh nghiệm gợi ý |
||
|
KS phổ hẹp và hướng đến các tác nhân từ cộng đồng như BL-BLI đường uốnga, Cephalosporin thế hệ 1 & 2b, Fluoroquinolon thế hệ 1, 2c (hạn chế sử dụng KS phổ rộng có hoạt tính trên VK sinh ESBL, Pseudomonas và Acinetobacter) Chưa cần sử dụng thuốc kháng nấm Ở những vùng dịch tễ với tỉ lệ ESBL trong cộng đồng ≥ 20%, cần cân nhắc KS Carbapenem nhóm Id trong viêm thận bể thận cấp. |
Cần chỉ định những KS có hoạt tính trên VK sinh ESBL nhưng không có/ít hoạt tính trên Pseudomonas như Carbapenem nhóm Id. BL-BLIe có thể được lựa chọn thay thế trong một số tình huống với bệnh cảnh ít nghiêm trọng. Glycopeptidef chỉ dùng trong trường hợp nghi ngờ/ vùng dịch tễ MRSA cao. Chưa cần sử dụng thuốc kháng nấm. |
Cần chỉ định các KS phổ rộng có hoạt tính trên Pseudomonas như Carbapenem nhóm IIg hoặc BL-BLI có hoạt tính trên Pseudomonash đơn trị hoặc phối hợp với Aminoglycosidei/Fluoroquinolonj. Khi nghi ngờ VK kháng rộng – XDR* (CRE, CRAB), cân nhắc Polymyxink đơn trị hoặc kết hợp. Khi nghi ngờ Pseudomonas kháng rộng – XDR* (CRPA), cân nhắc BL- BLI thế hệ mớil Glycopeptidef đối với MRSA. Xem xét chỉ định thuốc kháng nấmn |
(*): thường gặp trong các bệnh cảnh Viêm thận-bể thận trên cơ địa SGMD hoặc hậu phẫu; NKĐTN liên quan ống thông (CA-UTI).
|
NHIỄM KHUẨN DA – MÔ MỀM (SSTI) |
||
|
1-Nguy cơ thấp |
2-Nguy cơ trung bình |
3-Nguy cơ cao |
|
Yếu tố nguy cơ liên quan chăm sóc y tế/ Sử dụng kháng sinh |
||
|
Không điều trị tại các cơ sở y tế trong vòng 90 ngày trước. Không dùng kháng sinh trong vòng 90 ngày trước. |
Có điều trị tại các cơ sở y tế trong vòng 90 ngày trước. Không có thủ thuật xâm lấn hoặc chỉ xâm lấn tối thiểu (tiểu phẫu; chấn thương/vết thương mới & không phức tạp…) Có dùng kháng sinh trong vòng 90 ngày. |
Nằm viện ≥5 ngày, và/hoặc có thủ thuật xâm lấn nhiều (đại phẫu, chấn thương/vết thương phức tạp, nhiễm khuẩn kéo dài …) Điều trị nhiều kháng sinh, KS phổ rộng gần đây. |
|
Bệnh đi kèm/ Độ nặng lâm sàng ( thang điểm, giá trị) |
||
|
Người bệnh Điểm KARNOFSKY: 80-100. Điểm qSOFA = 0. |
Người bệnh ≥ 65 tuổi, có bệnh đi kèm (ĐTĐ, COPD, suy chức năng thận…) Điểm KARNOFSKY: 50-70. Điểm qSOFA = 1. |
NB có bệnh lý đặc biệt kèm, giảm bạch cầu trung tính, suy giảm miễn dịch nặng… Điểm KARNOFSKY: 10-40. Điểm qSOFA ≥ 2 / Sepsis. |
|
Định hướng tác nhân gây bệnh |
||
|
Tác nhân gây bệnh thường là Streptococcus nhóm A, B; Staphylococcus aureus (MSSA) Nguy cơ thấp nhiễm các VK đa kháng như Enterobacteriaceae sinh ESBL, MRSA, và ít nguy cơ nhiễm các VK không lên men như Pseudomonas aeruginosa/ Acinetobacter baumannii hoặc VK yếm khí Clostridium sp. Rất ít nguy cơ nhiễm nấm xâm lấn. |
Tác nhân gây bệnh thường là Streptococcus nhóm A, B; Staphylococcus aureus (MRSA) Enterobacteriaceae sinh ESBL, VK yếm khí như Clostridium sp. hoặc Fusobacterium, Burkholderia pseudomallei… Ít nguy cơ nhiễm các VK không lên men như Pseudomonas aeruginosa/ Acinetobacter baumannii. Ít nguy cơ nhiễm nấm xâm lấn. |
Nguy cơ cao nhiễm VK đa kháng như MRSA, Enterobacteriaceae sinh ESBL, Clostridium sp, Fusobacterium, Burkholderia pseudomallei Pseudomonas/Acinetobacter và những VK siêu kháng như Enterobacteriace kháng Carbapenem (CRE), Pseudomonas kháng Carbapenem (CRPA) hoặc Acinetobacter kháng Carbapenem (CRAB) và Enterococcus kháng Vancomycin (VRE). Có nguy cơ nhiễm nấm xâm lấn; đặc biệt trên NB ghép tủy xương, ghép tạng, giảm BC hạt do hóa trị… |
|
Kháng sinh kinh nghiệm gợi ý |
||
|
KS phổ hẹp và hướng đến các tác nhân từ cộng đồng như BL-BLI đường uốnga, Cephalosporin thế hệ 1 & 2b, Fluoroquinolon thế hệ 2c,Lincosamideq. Hạn chế sử dụng KS phổ rộng có hoạt tính trên VK sinh ESBL, Pseudomonas và Acinetobacter Chưa cần sử dụng thuốc kháng nấm. |
Cần chỉ định những KS như BL-BLI đường TMe, Cephalosporin thế hệ 3r, Fluoroquinolon thế hệ 2c, các KS có hoạt tính trên VK sinh ESBL nhưng không có/ít hoạt tính trên Pseudomonas. Glycopeptidef chỉ dùng trong trường hợp nghi ngờ/ dịch tễ nhiễm MRSA cao. Chưa cần sử dụng thuốc kháng nấm. |
Glycopeptidef, Streptograminr, Lipopeptides đối với MRSA; Oxazolidinonem / glycylcyclinet khi nghi ngờ nhiễm VRE, VRSA. Cần chỉ định các KS phổ rộng có hoạt tính trên Pseudomonas như Carbapenem nhóm IIg hoặc BL-BLIh đơn trị hoặc phối hợp với Aminoglycosidei/Fluoroquinolonj nếu nghi ngờ nhiễm Pseudomonas. Khi nghi ngờ VK kháng rộng – XDR* (CRE, CRAB, CRPA), cân nhắc Polymyxink đơn trị hoặc kết hợp. Xem xét chỉ định thuốc kháng nấmn |
(*): thường gặp trong các bệnh cảnh bỏng, nằm viện lâu ngày.
(a):Amoxicillin-clavulanate; Ampicillin-sulbactam
(b):Cefazolin; Cefalotin; Cefaclor; Cefuroxime
(c):Ofloxacin; Norfloxacin; Ciprofloxacin
(d):Ertapenem
(e):Amoxicillin-clavulanate; Ampicillin-sulbactam; Ticarcillin-clavulanate
(f):Vancomycin; Teicoplanin
(g):Imipenem; Meropenem; Doripenem
(h):Cefoperazone-sulbactam; Piperacillin-tazobactam
(i):Gentamicin; Amikacin; Netilmicin
(j):Ciprofloxacin; Levofloxacin
(k):Polymyxin B*; Colistin
(l):Ceftolozane-tazobactam; Ceftazidime-avibactam*; Imipenem-relebactam*
(m):Linezolid
(n):Amphotericin B; Fluconazole; Caspofungin
(o):Levofloxacin; Sparfloxacin; Moxifloxacin
(p):Clarithromycin; Azithromycin
(q):Clindamycin
(r):Quinupristin/dalfopristine*
(s):Daptomycin
(t):Tigecyclin
Nguyên tắc của kháng sinh dự phòng trong ngoại khoa
Nguyên tắc chung của kháng sinh dự phòng
Kháng sinh dự phòng trước phẫu thuật là việc sử dụng kháng sinh khi không/ chưa có nhiễm khuẩn; nhằm ngăn ngừa nhiễm khuẩn ở vị trí phẫu thuật cũng như biến chứng nhiễm khuẩn lan rộng.
Việc lựa chọn kháng sinh tuỳ vào loại phẫu thuật và các yếu tố nguy cơ phẫu thuật, các yếu tố nguy cơ của người bệnh .
KS cần bao phủ được các tác nhân gây bệnh có thể gặp liên quan đến vị trí phẫu thuật, dựa vào tình hình vi sinh thực tế địa phương; và nên chọn KS có phổ hẹp để tránh vi khuẩn phát sinh đề kháng.
Cân nhắc hiệu quả dự phòng của Cephalosporin và Quinolon (cần lưu ý/ hạn chế) do tình trạng gia tăng đề kháng của các chủng vi khuẩn gram âm sinh ESBL hiện nay.
Kháng sinh thường được sử dụng đường tĩnh mạch (đường uống chỉ dùng trong trường hợp chuẩn bị cho phẫu thuật đại – trực tràng) và trước khi rạch da 30 – 60 phút tùy loại KS (cần đạt nồng độ hiệu quả trong mô lúc bắt đầu phẫu thuật).
Kháng sinh thường được sử dụng liều duy nhất; một số trường hợp có thể dùng liều lập lại (phẫu thuật kéo dài, phẫu thuật phức tạp, mất nhiều máu, KS có T1/2 ngắn…) nhưng thường không quá 24h; người bệnh có thể trọng 80 kg cần tăng liều gấp đôi (việc lập lại kháng sinh có thể không cần thiết trên người bệnh mà thời gian bán hủy của kháng sinh có thể bị kéo dài (người bệnh suy thận…).
Đối với người bệnh được biết có Staphylococcus aureus kháng methicillin (MRSA) lưu trú, khuyến cáo nên thêm một liều kháng sinh Vancomycin trước phẫu thuật (kèm với chế độ dự phòng).
Nên xem xét và điều chỉnh phác đồ kháng sinh dự phòng phù hợp trên nhiều phương diện: hiệu quả dự phòng, nguy cơ gặp các phản ứng không mong muốn của KS, hiệu ứng gây chọn lọc VK kháng thuốc, chi phí dùng thuốc…
Chuyển thành KS điểu trị khi đã có tình trạng nhiễm khuẩn (hoặc vết thương bẩn) hay không thể đảm bảo vô khuẩn/ mắc lỗi vô khuẩn trong quá trình phẫu thuật.
Một chiến lược KS phòng ngừa hiệu quả vẫn không thể thay thế vai trò của kỹ thuật ngoại khoa tốt và chăm sóc hậu phẫu tốt.
Phân loại phẫu thuật theo nguy cơ nhiễm khuẩn vùng mổ
|
Loại PT |
Mô tả |
Chỉ định KS |
|
Sạch |
Bao gồm các phẫu thuật da còn nguyên vẹn không viêm, không sang chấn, không liên quan đến miệng hầu, ống tiêu hoá, hệ hô hấp, hệ niệu sinh dục, không có lỗi về vô khuẩn; khâu vết mổ thì đầu và không dẫn lưu. |
Không nhất thiết phải dùng KSDP nếu phẫu thuật ngắn, được tiến hành trong điều kiện vô khuẩn nghiêm ngặt, ít gây nguy cơ cho người bệnh trong thời kỳ hậu phẫu (tuy nhiên các điều kiện này không phải lúc nào cũng thực hiện được) |
|
Sạch – Nhiễm |
Các phẫu thuật da còn nguyên vẹn, có liên quan đến ống tiêu hoá, hệ hô hấp, tiết niệu sinh dục nhưng chưa có nhiễm khuẩn. |
Là đối tượng chính của KS dự phòng. |
|
Nhiễm |
Các vết thương mới do chấn thương; phẫu thuật liên quan đến tiết niệu, đường mật, tiêu hoá… có nhiễm khuẩn. |
Bắc buộc chỉ định KS (như là KS điều trị); chỉ định KS để chống nhiễm khuẩn và tránh diễn biến nặng/lây lan. |
|
Bẩn |
Các vết thương do chấn thương trên 4 giờ, vết thương nhiễm bẩn, vết thương có dị vật, mô hoại tử; thủng tạng rỗng … |
KS điều trị (sớm). |
Các yếu tố nguy cơ của người bệnh với nhiễm khuẩn vùng mổ
Tuổi cao.
Bất thường giải phẫu học.
Tình trạng dinh dưỡng kém.
Nghiện thuốc lá.
Sử dụng corticosteroid kéo dài.
Suy giảm miễn dịch.
Có đặt ống dẫn lưu.
Phẫu thuật có đặt mảnh ghép.
Nhiễm khuẩn cùng lúc ở cơ quan khác.
Nằm viện kéo dài.
Liều khuyến cáo của một số kháng sinh dùng trong dự phòng phẫu thuật
|
Tên kháng sinh |
Liều khuyến cáo (g) |
T ½ (h) (chức năng thận BT) |
Thời gian khuyến cáo dùng liều lặp lại (h) |
|
Amikacin |
15 mg/kg |
2 – 3 |
– |
|
Ampicillin-sulbactam |
3 |
0.8 – 1.3 |
2 |
|
Aztreonam |
2 |
1.3 – 2.4 |
4 |
|
Cefazolin |
2 |
1.2 – 2.2 |
4 |
|
Cefuroxim |
1.5 |
1 – 2 |
4 |
|
Cefotaxim |
1 |
0.9 – 1.7 |
3 |
|
Cefoxitin |
2 |
0.7 – 1.1 |
2 |
|
Cefotetan |
2 |
2.8 – 4.6 |
6 |
|
Ceftriaxon |
2 |
5.4 – 10.9 |
– |
|
Ciprofloxacin |
0.4 |
3 – 7 |
8 |
|
Clarithromycin |
1 |
5 – 7 |
– |
|
Clindamycin |
0.6 |
2 – 4 |
6 |
|
Ertapenem |
1 |
3 – 5 |
– |
|
Gentamicin |
5 mg/kg |
2 – 3 |
– |
|
Levofloxacin |
0.5 |
6 – 8 |
– |
|
Metronidazol |
0.5 |
6 – 8 |
12 |
|
Moxifloxacin |
0.4 |
8 – 15 |
– |
|
Piperacillin-tazobactam |
3.375 |
0.7 – 1.2 |
2 |
|
Vancomycin |
71-99 kg:1.25g > 100 kg: 1.5 g |
4 – 8 |
12 |
KSDP uống trong phẫu thuật đại tràng
|
Erythromycin base |
15 mg/kg |
4- 8 |
– |
|
Metronidazol |
1 |
6 – 10 |
– |
|
Neomycin |
1 |
2 – 3 |
– |
Liều lượng kháng sinh
Liều thường dùng của một số kháng sinh
(Liều tham khảo chung, cần tra cứu thêm hướng dẫn kê đơn trong những tình huống cụ thể)
|
Tên kháng sinh |
Liều dùng |
|
|
Người lớn |
Trẻ em |
|
|
Cefazolin 1g, 2g TB, TM, TTM. |
1g mỗi 6-12 giờ. Trường hợp NK nặng, đe dọa tính mạng, có thể tăng lên 6g đến tối đa 12g/ngày (chia làm 4 liều) |
Trên 1 tháng tuổi: 25-50 mg/kg/ngày, chia làm 3-4 liều. Trường hợp NK nặng có thể tăng lên tối đa 100 mg/kg/ngày (chia làm 4 liều) |
|
Cefalotin 1g, 2g TB, TM, TTM. |
1g mỗi 4-6 giờ. NK nặng có thể tăng lên 8g đến tối đa 12g/ngày (chia làm 4-6 liều) |
80-160 mg/kg/ngày, chia làm 3-4 liều. (tối đa 160 mg/kg/ngày; không vượt quá 10-12g/ngày) Trẻ sơ sinh: 50-100 mg/kg/ngày, chia làm 2-3 liều. |
|
Cefaclor Uống Viên nang 250mg; 500mg. Bột pha hỗn dịch uống 125mg/5mL; 250mg/5mL. |
250-500mg mỗi 8 giờ. Liều tối đa 4g/ngày. |
Trên 1 tháng tuổi: 20 mg/kg/ngày, chia làm 3 liều. Có thể gấp đôi liều trong trường hợp NK nặng, tối đa 1g/ngày. |
|
Cefuroxime Viên nén 125mg; 250mg; 500mg. Bột pha hỗn dịch uống 125mg/5mL; 250mg/5mL. Lọ bột pha tiêm 250mg; 750mg; 1,5g. |
Uống 250-500mg mỗi 12 giờ. Tiêm (TM, TTM) 750mg mỗi 8 giờ. NK nặng có thể tăng lên 1,5g mỗi 8 giờ (tổng liều 3-6g/ngày) |
Uống Trẻ em từ 3 tháng đến 2 tuổi: 10 mg/kg (tối đa 125mg) mỗi 12 giờ. Trẻ em từ 2 tuổi đến 12 tuổi: 15 mg/kg (tối đa 250mg), mỗi 12 giờ. Trẻ em từ 12 đến 18 tuổi: 250mg mỗi 12 giờ. Tiêm (TM, TTM) Trẻ sơ sinh đến 7 ngày tuổi: 25 mg/kg mỗi 12 giờ. Trẻ sơ sinh từ 8-21 ngày tuổi: 25 mg/kg mỗi 8 giờ. Trẻ sơ sinh từ 22-28 ngày tuổi: 25 mg/kg mỗi 6 giờ. (cả 3 đối tượng có thể tăng lên đến gấp đôi liều trong trường hợp NK nặng) Trẻ từ 1 tháng đến 18 tuổi: 20 mg/kg (tối đa 750mg) mỗi 8 giờ; có thể tăng lên 50-60 mg/kg (tối đa 1,5g) mỗi 6-8 giờ trong trường hợp NK nặng. |
|
Ceftriaxone 1g, 2g TB, TM, TTM. |
1g mỗi 12-24 giờ Trường hợp nặng có thể tăng lên 2g mỗi 12 giờ (tối đa 4g/ngày). |
Trẻ sơ sinh: 20-50 mg/kg (tối đa 50 mg/kg) mỗi 24 giờ (TTM trên 60 phút) Trẻ em (dưới 50 kg): 20-50 mg/kg mỗi 24h; NK nặng có thể tăng 80 mg/kg/ngày (khi dùng liều 50 mg/kg hoặc cao hơn, chỉ nên TTM) (Trẻ em từ 50 kg trở lên, dùng liều tương tự người lớn) |
|
Tên kháng sinh |
Liều dùng |
|
|
Người lớn |
Trẻ em |
|
|
Ceftazidime 500mg, 1g, 2g TB, TM, TTM |
1g mỗi 8 giờ hoặc 2g mỗi 12 giờ. Trường hợp nặng có thể dùng 2g mỗi 8 giờ hoặc 3g mỗi 12 giờ. (tối đa 6g/ngày) |
Trẻ sơ sinh từ 1-4 tuần tuổi: 30 mg/kg mỗi 12 giờ (tĩnh mạch). Trẻ em từ 1 tháng đến 12 tuổi: 25-50 mg/kg mỗi 8 giờ (tối đa là 6g/ngày) (Trẻ em 12 tuổi hoặc hơn dùng liều tương tự người lớn) |
|
Amoxicillin/clavulanate Viên nén 250mg/125mg; 500mg/125mg; 875mg/125mg. Bột pha hỗn dịch uống 125mg/31,25mg; 200mg/28,5mg; 250mg/62,5mg. Lọ bột pha tiêm 500mg/100mg; 1000mg/200mg. |
Uống (tính theo Amoxicillin) 250 mỗi 8 giờ, hoặc 500mg mỗi 12 giờ. NK nặng 500mg mỗi 8 giờ hoặc 875mg mỗi 12 giờ. Tiêm (TM, TTM): 1g mỗi 8 giờ, trường hợp NK nặng có thể mỗi 6 giờ (tối đa 6g/ngày; không được vượt quá 1,2g acid clavulanic/ngày) |
Uống (tính theo Amoxicillin; trẻ em dưới 40kg chỉ được dùng dạng hỗn dịch) Trẻ sơ sinh đến dưới 12 tuần tuổi: 30 mg/kg/ngày, chia làm 2 liều. Trẻ trên 12 tuần tuổi: 25-45 mg/kg/ngày, chia làm 2 liều. TTM: Trẻ thiếu tháng và sơ sinh 1 tuần tuổi: 100 mg/kg/ngày, chia làm hai liều (liều tối đa của acid clavulanic là 10 mg/kg/ngày). Trẻ sơ sinh trên 1 tuần và trẻ em dưới 3 tháng tuổi: 100-150 mg/kg/ngày chia làm 3 liều (liều tối đa của acid clavulanic là 15 mg/kg/ngày) Trẻ em từ ba tháng đến 12 tuổi: 100 mg/kg/ngày, chia làm 4 liều. Trường hợp NK nặng, có thể dùng tới 200 mg/kg/ngày, chia làm 4 liều (liều tối đa của acid clavulanic là 20 mg/kg/ngày) |
|
Ampicillin/sulbactam (2:1) Viên nén 375 mg. Bột pha hỗn dịch uống 250 mg/ml. Lọ bột pha tiêm 1,5g; 3g. |
(tính chung 02 thành phần) Uống 375-750mg mỗi 12 giờ. TB, TM, TMM 1,5-3g mỗi 6 giờ, tối đa 12g/ngày (sulbactam tối đa 4g/ngày) |
(tính chung 02 thành phần) Trẻ em dưới 30 kg: 25-50 mg/kg/ngày, chia làm hai liều. TB, TM, TMM Trẻ sơ sinh: 75 mg/kg/ngày, chia làm hai liều. Nhũ nhi và trẻ lớn: 150 mg/kg/ngày, chia làm 3-4 liều. |
|
Ticarcillin/clavulanate (15:1) TM, TTM. Lọ bột pha tiêm 1,6g; 3,2g. |
(tính chung 02 thành phần) 1,6-3,2g mỗi 6-8 giờ. Tối đa là 3,2g mỗi 4 giờ. |
Trẻ em trên 3 tháng tới 16 tuổi, nặng dưới 60kg: 200mg Ticarcilin/kg/ngày, chia làm 4 liều. (trẻ em trên 16 tuổi dùng liều người lớn) |
|
Cefoperazone/sulbactam (1:1) TM,TTM. Lọ bột pha tiêm 1g. |
(tính chung 02 thành phần) 1-2g mỗi 12 giờ. NK nặng: 2-4g mỗi 12 giờ. (tối đa 4g sulbactam/ngày) |
(tính chung 02 thành phần) 40-80 mg/kg/ngày, chia làm 2-4 liều. Trong trường hợp NK nặng có thể tăng lên đến 160 mg/kg/ngày, chia làm 2-4 liều (đối với trẻ sơ sinh 1 tuần tuổi, nên cho thuốc cách 12 giờ một lần). (liều dùng tối đa của sulbactam không được vượt quá 80 mg/kg/ngày) |
|
Piperacillin/tazobactam (8:1) TTM. Lọ bột pha tiêm 4,5g |
(tính chung 02 thành phần) 4,5g mỗi 8 giờ; trường hợp nặng tăng lên 4,5g mỗi 6 giờ. |
(tính chung 02 thành phần) Trẻ 2-12 tuổi, cân nặng dưới 40 kg: 112,5 mg/kg mỗi 8h. (trẻ em cân nặng trên 40kg dùng liều người lớn) |
|
Ertapenem 1g TTM. |
1g mỗi 24 giờ. |
Trẻ từ 3 tháng đến 12 tuổi: Truyền tĩnh mạch 15 mg/kg mỗi 12h (tổng liều hàng ngày không được vượt quá 1g). |
|
Tên kháng sinh |
Liều dùng |
|
|
Người lớn |
Trẻ em |
|
|
Imipenem 0,5g TTM. |
0,5g mỗi 6 giờ – 1g mỗi 8 giờ. Tối đa 1g mỗi 6 giờ cho NK rất nặng, hoặc do vi khuẩn giảm nhạy cảm. (liều tối đa 4g/ngày hoặc 50mg/kg/ngày) |
Sơ sinh 1 tuần tuổi: 25 mg/kg mỗi 12 giờ. Sơ sinh 1-4 tuần tuổi: 25 mg/kg mỗi 8 giờ. Trẻ 4 tuần-3 tháng tuổi: 25 mg/kg cho mỗi 6 giờ. Bệnh nhi từ 3 tháng tuổi trở lên (NK ngoài hệ thần kinh trung ương): 15-25 mg/kg mỗi 6 giờ. |
|
Meropenem 0,5; 1g TM, TTM. |
1g mỗi 8 giờ (tối đa 2g mỗi 8 giờ) |
Trẻ từ 3 tháng đến 12 tuổi, cân nặng dưới 50kg: 10-20 mg/kg, mỗi 8 giờ (tối đa 40 mg/kg mỗi 8 giờ). (Trẻ em cân nặng trên 50kg dùng liều người lớn) |
|
Doripenem 0,5g TTM. |
0,5g mỗi 8 giờ. |
|
|
Ofloxacin Viên nén 200mg; 300mg; 400mg. Dung dịch TTM 200mg/100mL. |
Uống 200-400mg mỗi 12 giờ. TTM 200mg mỗi 12h, TTM trong ít nhất 30 phút (trường hợp nặng có thể tăng lên 300mg mỗi 12h) |
|
|
Norfloxacin Viên nén 200 mg; 400 mg. |
400mg mỗi 12 giờ. |
|
|
Ciprofloxacin Viên nén 250mg; 500mg; 750mg. Nhũ dịch uống 250mg/5mL; 500mg/5mL. Dung dịch TTM 200mg/100mL; 400mg/200mL. |
Uống 250-500mg mỗi 12 giờ; liều tối đa 750mg mỗi 12 giờ (1,5g/ngày) TTM 200-400mg mỗi 8-12 giờ (tối đa 1,2g/ngày) |
(chỉ dùng cho trẻ từ 1 tuổi trở lên, và chỉ khi thật sự cần thiết) Uống 20 mg/kg (tối đa 750mg) mỗi 12 giờ. TTM 10 mg/kg (tối đa 400mg) mỗi 8 giờ. |
|
Levofloxacin Viên nén 500mg; 750mg. Dung dịch TTM 500mg/100mL; 750mg/150mL. |
(liều dùng chung cho cả 2 dạng uống và TTM) 500-750mg mỗi 24 giờ. |
|
|
Moxifloxacin Viên nén 400 mg. Dung dịch TTM 400mg/250mL. |
(liều dùng chung cho cả 2 dạng uống và TTM) 400mg mỗi 24 giờ. |
|
|
Gentamicin 80mg; 160mg TB, TTM. |
3-5 mg/kg/ngày (dùng 1 lần hoặc chia làm 2 liều). Trường hợp nặng có thể tăng 7 mg/kg mỗi 24 giờ. |
Thay đổi từ 3-7mg/kg/ngày tùy bệnh và độ tuổi (dùng 1 lần hoặc chia làm 2-3 liều) |
|
Amikacin 250mg; 500mg TB, TTM |
15-20 mg/kg/ngày (dùng 1 lần hoặc chia làm 2 liều) (không vượt quá 1,5g/ngày) |
Trẻ sơ sinh và trẻ non tháng: Liều nạp 10 mg/kg, tiếp theo là 7,5 mg/kg mỗi 12h. |
|
Tên kháng sinh |
Liều dùng |
|
|
Người lớn |
Trẻ em |
|
|
Netilmicin 150mg; 300mg TB, TM, TTM. |
4-7,5 mg/kg/ngày (dùng 1 lần hoặc chia làm 2 liều) (không vượt quá 7,5 mg/kg/ngày) |
Trẻ đẻ non và sơ sinh dưới 1 tuần tuổi: 3 mg/kg mỗi 12 giờ. Trẻ sơ sinh trên 1 tuần tuổi: 2,5-3 mg/kg mỗi 8 giờ. Trẻ nhỏ: 2-2,5 mg/kg mỗi 8 giờ. |
|
Clarithromycin 250mg; 500mg Viên nén 250mg; 500mg. Hỗn dịch uống 125mg/5mL; 250mg/5mL. Lọ bột pha TTM 500mg. |
Uống 250-500mg mỗi 12 giờ. TTM 500mg mỗi 12 giờ. |
Uống Trẻ em từ sáu tháng tuổi trở nên: 7,5 mg/kg (tối đa 500mg) mỗi 12 giờ. |
|
Azithromycin Viên nang 250mg, 500mg. Hỗn dịch uống 200mg/5mL. Lọ bột pha TTM 500mg. |
Uống 500mg mỗi 24 giờ trong 3 ngày. (hoặc 500mg một lần ngày đầu, 250mg mỗi ngày một lần cho 4 ngày tiếp sau) TTM 500mg mỗi 24 giờ. |
Uống Trẻ em từ sáu tháng tuổi trở nên: 10 mg/kg mỗi 24 giờ. (hoặc 10 mg/kg ngày đầu, 5 mg/kg mỗi ngày cho 4 ngày tiếp sau; ngày 1 lần) |
|
Tigecyclin 50mg TTM 50mg/5mL. |
Liều đầu 100mg, sau đó (sau 12 giờ) tiếp tục 50mg mỗi 12 giờ. |
(chỉ dùng trong trường hợp không còn sự lựa chọn khác) Trẻ em 8-11 tuổi: 1,2 mg/kg (tối đa 50 mg) mỗi 12 giờ. Trẻ em 12-17 tuổi: 50mg mỗi 12 giờ. |
|
Clindamycin Viên nang 150mg; 300mg. Hỗn dịch uống 75mg/5mL. Dạng tiêm 150mg/mL; 300mg/2mL; 600mg/4mL; 900mg/6mL. |
Uống 150-450mg mỗi 6-8 giờ; liều tối đa 450mg mỗi 6 giờ (1,8g/ngày) TB, TTM 200-300mg mỗi 8 giờ (NK nặng có thể tăng 600mg mỗi 6-8 giờ) (trong 1 giờ không TTM quá 1,2g và không TB quá 600mg/lần) |
Uống 8-20 mg/kg/ngày, chia 3-4 liều. Tiêm bắp và tiêm tĩnh mạch Trẻ dưới một tháng tuổi: 15-20 mg/kg/ngày, chia 3-4 liều. Trẻ trên một tháng tuổi: 20-40 mg/kg/ngày, chia 3-4 liều. |
|
Vancomycin 500mg; 1000mg TTM. |
500mg mỗi 6 giờ, hoặc 1g mỗi 12 giờ (NK nặng có thể tăng đến 1,5g mỗi 12 giờ) (TTM trong ít nhất 60 phút) |
Trẻ sơ sinh: Liều đầu 15 mg/kg; Tiếp theo là 10 mg/kg mỗi 12 giờ cho trẻ dưới 1 tuần tuổi, mỗi 8 giờ cho trẻ từ 1 tuần tới 1 tháng tuổi. Trẻ em từ 1 tháng tuổi trở lên: 10 mg/kg mỗi 6 giờ (tối đa 2g/ngày) (TTM trong ít nhất 60 phút) |
|
Teicoplanin 200mg; 400mg TB, TTM. |
400mg mỗi 12 giờ x 3 liều đầu; sau đó 400mg mỗi 24 giờ (truyền tĩnh mạch trong 30 phút). (Trường hợp NK nặng, có thể dùng 400mg mỗi 12 giờ trong những ngày đầu) |
Trẻ sơ sinh: 16 mg/kg liều đầu, sau đó (24 giờ sau) 8 mg/kg mỗi 24 giờ. Trẻ 1 tháng – 18 tuổi: 10 mg/kg (tối đa 400mg) mỗi 12 giờ x 3 liều; sau đó 6 mg/kg (hoặc 10 mg/kg trường hợp NK nặng, tối đa 400mg) mỗi 24 giờ. (các liều sau có thể tiêm bắp, tuy nhiên NK nặng ưu tiên dùng đường tĩnh mạch) |
|
Tên kháng sinh |
Liều dùng |
|
|
Người lớn |
Trẻ em |
|
|
Linezolid 600mg Uống, TTM. |
(Liều dùng chung cho cả 2 dạng uống và TTM) 600mg mỗi 12 giờ. |
(Liều dùng chung cho cả 2 dạng uống và TTM) Trẻ sơ sinh cho đến 11 tuổi: 10 mg/kg mỗi 8 giờ. |
|
Daptomycin 500mg TTM. |
4-6 mg/kg mỗi 24 giờ. |
|
|
Colistin 1 MIU; 2 MIU TB, TM, TTM. (1 MIU Colistin tương đương 33.3mg Colistin base) |
Liều nạp (MIU) = Cđích * 2 * TLCT /33.3 (không vượt quá 9 MIU), TTM 1 lần trong 60 phút. Liều duy trì (MIU) = [Cđích * 1,5 * Clcr+ 30] / 33.3 (không vượt quá 12 MIU/ngày), chia 2-3 lần, TTM trong 30 phút (sau liều nạp 8-12 giờ) Khí dung: 1-2 MIU mỗi 8-12 giờ (dùng trước mỗi liều TTM) Tiêm nội tủy: 125.000 IU/ngày Ghi chú: MIC ≤ 0.38 mg/L → chọn Cđích = 1 mg/L MIC > 0.38 mg/L → chọn Cđích = 2 mg/L |
Trẻ em Khí dung: 0,5-1 MIU mỗi 12h. (Trẻ em cân nặng trên 40kg dùng liều người lớn) |
|
Metronidazole 500mg Viên nén 250mg; 500mg. Dung dịch TTM 500mg/100 ml. |
Uống 250-500mg mỗi 8-12 giờ. TTM 500mg mỗi 8-12 giờ. |
Uống 15-20 mg/kg/ngày, chia làm 3 liều. TTM 20-30 mg/kg/ngày chia làm 2-3 liều. |
|
Amphotericin B 50.000 IU (50 mg) TTM. |
Khởi đầu 0,1-0,3 mg/kg/ngày; tăng dần 5- 10 mg/ngày, cho tới liều 0,5-1 mg/kg/ngày (tối đa 1,5 mg/kg/ngày) |
|
|
Caspofungin 50mg; 70mg TTM. |
70 mg vào ngày đầu (liều nạp), sau đó duy trì 50 mg mỗi 24 giờ (TTM chậm trong khoảng 1 giờ) |
|
Bảng tham khảo liều kháng sinh ™ trên người bệnh (người lớn) suy chức năng thận
|
TÊN KS |
CrCL 50-80 mL/ph |
CrCL 20- 50 mL/ph |
CrCL 10-20 mL/ph |
CrCL mL/ph |
Sau HD |
Sau PD |
CVVH |
|
Amikacin |
7,5 mg/kg hoặc 500 mg/ 24h |
7,5 mg/kg hoặc 500 mg/ 48h |
3,75 mg/kg hoặc 250 mg/ 48h |
7,5 mg/kg hoặc 500 mg |
3,75 mg/kg hoặc 250 mg |
7,5 mg/kg hoặc 500 mg/ 12h |
|
|
Ampicillin- sulbactam |
1,5g / 6h |
1,5g / 12h |
1,5g / 24h |
1,5 g |
Không có dữ liệu |
1,5g / 12h |
|
|
Aztreonam |
2g / 8h |
1g / 8h |
500mg / 8h |
250 mg |
500 mg |
1g / 8h |
|
|
Cefepime |
2g / 24h |
2g / 48h |
500mg/ 24h |
2 g |
1 g |
1g / 24h |
|
|
Cefotaxime |
Không đổi |
1g / 6h |
1g / 12h |
1 g |
1 g |
2g / 8h |
|
|
Cefoxitin |
1g / 8h |
1g / 12h |
1g / 24h |
1 g |
1 g |
2g / 12h |
|
|
Ceftazidime |
1g / 12h |
1g / 24h |
500mg / 24h |
1 g |
500 mg |
1g / 12h |
|
|
Cefuroxime |
Không đổi |
750mg / 12h |
750mg / 24h |
750 mg |
750 mg |
1.5g / 12h |
|
|
Ciprofloxacine |
Không đổi |
400mg / 12h |
400mg / 24h |
200-400 mg |
200-400 mg |
200mg / 12h |
|
|
Colistin |
2,5 mg/kg/12h |
2,5 mg/kg/24h |
1,5mg/kg/36h |
Không có dữ liệu |
Không có dữ liệu |
2,5 mg/kg/24h |
|
|
Ertapenem |
Không đổi |
500mg / 24h (CrCL |
150 mg (HD trong vòng 6h dùng thuốc) |
Không có dữ liệu |
Không có dữ liệu |
||
|
Gentamycin |
2,5 mg/kg hoặc 120mg / 24h |
2,5 mg/kg hoặc 120mg / 48h |
1,25 mg/kg hoặc 80mg / 48h |
1 mg/kg hoặc 80mg |
0,5 mg/kg hoặc 40mg |
2,5 mg/kg hoặc 120mg / 48h |
|
|
Imipenem |
500mg / 6-8h |
500mg / 8-12h |
250mg / 12h |
250 mg |
250 mg |
500mg / 8h |
|
|
Levofloxacin |
Không đổi |
250mg / 24h |
250mg / 48h |
250 mg |
250 mg |
250mg / 24h |
|
|
Meropenem |
Không đổi |
1g / 12h |
500mg/ 12h |
500mg / 24h |
500 mg |
500 mg |
1g / 12h |
|
Piperacillin |
Không đổi |
3g / 8h |
3g / 12h |
1 g |
2 g |
3g / 8h |
|
|
Ticarcillin- clavulanate |
2g / 4h |
2g / 8h |
2g / 12h |
2 g |
3,1 g |
3,1 g / 8h |
|
|
Tobramicin |
2,5 mg/kg hoặc 120mg / 24h |
2,5 mg/kg hoặc 120mg / 48h |
1,25 mg/kg hoặc 60mg / 48h |
1 mg/kg hoặc 80 mg |
0,5 mg/kg hoặc 40 mg |
2,5 mg/kg hoặc 120mg / 48h |
|
|
Vancomycin |
500mg / 12h |
500mg / 24h |
1g / tuần |
Không có dữ liệu |
Không có dữ liệu |
1g / 24h |
|
Phân loại nguy cơ của kháng sinh trên thai kỳ
Phụ nữ có thai là một đối tượng phải đặc biệt thận trọng trong sử dụng thuốc. Bởi vì thuốc được sử dụng trong thời kỳ thai nghén có thể gây tác dụng xấu đến bất cứ giai đoạn phát triển nào của thai kỳ (trong 3 tháng đầu thai kỳ, một số thuốc có thể gây ra quái thai, dị tật bẩm sinh…). Như vậy, tốt nhất là không nên dùng thuốc ở phụ nữ có thai; trừ trường hợp bắt buộc (đe dọa tính mạng thai phụ).
|
A Thử lâm sàng có kiểm soát cho thấy thuốc không có nguy cơ đối với bào thai trong suốt thai kỳ |
(Không có dữ liệu) |
|
B Thử trên súc vật không thấy có nguy cơ và chưa thử trên phụ nữ có thai, hoặc thử trên súc vật thấy có nguy cơ nhưng chưa có bằng chứng tin cậy chứng tỏ có nguy cơ đối với thai nhi (căn nhắc khi dùng) |
Penicillin V, Penicillin G Benzathine, Amoxicillin, Amoxicillin-clavulanate, Oxacillin, Ampicillin-sulbactam, Ticarcillin-clavulanate, Dicloxacillin Ceftriaxone, Cephalexin, Cefazolin, Cefepime, Cefuroxime, Ceftaroline fosamil, Cefdinir, Cefadroxil, Cefpodoxime, Cefprozil, Ceftolozane- tazobactam, Cefditoren Clindamycin, Azithromycin Metronidazole Daptomycin Nitrofurantoin, Fosfomycin Aztreonam Ertapenem, Meropenem Mupirocin Quinupristin-dalfopristin Acyclovir, Famciclovir Amphotericin B Griseofulvin Clotrimazole Terbinafine Mefloquine Permethrin Emtricitabine/tenofovir Nitazoxanide |
|
C Thử trên súc vật thấy có nguy cơ và chưa có bằng chứng trên phụ nữ có thai, hoặc chưa thử cả trên súc vật và chưa có bằng chứng trên người (cần căn nhắc kỹ giữa lợi ích & nguy cơ trước khi dùng) |
Thuộc các họ kháng sinh/ KS: Fluoroquinolones Sulfonamides Tetracyclines Linezolid Imipenem |
|
D Có bằng chứng nguy cơ đối với thai, chỉ sử dụng trong trường hợp bất khả kháng (lợi ích điều trị lớn hơn nguy cơ) |
Gentamicin, Neomycin, Amikacin, Streptomycin Trimethoprim-sulfamethoxazole Doxycycline, Tigecycline Fluconazole, Voriconazole Primaquine, Hydroxychloroquine |
|
X Đã thử trên súc vật hoặc trên người hoặc trên kinh nghiệm dùng thuốc lâu dài cho thấy có nguy cơ đối với thai và nguy cơ này cao hơn lợi ích điều trị ở phụ nữ mang thai (cấm dùng) |
(Không có dữ liệu) |
Phụ lục
Tình trạng chức năng theo thang điểm karnofsky
|
Điểm |
Biểu hiện |
|
100 |
Bình thường; không than phiền, không có bằng chứng bệnh tật. |
|
90 |
Có thể tiến hành các hoạt động bình thường, có các dấu hiệu hoặc triệu chứng nhẹ của bệnh. |
|
80 |
Hoạt động bình thường với sự cố gắng, có một số dấu hiệu hoặc triệu chứng của bệnh. |
|
70 |
Tự chăm sóc bản thân, không thể tiến hành các sinh hoạt bình thường trong nhà hay làm công việc có tính chất hoạt động. |
|
60 |
Đôi khi cần trợ giúp nhưng có thể tự chăm sóc đa số các nhu cầu của bản thân. |
|
50 |
Cần trợ giúp nhiều và chăm sóc y tế thường xuyên. |
|
40 |
Mất khả năng hoạt động; cần chăm sóc và trợ giúp đặc biệt. |
|
30 |
Mất khả năng hoạt động trầm trọng; cần nhập viện, nhưng chưa phải sắp chết. |
|
20 |
Bệnh rất nặng; cần nhập viện, cần hỗ trợ điều trị tích cực. |
|
10 |
Hấp hối; tiến trình chết tiến rất nhanh. |
|
0 |
Chết. |
(Fine MJ et. al N engl J Med 1997; 336: 243-250)
Tiêu chuẩn sofa nhanh (qsofa)
Dùng để xác định nhanh, ngay tại giường bệnh những người bệnh nghi ngờ nhiễm khuẩn nặng/ có khả năng nằm ICU kéo dài, có nguy cơ tử vong cao (NB có từ 2 tiêu chuẩn trở lên)
Huyết áp tâm thu ≤ 100 mmHg.
Nhịp thở ≥ 22 lần/phút.
Rối loạn ý thức.
(The Surviving Sepsis Campaign: International Guidelines for Management of Sepsis and Septic Shock: 2016)
Thang điểm curb-65
|
|
Điểm |
||
|
C |
(Confusion) |
Lú lẫn, mất định hướng không gian và thời gian |
1 |
|
U |
(Uremia) |
BUN > 7 mmol/L (> 20 mg/dl) |
1 |
|
R |
(Respiratory Rate) |
Nhịp thở tăng ≥ 30 lần/phút |
1 |
|
B |
(Blood Pressure) |
Huyết áp (HA) tâm thu HA tâm trương ≤ 60 mmHg |
1 |
|
65 |
(Tuổi) |
≥ 65 |
1 |
(Lim WS et al. Thorax 2003, 58: 377-382)
Cách xác định độ thanh thải creatinin(ml/phút)
Với người lớn hơn 15 tuổi; áp dụng công thức Cockcroft-Gault:
(140 – Tuổi) x Cân nặng (kg) (x 0.85 nếu là nữ giới)
—————————————————————
Nồng độ creatinine huyết thanh (µmol/l) x 0.815
hoặc
(140 – Tuổi) x Cân nặng (kg) (x 0.85 nếu là nữ giới)
—————————————————————
72 x Nồng độ creatinine huyết thanh (mg/dL)
Với trẻ em dưới 15 tuổi; áp dụng công thức Schwartz:
(Hệ số K) x [(chiều cao (cm)]
———————————–
Creatinin huyết thanh (µmol/l)
(K=44 với trẻ nhỏ hơn 12 tuổi hoặc trẻ em gái ≥12 tuổi, K=48 với trẻ em trai ≥12 tuổi).
hoặc
(Hệ số K) x [(chiều cao (cm)]
———————————-
Creatinin huyết thanh (mg/dL)
(K=0.55 với trẻ nhỏ hơn 12 tuổi hoặc trẻ em gái ≥12 tuổi, K=0.70 với trẻ em trai ≥12 tuổi).
Đối với người béo phì:
Cân nặng lý tưởng (kg) = [Chiều cao (cm) – 100] x 0,9
BMI (kg/m2) = Cân nặng (kg) : [chiều cao (m)]2.
Béo phì được xác định khi cơ thể vượt hơn 20% trọng lượng lí tưởng hoặc BMI>30.
Khi đó sử dụng công thức Salazar-Corcoran để xác định Clcr:
Nam giới:
(137 – Tuổi) x [0.285 x Cân nặng (kg) + 12.1 x chiều cao2(m)]
———————————————————————–
51 x Nồng độ creatinine huyết thanh (mg/dL)
Nữ giới:
(146 – Tuổi) x [0.287 x Cân nặng (kg) + 9.74 x chiều cao2 (m)]
—————————————————————————–
60 x Nồng độ creatinine huyết thanh (mg/dL)
Danh mục chữ viết tắt
|
AUC |
: area under curve (diện tích dưới đường cong) |
|
BC |
: bạch cầu |
|
BL-BLI |
: betalactam – betalactamase inhibitors (betalactam – chất ức chế betalactamase) |
|
BMI |
: body mass index (chỉ số khối lượng cơ thể) |
|
BQ |
: bàng quang |
|
BV |
: bệnh viện |
|
CA-UTI |
: catheter associated urology tract infection (NKĐTN liên quan ống thông) |
|
COPD |
: chronic obstructive pulmonary disease (bệnh phổi tắc nghẽn mạn tính) |
|
cPAP |
: continuous positive airway pressure (thở áp lực dương liên tục) |
|
CRAB |
: carbapenem-resistant Acinetobacter baumanniii (Acinetobacter baumanniii kháng carbapenem) |
|
CrCl |
: creatinin clearance (độ thanh thải creatinin) |
|
CRE |
: carbapenem-resistant Enterobacteriaceae (Enterobacteriaceae kháng carbapenem) |
|
CRPA |
: carbapenem-resistant Pseudomonas aeruginosa (Pseudomonas aeruginosa kháng carbapenem) |
|
CVVH |
: continuous veno-venous hemofiltration (lọc máu TM-TM liên tục) |
|
ĐTĐ |
: đái tháo đường |
|
ECMO |
: extracorporal membrane oxygenation (trao đổi oxy qua màng ngoài cơ thể) |
|
ESBL |
: extended spectrum beta-lactamase (men beta-lactamase phổ rộng) |
|
HD |
: hemodialysis (chạy thận nhân tạo) |
|
IDSA |
: Infectious Diseases Society of America (Hiệp hội Bệnh nhiễm khuẩn Hoa Kỳ) |
|
KS |
: kháng sinh |
|
KSDP |
: kháng sinh dự phòng |
|
KSĐ |
: kháng sinh đồ |
|
MIC |
: minimum inhibitory concentration (nồng độ ức chế tối thiểu) |
|
MIU |
: million international units (triệu đơn vị quốc tế) |
|
MRSA |
: methicillin resistant staphylococcus aureus (staphylococcus aureus kháng methicillin) |
|
NB |
: người bệnh |
|
NK |
: nhiễm khuẩn |
|
NKĐTN |
: nhiễm khuẩn đường tiết niệu |
|
NKOB |
: nhiễm khuẩn ổ bụng |
|
NKQ |
: nội khí quản |
|
PD |
: peritoneal dialysis (thẩm phâm phúc mạc) |
|
PK/PD |
: pharmacokinetic/pharmacodynamic (dược động học/dược lực học) |
|
SGMD |
: suy giảm miễn dịch |
|
T1/2 |
: thời gian bán thải |
|
TB |
: tiêm bắp |
|
TLCT |
: trọng lượng cơ thể |
|
TM |
: tiêm mạch |
|
TTM |
: truyền tĩnh mạch |
|
VK |
: vi khuẩn |
|
VPBV |
: viêm phổi bệnh viện |
|
VPMPCĐ |
: viêm phổi mắc phải cộng đồng |
|
VPM |
: viêm phúc mạc |
|
VPTM |
: viêm phổi thở máy |
|
VRE |
: vancomycin-resistant enterococci (enterococci kháng vancomycin) |
|
VRSA |
: vancomycin resistant staphylococcus aureus (staphylococcus aureus kháng vancomycin) |
|
XDR |
: extensive drug resistance (kháng thuốc diện rộng) |
Tài liệu tham khảo
Bộ Y Tế, Hướng dẫn sử dụng kháng sinh, 2015.
T.F. Barlam, Implementing an ASP, IDSA Guidelines, Clinical Infectious Diseases® 2016;62(10):e51–e77.
Joseph L. Kuti, optimizing antimicrobial pharmacodynamics, rev. Med. Clin. Condes – 2016; 27(5) 615-624.
Government of South Australia, Antimicrobial Prescribing Clinical Guideline, V1.1, 21 November 2018.
Yehuda Carmeli, Predictive Factors for Multidrug-Resistant Organisms, Harvard Medical School, Boston, Massachusetts, 2006.
Andre C. Kalil, Management of Adults With Hospital-acquired and Ventilator-associated Pneumonia, Clinical Infectious Diseases, Jul 2016.
Cardoso et al., BMC Infectious Diseases 2012, 12:375.
Anton Y. Peleg, N Engl J Med 2010;362:1804-13.
Stefano Aliberti, Clinical Infectious Diseases 2012; 54(4):470–8.
Marin H. Kollef, Clinical Infectious Diseases 2008; 46:S296–334.
Hướng dẫn sử dụng kháng sinh, Bệnh viện Chợ Rẫy, 2016.
Hướng dẫn sử dụng kháng sinh, Bệnh viện Bệnh Nhiệt Đới TW, 2015.
Hướng dẫn sử dụng kháng sinh, Bệnh viện Bình Dân, 2015.
Kháng sinh dùng trong Hồi sức tích cực, Hội HSTC-CĐ Việt Nam, 2017.
Andre C. Kalil, Management of Adults With HAP/VAP – CID – 2016 (ATS).
Timothy H. Dellit, Guidelines for Developing an Institutional Program to Enhance Antimicrobial Stewardship, Clinical Infectious Diseases 2007; 44:159–77.
Magiorakos AP, Clin Microbiol Infect 2012; 18: 268–281.
Stefano Aliberti, Stratifying Risk Factors for Multidrug-Resistant Pathogens in Hospitalized Patients, Clinical Microbiology Reviews p. 450– 470 July 2012 Volume 25.
Ronen Ben-Ami, A Multinational Survey of Risk Factors for Infection with ESBL–Producing Enterobacteriaceae in Non-hospitalized Patients
CID 2009:49.
M.Montero, Risk factors for multidrug-resistant Pseudomonas aeruginosa acquisition Eur J Clin Microbiol Infect Dis (2010) 29:335–339.
JS Solomkin, Complicated Intra-abdominal Infection Guidelines – CID 2010.
Asok Kurup, Antibiotic management of complicated intra-abdominal infections in adults: The Asian perspective, Annals of Medicine and Surgery 3 (2014) 85-91.
H Gomi, J Hepatobiliary Pancreat Sci (2018) 25:3–16.
Kiratisin et al., Results of Asia-Pacific surveillance from the COMPACT II study, . Int J Antimicrob Agents. 2012:39;311-6.
Sartelli et al. World Journal of Emergency Surgery 2013.
John E. Mazuski, The Surgical Infection Society Revised Guidelines on the Management of Intra-Abdominal Infection, Volume 18, Number 1, 2017.
EAU – Urological Infections – Limited Update March 2018.
L K. Neonakis, Confronting multidrug-resistant Management, Expert Review, International Journal of Antimicrobial Agents 2011.
Taylor, Expert review of anti-infective therapy, 2017, Vol. 15, No. 1, 55–65.
AC Kalil, Management of Adults with HAP/VAP, Clinical Infectious Diseases Advance Access published July 14, 2016.
Sanjay Merchant, Risk factors for Pseudomonas aeruginosa infections in Asia-Pacific and consequences of inappropriate initial antimicrobial therapy: A systematic literature review and meta-analysis, Journal of Global Antimicrobial Resistance 14 (2018) 33–44.
Hsueh PR, SMART Study, International Journal of Antimicrobial Agents 40S1 (2012) S1–S3.
CI Kang, Infect Chemother 2013;45(1):22-31.
Chris Kosmidis et al.; Treatment options for Infections Caused by carbapenem – resistant GNB; European Infectious Disease, 2012; 6 (1): 28– 34.
Coleman Rotstein et al.; Clinical practice guidelines for HAP and VAP in adult; Can J Infect Dis Med Microbiol Vol 19 No1 Jan/Feb 2008.
J Vila, Therapeutic options for A. baumanniii infections: an update. Expert Opin. Pharmacother. (2012) 13(16) 2319-2336.
International Guidelines for management of severe sepsis and septic shock, Society of Critical Care Medicine, European Society of Intensive Care Medicine 2012.
Hội HSTC – Hội Hô hấp Việt Nam, Hướng dẫn điều trị nhiễm nấm xâm lấn 2018.
Dale W. Bratzler, Clinical practice guidelines for antimicrobial prophylaxis in surgery, Am J Health-Syst Pharm—Vol 70 Feb 1, 2013.
htttps://www.drugbank.vn
Dược thư Quốc Gia Việt Nam, 2018.
http://canhgiacduoc.org.vn
https://reference.medscape.com
https://www.drugs.com
http://www.mims.com/vietnam
http://www.thuocbietduoc.com.vn
The Sanford Guide To Antimicrobial Therapy 2015. 43rd Edition.
Burke A. Cunha. Antibiotic Essentials; 2013 Edition.
Pediatric & Neonatal Dosage Handbook 20th, 2013.
The Harriet Lane Handbook of Pediatric Antimicrobial Therapy 2nd edition, 2014.
Nelson’s Pediatric Antimicrobial Therapy 21st, 2015.
https://wikem.org/wiki/Drug_pregnancy_categories.