|
Đối tượng áp dụng |
|
|
Người mắc bệnh tăng huyết áp và đái tháo đường |
|
|
BƯỚC 1. HỎI BỆNH – Chú trọng các nội dung: |
|
|
Họ tên, ngày, tháng năm sinh, nghề nghiệp Lý do chính đi khám là gì? Mong muốn gì? Số đo HA, glucose máu trước đây? Triệu chứng và tiến triển: Nghi ĐTĐ: sụt cân, uống nhiều, khát nhiều, tiểu nhiều. Dấu hiệu tổn thương cơ quan đích do THA hoặc THA thứ phát (Não: đau đầu, chóng mặt; dấu hiệu thần kinh khu trú như sụp mi, méo miệng, nói khó, liệt nửa người… Tim: khó thở, đau tức ngực; Mắt: nhìn mờ; Thận: đái ít, phù…). |
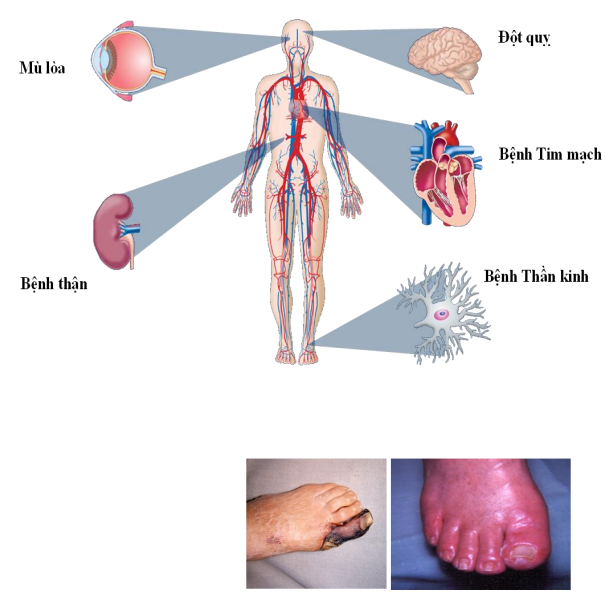
Biểu hiện biến chứng: tiểu ít, phù nhiều, sưng chân, tê bì tay chân, kim châm, nóng rát bàn chân; nhiễm trùng lâu khỏi (Biến chứng do ĐTĐ trong Phụ lục 3.1). Tiền sử chẩn đoán và điều trị ĐTĐ và các bệnh liên quan, kèm theo (THA, rối loạn mỡ máu, bệnh tim, thận): Thuốc đã/đang sử dụng, hiệu quả, tác dụng phụ, hoặc xem đơn thuốc, sổ y bạ, sổ quản lý bệnh… Các YTNC: Thuốc lá, rượu, bia, ăn nhiều đồ ngọt, ít rau, nhiều mỡ động vật, ít hoạt động thể lực. Tiền sử gia đình (trực hệ): bố mẹ đẻ, anh chị em ruột có bị ĐTĐ, mẹ bị ĐTĐ thai kỳ. |
|
BƯỚC 2: KHÁM LÂM SÀNG VÀ XÉT NGHIỆM Chú trọng các nội dung: |
|
|
Đo vòng eo, BMI, khám phù Đo HA, bắt mạch ngoại vi, nghe tim (đều hay không? có tiếng thổi động mạch cảnh, động mạch bụng?) Nghe phổi, khám bụng (chú ý tìm xem có gan to không). Khám bàn chân bệnh nhân ĐTĐ: cảm giác, vết chai, loét. Xem kết quả XN đã có sẵn (chú ý điện giải đồ, chức năng gan, thận, cholesterol máu). |
Làm/ chuyển tuyến để làm các XN cơ bản: Các XN cơ bản Hemoglobin và/hoặc hematocrit; Glucose máu khi đói; Lipid máu: cholesterol toàn phần, LDL-C, HDL-C, triglycerides; Điện giải máu (Na, K), A. uric, creatinine; Chức năng gan: SGOT/SGPT máu; Tổng phân tích nước tiểu và tìm protein niệu (định tính hoặc định lượng); Điện tâm đồ đủ 12 chuyển đạo. |
|
Khoảng cách giữa các lần khám, xét nghiệm cơ bản và theo dõi BN cần được khám lâm sàng toàn diện, làm XN cơ bản (nếu không làm đượcchuyển tuyến) Đối với THA: Lần đầu tiên phát hiện THA: Cần khám lâm sàng toàn diện và làm đầy đủ các xét nghiệm cơ bản (hoàn thành trong vòng 3 tháng đầu). Các xét nghiệm (XN) cơ bản cần nhắc lại định kỳ mỗi 6-12 tháng 1 lần hoặc sớm hơn khi người bệnh có biểu hiệu bất thường. Theo dõi sát HA và các dấu hiệu lâm sàng trong 1 tháng đầu khi khởi trị hoặc khi thay đổi phác đồ điều trị THA. Khi HA ổn định (đạt HA mục tiêu và không có tác dụng phụ) thì sẽ khám và theo dõi định kỳ mỗi 1-3 tháng 1 lần. Đối với ĐTĐ: Cần chuyển tuyến trên làm XN cơ bản khi phát hiện nghi ngờ ĐTĐ sau đó theo hướng dẫn của tuyến trên. |
|
|
BƯỚC 3. CHẨN ĐOÁN Phân độ THA |
||||
|
Phân độ huyết áp |
HA tâm thu (mmHg) |
|
HA tâm trương (mmHg) |
|
|
HA tối ưu |
và |
|||
|
HA bình thường |
120 – 129 |
và/hoặc |
80 – 84 |
|
|
HA bình thường cao |
130 – 139 |
và/ hoặc |
85 – 89 |
|
|
THA độ 1 |
140 – 159 |
và/ hoặc |
90 – 99 |
|
|
THA độ 2 |
160 – 179 |
và/ hoặc |
100 – 109 |
|
|
THA độ 3 |
≥ 180 |
và/ hoặc |
≥ 110 |
|
|
Nếu HA tâm thu và tâm trương không cùng mức thì chọn mức cao hơn để phân độ. |
||||
|
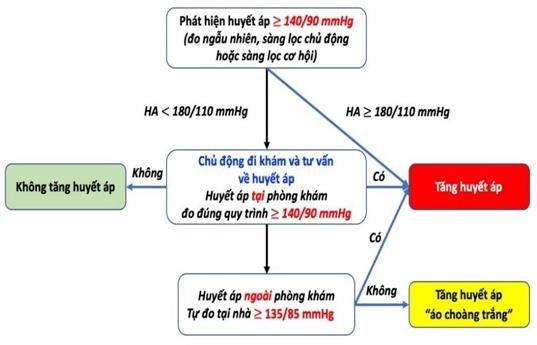
SƠ ĐỒ KHẲNG ĐỊNH TĂNG HUYẾT ÁP |
|
|||
|
Phân tầng nguy cơ tim mạch cho người THA |
|
|
Nguy cơ rất cao khi có 1 trong các yếu tố: Đã có bệnh/biến cố tim mạch như bệnh động mạch (ĐM) vành, ĐM não, ĐM chủ/ngoại vi; ĐTĐ kèm tổn thương cơ quan đích (như protein niệu) hay có kèm ≥1 YTNC tim mạch chính (THA độ III hay cholesterol toàn phần máu ≥ 8 mmol/L (≥ 310mg/dL)); Suy thận nặng MLCT Nguy cơ tim mạch tổng thể 10 năm theo thang điểm SCORE > 10% |
Nguy cơ cao khi có 1 trong các yếu tố: Tăng rõ 1 trong các YTNC tim mạch: THA ≥ 180/110 mmHg, rối loạn lipid máu: cholesterol toàn phần ≥ 8 mmol/L (≥ 310mg/dL); ĐTĐ chưa có tổn thương cơ quan đích; THA đã có dày thất trái; Suy thận vừa, MLCT từ 30-59 ml/phút; Nguy cơ tim mạch tổng thể 10 năm theo thang điểm SCORE từ 5-10%. |
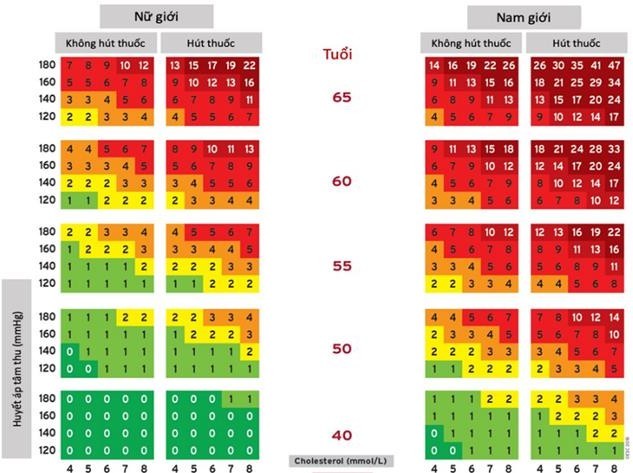
BIỂU ĐỒ ƯỚC TÍNH NGUY CƠ TIM MẠCH TỔNG THỂ
(Nếu không làm XN được thì coi cholesterol bằng 5mmol/l)
|
Các rối loạn glucose huyết |
Tiêu chuẩn chẩn đoán |
|
|
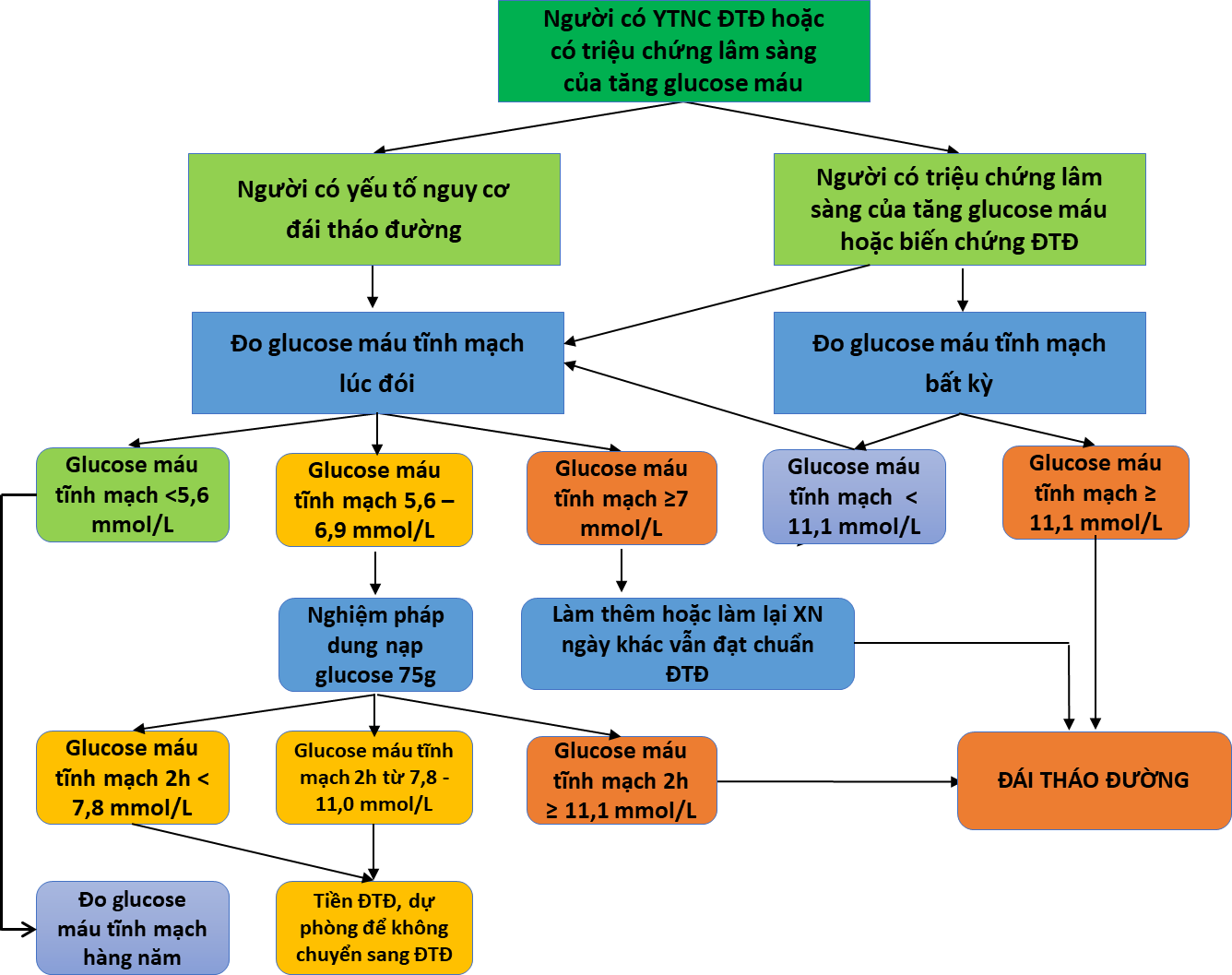
Đái tháo đường * Nếu glucose máu không tăng rõ, chẩn đoán cần 2 kết quả đạt chuẩn ở cùng mẫu máu hoặc ở 2 mẫu XN khác nhau ở ngày khác. |
Glucose huyết tương tĩnh mạch (GHTTM) lúc đói (buổi sáng, sau nhịn đói qua đêm 8-12 tiếng) ≥ 7,0 mmol/L (hay ≥ 126 mg/dL)* hoặc |
|
|
GHTTM 2 giờ trong nghiệm pháp dung nạp glucose đường uống (hướng dẫn thực hiện NPDNG trong Phụ lục 04) (NPDNG) ≥ 11,1 mmol/L (hay ≥ 200 mg/dL)* hoặc |
||
|
HbA1c ≥ 6,5% (hay ≥ 48 mmol/mol)* hoặc |
||
|
GHTTM bất kỳ ≥ 11,1 mmol/L (hay ≥ 200 mg/dL) và triệu chứng lâm sàng của tăng glucose máu. |
||
|
Tiền ĐTĐ |
Rối loạn glucose máu lúc đói (RLGMLĐ) |
GHTTM lúc đói: 5,6 đến 6,9 mmol/L (hay 100 đến 125 mg/dL) và |
|
GHTTM 2 h trong NPDNG |
||
|
Rối loạn dung nạp glucose (RLDNG) |
GHTTM 2 h trong NPDNG 7,8 đến 11,0 mmol/L (140 đến 199 mg/dL) và |
|
|
GHTTM lúc đói (nếu đo) từ 5,6 – 6,9 mmol/L (hay 100- 125 mg/dL). |
||
|
Tăng HbA1c |
5,7 đến 6,4% (hay 39 đến 47 mmol/mol). |
|
|
Chẩn đoán xác định ĐTĐ phải định lượng glucose huyết tương tĩnh mạch (GHTTM). Glucose mao mạch chỉ để theo dõi điều trị. Nếu XN glucose mao mạch nghi ngờ ĐTĐ cần chuyển BN lên tuyến có XN GHTTM để xác định chẩn đoán. |
||
|
Xử trí cấp cứu |
||
|
Xử trí cấp cứu THA. Khi HA ≥ 200/120 mmHg hoặc ≥180/110 mmHg nhưng có các biểu hiện như đau thắt ngực, đau đầu dữ dội, thở nhanh và nông, nhìn mờ, đi tiểu giảm, buồn nôn và nôn, lơ mơ, co giật, có dấu hiệu thần kinh khu trú hoặc dấu hiệu suy tim… |
||
|
Cần chuyển khẩn cấp tới bệnh viện. Liên hệ với tuyến trên để được hướng dẫn thêm Dùng thuốc hạ áp có sẵn tại trạm y tế xã nếu không có chống chỉ định. Tránh dùng nifedipine loại tác dụng nhanh (uống hoặc ngậm dưới lưỡi) vì tác dụng hạ HA mạnh, khó kiểm soát. Xử trí cấp cứu hạ glucose máu Làm ngay xét nghiệm glucose máu nếu BN có biểu hiện hạ glucose máu. Nếu glucose máu BN còn uống được: Cho uống 01 cốc nước đường (10-15g glucose) hoặc đồ uống có đường như nước hoa quả, ăn bánh kẹo, theo dõi triệu chứng hạ glucose máu. Nếu BN không uống được: Tiêm tĩnh mạch hoặc truyền tĩnh mạch nhanh 15g glucose tương ứng 75 mL glucose 20%; hoặc 150 mL glucose10%. Kiểm tra lại ý thức và glucose máu sau 15-30 phút, nếu glucose máu chưa đạt 5 mmol/L lặp lại như trên rồi duy trì bằng truyền dung dịch glucose 10%. Chuyển tuyến nếu ý thức không cải thiện, hoặc có các tiêu chí chuyển tuyến khác. |
|
|
BƯỚC 4. CHUYỂN TUYẾN |
|
|
Chuyển tuyến trên. THA ở người trẻ ≤ 40 tuổi) hoặc nghi THA thứ phát; THA ở phụ nữ có thai. THA đang quản lý điều trị có diễn biến bất thường: THA nghi ngờ hoặc đã có biến chứng nặng (như TBMMN, suy tim, bệnh mạch vành, phình tách động mạch chủ, suy thận, tiền sản giật…); Không đạt HA mục tiêu dù đã điều trị đủ ≥ 3 thuốc, với ít nhất 1 lợi tiểu hoặc không dung nạp với thuốc, hoặc có quá nhiều bệnh nặng phối hợp; Khi cần làm xét nghiệm cho lần đầu mới phát hiện THA hoặc định kỳ 6-12 tháng (nếu trạm y tế chưa làm được đủ XN cơ bản): Cholesterol máu ≥ 8 mmol/L (nếu có kết quả). Nghi ngờ ĐTĐ (glucose máu mao mạch lúc đói ≥ 7,0 mmol/L hoặc 126 mg/dL); nghi ngờ tiền ĐTĐ (glucose máu mao mạch lúc đói 5,6-6,9 mmol/L hoặc 100- 125mg/dL) nếu không làm được nghiệm pháp tăng đường huyết. ĐTĐ đang quản lý điều trị không đạt mục tiêu điều trị trong 3 tháng. Theo lịch hẹn để kiểm tra định kỳ (đánh giá hiệu quả điều trị, biến chứng, chức năng gan, thận…). |
Người bệnh đến khám lần đầu hoặc ĐTĐ đang quản lý điều trị có diễn biến bất thường cấp tính: Triệu chứng tăng glucose máu (khát, uống nhiều, tiểu nhiều, gầy sút); Mất nước (da khô, véo da dương tính, môi se, khô niêm mạc miệng. Glucose máu lúc đói > 16,7 mmol/L (hoặc 300mg/dL) Rối loạn ý thức không có hạ glucose máu (nghi do tăng áp lực thẩm thấu). Hạ glucose máu tái diễn, hôn mê hạ glucose máu (sau xử lý cấp cứu). Có cơn đau thắt ngực mới xuất hiện, triệu chứng của thiếu máu não thoáng qua (TBMMN hồi phục nhanh), hoặc TBMMN thực sự. Sốt cao có kèm glucose máu tăng cao, sốt kéo dài, ho kéo dài (nghi lao phổi), các bệnh nhiễm trùng nặng (viêm phổi, nhiễm trùng tiết niệu nặng có sốt…) NB đến khám lần đầu hoặc ĐTĐ đang quản lý, diễn biến bất thường, biến chứng: Loét bàn chân Đau chân khi đi (nghi viêm tắc TM, ĐM chân), tê bì giảm cảm giác chân. Phù (nghi do suy thận). Giảm thị lực tiến triển |
|
Tuyến trên chuyển về trạm y tế THA chuyển lên để làm XN lần đầu tiên hoặc theo định kỳ, không thấy bất thường. Các trường hợp THA và ĐTĐ đã được kiểm soát ổn định ở tuyến trên với một phác đồ hiệu quả, đạt mục tiêu điều trị, trên cơ sở các thuốc sẵn có tại trạm y tế xã. |
|
|
BƯỚC 5. ĐIỀU TRỊ, QUẢN LÝ. Xác định mục tiêu điều trị và đánh giá kết quả điều trị đối với BN đang quản lý |
|||||
|
Mục tiêu điều trị và đánh giá kết quả |
Đơn vị |
Mục tiêu |
Tần suất theo dõi |
Nơi theo dõi |
|
|
Chưa đạt mục tiêu |
Đạt mục tiêu |
||||
|
Huyết áp |
mmHg |
Hàng tuần |
Hàng tháng |
Trạm y tế |
|
|
BMI |
kg/m2 |
18,5 – 23 |
Hàng tháng |
Hàng tháng |
Trạm y tế |
|
Glucose máu mao mạch** Lúc đói Sau khi bắt đầu ăn 1- 2giờ |
mmol/L mmol/L |
4,4 – 7,2 |
Mỗi khi chỉnh liều thuốc |
Hàng tháng |
Trạm y tế |
|
HbA1c*** |
% |
1 lần/3 tháng |
1 lần/6 tháng |
Tuyến trên |
|
|
HDL |
mmol/L |
Nam > 1,0; Nữ >1,3 |
Theo chỉ định |
Tổi thiểu 1lần/năm |
Tuyến trên |
|
Triglyceride |
mmol/L |
Theo chỉ định |
Tổi thiểu 1 lần/năm |
Tuyến trên |
|
|
LDL |
mmol/L |
Nếu nguy cơ tim mạch cao: |
Theo chỉ định |
Tổi thiểu 1 lần/năm |
Tuyến trên |
|
Mục tiêu HA: HA tâm thu từ 120 đến HA tâm trương cần đạt tại trạm y tế từ 70 đến ** Mục tiêu điều trị ở các cá nhân có thể khác nhau tùy tình trạng của bệnh nhân. *** Mục tiêu HbA1c cần được điều chỉnh theo thực tế của từng đối tượng: Mức 6,5% hoặc 7,0%: Mức 6,5% áp dụng cho BN tr , mới chẩn đoán ĐTĐ, chưa có biến chứng ma , không có bê h đi k m, kiểm soát được glucose máu chỉ cần bằng thay đổi hành vi lối sống hoặc kết hợp với metformin; Đối với người cần phải dùng gliclazide thì mục tiêu là 7,0%. Nhưng cũng có thể hạ xuống 6,5% nếu như mục tiêu 7,0% đạt được mà không làm tăng nguy cơ hạ glucose máu nặng. Mức7,5%: BN lớn tuổi, bị bệnh ĐTĐ đã lâu, có biến chứng mạn, có nhiều bệnh đi k m hoặc BN có nguy cơ cao với hạ glucose máu, đặc biệt là ở người lái xe, vận hành máy. Mức |
|||||
|
Nguyên tắc điều trị THA, ĐTĐ cần điều trị đúng và đủ hàng ngày; quản lý và theo dõi đều, điều trị lâu dài, chỉnh liều định kỳ. Mục tiêu điều trị THA, ĐTĐ nhằm ngăn ngừa hoặc làm chậm tiến triển các biến chứng của THA, ĐTĐ trên cơ quan đích, nghĩa là cần đạt “huyết áp, đường huyết mục tiêu” và giảm tối đa “nguy cơ tổn thương cơ quan đích”, Cần khởi trị sớm, tích cực để nhanh chóng đạt HA, đường huyết mục tiêu trong vòng 1- 3 tháng. Chiến lược điều trị luôn bao gồm biện pháp thay đổi lối sống kết hợp thuốc hạ HA, hạ đường máu khi có chỉ định. Tiếp tục duy trì lâu dài phác đồ điều trị khi đã đạt HA, đường huyết mục tiêu, cũng như cần theo dõi chặt để định kỳ chỉnh thuốc. Kiểm soát đồng thời các yếu tố nguy cơ tim mạch khác như rối loạn lipid máu, chống đông… để tăng tối đa hiệu quả dự phòng tổn thương cơ quan đích và giảm thiểu nguy cơ tim mạch tổng thể. Dùng thuốc hạ HA nhóm UCMC/UCTT nếu ĐTĐ có biến chứng thận (có protein niệu). Chú ý cá thể hoá điều trị trên cơ sở đánh giá toàn diện HA, đường huyết, bộ lipid máu, hiệu quả/giá thành và khả năng tuân thủ điều trị. |
|
|
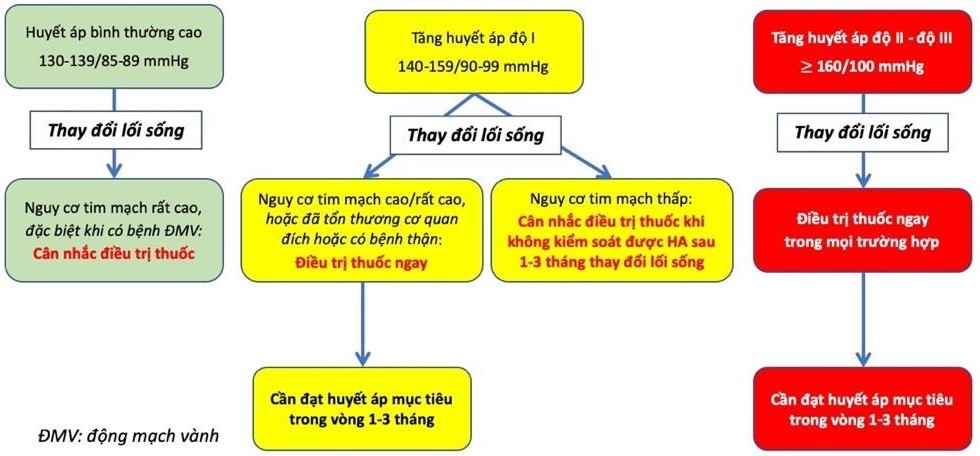
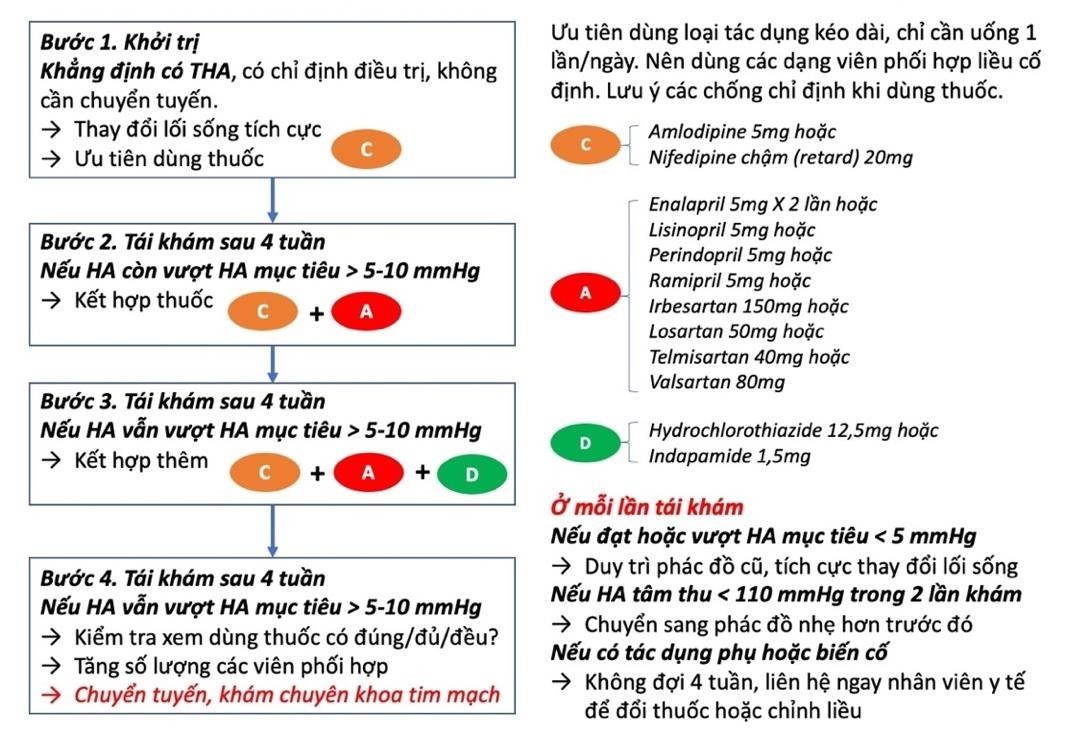
Phác đồ chung điều trị THA khi không có chỉ định ưu tiên Khi chưa đủ các thông tin về YTNC tim mạch khác, về tổn thương cơ quan đích và các bệnh lý phối hợp thì có thể khởi trị THA như đối với người không có chỉ định ưu tiên theo phác đồ sau |
|
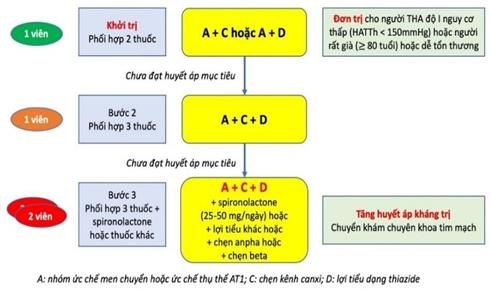 |
Đa số các trường hợp THA đều có thể được phát hiện, chẩn đoán, xử trí và theo dõi ngay tại trạm y tế; THA có thể quản lý tốt tại trạm y tế xã kể cả khi nguy cơ tim mạch cao – rất cao và/ hoặc có nhiều bệnh đồng mắc nếu đã có được phác đồ hiệu quả từ tuyến trên gửi về. |
|
Nên phối hợp sớm 2 thuốc để nhanh chóng đạt HA mục tiêu trừ các trường hợp THA độ I nguy cơ thấp, người ≥ 80 tuổi hoặc dễ tổn thương. Cá thể hoá các lựa chọn thuốc hạ huyết áp hoặc khi có các chỉ định ưu tiên để chọn thuốc HA: tham khảo Hướng dẫn chẩn đoán và điều trị THA dành cho tuyến y tế cơ sở. |
|
Phác đồ điều trị THA áp dụng tại những cơ sở mới triển khai quản lý, điều trị THA.
Phác đồ phối hợp thuốc HA dưới đây là một ví dụ dễ thực hiện cho những trạm y tế xã mới triển khai chương trình quản lý THA;
Khi BN được tuyến trên chuyển về (sau khi THA đã được kiểm soát ổn định với một phác đồ hiệu quả, đạt mục tiêu điều trị THA, trên cơ sở các thuốc sẵn có tại tuyến cơ sở), thì sẽ theo hướng dẫn điều trị của tuyến trên;
Nếu THA độ 2 thì bắt đầu từ bước 2 (phối hợp 2 loại thuốc).
Trường hợp chỉ có một loại thuốc thì tăng dần liều cho đến khi đạt HA mục tiêu. Nếu tăng đến liều tối đa mà không đạt HA mục tiêu thì phải chuyển tuyến.
Cần lưu ý luôn luôn giáo dục và tư vấn cho người bệnh để thay đối lối sống tích cực;
Khi chưa đạt được huyết áp mục tiêu, xem lại việc dùng thuốc hạ áp, việc thay đổi lối sống và phối hợp thuốc như trong trong hướng dẫn chẩn đoán và điều trị THA.
Sơ đồ quy trình điều trị đái tháo đường
|
Giáo dục và tư vấn cho người bệnh và gia đình |
|
|
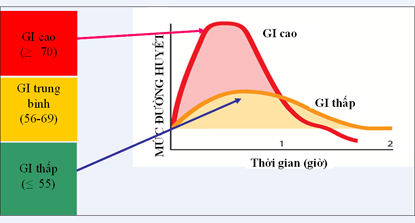
Giảm muối bằng cách: Cho bớt muối (mắm và các gia vị mặn khác, kể cả mì chính) khi nấu ăn, Bỏ/giảm việc để muối và gia vị mặn trên bàn ăn. Hạn chế ăn các thực phẩm mặn như dưa/cà muối, cá muối, thức ăn nhanh, thực phẩm chế biến sẵn, thực phẩm đóng hộp. (Thực hiện giảm một nửa lượng muối ăn hàng ngày để phòng, chống bệnh THA, TBMMN và ĐTĐ trong Phụ lục 3.2). Duy trì cân nặng lý tưởng thông qua chế độ ăn uống giảm năng lượng và tăng hoạt động thể lực. Cân nặng lý tưởng khi BMI = 22. Dinh dưỡng với BN ĐTĐ (ngoài giảm muối): chi tiết trong Phụ lục 3.3 Ăn đủ và đa dạng các nhóm thực phẩm. Duy trì ổn định chất bột đường và nên sử dụng các loại thực phẩm có chỉ số đường huyết thấp ( Tăng cường ăn rau quả để cung cấp chất xơ, vitamin và muối khoáng, bảo đảm ăn đủ 5 đơn vị chuẩn (400g)/ngày. Mỗi đơn vị chuẩn là 80g, tương đương với ½ bát con (bát/chén ăn cơm) rau đã nấu hoặc 1 quả cam nhỏ hoặc 01 quả chuối cỡ vừa. Hạn chế thực phẩm nguồn gốc động vật nhiều mỡ. Nên ăn đậu, vừng, lạc, cá. Nếu ăn thịt gà, vịt nên bỏ da. Tăng cường hoạt động thể lực (chi tiết trong Phụ lục 3.4): Bảo đảm tối thiểu hoạt động thể lực ở mức độ vừa (có tăng nhịp tim) và ≥ 30 phút/ngày x 5 ngày/tuần; Cần tập luyện đối kháng ít nhất 2 lần/tuần (nếu sức khỏe cho phép). Không ngồi tĩnh tại quá lâu. |
Không hút thuốc Không nên uống uống rượu, bia. Nếu có uống thì nên hạn chế. Nam: Chỉ uống ≤ 02 đơn vị cồn/ngày và ≤ 10 đơn vị/tuần. Nữ: ≤ ½ nam. Một đơn vị cồn tương đương với ¾ lon bia 330mL (5%). Công thức tính: Dung tích (mL) x nồng độ (%) x 0,79 (hệ số quy đổi). Có thể tính nhanh 1 đơn vị bằng 01 chén/ly/cốc (loại chuyên dùng để uống loại rượu, bia đó). Uống thuốc đầy đủ và đúng giờ Theo dõi tiến triển và các biến chứng. Định kỳ đo HA và XN glucose máu. Định kỳ thử nước tiểu (kiểm tra protein, ceton). Nên đi khám mắt lúc bắt đầu phát hiện ĐTĐ và tái khám 1 lần/2 năm nếu không có bất thường và glucose máu được kiểm soát tốt hoặc theo chỉ định của bácsĩ. Theo dõi và dự phòng biến chứng bàn chân: Tránh đi chân đất hay không mang tất. Rửa chân bằng nước ấm (chú ý kiểm tra độ nóng của nước) và lau khô đặc biệt ở các kẽ ngón chân. Không cắt móng chân quá sát. Không được cắt vết chai, không bôi đắp các chất hóa học vào các vết chai. Kiểm tra bàn chân hằng ngày, nếu thấy bất thường, có vết thương, mất hoặc giảm cảm giác cần đi khám ngay. 9. Phát hiện và xử lý hạ glucose máu: Hay xảy ra khi uống thuốc quá liều hoặc quên ăn, bỏ bữa, ăn xa giờ đã uống thuốc, ăn ít, luyện tập nhiều. Biểu hiện: Vã mồ hôi, đói lả, bủn rủn chân tay. Xử lý: Uống nước có đường (10-15g) hoặc ăn bánh kẹo và nên mang theo bánh kẹo hay đồ uống có đường nhất là khi tập luyện. Nên đi khám lại sau khi hết triệu chứng để chỉnh liều thuốc. |
Một số thuốc thiết yếu điều trị tăng huyết áp, đái tháo đường và rối loạn lipid máu tại trạm y tế xã
|
Tên thuốc trong nhóm thuốc |
Liều khởi đầu (ngày) |
Liều tối ưu duy trì hàng ngày |
Một số điểm lưu ý |
|
Nhóm Thiazide/ lợi tiểu giống thiazide |
|||
|
Hypdrochlothiazide (HCTZ) |
12,5mg |
12,5 – 25mg |
Một số tác dụng phụ: Tiểu nhiều, rối loạn điện giải. Là thuốc nên được chọn đầu tiên, nhất là ở người thừa cân, béo phì. |
|
Chlorthalidone |
12,5mg |
25mg |
|
|
Indapamide SR |
1,5mg |
1,5mg |
|
|
Chẹn kênh canxi (CCB) |
|||
|
Amlodipine |
5mg |
5 – 10mg |
Một số tác dụng phụ: Phù nề mắt cá chân Đỏ mặt Đánh trống ngực Nhịp nhanh |
|
Nifedipineretard |
10mg |
10 – 80mg |
|
|
Ức chế men chuyển (ACE) |
|||
|
Enalapril |
5mg |
5 – 40mg |
Nên kiểm tra creatinine huyết thanh và kali máu trước khi sử dụng. Là thuốc hàng đầu cho ĐTĐ có THA, có tiền sử tai TBMMN. Chống chỉ định: Có thai Tiền sử phù mạch với ACE khác Tác dụng phụ: Ho (1-2% BN) Đau đầu (2-5% BN) Tăng creatinine huyết thanh Tăng kali máu Yếu cơ Phù mạch |
|
Captopril |
25mg |
25-100mg |
|
|
Perindopril |
5mg |
5 – 10mg |
|
|
Ramipril |
2,5mg |
2,5 – 20mg |
|
|
Ức chế thụ thể angiotensin (ARB) |
|||
|
Losatan |
25mg |
100mg |
Ít gây ho hơn so với nhóm ức chế men chuyển (ACE) nên được dùng thay nhóm này khi BN ho nhiều. Chống chỉ định: có thai |
|
Telmisartan |
40mg |
80mg |
|
|
Chẹn bêta giao cảm) |
|||
|
Atenolol |
25mg |
25 – 100mg |
Chống chỉ định: Hen cấp tính Mạch Ưu tiên dùng ở phụ nữ tuổi sinh đẻ; người có tiền sử bị nhồi máu cơ tim 3 năm qua. Sử dụng nếu nhóm lợi tiểu và ức chế men chuyển không dung nạp. Tránh dùng atenolol là thuốc hàng đầu cho THA không phức tạp ở người > 60 tuổi. |
|
Bisoprolol |
2,5mg |
2,5 – 10mg |
|
|
Metoprolol |
50mg |
50 – 100mg |
|
|
Acebutolol |
200mg |
200 – 800mg |
|
|
Tên thuốc trong nhóm thuốc |
Liều khởi đầu (ngày) |
Liều tối ưu duy trì hàng ngày |
Một số điểm lưu ý |
|
Biguanides |
|||
|
Metformin |
500mg dùng 1 lần |
2000mg chia 2 lần |
Nguy cơ hạ đường máu thấp, tuy nhiên cần theo dõi sát ở người cao tuổi. Cẩn thận ở người giảm chức năng thận (creatinine 130 – 150mmol/l). Nếu có thừa cân – béo phì, thuốc có thể làm giảm trọng lượng cơ thể. Chống chỉ định: + Suy thận (creatinine >150mmol/l) + Bệnh gan. Tác dụng phụ: Đau bụng, có thể gặp ở 50% BN. Khắc phục: uống thuốc khi ăn, tăng liều chậm. Thông thường sẽ bớt đi sau 1 – 2 tuần. |
|
Sulphonylurea |
|||
|
Gliclazide |
30 – 80mg uống 01 lần trước ăn sáng 15 phút |
320mg. Nếu liều trên 160mg/ngày thì chia làm 2 lần uống trước ăn 15 phút. |
Có nguy cơ hạ đường huyết do làm tăng tiết insulin tuyến tụy. Do đó cần uống trước bữa ăn. Có thể làm tăng cân |
|
Thuốc hạ lipid máu |
|||
|
Simvastatin |
10mg uống 1 lần vào buổi tối |
40mg, uống 1 lần vào buổi tối |
Tác dụng phụ: đau cơ Liều tối đa đối với simvastatin khi dùng với amlodipine và diltiazem là 20mg/ngày. |
|
Atorvastatin |
10mg |
80mg |
|
|
Thuốc chống kết tập tiểu cầu |
|||
|
Aspirin |
75 – 100mg |
|
Không sử dụng ở người có tiền sử xuất huyết. |
Một số biến chứng của bệnh đái tháo đường.
Thực hiện giảm một nửa lượng muối ăn hằng ngày để phòng chống tăng huyết áp, tbmmn và đái tháo đường
Muối trong một số món ăn:
Sáng: Phở bò chín bình dân: 3,32g
Trưa: Cơm suất văn phòng (thịt nạc vai, đậu phụ): 5,15g
Tối: Cơm rang thập cẩm: 3,24g
Cộng: 11,71g (chỉ nên ăn
Giảm muối giúp đưa huyết áp về mức lý tưởng do vậy mọi người đều nên thực hiện ăn giảm muối
Người mắc bệnh tim-mạch, đái tháo đường cần tuân thủ nghiêm ngặt hơn chế độ ăn giảm muối.
Dinh dưỡng với bệnh nhân đtđ
Chỉ số đường huyết của một số thực phẩm (GI).
Các nhóm thực phẩm:
Nhóm thức ăn giàu chất bột đường bao gồm nhóm ngũ cốc, sữa và trái cây.
Nhóm rau (cung cấp chất xơ, vitamin và muối khoáng)
Nhóm cung cấp chất đạm.
Nhóm cung cấp chất béo.
Thực đơn mẫu
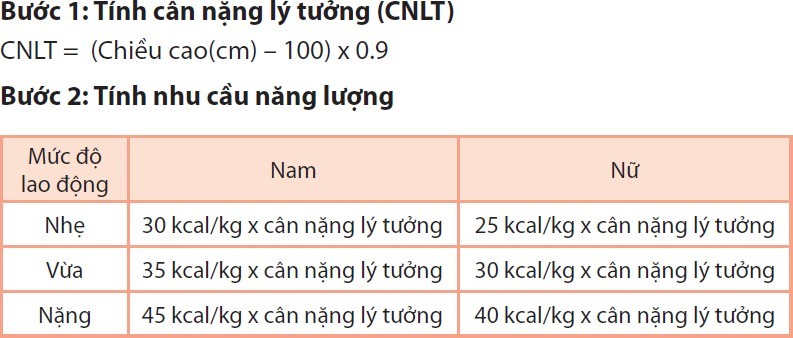
Cách tính nhu cầu năng lượng
Hoạt động thể lực đối với bệnh nhân tha- đtđ
Khái niệm:
Hoạt động thể lực: Tất cả các hoạt động dùng đến sức cơ dẫn đến tiêu thụ năng lượng, bao gồm các hoạt động sinh hoạt hàng ngày (đi chợ, leo cầu thang…) và những bài tập luyện.
Tập luyện thể lực: là một dạng hoạt động thể lực, là hoạt động có kế hoạch, nhằm rèn luyện thân thể
Tăng cường hoạt động thể lực:
Bảo đảm tối thiểu ở mức độ vừa (có tăng nhịp tim) và ≥ 30 phút/ngày x 5 ngày/tuần; Cần tập luyện đối kháng ít nhất 2 lần/tuần (nếu sức khỏe cho phép). Không ngồi một chỗ quá lâu.
Lợi ích của hoạt động thể lực:
Giảm glucose máu do tăng sử dụng glucose và tăng nhạy cảm Insulin
Giảm cân và duy trì cân nặng
Giảm huyết áp
Giảm rối loạn Lipid máu
Cải thiện hoạt động tim mạch
Tập luyện đều đặn là tăng sức mạnh, độ dẻo dai và sự linh hoạt của cơ thể
Giảm stress, giúp duy trì và cải thiện chất lượng cuộc sống
Luyện tập đúng cách
Giai đoạn khởi động: Từ 5 – 10 phút, giúp làm ấm người, nên thực hiện những động tác đơn giản, dễ, cường độ thấp để cơ ấm lên từ từ và dễ co duỗi khi vào bài tập vận động. Khởi động các khớp từ đầu, cổ, tay, hông, đầu gối, cổ chân.
Giai đoạn tập luyện: Thực hiện các bài tập vận động từ 20 – 30 p.
Giai đoạn làm nguội: Từ 5 – 10 phút. Đây là giai đoạn thư giãn, thả lỏng cơ thể sau giai đoạn tập luyện, các động tác chậm để đưa cơ thể dần dần về trạng thái ban đầu.
Một số ví dụ về hoạt động thể lực.
Hoạt động thể lực mức độ vừa: Làm tăng nhịp tim so với bình thường; Thực hiện ít nhất 30 phút/ngày x 5 ngày/tuần.
Hoạt động thể lực mức độ nặng: Làm tăng nhịp tim và nhịp thở; Thực hiện ít nhất 75 phút/tuần
Hoạt động ngồi, thói quen tĩnh tại: Nên hạn chế. Nếu do công việc phải ngồi thì cứ sau 1 giờ nên giải lao 5 phút để HĐTL.