Đại cương về bệnh nấm ở phổi
Bệnh nấm phổi thường là hậu quả của một tình trạng suy giảm miễn dịch: HIV, sử dụng các thuốc ức chế miễn dịch như hóa chất điều trị ung thư, corticoid kéo dài, thuốc chống thải ghép, bệnh hệ thống hoặc nấm phát triển trên nền của một tổn thương phổi có trước như hang lao, giãn phế quản.
Người ta phân biệt 2 loại chính: nhiễm nấm cổ điển (Crytococcus, Histoplasmoses), nhiễm nấm cơ hội (Candida, Aspergillus).
Ba loại nấm gây bệnh ở phổi thường gặp nhất: Aspergillus, Candida và Cryptococcus.
Bệnh do nấm aspergillus
Nấm Aspergillus gây bệnh ở phổi có 3 thể: U nấm phổi, nấm phổi phế quản dị ứng và nấm phổi xâm nhập.
Chẩn đoán xác định u nấm (aspergilloma)
Lâm sàng
Triệu chứng cơ năng và toàn thân.
Có thể có một hoặc nhiều dấu hiệu lâm sàng sau:
+ Sút cân, mệt mỏi, đau ngực, sốt cao 39-40 độ C.
+ Ho ra máu (50-80%): Dây máu, thường tái phát nhiều lần, đôi khi ho ra máu nặng.
Xảy ra ở bệnh nhân tiền sử có: Lao phổi, điều trị hóa chất chống ung thư, bệnh nhân sử dụng các thuốc ức chế miễn dịch dài ngày: corticoid, thuốc chống thải ghép, bệnh nhân HIV.
Đôi khi tình cờ phát hiện thấy u nấm trên phim X-quang phổi.
Cận lâm sàng
♦ X-quang phổi chuẩn.
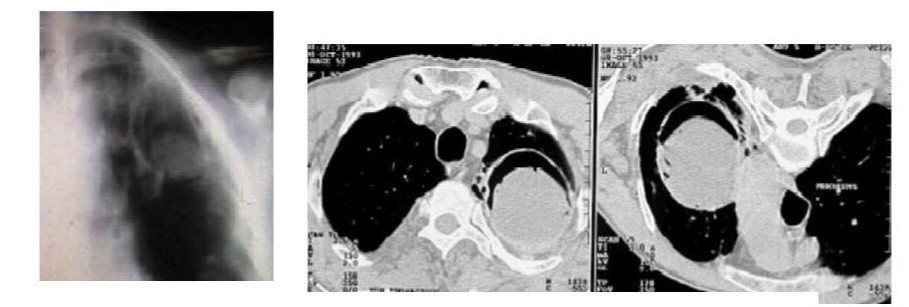
U nấm điển hình: tổn thương hình lục lạc gồm một hốc rỗng trong có chứa khối nấm đặc và một liềm khí ở phía trên của khối nấm.
♦ Chụp cắt lớp vi tính ngực: cho phép phát hiện rõ hơn tổn thương hang nấm hình lục lạc với liềm hơi ở phía trên có thể có kèm theo hoặc không các tổn thương khác: xơ co kéo, thoái hóa dạng kén, dày màng phổi nếu tổn thương sát màng phổi, đôi khi có hình ảnh calci hóa trong khối nấm.
♦ Vi sinh: soi trực tiếp và/hoặc cấy đờm, dịch rửa phế quản phế nang tìm thấy nấm Aspergillus.
Hình ảnh u nấm trên phim CT ngực trên cùng một bệnh nhân ở hai tư thế khác nhau (A: tư thế nằm ngửa, B tư thế nằm sấp).
Liềm khí trong hang nấm luôn ở phía trên của hang.
Chẩn đoán phân biệt u nấm aspergillus
Áp xe phổi: Có dấu hiệu ộc mủ, có hình ảnh mức nước hơi trên Xquang, đáp ứng tốt với điều trị kháng sinh.
Ung thư phổi áp xe hóa: Sinh thiết tổn thương thấy tổn thương ung thư.
Chẩn đoán xác định nấm aspergillus phế quản phổi dị ứng (còn gọi bệnh
Hinson pepys)
Là một tình trạng tăng tính nhạy cảm của phế quản phổi đối với nấm aspegillus fumigatus.
Lâm sàng
Triệu chứng của hen phế quản tiến triển từng đợt ở bệnh nhân có tạng atopi (eczema, dị ứng thức ăn, viêm mũi xoang dị ứng…).
Hen ở những bệnh nhân này thường nặng dai dẳng và thường phụ thuộc corticoid.
Trong cơn hen khám phổi thấy có ran rít ran ngáy.
Cận lâm sàng
Tổn thương thâm nhiễm ở phổi trên X-quang, đôi khi có hình ảnh giãn phế quản ở những phế quản lớn.
Tăng bạch cầu ưa acid trong máu ngoại vi > 500 mm3.
IgE trong máu tăng > 2000 UI/ml.
Tìm thấy nấm Aspegillus và nhiều bạch cầu ưa acid trong đờm.
Chẩn đoán phân biệt nấm aspergilus phế quản phổi dị ứng
Viêm phế quản do nấm gây tắc nghẽn: Do xâm nhập của nấm aspergillus vào khí quản và các phế quản ở gần ở người không có cơ địa dị ứng.
U hạt phế quản: Ho, khó thở rít, đau ngực, có ho máu, sốt, suy sup toàn thân. X-quang có những nốt đơn độc hoặc nhiều nốt, hình ảnh xẹp phổi, những khối hoại tử ở nhu mô phổi.
Viêm phổi tăng bạch cầu ái toan (Hội chứng Churg Strauss, bệnh Carrington): Tổn thương thâm nhiễm ở phổi và tăng bạch cầu ái toan trong máu ngoại vi.
Bệnh phổi do ký sinh trùng: Có tổn thương thâm nhiễm mau bay ở phổi (hội chứng Loeffler).
Chẩn đoán xác định nấm aspergillus thể xâm nhập
Lâm sàng
Ở bệnh nhân có giảm bạch cầu hoặc suy giảm miễn dịch: có thể có một hoặc nhiều dấu hiệu: sốt kéo dài dùng kháng sinh phổ rộng không đỡ, ho khan dai dẳng, giảm khi dùng corticoid, có thể ho ra máu mức độ nhẹ tới nặng. Đau ngực kiểu đau màng phổi, mệt mỏi, chán ăn, gầy sút cân…
Khám phổi: thường nghèo nàn, đôi khi có ran nổ khu trú hoặc chỉ có hội chứng 3 giảm.
Cận lâm sàng
Xquang phổi, chụp cắt lớp vi tính: tổn thương dạng đám mờ hoặc nốt mờ mà có bóng xung quanh nốt mờ do chảy máu và có hoặc không có các tổn thương kiểu viêm phổi hoại tử hoặc nhiều ổ áp xe nhỏ. Đôi khi có tràn khí màng phổi, tràn dịch màng phổi.
Nội soi phế quản: đôi khi có tổn thương viêm loét kèm giả mạc trắng trong lòng khí phế quản. Soi trực tiếp thấy sợi nấm và cấy được nấm Aspergillus từ dịch rửa phế quản phế nang.
Tìm thấy sợi nấm và xâm nhập của nấm trên mảnh sinh thiết qua nội soi phế quản hoặc trên bệnh phẩm sinh thiết xuyên thành ngực dưới hướng dẫn của chụp cắt lớp vi tính.
Bệnh phổi do nấm candida
Chẩn đoán xác định nấm phổi candida
Lâm sàng
Trên bệnh nhân có giảm bạch cầu kéo dài, suy giảm miễn dịch có đặt ống thông tĩnh mạch, ống dẫn lưu các khoang để lâu xuất hiện các dấu hiệu:
Sốt thất thường kéo dài mức độ trung bình tới nặng.
Ho khan hoặc có đờm.
Có thể xuất hiện khàn tiếng.
Tổn thương ở miệng, họng: một lớp màu trắng phủ toàn bộ mặt lưỡi khó nuốt có thể có các ổ loét kèm giả mạc trắng trên niêm mạc miệng.
Đau sau xương ức, thở rít hoặc có cơn khó thở như hen phế quản, đáp ứng với thuốc giãn phế quản, đáp ứng với kháng sinh.
Cận lâm sàng xét nghiệm:
X-quang phổi: tổn thương dạng đám mờ, nốt mờ tròn đơn độc hoặc rải thành đám.
Nội soi phế quản: có thể có tổn thương bề mặt phế quản được lót bởi một lớp màu ghi không dính, trải dài suốt dọc lòng phế quản, có khi hoại tử bao phủ lên trên bề mặt niêm mạc.
Tìm thấy nấm Candida trong dịch rửa phế quản phế nang và trên mảnh sinh thiết qua nội soi phế quản hoặc sinh thiết xuyên thành ngực.
Cấy máu có nấm Candida.
Nội soi thực quản, dạ dày có tổn thương do nấm Candida.
Bệnh phổi do nấm cryptococus
Chẩn đoán nấm phổi do cryptococus
Lâm sàng
Sốt, đau đầu, chóng mặt.
Kich thích, rối loạn ý thức, có những cơn co giật, hôn mê, liệt thần kinh sọ, vận động.
Tăng áp lực sọ là yếu tố tiên lượng xấu, dễ tử vong.
Triệu chứng hô hấp: ho dai dẳng, khó thở, đau ngực không xác định.
Trên da: có các nốt phỏng, loét.
Cận lâm sàng
♦ X-quang:
Thâm nhiễm phổi đồng nhất, hình ảnh hạch to ở rốn phổi. Xẹp phổi thùy hoặc phân thùy. Có thể có hình ảnh giãn phế quản.
Tổn thương nhu mô phổi dạng lưới nốt, áp xe hoặc viêm màng phổi.
♦ Các tổn thương khác: Tổn thương ở mắt, xoang, tủy sống, hạch, lách, cơ quan tiêu hóa, tiết niệu.
♦ Xét nghiệm miễn dịch học.
IgE toàn bộ tăng > 1000 ng/ml (bình thường 420 UI/ml), có thể giảm đi sau khi điều trị corticoid.
Định lượng precipitin trong máu là xét nghiệm khá đặc hiệu.
♦ Xét nghiệm tìm nấm.
Khi nhuộm bệnh phẩm với mực Tàu thấy rõ sợi nấm.
Nuôi cấy trong môi trường Sabouraud: dịch não tủy, dịch rửa phế quản phế nang, mảnh sinh thiết phế quản hoặc phổi, cấy máu có nấm.
♦ Xét nghiệm tìm kháng thể đặc hiệu: Kỹ thuật ELISA: khi lượng IgE hoặc IgG gấp 2 lần trong huyết thanh của bệnh nhân bị hen.
Điều trị
U nấm aspergilloma
Chủ yếu điều trị phẫu thuật cắt bỏ thùy phổi hoặc một phổi.
Thuốc kháng nấm ít có tác dụng đối với u nấm.
Trong trường hợp có chống chỉ định đối với điều trị ngoại khoa và có ho máu nặng thì gây tắc động mạch phế quản.
Điều trị nấm aspergillus phế quản phổi dị ứng
Điều trị cơ bản là corticoid đường uống nhằm làm giảm phản ứng viêm – quá mẫn với Aspergillus: hai tuần đầu dùng prednisolon 0,5 mg/kg/ngày, sau đó giảm dần có thể dùng phối hợp itraconazole.
Điều trị nấm aspergillus xâm nhập
Thuốc kháng nấm.
Tùy theo điều kiện sẵn có và tùy thuộc vào tình trạng bệnh nhân có thể lựa chọn một trong 2 thuốc sau:
♦ Amphoricin B-Dexoxycholat: Pha truyền tĩnh mạch liều tăng dần (theo quy trình truyền amphotericin B).
Độc tính và tương tác thuốc: độc với thận có thể gây co thắt phế quản và hạ huyết áp, hạ kali máu, ức chế tủy gây giảm ba dòng. Nguy cơ độc tính tăng khi kết hợp với cyclosporin, aminoglycosid, tacrolimus, cisplatin, acetazolamid. Dùng phối hợp với zidovudin làm tăng nguy cơ gây độc cho thận và hệ tạo máu. Chống chỉ định: quá mẫn với thuốc. Thận trọng: phụ nữ mang thai, suy gan, suy thận, rối loạn sinh tủy.
* Quy trình truyền amthotericin B tĩnh mạch:
Trước khi dùng thuốc: Kiểm tra công thức máu, điện giải đồ, chức năng gan, điện tâm đồ, bù kali nếu thiếu.
Ngày đầu tiên:
Pha 10 ml dung dịch Glucose 5% + 50 mg amphotericin B (01 lọ).
Lấy 10 ml thuốc đã pha cho vào 500 ml Glucose 5%.
Truyền TM qua máy truyền dịch 10ml trong 30 phút, theo dõi sát BN.
Nếu an toàn, tiếp tục truyền với tốc độ 50 ml/h.
Những ngày sau: không phải thử test, truyền tốc độ 50 ml/h
Liều thuốc: 0,1-0,3 mg/kg/ngày, tăng liều 5-10 mg/ngày cho tới liều 0,5-1 mg/kg/ngày. Ví dụ: bệnh nhân nặng 60 kg → liều ngày đầu 1/3 lọ, liều ngày thứ 2, thứ 3 là 1/2 lọ, liều ngày 4, 5, 6 là 2/3 lọ, các ngày sau 1 lọ/ngày.
Tổng liều: không quá 2 g trong một đợt điều trị.
Lưu ý:
Trước truyền 60 phút cho BN uống 2 viên paracetamol 0,5 g, sau 30 phút tiêm bắp 01 ống dimedrol 10 mg.
Trong quá trình truyền: 30 phút lắc chai 1 lần.
Chuẩn bị sẵn methylpredisolon 40 mg, nếu có biểu hiện sốc thì tiêm tĩnh mạch 1 lọ.
Thường xuyên cho thêm kali 2-4 g/ngày, uống trong quá trình điều trị nếu không có tăng kali máu. Theo dõi: chức năng gan, thận, công thức máu, điện giải đồ một tuần/một lần.
♦ Itraconazol.
Chống chỉ định: BN có mức lọc cầu thận
phụ nữ mang thai, suy gan.
Dùng tấn công trong 2 ngày đầu: truyền 200 mg trong 1 giờ x 2 lần/ ngày.
Từ ngày thứ 3 trở đi: truyền 200 mg trong 1 giờ x 1 lần/ ngày x 12 ngày.
* Quy trình truyền itraconazol (Sporanox) tĩnh mạch:.
Trước khi dùng thuốc: Kiểm tra CTM, ĐGĐ, chức năng gan thận, điện tâm đồ.
Một liều có 200 mg itraconazol tương ứng với 60 ml dung dịch được pha truyền.
Cách pha dịch truyền:
Rút thuốc itraconazol ở lọ thủy tinh (250 mg trong 25 ml).
Bơm toàn bộ thuốc vào túi dung môi đóng sẵn (50 ml natri chlorid 0,9%) tạo ra 75 ml dung dịch truyền. Lắc nhẹ nhàng dung dịch sau khi pha.
Truyền tĩnh mạch qua bầu đếm giọt ngay sau khi pha thuốc tránh tiếp xúc trực tiếp với ánh sáng mặt trời (có thể để ánh sáng phòng).
Truyền tĩnh mạch qua bầu đếm giọt (hoặc máy truyền dịch) tốc độ 1 ml/phút (60 ml/h).
Truyền được 60 ml thì dừng truyền (tương ứng đã truyền được 200 mg Sporanox), bỏ 15 ml còn lại. Tráng dây truyền dịch bằng 20 ml natri chloride 0,9%.
Rút bỏ dây truyền dịch, dây nối khóa van (không sử dụng đường truyền này để truyền các thuốc tiếp theo).
Theo dõi: chức năng gan, thận, công thức máu, điện giải đồ một tuần/một lần.
Sau đó chuyển điều trị duy trì thuốc đường uống với liều 200 mg/ngày x 3 tháng.
Độc tính và tương tác thuốc: Các thuốc kháng acid, chẹn kênh calcium (amlodipin, nifedipin); hạ đường huyết khi cho đồng thời sulfonylureas; tăng nồng độ tacrolimus và cyclosporin trong huyết tương khi sử dụng liều cao. Hiện tượng tiêu cơ vân khi cho với các thuốc ức chế enzym HMG-CoA reductase (lovastatin, simvastatin). Khi cho cùng cisaprid có thể gây bất thường nhịp tim và thậm chí tử vong; tăng nồng độ digoxin trong máu; tăng nồng độ midazolam, triazolam trong huyết tương; có thể giảm tác dụng của phenytoin và rifampicin.
Điều trị nấm phổi do Candida Dùng thuốc kháng nấm:
Amphotericin B (loại tan trong nước) liêu 0,5 – 1 mg/ kg/ ngày. Thời gian từ 4-6 tuần, phối hợp với flucytosin cytosin 100 – 200 mg/ kg/ ngày.
Dùng Amphotericin B thông thường hay độc với gan nên người ta khuyên dùng liposomal amphotericin B liều 3 – 5 mg/ kg/ ngày truyền tĩnh mạch. Thời gian cũng phải bảo đảm 4 tuần điều trị.
Lưu ý: cần bổ sung kali và theo dõi sát điện giải đồ của bệnh nhân để bù kali kịp thời.
Khi có nấm thực quản do Candida kèm theo.
+ Ketoconazol 200-400 mg/ ngày, thời gian 1-2 tuần.
+ Fluconazol 100-200 mg/ ngày, thời gian 1-2 tuần.
+ Hoặc itraconazol 200-400 mg/ ngày kéo dài 2 tuần.
Điều trị nấm phổi do cryptococus
Đối với bệnh nhân nhiễm nấm phổi cryptococcus nặng, không phải nhiễm HIV, nên tấn công bằng amphotericin B (loại tan trong nước) liều 0,7 – 1 mg/ kg/ ngày, thời gian từ 4 tuần phối hợp với flucytosin 100 mg/ngày uống chia làm 4 lần trong 4 tuần rồi điều trị củng cố bằng fluconazol 400 mg/ngày thời gian 8 tuần. U có nhiều độc tính với amphotericin B loại tan trong nước thì dùng liposomal amphotericin B. Điều trị duy trì fluconazol 200 mg/ngày thời gian 6 tháng.
Đối với bệnh nhân nhiễm nấm phổi Cryptococcus nhẹ có thể dùng fluconazol 400 mg/ngày thời gian 6- 12 tháng.
Tài liệu tham khảo
Fichtenbaum C.J., Zackin R. Rajicic et al. (2000), “Amphotericin B Oral Suspension for Fluconazole-Refractory Oral Candidiasis in Persons With HIV Infection. Adult AIDS Clinical Trials Group Study Team 295”, AIDS; 14 (7); pp.845-852.
Jean-Paul Latgé (1999), “Aspergillus fumigatus and Aspergillosis”, Clinical Microbiology Reviews, 12 (2); pp.310-350.
Kavanagh K. (2007), “New insights in Medical Mycology”, Springer.
Marr K.A., Kauffman C.A. (2011), “Treatment and prevention of invasive aspergillosis”. Up to date version 19.1.
Slain D. (1999), “Lipid-Based Amphotericin B for the Treatment of Fungal Infections”, Pharmacotherapy; 19; pp.306.