Đại cương
Viêm phổi mắc phải ở bệnh viện (Hospital acquired pneumonia: HAP) là viêm phổi xuất hiện sau nhập viện 48 giờ.
Viêm phổi liên quan đến thở máy (Ventilator associated pneumonia: VAP) là một thể của HAP xuất hiện 48 – 72 giờ sau khi đặt ống nội khí quản hoặc mở khí quản.
Viêm phổi liên quan chăm sóc y tế (Health care associated pneumonia: HCAP) là viêm phổi xuất hiện ở những người không nhập viện nhưng có tiếp xúc rộng rãi với các chăm sóc y tế như:
Có tiêm truyền tĩnh mạch, chăm sóc vết thương trong vòng 30 ngày trước.
Sống trong các nhà điều dưỡng.
Điều trị cấp cứu tại bệnh viện ≥ 2 ngày, trong vòng 90 ngày.
Vào bệnh viện hoặc các phòng lọc máu trong vòng 30 ngày.
Căn nguyên vi sinh
Những vi khuẩn gây viêm phổi mắc phải ở bệnh viện thường gặp bao gồm: Pseudomonas aeruginosa, Escherichia coli, Klebsiella pneumoniae, Staphylococcus aureus và các chủng Acinetobacter. Vi khuẩn gây viêm phổi mắc phải ở bệnh viện thường kháng nhiều kháng sinh.
Các yếu tố nguy cơ của tình trạng kháng thuốc cao bao gồm:
Có dùng kháng sinh điều trị bệnh lý nhiễm trùng trong 90 ngày trước đây.
Hiện đang nằm viện ≥ 5 ngày.
Tần suất kháng kháng sinh cao trong cộng đồng hoặc trong khoa đang nằm điều trị.
Có bệnh suy giảm miễn dịch và/hoặc sử dụng các thuốc ức chế miễn dịch.
Các yếu tố nguy cơ của HAP, VAP, HCAP.
Thở máy: là yếu tố nguy cơ hàng đầu của HAP. Đặt nội khí quản làm gia tăng nguy cơ gây HAP lên 6-21 lần.
Các yếu tố khác bao gồm:
+ Tuổi > 70.
+ Có bệnh phổi mạn tính kèm theo như: BPTNMT, giãn phế quản, xơ phổi.
+ Hít phải dịch ứ đọng vùng hầu họng, dịch dạ dày trào ngược.
+ Nằm lâu, hôn mê.
+ Chấn thương ngực.
+ Hiện đang có ống thông dạ dày.
+ Đang điều trị thuốc kháng thụ thể H2 hoặc thuốc kháng acid.
+ Có chuyển tới khoa Hồi sức tích cực để làm các thủ thuật chẩn đoán hoặc điều trị.
+ Có điều trị kháng sinh trước đó đặc biệt kháng sinh nhóm cephalosporin thế hệ 3.
+ Chạy thận chu kỳ trong 30 ngày gần đây.
+ Các bệnh lý suy giảm miễn dịch.
+ Có tiêm truyền tĩnh mạch, chăm sóc vết thương trong vòng 30 ngày trước.
+ Sống trong các nhà điều dưỡng.
+ Điều trị cấp cứu tại bệnh viện ≥ 2 ngày, trong vòng 90 ngày.
+ Vào bệnh viện hoặc các phòng lọc máu trong vòng 30 ngày.
Chẩn đoán
Chẩn đoán xác định hap, vap, hcap
Tiêu chuẩn lâm sàng
Có tổn thương mới hoặc thâm nhiễm tiến triển trên phim X-quang phổi.
Kèm thêm ít nhất 2 trong số các biểu hiện sau:
+ Sốt.
+ Khạc đờm mủ.
+ Bạch cầu máu ngoại vi tăng > 10 giga/l hoặc giảm
+ Độ bão hòa oxy trong máu giảm.
Tiêu chuẩn chẩn đoán vi sinh định lượng dịch tiết đường hô hấp dưới.
Đờm: > 1 x 105 CFU/ml (Colomy Forming Unit: Đơn vị khuẩn lạc).
Chất tiết khí quản: > 1 x 106 CFU/ml.
Chải có bảo vệ: > 1 x 103 CFU/ml.
Dịch rửa phế quản phế nang: > 1 x 104 CFU/ml.
Hoặc phân lập vi khuẩn từ cấy máu hay dịch màng phổi.
Phân biệt HAP, VAP với HCAP:
Đang điều trị tại bệnh viện xuất hiện viêm phổi: HAP.
Đang thở máy xuất hiện viêm phổi: VAP.
Không nằm điều trị tại bệnh viện (tham khảo thêm phần đại cương): chẩn đoán HCAP.
Chẩn đoán phân biệt
Nhồi máu phổi
+ Các biểu hiện suy hô hấp nặng lên mà không tìm thấy căn nguyên phù hợp.
+ Đau ngực, có thể có ho máu.
+ Có yếu tố nguy cơ của nhồi máu phổi: bệnh van tim hoặc phẫu thuật ở vùng tiểu khung, hoặc nằm lâu.
+ Điện tâm đồ có thể thấy dấu hiệu S1 Q3; khí máu có thể thấy PaO2 giảm và PaCO2 giảm.
Xẹp phổi:
Thường xuất hiện ở bệnh nhân đang thở máy, do tắc đờm. Bệnh nhân xuất hiện suy hô hấp, tuy nhiên rì rào phế nang phổi bên tổn thương giảm, áp lực đường thở tăng cao. Chụp X-quang thấy phổi bên tổn thương mờ và xẹp. Điều trị chủ yếu bằng hút đờm, soi rửa phế quản.
Đặc biệt lưu ý chẩn đoán phân biệt viêm phổi mắc phải bệnh viện với một số tình trạng bệnh lý phổi khác có trước khi nhập viện nhưng không được phát hiện hoặc tình trạng bệnh lý phổi từ trước nặng lên do điều trị như các trường hợp lao phổi, nấm phổi…
Chẩn đoán nguyên nhân gây hap, vap, hcap
Việc xác định căn nguyên phải dựa vào xét nghiệm vi sinh vật các bệnh phẩm đường hô hấp dưới, máu và phản ứng huyết thanh.
Cấy máu 2 lần ở tất cả các bệnh nhân nghi ngờ HAP, VAP, HCAP.
Phải lấy bệnh phẩm đường hô hấp dưới cấy tìm vi khuẩn trước khi dùng kháng sinh.
Đờm, dịch phế quản: nhuộm gram, cấy tìm vi khuẩn gây bệnh hiếu khí, kị khí.
Bệnh phẩm qua nội soi phế quản ống mềm: rửa phế nang vùng phổi tổn thương, chải phế quản bằng ống thông có nút bảo vệ.
Chải phế quản mù bằng ống thông có nút bảo vệ đưa qua ống nội khí quản khi không làm được nội soi phế quản ống mềm.
Nhóm vi khuẩn gram – âm, hiếu khí: Pseudomonas aeruginosa, Escherichia coli, Klebsiella pneumoniae, Serratia marcescens, các chủng Enterobacter, các chủng Proteus, và các chủng Acinetobacter.
Nhóm vi khuẩn Gram-dương, hiếu khí: Tụ cầu vàng (Staphylococcus aureus), đặc biệt S. aureus kháng methicilin.
Streptococcus pneumoniae, Haemophilus influenzae: Thường gây viêm phổi mắc phải ở cộng đồng, tuy nhiên, do xuất hiện những chủng kháng penicilin, do vậy có thể gây viêm phổi mắc phải ở bệnh viện trong một số ít các trường hợp.
Legionella pneumophila và nấm (các chủng Candida, Aspergillus fumigatus): Gây viêm phổi mắc phải ở bệnh viện cho những trường hợp suy giảm miễn dịch sau ghép tạng hoặc nhiễm HIV.
Virus: Virus cúm týp A là căn nguyên khá thường gặp gây viêm phổi mắc phải ở bệnh viện do cơ chế lây truyền từ bệnh nhân sang bệnh nhân. Đặc biệt với trường hợp nhiễm Coronavirus gây dịch viêm đường hô hấp cấp tính nặng (SARS) có thể lây lan trong bệnh viện nhanh.
Điều trị
Nguyên tắc chung
Xử trí tuỳ theo mức độ nặng. Những trường hợp viêm phổi có suy hô hấp cần được điều trị tại khoa Hồi sức tích cực.
Lựa chọn kháng sinh ban đầu thường dựa theo các yếu tố nguy cơ của viêm phổi mắc phải ở bệnh viện (bảng 1), mô hình vi khuẩn gây bệnh thường gặp tại địa phương, mức độ nặng của bệnh, tuổi bệnh nhân, các bệnh kèm theo, các tương tác, tác dụng phụ của thuốc.
Lựa chọn kháng sinh khi chưa có kết quả vi khuẩn học
Bảng 6.1: Hướng dẫn lựa chọn kháng sinh ban đầu cho viêm phổi bệnh viện khi chưa có kết quả vi khuẩn học
|
Phân loại |
Nguyên nhân chính |
Kháng sinh lựa chọn |
|
Nằm viện 2-5 ngày. Viêm phổi nhẹ, vừa hoặc nặng và nguy cơ thấp. |
Enterobacteriaceae, S. pneumoniae, H. infuenzae, S. aureus nhạy cảm methicilin. |
Beta-lactam + ức chế betalactamase (piperacilin + tazobactam, ticarcilin + clavulanat), hoặc ceftriaxon, hoặc fluoroquinolon. Có thể kết hợp 1 aminoglycosid |
|
Nằm viện > 5 ngày. Viêm phổi nhẹ, vừa. |
|
Tương tự nằm viện 2-5 ngày |
|
Nằm viện ≥ 5 ngày. Viêm phổi nặng và nguy cơ thấp hoặc. |
P. aruginosa, các chủng Enterobacter, các chủng Acinetobacter. |
Carbapenem hoặc nhóm beta -lactam + ức chế betalactamase (piperacilin + tazobactam, zefoperazol+sulbactam), Hoặc cefepim |
|
Nằm viện ≥ 2 ngày. Viêm phổi nặng và nguy cơ cao. |
Carbapenem hoặc beta -lactam + ức chế etalactamase (piperacilin + tazobactam, cefoperazol+sulbactam), hoặc cefepim. Kết hợp với amikacin hoặc fluoroquinolon. |
|
|
Trường hợp đặc biệt. |
||
|
Gần đây có phẫu thuật bụng hoặc có bị sặc vào phổi. |
Vi khuẩn kỵ khí. |
Beta-lactam + ức chế betalactamase (piperacilin + tazobactam, cefoperazol+sulbactam) hoặc clindamycin + metronidazol (nếu dị ứng với các thuốc trên) |
|
Nhiễm S. aureus kháng methicilin ở các vị trí khác. Có dùng kháng sinh chống S. aureus trước đó. |
S. aureus kháng methicilin. |
Như bảng 2. |
|
Nằm khoa Hồi sức kéo dài. Dùng kháng sinh phổ rộng trước đó. Bệnh cấu trúc phổi. |
P. aeruginosa. |
Như bảng 2. |
Nguy cơ cao: tuổi ≥ 65, viêm tụy, BPTNMT, bệnh lý thần kinh (đột quỵ, quá liều thuốc, hôn mê, bại liệt), suy tim sung huyết, suy dinh dưỡng, đái tháo đường, có đặt nội khí quản, suy thận, phẫu thuật ngực, bụng, nghiện rượu. Những trường hợp khác được xem là Nguy cơ thấp.
Khi đã xác định được căn nguyên gây bệnh thì theo kháng sinh đồ (bảng 6.2).
Đảm bảo đủ liều ngay từ đầu (bảng 6.3). Thời gian dùng kháng sinh: Từ 10 đến 21 ngày tuỳ theo căn nguyên.
Viêm phổi mắc phải ở bệnh viện cần được điều trị nội trú tại các bệnh viện tỉnh và bệnh viện trung ương.
Lựa chọn kháng sinh theo căn nguyên vi khuẩn học
Bảng 6.2: Hướng dẫn lựa chọn kháng sinh khi có kết quả vi khuẩn học cho viêm phổi bệnh viện
|
Chủng vi khuẩn |
Thuốc lựa chọn ban đầu |
Thuốc thay thế |
|
S. aureus nhạy cảm methicilin |
Oxacilin hoặc cephalosporin thế hệ 1 ± rifampicin |
Cefotaxim, ceftriaxon, fluoroquinolon, trimethoprimsulphamethoxazol, clindamycin. |
|
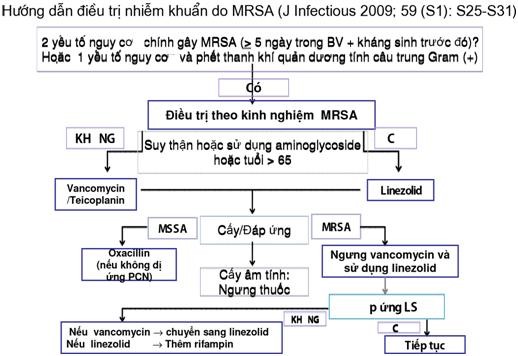
S. aureus kháng methicilin |
Vancomycin hoặc linezolid ± rifampicin, hoặc teicoplanin |
fluoroquinolon, trimethoprimsulphamethoxazol, linezolid (tùy theo kháng sinh đồ). |
|
K. pneumoniae và các Enterobacteriaceae khác (ngoại trừ Enterobacter) |
Beta-lactam + ức chế betalactamase (piperacilin + tazobactam, cefoperazol+sulbactam), cephalosporins thế hệ 3, cefepim ± aminoglycosid; carbapenem |
fluoroquinolon, aztreonam. |
|
Enterobacter |
Imipenem + cilastatin, beta-lactam + ức chế betalactamase (piperacilin + tazobactam, ticarcilin + clavulanat), cefepim, fluoroquinolon, ± aminoglycosid |
cephalosporin thế hệ 3 + aminoglycosid. |
|
Vi khuẩn Gram âm sinh ESBL |
Imipenem + cilastatin, meropenem |
|
|
P. aeruginosa |
Beta-lactam kháng Pseudomonas (ceftazidim, cefepim) +aminoglycosid; Carbapenem + aminoglycosid |
Fluoroquinolon + aminoglycosid fluoroquinolon +beta-lactam kháng Pseudomonas (ceftazidim, cefepim). |
|
Acinetobacter |
Aminoglycosid + piperacilin hoặc imipenem + cilastatin |
Colistin cho Acinetobacter kháng carbapenem. |
Chú ý: Khi sử dụng thuốc nhóm cephalosporin kết hợp với thuốc nhóm aminoglycosid cần theo dõi chức năng thận của người bệnh 2 lần/tuần.
Bảng 6.3: Liều kháng sinh đường tĩnh mạch ban đầu cho viêm phổi mắc phải ở bệnh viện người lớn
|
Kháng sinh |
Liều |
|
Ceph alosporin. |
|
|
Cefepim |
1-2g mỗi 8-12 giờ |
|
Ceftazidim |
2g mỗi 8 giờ |
|
Car bapenem |
|
|
Imipenem + cilastatin |
500mg mỗi 6 giờ hoặc 1g mỗi 8 giờ |
|
Beta-lactam + ức chế betalactamase. |
|
|
Piperacilin + tazobactam |
4,5 g mỗi 6 giờ |
|
Ticarcilin + clavulanat |
3,2 g mỗi 6 giờ |
|
Gentamicin |
7 mg/kg/ngày* |
|
Tobramycin |
7 mg/kg/ngày* |
|
Amikacin |
20 mg/kg/ngày* |
|
Levofloxacin |
750 mg/ngày |
|
Ciprofloxacin |
400 mg mỗi 8 giờ |
|
Vancomycin |
15 mg/kg mỗi 12 giờ * |
* Với bệnh nhân có chức năng gan, thận bình thường.
Các điều trị khác
Hạ sốt: dùng paracetamol 0,5 g x 1 viên/lần khi nhiệt độ > 38,5ºC. Ngày không dùng quá 4 viên.
Bù nước điện giải.
Thở oxy nhằm duy trì SpO2 > 90%.
Tiến triển và biến chứng
Tỷ lệ tử vong do viêm phổi mắc phải ở bệnh viện rất cao (30-70%) tuy nhiên nhiều trường hợp viêm phổi mắc phải ở bệnh viện tử vong là do bản thân bệnh chính có trước khi mắc viêm phổi hơn là tử vong do viêm phổi mắc phải ở bệnh viện. Tỷ lệ tử vong của các bệnh nhân tăng lên khi xuất hiện nhiễm khuẩn huyết (đặc biệt với P. aeruginosa và Acinetobacter), bệnh nhân có phẫu thuật hoặc điều trị kháng sinh không hiệu quả.
Dự phòng bệnh
Thường xuyên tập huấn, nâng cao ý thức tôn trọng nguyên tắc vệ sinh: Rửa tay kỹ bằng xà phòng, khử trùng tay bằng cồn trước và sau khi thăm khám bệnh nhân, lúc làm thủ thuật nhằm tránh lây nhiễm chéo. Tuân thủ tuyệt đối nguyên tắc vô trùng khi làm các thủ thuật. Cách ly sớm các bệnh nhân nhiễm vi khuẩn đa kháng thuốc.
Thường xuyên theo dõi chặt chẽ tình trạng nhiễm trùng trong khoa, trong bệnh viện nhằm nhanh chóng phát hiện những chủng vi khuẩn kháng thuốc để đưa ra hướng dẫn điều trị kháng sinh hợp lý cho các trường hợp nghi ngờ có viêm phổi mắc phải ở bệnh viện.
Nên chỉ định thông khí nhân tạo không xâm nhập sớm nhằm hạn chế các trường hợp phải đặt nội khí quản, thông khí nhân tạo xâm nhập là nguyên nhân hàng đầu gây viêm phổi mắc phải ở bệnh viện.
Nên đặt nội khí quản, ống thông dạ dày theo đường miệng hơn là đường mũi, nhằm tránh nguy cơ viêm xoang giúp giảm nguy cơ viêm phổi bệnh viện.
Nên hút liên tục dịch ở hạ họng, trên thanh quản. Nên bơm bóng ống nội khí quản khoảng 20 cm H2O để ngăn dịch hầu họng xuống đường hô hấp dưới.
Cần thận trọng đổ nước ở các bình chứa nước đọng trên đường ống thở tránh để nước đọng ở đó chảy vào dây ống thở qua việc khí dung thuốc. Đảm bảo dụng cụ, nguyên tắc vô trùng khi hút đờm qua nội khí quản hoặc ống mở khí quản.
Cố gắng cai thở máy sớm, giảm tối thiểu thời gian lưu ống nội khí quản và thông khí nhân tạo xâm nhập.
Bệnh nhân nên được nằm ở tư thế đầu cao (30°- 45°) để tránh nguy cơ sặc phải dịch đường tiêu hóa đặc biệt ở những bệnh nhân ăn qua ống thông dạ dày.
Vỗ rung hàng ngày đối với các bệnh nhân phải nằm lâu.
Vệ sinh răng miệng thường xuyên cho những bệnh nhân rối loạn ý thức, hôn mê, thở máy kéo dài.
Tài liệu tham khảo
Cunha B.A. (2010), “Pneumonia Essentials”, 33rd ed, Royal Oak, MI: Physicians Press, pp.111-118.
Ferrer M., Liapikou A., Valencia M., et al. (2010), “Validation of the American Thoracic Society-Infectious Diseases Society of America guidelines for hospital-acquired pneumonia in the intensive care unit”, Clin Infect Dis, 50 (7); pp.945.
Jean Chastre, Charles-Eduoard Luyt (2010), “VentilatorAssociated Pneumonia”, Murray and Nadels Textbook of Respiratory Medicine, 5th ed, Saunder, Elsevier.
Niederman M.S., Craven D.E., Bonten M.J. et al. (2005), “Guidelines for the management of adults hospital-acquired, ventilator-associated, and healthcare-associated pneumonia”, Am J Respir Crit Care Med, 171; pp.388-416.