Ultrasound Obstet Gynecol 2017; 49: 671–680
Published online 6 April 2017 in Wiley Online Library (wileyonlinelibrary.com). DOI: 10.1002/uog.17412
Người dịch: Ths BS La Hồng Châu- Hiệu chỉnh: Ths BS Hà Tố Nguyên
Hội đồng các chuẩn mực lâm sàng (clinical standards committee – csc)
Hiệp hội siêu âm sản phụ khoa thế giới – ISUOG là một tổ chức khoa học với tiêu chí hoạt động là thúc đẩy việc thực hành an toàn, huấn luyện và nghiên cứu khoa học đạt tiêu chuẩn cao trong lĩnh vực chẩn đoán hình ảnh của nữ giới. Hội đồng chuẩn mực lâm sàng của ISUOG (Clinical Standards Committee – CSC) có thẩm quyền đưa ra các hướng dẫn thực hành cũng như các đồng thuận cho các bác sĩ /khi thực hành siêu âm chẩn đoán. ISUOG đã rất cố gắng để các hướng dẫn tại thời điểm lưu hành là đúng và cập nhật nhất, không một ai, dù là các hội viên hay các thành viên nào trong tổ chức ISUOG chấp nhận khả năng có sự sai sót trong các hướng dẫn, khuyến cáo hay dữ liệu được đưa ra bởi CSC. Các tài liệu được phát hành bởi CSC không nhằm mục đích xây dựng một chuẩn mực có tính pháp lý vì sự ứng dụng của các khuyến cáo và các hướng dẫn này có thể bị ảnh hưởng tùy từng cá thể, từng vùng miền, và nguồn lực sẵn có tại địa phương. Các hướng dẫn này được ISUOG cho phép lưu hành miễn phí (info@isuog.org).
Giới thiệu
Cộng hưởng từ (MRI) thai nhi là một phương tiện chẩn đoán hình ảnh quan trọng hổ trợ cho siêu âm, để đánh giá chi tiết sự phát triển não thai nhi. Một cuộc khảo sát được tiến hành bởi ISUOG vào năm 2014 (phụ lục S1), trong 60 thành viên của trung tâm chu sinh quốc tế, thấy rằng MRI thai nhi được thực hiện ở một hay nhiều trung tâm trên hơn 27 quốc gia. Tuy nhiên, chất lượng hình ảnh, các chuỗi xung được sử dụng và kinh nghiệm của người đọc kết quả có sự khác biệt lớn giữa các trung tâm.
Sự khác biệt do những tác động trên cần được giảm thiểu bằng các hướng dẫn nhằm xác định vai trò tốt hơn của MRI thai nhi so với siêu âm chẩn đoán trước sinh. Mục đích của tài liệu này nhằm cung cấp thông tin hiện đại nhất về MRI thai nhi cho thực hiện chụp MRI, cũng như việc diễn giải kết quả của các nhà lâm sàng.
Mục đích của mri thai nhi là gì?
Mục đích của MRI thai nhi là nhằm hoàn thiện chẩn đoán của siêu âm chuyên sâu (expert US examination) bằng việc xác định lại chẩn đoán của siêu âm hoặc bổ sung them một số thông tin hữu ích khác. MRI hiện tại không được sử dụng như phương tiện đầu tay trong thăm khám trước sinh, mặc dù nó có khả năng trong việc đánh giá một cách đúng chuẩn và toàn diện giải phẩu thai nhi. Bảng 1 khảo sát ý kiến của các thành viên về các chỉ định mà MRI có thể cung cấp những thông tin hữu ích.
Mri có an toàn?
MRI không liên quan đến các tác động bất lợi được biết đến tại bất kỳ thời điểm nào của thai kỳ khi thực hiện không có chất tương phản. Không có báo cáo về những tác động bất lợi khi thực hành trên máy có từ trường 1.5 Tesla(1.5T). Tuy nhiên, hiện chưa có nghiên cứu trên người về tác đồng bất lợi có thể gây ra trên máy có từ trường cao hơn, như là 3T, mặc dù những dữ kiện hiện có cho thấy từ trường cao có thể an toàn trên lợn.
Trong những hoàn cảnh nào mri thai nên được thực hiện?
Những đồng thuận chung cho rằng MRI được chỉ định sau khi siêu âm thai tiền sản với những thông tin chẩn đoán chưa hoàn chỉnh. Với những trường hợp này, MRI sẽ cung cấp những những thông tin quan trọng để xác định hoặc hoàn thiện những dấu hiệu trên siêu âm và thay đổi hướng tư vấn cho bệnh nhân.
Hiện nay, yếu tố có thể ảnh hưởng đến việc chỉ định MRI như: kinh nghiệm của người làm siêu âm, thiết bị siêu âm, sự thuận tiện của MRI, khả năng tiếp cận của MRI, tình trạng của thai phụ, tuổi thai, lo lắng về độ an toàn , sự hợp pháp của việc chấm dứt thai kỳ và lựa chọn của bố mẹ khi được tự vấn thích hợp.
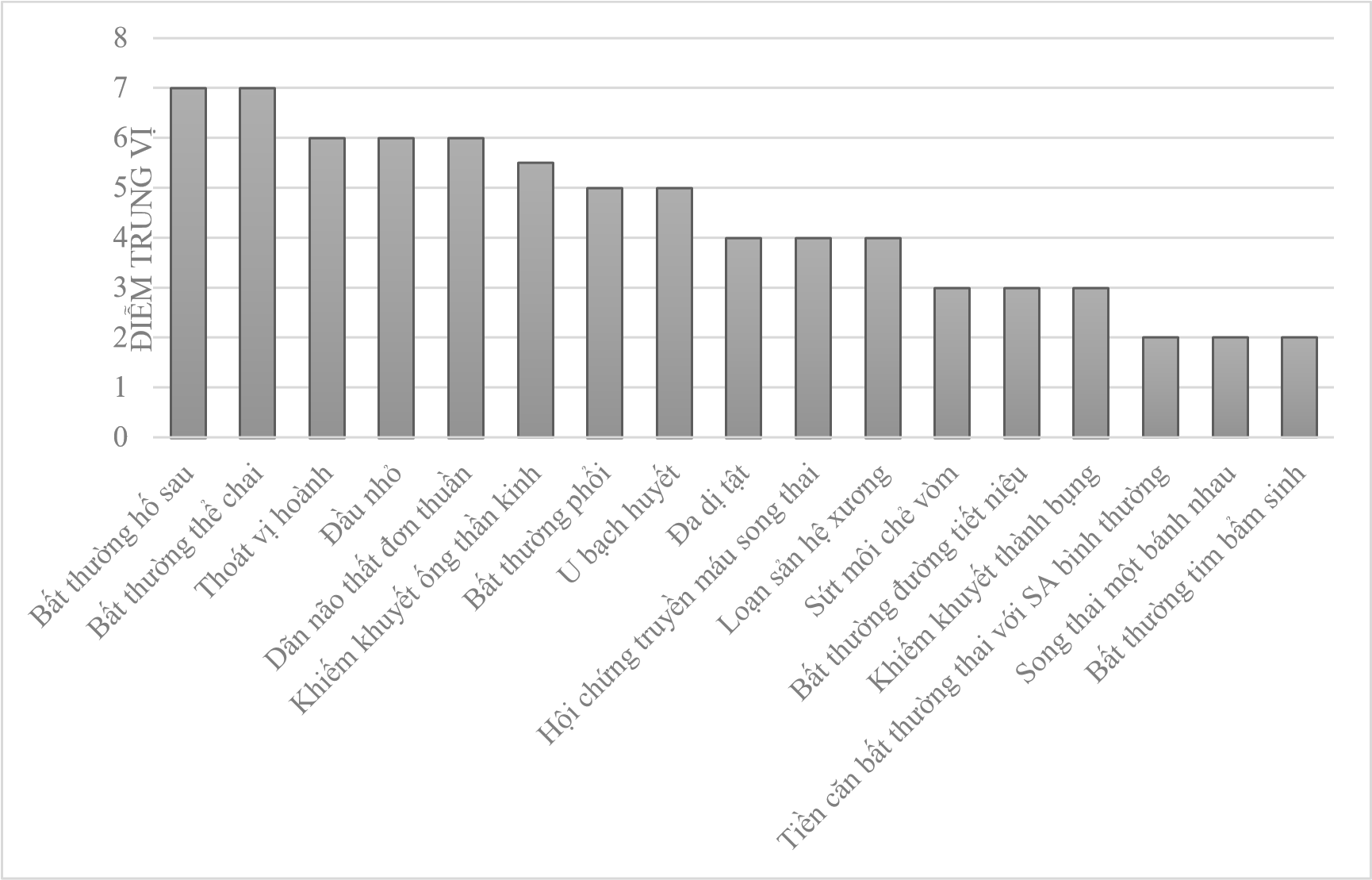
Khảo sát của ISUOG đã đề cập đến sự cần thiết của MRI đối với các chỉ định và sử dụng thang đánh giá 7 điểm từ 0 (hoàn toàn không được chỉ định) đến 7 (chắc chắn được chỉ định) (Hình 1). Sự đa dạng của các câu trả lời phản ánh sự khác biệt giữa các chuyên gia khác nhau và các loại bệnh lý thường gặp ở mỗi trung tâm. Các ý kiến cũng có thể phản ánh các cấp độ kinh nghiệm khác nhau khi thực hiện siêu âm thai và MRI.
Hình 1: Kết quả khảo sát của ISOUG về các chỉ định MRI thai nhi, theo thang đánh giá từ 0 (hoàn toàn không có chỉ định MRI) đến 7(chắc chắn phải làm MRI).
Nói chung, nếu siêu âm tam cá nguyệt thứ hai hay siêu âm hệ TKTU cơ bản theo khuyến cáo ISUOG có bất thường, không đủ để chỉ định MRI. Cần thực hiện thêm các mặt cắt nâng cao với đầu dò siêu âm tần số cao hơn bởi các chuyên gia tiền sản, và/hoặc siêu âm thực hiện bằng đầu dò âm đạo là cần thiết để chi tiết loại bất thường cụ thể trước khi chỉ định MRI thai.
Việc thực hiện chấm dứt thai kỳ và liên quan đến các hệ lụy của pháp luật về y tế có thể ảnh hưởng đến việc sử dụng MRI thai nhi tại các cơ sở y tế địa phương. Ở những nước việc chấm dứt thai kỳ phải được thực hiện trước 24 tuần, thực hiện MRI trước thời điểm này có thể giúp một cặp vợ chồng quyết định về tương lai của thai kỳ của họ. Tuy nhiên nhìn chung, MRI tốt hơn nên thực hiện ở cuối tam cá nguyệt thứ hai hoặc trong tam cá nguyệt thứ ba. Dù những dữ kiện có sẵn vẫn chưa thể đưa ra kết luận liệu MRI có thể đảm bảo sự vắng mặt của các bệnh lý có liên quan với các tình trạng đơn độc thường được chỉ định MRI như: dãn não thất đơn độc, bất sản thể chai, bất sản vách trong suốt và bất thường tiểu não hoặc thùy nhộng. Ngoài ra, MRI thai nhi cho thấy sự hữu ích trong những thai kỳ có song thai một bánh nhau, sau khi một thai lưu do can thiệp hoặc tự nhiên, nhằm tìm những thay đổi bệnh lý của thai còn lại.
Ở tuổi thai nào nên thực hiện mri thai nhi?
MRI thai nhi thực hiện trước 18 tuần thường không cung cấp thông tin bổ sung so với thông tin từ thăm khám siêu âm. Trong một số ít trường hợp, có thể cung cấp một số thông tin hữu ích trước 22 tuần nhưng MRI ngày càng trở nên có giá trị sau thời gian đó. Các bệnh lý đặc trưng có thể được đánh giá trong tam cá nguyệt thứ ba như sự phát triển vỏ não và khối u ở cổ có thể gây ra tắc nghẽn đường thở. Hầu hết các cơ quan có thể được khảo sát chi tiết từ 26 đến 32 tuần của thai kỳ, khi các bệnh lý liên quan đến sự phát triển bất thường tiến triển đầy đủ hơn, nhưng mỗi thai kỳ và mỗi thai nhi sẽ khác nhau. Người phụ nữ có thể trở nên khó khăn hơn khi nằm trong máy MRI với tuổi thai lớn dần và nên cân nhắc cho nằm nghiêng trái.
Đối tượng nào nên thực hiện mri thai nhi?
Bảng 1: Nhóm đa chuyên ngành: những người tham gia thảo luận chẩn đoán và có vai trò trong việc thực hiện hình ảnh cộng hưởng từ của thai nhi
|
Người tham gia |
Vai trò |
|
Bác sĩ Sản khoa và Chẩn đoán hình ảnh |
Thực hiện siêu âm hoặc siêu âm chuyên sâu hệ thần kinh; cung cấp thông tin cho bố mẹ về những bất thường và chẩn đoán có thể; tư vấn; chỉ định cần phải chụp MRI thai. |
|
Bác sĩ Chẩn đoán hình ảnh và sản khoa |
Có mặt trong quá trình thực hiện MRI để đưa ra các mặt cắt phù hợp và thay đổi quy trình chụp khi cần thiết; giải thích và báo cáo kết quả; tư vấn. |
|
Nhóm đa ngành có sẵn/khi cần thiết: bác sĩ sản khoa, bác sĩ chẩn đoán hình ảnh nhi khoa hoặc thần kinh, bác sĩ thần kinh nhi khoa, nhà di truyền học, các chuyên gia nhi khoa khác, nhân viên công tác xã hội, nhà tâm lý học.
|
Cung cấp tư vấn và lời khuyên dựa trên siêu âm thần kinh chuyên sâu, MRI, các dấu hiệu di truyền, dấu hiệu trên xét nghiệm và / hoặc tiền căn gia đình |
Khi được chỉ định, thực hiện đúng và lý giải chính xác, MRI không chỉ góp phần chẩn đoán mà còn có thể là một thành phần quan trọng của sự lựa chọn điều trị, lên kế hoạch sinh và tư vấn. Các bác sĩ đọc kết quả MRI thai nên làm quen với hình ảnh chẩn đoán ở thai nhi, bởi vì nó có sự khác biệt so với chẩn đoán trong các quần thể bệnh nhân khác. Lựa chọn các quy trình và kỹ thuật phù hợp đòi hỏi phải được đào tạo chuyên sâu; do đó, thực hành MRI thai nhi chỉ giới hạn cho các cá nhân được đào tạo chuyên sâu và thành thạo. Điều tương tự cũng áp dụng để đọc các kết quả thăm khám khác. Ở nhiều trung tâm, điều này sẽ đòi hỏi một cách tiếp cận hợp tác đa chuyên ngành, bao gồm các chuyên gia trong lĩnh vực chẩn đoán tiền sản như bác sĩ tiền sản, sơ sinh, thần kinh nhi và hình ảnh học thần kinh, di truyền học và các chuyên ngành liên quan khác (Bảng 1), để làm đủ thông tin lâm sàng và tiền căn gia đình và các kết quả siêu âm và MRI, nhằm tối ưu hóa việc chăm sóc bệnh nhân. Tham khảo ý kiến nhà di truyền học và các bác sĩ chuyên khoa sâu về nhi có thể được yêu cầu, nhằm hỗ trợ bệnh nhân để có được sự tư vấn và lựa chọn cách quản lý tốt nhất.
Những người thực hiện mri thai nhi nên được đào tạo ở đâu?
Mặc dù hiện tại chúng tôi không biết về sự tồn tại của một chuyên ngành MRI thai nhi được công nhận, cá nhân những người thực hiện MRI thai nhi nên trải qua khóa đào tạo chuyên sâu phối hợp với một trung tâm giảng dạy, cho phép họ thực hiện việc khảo sát MRI thai nhi chuẩn mực, hiện đại nhất và đủ số lượng lớn (ĐIỂM THỰC HÀNH TỐT; tức là đề xuất thực hành tốt nhất dựa trên kinh nghiệm lâm sàng của nhóm phát triển hướng dẫn). Một trung tâm giảng dạy được định nghĩa là một tổ chức có thể dạy sinh viên, bác sĩ lâm sàng và bác sĩ X- Quang/ kỹ thuật viên thực hiện thành thạo MRI thai nhi. Để đủ điều kiện là một trung tâm giảng dạy ít nhiều cần hoàn thành những tiêu chí sau:
Chuyên gia đa ngành làm việc trong lĩnh vực này, bao gồm nhưng không giới hạn: bác sĩ tiền sản, bác sĩ chẩn đoán hình ảnh và bác sĩ sản khoa.
Kinh nghiệm tổ chức, với ít nhất 500 MRI thai nhi đã được thực hiện và có ít nhất hai MRI thai nhi được thực hiện mỗi tuần;
Xuất bản các bài báo khoa học hoặc tài liệu tham khảo trong lĩnh vực này (Hình 2)
Hình 2 Kết quả khảo sát của ISUOG liên quan đến việc một đơn vị y tế nên công bố bao nhiêu trong lĩnh vực chụp MRI thai nhi để đủ điều kiện trở thành một trung tâm giảng dạy
Khuyến nghị
Thực hành MRI thai nhi theo tiêu chí được chuẩn hóa (Bảng 2) sẽ cải thiện việc quản lý thai kỳ có dị tật thai nhi bẩm sinh hoặc mắc phải (ĐIỂM THỰC HÀNH TỐT).
Bảng 2: Các bước thực hiện MRI thai
|
Chỉ định |
Phụ thuộc vào chất lượng siêu âm trước đó, yêu cầu của BS lâm sàng và tuổi thai |
|
Tư vấn sản phụ |
Giải thích về chỉ định, thực hiện, kết quả mong đợi và ảnh hưởng củaMRI, thông tin về khả năng cần một người đi cùng, thảo luận về chống chỉ định, chứng sợ ngạt và đơn thuốc an thần nếu cần thiết |
|
Các yêu cầu của đơn vị MRI |
Viết giấy giới thiệu với chỉ định rõ ràng về vấn đề lâm sàng yêu cầu, kết quả siêu âm và hình ảnh (nếu có thể), tuổi thai cần được xác nhận bằng siêu âm ba tháng đầu |
|
Tại đơn vị MRI |
Làm rõ các chống chỉ định có thể có, xác định vị trí thoải mái sản phụ (tư thế nằm ngửa hoặc nghiêng sang bên), định vị coil cân xứng, thực hiện chụp MRI theo quy trình thích hợp. |
|
Sau khi chụp MRI |
Thông báo cho bệnh nhân về thời gian sẽ có kết quả; trong trường hợp kết quả chụp MRI cần can thiệp nhanh chóng, thông tin liên quan đến kết quả cần được cung cấp kịp thời cho bác sĩ chỉ định. |
|
Lưu trữ hình ảnh, báo cáo |
Lưu trữ hình ảnh điện tử, phân tích hình ảnh, báo cáo theo cấu trúc (Bảng 3) |
Mri thai nhi nên được thực hiện như thế nào?
Cường độ từ trường
Hiện tại, 1,5 Tesla là cường độ từ trường được sử dụng phổ biến nhất, cung cấp độ phân giải chấp nhận được ngay cả trong giai đoạn sớm khoảng 18 tuần. Cường độ từ trường 3 Tesla có khả năng cung cấp hình ảnh với độ phân giải cao hơn và tỷ lệ tín hiệu/nhiễu (SNR) tốt hơn hơn 1,5 Tesla, trong khi duy trì mức tương đương hoặc thấp hơn lắng đọng năng lượng. Tuy nhiên, cường độ từ trường cao hơn là hiện không được khuyến nghị cho hình ảnh thai nhi.
Quá trình thực hiện
Loại trừ chống chỉ định cho MRI
Có được sự đồng ý từ thai phụ
Chú ý tuổi thai, lý tưởng là được đánh giá bởi siêu âm ba tháng đầu và sự thích hợp giữa đánh giá lâm sàng trước đó và kết quả siêu âm.
Cân nhắc sử dụng thuốc an thần để giảm chuyển động của thai nhi và/hoặc xảo ảnh và trên những bệnh nhân lo lắng hoặc sợ ngạt.
Đặt bệnh nhân lên bàn ở vị trí thoải mái.
Trong một số trường hợp, theo các quy định an toàn tại các tổ chức cụ thể, xem xét sự thuận tiện của một người đi cùng trong phòng chụp MRI.
Thu hình những chuỗi xung định vị.
Đảm bảo vị trí cuộn(coil) chính xác, với cơ quan đầu tiên cần khảo sát ở trung tâm của cuộn; xác định chuỗi xung tiếp theo
Đánh giá các cơ quan chính cần khảo sát.
Khi được chỉ định, tiến hành thực hiện quá trình chụp MRI thai nhi và các cấu trúc ngoài thai (bao gồm dây rốn, nhau thai và cổ tử cung của mẹ)
Thông báo nhanh chóng cho bác sĩ lâm sàng nếu có tình trạng rõ ràng cần can thiệp nhanh chóng, như nhau bong non hoặc tổn thương não thai nhi do thiếu máu.
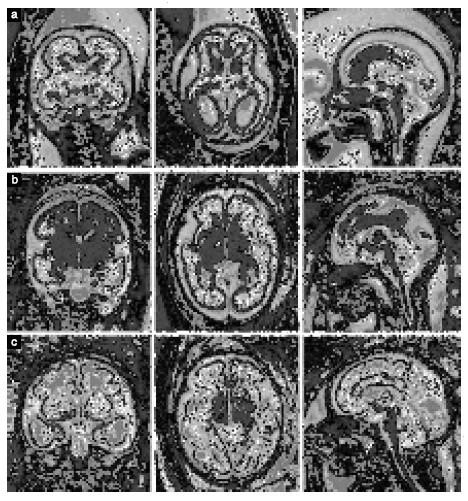
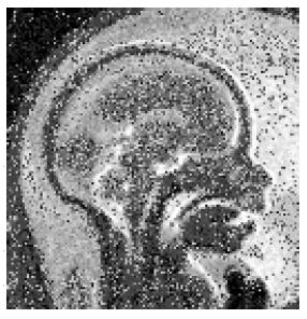
Hình 3 Mặt cắt vành, mặt cắt ngang và mặt cắt dọc (từ trái sang phải) trên chuỗi xung T2 FSE(fast spin echo) (với thời gian TE dài) của não thai nhi bình thường tại thời điểm tuổi thai 21+ 0(a), 28+1(b) và 31+1 (c )tuần
Hình 4 Mặt cắt ngang của chuỗi xung T2 FSE ở tuổi thai 39+4 tuần trên thai bình thường cho thấy thời gian TE ngắn hơn cho hình ảnh thai nhi chi tiết lớn hơn: (a) TE = 80 ms; (b)TE = 140
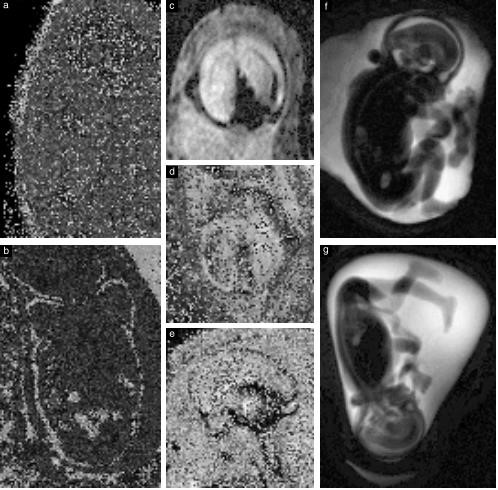
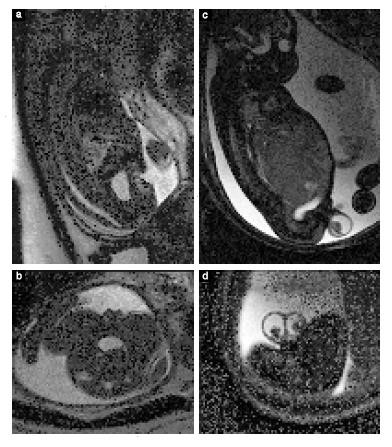
Hình 5 Độ tương phản của T2W là nền tảng chính của hình ảnh MRI thai nhi. Các chuỗi xung khác bao gồm: T1W(a, b), được sử dụng trên thai bình thường ở tuần thai 27 + 1(a) và 38 + 3(b), cho thấy tín hiệu cao của tuyến giáp và các quai ruột chứa phân su; chuỗi xung SSH-GRE-EP(single-shot high – resolution Gradient echo echoplanar), ở các mặt cắt vành (c), ngang (d) và dọc (e) ở thai 22 + 6 tuần bị xuất huyết nội sọ, cho thấy tín hiệu thấp của các sản phẩm máu bị phân hủy; và chuỗi xung cộng hưởng từ mật tụy (dày 40 mm), được sử dụng ở tuổi thai 24 + 4 tuần với dị tật tim (không hiển thị) (f) và tuổi thai 20 + 1 tuần có biến dạng khớp gối (g), cho phép xác định kích thước và vị trí của tay và chân
Lựa chọn các chuỗi xung
Hình T2W là nền tảng chính của MRI thai nhi và thường được thực hiện bằng cách sử dụng chuỗi xung T2W Fast (Turbo) Spin Echo (FSE) hoặc chuỗi steady- state free-precession (SSFP). Chuỗi FSE (hoặc turbo SE) với TE dài (time echo – TE) nên được sử dụng trong hình ảnh não thai nhi (Hình 3), TE ngắn hơn sử dụng cho độ tương phản cao hơn trong cơ thể thai nhi (Hình 4). Chuỗi xung SSFP cung cấp hình ảnh T2 về cử động thai và cho phép thấy được sự khác biệt giữa mô đặc và mạch máu trong một số các trường hợp.
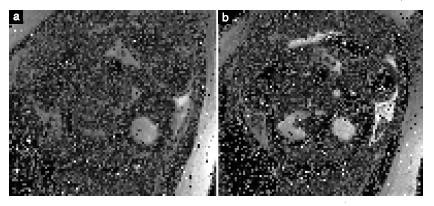
Hình T1W có được bằng cách sử dụng chuổi xung hai chiều Gradient echo (GRE) tại máy MRI 1.5 Tesla. Thời lượng trung bình 15 giây cho phép thai phụ có thể chịu đựng nín thở, tạo điều kiện thuận lợi cho việc thu lại những hình ảnh không có xảo ảnh do chuyển động. Hình T1W xác định methemoglobin trong xuất huyết bán cấp, vôi hóa, các tuyến và phân su (Hình 5a, b).
Chuỗi xung single-shot high – resolution (SSH) GRE echoplanar (EP) được sử dụng để quan sát các cấu trúc xương, vôi hóa và các sản phẩm phân hủy của máu, như deoxyhemoglobin, gợi ý các xuất huyết mới, hoặc hemosiderin đại diện cho một xuất huyết cũ (Hình 5c, e).
Các chuỗi xung tùy chọn bao gồm: hình trọng khuếch tán (DWI), hình theo khuếch tán (DTI), chuỗi xung SSFP động và chuỗi SSH cộng hưởng từ mật tụy, cung cấp hình ảnh như ba chiều (Hình 5f, g).
Trong mọi trường hợp, FOV phải được điều chỉnh trong vùng cần khảo sát. Độ dày lát cắt từ 3-5 mm với khoảng cách chồng lớp 10-15% sẽ phù hợp trong hầu hết các trường hợp. Chụp MRI nên bao gồm ít nhất là hình ảnh T2 trong ba mặt phẳng vuông góc của não thai nhi và cơ thể, và các chuỗi T1- và GRE-EP trong một hoặc hai mặt phẳng, tốt nhất là đứng ngang và đứng dọc
Quy trình “tối thiểu” này nên được hiện dưới 30 phút, thậm chí cho phép chuyển động của thai nhi và lặp lại chuỗi xung. Chỉ những khảo sát MRI thực hiện theo quy trình này mới được xem là tiên tiến nhất. (ĐIỂM THỰC HÀNH TỐT)
Mặt cắt tiêu chuẩn thực hiện MRI não của thai nhi
Mặt cắt dọc (sagittal) qua đầu, bao gồm mặt cắt dọc giữa cho hình ảnh thể chai, cống não và tuyến yên.
Mặt cắt vành (coronal) song song với thân não với hình ảnh đối xứng của các cấu trúc tai trong.
Mặt cắt ngang (axial), vuông góc với mặt cắt dọc, song song với thể chai (hoặc nền sọ trong trường hợp không có thể chai), với sự đối xứng được điều chỉnh theo mặt cắt vành.
Mặt cắt tiêu chuẩn thực hiện MRI cơ thể thai nhi
Đây là khảo sát khó thực hiện hơn, vì thai nhi thường ở một vị trí khó để thực hiện các mặt cắt vuông góc chính xác
Mặt cắt dọc (sagittal) có thể thực hiện bằng cách đặt các lát cắt trung tâm giữa các đốt sống ngực và chổ cắm vào của dây rốn
Mặt cắt vành (coronal) được điều chỉnh theo cột sống (song song với cột sống ngực và thành bụng trước).
Mặt cắt ngang (axial) phải vuông góc với trục dài của cột sống ở từng vị trí cần khảo sát. Ví dụ: để thực hiện thể tích phổi, mặt cắt ngang phải vuông góc với các cột sống ngực.
Mặc dù thông thường các phép đo có thể thực hiện bằng siêu âm, việc đo đạc các cấu trúc nhất định bằng MRI có thể có ích trong một số trường hợp. Khi đo các cấu trúc chứa dịch, điều quan trọng cần nhớ là các phép đo trên MRI thường lớn hơn khoảng 10% so với các số đo trên siêu âm. Trong thể tích phổi, các số đo MRI tương ứng với tuổi thai có tương quan với khối lượng cơ thể thai nhi và được xem là yếu tố đánh giá tiên lượng trong các trường hợp bệnh lý phổi
Lưu trữ hình ảnh cộng hưởng từ
Toàn bộ quá trình chụp MRI nên được lưu trữ tại nợi chụp MRI, tốt nhất là ở định dạng điện tử. Quá trình chụp có thể được chép ra CD cho bệnh nhân để hội chẩn lại nếu cần (ĐIỂM THỰC HÀNH TỐT).
Báo cáo kết quả
Hai loại MRI cần được phân biệt rõ ràng và được xác định trong báo cáo:
MRI có mục tiêu, chỉ dành cho một số loại dị tật thai nhi. Mục đích là nhắm vào cơ quan cụ thể hoặc giải quyết một câu hỏi cụ thể và không để đánh giá toàn bộ thai nhi.
MRI chi tiết, gồm một đánh giá toàn bộ giải phẫu thai nhi tiêu chuẩn giống như được mô tả trong hướng dẫn của ISUOG dành cho siêu âm ở tam cá nguyệt thứ hai (hoặc sử dụng theo hướng dẫn tại cơ sở y tế địa phương) (Bảng 3). MRI này có thể bao gồm các cấu trúc khó khảo sát trên MRI hơn siêu âm, ví dụ cấu trúc tim, các cấu trúc ngoài thai như dây rốn, bánh nhau, cổ tử cung, và nước ối (số lượng và cường độ tín hiệu), nên được mô tả khi có chỉ định lâm sàng. Các cấu trúc không được thường xuyên khảo sát trong MRI cần phải được chỉ định rõ ràng trong báo cáo kết quả.
Các báo cáo kết quả được chuẩn hóa phải tuân theo cấu trúc được đề xuất trong Bảng 3 (ĐIỂM THỰC HÀNH TỐT)
Vì MRI thường không phải là chỉ định đầu tay, mà là kiểm tra bổ sung sau khi thực hiện siêu âm chuyên sâu trong tam cá nguyệt thứ hai, nhấn mạnh rằng thực hiện MRI và báo cáo kết quả nên được thực hiện trên các cấu trúc giải phẩu khó đánh trên siêu âm. Một khảo sát giải phẩu chi tiết có thể thực hiện theo yêu cầu.
Bảng 3 Cấu trúc báo cáo chi tiết MRI thai
|
Phương pháp |
Điều kiện hình ảnh (ví dụ: xảo ảnh do chuyển động của thai nhi, mẹ béo phì, chụp MRI để chầm dứt thai kỳ sớm), cường độ từ trường, cuộn (coil), chuổii xung, mặt phẳng. |
|
Đầu |
Hình dạng mặt, khầu cái cứng và mềm (Hình 6), sọ, các số đo của mắt |
|
Não |
Sự tương quan giữa các rãnh và hồi não với tuổi thai, sự phân lớp nhu mô não (sau 30 tuần: myelin hóa và chưa myelin hóa), hệ thống não thất, tiểu não, cấu trúc đường giữa và chiều rộng của dịch não tủy quanh não (Hình 3) |
|
Ngực |
Hình dạng của lồng ngực, tín hiệu phổi, tính cân đối của tim về tổng thể (không kiểm tra chi tiết) (Hình 7a, b) |
|
Bụng |
Vị thế thai nhi, dạ dày và túi mật (chứa dịch), tín hiệu chất dịch và phân su của ruột (Hình 7c, d), thận, bàng quang (chứa dịch); khi có yêu cầu: bộ phận sinh dục ngoài của nữ/nam (trong trường hợp gần đây: sự đi xuống của tinh hoàn) (Hình 8) |
|
Cấu trúc ngoài thai |
Dây rốn (số lượng mạch máu), lượng nước ối, vị trí và đặc điểm của nhau thai, chiều dài cổ tử cung (Hình 9) chỉ khi ngắn đáng kể |
|
Hệ xương (khi khảo sát) |
Sự sắp xếp thẳng hàng và đầy đủ của cột sống, hình dạng, chiều dài và vị trí của xương, ngón tay và ngón chân (không phải lúc nào cũng có thể đánh giá, đặc biệt khi thiểu ối, như là sau 32 -35 tuần) |
Hình 6 Hình MRI T2 dọc giữa của thai bình thường ở tuổi thai 21+5 tuần, cho thấy hình dạng mặt với khẩu cái nguyên vẹn
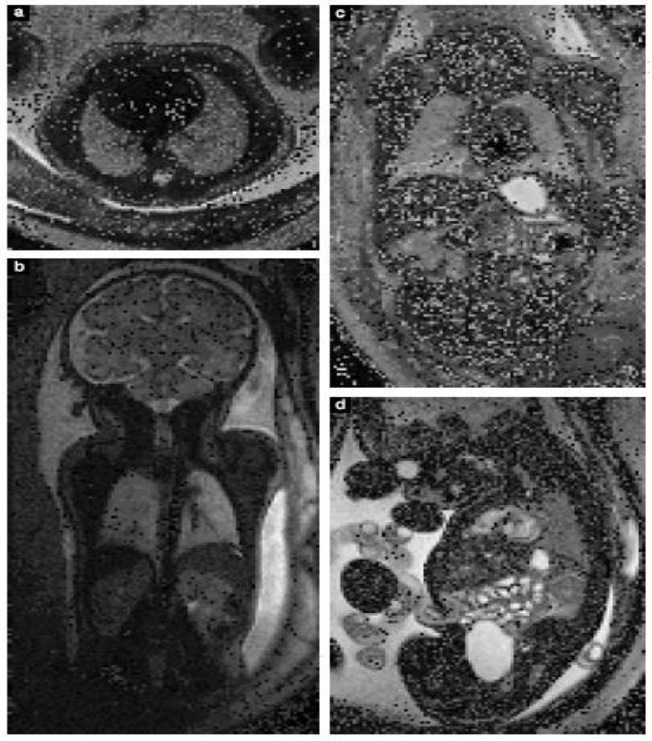
Hình 7 Hình ảnh MRI của ngực thai nhi bình thường (a, b) và bụng (c, d). (a) mặt cắt ngang của chuỗi xung T2W ở tuổi thai 34 + 2 tuần, cho thấy ngực và phổi có hình dạng bình thường với tín hiệu tương ứng với tuổi thai; (b) mặt cắt vành ở tuổi thai 35 + 3 tuần, cho thấy thêm gan, thận và tuyến thượng thận ở bên phải. (c) Mặt cắt vành trên T2Wở tuổi thai 32 + 2 tuần, thấy được dạ dày và các quai ruột chứa dịch; (d) mặt cắt đứng dọc ở chuỗi xung SSFP ở thai nhi 35 + 6 tuần, quan sát được bàng quang chứa dịch.Lưu ý tín hiệu cao của tim của tim trong hình (d), trái ngược với hình T2W (c).
Hình 8 Hình ảnh ở mặt cắt dọc (a) và mặt cắt ngang (b) ở xung T2W của bé gái bình thường ở tuổi thai 31 + 1 tuần cho thấy cơ quan sinh dục ngoài. Hình ảnh ở mặt cắt dọc (c) và mặt cắt ngang (d) ở xung SSFP ở bé trai có tuổi thai 35 + 1 tuần với tinh hoàn đã xuống bìu kèm theo thủy tinh mạc, ở trường hợp này đây là hậu quả của một khối u gan.
Tác giả hướng dẫn
D.Prayer*, Division of Neuroradiology and Musculoskeletal Radiology, Department of Radiology, Medical University of Vienna, Vienna, Austria
G.Malinger*, Division of Ultrasound in Obstetrics & Gynecology, Lis Maternity Hospital, Sourasky Medical Center and Sackler Faculty of Medicine, Tel Aviv University, Tel Aviv, Israel
P.C.Brugger, Division of Anatomy, Center for Anatomy and Cell Biology, Medical University of Vienna, Vienna, Austria
C.Cassady, Texas Children’s Hospital and Fetal Center, Houston, TX,USA
L.De Catte, Department of Obstetrics & Gynecology, University Hospitals Leuven, Leuven, Belgium
B.De Keersmaecker, Department of Obstetrics & Gynecology, University Hospitals Leuven, Leuven, Belgium
G.L.Fernandes, Fetal Medicine Unit, Department of Obstetrics, ABC Medicine University, Santo Andre, Brazil
P.Glanc, Departments of Radiology and Obstetrics & Gynecology, University of Toronto and Sunnybrook Research Institute, Obstetrical Ultrasound Center, Department of Medical Imaging, Body Division, Sunnybrook Health Sciences Centre, Toronto, Canada
L.F.Gonc¸alves, Fetal Imaging, William Beaumont Hospital, Royal Oak and Oakland University William Beaumont School of Medicine, Rochester, MI, USA
G.M.Gruber, Division of Anatomy, Center for Anatomy and Cell Biology, Medical University of Vienna, Vienna, Austria
S.Laifer-Narin, Division of Ultrasound and Fetal MRI, Columbia University Medical Center – New York Presbyterian Hospital, New York, NY, USA
W.Lee,Department of Obstetrics and Gynecology, Baylor College of Medicine and Texas Children’s Pavilion for Women, Houston, TX, USA
A.-E.Millischer, Radiodiagnostics Department, Hˆ opital Necker-Enfants Malades, Assistance Publique-H ˆopitaux de Paris, Universit´e Paris Descartes, Paris, France
M.Molho, Diagnostique Ante Natal, Service de Neuroradiologie, CHU Sud R´eunion, St Pierre, La R´eunion, France
J.Neelavalli, Department of Radiology, Wayne State University School of Medicine, Detroit, MI, USA
L.Platt, Department of Obstetrics and Gynecology, David Geffen School of Medicine, Los Angeles, CA, USA
D.Pugash,Department of Radiology, University of British Columbia and Department of Obstetrics and Gynecology, BC Women’s Hospital, Vancouver, Canada
P.Ramaekers, Prenatal Diagnosis, Department of Obstetrics and Gynecology, Ghent University Hospital, Ghent, Belgium
L.J.Salomon, Department of Obstetrics, Hˆopital Necker-Enfants Malades, Assistance Publique-Hoˆpitaux de Paris, Universit´e Paris Descartes, Paris, France
M.Sanz, Department of Obstetrics and Gynecology, Baylor College of Medicine and Texas Children’s Pavilion for Women, Houston, TX, USA
I.E.Timor-Tritsch, Division of Obstetrical & Gynecological Ultrasound, NYU School of Medicine, New York, NY, USA
B.Tutschek, Department of Obstetrics & Gynecology, Medical Faculty, Heinrich Heine University, D¨ usseldorf, Germany and Prenatal Zurich, Zu¨ rich, Switzerland
D.Twickler, University of Texas Southwestern Medical Center, Dallas, TX, USA
M.Weber, Division of Neuroradiology and Musculoskeletal Radiology, Department of Radiology, Medical University of Vienna, Vienna, Austria
R.Ximenes, Fetal Medicine Foundation Latin America, Centrus, Campinas, Brazil
N.Raine-Fenning, Department of Child Health, Obstetrics & Gynaecology, School of Medicine, University of Nottingham and Nurture Fertility, The Fertility Partnership, Nottingham, UK
*D. P. and G. M. contributed equally to this article.
Trích dẫn
These Guidelines should be cited as: ‘Prayer D, Malinger G, Brugger PC, Cassady C, De Catte L, De Keersmaecker B,
Fernandes GL, Glanc P, Gonc¸alves LF, Gruber GM, Laifer-Narin S, Lee W, Millischer A-E, Molho M, Neelavalli J, Platt L, Pugash D, Ramaekers P, Salomon LJ, Sanz M, Timor-Tritsch IE, Tutschek B, Twickler D, Weber M, Ximenes R, Raine-Fenning N.
ISUOG PracticeGuidelines: performance of fetalmagnetic resonance imaging. Ultrasound Obstet Gynecol 2017; 49: 671– 80.’
Tài liệu tham khảo
Hedrick HL, Flake AW, Crombleholme TM, Howell LJ, Johnson MP, Wilson RD, Adzick NS. History of fetal diagnosis and therapy: Children’s Hospital of Philadelphia experience. Fetal Diagn Ther 2003; 18: 65–82.
Jokhi RP, Whitby EH. Magnetic resonance imaging of the fetus. Dev Med Child Neurol 2011; 53: 18–28.
Malinger G, Lev D, Lerman-Sagie T. Is fetal magnetic resonance imaging superior to neurosonography for detection of brain anomalies? Ultrasound Obstet Gynecol 2002; 20: 317–321.
Sonographic examination of the fetal central nervous system: guidelines for performing the ‘basic examination’ and the ‘fetal neurosonogram’.Ultrasound Obstet Gynecol 2007; 29: 109–116.
Salomon LJ, Alfirevic Z, Berghella V, Bilardo C, Hernandez-Andrade E, Johnsen SL, Kalache K, Leung KY, Malinger G, Munoz H, Prefumo F, Toi A, Lee W. Practice guidelines for performance of the routine midtrimester fetal ultrasound scan. Ultrasound Obstet Gynecol 2011; 37: 116–126.
Jakab A, Pogledic I, Schwartz E, Gruber G, Mitter C, Brugger PC, Langs G, Schopf V, Kasprian G, Prayer D. Fetal cerebral magnetic resonance imaging beyond morphology. Semin Ultrasound CT MR 2015; 36: 465– 475.
Ray JG, Vermeulen MJ, Bharatha A, Montanera WJ, Park AL. Association between MRI exposure during pregnancy and fetal and childhood outcomes. JAMA 2016; 316: 952–961.
Bouyssi-Kobar M, du Plessis AJ, Robertson RL, Limperopoulos C. Fetal magnetic resonance imaging: exposure times and functional outcomes at preschool age. Pediatr Radiol 2015; 45: 1823–1830.
Victoria T, Jaramillo D, Roberts TP, Zarnow D, Johnson AM, Delgado J, Rubesova E, Vossough A. Fetal magnetic resonance imaging: jumping from 1.5 to 3 tesla (preliminary experience). Pediatr Radiol 2014; 44: 376– 386; quiz 373–375.
Patenaude Y, Pugash D, Lim K, Morin L, Bly S, Butt K, Cargill Y, Davies G, Denis N, Hazlitt G, Naud K, Ouellet A, Salem S. The use of magnetic resonance imaging in the obstetric patient. J Obstet Gynaecol Can 2014; 36: 349–363.
Cannie MM, Keyzer FD, Laere SV, Leus A, de Mey J, Fourneau C, Ridder FD, Cauteren TV, Willekens I, Jani JC. Potential heating effect in the gravid uterus by using 3-T MR imaging protocols: Experimental study in miniature pigs. Radiology 2016; 279: 754–761.
Garel C. MRI of the Fetal Brain: Normal Development and Cerebral Pathologies. Springer: Berlin, Heidelberg, 2004.
Reddy UM, Abuhamad AZ, Levine D, Saade GR. Fetal imaging: Executive summary of a Joint Eunice Kennedy Shriver National Institute of Child Health and Human Development, Society forMaternal-FetalMedicine, American Institute of Ultrasound in Medicine, American College of Obstetricians and Gynecologists, American College of Radiology, Society for Pediatric Radiology, and Society of Radiologists in Ultrasound Fetal Imaging Workshop. Am J Obstet Gynecol 2014; 210: 387–397.
Malinger G, Ben-Sira L, Lev D, Ben-Aroya Z, Kidron D, Lerman-Sagie T. Fetal brain imaging: a comparison between magnetic resonance imaging and dedicated neurosonography. Ultrasound Obstet Gynecol 2004; 23: 333–340.
Malinger G, Kidron D, Schreiber L, Ben-Sira L, Hoffmann C, Lev D, Lerman-Sagie T. Prenatal diagnosis of malformations of cortical development by dedicated neurosonography. Ultrasound Obstet Gynecol 2007; 29: 178–191.
Melchiorre K, Bhide A, Gika AD, Pilu G, Papageorghiou AT. Counseling in isolated mild fetal ventriculomegaly. Ultrasound Obstet Gynecol 2009; 34: 212–224.
Moutard ML, Kieffer V, Feingold J, Lewin F, Baron JM, Adamsbaum C, Gelot A, Isapof A, Kieffer F, de Villemeur TB. Isolated corpus callosum agenesis: a ten-year follow-up after prenatal diagnosis (how are the children without corpus callosum at 10 years of age?). Prenat Diagn 2012; 32: 277–283.
Guibaud L, Larroque A, Ville D, Sanlaville D, Till M, Gaucherand P, Pracros JP, des Portes V. Prenatal diagnosis of ‘isolated’ Dandy– Walker malformation: imaging findings and prenatal counselling. Prenat Diagn 2012; 32: 185–193.
Griffiths PD, Sharrack S, Chan KL, Bamfo J, Williams F, Kilby MD. Fetal brain injury in survivors of twin pregnancies complicated by demise of one twin as assessed by in utero MR imaging. Prenat Diagn 2015; 35: 583–591.
Jatzko B, Rittenschober-Bohm J, Mailath-Pokorny M, Worda C, Prayer D, Kasprian G, Worda K. Cerebral lesions at fetal magnetic resonance imaging and neurologic outcome after single fetal death in monochorionic twins. Twin Res Hum Genet 2015; 18: 606–612.
Twickler DM, Magee KP, Caire J, Zaretsky M, Fleckenstein JL, Ramus RM. Second-opinion magnetic resonance imaging for suspected fetal central nervous system abnormalities. Am J Obstet Gynecol 2003; 188: 492–496.
Shellock FG, Crues JV. MR procedures: biologic effects, safety, and patient care. Radiology 2004; 232: 635–652.
Salomon LJ, Alfirevic Z, Bilardo CM, Chalouhi GE, Ghi T, Kagan KO, Lau TK, Papageorghiou AT, Raine-Fenning NJ, Stirnemann J, Suresh S, Tabor A, Timor-Tritsch IE, Toi A, Yeo G. ISUOG practice guidelines: performance of first-trimester fetal ultrasound scan. Ultrasound Obstet Gynecol 2013; 41: 102–113.
Kienzl D, Berger-Kulemann V, Kasprian G, Brugger PC, Weber M, Bettelheim D, Pusch F, Prayer D. Risk of inferior vena cava compression syndrome during fetal MRI in the supine position – a retrospective analysis. J Perinat Med 2014; 42: 301–306.
LeithnerK, PrayerD, Porstner E,Kapusta ND, Stammler-Safar M, Krampl-Bettelheim E, Hilger E. Psychological reactions related to fetal magnetic resonance imaging: a follow-up study. J Perinat Med 2013; 41: 273–276.
Brugger PC, Stuhr F, Lindner C, Prayer D. Methods of fetal MR: beyond T2-weighted imaging. Eur J Radiol 2006; 57: 172–181.
Asenbaum U, Brugger PC, Woitek R, Furtner J, Prayer D. [Indications and technique of fetal magnetic resonance imaging]. Radiologe 2013; 53: 109–115.
Prayer D, Brugger PC, Kasprian G, Witzani L, Helmer H, Dietrich W, Eppel W, Langer M. MRI of fetal acquired brain lesions. Eur J Radiol 2006; 57: 233–249.
Weidner M, Hagelstein C, Debus A, Walleyo A, Weiss C, Schoenberg SO, Schaible T, Busing KA, Kehl S, Neff KW. MRI-based ratio of fetal lung volume to fetal body volume as a new prognostic marker in congenital diaphragmatic hernia. AJR Am J Roentgenol 2014; 202: 1330–1336.
Zamora IJ, Sheikh F, Cassady CI, Olutoye OO, Mehollin-Ray AR, Ruano R, Lee TC, Welty SE, Belfort MA, Ethun CG, Kim ME, Cass DL. Fetal MRI lung volumes are predictive of perinatal outcomes in fetuses with congenital lung masses. J Pediatr Surg 2014; 49: 853–858; discussion 858.
Yagel S, Cohen SM, Porat S, Daum H, Lipschuetz M, Amsalem H, Messing B, Valsky DV. Detailed transabdominal fetal anatomic scanning in the late first trimester versus the early second trimester of pregnancy. J Ultrasound Med 2015; 34: 143–149.