(Ban hành kèm theo Quyết định số 4067/QĐ-BYT ngày 24 tháng 08 năm 2021 của Bộ trưởng Bộ Y tế)
Danh mục chữ viết tắt
1HP Phác đồ 1 tháng isoniazid và rifapentine, uống hàng ngày
3HP Phác đồ 3 tháng isoniazid và rifapentine, uống 1 lần mỗi tuần
3HR Phác đồ 3 tháng isoniazid và rifampicin, uống hàng ngày
4R Phác đồ 4 tháng rifampicin uống hàng ngày
6H Phác đồ 6 tháng isoniazid uống hàng ngày
6L Phác đồ 6 tháng levofloxacin uống hàng ngày
ARV Antiretroviral (Thuốc kháng HIV)
CRP C-reactive protein (Xét nghiệm đo nồng độ protein phản ứng viêm C)
DTG Dolutegravir
ĐT Điều trị
EFV Efavirenz
HIV Human Immunodeficiency Virus (Vi rút gây suy giảm miễn dịch)
LF-LAM Lateral flow lipoarabinomannan assay (Xét nghiệm tìm lipoarabinomannan bằng phương pháp dòng bên)
MTB/RIF Mycobacterium Tuberculosis/Rifampicin
NVP Nevirapine
NTCH Nhiễm trùng cơ hội
RAL Raltegravir
TAF Tenofovir alafenamide
TDF Tenofovir disoproxil fumarate
XN SHPT Xét nghiệm bằng phương pháp sinh học phân tử
Chương i. quy định chung
Phạm vi điều chỉnh
Quyết định này hướng dẫn việc thực hiện phát hiện tích cực bệnh lao và điều trị lao tiềm ẩn ở người nhiễm HIV.
Đối tượng áp dụng
Hướng dẫn này áp dụng đối với các cơ sở y tế, các đơn vị, tổ chức cung cấp dịch vụ dự phòng, chăm sóc và điều trị người nhiễm HIV, bao gồm cơ sở điều trị bệnh lao.
Một số khái niệm và thuật ngữ
Bệnh lao (Lao hoạt động); Là một bệnh truyền nhiễm do vi khuẩn lao Mycobacterium tuberculosis (MTB) gây nên. Bệnh lao có thể gặp ở tất cả các bộ phận của cơ thể, trong đó lao phổi là thể lao phổ biến nhất và là nguồn lây chính cho người xung quanh.
Lao tiềm ẩn: Là tình trạng cơ thể đáp ứng miễn dịch với kháng nguyên của vi khuẩn lao nhưng không có các triệu chứng lâm sàng hoặc cận lâm sàng của bệnh lao hoạt động.
Điều trị lao tiềm ẩn: là việc sử dụng thuốc điều trị cho người có nguy cơ cao mắc bệnh lao nhằm giảm nguy cơ tiến triển thành bệnh lao. Điều trị lao tiềm ẩn còn được gọi là điều trị dự phòng lao.
Sàng lọc lao bằng triệu chứng (gọi tắt là sàng lọc lao): Là việc hỏi triệu chứng bệnh lao và tiền sử tiếp xúc với người bệnh lao ở người nhiễm HIV tùy theo độ tuổi của người bệnh, cụ thể:
Đối với người từ đủ 10 tuổi trở lên, hỏi 4 triệu chứng gồm sốt, ho, sụt cân và ra mồ hôi ban đêm.
Đối với người dưới 10 tuổi, hỏi 3 triệu chứng gồm sốt, ho, không tăng cân hoặc nhẹ cân so với độ tuổi hoặc sụt cân trên 5% trọng lượng cơ thể trong lần khám gần nhất hoặc đường cong tăng trưởng đi ngang và tiền sử có tiếp xúc với người bệnh lao.
Sàng lọc lao dương tính được xác định khi người bệnh có ít nhất một triệu chứng trong số 04 triệu chứng được hỏi hoặc có tiền sử tiếp xúc với người bệnh lao đối với trẻ dưới 10 tuổi. Sàng lọc lao âm tính được xác định khi người bệnh không có bất kỳ triệu chứng nào hoặc không có tiền sử tiếp xúc với người bệnh lao đối với trẻ dưới 10 tuổi.
Xét nghiệm bằng phương pháp sinh học phân tử (XN SHPT): Là các xét nghiệm sử dụng kỹ thuật sinh học phân tử để chẩn đoán lao và lao kháng thuốc như Xpert MTB/RIF và Xpert Ultra. Các xét nghiệm này có độ nhạy và độ đặc hiệu cao so với phương pháp soi trực tiếp tìm vi khuẩn lao.
Xét nghiệm đo nồng độ protein phản ứng C (CRP): Là xét nghiệm đo lường phản ứng viêm thông qua việc xác định nồng độ protein phản ứng C trong máu. Xét nghiệm CRP dương tính khi nồng độ >5mg/L. Xét nghiệm CRP âm tính khi nồng độ ≤ 5mg/L.
Xét nghiệm LF-LAM tìm lipoarabinomannan: Là xét nghiệm phát hiện kháng nguyên lipoarabinomannan của vi khuẩn lao trong nước tiểu, hỗ trợ chẩn đoán lao nhanh ở người nhiễm HIV.
Người lớn và vị thành niên: Là người từ đủ 10 tuổi trở lên.
Trẻ em: Là người dưới 10 tuổi.
Bệnh HIV tiến triển: Được xác định khi người lớn, vị thành niên và trẻ trên 5 tuổi nhiễm HIV có số CD4
Chương ii. hướng dẫn phát hiện tích cực bệnh lao
Phát hiện tích cực bệnh lao ở người nhiễm HIV được cơ sở y tế thực hiện định kỳ nhằm hỗ trợ chẩn đoán sớm bệnh lao ở người nhiễm HIV và điều trị lao tiềm ẩn cho người nhiễm HIV không mắc bệnh lao.
Phát hiện tích cực bệnh lao ở người nhiễm HIV được thực hiện thông qua việc khám bệnh, sàng lọc lao bằng triệu chứng và có thể kết hợp với các xét nghiệm kỹ thuật cận lâm sàng bao gồm:
Xét nghiệm CRP;
Chụp X – quang ngực;
Xét nghiệm LF-LAM nước tiểu;
Xét nghiệm Xpert MTB/RIF, Xpert Ultra hoặc các xét nghiệm SHPT khác.
Quy trình phát hiện tích cực bệnh lao ở người nhiễm HIV được thực hiện tùy thuộc vào việc phân loại các nhóm người nhiễm HIV, cụ thể như sau:
Người lớn và vị thành niên điều trị ngoại trú chưa điều trị ARV, điều trị lại hoặc thất bại điều trị ARV.
Người lớn và vị thành niên đang điều trị ARV ngoại trú
Trẻ em điều trị ngoại trú.
Người lớn, vị thành niên và trẻ em điều trị nội trú.
A. phát hiện tích cực bệnh lao ở người nhiễm hiv điều trị ngoại trú
Người lớn và vị thành niên chưa điều trị ARV, điều trị lại hoặc thất bại điều trị
Người nhiễm HIV chưa điều trị thuốc ARV, điều trị lại hoặc thất bại điều trị ARV có nguy cơ cao mắc lao mới hoặc lao tái phát do hệ miễn dịch bị suy giảm, có nguy cơ tử vong cao. Vì vậy, cần áp dụng chiến lược phát hiện lao tích cực có độ nhạy và độ đặc hiệu cao.
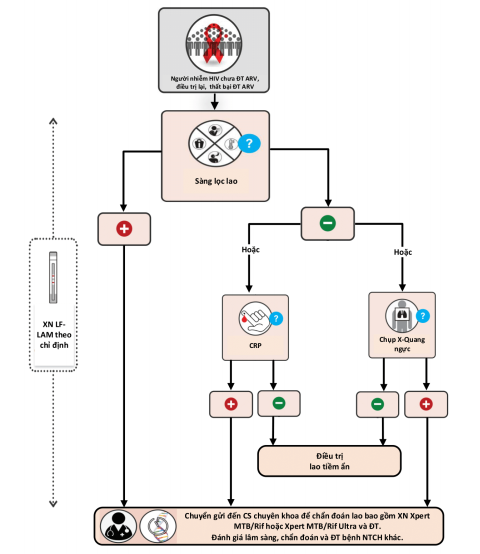
Quy trình thực hiện: Chi tiết tại Sơ đồ 1, cụ thể như sau:
Sàng lọc lao tại thời điểm đánh giá bắt đầu điều trị hoặc điều trị lại thuốc ARV hoặc thất bại điều trị.
Chỉ định xét nghiệm CRP hoặc chụp X-quang ngực đối với người bệnh có sàng lọc lao âm tính.
Chuyển mẫu bệnh phẩm hoặc người bệnh đến cơ sở điều trị lao để chẩn đoán lao bằng xét nghiệm sinh học phân tử (Xpert MTB/RIF, Xpert Ultra) hoặc các xét nghiệm chẩn đoán lao khác đối với các trường hợp sàng lọc lao dương tính hoặc xét nghiệm CRP dương tính hoặc khi X-quang ngực có hình ảnh bất thường. Hội chẩn với các bác sĩ chuyên khoa lao, chẩn đoán phân biệt và điều trị các bệnh nhiễm trùng cơ hội khác (nếu có).
Sơ đồ 1: Phát hiện tích cực bệnh lao cho người lớn và vị thành niên nhiễm HIV quản lý ngoại trú chưa điều trị ARV, thất bại điều trị hoặc điều trị lại
Lưu ý:
Ngoài xét nghiệm sinh học phân tử, có thể sử dụng xét nghiệm LF-LAM nước tiểu hỗ trợ chẩn đoán lao nhanh ở người nhiễm HIV đối với người bệnh có sàng lọc lao dương tính hoặc có tình trạng nặng hoặc khi CD4
Trường hợp XN LF-LAM dương tính: có thể điều trị bệnh lao ngay nhưng vẫn cần chỉ định XN SHPT như Xpert MTB/RIF hoặc Ultra và/hoặc các xét nghiệm chẩn đoán khác để khẳng định mắc bệnh lao.
Trường hợp XN LF-LAM âm tính: chưa loại trừ bệnh lao, cần kết hợp đánh giá tình trạng lâm sàng và chỉ định XN SHPT như Xpert MTB/RIF hoặc Ultra và/hoặc các xét nghiệm chẩn đoán khác để khẳng định.
Xử trí sau khi xác định hoặc loại trừ bệnh lao:
Trường hợp người bệnh được chẩn đoán mắc bệnh lao: Điều trị bệnh lao trước, điều trị thuốc ARV trong vòng 2 tuần sau khi bắt đầu điều trị lao, không phụ thuộc số lượng tế bào CD4. Trường hợp người bệnh có lao màng não, điều trị ARV trong vòng 4-8 tuần sau khi bắt đầu điều trị lao.
Trường hợp người bệnh có sàng lọc lao dương tính và không có các triệu chứng nghi ngờ viêm màng não, có thể điều trị thuốc ARV ngay nhưng cần theo dõi chặt chẽ, đồng thời thực hiện ngay các xét nghiệm, kỹ thuật chẩn đoán bệnh lao trong vòng 7 ngày. Trường hợp người bệnh được chẩn đoán bệnh lao sau đó, tiến hành điều trị lao đồng thời tiếp tục điều trị thuốc ARV; điều chỉnh phác đồ điều trị ARV nếu cần, tránh tương tác giữa các thuốc ARV và thuốc chống lao.
Không điều trị thuốc ARV ngay ở các trường hợp có triệu chứng nghi ngờ viêm màng não, thực hiện ngay các xét nghiệm cần thiết khác để chẩn đoán viêm màng não.
Trường hợp người bệnh có kết quả X-quang ngực bình thường hoặc xét nghiệm CRP âm tính hoặc được loại trừ mắc bệnh lao; hoặc sàng lọc lao âm tính nhưng không thực hiện được chụp X-quang ngực hoặc xét nghiệm CRP: điều trị thuốc ARV và điều trị lao tiềm ẩn; lựa chọn phác đồ điều trị lao tiềm ẩn phù hợp tránh tương tác thuốc với phác đồ ARV được chỉ định.
Người lớn và vị thành niên đang điều trị thuốc ARV
Người lớn và vị thành niên nhiễm HIV ngoại trú đang điều trị thuốc ARV thường đạt được ức chế vi rút và có tình trạng miễn dịch được phục hồi. Người nhiễm HIV trong nhóm này có nguy cơ mắc mới hoặc tái phát bệnh lao thấp hơn người nhiễm HIV chưa điều trị ARV, người thất bại điều trị ARV hoặc điều trị ARV lại sau bỏ trị, nhưng vẫn cần được phát hiện tích cực bệnh lao và điều trị lao tiềm ẩn sớm để giảm thiểu nguy cơ bệnh tật và tử vong do lao.
Thời điểm thực hiện phát hiện tích cực bệnh lao ở nhóm người bệnh này như sau:
Thường quy khi người bệnh đến khám và lĩnh thuốc ARV.
Thực hiện định kỳ hằng năm.
Thường quy khi người bệnh đến khám và lĩnh thuốc
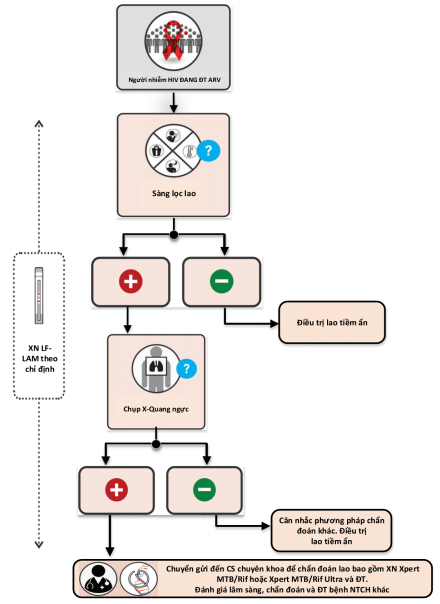
Quy trình thực hiện: chi tiết tại Sơ đồ 2, cụ thể như sau:
Sàng lọc lao.
Chỉ định chụp X-quang ngực đối với người bệnh có sàng lọc lao dương tính.
Chuyển mẫu bệnh phẩm hoặc người bệnh đến cơ sở điều trị lao để chẩn đoán lao bằng xét nghiệm sinh học phân tử (Xpert MTB/RIF, Xpert Ultra) hoặc các xét nghiệm chẩn đoán lao khác đối với các trường hợp kết quả X-quang ngực có hình ảnh bất thường. Có thể sử dụng xét nghiệm LF-LAM nước tiểu như hướng dẫn tại điểm 3. mục I phần A chương này. Hội chẩn với bác sĩ chuyên khoa lao, chẩn đoán phân biệt và điều trị các bệnh nhiễm trùng cơ hội khác (nếu có).
Sơ đồ 2: Phát hiện tích cực bệnh lao thường quy cho người lớn và vị thành niên nhiễm HIV đang điều trị thuốc ARV ngoại trú.
Xử trí sau khi xác định hoặc loại trừ bệnh lao:
Trường hợp người bệnh được chẩn đoán mắc bệnh lao: Chỉ định điều trị bệnh lao; điều chỉnh phác đồ điều trị ARV nếu cần để tránh tương tác giữa các thuốc ARV và thuốc chống lao.
Trường hợp người bệnh được loại trừ mắc bệnh lao hoặc sàng lọc lao âm tính hoặc X-quang ngực có hình ảnh bình thường: đánh giá tiêu chí điều trị lao tiềm ẩn; điều trị lao tiềm ẩn nếu đủ tiêu chuẩn; lựa chọn phác đồ điều trị lao tiềm ẩn phù hợp tránh các tương tác thuốc với phác đồ thuốc ARV người bệnh đang điều trị.
Thực hiện định kỳ hằng năm
Định kỳ hằng năm, người nhiễm HIV đang điều trị thuốc ARV cần được phát hiện tích cực bệnh lao thông qua việc kết hợp sàng lọc lao với chụp X-quang ngực. Điều này có thể thực hiện tại thời điểm làm xét nghiệm tải lượng HIV hoặc các xét nghiệm định kỳ khác.
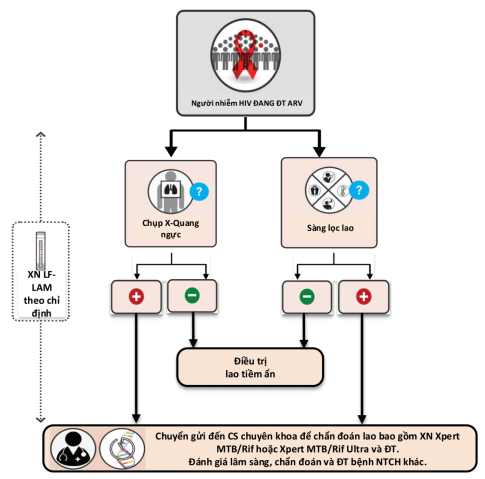
Quy trình thực hiện: Chi tiết tại Sơ đồ 3, cụ thể như sau:
Sơ đồ 3. Phát hiện tích cực bệnh lao định kỳ hằng năm cho người lớn và vị thành niên nhiễm HIV đang điều trị ARV ngoại trú
Sàng lọc lao và chụp X-quang ngực.
Chuyển mẫu bệnh phẩm hoặc người bệnh đến cơ sở điều trị lao đề chẩn đoán lao bằng xét nghiệm sinh học phân tử (Xpert MTB/RIF, Xpert Ultra) hoặc các xét nghiệm chẩn đoán lao khác đối với các trường hợp kết quả X-quang ngực có hình ảnh bất thường hoặc sàng lọc lao dương tính. Có thể sử dụng xét nghiệm LF-LAM nước tiểu như hướng dẫn tại điểm 3 mục I phần A chương này. Hội chẩn với các bác sĩ chuyên khoa lao, chẩn đoán phân biệt và điều trị các bệnh nhiễm trùng cơ hội khác (nếu có).
Xử trí sau khi xác định hoặc loại trừ bệnh lao:
Trường hợp người bệnh được chẩn đoán mắc bệnh lao: Chỉ định điều trị bệnh lao; điều chỉnh phác đồ điều trị ARV nếu cần để tránh tương tác giữa các thuốc ARV và thuốc chống lao.
Trường hợp người bệnh được loại trừ mắc bệnh lao hoặc kết quả sàng lọc lao âm tính và X -quang ngực có hình ảnh bình thường: đánh giá tiêu chí điều trị lao tiềm ẩn; điều trị lao tiềm ẩn nếu đủ tiêu chuẩn; lựa chọn phác đồ điều trị lao tiềm ẩn phù hợp tránh các tương tác thuốc với phác đồ ARV người bệnh đang điều trị.
Trẻ em
Trẻ nhiễm HIV có thể tiến triển nhanh tới tình trạng bệnh nặng và tử vong nếu bị bỏ lỡ chẩn đoán lao.
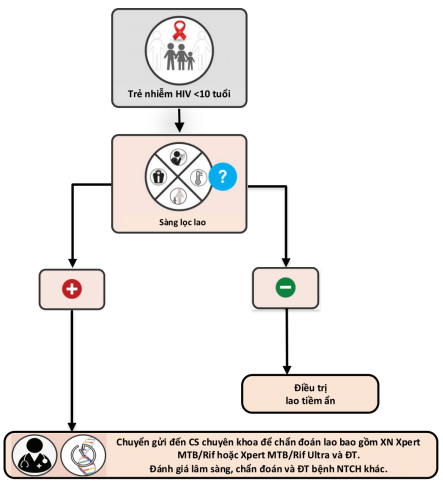
Quy trình thực hiện chi tiết tại Sơ đồ 4, cụ thể:
Sàng lọc lao bằng hỏi triệu chứng và tiền sử tiếp xúc người bị bệnh lao.
Chuyển mẫu bệnh phẩm hoặc trẻ đến cơ sở điều trị lao để chẩn đoán lao bằng xét nghiệm sinh học phân tử (Xpert MTB/RIF, Xpert Ultra) hoặc các xét nghiệm chẩn đoán lao khác đối với các trường hợp có kết quả sàng lọc lao dương tính.
Lưu ý: Trẻ có bệnh HIV tiến triển (xem định nghĩa ở mục 3, chương 1) có thể sử dụng xét nghiệm LF-LAM nước tiểu hỗ trợ chẩn đoán lao như hướng dẫn tại điểm 3. mục I phần A chương này. Hội chẩn với các bác sĩ chuyên khoa lao, chẩn đoán phân biệt và điều trị các bệnh nhiễm trùng cơ hội khác (nếu có).
Sơ đồ 4: Phát hiện tích cực bệnh lao ở trẻ nhiễm HIV dưới 10 tuổi điều trị ngoại trú
Xử trí sau khi xác định hoặc loại trừ bệnh lao:
Trường hợp trẻ chưa điều trị thuốc ARV, điều trị lại hoặc thất bại điều trị:
Trường hợp trẻ được chẩn đoán mắc bệnh lao: Điều trị bệnh lao trước, điều trị thuốc ARV trong vòng 2 tuần sau khi bắt đầu điều trị lao, không phụ thuộc số lượng tế bào CD4. Trường hợp trẻ có lao màng não, điều trị ARV trong vòng 4-8 tuần sau khi bắt đầu điều trị lao.
Trường hợp trẻ có sàng lọc lao dương tính và không có triệu chứng nghi ngờ viêm màng não: có thể điều trị thuốc ARV ngay nhưng cần theo dõi chặt chẽ và đồng thời thực hiện ngay các xét nghiệm, kỹ thuật chẩn đoán bệnh lao trong vòng 7 ngày. Trường hợp trẻ được chẩn đoán bệnh lao sau đó, tiến hành điều trị lao đồng thời tiếp tục điều trị thuốc ARV; điều chỉnh phác đồ điều trị ARV nếu cần, tránh tương tác giữa các thuốc ARV và thuốc chống lao.
Không điều trị thuốc ARV ngay ở các trường hợp có triệu chứng nghi ngờ viêm màng não, thực hiện ngay các xét nghiệm cần thiết khác để chẩn đoán viêm màng não.
Trường hợp trẻ có sàng lọc lao âm tính hoặc loại trừ mắc bệnh lao: Điều trị thuốc ARV và điều trị lao tiềm ẩn. Lựa chọn phác đồ điều trị lao tiềm ẩn phù hợp, không tương tác thuốc với phác đồ thuốc ARV.
Trường hợp trẻ đang điều trị thuốc ARV:
Đánh giá tiêu chí điều trị lao tiềm ẩn và thực hiện điều trị lao tiềm ẩn đối với trẻ có sàng lọc lao âm tính.
Điều trị lao nếu trẻ được chẩn đoán mắc bệnh lao.
B. phát hiện tích cực bệnh lao ở người nhiễm hiv điều trị nội trú
Người nhiễm HIV điều trị nội trú thường ở giai đoạn bệnh nặng, mắc nhiễm trùng cơ hội, trong đó có bệnh lao. Do đó, người bệnh cần được sàng lọc lao; đánh giá tình trạng lâm sàng và số lượng tế bào CD4 để áp dụng các biện pháp phát hiện lao tích cực phù hợp.
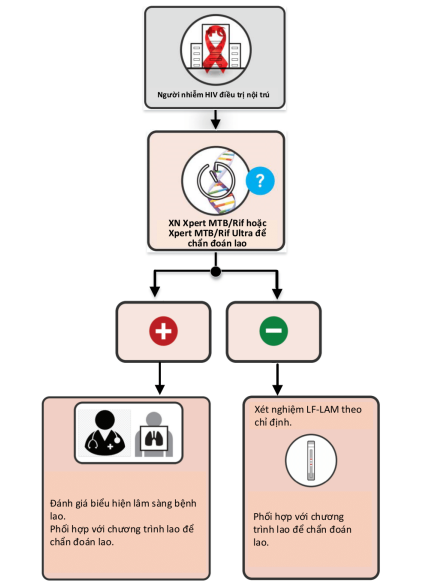
Quy trình thực hiện: Chi tiết tại Sơ đồ 5, cụ thể:
Chuyển mẫu bệnh phẩm của người bệnh đến cơ sở chẩn đoán lao bằng xét nghiệm sinh học phân tử (Xpert MTB/RIF, Xpert Ultra) hoặc các xét nghiệm chẩn đoán lao khác.
Trường hợp kết quả xét nghiệm SHPT dương tính: Phối hợp với cơ sở điều trị lao thực hiện các bước tiếp theo để chẩn đoán xác định bệnh lao.
Trường hợp kết quả xét nghiệm SHPT âm tính: Thực hiện xét nghiệm nước tiểu LF-LAM nếu người bệnh có triệu chứng và dấu hiệu của bệnh lao hoặc ở tình trạng nặng (nhiệt độ >39°c, nhịp thở >30 lần/phút, nhịp tim >120 lần/phút) hoặc có CD4
Đánh giá tiêu chí chỉ định điều trị lao tiềm ẩn và thực hiện điều trị lao tiềm ẩn đối với người bệnh đã được loại trừ mắc bệnh lao.
Sơ đồ: Phát hiện tích cực bệnh lao ở người nhiễm HIV điều trị nội trú
Chương iii. điều trị lao tiềm ẩn ở người nhiễm hiv
Điều trị lao tiềm ẩn ở người nhiễm HIV làm giảm 33-64% nguy cơ mắc bệnh lao. Khi người nhiễm HIV điều trị thuốc ARV kết hợp với điều trị lao tiềm ẩn sẽ giảm 80-95% nguy cơ mắc bệnh lao. Điều trị lao tiềm ẩn sớm góp phần giảm tỷ lệ tử vong trong nhóm người nhiễm HIV tới 37% không phụ thuộc vào tình trạng điều trị thuốc ARV.
Điều trị lao tiềm ẩn được chỉ định cho người nhiễm HIV chưa điều trị ARV hoặc đang điều trị ARV đã loại trừ mắc bệnh lao và thuộc một trong các nhóm sau:
Người lớn và trẻ từ 12 tháng tuổi trở lên.
Trẻ dưới 12 tháng tuổi có tiền sử tiếp xúc với người bệnh bị bệnh lao phổi.
Trẻ em đã hoàn thành điều trị bệnh lao.
Chuẩn bị trước điều trị lao tiềm ẩn
Khám bệnh và khai thác tiền sử:
Hỏi tiền sử dị ứng với thuốc điều trị lao, lạm dụng đồ uống có cồn, thuốc lá…
Khám, phát hiện các bệnh đồng nhiễm, đặc biệt là bệnh lý viêm gan.
Các bệnh lý thần kinh ngoại vi.
Đánh giá tình trạng mang thai.
Xét nghiệm chức năng gan
Xét nghiệm chức năng gan trước khi điều trị lao tiềm ẩn.
Nếu men gan (ALT, AST) tăng từ 3 đến
Lựa chọn phác đồ điều trị lao tiềm ẩn
Việc lựa chọn phác đồ lao tiềm ẩn cho người nhiễm HIV căn cứ sự sẵn có của thuốc, cân nhắc độ tuổi, tính an toàn, tương tác thuốc và tuân thủ điều trị của người bệnh.
Khi lựa chọn phác đồ điều trị lao tiềm ẩn, cần ưu tiên hiệu quả của điều trị thuốc ARV, tránh các phác đồ có tương tác với thuốc ARV và các thuốc khác mà người bệnh đang sử dụng. Nếu người bệnh đang điều trị thuốc ARV ổn định, cân nhắc kỹ giữa lợi ích và nguy cơ của việc thay đổi phác đồ ARV do việc có thể không kiểm soát được sự nhân lên của HIV hoặc ảnh hưởng đến tuân thủ điều trị của người bệnh khi thay đổi phác đồ ARV.
Hỏi, xác định các thuốc người bệnh đang sử dụng để đánh giá khả năng tương tác giữa các thuốc điều trị lao tiềm ẩn với thuốc điều trị các bệnh lý khác của người bệnh (xem tương tác thuốc và chống chỉ định của từng phác đồ điều trị lao tiềm ẩn cụ thể).
Hỏi, xác định việc sử dụng thuốc nội tiết tránh thai ở người bệnh nữ. Tư vấn người bệnh lựa chọn biện pháp tránh thai cơ học trong thời gian điều trị lao tiềm ẩn nếu có tương tác thuốc để tránh mang thai ngoài ý muốn.
Tư vấn điều trị
Giải thích cho người bệnh về việc đủ tiêu chuẩn điều trị lao tiềm ẩn; tư vấn, cung cấp thông tin cho người bệnh và người nhà người bệnh một số thông điệp quan trọng về điều trị lao tiềm ẩn như sau:
Lợi ích của điều trị lao tiềm ẩn trong giảm nguy cơ mắc bệnh lao của người bệnh, giảm lây nhiễm bệnh lao trong gia đình và cộng đồng.
Phác đồ, liệu trình điều trị, cách uống thuốc, lịch theo dõi và cấp thuốc điều trị lao tiềm ẩn; người bệnh cần uống đủ liệu trình, đúng liều lượng để đảm bảo hiệu quả điều trị.
Các tác dụng không mong muốn của thuốc có thể gặp trong quá trình điều trị và biện pháp xử trí.
Các triệu chứng gợi ý mắc bệnh lao: ho, sốt, sụt cân, ra mồ hôi đêm; người bệnh điều trị lao tiềm ẩn cần đến ngay cơ sở y tế để khám, chẩn đoán bệnh lao khi có bất cứ triệu chứng nào trong 04 triệu chứng này.
Điều trị lao tiềm ẩn dùng ít thuốc hơn và thời gian ngắn hơn so với điều trị bệnh lao. Việc bỏ trị, không tuân thủ điều trị sẽ dẫn đến nguy cơ mắc bệnh lao như người chưa uống thuốc và phải điều trị lại từ đầu.
Hướng dẫn cho người nhà hoặc người hỗ trợ điều trị cách giám sát và hỗ trợ người bệnh uống thuốc.
Hướng dẫn người bệnh/người nhà người bệnh liên hệ với cơ sở điều trị ngay khi người bệnh nhớ ra việc quên uống thuốc để được hướng dẫn xử trí kịp thời, phù hợp.
Các phác đồ điều trị lao tiềm ẩn
Các phác đồ điều trị lao tiềm ẩn cho người nhiễm HIV được tổng hợp tại Phụ lục 1.
Phác đồ 6H
Phác đồ: Điều trị hằng ngày bằng isoniazid (INH hoặc H) trong 6 tháng. Phác đồ này áp dụng đối với cả người lớn, vị thành niên và trẻ dưới 10 tuổi.
Liều lượng INH
Người ≥ 10 tuổi: 5mg/kg cân nặng/ ngày, tối đa 300mg/ngày
Trẻ 10mg/kg/ngày (khoảng dao động: 7-15mg/kg/ngày), tối đa 300 mg/ngày
|
Cân nặng (kg) |
Số viên nén INH hàm lượng 50mg/viên |
Số viên nén INH hàm lượng 100mg/viên |
Tổng liều (mg) |
|
≤5 |
1 viên |
½ viên |
50 |
|
5.1 -9.9 |
2 viên |
1 viên |
100 |
|
10- 13.9 |
3 viên |
1 ½ viên |
150 |
|
14- 19.9 |
4 viên |
2 viên |
200 |
|
20 – 24.9 |
5 viên |
2 ½ viên |
250 |
|
≥25 |
6 viên |
3 viên |
300 |
Nên uống INH lúc đói để thuốc hấp thu tốt hơn và uống cùng với vitamin B6.
Liều vitamine B6 cho trẻ em và người lớn: 25mg/ngày.
Chống chỉ định
Người bệnh có tiền sử dị ứng với INH (ví dụ: tiền sử bị sốt, phát ban hoặc viêm gan do điều trị bằng INH) hoặc quá mẫn nặng khi dùng phác đồ có INH (ví dụ: tụt huyết áp, giảm tiểu cầu, co thắt phế quản nặng).
Người có tiền sử tiếp xúc với người mắc bệnh lao có nghi ngờ hoặc khẳng định kháng rifampicin hoặc kháng isoniazide.
Viêm gan tiến triển, xơ gan, nghiện rượu nặng: người bệnh có các triệu chứng lâm sàng của viêm gan (mệt mỏi, biếng ăn, nước tiểu sẫm mầu, đau bụng, nôn, buồn nôn, vàng da) và/hoặc có tăng men gan ALT ≥ 5 lần chỉ số bình thường.
Bệnh lý thần kinh ngoại biên: người bệnh có cảm giác kim châm, tê bì, yếu chi hoặc có cảm giác đau bỏng rát ở các chi. Trì hoãn điều trị dự phòng INH cho đến khi người bệnh được điều trị bệnh lý thần kinh ngoại biên ổn định.
Tương tác thuốc:
Tương tác thuốc giữa thuốc isoniazid với các thuốc khác được tổng hợp tại Phụ lục 2.
Phác đồ 3HP
Phác đồ: Điều trị hằng tuần bằng isoniazid (H) và rifapentine (P) trong thời gian 12 tuần (12 liều) cho người lớn và trẻ em từ 2 tuổi trở lên.
Liều lượng:
|
Người 2-14 tuổia |
Số viên thuốc uống theo cân nặng |
||||
|
10-15 kg |
16-23 kg |
24-30 kg |
31-34 kg |
>34kg |
|
|
Isoniazid (viên 100 mgb) |
3 |
5 |
6 |
7 |
7 |
|
Rifapentine (viên 150 mg) |
2 |
3 |
4 |
5 |
5 |
|
Isoniazid + rifapentine (viên phối hợp: 150mg/150mgc) |
2 |
3 |
4 |
5 |
5 |
|
Người >14 tuổia |
30-35 kg |
36-45 kg |
46-55 kg |
56-70 kg |
>70kg |
|
Isoniazid (viên 300 mg) |
3 |
3 |
3 |
3 |
3 |
|
Rifapentine (viên 150 mg) |
6 |
6 |
6 |
6 |
6 |
|
Isoniazid + rifapentine (viên phối hợp: 300mg/300mgc) |
3 |
3 |
3 |
3 |
3 |
aLiều lượng có thể khác nhau ở người lớn và trẻ em theo các khoảng cân nặng trùng nhau
bCó thể sử dụng viên 300mg để giảm số viên thuốc uống hàng ngày
cDạng viên phối hợp sẽ có trong tương lai gần
Liều tối đa/ tuần: Rifapentine: 900 mg.
Isoniazid: 900 mg
Liều vitamine B6: 25mg/ngày.
Nồng độ đỉnh của rifapentine tăng khi uống cùng thức ăn.
Lưu ý:
Đối với phác đồ 3HP:
Các liều thuốc tốt nhất nên dùng cách nhau 7 ngày (hàng tuần); khoảng cách tối thiểu giữa 2 liều thuốc không được dưới 72 giờ. Trong vòng 18 ngày số liều thuốc tối đa được uống là 3 liều.
Một số tác dụng không mong muốn: hội chứng giả cúm (sốt, đau đầu, chóng mặt, buồn nôn, đau cơ và đau xương, nổi mẩn, ngứa, mắt đỏ, các triệu chứng này thường xuất hiện sau khi bệnh nhân uống liều thuốc thứ 3 hoặc thứ 4 và thường xuất hiện 4 giờ sau khi uống thuốc), phản ứng quá mẫn, rối loạn tiêu hóa, các dịch cơ thể có màu cam, phát ban, viêm gan nhiễm độc (ít gặp).
Chống chỉ định
Người có tiền sử dị ứng với INH hoặc rifapentine (ví dụ: tiền sử bị sốt, phát ban hoặc viêm gan) hoặc quá mẫn nặng khi dùng phác đồ có INH và rifapentine (ví dụ: tụt huyết áp, giảm tiểu cầu, co thắt phế quản nặng).
Người có tiền sử tiếp xúc với người mắc bệnh lao nghi ngờ hoặc khẳng định kháng rifampicin hoặc isoniazide.
Phụ nữ mang thai hoặc dự định mang thai trong thời gian điều trị.
Bệnh gan cấp hoặc mạn tính có tăng men gan hoặc có bằng chứng rối loạn chức năng gan như vàng da… hoặc có tiền sử tổn thương gan do rifampicin hoặc rifapentine hoặc isoniazid.
Viêm đa dây thần kinh.
Tương tác thuốc
Phác đồ 3HP có thể sử dụng an toàn với phác đồ ARV có tenoforvir disoproxil fumarate (TDF) và efavirenz (EFV); không cần điều chỉnh liều dolutegravir (DTG) và raltegravir (RAL) ở người lớn khi dùng cùng phác đồ 3HP.
Không sử dụng đồng thời thuốc ức chế men protease (Pls), nevirapine (NVP) hoặc tenofovir alafenamide (TAF) khi điều trị phác đồ 3HP.
Rifapentine có thể làm giảm tác dụng của các thuốc tránh thai, người bệnh nên được tư vấn sử dụng các biện pháp tránh thai phù hợp.
Tham khảo các tương tác thuốc khác ở Phụ lục 2.
Phác đồ 1HP
Phác đồ: Điều trị hằng ngày bằng isoniazid (H) và rifapentine (P) trong thời gian 01 tháng (28 liều thuốc) cho người lớn và trẻ em từ 13 tuổi trở lên.
Lưu ý: Khuyến cáo sử dụng phác đồ này trong một số trường hợp đặc biệt cần kết thúc điều trị lao tiềm ẩn trong thời gian ngắn (ví dụ: người nhiễm HIV trong các trại tạm giam, người chuẩn bị ghép tạng…).
Liều lượng
Isoniazid 300mg/ ngày
Rifapentine 600 mg/ngày
Vitamine B6: 25mg/ngày
Chống chỉ định: Tương tự phác đồ 3HP.
Tương tác thuốc
Phác đồ 1HP có thể sử dụng an toàn cùng TDF, EFV
Không sử dụng phác đồ này với người bệnh đang điều trị thuốc ARV phác đồ có Dolutegravir và Raltegravir.
Không sử dụng đồng thời phác đồ 1HP với các thuốc ARV gồm NVP, TAF và thuốc thuộc nhóm PI.
Rifapentine có thể làm giảm tác dụng của các thuốc tránh thai, người bệnh nên được tư vấn sử dụng các biện pháp tránh thai phù hợp.
Tham khảo các tương tác thuốc khác ở Phụ lục 2.
Phác đồ 3HR
Phác đồ: Điều trị hằng ngày bằng isoniazid (H) và rifampicin (R) trong thời gian 3 tháng cho người lớn, vị thành nhiên và trẻ em. Sử dụng an toàn cho phụ nữ mang thai.
Liều lượng:
|
Người ≥ 10 tuổi |
Liều theo cân nặng |
||||||||||||
|
Isoniazid |
5mg/kg cân nặng/ngày |
||||||||||||
|
Rifampicin |
10mg/kg cân nặng/ngày |
||||||||||||
|
Người |
Liều theo cân nặng |
||||||||||||
|
Isoniazid Rifampicin |
10mg/kg cân nặng/ngày (dao động: 7-15mg/kg cân nặng/ngày) 15mg/kg cân nặng/ngày (dao động: 10-20mg/kg cân nặng/ngày) |
||||||||||||
|
|
|
||||||||||||
|
Liều tối đa/ ngày: Rifampicin: 600mg; Isoniazid: 300mg |
|||||||||||||
Liều vitamine B6: 25mg/ngày.
Việc hấp thu rifampicin có thể giảm hoặc chậm hơn khi chế độ ăn có nhiều chất béo.
Một số tác dụng không mong muốn: phản ứng quá mẫn, rối loạn tiêu hóa, các dịch cơ thể có màu cam, phát ban, viêm gan nhiễm độc (ít gặp), giảm prothrombin máu.
Chống chỉ định
Người có tiền sử dị ứng với INH hoặc rifampicin (ví dụ: tiền sử bị sốt, phát ban hoặc viêm gan) hoặc quá mẫn nặng khi dùng phác đồ có INH và rifampicin (ví dụ: tụt huyết áp, giảm tiểu cầu, co thắt phế quản nặng).
Người có tiền sử tiếp xúc với người mắc bệnh lao nghi ngờ hoặc khẳng định kháng rifampicin hoặc isoniazide.
Bệnh gan cấp hoặc mạn tính có tăng men gan hoặc có bằng chứng rối loạn chức năng gan như vàng da…hoặc có tiền sử tổn thương gan do rifampicin hoặc isoniazid.
Rối loạn chuyển hóa porphyrin.
Viêm đa dây thần kinh.
Tương tác thuốc
Có thể sử dụng an toàn với TDF, EFV không cần điều chỉnh liều. Thận trọng khi người nhiễm HIV đang điều trị TAF.
Rifampicin làm giảm nồng độ DTG, RAL khi dùng đồng thời; cần tăng gấp đôi liều DTG (50 mg/lần, 2 lần/ngày) và RAL (800mg/lần, 2 lần/ngày).
Không sử dụng đồng thời phác đồ 3HR với các thuốc PI, NVP.
Rifampicin có thể làm giảm tác dụng của các thuốc tránh thai; người bệnh sử dụng rifampicin nên được tư vấn sử dụng các biện pháp tránh thai phù hợp.
Rifampicin có thể tương tác với các thuốc chống đông, thuốc sử dụng trong cấy ghép tạng, thuốc chống tiểu đường, thuốc điều trị tăng huyết áp…. Tham khảo tương tác thuốc khác ở Phụ lục 2.
Phác đồ 4R
Phác đồ: Điều trị hằng ngày bằng rifampicin (R) trong thời gian 4 tháng cho người lớn, vị thành niên và trẻ em. Rifampicin có thể sử dụng an toàn trong quá trình thai nghén. Người tiếp xúc gần với người bệnh mắc bệnh lao được xác định chỉ kháng isoniazid nhưng còn nhạy với rifampicin có thể dùng phác đồ này. Khả năng hấp thu rifampicin có thể giảm hoặc chậm hơn khi chế độ ăn có nhiều chất béo.
Liều lượng:
Người ≥10 tuổi: 10mg/kg cân nặng/ngày
Trẻ 15mg/kg cân nặng/ngày (dao động: 10-20mg/kg cân nặng/ngày)
Liều tối đa: 600mg/ngày
Một số tác dụng không mong muốn: rối loạn tiêu hóa, các dịch cơ thể có màu cam, phát ban, viêm gan nhiễm độc (ít gặp), giảm prothrombin máu.
Chống chỉ định
Người có tiền sử dị ứng với rifampicin (ví dụ: tiền sử bị sốt, phát ban hoặc viêm gan) hoặc quá mẫn nặng khi dùng phác đồ có rifampicin (ví dụ: tụt huyết áp, giảm tiểu cầu, co thắt phế quản nặng)
Người có tiền sử tiếp xúc với người mắc bệnh lao nghi ngờ hoặc khẳng định kháng rifampicin hoặc isoniazide.
Bệnh gan cấp hoặc mạn tính có tăng men gan hoặc có bằng chứng rối loạn chức năng gan như vàng da… hoặc có tiền sử tổn thương gan do rifampicin.
Rối loạn chuyển hóa porphyrin.
Tương tác thuốc
Phác đồ 4R có thể sử dụng an toàn với TDF, EFV không cần điều chỉnh liều;
Rifampicin làm giảm nồng độ DTG, RAL; khi dùng đồng thời với rifampicin cần tăng gấp đôi liều DTG (50 mg/lần, 2 lần/ngày) và RAL (800mg/lần, 2 lần/ngày); không dùng RAL 1200mg một lần một ngày với rifampicin
Không sử dụng đồng thời phác đồ 4R với các thuốc PI, NVP hoặc TAF.
Rifampicin có thể làm giảm tác dụng của các thuốc tránh thai, người bệnh sử dụng rifampicin nên được tư vấn sử dụng các biện pháp tránh thai phù hợp.
Rifampicin có thể tương tác với các thuốc chống đông, thuốc sử dụng trong cấy ghép tạng, thuốc chống tiểu đường, thuốc điều trị tăng huyết áp… Tham khảo tương tác với thuốc ở Phụ lục 2.
Phác đồ 6L
Phác đồ: Điều trị hằng ngày bằng levofloxacin (L) trong thời gian 6 tháng cho người lớn, vị thành niên và trẻ em tiếp xúc gần với bệnh nhân lao kháng đa thuốc, trừ trường hợp có bằng chứng chủng gây bệnh cho người bệnh lao kháng đa thuốc cũng kháng cả thuốc này. Có thể dùng kèm ethambutol hoặc ethionamide hàng ngày nếu bệnh nhân dung nạp thuốc.
Liều lượng:
|
Người ≥ 15 tuổi |
≤ 46kg: 750mg/ngày |
>46kg: lg/ngày |
|
Người a |
5-9kg: 150mg/ngày |
10-15kg: 200-300mg/ngày |
|
16-23kg: 300-400mg/ngày |
24-34kg: 500-750mg/ngày |
|
|
(dao động: 15-20mg/kg cân nặng/ngày) |
||
|
aCó viên levofloxacin 100mg cho trẻ em |
||
Theo dõi và đánh giá kết quả liệu trình điều trị lao tiềm ẩn
Lịch tái khám và lĩnh thuốc: Tái khám và cấp thuốc điều trị lao tiềm ẩn hằng tháng theo lịch tái khám điều trị ARV. Trường hợp người bệnh điều trị thuốc ARV ổn định, có thể cấp thuốc điều trị lao tiềm ẩn tối đa 90 ngày cùng với lịch cấp thuốc ARV nhiều tháng.
Theo dõi tại các lần tái khám
Tác dụng phụ của thuốc
Hỏi người bệnh về tác dụng không mong muốn của thuốc. Nếu cần, hướng dẫn lại người bệnh cách xử trí khi có các tác dụng phụ của thuốc và liên hệ ngay với cơ sở điều trị khi có các triệu chứng chán ăn, buồn nôn, nôn mửa, đau bụng, khó chịu, mệt mỏi dai dẳng hoặc suy nhược, nước tiểu sẫm màu, phân nhạt màu, vàng da, lú lẫn hoặc buồn ngủ.
Đánh giá tình trạng dung nạp thuốc, tác dụng không mong muốn của thuốc và xử trí theo triệu chứng. Ngừng điều trị nếu các tác dụng không mong muốn nặng. Cân nhắc tiếp tục hay điều trị lại bệnh lao tiềm ẩn khi tình trạng người bệnh trở về trạng thái bình thường hoặc thay đổi phác đồ điều trị lao tiềm ẩn phù hợp khác.
Theo dõi tuân thủ điều trị và xử trí khi quên uống thuốc:
Hỏi về số thuốc đã uống, số liều quên uống và lý do quên uống thuốc.
Hướng dẫn người bệnh liên hệ với cơ sở điều trị ngay khi nhớ ra việc quên uống thuốc để được xử trí kịp thời.
Tư vấn tăng cường cho người bệnh về tầm quan trọng của tuân thủ điều trị và phải hoàn thành điều trị lao tiềm ẩn trong việc giảm nguy cơ mắc bệnh lao của người bệnh.
Hỗ trợ người bệnh, đặc biệt là người chăm sóc trẻ em và trẻ vị thành niên xây dựng và thực hiện kế hoạch tuân thủ điều trị phù hợp với các lý do dẫn đến việc người bệnh quên uống hoặc không uống thuốc.
Cách xử trí khi quên uống thuốc:
Việc xử trí khi quên uống thuốc phụ thuộc vào phác đồ điều trị lao tiềm ẩn và thời điểm người bệnh quên uống thuốc. Chi tiết xử trí cho từng phác đồ và tình huống cụ thể được tổng hợp tại Phụ lục 3.
Tìm hiểu nguyên nhân gián đoạn điều trị; tư vấn tăng cường về tầm quan trọng của điều trị lao tiềm ẩn, trao đổi và thống nhất với người bệnh và người chăm sóc cách tốt nhất để cải thiện tuân thủ điều trị.
Theo dõi cân nặng của trẻ và điều chỉnh liều lượng thuốc theo cân nặng.
Sự xuất hiện các triệu chứng bệnh lao: khi nghi ngờ người bệnh mắc bệnh lao, cần hội chẩn hoặc chuyển sang cơ sở chuyên khoa điều trị bệnh lao để chẩn đoán xác định và điều trị bệnh lao kịp thời. Người tiếp xúc với người bệnh mắc bệnh lao đa kháng cần được theo dõi ít nhất 2 năm để theo dõi mắc bệnh lao (dù có hoặc không được điều trị bệnh lao tiềm ẩn).
Tình trạng mang thai, cho con bú, biện pháp tránh thai đối với người bệnh nữ.
Theo dõi chức năng gan:
Men gan bình thường: thực hiện xét nghiệm chức năng gan thường quy như trong quá trình điều trị ARV.
Men gan tăng dưới 3 lần giới hạn trên của mức bình thường: xét nghiệm chức năng gan hằng tháng.
Men gan tăng từ 3 đến dưới 5 lần giới hạn trên của mức bình thường và không có triệu chứng lâm sàng: theo dõi xét nghiệm chức năng gan 2 tuần 1 lần.
Men gan tăng từ 3 đến
Đánh giá kết quả liệu trình điều trị lao tiềm ẩn:
Tuân thủ điều trị và hoàn thành liệu trình điều trị lao tiềm ẩn là yếu tố quyết định quan trọng về lợi ích lâm sàng cho cá nhân người bệnh và cho cộng đồng nói chung. Kết quả liệu trình điều trị lao tiềm ẩn bao gồm:
Hoàn thành điều trị: khi người bệnh uống đủ số liều chuẩn hoặc số liều tối thiểu trong khoảng thời gian dự kiến hoặc thời gian tối đa cho phép (xem Phụ lục 1).
Thất bại điều trị: khi người bệnh mắc lao trong quá trình điều trị lao tiềm ẩn.
Tử vong: khi người bệnh tử vong vì bất kỳ nguyên nhân gì trong quá trình điều trị lao tiềm ẩn.
Mất dấu/bỏ trị: trong quá trình điều trị lao tiềm ẩn, người bệnh bị gián đoạn điều trị liên tục từ 8 tuần trở lên đối với phác đồ 6H, 6L, từ 4 tuần trở lên đối với phác đồ 3HR, 3HP, 4R, và từ 10 ngày trở lên đối với phác đồ 1HP.
Ngừng điều trị do độc tính của thuốc: do thầy thuốc quyết định vì người bệnh xuất hiện các tác dụng không mong muốn hoặc có các tương tác thuốc (cần hoặc không cần điều trị lại hoặc đổi phác đồ).
Không đánh giá: khi thất lạc hồ sơ bệnh án hoặc người bệnh chuyển đi cơ sở điều trị khác.
Chương iv. tổ chức thực hiện
Cục Phòng, chống HIV/AIDS chủ trì, phối hợp với Cục Quản lý Khám, chữa bệnh và Bệnh viện Phổi Trung ương tổ chức triển khai, kiểm tra, giám sát việc thực hiện Quyết định này trong phạm vi toàn quốc.
Sở Y tế các tỉnh, thành phố trực thuộc trung ương có trách nhiệm chỉ đạo, hướng dẫn tổ chức triển khai, thanh tra, kiểm tra, giám sát việc thực hiện Quyết định này đối với các cơ sở y tế trên địa bàn quản lý.
Phụ lục 1: tóm tắt các phác đồ điều trị lao tiềm ẩn cho người nhiễm hiv
(Ban hành kèm theo Quyết định số 4067/QĐ-BYT ngày 24 tháng 8 năm 2021 của Bộ trưởng Bộ Y tế)
|
|
6H |
3HP |
3HR |
4R |
1HP |
6L |
|
Thành phần thuốc |
Isoniazid |
Isoniazid +Rifapentine |
Isoniazid +Rifampicin |
Rifampicin |
Isoniazid +Rifapentine |
Levofloxacin |
|
Tần suất giữa các liều thuốc |
Hằng ngày |
Hằng tuần |
Hằng ngày |
Hằng ngày |
Hằng ngày |
Hằng ngày |
|
Tổng số liều chuẩn (tối thiểu)a |
182(146) |
12(11) |
84 (68) |
120 (96) |
28 (23) |
180 |
|
Thời gian uống thuốc chuẩn theo dự kiến (tối đa) |
182 ngày (239 ngày hoặc 8 tháng) |
12 tuần (16 tuần hoặc 4 tháng) |
84 ngày (120 ngày hoặc 4 tháng) |
120 ngày (150 ngày hoặc 5 tháng) |
28 ngày (40 ngày hoặc 1,5 tháng) |
180 ngày (239 ngày hoặc 8 tháng) |
|
Chỉ định cho trẻ nhiễm HIV |
Tất cả lứa tuổi; có dạng thuốc hòa tan phù hợp cho trẻ; ưu tiên trẻ điều trị ARV có LPV/r, NVP, DTG |
≥2 tuổi; không có dạng thuốc phù hợp cho trẻ |
Tất cả lứa tuổi; có dạng thuốc hòa tan phù hợp cho trẻ, khuyến cáo áp dụng cho trẻ |
Tất cả lứa tuổi; không có dạng thuốc phù hợp cho trẻ |
≥13 tuổi; không có liều Rifpentine cho trẻ |
Tất cả các lứa tuổi |
|
Chỉ định cho phụ nữ mang thaib |
An toànc |
Chưa rõ tính an toàn |
An toànc,d |
Có thể an toàn nhưng chưa có dữ liệu cụ thểd |
Chưa rõ tính an toàn |
|
|
Tương tác với thuốc ARV |
Không hạn chế |
Chống chỉ định: Tất cả nhóm PI, NVP/NNRTI, TAF Sử dụng được với: TDF, EFV (600mg), DTGe, RALe |
Chống chỉ định: Tất cả nhóm PI, NVP/đa số NNRTI Thận trọng với: TAF Điều chỉnh liều: DTG, RAL Sử dụng được với: TDF, EFV (600mg) |
Chống chỉ định: Tất cả nhóm PI, NVP/đa số NNRTI, TAF Điều chỉnh liều: DTG, RAL Sử dụng được với: TDF, EFV (600mg) |
Chống chỉ định: Tất cả nhóm PI, NVP/NNRTI, TAF Sử dụng được với: TDF, EFV (600mg) |
|
|
Độc tính |
Độc tính với gan (đa số), bệnh lý thần kinh ngoại biên, phát ban, rối loạn tiêu hóa |
Hội chứng giả cúm, các phản ứng quá mẫn, độc tính với gan (ít gặp), phát ban, rối loạn tiêu hóa, dịch cơ thể có màu cam |
Các phản ứng quá mẫn, độc tính với gan (ít gặp), phát ban, rối loạn tiêu hóa, dịch cơ thể có màu cam, giảm prothrombin máu |
Độc tính với gan (ít gặp), phát ban, rối loạn tiêu hóa, dịch cơ thể có màu cam, giảm prothrombin máu |
Các phản ứng quá mẫn, độc tính với gan (hay gặp), phát ban, rối loạn tiêu hóa, dịch cơ thể có màu cam |
|
|
Hấp thu |
Nên uống lúc đói |
Nên uống trong khi ăn |
Nên tránh uống thuốc cùng bữa ăn nhiều chất béo |
Nên tránh uống thuốc cùng bữa ăn nhiều chất béo |
Nên uống trong khi ăn |
|
|
a Liều trung bình tính theo viên thuốc dành cho người lớn: H-300 mg, R-300 mg/150 mg, P-150 mg. b Phụ nữ nhiễm HIV sử dụng phác đồ ĐT LTA có rifamycin và nội tiết tố tránh thai cần áp dụng thêm các biện pháp tránh thai cơ học. c Kết quả một NC thử nghiệm ngẫu nhiên cho thấy có tăng nguy cơ các vấn đề sinh của trẻ ở nhóm người mẹ uống isoniazid; tuy nhiên, một số nghiên cứu khác cho thấy lợi ích của điều trị lao tiềm ẩn bằng isoniazis; vì thế, nếu điều trị phác đồ này cần thận trọng ở nhóm phụ nữ mang thai. d Đã có báo cáo xuất huyết giảm prothrombin ở trẻ sơ sinh và bà mẹ khi dùng rifampicin ở giai đoạn cuối của quá trình thai nghén. Khuyến cáo kê thêm Vitamin K cho cả mẹ và con sau sinh nếu dùng rifampicin ở những tuần cuối của thai kỳ. e Tương tác thuốc chỉ mới được nghiên cứu ở người lớn nhiễm HIV, nên chỉ áp dụng cho người lớn được điều trị phác đồ có DTG hoặc RAL. |
||||||
Phụ lục 2: các tương tác thuốc hay gặp của isoniazid và thuốc nhóm rifamycin
(Ban hành kèm theo Quyết định số 4067/QĐ-BYT ngày 24 tháng 8 năm 2021 của Bộ trưởng Bộ Y tế)
|
Nhóm thuốc |
Một số thuốc thường dùng |
Isoniazid làm ức chế quá trình chuyển hóa và tăng nồng độ thuốc trong máu |
Thuốc nhóm rifamycin (ví dụ Rifampicin và Rifapentine) làm tăng quá trình chuyển hóa và giảm nồng độ thuốc trong máu1 |
|
Chống rối loạn nhịp tim |
Disopyramide/mexiletine/ quinidine/tocainide |
|
↓ |
|
Kháng sinh |
Chloramphenicol/ clarithromycin/dapsone/ doxycycline/fluoroquinolones |
|
↓ |
|
Chống đông máu |
Warfarin |
↓ |
↓ |
|
Chống co giật |
Phenytoin |
↑ Phenytoin, carbamazepine, primidone, valproic acid |
↓ |
|
Chống trầm cảm |
Amitriptyline/nortriptyline |
↑ Một số thuốc ức chế chọn lọc serotonin (SSRI) |
↓ |
|
Chống sốt rét |
|
↑ Halofantrine |
↓Quinine |
|
Chống rối loạn tâm thần |
Haloperidol |
↑ |
|
|
Kháng vi rút |
|
↑Ritonavir (ARV) ↑ Efavirenz |
↓ PI, INSTI ↓Nevirapine (khi dùng cùng rifampicin) |
|
Kháng nấm |
F luconazo le/itraconazo le/ ketoconazole |
↑ |
↓ |
|
Thuốc an thần nhóm barbiturate |
Phenobarbital |
|
↓ |
|
Thuốc an thần nhóm benzodiazepine |
Diazepam |
↑Diazepam, triazolam |
↓ |
|
Thuốc chẹn beta |
Propranolol |
|
↓ |
|
Thuốc chặn kênh canxi |
Diltiazem/nifedipine/ verapamil |
|
↓ |
|
Chế phẩm tim mạch nhóm glycoside |
Digoxin |
|
↓ |
|
Thuốc corticoids |
Prednisone |
|
↓ |
|
Thuốc giảm triglyceride máu |
c lo fibrate |
|
↓ |
|
Thuốc uống giảm đường máu |
Sulfonylureas |
|
↓ |
|
Thuốc tránh thai nội tiết tố/progestin |
Ethinyl oestradiol/ levonorgestrel |
|
↓Rifapentine |
|
Thuốc ức chế miễn dịch |
Cyclosporine/ tacrolimus |
|
↓ |
|
Thuốc chứa Methylxanthine |
Theophylline |
↑ |
↓ |
|
Thuốc giảm đau gây nghiện |
Methadone |
↑ Levomethyldate acetate |
↓ |
|
Thuốc ức chế phosphodiesterase-5 (PDE-5) |
Sildenafil |
|
↓Rifapentine |
|
Chế phẩm điều trị rối loạn tuyến giáp |
Levothyroxine |
|
↓ |
________________
1Mức độ giảm nồng độ các thuốc dùng cùng có thể khác nhau tùy liều dùng thuốc nhóm rifamycin hàng ngày hay hàng tuần (ví dụ: rifapentine)
Phụ lục 3: cách xử trí khi quên uống thuốc
(Ban hành kèm theo Quyết định số 4067/QĐ-BYT ngày 24 tháng 8 năm 2021 của Bộ trưởng Bộ Y tế)
|
Phác đồ |
Thời gian quên uống thuốc |
Xử trí |
|
6H, 3HR, 4R |
Quên ≤ 2 tuần |
1. Uống ngay lập tức liều đã quên. 2. Tiếp tục uống thuốc theo lịch, bổ sung thêm ngày quên uống thuốc vào liệu trình điều trị theo kế hoạch. Ví dụ, một người sử dụng phác đồ 3HR, quên mất 3 ngày uống thuốc thì tiếp tục điều trị cho đủ 3 tháng và cộng thêm 03 ngày kể từ ngày bắt đầu điều trị. |
|
Quên > 2 tuần |
1. Trường hợp số liều đã uống nhiều hơn số liều tối thiểu (80% của liều dự kiến): uống ngay liều đã quên và tiếp tục liệu trình điều trị cho đủ số liều dự kiến. 2. Trường hợp số liều đã uống ít hơn số liều tối thiểu nhưng vẫn có thể hoàn thành liệu trình trong thời gian dự kiến tối đa (133% thời gian điều trị theo kế hoạch): uống ngay liều đã quên và hoàn thành phần điều trị cho đủ số liều dự kiến. 3. Trường hợp số liều đã uống ít hơn số liều tối thiểu và không thể hoàn thành liệu trình trong thời gian dự kiến tối đa: xem xét bắt đầu lại liệu trình điều trị lao tiềm ẩn. |
|
|
3HP |
Quên 1 liều (uống theo tuần) |
1. Trường hợp liều bị quên từ dưới 2 ngày: uống ngay liều đã quên và giữ nguyên lịch uống thuốc của lần tiếp theo. Ví dụ: lịch uống hằng tuần là thứ hai. Đến ngày thứ tư người bệnh nhớ ra đã quên thuốc. Người bệnh cần uống ngay liều thuốc đã quên. Lịch uống lần tiếp theo vẫn là thứ hai hằng tuần. 2. Trường hợp liều bị quên đã quá 2 ngày: uống ngay liều đã quên đồng thời điều chỉnh lịch uống tiếp theo cho đến khi hoàn thành liệu trình điều trị, đảm bảo không được uống 2 liều liên tiếp nhau dưới 4 ngày. Ví dụ: lịch uống hằng tuần là thứ hai. Đến ngày thứ sáu người bệnh nhớ ra đã quên thuốc. Người bệnh cần uống ngay liều thuốc đã quên. Lịch uống lần tiếp theo cần được điều chỉnh, không còn là thứ hai nữa, đảm bảo lần uống tiếp theo cách lần uống này trên 4 ngày. |
|
Quên > 1 liều (uống theo tuần) |
1. Trường hợp người bệnh quên từ 01 đến 03 liều nhưng vẫn có thể hoàn thành đủ 12 liều chuẩn trong thời gian tối đa cho phép (16 tuần): uống ngay liều đã quên, có thể giữ nguyên lịch uống hoặc điều chỉnh lịch uống để đảm bảo không uống 2 liều liên tiếp dưới 04 ngày. 2. Trường hợp người bệnh quên 04 liều hoặc không thể tuân thủ điều trị uống theo lịch hằng tuần: Cân nhắc dừng phác đồ, điều trị lại bằng phác đồ khác. |
|
|
1HP |
Quên ≤ 01 tuần |
1. Trường hợp số liều đã uống nhiều hơn số liều tối thiểu (80% số liều chuẩn tương đương 23 liều): tiếp tục uống nốt số liều còn lại theo lịch. 2. Trường hợp chưa uống đủ số liều tối thiểu: uống thuốc ngay và bổ sung các liều đã quên với tổng thời gian hoàn thành liệu trình điều trị là 6 tuần. |
|
Quên > 01 tuần |
1. Trường hợp quên ≥ 07 liều và không liên tục: uống thuốc ngay và bổ sung liều đã quên vào liệu trình điều trị với tổng thời gian điều trị không quá 08 tuần. 2. Trường hợp quên ≥ 7 liều liên tục hoặc không thể tuân thủ điều trị uống hằng ngày phác đồ 1HP: cân nhắc dừng điều trị và thay thế bằng phác đồ khác. |