Xạ trị ung thư phổi không tế bào nhỏ tiến triển tại vùng
Tổng quan
Hiện nay phẫu thuật vẫn là phương pháp điều trị tốt nhất và luôn là lựa chọn đầu tiên đối với UTPKTBN giai đoạn còn phẫu thuật được. Bên cạnh phẫu thuật, xạ trị đóng vai trò quan trọng trong giai đoạn khu trú tại vùng. Gần đây, vai trò của hóa trị đã thay đổi nhiều, từ chỗ được chỉ định điều trị cho những bệnh nhân đã có di căn xa tới nay sử dụng phối hợp với phẫu thuật hoặc xạ trị nhằm kéo dài thời gian sống thêm (TGS), tăng tỷ lệ kiểm soát tại chỗ.
Chỉ định xạ trị đơn thuần
Bệnh nhân có chỉ định phẫu thuật nhưng không đồng ý hoặc không phẫu thuật được, đây thường là những bệnh nhân ở giai đoạn I, II (T1-3 N0, T1-2 N1) và một số bệnh nhân ở giai đoạn IIIA (T1-3 N2, T3 N1).
Bệnh nhân giai đoạn IIIA hoặc IIIB (T1-3 N1-2, T4 N0-2), không bao gồm những giai đoạn IV hoặc giai đoạn IIIB có tràn dịch màng phổi do ung thư.
Kỹ thuật xạ trị
Xạ trị 2 chiều
Hầu hết phương pháp xạ trị sử dụng cho điều trị UTPKTBN là xạ trị từ xa. Liều xạ: 60-65Gy trong 6 đến 6,5 tuần, phân liều 1,8 – 2 Gy/một lần xạ trị, với 5 ngày/tuần.
Kỹ thuật xạ trị:
Tư thế bệnh nhân: các bệnh nhân thường được đặt ở tư thế nằm ngửa, hai tay giơ cao qua đầu.
Máy gia tốc photon năng lượng 6-25 MV.
Liều 40 -45 Gy, bao gồm toàn bộ u, với ranh giới vượt ra ngoài u 1-1,5 cm bằng hai chùm tia trước, sau. Tiếp đó khu trú vào u ban đầu với 15 – 20 Gy với một hoặc hai chùm tia chếch để tránh tuỷ sống.
Vùng chiếu xạ phải bao gồm toàn bộ hạch trung thất cùng bên, hạch dưới cựa phế quản (carina).
Chỉ xạ trị hạch thượng đòn trong những trường hợp u thùy trên hoặc có di căn hạch thượng đòn.
Xạ trị 3 chiều theo hình dạng u
Xạ trị 3 chiều theo hình dạng u hay còn gọi xạ phẫu có kết quả tốt ở các khối u đường kính ≤ 6 cm. Khi lập kế hoạch xạ trị, u được đánh giá qua các thông số: thể tích u (GTV) được đánh giá dựa trên phim CT (cả cửa sổ nhu mô và cửa sổ trung thất), lâm sàng và kết quả nội soi phế quản. Thể tích xạ trị lâm sàng (CTV) được xác định bằng GTV + (0,3 đến 0,7 cm) kể từ rìa u cho những vi di căn chưa xác định.
Thể tích xạ trị kế hoạch (PTV) = CTV + 1 cm theo mặt phẳng nằm ngang và cộng thêm 1,5 cm theo mặt phẳng dọc đứng.
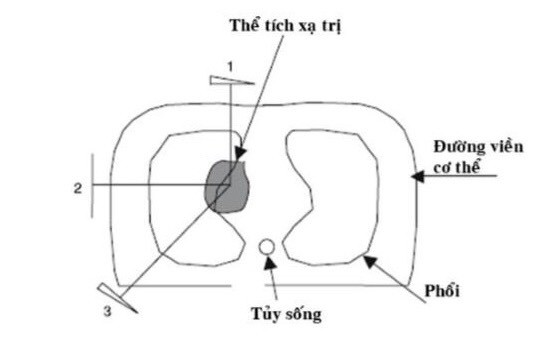
Mức độ mở rộng trường chiếu hiện đang có nhiều tranh cãi đặc biệt là sự di động của u theo nhịp thở. Xạ trị không gian 3 chiều đơn pha với 2-4 góc chiếu có thể được sử dụng.
Xạ trị pha hai có thể được áp dụng để làm giảm tác động tới tổ chức lành, đặc biệt khi tủy sống nằm trong trường chiếu của pha I.
Khi tính liều xạ phải hiệu chỉnh tính không đồng nhất của tổ chức. Nhu mô phổi chứa khí làm cho chùm tia đi qua mạnh hơn. Tấm lọc được sử dụng nhằm làm giảm tác động của xạ trị tới phần mô lành. Tủy sống là cơ quan nhạy cảm với tia nên chỉ được nhận liều dưới 60 Gy với 2 Gy/ngày. Tránh tác động của xạ trị tới tổ chức phổi lành càng nhiều càng tốt, vùng phổi lành chỉ nên dưới 20 Gy. Tim cũng có nguy cơ bị biến chứng xạ trị muộn, nhưng trên thực tế không ảnh hưởng nhiều tới TGS. Liều xạ tới cơ tim nên dưới 40 Gy (nếu có thể), với diện xạ
Hiệu quả và biến chứng của xạ trị của xạ trị trong UTPKTBN (giai đoạn I -IIIB)
Các bệnh nhân được xạ trị quy ước có thời gian sống thêm 3 năm khoảng 30 – 40% và TGS 5 năm khoảng 10 – 20% (3-9).
Xạ trị phổi liều cao có thể gây những tác hại nghiêm trọng. Loại và mức độ nặng, nhẹ của mỗi biến chứng phụ thuộc vị trí giải phẫu, thể tích tổn thương cần xạ trị, tổng liều, số phân liều. Những cơ quan thường tổn thương khi xạ trị gồm: nhu mô phổi, tủy sống, thực quản và tim.
Phổi: Viêm phổi do xạ trị có thể được chia thành nhóm cấp tính và muộn. Biểu hiện cấp tính thường xuất hiện sau 1-4 tuần bắt đầu xạ trị với các biểu hiện lâm sàng: khó thở, ho. Các biểu hiện này thường đáp ứng tốt với steroid. Viêm phổi cấp tính do xạ trị điển hình thường thoái triển sau 4 – 6 tuần. Các biến chứng muộn xuất hiện sau xạ trị hàng tháng tới hàng năm dưới dạng xơ phổi tiến triển. Biến chứng này ở thời kỳ đầu thường không có biểu hiện lâm sàng, tuy nhiên, có thể thấy khó thở ở những bệnh nhân có chức năng hô hấp suy giảm. Điều trị giảm triệu chứng thường đạt được với việc dùng steroid và thở oxy.
Tủy sống: Tổn thương tủy sống do xạ trị là biến chứng thường gặp nhất trong xạ trị ngực. Các triệu chứng ban đầu thường không đặc hiệu và có thể tiến triển với các biểu hiện thần kinh xấu dần. Những tài liệu cho thấy giới hạn an toàn cho tủy sống là liều xạ 60 Gy với phân liều 2 Gy. Tuy nhiên, trong thực hành lâm sàng, chỉ nên dùng liều xạ từ 45-50 Gy với phân liều quy ước là 2 Gy/ ngày.
Thực quản: Thực quản ít khi bị tổn thương, thường chỉ gặp khi có chiếu xạ trực tiếp trung thất. Triệu chứng đầu tiên của viêm thực quản cấp tính do xạ trị thường xuất hiện sau xạ trị 2-3 tuần, thường với liều 18-20 Gy. Bệnh nhân có biểu hiện khó nuốt, đau kiểu rát bỏng, đau tăng khi nuốt. Khoảng 3080% các bệnh nhân có biểu hiện viêm thực quản nhẹ tới vừa. Tỷ lệ viêm thực quản cấp, nặng do xạ trị vào khoảng 1,3%. Các triệu thường mất đi sau xạ trị 34 tuần, tuy nhiên, tổn thương thực quản muộn nhất có thể xuất hiện sau xạ trị 3-8 tháng.
Xạ trị hậu phẫu
Xạ trị hậu phẫu được chỉ định cho những bệnh nhân có hạch trung thất hoặc tế bào ung thư diện cắt (+).
Những biện pháp làm cải thiện kết quả của xạ trị
Thay đổi phân liều và tăng phân liều: Xạ trị quy ước sử dụng phân liều 2 Gy/ngày, trong 6-7 tuần. Đây là mô hình áp dụng cho hầu hết các vị trí và loại u. Tổng liều xạ bị giới hạn do nguy cơ gây tổn thương các cơ quan và tổ chức lành. Mô hình phân liều biến đổi phát triển dựa trên nguyên lý: hiệu quả điều trị có thể được cải thiện hơn khi giảm liều ở mỗi phân liều và gia tăng số lần xạ /ngày. Điều này làm rút ngắn thời gian trị liệu, do đó làm giảm khả năng nhân lên của các tế bào u. Mô hình này được gọi là gia tốc tăng phân liều. Sử dụng phân liều 2 lần/ngày để đạt được tổng liều 69,6 Gy trong 58 phân liều cho thấy rõ hiệu quả kiểm soát tại chỗ và TGS hơn so với phân liều quy ước 2 Gy/ngày với tổng liều 60 Gy.
Xạ trị gia tốc tăng phân liều liên tục (CHART): sử dụng liều xạ 54 Gy chia ra 36 liều, xạ trị liên tiếp 3 lần/ngày trong 12 ngày cho các bệnh nhân UTPKTBN giai đoạn I-III cho thấy cải thiện tỷ lệ tử vong từ 20-29% so với xạ trị quy ước liều 60 Gy. ở Anh, xạ trị gia tốc phân liều liên tục được xem là điều trị chuẩn cho những bệnh nhân UTPKTBN khu trú và không có chỉ định phẫu thuật. Tuy nhiên, CHART cần xạ trị 3 lần/ngày, liên tiếp, kể cả ngày nghỉ, do vậy có thể gặp khó khăn khi tiến hành tại một số trung tâm.
Xạ trị áp sát: Xạ trị áp sát được áp dụng cho UTPKTBN nội phế quản. Phương pháp sử dụng liều xạ cao iridium được đưa tới u thông qua một catheter đường kính 2-3 mm bằng máy nội soi phế quản. Xác định ranh giới gần và xa của u trong lòng phế quản, rút nòng ra và đưa nguồn xạ Iridium vào. Lưu nguồn xạ tại chỗ. Xạ trị áp sát nội phế quản giúp mở thông vùng phổi xẹp tốt hơn xạ trị đơn thuần. Tuy nhiên, chỉ nên thực hiện ở từng trường hợp cụ thể.
Xạ trị áp sát còn được sử dụng ở những bệnh nhân có u rất khu trú, chức năng thông khí phổi kém không cho phép xạ trị từ ngoài. Xạ trị áp sát dùng với đơn liều hoặc đa liều. Kỹ thuật này còn được sử dụng triệt căn (thường được kết hợp với xạ trị từ ngoài).
Những biện pháp giảm biến chứng của xạ trị
Vai trò của chẩn đoán hình ảnh: Những tiến bộ trong chẩn đoán hình ảnh giúp xác định chính xác giai đoạn bệnh, cho phép lựa chọn bệnh nhân phù hợp hơn cho mỗi trị liệu. Ví dụ: PET/CT có độ nhạy cao trong việc phát hiện các hạch, tổn thương di căn, từ đó góp phần quan trọng vào việc lập kế hoạch trị liệu cho mỗi bệnh nhân.
Xạ trị điều biến liều lượng theo thể tích u: Mức cao hơn của xạ trị là theo 3D, xạ trị điều biến cường độ nhằm làm tăng liều xạ tới u trong khi làm giảm tác hại tới các cơ quan, tổ chức lành. Trong xạ trị điều biến liều, mỗi chùm tia chiếu được thiết kế dựa trên đặc điểm u được xạ trị và liều xạ tại các tổ chức nguy cấp. Khả năng phân biệt tác động của mỗi chùm tia cho phép phân liều xạ tối ưu cho tổ chức.
Phối hợp hóa xạ trị
Xạ trị đơn thuần cho những trường hợp UTPKTBN khu trú tiến triển chỉ cho phép kiểm soát tại chỗ đạt 15%, với TGS trung bình 8 tháng, TGS 5 năm đạt
Tương tác về không gian: tổn thương ung thư ở những vị trí nhất định khi không tiếp cận được với trị liệu này, lại có thể được tiếp cận với trị liệu khác. Ví dụ, xạ trị được chỉ định cho những u trong lồng ngực, trong khi hóa trị liệu có thể hiệu quả ở những trường hợp khi u đã lan tràn ra ngoài lồng ngực.
Hiệu quả diệt tế bào độc lập, nhưng sự phối hợp làm gia tăng hiệu quả diệt tế bào.
Những yếu tố bảo vệ tế bào có thể được dùng kèm nhằm làm gia tăng liều xạ mà không làm ảnh hưởng tới vùng nhu mô lành.
Mỗi trị liệu có thể làm gia tăng hiệu quả của trị liệu khác, ví dụ hóa trị liệu có thể làm gia tăng hiệu quả của xạ trị trên u.
♦ Hóa – xạ trị xen kẽ: Hóa trị liệu có vai trò làm hạn chế sự phát triển của u và làm giảm di căn xa. 3 nghiên cứu ngẫu nhiên lớn đều cho thấy hóa trị liệu giúp cải thiện về TGS và giảm di căn xa. Kiểm soát u tại chỗ và TGS của các bệnh nhân dùng hóa trị liệu tương tự xạ trị liệu đơn thuần.
♦ Hóa – xạ trị đồng thời: Nhằm mục đích kiểm soát bệnh tại chỗ và hạn chế di căn xa, tuy nhiên, mô hình điều trị này làm tăng giá thành và tác dụng phụ. O’Rourke và cộng sự đã dẫn chứng 14 thử nghiệm ngẫu nhiên (với 2.393 bệnh nhân) cho thấy lợi ích của mô hình hóa – xạ trị so với xạ trị đơn thuần (giảm nguy cơ tử vong 7% trong vòng 2 năm) và cũng cho thấy có lợi hơn so với hóa – xạ trị tiếp nối (giảm nguy cơ tử vong 14% trong 2 năm).
♦ Hóa trị bổ trợ: Hiện có nhiều bằng chứng cho thấy hiệu quả của hóa trị bổ trợ trong điều trị ung thư phổi. Nghiên cứu thử nghiệm SWOG 9019 giai đoạn II tiến hành trên 50 bệnh nhân dùng hóa – xạ trị đồng thời, sau đó điều trị bổ trợ hai đợt cisplatin và etoposid, và nghiên cứu SWOG 9504 tiến hành trên 83 bệnh nhân điều trị hóa – xạ trị đồng thời, sau đó điều trị bổ xung hai đợt docetaxel, kết quả cho thấy tỷ lệ TGS sau 3 năm đạt 37% với trung vị đạt 26 tháng. Tuy nhiên, đây không phải là nghiên cứu bệnh chứng, do vậy sự cải thiện có được không rõ là do hiệu quả của phác đồ điều trị hay do tác động từ sự lựa chọn bệnh nhân. Vì vậy, cần tiến hành thêm những nghiên cứu tiếp để đưa ra được phác đồ trị liệu tối ưu.
Xạ trị triệu chứng trong điều trị utpktbn
Xạ trị được sử dụng trong điều trị các u trong lồng ngực từ những năm 1960. Trong nhiều trường hợp, xạ trị được sử dụng như một điều trị phối hợp với các trị liệu khác. Những bệnh nhân UTPKTBN giai đoạn muộn thường được chỉ định hóa trị liệu. Tuy nhiên, xạ trị triệu chứng vẫn đóng vai trò quan trọng trong nhiều trường hợp cụ thể nhằm cải thiện triệu chứng và chất lượng cuộc sống.
♦ Phương thức trị liệu: Hiện có ít bằng chứng so sánh về hiệu quả kiểm soát triệu chứng của xạ trị liều cao so với xạ trị liều thấp, tuy nhiên, xạ trị liều cao thường gây tác dụng không mong muốn nhiều hơn. ủy ban Nghiên cứu Y khoa Anh MRC đã tiến hành nghiên cứu trên 509 bệnh nhân có thể trạng tốt: so sánh nhóm điều trị liều xạ 17 Gy chia 2 phân liều với nhóm điều trị liều xạ 39 Gy chia 13 phân liều. Kết quả cho thất tỷ lệ sống sau 2 năm được cải thiện 12% so với 9% đã cho thấy lợi ích của xạ trị chia 13 phân liều. Một nghiên cứu khác áp dụng xạ trị điều trị ung thư phổi di căn nhận thấy rằng những bệnh nhân được xạ trị với 5 phân liều có cải thiện triệu chứng đau tốt hơn 1 phân liều (p = 0,04). Nhóm bệnh nhân được xạ trị 5 phân liều có TGS lâu hơn 2 tháng so với xạ trị 1 phân liều.
♦ Tác dụng phụ: Cải thiện triệu chứng thường đạt được với hai trị liệu sử dụng phổ biến hiện nay: xạ trị 17 Gy trong 2 phân liều và xạ trị 10 Gy đơn phân liều. Các tác dụng phụ thường gặp bao gồm: buồn nôn, đau ngực, sốt và cảm giác gai rét trong 24 giờ đầu sau xạ trị đơn liều lớn vào ngực. Tỷ lệ viêm tủy vào khoảng 0,6% trong năm đầu và 2,2% trong 2 năm. Để giảm tỷ lệ tai biến trên tủy sống, các tác giả khuyến cáo sử dụng xạ trị liều 17 Gy chia 2 phân liều.
Hội chứng chèn ép tĩnh mạch chủ trên
Là biểu hiện ít gặp trong ung thư phổi, được đặc trưng bởi các biểu hiện: phù vùng đầu, mặt, các tĩnh mạch vùng cổ nổi căng, xuất hiện tuần hoàn bàng hệ ở ngực, cổ căng, bạnh to, bệnh nhân có thể đau đầu. Nguyên nhân thường do u nguyên phát hoặc các hạch trung thất chèn ép vào tĩnh mạch chủ trên. Các trị liệu truyền thống bao gồm: steroids toàn thân và xạ trị (với UTPKTBN) hoặc hóa trị liệu (cho các trường hợp UTPTBN). Tuy nhiên, với những trường hợp không đáp ứng với cả hóa trị liệu và xạ trị liệu hoặc tái phát nhanh sau điều trị, cần phải đặt giá đỡ tĩnh mạch chủ trên để duy trì sự lưu thông dòng chảy. Xạ trị trong những trường hợp có hội chứng chèn ép tĩnh mạch chủ trên thường áp dụng chế độ xạ trị liều 20 Gy chia 5 phân liều trong 1 tuần nhằm giảm nhanh chèn ép.
Thở rít
Thở rít do u xâm lấn gây bít tắc lòng khí, phế quản. Xạ trị cấp cứu được chỉ định sớm, thường với liều 20 Gy chia 5 phân liều trong 1 tuần thường mang lại hiệu quả giảm tắc nghẽn đường thở. Thường dùng thêm liều cao dexamethason trước và trong thời gian xạ trị nhằm tránh bít tắc hoàn toàn do phù nề tại u.
Tái điều trị
Những cơ sở có điều kiện, các trị liệu laser nội phế quản hoặc đặt giá đỡ khí phế quản thường được xem xét trước khi chỉ định tái xạ trị. Tái xạ trị thường được chỉ định cho những bệnh nhân có triệu chứng tắc nghẽn đường thở đã đáp ứng với xạ trị trước đây. Những vị trí mà tủy sống đã chịu tác động của xạ trị trước đó hoặc những trường hợp có tiên lượng sống thêm hơn 6 tháng, nên sử dụng những trường xạ trị với các trường chiếu chếch để tránh tổn thương tủy sống. Liều xạ 20 Gy với 5 phân liều trong thời gian 1 tuần thường được áp dụng. Không nên dùng những trường chiếu xạ.
Xạ trị cho ung thư phổi tế bào nhỏ (utptbn)
Các yếu tố tiên lượng
Quan trọng nhất là giai đoạn (giới hạn so với lan rộng). Bệnh giới hạn là giới hạn tại nửa lồng ngực, mặc dù tràn dịch màng phổi ác tính sẽ ảnh hưởng bất lợi đến kết quả.
Điều trị
Đối với bệnh nhân giai đoạn I lâm sàng (T1-2, N0), cắt bỏ hoàn toàn bằng cắt thuỳ với nạo vét hạch trung thất hoặc sinh thiết hạch có thể được xem xét trong một số trường hợp. Tuy nhiên, nội soi trung thất phải được thực hiện để loại trừ di căn hạch trước khi cắt bỏ. Hóa trị hậu phẫu cần được chỉ định ngay cả khi phẫu thuật bệnh lý cho thấy không có xâm lấn hạch. Đối với hạch (+) sau phẫu thuật, hóa trị và xạ trị cần được xem xét. Xạ trị não dự phòng cần được xem xét trong mọi trường hợp.
♦ Phối hợp hoá xạ trị: Các nghiên cứu đã khẳng định xạ trị phổi đã làm giảm tỷ lệ tái phát tại chỗ và tăng tỷ lệ TGS.
♦ Hoá xạ trị đồng thời: Những lợi thế tiềm năng của hóa xạ trị đồng thời là sử dụng sớm cả hai phương thức, chấp nhận độc tính cao hơn, khả năng lập kế hoạch xạ trị chính xác hơn, thời gian điều trị ngắn, và u nhạy cảm. Nhược điểm là tăng độc lên mô lành (có thể điều chỉnh liều lượng và/hoặc nghỉ điều trị) và không thể đánh giá đáp ứng của từng phương thức.
♦ Liều xạ tại phổi: Liều xạ trị phổi cũng là vấn đề còn tranh luận. Viện Ung thư Quốc gia Canada báo cáo một nghiên cứu lớn cho kết quả liều – đáp ứng tại phổi. Theo đó đáp ứng với TGS không tiến triển bệnh tại phổi tăng ở nhóm bệnh nhân được điều trị 37,5 Gy/15 phân liều trong 3 tuần so sánh với 25 Gy/10 phân liều trong 2 tuần sau khi hoàn tất cisplatin – etoposid và cyclophosphamid – doxorubicin-vincristin xen kẽ hoặc tuần tự. Đến thời điểm này, liều tối ưu xạ trị trong UTPTBN sử dụng 3D mô phỏng với hóa trị liệu đồng thời vẫn còn tranh cãi, thể thức 45 Gy với 1,5 Gy/phân liều/hai lần mỗi ngày được coi là xạ trị chuẩn.
♦ Xạ trị não dự phòng: Vai trò của phương pháp này hiện còn tranh cãi do thiếu bằng chứng chứng minh cải thiện TGS toàn bộ trong khi gây biến chứng muộn cho hệ thần kinh.
Tài liệu tham khảo
Albain K.S., Crowley J.J. et al. (2002), “Concurrent cisplatin, etoposide, and chest radiotherapy in pathologic stage IIIB non-smallcell lung cancer: a Southwest Oncology Group phase II study, SWOG 9019”, J ClinOncol., 20 (16); pp.3454-3460.
Fisher M.D., D’Orazio A. (2000), “Concurrent chemoradiotherapy followed by consolidation docetaxel in stage IIIB non small-cell lung cancer (SWOG 9504)”, Clin Lung Cancer; 2 (1); pp.25-26.
Payne D.G., Murray N., Warde P. (1994), “Small cell lung carcinoma: role of thoracic irradiation and its timing in relation to chemotherapy”, Bull Cancer, 81 (2); pp.119-128.
O’Rourke N., Roqué I. Figuls M., Farré Bernadó N., Macbeth F. (2010), “Concurrent chemoradiotherapy in non-small cell lung cancer”, Cochrane Database Syst Rev, (6) CD002140.


