Giới thiệu
Tiêu chảy là một trong những nguyên nhân hàng đầu gây tỷ lệ mắc bệnh và tử vong cao ở trẻ em, đặc biệt là ở các nước đang phát triển. Theo ước tính của Tổ chức Y tế Thế Giới (WHO), năm 2003 có khoảng 1,87 triệu trẻ dưới 5 tuổi tử vong do tiêu chảy, trong đó 80% là trẻ từ 0 – 2 tuổi. Trung bình, trẻ dưới 3 tuổi mắc từ 3 đến 4 đợt tiêu chảy, thậm chí có những trẻ bị 8 – 9 đợt bệnh, mỗi năm.
Nguyên nhân chính gây tử vong khi trẻ bị tiêu chảy là mất nước và điện giải, tiếp theo là suy dinh dưỡng (SDD). SDD và tiêu chảy tạo thành một vòng xoắn bệnh lý: tiêu chảy dẫn đến SDD và khi trẻ bị SDD lại có nguy cơ bị tiêu chảy cao, gây ảnh hưởng lớn đến sự tăng trưởng của trẻ và là gánh nặng về kinh tế đối với các quốc gia nghèo, đang hoặc kém phát triển, trong đó có Việt Nam.
Một trong những bước tiến quan trọng trong xử trí mất nước do tiêu chảy cấp là sử dụng dung dịch bù nước điện giải bằng đường uống. Liệu pháp này đã được chứng minh là an toàn và hiệu quả trong 90% trường hợp tiêu chảy ở mọi lứa tuổi và mọi căn nguyên.
Sự hiện diện của glucose làm tăng hấp thu Na+ lên gấp 3 lần và đây chính là cơ sở khoa học của việc bù dịch bằng đường uống và công thức của gói ORS.
Hoạt động phòng chống bệnh tiêu chảy
Để giảm tỷ lệ mắc và tỷ lệ tử vong do tiêu chảy ở trẻ em, WHO đã thành lập Chương trình Phòng chống bệnh tiêu chảy toàn cầu. Ngoài ra còn có các Trung tâm nghiên cứu bệnh tiêu chảy quốc tế và quốc gia cũng đã được thành lập, ví dụ tại thủ đô Dhaka, Bangladesh có Trung tâm quốc tế nghiên cứu bệnh tiêu chảy. Với sự hỗ trợ của Chương trình này, Bộ Y tế Việt Nam đã thành lập Chương trình Phòng chống bệnh tiêu chảy quốc gia, gồm hệ điều trị và hệ dự phòng.
Hệ điều trị gồm các bệnh viện từ tuyến trung ương đến các tuyến tỉnh, huyện và trạm y tế cấp xã, với sự thành lập của các đơn vị Điều trị Bệnh Tiêu chảy (DTU), đơn vị Bù dịch bằng đường uống (đơn vị ORT), góc Điều trị bằng đường uống (góc ORT)…
Hệ dự phòng gồm Viện Vệ sinh dịch tễ Trung ương, Trung tâm Y tế dự phòng tỉnh, Trung tâm Y tế dự phòng huyện và các Trạm y tế xã.
Nội dung huấn luyện xử trí bệnh tiêu chảy đã được đ−a vào chương trình giảng dạy của các trường Đại học Y, các trường Cao đẳng và Trung cấp Y tế.
Từ năm 1984 đến 1997, Việt Nam đã đạt được nhiều thành tích trong công tác phòng chống bệnh tiêu chảy, cụ thể là đã giảm được tỷ lệ nhập viện, tỷ lệ tử vong, tỷ lệ SDD và ngăn ngừa bệnh tiêu chảy kéo dài nặng nhờ áp dụng liệu pháp bù dịch sớm, sử dụng phác đồ điều trị hiệu quả cũng nh− cho trẻ ăn chế độ dinh dưỡng đúng trong và sau điều trị bệnh tiêu chảy.
Tài liệu này mô tả những nguyên tắc và thực hành điều trị tiêu chảy, đặc biệt ở trẻ em, được sử dụng cho cán bộ y tế các tuyến trực tiếp làm công tác điều trị và chăm sóc trẻ tiêu chảy.
Tổng quan
Định nghĩa
Tiêu chảy là đi ngoài phân lỏng bất thường từ 3 lần trở lên trong 24 giờ.
Chú ý: Quan trọng là tính chất lỏng của phân, vì nếu chỉ đi ngoàinhiều lần mà phân bình thường thì không phải là tiêu chảy. Ví dụ: trẻ được bú mẹ hoàn toàn đi ngoài phân sệt là bình thường.
Dịch tễ
Đường lây truyền
Bệnh lây truyền qua đường phân – miệng: thức ăn, nước uống bị nhiễm bẩn do phân của người hoặc súc vật mang mầm bệnh là nguồn gây bệnh cho cộng đồng.
Yếu tố nguy cơ
Vật chủ (người mắc bệnh)
Tuổi: trẻ từ 6 tháng đến 2 tuổi hay bị mắc tiêu chảy do trẻ mới tập ăn sam, giảm kháng thể thụ động, kháng thể chủ động chưa hoàn thiện. Nguy cơ tiếp xúc mầm bệnh tăng lên khi trẻ biết bò và tăng hoạt động cá nhân.
SDD: Trẻ SDD dễ mắc tiêu chảy và các đợt tiêu chảy thường kéo dài hơn. Đặc biệt trẻ SDD nặng bị tiêu chảy có tỷ lệ tử vong rất cao.
Suy giảm miễn dịch: Trẻ suy giảm miễn dịch tạm thời hay gặp sau sởi, các đợt nhiễm virus khác như thuỷ đậu, quai bị, viêm gan hoặc suy giảm miễn dịch kéo dài (AIDS) dễ mắc tiêu chảy và tiêu chảy kéo dài.
Tập quán, điều kiện môi trường sống
Trẻ bú bình không đảm bảo vệ sinh, nguy cơ tiêu chảy cao gấp 10 lần so với trẻ bú mẹ hoàn toàn hoặc không bú bình.
Thức ăn bị ô nhiễm trước và sau khi chế biến.
Nước uống không sạch (không đun sôi hoặc để lâu), hoặc nguồn nước sinh hoạt bị ô nhiễm.
Dụng cụ, tay người chế biến thức ăn bị nhiễm bệnh.
Xử lý chất thải đã nhiễm bệnh không đúng cách, quan niệm phân trẻ em không bẩn như phân người lớn.
Không có thói quen rửa tay sau khi đại tiện, trước khi chế biến thức ăn, trước khi cho trẻ ăn,…
Tiêu chảy có khả năng gây thành vụ dịch do các nguyên nhân sau
Tả: do phẩy khuẩn tả Vibro cholerae.
Tiêu chảy do Rotavirus.
Lỵ: do Shigella.
Tác nhân gây bệnh
Vi rút
Rotavirus là tác nhân chính gây tiêu chảy nặng và đe doạ tính mạng cho trẻ dưới 2 tuổi.
Trẻ lớn và người lớn ít bị tiêu chảy do Rotavirus.
Các vi rút khác có thể gây tiêu chảy: Adenovirus, Enterovirus, Norovirus.
Vi khuẩn
Coli đường ruột Escherichia Coli (E.Coli)
Trong đó, E. Coli sinh độc tố ruột là tác nhân gây tiêu chảy cấp phân nước ở trẻ em.
Trực khuẩn lỵ (Shigella): gây hội chứng lỵ phân máu.
Campylobacter jejuni: gây bệnh ở trẻ nhỏ, tiêu chảy phân nước hoặc phân máu.
Salmonella enterocolitica: gây tiêu chảy phân nước hoặc phân máu.
Vi khuẩn tả Vibrrio cholerae: gây tiêu chảy xuất tiết bằng độc tố tả, mất nước và mất điện giải nặng ở cả trẻ em và người lớn.
Ký sinh trùng
Entamoeba histolytica (Amíp): xâm nhập vào liên bào đại tràng, hồi tràng và gây bệnh khi ở thể hoạt động.
Giardia lamblia: là đơn bào bám dính lên liên bào ruột non gây tiêu chảy do giảm hấp thu.
Cryptosporidium: gây bệnh ở trẻ nhỏ, trẻ bị suy giảm miễn dịch. Tiêu chảy nặng và kéo dài ở trẻ SDD hoặc AIDS.
Nguyên nhân khác: sai lầm chế độ ăn, dị ứng thức ăn, sử dụng kháng sinh,…
Sinh bệnh học của tiêu chảy
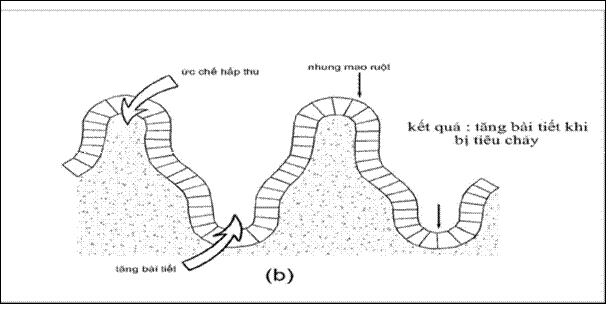
Trong tình trạng bệnh lý, sự hấp thu nước và muối ở ruột non bị rối loạn, nhiều nước xuống đại tràng, không có khả năng tái hấp thu và gây tiêu chảy.
Ruột non bình thường: hấp thu nước nhiều, bài tiết ít
Ruột non khi bị tiêu chảy xuất tiết: Giảm hấp thu và tăng bài tiết
Hình 1a, b: Hấp thu, bài tiết nước và điện giải ở liên bào ruột
Một số khuyến cáo mới trong điều trị tiêu chảy
Tầm quan trọng của bổ sung kẽm trong điều trị tiêu chảy
Kẽm là một vi chất rất quan trọng cho sức khoẻ và sự phát triển của trẻ em. Kẽm cũng có vai trò rất quan trọng cho hệ thống miễn dịch của trẻ.
Trẻ tiêu chảy bị mất một lượng lớn kẽm trong quá trình bị bệnh. Bù lại lượng kẽm bị mất đi do tiêu chảy rất quan trọng để giúp trẻ sớm hồi phục bệnh (giảm thời gian, mức độ nặng của tiêu chảy), đồng thời giúp cho trẻ tăng cường sức khỏe và giảm nguy cơ mắc đợt tiêu chảy mới trong những tháng tiếp theo sau tiêu chảy.
Sử dụng ors có độ thẩm thấu thấp trong điều trị tiêu chảy
Sự ra đời và hiệu quả của ORS nồng độ thẩm thấu thấp
Hiệu quả điều trị đối với trẻ em sẽ tốt hơn nếu giảm nồng độ của natri, glucose và độ thẩm thấu toàn phần xuống thấp hơn so với ORS chuẩn trước đây. ORS chuẩn trước đây có độ thẩm thấu cao so với huyết tương nên có thể gây tăng natri máu, đồng thời gia tăng khối lượng phân thải ra, đặc biệt ở trẻ sơ sinh và trẻ nhỏ.
Ưu điểm của ORS nồng độ thẩm thấu thấp làm giảm khối lượng tiêu chảy và nôn.
An toàn, hiệu quả trong điều trị và phòng mất nước bất kể nguyên nhân gì.
Bảng 1: Thành phần dung dịch ORS chuẩn và ORS nồng độ thẩm thấu thấp
|
Thành phần |
Dung dịch ORS chuẩn trước đây (mEq hay mmol/L) |
Dung dịch ORS có nồng độ thẩm thấu thấp (mEq hay mmol/L) |
|
Glucose |
111 |
75 |
|
Natri |
90 |
75 |
|
Chloride |
80 |
65 |
|
Kali |
20 |
20 |
|
Citrate |
10 |
10 |
|
Độ thẩm thấu |
311 |
245 |
ORS mới khi sử dụng tại các bệnh viện đã làm giảm nhu cầu truyền dịch không theo phác đồ, giảm khối lượng phân thải ra và ít nôn hơn. Không thấy có sự nguy hiểm khi có giảm natri máu khi so sánh với ORS chuẩn trước đây.
Sử dụng kháng sinh Ciprofloxacin (Quinolone) trong điều trị lỵ do Shigella
Do tình trạng vi khuẩn kháng axit Nalidixic đã xuất hiện và ngày càng tăng, nguy cơ gây kháng chéo với các thuốc khác trong nhóm Quinolone nên Tổ chức Y tế Thế giới khuyến cáo chọn Ciprofloxacin để điều trị lỵ do Shigella.
Liều dùng 15mg/kg x 2lần/ngày x 3 ngày.
Sử dụng Vắc xin Rotavirus trong phòng bệnh
Phân loại tiêu chảy
Phân loại tiêu chảy theo cơ chế bệnh sinh
Tiêu chảy xâm nhập:
Yếu tố gây bệnh xâm nhập vào liên bào ruột non, ruột già, nhân lên, gây phản ứng viêm và phá huỷ tế bào. Các sản phẩm này bài tiết vào lòng ruột và gây tiêu chảy phân máu (Shigella, Coli xâm nhập, Coli xuất huyết, Campylobacter Jejuni, Salmonella, E.Histolytica).
Tiêu chảy thẩm thấu:
E.P.E.C, E.A.E.C, Rotavirus, Giardia lamblia, Cryptosp-ordium bám dính vào niêm mạc ruột, gây tổn thương diềm bàn chải của các tế bào hấp thu ở ruột non, các chất thức ăn không tiêu hóa hết trong lòng ruột không được hấp thu hết sẽ làm tăng áp lực thẩm thấu, hút nước và điện giải vào lòng ruột, gây tiêu chảy và bất dung nạp các chất trong đó có Lactose.
Tiêu chảy do xuất tiết:
Phẩy khuẩn tả, E.T.E.C. tiết độc tố ruột, không gây tổn thương đến hình thái tế bào mà tác động lên hẻm liên bào nhung mao làm tăng xuất tiết. Có thể cả tăng xuất tiết và giảm hấp thu.
Phân loại tiêu chảy theo lâm sàng
Khám lâm sàng quan trọng hơn so với việc tìm tác nhân gây bệnh hoặc các xét nghiệm.
Tiêu chảy cấp phân nước (bao gồm cả bệnh tả)
Là đợt tiêu chảy cấp, thời gian không quá 14 ngày, thường khoảng 5 – 7 ngày, chiếm khoảng 80% tổng số các trường hợp tiêu chảy.
Nguy hiểm chính là mất nước và điện giải.
Gây giảm cân, thiếu hụt dinh dưỡng nếu không được tiếp tục nuôi dưỡng tốt.
Tiêu chảy cấp phân máu (hội chứng lỵ)
Nguy hiểm chính là phá huỷ niêm mạc ruột và gây tình trạng nhiễm trùng, nhiễm độc.
Nguy cơ gây nhiễm khuẩn huyết, suy dinh dưỡng và gây mất nước.
Chiếm khoảng 10% – 15%, có nơi 20% tổng số các trường hợp tiêu chảy.
Do vị trí tổn thương của niêm mạc ruột nên tính chất phân có thể khác nhau, nếu tổn thương ở đoạn trên ống tiêu hóa (ruột non) thì phân có nhiều nước lẫn máu nhầy (như nước rửa thịt). Nếu tổn thương ở thấp (đại tràng) phân ít nước, nhiều nhầy máu, có kèm theo mót rặn, đau quặn.
Tiêu chảy kéo dài
Là đợt tiêu chảy cấp kéo dài liên tục trên 14 ngày, chiếm khoảng 5% – 10% tổng số các trường hợp tiêu chảy.
Nguy hiểm chính là gây suy dinh dưỡng, nhiễm khuẩn nặng ngoài đường ruột và mất nước.
Thường phân không nhiều nước, mức độ nặng nhẹ thất thường, kèm theo rối loạn hấp thụ nặng hơn tiêu chảy cấp.
Tiêu chảy kèm theo suy dinh dưỡng nặng (marasmus hoặc kwashiokor)
Nguy hiểm chính là nhiễm trùng toàn thân nặng, mất nước, suy tim, thiếu hụt vitamin và vi lượng.
Phân loại dựa vào nồng độ natri máu
Tuỳ theo tương quan giữa nước và muối bị mất có thể chia thành:
Mất nước đẳng trương
Lượng muối và nước mất tương đương
Nồng độ Natri trong máu bình thường (130 – 150mmol/l).
Nồng độ thẩm thấu huyết tương bình thường (275 – 295 mosmol/l)
Mất nghiêm trọng nước ngoài tế bào gây giảm khối lượng tuần hoàn.
Mất nước ưu trương (tăng na+ máu)
Mất nhiều nước hơn Na+
Nồng độ Na+ trong máu > 150mmol/l
Độ thẩm thấu huyết thanh tăng >295 mosmol/l
Bệnh nhân kích thích, rất khát nước, có thể co giật.
Thường xảy ra khi uống nhiều các dung dịch ưu trương (pha oresol sai), nồng độ Na+, đường đậm đặc kéo nước từ dịch ngoại bào vào lòng ruột, nồng độ Natri dịch ngoại bào tăng lên kéo nước từ trong tế bào ra ngoài tế bào gây mất nước trong tế bào.
Mất nước nhược trương
Mất Na+ nhiều hơn mất nước.
Na+ máu dưới 130 mmol/l.
Nồng độ thẩm thấu huyết thanh giảm xuống dưới 275 mOsmol/l.
Bệnh nhân li bì, đôi khi co giật.
Dẫn tới sốc giảm khối lượng tuần hoàn.
Phân loại theo mức độ mất nước
Mất dưới 5% trọng lượng cơ thể: chưa có dấu hiệu lâm sàng.
Mất từ 5 đến 10% trọng lượng cơ thể: gây mất nước từ trung bình đến nặng.
Mất trên 10% trọng lượng cơ thể: suy tuần hoàn nặng.
Đánh giá tiêu chảy
Đánh giá
Một trẻ bị tiêu chảy cần được đánh giá về:
Mức độ mất nước và rối loạn điện giải
Máu trong phân
Thời gian kéo dài tiêu chảy
Tình trạng suy dinh dưỡng – mức độ suy dinh dưỡng
Các nhiễm khuẩn kèm theo
Sau khi đánh giá trẻ, quyết định các biện pháp điều trị và áp dụng ngay. Những thông tin thu được khi đánh giá bệnh nhi cần được ghi chép vào mẫu bệnh án thích hợp. Để đánh giá một trẻ tiêu chảy cần:
Hỏi bệnh sử
Hỏi bà mẹ hoặc người chăm sóc trẻ những thông tin sau:
Có máu trong phân không?
Thời gian bị tiêu chảy.
Số lần tiêu chảy hàng ngày.
Số lần nôn, chất nôn.
Có sốt, ho, hoặc vấn đề quan trọng khác không (co giật hoặc bị sởi gần đây)?
Chế độ nuôi dưỡng trước khi bị bệnh.
Loại và số lượng dịch (kể cả sữa mẹ), thức ăn trong thời gian bị bệnh.
Các thuốc đã dùng.
Các loại vắc xin đã được tiêm chủng.
Khi hỏi, hãy dùng từ địa phương để bà mẹ dễ hiểu.
Khám trẻ
Trước tiên kiểm tra dấu hiệu hoặc triệu chứng của mất nước.
Nhìn để tìm các dấu hiệu sau:
Toàn trạng: trẻ tỉnh táo, quấy khóc, kích thích, li bì hoặc khó đánh thức.
Mắt bình thường hay trũng.
Khi đưa nước hoặc dung dịch ORS, trẻ uống bình thường hoặc từ chối hoặc uống háo hức hay trẻ không thể uống được vì đang lơ mơ hoặc hôn mê.
Phân trẻ có máu không?
Khi trẻ có li bì, khó đánh thức, co giật hoặc trẻ không thể uống được là có một trong những dấu hiệu nguy hiểm toàn thân.
Khám trẻ để đánh giá
Chun giãn da: nếp véo da mất ngay, mất chậm hoặc mất rất chậm (trên 2 giây). Véo nếp da bụng của trẻ ở giữa đường nối từ rốn với đường bên theo chiều dọc của cơ thể và sau đó thả ra. Nếu thấy nếp da rõ ràng (trên 2 giây) sau khi thả tay ra là trẻ có dấu hiệu nếp véo da mất rất chậm.
Nếu có thể kịp nhìn thấy nếp da trong một thời gian rất ngắn sau khi bạn thả tay ra (dưới 2 giây), đó là nếp véo da mất chậm.
Nếp véo da mất nhanh là khi thả tay ra da trở về như cũ ngay.
Chú ý: ở trẻ SDD thể teo đét (SDD nặng) nếp véo da mất rất chậm ngay cả trẻ không bị mất nước. Nếp véo da cũng ít tin cậy ở những trẻ bụ bẫm hoặc trẻ bị phù nhưng chúng ta vẫn sử dụng khi đánh giá và phân loại mức độ mất nước của trẻ.
Sau đó kiểm tra các dấu hiệu hoặc vấn đề quan trọng khác như:
Trẻ có SDD không. Cởi toàn bộ quần áo, xem hai vai, bắp tay, mông, đùi để tìm biểu hiện của gầy mòn rõ rệt (marasmus). Nhìn xem có phù chân không; nếu có phù cùng gầy mòn là trẻ bị SDD nặng. Nếu có thể, hãy đánh giá cân nặng theo tuổi sử dụng biểu đồ cân nặng hoặc cân nặng theo chiều cao.
Trẻ có ho không. Nếu có, đếm tần số thở để xác định có thở nhanh bất thường không và nhìn xem có rút lõm lồng ngực không.
Đo nhiệt độ của trẻ
Sốt có thể do mất nước nặng, hoặc do nhiễm trùng ngoài ruột như sốt xuất huyết hoặc viêm phổi.
Chú ý: Nhiệt độ ở nách cũng được kiểm tra. Nếu nhiệt độ cặp nách ≥ 37,50 C là có sốt, nếu nhiệt độ ≥ 38,50 C là sốt cao.
Cân trẻ
Mất dịch là nguyên nhân gây giảm trọng lượng. Đánh giá cân nặng giảm rất hữu ích cho nhân viên y tế và có mức độ chính xác nhất. Trẻ bị mất nước vừa hoặc nặng cần được cân không mặc quần áo hoặc mặc quần áo mỏng để đánh giá nhu cầu dịch. Nếu trẻ được cân gần đây, so sánh cân nặng hiện tại với cân nặng lần trước cho biết trẻ đã mất bao nhiêu dịch. Cân nặng trẻ hồi phục sau đó sẽ giúp đánh giá tiến triển. Tuy nhiên, có những trẻ không được cân thường xuyên, vì vậy để xác định chính xác tình trạng mất nước nên dựa vào triệu chứng lâm sàng hơn là cân nặng bị mất.
Không bao giờ được chậm điều trị vì lý do không có cân nặng.
Xác định lượng dịch mất đi của trẻ được tính như sau:
Bảng 2: Xác định mức độ mất nước
|
Đánh giá |
Lượng dịch mất đi tương đương % trọng lượng cơ thể |
Lượng dịch mất đi tính theo ml/kg trọng lượng cơ thể |
|
Không có dấu hiệu mất nước |
||
|
Có mất nước |
5 – 10 % |
50 – 100 ml/kg |
|
Mất nước nặng |
> 10 % |
> 100 ml/kg |
Ví dụ, trẻ nặng 5 kg có dấu hiệu mất nước thì bị mất khoảng 250 – 500 ml dịch.
Đánh giá mức độ mất nước
Tất cả mọi trẻ bị tiêu chảy đều phải được phân loại mức độ mất nước.
Có 3 mức độ mất nước:
Mất nước nặng
Có mất nước
Không mất nước
Bảng 3: Đánh giá và phân loại lâm sàng tiêu chảy mất nước
|
Đánh giá |
Phân loại |
|
Khi có hai trong các dấu hiệu sau: Li bì hoặc khó đánh thức. |
|
|
Mắt trũng. Không uống được nước hoặc uống kém – Nếp véo da mất rất chậm. |
Mất nước nặng |
|
Khi có hai trong các dấu hiệu sau: – Vật vã, kích thích. |
|
|
Mắt trũng. Uống háo hức, khát. Nếp véo da mất chậm. |
Có mất nước |
|
Không đủ các dấu hiệu để phân loại có mất nước hoặc mất nước nặng |
Không mất nước |
Đánh giá tiêu chảy kéo dài
Sau khi phân loại mức độ mất nước của trẻ, hãy phân loại tiêu chảy kéo dài nếu trẻ bị tiêu chảy 14 ngày hoặc hơn. Có hai mức phân loại cho tiêu chảy kéo dài:
Tiêu chảy kéo dài nặng: Nếu trẻ bị tiêu chảy 14 ngày hoặc hơn và có mất nước hoặc mất nước nặng.
Tiêu chảy kéo dài: Một trẻ bị tiêu chảy 14 ngày hoặc hơn nh−ng không có mất nước.
Đánh giá lỵ
Tiêu chảy có máu trong phân là lỵ.
Khoảng 60% các trường hợp lỵ là do Shigella. Shigella là nguyên nhân của hầu hết các trường hợp lỵ nặng. Để tìm nguyên nhân thực sự của lỵ cần phải cấy phân. ít nhất sau 2 ngày mới biết kết quả, vì vậy dựa vào lâm sàng là chủ yếu
Xử trí bệnh tiêu chảy cấp
Mục tiêu
Dự phòng mất nước nếu chưa có dấu hiệu mất nước.
Điều trị mất nước khi có dấu hiệu mất nước.
Dự phòng SDD.
Giảm thời gian, mức độ của tiêu chảy và các đợt tiêu chảy trong tương lai bằng bổ sung kẽm.
Quyết định điều trị
Sau khi hoàn thành việc thăm khám, cần quyết định chọn phác đồ điều trị.
Lựa chọn phác đồ thích hợp dựa vào mức độ mất nước.
Đối với trẻ không mất nước, lựa chọn phác đồ A.
Đối với trẻ có mất nước, lựa chọn phác đồ B.
Đối với trẻ mất nước nặng, lựa chọn phác đồ C.
Nếu phân có máu (lỵ) cần điều trị kháng sinh.
Nếu trẻ sốt, hướng dẫn bà mẹ làm hạ nhiệt bằng khăn ướt hoặc quạt cho trẻ, sau đó mới xem xét và điều trị các nguyên nhân khác (chẳng hạn như sốt rét).
Phác đồ điều trị
Phác đồ A – Điều trị tiêu chảy tại nhà
Phác đồ B – Điều trị mất nước bằng ORS, bù dịch bằng đường uống tại cơ sở y tế.
Phác đồ C – Điều trị nhanh chóng tiêu chảy mất nước nặng
Cả 3 phác đồ đều sử dụng để phục hồi lại lượng nước và muối bị mất khi tiêu chảy cấp. Cách tốt nhất để bù nước và phòng mất nước cho trẻ là sử dụng dung dịch ORS. Chỉ truyền tĩnh mạch cho các trường hợp mất nước nặng hoặc thất bại với đường uống theo phác đồ B.
Phác đồ a – điều trị phòng mất nước
|
Phác đồ A. Điều trị tiêu chảy tại nhà Khuyên bảo bà mẹ 4 nguyên tắc điều trị tiêu chảy tại nhà Cho trẻ uống thêm dịch. Bổ sung thêm kẽm. Tiếp tục cho ăn. Khi nào đưa trẻ đến khám lại ngay. Cho trẻ uống thêm dịch (càng nhiều càng tốt nếu trẻ muốn) Hướng dẫn bà mẹ: Cho bú nhiều hơn và lâu hơn sau mỗi lần bú. Nếu trẻ bú mẹ hoàn toàn, cho thêm ORS sau bú mẹ. Nếu trẻ không bú mẹ hoàn toàn, cho trẻ uống một hoặc nhiều loại dung dịch nh−: ORS, thức ăn lỏng nh−: nước xúp, nước cơm, nước cháo hoặc nước sạch. ORS thực sự quan trọng cho trẻ uống tại nhà khi: Trẻ vừa được điều trị kết thúc phác đồ B hoặc C. Trẻ không thể trở lại cơ sở y tế nếu Tiêu chảy nặng hơn. hướng dẫn bà mẹ cách pha và cách cho trẻ uống ors. đ−a cho bà mẹ 2 gói ors sử dụng tại nhà hướng dẫn bà mẹ cho uống thêm bao nhiêu nước so với bình thường nước uống vào Trẻ Trẻ ≥ 2 tuổi : 100 – 200ml sau mỗi lần đi ngoài và giữa mỗi lần. Hướng dẫn bà mẹ : Cho uống thường xuyên từng ngụm nhỏ bằng thìa. Nếu trẻ nôn, ngừng 10 phút sau đó tiếp tục cho uống nh−ng chậm hơn Tiếp tục cho trẻ uống cho tới khi ngừng tiêu chảy. Tiếp tục cho trẻ ăn Bổ sung kẽm (viên 20mg kẽm nguyên tố hoặc dạng hỗn dịch, sirup 5ml chứa 10mg kẽm) Hướng dẫn bà mẹ cho trẻ uống bao nhiêu? Trẻ Trẻ ≥6tháng: 1 viên/ngày trong 14 ngày (20mg) hoặc 10ml sirup Hướng dẫn bà mẹ cách cho trẻ uống bổ sung kẽm : Trẻ nhỏ: Hoà tan viên thuốc với một lượng nhỏ (5ml) sữa mẹ, ORS hoặc nước sạch vào thìa nhỏ, cho trẻ uống lúc đói. Trẻ lớn: Những viên thuốc có thể nhai hoặc hoà tan trong nước sạch vào một thìa nhỏ. nhắc bà mẹ phải cho trẻ uống bổ sung kẽm đủ liều 14 ngày Khi nào khám trở lại hoặc khám lại ngay |
Điều trị tại nhà, dự phòng mất nước và suy dinh dưỡng
Bà mẹ cần được hướng dẫn cách dự phòng mất nước tại nhà bằng cách cho trẻ uống thêm dịch nhiều hơn bình thường. Dự phòng SDD bằng tiếp tục cho trẻ ăn, uống kẽm và những dấu hiệu cần mang trẻ trở lại cơ sở y tế. Những bước này được tóm tắt trong 4 nguyên tắc điều trị phác đồ A.
Nguyên tắc 1: cho trẻ uống nhiều dịch hơn bình thường để phòng mất nước
Những loại dịch thích hợp
Phần lớn các loại dịch trẻ thường dùng đều có thể sử dụng. Các loại dịch này có thể chia thành hai nhóm:
Các dung dịch chứa muối
ORS (ORS chuẩn cũ và ORS nồng độ thẩm thấu thấp)
Dung dịch có vị mặn (ví dụ nhưnước cháo muối, nước cơm có muối)
Súp rau quả hoặc súp gà, súp thịt
Hướng dẫn bà mẹ cho khoảng 3g muối (nhúm bằng 3 ngón tay: ngón cái, ngón trỏ và ngón giữa) khi pha chế 1 lít dung dịch để có một dung dịch hoặc súp không quá mặn.
Các dung dịch không chứa muối
Nước sạch
Nước cơm (hoặc các loại ngũ cốc khác)
Súp không mặn
Nước dừa
Trà loãng
Nước hoa quả tươi không đường
Những dung dịch không thích hợp
Một số dung dịch có thể gây nguy hiểm nên phải tránh sử dụng khi tiêu chảy, đặc biệt là những loại nước uống ngọt có đường vì có thể gây tiêu chảy thẩm thấu và tăng natri máu, ví dụ như ước uống công nghiệp chứa CO2, nước trà đường, nước trái cây công nghiệp.
Một số dung dịch khác nên tránh vì chúng là những chất kích thích gây lợi tiểu và là thuốc tẩy, ví dụ như cà phê, các loại trà thuốc hoặc dung dịch truyền.
Lượng dịch cần uống
Nguyên tắc chung là cho trẻ uống tuỳ theo trẻ muốn cho tới khi ngừng tiêu chảy.
Trẻ dưới 2 tuổi: khoảng 50-100ml sau mỗi lần đi ngoài.
Trẻ 2-10 tuổi: khoảng 100-200ml sau mỗi lần đi ngoài.
Trẻ lớn: uống theo nhu cầu.
Nguyên tắc 2: tiếp tục cho trẻ ăn để phòng suy dinh dưỡng
Khẩu phần ăn hàng ngày nên được tiếp tục và tăng dần lên. Không được hạn chế trẻ ăn và không nên pha loãng thức ăn. Nên tiếp tục cho trẻ bú mẹ thường xuyên. Phần lớn trẻ tiêu chảy phân nước sẽ thèm ăn trở lại ngay khi được bù đủ nước. Trái lại, những trẻ tiêu chảy phân máu thường kém ăn kéo dài hơn cho đến khi bệnh thuyên giảm. Những trẻ này cần được khuyến khích ăn lại chế độ ăn bình thường càng sớm càng tốt.
Cho trẻ ăn đủ chất dinh dưỡng giúp cơ thể tiếp tục tăng trưởng, hồi phục nhanh cân nặng và chức năng đường ruột, gồm khả năng tiêu hoá và hấp thu các chất dinh dưỡng. Trái lại những trẻ ăn kiêng hoặc thức ăn pha loãng sẽ bị giảm cân, thời gian tiêu chảy kéo dài hơn và chức năng đường ruột phục hồi chậm hơn.
Các loại thức ăn
Điều này phụ thuộc vào tuổi của trẻ, thức ăn trẻ thích và cách nuôi dưỡng trước khi bị bệnh, tập quán văn hoá cũng rất quan trọng. Nhìn chung thức ăn thích hợp cho trẻ bị tiêu chảy cũng giống như những loại thức ăn cần thiết cho trẻ khoẻ mạnh. Những khuyến cáo đặc biệt được nêu dưới đây:
Sữa
Trẻ ở bất kỳ lứa tuổi nào nếu đang bú mẹ cần được khuyến khích nên tiếp tục cho bú nhiều lần hơn và lâu hơn nếu trẻ muốn.
Trẻ không được bú mẹ nên cho trẻ ăn những sữa trẻ thường dùng, mỗi lần ăn cách nhau 3 giờ, nếu có thể cho uống bằng cốc. Những sữa công thức thương mại được quảng cáo cho tiêu chảy thì đắt và không cần thiết. Không nên sử dụng chúng thường lệ. Bất dung nạp sữa có ý nghĩa về mặt lâm sàng là vấn đề hiếm gặp.
Trẻ dưới 6 tháng tuổi không được bú mẹ hoàn toàn và phải ăn thêm các loại thức ăn khác, cần được tăng cường bú mẹ. Khi trẻ hồi phục và bú sữa mẹ tăng lên, những thức ăn khác sẽ được giảm xuống (nếu những chất lỏng khác nhiều hơn sữa mẹ, sử dụng ly, không sử dụng bình bú). Điều này có thể thường mất khoảng 1 tuần. Nếu có thể, trẻ nên bú mẹ hoàn toàn.
Đo độ pH phân hoặc các chất giáng hoá trong phân là không cần thiết, vì các xét nghiệm này chỉ cho thấy sự bất thường về hấp thu đường lactose chứ không quan trọng về mặt lâm sàng.
Điều quan trọng hơn là theo dõi đáp ứng lâm sàng của trẻ (ví dụ: phục hồi cân nặng, những cải thiện chung). Biểu hiện sự bất dung nạp sữa chỉ quan trọng về mặt lâm sàng nếu lượng phân tăng đáng kể làm tình trạng mất nước nặng hơn và thường đi kèm với sút cân.
Những loại thức ăn khác
Trẻ dưới 6 tháng tuổi không được bú mẹ hoàn toàn và phải ăn thêm các loại thức ăn khác cần cho ăn ngũ cốc, rau quả, các loại thức ăn khác và cho thêm sữa. Nếu trẻ trên 6 tháng tuổi chưa được cho ăn những thức ăn này, nên sớm bắt đầu cho ăn trong hoặc sau khi ngừng tiêu chảy.
Khi hướng dẫn về chế độ ăn, nên lưu ý về tập quán ăn uống, các thực phẩm năng lượng, dinh dưỡng cao, cung cấp đầy đủ vi chất chủ yếu mà có sẵn tại địa phương. Thực phẩm nên được chế biến và nghiền nhỏ để dễ tiêu hoá. Nên trộn sữa với ngũ cốc. Cho thêm 5 – 10ml dầu thực vật vào mỗi bữa ăn. Nên khuyến khích cho ăn thịt, cá hoặc trứng. Thực phẩm giàu Kali như chuối, nước dừa và nước hoa quả tươi rất hữu ích.
Những thức ăn nên tránh
Không nên cho trẻ ăn những rau sợi thô, củ quả, hạt ngũ cốc có nhiều chất xơ vì khó tiêu hoá.
Nước cháo loãng chỉ có tác dụng bù nước chỉ làm cho trẻ có cảm giác no mà không đủ các chất dinh dưỡng.
Những thức ăn chứa quá nhiều đường có thể gây tiêu chảy thẩm thấu gây tiêu chảy nặng hơn.
Lượng thức ăn của trẻ
Khuyến khích trẻ ăn nhiều như trẻ muốn, cách nhau 3 hoặc 4 giờ (6 bữa/ngày). Cho ăn thường xuyên với lượng nhỏ thì tốt hơn vì thức ăn sẽ dễ hấp thu hơn so với ăn ít bữa, số lượng nhiều.
Sau khi tiêu chảy ngừng, tiếp tục cho trẻ ăn thức ăn giàu năng lượng và cung cấp thêm một bữa phụ mỗi ngày trong ít nhất hai tuần. Nếu trẻ SDD, bữa ăn phụ nên được tiếp tục cho đến khi trẻ đạt được cân nặng bình thường theo chiều cao.
Nguyên tắc 3: Cho trẻ uống bổ sung kẽm (10mg; 20mg) hàng ngày trong 10 – 14 ngày.
Cho trẻ uống càng sớm càng tốt ngay khi tiêu chảy bắt đầu.
Kẽm sẽ làm rút ngắn thời gian và mức độ trầm trọng của tiêu chảy.
Kẽm rất quan trọng cho hệ thống miễn dịch của trẻ và giúp ngăn chặn những đợt tiêu chảy mới trong vòng 2 – 3 tháng sau điều trị. Kẽm giúp cải thiện sự ngon miệng và tăng trưởng.
Trẻ
Trẻ ≥ 6 tháng tuổi: 20mg/ngày, trong vòng 10 – 14 ngày.
Nên cho trẻ uống kẽm lúc đói.
Nguyên tắc 4: đưa trẻ đến khám ngay khi trẻ có một trong những biểu hiện sau:
Đi ngoài rất nhiều lần phân lỏng (đi liên tục)
Nôn tái diễn
Trở nên rất khát
Ăn uống kém hoặc bỏ bú
Trẻ không tốt lên sau 2 ngày điều trị
Sốt cao hơn
Có máu trong phân
Phác đồ b – điều trị có mất nước
|
Phác đồ B. Điều trị mất nước với dung dịch ORS Cho trẻ uống tại cơ sở y tế lượng ORS khuyến cáo trong vòng 4 giờ. xác định lượng ors trong 4 giờ đầu tiên
Chỉ dùng tuổi trẻ khi bạn không biết cânnặng. Số lượng ORS ước tính (ml) cần dùng, được tính bằng cân nặng trẻ (kg) x 75. Cho trẻ uống thêm ORS, nếu trẻ đòi uống nhiều hơn chỉ dẫn. Đối với trẻ nhỏ hướng dẫn bà mẹ cách cho trẻ uống ors Cho trẻ uống thường xuyên từng ngụm nhỏ bằng chén hoặc thìa. Nếu trẻ nôn, chờ 10 phút. Sau đó tiếp tục cho uống chậm hơn. Tiếp tục cho trẻ bú bấtkỳ khi nào trẻ muốn. Sau 4 giờ : Đánh giá và phân loại lại tình trạng mất nước của trẻ. Lựa chọn phác đồ thích hợp để tiếp tục điều trị Bắt đầu cho trẻ ăn tại phòng khám. Nếu bà mẹ phải về nhà trước khi kết thúc điều trị : Hướng dẫn bà mẹ cách pha ORS tại nhà. Hướng dẫn bà mẹ lượng ORS cần cho uống để hoàn tất 4 giờ điều trị tại nhà. Đưa cho bà mẹ số gói ORS để hoàn tất việc bù nước. Cũng nên phát thêm ORS như đã khuyến nghị trong phác đồ A. Giải thích cho bà mẹ 4 nguyên tắc điều trị tiêu chảy tại nhà. Uống thêm dịch Tiếp tục cho ăn Uống bổ sung kẽm Khi nào đưa trẻ đến khám ngay |
Liệu pháp điều trị bằng đường uống cho trẻ có mất nước
Trẻ có mất nước nên được áp dụng liệu pháp bù nước bằng đường uống (ORT) với dung dịch ORS tại cơ sở y tế theo phác đồ B như mô tả dưới đây. Trẻ có mất nước cũng nên được bổ sung kẽm như đã mô tả ở trên.
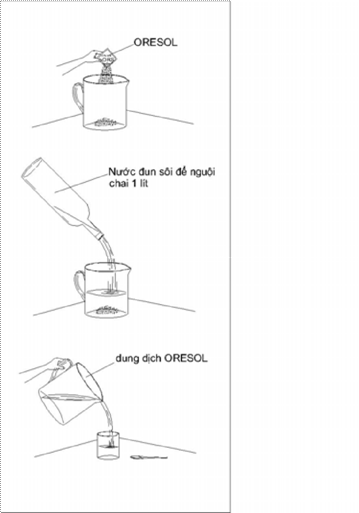
Cách pha dung dịch oresol
Các bước pha dung dịch ORS:
Rửa tay bằng xà phòng và nước sạch
Đổ bột trong gói vào một vật đựng sạch. Hãy dùng bất cứ một vật đựng nào sẵn có như một cái bình hay ấm tích.
Đong một lít nước sạch (hoặc một lượng nước thích hợp có ghi trên gói ORS cho từng loại gói được sản xuất). Tốt nhất là nước đun sôi để nguội, nhưng nếu không thể có được thì hãy dùng nước uống nào sẵn có sạch nhất.
Đổ lượng nước trên vào bình chứa, khuấy kỹ đến khi bột tan hoàn toàn.
Nếm thử để bạn biết vị của dung dịch đó nhưthế nào.
Cần pha dung dịch ORS hàng ngày, bảo quản sạch sẽ. Không dùng dung dịch đã pha quá 24 giờ.
Lưu ý rằng phải dùng một lượng nước chính xác để pha gói ORS. Nếu pha không đủ nước, dung dịch sẽ quá đặc gây nguy hiểm. Nếu quá nhiều nước thì dung dịch lại quá loãng, sẽ không đạt hiệu quả điều trị mong muốn.
Lượng ors cần uống
Sử dụng bảng 4 để tính lượng dung dịch ORS cần cho việc bù nước. Nếu biết cân nặng của trẻ nên sử dụng cân nặng để xác định lượng ORS cần thiết. Lượng dịch cần uống được tính bằng 75ml nhân với cân nặng của trẻ (kg). Nếu không biết cân nặng của trẻ, chỉ định lượng dịch cần uống theo tuổi.
Lượng dịch chính xác cần thiết phụ thuộc vào tình trạng mất nước của trẻ. Những trẻ có dấu hiệu mất nước rõ, hoặc những trẻ tiếp tục tiêu chảy nhiều đòi hỏi bù nhiều dịch hơn những trẻ có dấu hiệu mất nước không rõ, tiêu chảy ít hơn. Nếu trẻ cần uống nhiều lượng ORS nhiều hơn lượng đã xác định và không có dấu hiệu thừa nước, nên cho trẻ uống thêm.
Phù mi mắt là biểu hiện của thừa dịch, nếu điều này xảy ra, ngừng cho uống ORS nhưng cho trẻ bú mẹ và uống nước sạch. Không sử dụng lợi tiểu. Khi hết tình trạng phù mi mắt, lại cho trẻ uống dung dịch ORS hoặc các dung dịch điều trị tiêu chảy tại nhà theo phác đồ A.
Bảng 4: Hướng dẫn điều trị trẻ có mất nước
|
Lượng ORS cho uống trong 4 giờ đầu |
||||||
|
Tuổi (*) |
4-11 tháng |
12-23 tháng |
2-4 tuổi |
5-14 tuổi |
≥ 15 tuổi |
|
|
Cân nặng |
5-7,9 kg |
8-10,9 kg |
11-15,9 kg |
16-29,9 kg |
≥ 30kg |
|
|
ml |
200 – 400 |
400 – 600 |
600 – 800 |
800 – 1200 |
1200 – 2200 |
2200 – 4000 |
|
(*) Chỉ sử dụng tuổi của bệnh nhân để tính lượng dịch cần bù khi không biết cân nặng. Lượng dung dịch ORS (ml) cũng có thể tính bằng cách nhân trọng lượng cơ thể của bệnh nhân (kg) với 75ml. Nếu trẻ còn muốn uống nữa hãy cho trẻ uống thêm. Khuyến khích người mẹ tiếp tục cho con bú. Trẻ dưới 6 tháng không bú sữa mẹ thì cho uống thêm 100 – 200ml nước sạch. |
||||||
Cách cho trẻ uống ors
Cần hướng dẫn các thành viên trong gia đình cách pha và cho uống dung dịch ORS bằng cốc và thìa, không sử dụng bình bú. Đối với trẻ nhỏ, có thể cho dùng ống nhỏ giọt hoặc bơm tiêm (không có kim) để bơm từ từ một lượng dịch ORS vào miệng. Đối với trẻ lớn hơn 2 tuổi, cho uống cứ 1 – 2 phút một thìa dung dịch ORS. Trẻ lớn cho uống từng ngụm bằng cốc.
Nôn thường xảy ra trong giờ đầu hoặc giờ thứ hai của điều trị, đặc biệt khi trẻ uống ORS quá nhanh. Khi phần lớn lượng dịch đã được hấp thu thì nôn sẽ chấm dứt. Nếu trẻ nôn, ngừng 5 – 10 phút, sau đó tiếp tục cho uống dung dịch ORS trở lại nh−ng chậm hơn (2 – 3 phút một thìa).
Theo dõi tiến triển của liệu pháp bù nước bằng đường uống
Theo dõi trẻ cẩn thận trong quá trình bù nước để đảm bảo ORS được cho uống đủ và các dấu hiệu mất nước không nặng lên. Nếu trẻ có biểu hiện mất nước nặng, chuyển sang phác đồ C.
Sau 4 giờ, đánh giá lại toàn diện theo hướng dẫn ở Bảng 3. Sau đó quyết định sử dụng phác đồ tiếp theo:
Nếu xuất hiện các dấu hiệu mất nước nặng, bắt đầu liệu pháp truyền tĩnh mạch theo phác đồ C, hay gặp ở những trẻ uống kém và thải một lượng phân lỏng lớn trong suốt quá trình bù dịch.
Nếu trẻ còn mất nước, tiếp tục liệu pháp bù nước bằng đường uống theo phác đồ B. Lúc này bắt đầu cho trẻ ăn, uống sữa và những loại dịch khác như đã mô tả trong phác đồ A và tiếp tục đánh giá lại trẻ thường xuyên.
Nếu không còn dấu hiệu mất nước, trẻ đã được bù xong dịch, biểu hiện bằng:
Nếp véo da trở lại bình thường
Hết khát nước
Bắt đầu tiểu
Trẻ trở nên nằm yên khi mà trước đó kích thích và trở nên buồn ngủ
Hướng dẫn bà mẹ cách điều trị trẻ tại nhà với dung dịch ORS và thức ăn theo phác đồ A. Đưa cho bà mẹ số gói ORS đủ cho 2 ngày. Hướng dẫn cho bà mẹ tất cả các dấu hiệu cần mang trẻ đến khám lại ngay tại cơ sở y tế.
Đáp ứng nhu cầu nước bình thường
Trong khi điều trị để bù lượng dịch và điện giải hiếu hụt, cần quan tâm đến nhu cầu dịch bình thường hàng ngày, bằng cách:
Cho trẻ bú mẹ: tiếp tục bú mẹ thường xuyên và lâu hơn như trẻ muốn, ngay cả trong giai đoạn bù nước.
Trẻ dưới 6 tháng tuổi không được bú mẹ: Nếu sử dụng dung dịch ORS chuẩn trước đây của WHO chứa 90mmol/L natri, cần cho trẻ uống thêm 100 – 200ml nước sạch trong suốt thời gian này. Tuy nhiên, nếu sử dụng ORS có nồng độ thẩm thấu thấp chứa 75mmol/L natri thì không cần cho uống thêm. Sau khi hoàn tất việc bù dịch, bắt đầu cho trẻ ăn sữa toàn phần (hoặc sữa công thức), cho trẻ uống nước và những dung dịch trẻ vẫn thường sử dụng.
Trẻ lớn: cho uống càng nhiều nước sạch càng tốt như trẻ muốn, cùng với việc cho uống ORS.
Nếu liệu pháp bù dịch buộc phải gián đoạn
Nếu bà mẹ phải rời khỏi cơ sở y tế trước khi hoàn tất việc bù dịch bằng ORS:
Hướng dẫn cho bà mẹ biết lượng dung dịch ORS trẻ cần uống tại nhà để hoàn tất 4 giờ điều trị.
Cung cấp cho bà mẹ đủ số gói ORS để hoàn tất việc bù nước và đủ cho hai ngày nữa theo hướng dẫn trong phác đồ A.
Hướng dẫn bà mẹ cách pha ORS.
Giải thích cho bà mẹ về những nguyên tắc điều trị trong phác đồ A để điều trị tiêu chảy tại nhà.
Khi điều trị bù nước bằng đường uống thất bại
Với ORS trước đây các dấu hiệu mất nước có thể kéo dài hoặc tái xuất hiện trong liệu pháp bù dịch bằng đường uống khoảng 5% số trẻ. Với dung dịch ORS mới nồng độ thẩm thấu thấp, tỷ lệ thất bại ước tính giảm xuống còn 3% hoặc ít hơn. Những nguyên nhân thất bại thường là:
Tiếp tục mất nhanh chóng một lượng phân
Lượng ORS uống vào ít do trẻ mệt hoặc li bì
Nôn thường xuyên và nặng
Cần cho những trẻ này dung dịch ORS qua ống thông dạ dày hoặc truyền tĩnh mạch dung dịch Ringer Lactate (75ml/kg trong 4 giờ) tại bệnh viện. Sau khi dấu hiệu mất nước được cải thiện, điều trị bằng bù dịch đường uống sẽ thành công.
Một số trường hợp không thể áp dụng được liệu pháp bù dịch bằng đường uống, bao gồm:
Bụng chướng ở trẻ bị liệt ruột do các thuốc có chế phẩm thuốc phiện như codeine, loperamide và hạ kali máu.
Bất dung nạp glucose, biểu hiện bằng tăng đáng kể lượng phân thải ra khi sử dụng ORS. Dấu hiệu mất nước không cải thiện và một lượng lớn glucose thải ra theo phân khi cho trẻ uống ORS.
Trong những tình huống này, nên bù dịch bằng truyền tĩnh mạch cho tới khi tiêu chảy giảm, không nên sử dụng ống thông dạ dày.
Cho ăn
Ngoại trừ bú mẹ, thức ăn không nên cho trong 4 giờ bù dịch đầu tiên. Tuy nhiên, những trẻ được tiếp tục điều trị phác đồ B hơn 4 giờ nên được cho ăn một số thức ăn như đã mô tả trong phác đồ A. Đối với những trẻ trên 6 tuổi nên cho ăn một ít trước khi cho trẻ về để nhấn mạnh với bà mẹ về tầm quan trọng của việc tiếp tục cho ăn trong thời gian tiêu chảy.
Bổ sung kẽm
Bắt đầu bổ sung kẽm như trong phác đồ A, càng sớm càng tốt ngay khi trẻ có khả năng ăn được sau giai đoạn bốn giờ đầu bù dịch.
Phác đồ c – điều trị cho bệnh nhân mất nước nặng
Điều trị tốt nhất cho trẻ bị mất nước nặng là nhanh chóng bù dịch qua đường tĩnh mạch, theo phác đồ C. Nếu có thể, trẻ nên được nhập viện. Hướng dẫn bù dịch qua đường tĩnh mạch được trình bày trong bảng 4.
Những trẻ uống được, dù uống kém, vẫn cần được cho uống dung dịch ORS cho tới khi dịch truyền được tĩnh mạch. Ngoài ra, cần bắt đầu cho trẻ uống dung dịch ORS (5ml/kg/giờ) ngay khi có thể uống được, thường sau khoảng 3 – 4 giờ (trẻ nhỏ) 1 – 2 giờ (trẻ lớn hơn) để bổ sung thêm kiềm và kali đã không được cung cấp đủ qua đường tĩnh mạch.
Bảng 4: Hướng dẫn truyền dịch tĩnh mạch cho trẻ bị mất nước nặng
|
Bắt đầu truyền dịch tĩnh mạch ngay, nếu bệnh nhân có thể uống, cho trẻ uống ORS qua đường miệng cho đến khi truyền tĩnh mạch được thiết lập. Truyền 100ml/kg dung dịch Ringer Lactate* chia ra nh− sau: |
||
|
Tuổi |
Lúc đầu truyền 30ml/kg trong |
Sau đó truyền 70ml/kg trong |
|
Trẻ |
1 giờ ** |
5 giờ |
|
Trẻ 12 tháng – 5 tuổi |
30 phút |
2 giờ 30 phút |
|
Nếu dung dịch Ringer Lactate không sẵn có, có thể sử dụng dung dịch nước muối sinh lý; ** Truyền thêm một lần nữa nếu mạch rất nhỏ hoặc không bắt được: Đánh giá lại 1 – 2 giờ/lần. Nếu tình trạng mất nước không cải thiện tốt thì truyền nhanh hơn. Khi trẻ có thể uống được. Hãy cho uống ORS (5ml/kg/giờ); thường sau 3 – 4 giờ (trẻ Sau 6 giờ (trẻ |
||
Theo dõi tiến triển của bù dịch qua đường tĩnh mạch
Nên đánh giá trẻ 15 – 30 phút/lần cho tới khi mạch quay bắt rõ và đánh giá lại mạch ít nhất mỗi giờ một lần để chắc chắn tình trạng mất nước được cải thiện. Nếu mạch không cải thiện thì truyền tĩnh mạch nhanh hơn. Khi đã truyền hết lượng dịch cần thiết (sau 3 giờ đối với trẻ lớn và sau 6 giờ đối với trẻ nhỏ), đánh giá lại toàn bộ tình trạng mất nước của trẻ theo chỉ dẫn trong bảng 3.
Nếu vẫn còn các dấu hiệu mất nước nặng, lặp lại truyền dịch tĩnh mạch theo hướng dẫn trong phác đồ C. Điều này rất ít gặp, chỉ xảy ra trên những trẻ vẫn tiêu chảy nhiều lần trong thời gian bù dịch.
Nếu trẻ cải thiện (có thể uống) nhưng vẫn còn dấu hiệu mất nước, ngừng truyền dịch tĩnh mạch và cho uống dung dịch ORS trong 4 giờ, như mô tả trong phác đồ B.
Nếu trẻ hết dấu hiệu mất nước, điều trị theo phác đồ a. Nếu có thể, theo dõi trẻ trong ít nhất 6 giờ trước khi cho về. Cần đảm bảo chắc chắn rằng bà mẹ có thể cho uống dịch tại nhà cho tới khi tiêu chảy ngừng.
Nếu trẻ được cho về điều trị tại nhà , hướng dẫn bà mẹ điều trị tại nhà theo phác đồ A, đưa cho bà mẹ đủ số gói ORS dùng trong 2 ngày và hướng dẫn bà mẹ những dấu hiệu cần mang trẻ khám lại tại cơ sở y tế.
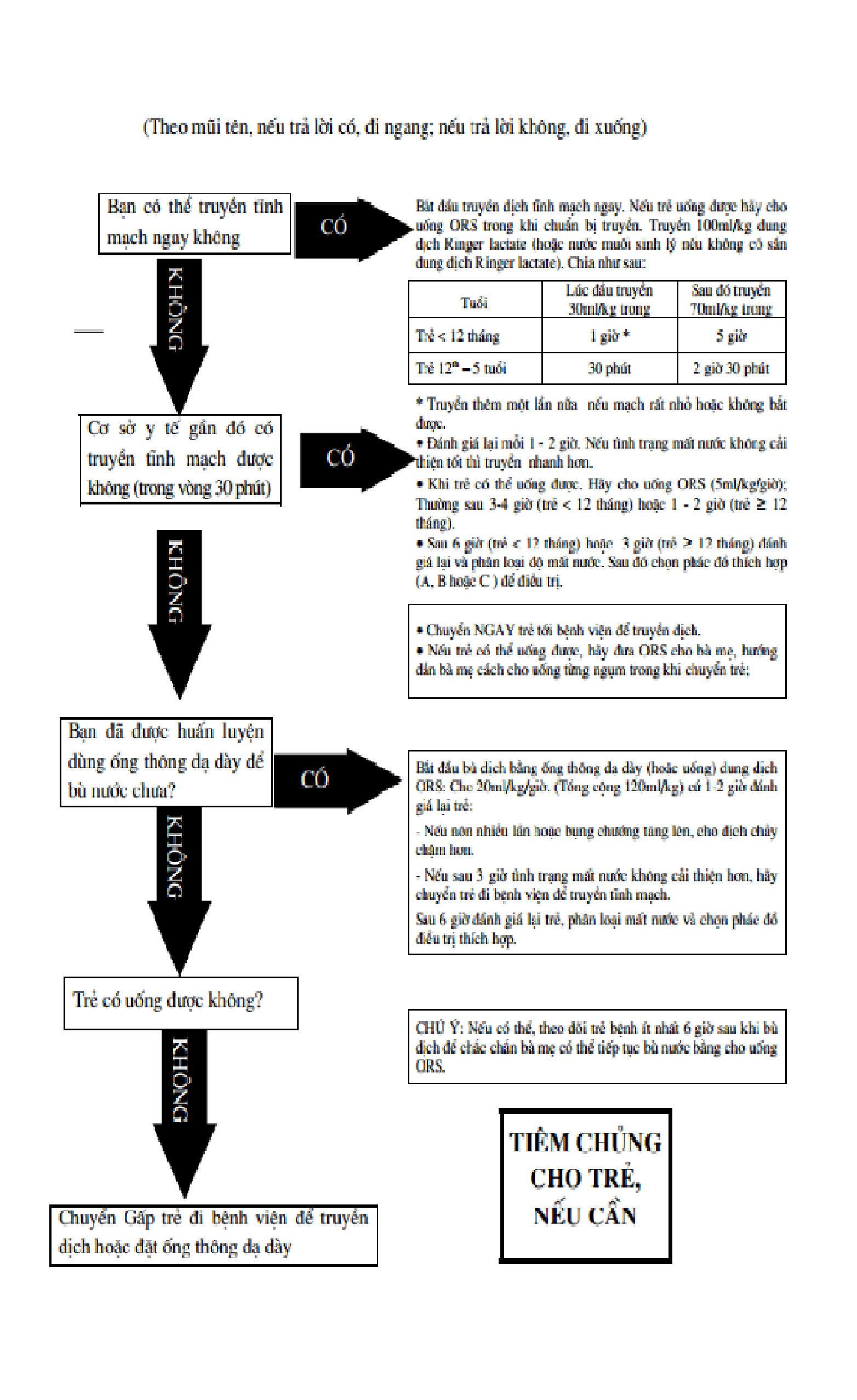
Làm gì khi không có khả năng truyền dịch qua đường tĩnh mạch
Nếu không truyền được tĩnh mạch, nhưng cơ sở y tế gần đó (vận chuyển trong vòng 30 phút) có thể truyền được, phải chuyển trẻ ngay để truyền tĩnh mạch. Nếu trẻ uống được, đưa cho bà mẹ dung dịch ORS và hướng dẫn bà mẹ cách cho trẻ uống trong khi vận chuyển.
Nếu nơi truyền tĩnh mạch không gần đó mà nhân viên y tế đã được huấn luyện cách đặt ống thông dạ dày thì nhỏ giọt 20ml/kg/giờ trong 6 giờ (tổng cộng 120ml/kg trọng lượng). Nếu trẻ có chướng bụng, nên cho dung dịch ORS chậm hơn cho tới khi bụng bớt chướng.
Nếu điều trị nhỏ giọt qua ống thông dạ dày không thể thực hiện được, nhưng trẻ có thể uống dung dịch ORS, nên cho trẻ uống với tốc độ 20ml/kg/giờ trong 6 giờ (tổng cộng 120ml/kg trọng lượng). Nếu uống nhanh, trẻ có thể nôn tái diễn. Trong trường hợp này, nên cho trẻ uống chậm hơn cho đến khi tình trạng nôn cải thiện.
Đối với trẻ được điều trị bằng nhỏ giọt qua ống thông dạ dày hoặc bằng đường uống cần đánh giá lại ít nhất mỗi giờ một lần. Nếu các dấu hiệu mất nước không cải thiện sau 3 giờ, trẻ phải được chuyển đến nơi có thể truyền tĩnh mạch gần nhất. Nếu quá trình bù nước tiến triển tốt thì bệnh nhân sẽ hồi phục nhanh. Trẻ cần được đánh giá lại sau 6 giờ và quyết định những điều trị tiếp như liệu pháp truyền dịch đã mô tả.
Nếu cả điều trị bằng nhỏ giọt qua ống thông dạ dày bằng đường uống cũng không thực hiện được thì cần chuyển trẻ ngay tới cơ sở y tế gần nhất có thể truyền dịch và nhỏ giọt qua ống thông dạ dày.
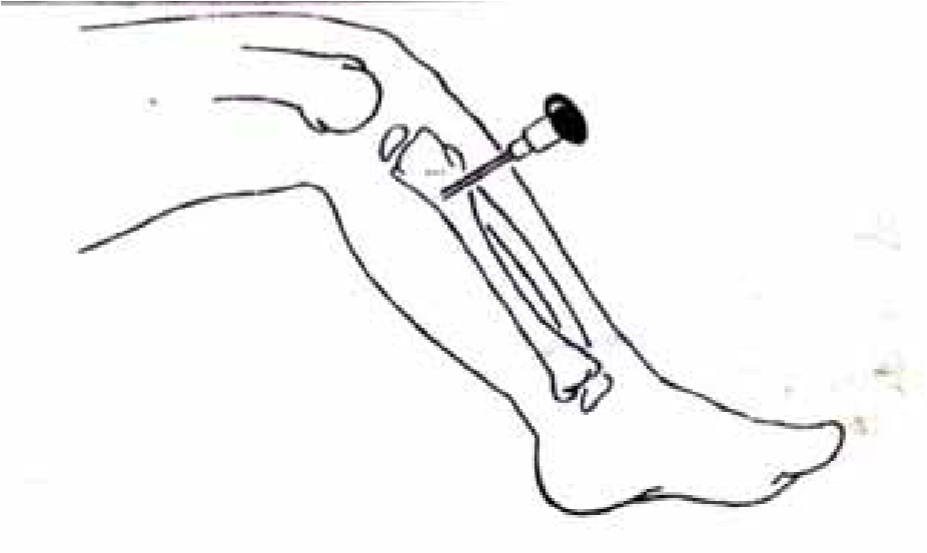
Tại cơ sở điều trị nếu không thiết lập được đường truyền tĩnh mạch, bệnh nhân trong tình trạng sốc nặng thì sử dụng đường truyền dịch qua xương, kỹ thuật này được trình bày như sau:
Phương pháp truyền dịch trong xương được chỉ định khi các thủ thuật đặt đường truyền khác bị thất bại hoặc các thủ thuật đó phải tiến hành lâu hơn 1,5 phút.
Dụng cụ
Gạc cồn
1 kim cỡ 18 với trocha (dài tối thiểu 1,5cm)
1 bơm tiêm 5ml
Dịch truyền
Tiến hành thủ thuật
Xác định vị trí truyền dịch: thường ở đầu trên xương chày và đầu dưới xương đùi. Vị trí truyền được chỉ dẫn trong hình dưới. Tránh truyền dịch ở chi có liên quan đến xương bị gẫy.
Kỹ thuật truyền dịch trong xương đối với xương chày.
|
Vị trí giải phẫu để truyền dịch trong xương |
|
|
Xương chày Phía trước 2 – 3cm dưới mào xương chày |
Xương đùi Phía trước bên 3cm trên lồi cầu bên |
Sát trùng da ở vị trí đã chọn.
Đâm kim 900 so với mặt da
Tiếp tục vừa ấn vừa xoay kim cho đến khi xuyên qua vỏ xương
Lắp bơm tiêm 5ml và hút để khẳng định vị trí là đúng
Lắp bơm tiêm 20ml chứa dịch và bơm dịch truyền
Rối loạn điện giải
Kết quả xét nghiệm điện giải trong máu ít khi làm thay đổi xử trí mất nước ở trẻ bị tiêu chảy. Những giá trị này thường khó nhận định để đưa ra hướng điều trị phù hợp vì vậy không nhất thiết phải định lượng thường xuyên các chất điện giải trong máu. Các rối loạn điện giải mô tả dưới đây có thể được điều trị bằng bù dịch ORS đường uống.
Tăng natri máu
Một số trẻ tiêu chảy có thể bị mất nước ưu trương, đặc biệt là khi uống các dung dịch có độ thẩm thấu cao do chứa hàm lượng đường hoặc muối quá cao (những loại nước hoa quả công nghiệp, sữa công thức trẻ nhỏ quá đậm đặc hay pha oresol sai). Những chất này sẽ kéo nước từ tổ chức và máu của trẻ vào lòng ruột, làm cho nồng độ muối ở dịch ngoại bào tăng lên. Nếu các chất hoà tan trong dung dịch uống không được hấp thu hoàn toàn, nước sẽ bị giữ lại trong lòng ruột gây tiêu chảy thẩm thấu.
Những trẻ mất nước ưu trương (Na > 150mmol/L) thường rất khát so với các dấu hiệu mất nước khác. Biểu hiện nặng của những trẻ này là co giật, thường xảy ra khi nồng độ natri máu vượt quá 165mmol/L, đặc biệt là khi sử dụng liệu pháp truyền tĩnh mạch. Co giật xảy ra ít hơn khi trẻ được điều trị bằng dung dịch ORS, nồng độ natri máu sẽ được điều chỉnh trở về bình thường sau 24 giờ.
Điều trị
Nguyên tắc
Bảo đảm hô hấp tuần hoàn theo thứ tự A,B,C
Điều chỉnh nồng độ Natri giảm từ từ
Điều trị nguyên nhân và triệu chứng
Điều trị cụ thể
Nếu người bệnh trong tình trạng sốc, truyền dung dịch Natri clorid 0,9% hoặc Ringer Lactate 20 ml/kg trong 30 phút có thể truyền nhắc lại, đánh giá sau mỗi lần truyền.
Tốc độ giảm Natri máu không quá 0,5 – 1mmol/l/giờ hoặc không quá 10 15mmol/l/24 giờ
Dung dịch truyền gồm Natri clorid 0,45% pha với dung dịch glucose 5%
Cần kiểm tra điện giải đồ để điều chỉnh cho phù hợp
Nếu Na máu không giảm, dùng phương pháp thẩm phân phúc mạc hoặc lọc máu.
Hạ natri máu
Trẻ bị tiêu chảy nếu chỉ uống nước hoặc các loại dịch chứa rất ít muối, có thể bị hạ natri máu (Natri máu
Điều trị
Nguyên tắc
Bảo đảm chức năng hô hấp và tuần hoàn theo các bước A,B,C
Không nâng nồng độ Natri máu lên quá nhanh
Điều trị nguyên nhân và triệu chứng
Điều trị cụ thể
Nếu người bệnh trong tình trạng sốc: truyền dịch Natri clorid 0,9 % hoặc Ringer Lactate hoặc Albumin 5% 20ml/kg, đánh giá lại tỡnh trạng người bệnh sau mỗi lần truyền.
Đối với những trường hợp hạ Natri do ngộ độc nước cần hạn chế lượng dịch duy trì, khoảng 50% hoặc ớt hơn; dùng lợi tiểu.
Truyền dung dịch Natri ưu trương 3% cho người bệnh hạ Natri nặng (120 mmol/l) hoặc có triệu chứng co giật, hôn mê.
Liều lượng 2-3 mmol/kg, truyền trong 30- 60 phút, chỉ đưa Natri máu lên 125mmol/l, tốc độ không quá 2 mmol/l/giờ. Sau đó tiếp tục bự bằng dung dịch Natri clorid 0,9% sao cho sau 48 giờ Natri máu trở lại trị số bỡnh thường.
Trong trường hợp người bệnh chỉ có dấu hiệu li bỡ hay kích thích, nâng Natri máu lên 0,5 mmol/l/giờ tới khi Natri 125 mmol/l.
Lượng Natri cần bù theo công thức:
Natri thiếu (mmol) = (135 – Natri của người bệnh) x 0,6 x cân nặng của người bệnh (kg)
Cần kiểm tra điện giải đồ để điều chỉnh tốc độ truyền cho phù hợp
Nếu người bệnh co giật có thể tiêm Seduxen 0,2 mg/kg/lần
Hạ kali máu
Bù không đủ lượng kali mất trong giai đoạn tiêu chảy sẽ dẫn đến thiếu hụt kali và hạ Kali máu (Kali máu
Điều trị
Duy trì hụ hấp tuần hoàn theo các bước A,B,C
Nếu hạ kali mức độ nhẹ và không có triệu chứng, chỉ cần bù qua đường uống.
Truyền kali
Chỉ định: khi có các triệu chứng lâm sàng
Rối loạn nhịp tim
Dấu hiệu thần kinh cơ
Người bệnh không uống được
Hoặc giảm kali máu nặng
Đường truyền qua tĩnh mạch trung tâm, không truyền chung với các dung dịch khác, để tránh tai biến.
Tốc độ 0,1 – 0,4 mmol/kg/giờ
Nồng độ dung dịch kali có thể tới 80 mmol/l, pha với dung dịch glucose 5%
Cần kiểm tra thường xuyên nồng độ kali máu trong khi điều trị.
Điều trị trẻ nghi ngờ tả
(Tham khảo Quyết định số 4178/QĐ-BYTcủa Bộ trưởng Bộ Y tế về “Hướng dẫn chẩn đoán, điều trị bệnh tả”)
Điều trị bệnh nhân nghi ngờ tiêu chảy do tả
Bệnh tả khác với các tiêu chảy cấp khác vì 3 lý do sau:
Thường xuất hiện trong 1 vụ dịch lớn có cả người lớn và trẻ em bị bệnh.
Tiêu chảy nhiều nước dẫn đến tình trạng mất nước và điện giải nặng, có thể có sốc cô đặc máu.
Đối với những ca mất nước nặng điều trị kháng sinh thích hợp có thể rút ngắn giai đoạn bệnh.
Khi nghi ngờ một bệnh nhân tả:
Chỉ nghi ngờ bị bệnh tả khi trẻ lớn hơn 5 tuổi bị tiêu chảy có biểu hiện mất nước nặng (thường kết hợp với nôn), hoặc ở trẻ lớn hơn 2 tuổi có tiêu chảy cấp và đang ở vùng có dịch tả. Trẻ dưới 2 tuổi cũng có thể mắc tả nhưng rất khó phân biệt với các nguyên nhân gây tiêu chảy cấp khác, đặc biệt là rotavirus.
Điều trị mất nước:
Điều trị chống mất nước ban đầu cho trẻ bị mắc tả được thực hiện theo hướng dẫn đã nêu ở phần trên, đối với trẻ có biểu hiện mất nước vừa và nặng. Đối với trẻ có mất nước nặng và có sốc, truyền dịch tĩnh mạch ban đầu sẽ phải thực hiện nhanh để cân bằng lại khối lượng dịch cơ thể, biểu hiện bằng huyết áp trở về bình thường và mạch rõ.
Trong bệnh tả thường phải cung cấp 1 lượng ORS để thay thế lượng nước vẫn tiếp tục mất trong tiêu chảy, sau khi bệnh nhân đã được truyền dịch. ORS kết hợp với nước cháo là loại dịch tốt cho trẻ bị tả, và có thể được sử dụng trong những trường hợp thuận lợi. Trẻ đi ngoài nhiều nhất trong 24 giờ đầu của bệnh và hầu hết có mất nước nặng. Trong giai đoạn này lượng nước trung bình cần cho trẻ là 200ml/kg, có trường hợp phải cần đến 350ml/kg hoặc hơn. Trẻ tiếp tục tiêu chảy thường phải truyền dịch tĩnh mạch bằng Ringer Lactate, có bổ sung KaliClorua. Việc cung cấp thêm điện giải này có thể thực hiện bằng dung dịch ORS sớm ngay khi trẻ có thể uống được.
Sau khi bù dịch, cần đánh giá lại các dấu hiệu mất nước ít nhất 1 đến 2 giờ/lần, và thường xuyên hơn nếu trẻ vẫn tiếp tục tiêu chảy nhiều. Nếu các dấu hiệu mất nước xuất hiện lại, phải cho trẻ uống dung dịch ORS nhanh hơn. Nếu trẻ mệt hơn, nôn nhiều hơn và có chướng bụng thì ngừng dung dịch ORS và thay thế bằng Ringer Lactate (truyền tĩnh mạch 50ml/kg trong 3 giờ), có bổ sung KaliClorua. Sau giai đoạn này có thể tiếp tục cho trẻ uống dung dịch ORS.
Trong trường hợp nghi ngờ tả, phải điều trị và theo dõi trẻ cho đến khi ngừng tiêu chảy hoặc tiêu chảy ít hơn. Điều này đặc biệt quan trọng đối với bệnh nhân có biểu hiện mất nước nặng.
Liệu pháp kháng sinh
Tất cả những trường hợp nghi ngờ tả có mất nước nặng sẽ phải uống kháng sinh có hiệu quả với chủng vi khuẩn tả ở trong vùng. Kháng sinh sẽ làm giảm số lượng phân tiêu chảy trong 1 ngày và ngừng tiêu chảy trong vòng 48 giờ và làm giảm giai đoạn bài tiết phân có vi khuẩn tả. Liều kháng sinh đầu tiên phải được uống ngay khi bệnh nhân ngừng nôn, thường là 4 đến 6 giờ sau khi bù dịch.
Xử trí lỵ
Điều trị ban đầu và theo dõi
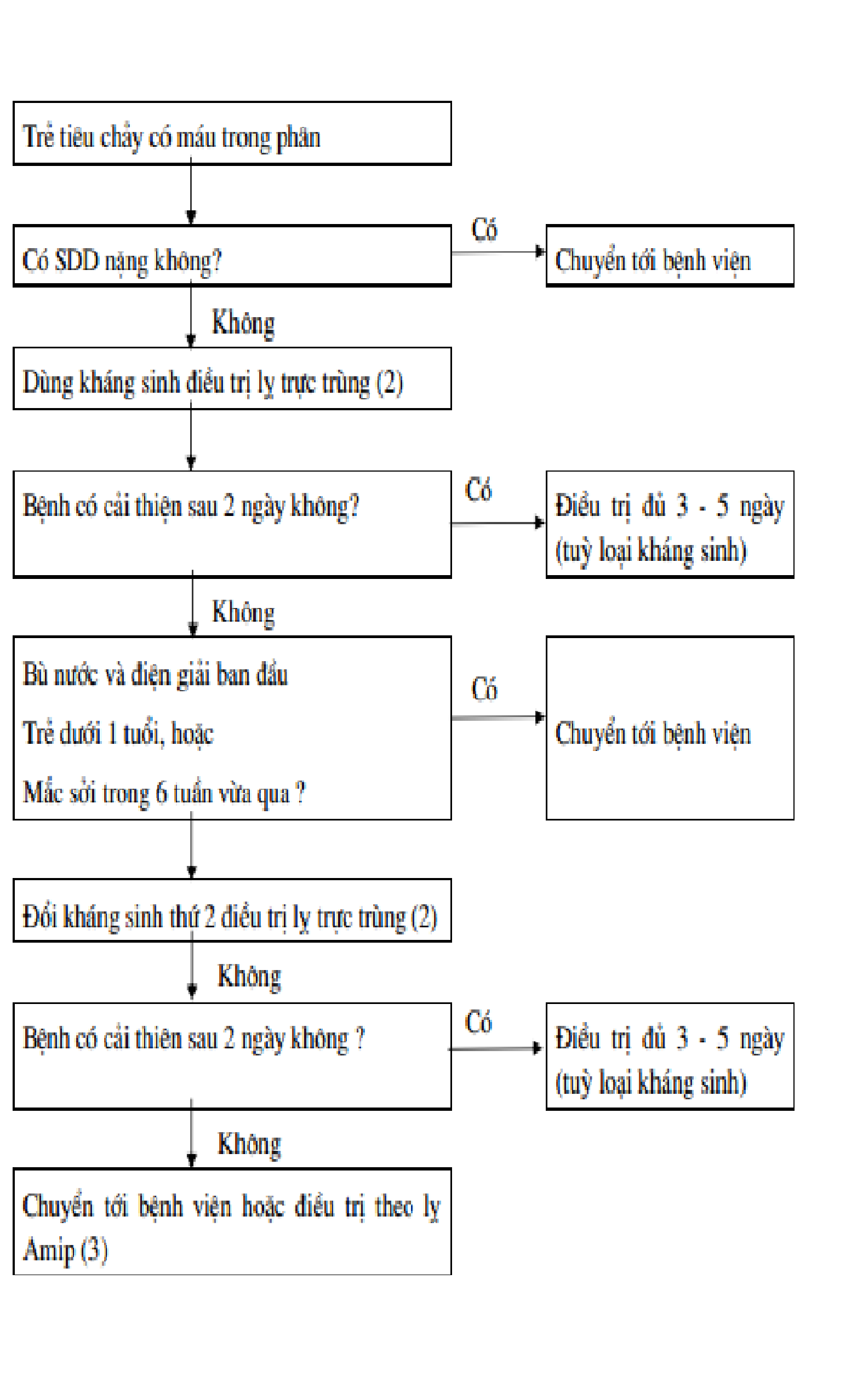
Điều trị ngoại trú trẻ tiêu chảy có máu trong phân được tóm tắt trong hình 3.
Tất cả trẻ đi ngoài có máu trong phân và có SDD nặng cần chuyển ngay đến bệnh viện. Những trẻ đi ngoài có máu trong phân (không có SDD) đều cần được đánh giá, cung cấp đủ nước đề phòng (hoặc điều trị) mất nước và cho ăn như đã được mô tả ở phần 3 và 4.
Hơn nữa, bệnh nhân sẽ được điều trị 3 ngày bằng ciprofloxacin hoặc 5 ngày bằng kháng sinh đường uống khác nhạy cảm với hầu hết vi khuẩn lỵ ở trong vùng. Bởi vì lỵ là nguyên nhân gây tiêu chảy có máu ở trẻ em và bệnh thường nặng vì vậy việc xác định sự nhậy cảm của kháng sinh đối với các chủng vi khuẩn lỵ của địa phương là rất cần thiết. Những kháng sinh không hiệu quả trong điều trị lỵ trực trùng được đưa ra trong bảng 6, không nên sử dụng những kháng sinh này để điều trị cho bệnh nhân nghi ngờ lỵ trực trùng. Hiện nay, nalidixic acid không còn được khuyến cáo để điều trị lỵ
Hình 3: Điều trị ngoại trú trẻ em dưới 5 tuổi đi ngoài có máu trong phân (1)
Điều trị bao gồm liệu pháp ORS để phòng mất nước, tiếp tục cho ăn và bú mẹ.
Sử dụng kháng sinh theo khuyến cáo điều trị lỵ
Nếu xét nghiệm phân thấy Amip ăn hồng cầu tại bất kỳ thời điểm nào thì điều trị thuốc đặc hiệu.
Bảng 6: Những kháng sinh không hiệu quả trong điều trị lị trực trùng
|
|
Metronidazole |
|
|
Streptomycin |
|
|
Tetracycline |
|
|
Chloramphenicol |
|
|
Sulfonamide |
|
|
Amoxicillin |
|
|
Nitrofuran (ví dụ: nitrofurantoin, furazolidon) |
|
|
Aminoglycoside (ví dụ: gentamicin, kanamycin) |
|
|
Cephalosporin thế hệ I và II (ví dụ: cephalexin, cefamandole) |
|
|
Nalidixic axít (đã được WHO khuyến cáo) |
Với những trẻ có những tiêu chuẩn sau cần được khám lại sau 2 ngày:
Trẻ có biểu hiện mất nước khi đến khám lần đầu
Trẻ dưới 1 tuổi
Mắc sởi trong 6 tuần qua
Điều trị không cải thiện tốt
Dấu hiệu bệnh cải thiện là trẻ hết sốt, máu trong phân giảm, đi ngoài ít lần hơn, trẻ ăn tốt hơn và hoạt động bình thường. Nếu bệnh không cải thiện hoặc cải thiện ít sau 2 ngày, những trẻ có 3 tiêu chuẩn đầu trong số 4 tiêu chuẩn ở trên thì cần phải chuyển tới bệnh viện bởi vì có nguy cơ của biến chứng nặng hoặc tử vong. Những trẻ còn lại cần được đổi kháng sinh khác thích hợp hơn tại địa phương để điều trị lị. Nếu sau 2 ngày đổi kháng sinh mà bệnh vẫn chưa cải thiện cần chuyển trẻ đến bệnh viện. Nếu bệnh cải thiện thì cần điều trị đủ liệu trình kháng sinh.
Khi sử dụng kháng sinh trong tiêu chảy cần đặc biệt lưu ý những điểm sau đây:
Tuyệt đối không được sử dụng kháng sinh cho những trường hợp tiêu chảy thông thường, điều này không hiệu quả và có thể gây nguy hiểm.
Trước khi sử dụng kháng sinh luôn cân nhắc đến lợi ích và rủi ro cho người bệnh.
Chỉ sử dụng kháng sinh trong những trường hợp đặc biệt sau:
(1)có tiêu chảy phân máu,
(2)nghi ngờ tả có mất nước nặng và
(3)có xét nghiệm xác định nhiễm Gardia duoedenalis, Amíp.
Với những trường hợp tiêu chảy phối hợp với những nhiễm khuẩn khác như viêm phổi, viêm đường tiết niệu cần được điều trị đặc hiệu với những kháng sinh cho những nhiễm khuẩn kèm theo đó.
Bảng 7: Kháng sinh được sử dụng để điều trị các nguyên nhân đặc biệt gây tiêu chảy
|
Nguyên nhân |
Kháng sinh nên lựa chọn (a) |
Kháng sinh thay thế |
|
Tả (b, c) |
Azithromycin 6-20mg/kg/ x 1lần/ngày x 1-5 ngày (uống một lần duy nhất.)
|
Erythromycin 1g (trẻ em 40 mg/kg cõn nặng), uống 3 ngày. Doxycyclin 100mg x 3 viên uống 1 liều (dùng trong trường hợp vi khuẩn cũn nhạy cảm). |
|
Lị trực khuẩn (b) |
Ciprofloxacin 15mg/kg/lần x 2 lần/ngày x 3 ngày (uống)
|
Pivecillinam 20mg/kg/lần x 4lần/ngày x 5ngày (uống) Ceftriaxone 50-100 mg/kg x1 lần/ngày x 2-5 ngày (tiêm tĩnh mạch hoặc bắp) |
|
Campylobacter |
Azithromycin 6-20mg/kg/ x 1lần/ngày x 1-5 ngày (uống) |
|
|
Lị Amip |
Metronidazole 10mg/kg/lần x 3 lần/ngày x 5 ngày (uống) (Nếu bệnh nặng thì dùng trong 10 ngày) |
|
|
Giardia (đơn bào) |
Metronidazole (d) 5mg/kg/lần x 3 lần/ngàyx5 ngày (uống) |
|
a: liều uống, nếu không có dạng sirô thì thay bằng thuốc viên với liều tương đương.
b: lựa chọn kháng sinh thích hợp để điều trị tả týp 01, týp 0139 và lị phân lập được tại địa phương.
c: kháng sinh được khuyến cáo tại địa phương cho trẻ trên 2 tuổi nghi tả và có mất nước nặng.
d: Tinidazole có thể dùng một lần 50mg/kg theo đường uống.
Lưu ý: Việc lựa chọn kháng sinh cần phải dựa vào độ nhạy cảm của Shigella đối với kháng sinh vào thời điểm đó và sự sẵn có ở địa phương, cũng như tình trạng của bệnh nhân.
Chẩn đoán lỵ amip
Amip là nguyên nhân gây tiêu chảy phân máu ít gặp ở trẻ em, căn nguyên này chỉ chiếm 3%. Chỉ điều trị lị amip khi soi phân tươi có amip ăn hồng cầu hoặc sau khi đã sử dụng 2 loại kháng sinh phù hợp đối với lị trực trùng như hướng dẫn của sơ đồ 1 mà không cải thiện.
Điều trị tiêu chảy kéo dài
Tiêu chảy kéo dài là tiêu chảy có hoặc không có máu trong phân khởi phát cấp tính và kéo dài ít nhất 14 ngày. Tiêu chảy kéo dài thường có liên quan với sụt cân và nhiễm khuẩn nặng ngoài ruột. Nhiều trẻ có SDD trước khi bị tiêu chảy kéo dài. Trẻ bú mẹ hoàn toàn ít khi bị tiêu chảy kéo dài. Nên khai thác cẩn thận bệnh sử để khẳng định trẻ có tiêu chảy không, nếu trẻ nhỏ bú mẹ đi ngoài vài lần phân mềm hoặc sệt mỗi ngày là bình thường.
Mục đích điều trị là phục hồi lại cân nặng và chức năng của ruột. Điều trị tiêu chảy kéo dài bao gồm:
Cung cấp đủ dịch thích hợp để dự phòng và điều trị mất nước.
Dinh dưỡng hợp lý để không làm tiêu chảy nặng thêm.
Bổ sung các loại vitamin và khoáng chất, bao gồm cả kẽm trong 10 – 14 ngày.
Chỉ định kháng sinh khi có nhiễm trùng.
Những trẻ bị tiêu chảy kéo dài và SDD nặng phải điều trị tại bệnh viện như mô tả trong phần 8.
Điều trị trẻ bị tiêu chảy kéo dài không SDD nặng được mô tả dưới đây:
Chỉ định nhập viện
Phần lớn trẻ bị tiêu chảy kéo dài có thể điều trị tại nhà với sự theo dõi cẩn thận để đảm bảo điều trị có hiệu quả. Tuy nhiên, một số trẻ cần điều trị tại bệnh viện tới khi ổn định, tiêu chảy ít đi và trẻ đang hồi phục cân nặng. Những trẻ này bao gồm:
Trẻ bị nhiễm khuẩn nặng như viêm phổi hoặc nhiễm khuẩn huyết.
Trẻ có dấu hiệu mất nước.
Trẻ nhỏ dưới 4 tháng tuổi.
Nguy cơ suy dinh dưỡng và tử vong ở những trẻ này rất cao, cố gắng thuyết phục bố mẹ cho trẻ điều trị tại bệnh viện.
Dự phòng hoặc điều trị mất nước
Đánh giá dấu hiệu mất nước và bù dịch thích hợp theo phác đồ A, B hoặc C.
Dung dịch ORS có hiệu quả điều trị đối với hầu hết trẻ bị tiêu chảy kéo dài. Tuy nhiên, trong một số ít trường hợp sự hấp thu glucose kém nên việc uống dung dịch ORS không có hiệu quả như mong muốn. Lượng phân tiêu chảy sẽ tăng lên đáng kể, trẻ khát nước hơn, dấu hiệu mất nước xuất hiện hoặctình trạngxấu đi và trong phân chứa rất nhiều glucose không được hấp thu. Những trẻ này cần được điều trị bằng đường tĩnh mạch cho tới khi trẻ uống ORS mà không gây tiêu chảy trầm trọng hơn.
Nhận biết và điều trị nhiễm trùng đặc hiệu
Điều trị thường qui kháng sinh cho những trẻ bị tiêu chảy kéo dài không có hiệu quả và không nên chỉ định. Tuy nhiên, một số trẻ bị nhiễm khuẩn ngoài ruột (hoặc tại ruột) đòi hỏi điều trị kháng sinh đặc hiệu. Tình trạng tiêu chảy ở những trẻ này chỉ cải thiện khi nhiễm khuẩn được chẩn đoán và điều trị đúng.
Nhiễm khuẩn ngoài ruột
Tất cả trẻ bị tiêu chảy kéo dài cần được khám toàn diện để phát hiện nhiễm khuẩn ngoài đường tiêu hoá như: viêm phổi, nhiễm khuẩn huyết, nhiễm trùng đường tiểu và viêm tai giữa. Điều trị kháng sinh cho những bệnh lý này nên theo các hướng dẫn chuẩn.
Nhiễm khuẩn tại ruột
Tất cả trẻ bị tiêu chảy kéo dài phân máu nên điều trị với kháng sinh đường uống nhạy cảm với Shigella.
Điều trị lỵ amip : chỉ nên điều trị nếu có xác định chẩn đoán.
Điều trị Giardia: Chỉ nên điều trị khi có kén hoặc thể hoạt động được tìm thấy ở trong phân.
Nhiễm khuẩn mắc phải tại bệnh viện
Nhiễm khuẩn nặng thường mắc phải tại bệnh viện, bao gồm viêm phổi, tiêu chảy do Rota virus hoặc tả. Cần nghĩ đến nhiễm khuẩn bệnh viện ở những trẻ có tình trạng li bì và ăn uống kém nhưng không mất nước, hoặc những trẻ có sốt, ho hoặc tiêu chảy nặng hơn hay có những dấu hiệu khác của tình trạng bệnh nặng xuất hiện ít nhất sau 2 ngày nhập viện. Điều trị theo hướng dẫn chuẩn.
Chế độ dinh dưỡng
Là điều trị cần thiết cho trẻ bị tiêu chảy kéo dài. Chế độ ăn bình thường của trẻ thường không đủ đối với trẻ bị tiêu chảy kéo dài. Trẻ được điều trị ngoại trú nên có một chế độ ăn thích hợp theo lứa tuổi, nhưng phải hạn chế lượng đường lactose. Những trẻ được điều trị tại bệnh viện cần có chế độ ăn đặc biệt cho tới khi tiêu chảy cải thiện và hồi phục cân nặng. Đối với những trường hợp khác, khẩu phần ăn hàng ngày phải cung cấp ít nhất 110 kcal/kg.
Nuôi dưỡng người bệnh ngoại trú
Cần áp dụng những hướng dẫn nuôi dưỡng sau:
Tiếp tục bú mẹ.
Nếu có thể, nê ncho trẻ ăn sữa chua được chế biến từ loại sữa động vật mà trẻ thường ăn. Sữa chua chứa ít đường lactose và thường được dung nạp tốt hơn. Nếu không dùng sữa chua thì nên giảm lượng sữa động vật xuống 50ml/kg cân nặng/ngày; vì cho trẻ uống nhiều hơn sẽ làm cho tiêu chảy nặng lên. Hoà lẫn sữa với bột ngũ cốc của trẻ. Không pha loãng sữa.
Nuôi dưỡng trẻ tại bệnh viện
Tiếp tục bú mẹ nhiều hơn và lâu hơn nếu trẻ muốn. Những thức ăn khác nên tiếp tục sau 4 – 6 giờ bù nước theo phác đồ B hoặc C.
Trẻ dưới 6 tháng:
Khuyến khích bú mẹ hoàn toàn, đồng thời giúp những bà mẹ không cho trẻ bú mẹ hoàn toàn để tái lập lại sự bài tiết sữa.
Nếu phải dùng sữa động vật thì nên làm thành sữa chua (cho ăn bằng thìa). Nếu không, cho trẻ dùng các chế phẩm sữa không có lactose (cho ăn bằng cốc và thìa).
Trẻ lớn hơn:
Sử dụng chế độ ăn chuẩn được chế biến từ nguồn thực phẩm tại địa phương, theo hai chế độ ăn được mô tả dưới đây. Chế độ thứ nhất: giảm lượng đường lactose. Chế độ thứ hai: không có đường lactose và giảm lượng bột, dành cho những trẻ không cải thiện sau khi sử dụng chế độ thứ nhất.
Chế độ ăn thứ nhất : Giảm đường lactose
Chế độ ăn này nên bắt đầu càng sớm càng tốt, ngay khi trẻ có thể ăn và nên cho 6 bữa/ngày. Nhiều trẻ ăn rất kém cho tới khi các nhiễm khuẩn nặng được điều trị trong vòng 24 – 48 giờ, vì vậy cần cho ăn qua ống thông dạ dày trong giai đoạn đầu. Khẩu phần ăn phải đạt ít nhất 70Kcal/100g được cung cấp bằng sữa hoặc sữa chua, như là nguồn protit động vật, nh−ng không vượt quá 3,7g lactose/kg trọng lượng cơ thể/ngày và phải cung cấp được ít nhất 10% năng lượng từ protit. Hỗn hợp sữa bò nấu với ngũ cốc, dầu thực vật và đường mía là phù hợp với trẻ. Chế độ ăn cần được chế biến từ các nguyên liệu sẵn có tại địa phương theo hướng dẫn trên. Ví dụ: để cung cấp được 83 Kcal/100g; 3,7g đường lactose/kg/ngày và 11% năng lượng từ protit thì cần:
Sữa bột toàn phần 11g (hoặc sữa tươi : 85ml)
Gạo 15g
Dầu thực vật 3,5g
Đường mía 3,0g
Nước 200ml
Với công thức này, nếu cho 130ml/kg sẽ cung cấp 110Kcal/kg cân nặng.
Chế độ ăn thứ hai : Không có đường lactose và giảm tinh bột
Khoảng 65% trẻ sẽ cải thiện với chế độ ăn thứ nhất. Những trường hợp còn lại, hơn một nửa số trẻ sẽ được cải thiện bằng chế độ ăn thứ hai. Chế độ ăn thứ hai được chế biến từ trứng, ngũ cốc, dầu thực vật và glucose, cung cấp ít nhất 10% năng lượng từ đạm. Ví dụ: để cung cấp 75kcal/100g thì cần:
Trứng 64g
Gạo 3g
Dầu thực vật 4g
Glucose 3g
Nước 200ml
Với công thức này, nếu cho 145ml/kg sẽ cung cấp 110Kcal/kg cân nặng. Nếu thay trứng bằng 12g thịt gà nghiền nhỏ thì sẽ cung cấp 70Kcal/100g.
Bổ sung Vitamin và chất khoáng
Tất cả trẻ bị tiêu chảy kéo dài cần được bổ sung vitamin và chất khoáng hàng ngày trong hai tuần. Các chế phẩm vitamin và chất khoáng sẵn có ở địa phương thường thích hợp. Những thuốc dạng viên nên nghiền nhỏ và cho cùng với thức ăn sẽ rẻ hơn. Như vậy sẽ cung cấp vitamin và chất khoáng gấp hai lần so với liều được khuyến cáo hàng ngày về vitamin A, kẽm, magiê và đồng. Liều được khuyến cáo hàng ngày cho trẻ 1 tuổi là:
Folate 50 µg
Kẽm 10mg
Vitamin A 400 µg
Đồng 1mg
Magnesium 80mg
Theo dõi đáp ứng điều trị
Đối với trẻ điều trị ngoại trú
Cần đánh giá lại sau 7 ngày, hoặc sớm hơn khi tiêu chảy nặng lên hoặc có các vấn đề khác. Những trẻ hồi phục cân nặng và tiêu chảy dưới 3 lần/ngày thì trở lại chế độ ăn bình thường theo tuổi. Những trẻ chưa hồi phục cân nặng hoặc tiêu chảy không cải thiện cần chuyển đi bệnh viện.
Đối với trẻ điều trị tại bệnh viện
Cần kiểm tra và ghi chép hàng ngày vào bệnh án các chỉ số sau:
cân nặng, (b) nhiệt độ, (c) lượng thức ăn mà trẻ đã ăn, (d) số lần tiêu chảy.
Đánh giá hiệu quả điều trị bằng chế độ ăn dựa vào các chỉ số sau:
Lượng thức ăn mà trẻ đã ăn
Giảm tiêu chảy, tiêu chảy ít hơn
Hết sốt
Nhiều trẻ sẽ giảm cân trong 1 – 2 ngày đầu, sau đó cân nặng sẽ tăng dần khi nhiễm khuẩn được kiểm soát và tiêu chảy thuyên giảm.
Để kết luận trẻ có tăng cân, cần phải có ít nhất ba ngày liên tục tăng cân. Thường sau ngày thứ bảy cân nặng của trẻ sẽ tăng hơn lúc nhập viện.
Chế độ ăn thất bại biểu hiện bằng:
Gia tăng lượng phân (thường trên 10 lần phân lỏng/ngày)
Dấu hiệu mất nước xuất hiện lại, thường không lâu sau khi bắt đầu chế độ ăn mới
Hoặc khó phục hồi cân nặng trong 7 ngày như mô tả ở trên.
Thực hiện chế độ ăn thứ nhất trong 7 ngày. Khi các dấu hiệu của thất bại xảy ra sớm hơn thì ngừng chế độ ăn thứ nhất và thay bằng chế độ ăn thứ hai, cũng trong 7 ngày.
Đối với những trẻ đáp ứng tốt với bất kỳ chế độ ăn nào, cần bổ sung thêm quả tươi, rau nấu kỹ càng sớm càng tốt. Sau 7 ngày điều trị hiệu quả với chế độ trên, trẻ nên trở lại chế độ ăn theo tuổi, bao gồm cả sữa, cung cấp ít nhất 110Kcal/kg/ngày. Hiếm khi phải hạn chế lượng sữa ăn quá 7 ngày. Có thể cho trẻ về nhà, nhưng phải theo dõi đều đặn để đảm bảo chắc chắn trẻ tiếp tục tăng cân và tuân theo đúng hướng dẫn nuôi dưỡng.
Xử trí tiêu chảy ở trẻ suy dinh dưỡng nặng
Biểu đồ tăng trưởng của trẻ gái và trẻ trai
ở trẻ SDD nặng tiêu chảy thường nặng và gây tử vong. Mặc dù điều trị và phòng mất nước là quan trọng, vẫn phải tập trung điều trị tình trạng SDD và các nhiễm trùng khác.
Đánh giá tình trạng mất nước
Đánh giá tình trạng mất nước ở trẻ SDD nặng khó khăn do nhiều dấu hiệu mất nước khó xác định hơn ở trẻ bình thường. Nếp véo da mất chậm hơn ở những trẻ SDD thể Marasmus vì đã mất lớp mỡ dưới da; mắt của trẻ cũng thường bị trũng. Dấu hiệu nếp véo da cũng dễ bị che lấp bởi tình trạng phù ở trẻ SDD thể Kwashiorkor. ở cả hai thể SDD trên, trẻ thường kích thích hoặc thờ ơ làm cho đánh giá về tình trạng tinh thần của trẻ khó khăn. Những dấu hiệu có ích để đánh giá tình trạng mất nước bao gồm: uống nước háo hức, li bì, lạnh hoặc ẩm đầu chi, mạch quay yếu hoặc không bắt được và giảm hoặc vô niệu (dấu hiệu của mất nước nặng). ở trẻ SDD nặng thường khó đánh giá chắc chắn giữa có mất nước và mất nước nặng.
Cũng rất khó phân biệt giữa mất nước nặng với sốc nhiễm khuẩn vì cả 2 tình trạng này đều phản ánh sốc giảm thể tích và giảm lưu lượng tưới máu các cơ quan quan trọng. Để phân biệt tình trạng mất nước nặng cần có bệnh sử tiêu chảy phân nước. Trẻ SDD nặng có các dấu hiệu giống mất nước nặng nhưng không có bệnh sử tiêu chảy phải được điều trị như sốc nhiễm khuẩn.
Điều trị mất nước
Điều trị mất nước cần thực hiện tại bệnh viện. Cần bù nước bằng đường uống, có thể nhỏ giọt qua ống thông dạ dày khi trẻ uống kém. Truyền nhỏ giọt tĩnh mạch rất dễ gây thừa nước và suy tim, vì vậy chỉ sử dụng khi điều trị sốc.
Bù nước bằng đường uống nên thực hiện chậm, khoảng 70 – 100ml/kg trong 12h. Bắt đầu bằng 10ml/kg/1 giờ, trong 2 giờ đầu. Tiếp tục với tốc độ này hoặc chậm hơn dựa vào mức độ khát nước của trẻ. Lượng dịch để duy trì sau khi mất nước đã được điều chỉnh dựa vào lượng phân tiếp tục mất, như mô tả trong phác đồ A.
Không nên sử dụng dung dịch ORS nồng độ chuẩn (90 mmol Natri/l) để bù dịch đường uống hoặc nhỏ giọt dạ dày, vì cung cấp quá nhiều Natri và quá ít Kali. Nếu sử dụng gói ORS nồng độ thẩm thấu thấp (75mmol Natri/l) cần:
Hoà 1 gói ORS trong 2 lít nước sạch (để tạo ra 2 lít thay vì 1 lít).
Thêm 45ml Kali từ dung dịch KCl 10% (100g KCl/L) và
Thêm vào và hoà tan 50g đường.
Sự thay đổi dung dịch này cung cấp ít Natri (37,5mmol/l), nhiều Kali (40mmol/l) và thêm đường (25g/l) rất thích hợp cho trẻ SDD nặng bị tiêu chảy.
Nuôi dưỡng
Bà mẹ cần ở bên cạnh trẻ để cho trẻ bú và cho ăn các loại thức ăn khác càng sớm càng tốt, thường trong vòng 2 – 3 giờ kể từ khi bắt đầu bù dịch. Nên cho ăn 2 – 3 giờ/lần kể cả ngày và đêm.
Chế độ ăn ban đầu
Chế độ ăn ban đầu cần thực hiện ngay từ lúc nhập viện cho đến khi sự ngon miệng của trẻ trở lại bình thường.
Một số trẻ sẽ ăn bình thường ngay lúc nhập viện, nhưng rất nhiều trẻ chỉ thèm ăn sau 3 – 4 ngày, khi tình trạng nhiễm khuẩn đã được điều trị. Khẩu phần ăn chứa 75kcal/100ml có thành phần nh− sau:
Bột sữa tách kem 25g
Dầu thực vật 20g
Đường 60g
Bột gạo (hoặc những bột ngũ cốc khác) 60g
Nước vừa đủ 1000ml
Trộn những thành phần này và đun trong 5 phút để nấu chín bột ngũ cốc. Trẻ sẽ nhận được 130ml/kg/ngày từ công thức này. Những trẻ không thể uống được thì nên cho ăn qua ống thông dạ dày và chia làm 6 bữa.
Chế độ ăn tiếp theo
Sau khi thèm ăn trở lại, trẻ nên được ăn chế độ ăn tiếp theo, chế độ ăn này chứa 100Kcal/100ml:
Bột sữa tách kem 80g
Dầu thực vật 60g
Đường 50g
Nước vừa đủ 1000ml
Nên cho trẻ ăn càng nhiều càng tốt theo khẩu phần ăn trên, để đạt được lượng ăn hàng ngày tối thiểu là 120ml/kg/ngày và có thể đạt đến 200ml/ngày hoặc hơn khi cảm giác ngon miệng được cải thiện.
Vitamin, chất khoáng và muối
Nếu có điều kiện, nên sử dụng hỗn hợp muối sau đây cho vào 2 lít thức ăn lỏng cho 2 chế độ ăn đã mô tả ở trên.
Kali Clorua (KCL) 3,6g
Kali Citrat (K3 Citrate) 1,3g
Magie (MgCl26H2O) 1,2g
Kẽm (Zn acetate.2H2O) 130mg
Đồng (CuSO4.7H2O) 22mg
Natri Selen (NaSeO4.10H2O) 0,44mg
Kali Iốt (KI) 0,20mg
Sử dụng vitamin A theo hướng dẫn. Cần cung cấp các loại vitamin với liều gấp 2 lần nhu cầu khuyến cáo hàng ngày, có thể bổ sung thêm vào khẩu phần ăn hoặc cho uống riêng. Bổ sung sắt ngay khi cân nặng đã phục hồi.
Sử dụng kháng sinh
Tất cả trẻ SDD nặng cần được điều trị bằng kháng sinh phổ rộng, ví dụ nh− Gentamicin và Ampicillin trong vài ngày từ khi nhập viện. Phối hợp kháng sinh phổ rộng cho trẻ có dấu hiệu sốc nhiễm khuẩn. Dựa theo tình trạng nhạy cảm và kháng thuốc của bệnh nhân để chọn kháng sinh. Cần khám kỹ hàng ngày để phát hiện và điều trị kịp thời các nhiễm trùng khác.
Xử trí tiêu chảy cho trẻ bị nhiễm hiv
Khác với trẻ em khác, trẻ nhiễm HIV có cơ địa suy giảm miễn dịch do HIV gây nên. Vỡ vậy, ngoài mắc các bệnh thụng thường theo lứa tuổi, trẻ nhiễm HIV cũng dễ mắc thêm các bệnh nhiễm trùng cơ hội, trong đó có tiêu chảy.
Nguyên nhân gây tiêu chảy ở trẻ em nhiễm hiv:
Các căn nguyên gây tiêu chảy cấp hay gặp ở trẻ nhỏ như vi rút, vi khuẩn (lỵ, tả), các ký sinh trùng (lỵ amớp, giardia).
Các nguyên nhân gây tiêu chảy kéo dài hay gặp gồm lao, Cryptosporidia, Microsporidia,…
Biểu hiện tiêu chảy kéo dài (trên 14 ngày) không rõ nguyên nhân ở trẻ nhiễm HIV là tiêu chuẩn để phân loại trẻ nhiễm HIV giai đoạn tiến triển (giai đoạn lâm sàng 3 và 4).
Biểu hiện lâm sàng, đánh giá và xử trí tiêu chảy ở trẻ nhiễm hiv/aids:
Tương tự như ở trẻ khác, tuy nhiên cần lưu ý:
Trẻ nhiễm HIV/AIDS thường có SDD kèm theo (cần chú ý khi đánh giá).
Nguyên nhân tiêu chảy kéo dài ở trẻ nhiễm HIV/AIDS thường khó xác định và trong nhiều trường hợp tiêu chảy kéo dài sẽ ổn định khi được điều trị bằng thuốc kháng vi rút HIV (ARV – antiretrovirus).
Sau khi điều trị đợt tiêu chảy kéo dài ổn định, nên gửi trẻ lại phũng khỏm ngoại trỳ HIV để đánh giá tiêu chuẩn điều trị bằng thuốc kháng vi rút HIV.
Tiêu chảy ở trẻ HIV thường gây tỡnh trạng giảm hấp thu Lactose, vỡ vậy cú thể chỉ định sử dụng các chế phẩm khụng chứa Lactose khi cần.
Những vấn đề khác liên quan đến tiêu chảy
Sốt
Trẻ tiêu chảy có thể có sốt do nhiễm khuẩn ngoài đường tiêu hoá (như viêm phổi, nhiễm khuẩn máu, nhiễm khuẩn đường tiết niệu, hoặc viêm tai giữa). Trẻ nhỏ khi mất nước có thể bị sốt. Vì vậy khi trẻ tiêu chảy có sốt, cần phải phát hiện ngay các nhiễm khuẩn ngoài đường tiêu hoá, đặc biệt khi đã được bù đủ dịch mà trẻ vẫn sốt.
Nếu trẻ ở vùng sốt rét lưu hành (Plasmodium falciparum) bị sốt (thân nhiệt từ 380c trở lên), hoặc tiền sử có sốt trong vòng năm ngày trở lại thì cho trẻ dùng thuốc chống sốt rét theo phác đồ điều trị của chương trình sốt rét.
Nếu trẻ sốt cao (thân nhiệt từ 390 trở lên) thì bắt buộc phải điều trị ngay để hạ sốt. Việc điều trị này bao gồm điều trị ổ nhiễm khuẩn với kháng sinh thích hợp kết hợp với sử dụng thuốc hạ sốt (như paracetamol). Hạ sốt sẽ làm cho trẻ bớt kích thích, khó chịu và sẽ ăn, uống tốt hơn.
Co giật
Nếu trẻ bị tiêu chảy có kèm theo co giật cần phải tìm và điều trị các tình trạng sau đây:
Co giật do sốt: Thường hay xảy ra ở trẻ bú mẹ, đặc biệt khi thân nhiệt của trẻ > 400c hoặc thân nhiệt tăng quá nhanh. Điều trị bằng paracetamol, liều lượng 15mg/kg/lần, 60mg/kg/24 giờ. Có thể lau mát kết hợp với thông thoáng gió (quạt) nếu thân nhiệt >390C. Cần khám kỹ để loại trừ trẻ bị viêm màng não.
Hạ đường máu: Tình trạng này đôi khi gặp ở trẻ bị tiêu chảy do quá trình tạo glucose không đủ. Nếu nghi ngờ trẻ bị hôn mê hoặc co giật do hạ đường máu thì tiêm chậm tĩnh mạch (> 5 phút) dung dịch glucose 10% với liều 5 ml/kg. Nếu do hạ đường máu, trẻ thường nhanh chóng hồi phục, trong những tình huống như vậy cần tiếp tục cho trẻ uống dung dịch ORS (hoặc truyền dung dịch có 5% glucose) cho đến khi trẻ ăn được trở lại để tránh tình trạng hạ đường máu tái diễn.
Thiếu vitamin a
Tiêu chảy làm giảm hấp thu và làm tăng nhu cầu vitaminA. Dự trữ vitamin A ở cơ thể của trẻ em thấp, vì vậy khi bị tiêu chảy cấp hoặc tiêu chảy kéo dài trẻ rất dễ bị tổn thương mắt do bị thiếu vitamin A (khô giác mạc), thậm chí bị mù. Tình trạng này hay gặp ở trẻ bị tiêu chảy, trong hoặc ngay sau khi mắc sởi hay ở trẻ bị SDD.
Vì vậy khi trẻ bị tiêu chảy cần phải khám mắt thường qui để phát hiện mờ giác mạc hoặc tổn thương kết mạc (chấm Bitot). Nếu trẻ có các tổn thương này, phải cho uống ngay vitamin A và cho uống nhắc lại vào ngày hôm sau với liều:
200 000 đơn vị/liều cho trẻ từ 12 tháng đến 5 tuổi
100 000 đơn vị/liều cho trẻ từ 6 tháng đến 12 tháng.
50 000 đơn vị/liều cho trẻ dưới 6 tháng.
Đối với trẻ chưa có dấu hiệu tổn thương mắt nhưng đang bị SDD nặng hoặc bị sởi trong vòng một tháng trở lại thì cũng điều trị bổ sung vitamin A với liều tương tự. Phải thường xuyên hướng dẫn bà mẹ cho trẻ ăn thức ăn giàu carotene: hoa quả màu vàng, đỏ (cam, cà rốt, gấc …), các loại rau, đậu màu xanh sẫm (rau cải, rau ngót, đậu xanh, đậu hà lan…), các thực phẩm có nguồn gốc động vật (trứng, gan, sữa không tách bơ…)
Kháng sinh và thuốc khác
Kháng sinh
Như đã đề cập trong phần 5.4 điều trị nghi ngờ tả và 5.5 xử lý lỵ, ngoại trừ các bệnh được liệt kê dưới đây, tuyệt đối không dùng kháng sinh để điều trị thường quy cho trẻ bị tiêu chảy vì không hiệu quả và có thể nguy hiểm.
Chỉ sử dụng kháng sinh trong những trường hợp tiêu chảy phân máu, nghi ngờ tả có mất nước nặng và có xét nghiệm xác định nhiễm Gardia duoedenalis.
Thuốc chống tiêu chảy
Mặc dù một số thuốc đã được sử dụng phổ biến, nhưng không có hiệu quả và không nên sử dụng trong điều trị tiêu chảy cấp ở trẻ em, một số thuốc có thể gây nguy hiểm. Những sản phẩm đó gồm:
Thuốc hấp phụ: Kaolin, attapulgite, smectit, than hoạt cholestyramine,.. Các thuốc này làm cải thiện việc điều trị tiêu chảy dựa trên khả năng làm săn gây táo và bất hoạt độc tố của vi khuẩn hoặc những chất khác gây ra tiêu chảy. Tuy nhiên, ch−a có bằng chứng lâm sàng nào trong chỉ định điều trị thường quy tiêu chảy cấp ở trẻ em.
Thuốc giảm nhu động: Loperamid, opium, diphenoxilate, atropine, paregoric. Những thuốc này có thể làm giảm số lần đi tiêu chảy ở người lớn nhưng không làm giảm đáng kể mức độ tiêu chảy ở trẻ em, hơn thế nữa những thuốc này còn gây ra liệt ruột, làm cho thời gian bị tiêu chảy kéo dài. Thuốc còn có tác dụng an thần, làm cho trẻ khó uống dung dịch ORS và thậm chí gây các tổn thương hệ thần kinh trung ương.
Bismuth subsalicylate: Thuốc làm giảm lượng phân tiêu chảy trên người lớn bị tiêu chảy do ăn thức ăn lạ như khi đi du lịch. Trong thực tế, thuốc này ít có tác dụng với trẻ bị tiêu chảy.
Các thuốc hỗn hợp: những thuốc phối hợp các tính năng ở trên (hấp phụ, chống nhu động, kháng sinh và những thuốc khác) đều không phù hợp, giá đắt, nhiều tác dụng phụ. Vì vậy, không nên dùng cho trẻ bị tiêu chảy.
Racecadotril, tác nhân ức chế enkephalinase, bảo tồn vai trò chống xuất tiết của enkephalins tại ruột, do đó làm giảm lượng phân bài xuất, giảm nguy cơ mất nước mà không ảnh hưởng đến nhu động ruột, không gây táo bón thứ phát, không ảnh hưởng lên hệ thần kinh trung ương. Racecadotril được sử dụng rộng rãi để điều trị tiêu chảy cấp ở trẻ em tại các nước Châu Âu và một số nước khác (kết hợp với liệu pháp bù dịch đường uống) (CDC recommendations and reports, 21/11/2003/52).
Những thuốc khác
Thuốc chống nôn: những thuốc thuộc nhóm này như prochlorperzin và chlorpromazin không được sử dụng cho trẻ nhỏ và trẻ bị tiêu chảy vì thuốc làm an thần, gây ngủ, hạn chế việc uống ORS của trẻ. Hơn nữa, khi trẻ được bù đủ dịch trẻ sẽ hết nôn.
Các thuốc kích thích tim mạch: sốc xảy ra ở trẻ bị tiêu chảy do mất dịch và giảm khối lượng. Do vậy, việc điều trị sốc chủ yếu là truyền dịch tĩnh mạch nhanh và điều chỉnh rối loạn điện giải. Không được sử dụng các thuốc kích thích tim và vận mạch (như adrenaline, nicotinamide).
Máu và plasma: máu, plasma hoặc plasma tổng hợp không được chỉ định cho trẻ mất nước do tiêu chảy. Những trẻ này chỉ cần bù lại nhiều dịch và cân bằng điện giải. Tuy vậy, các chế phẩm của máu chỉ dùng khi trẻ bị giảm khối lượng do sốc nhiễm khuẩn.
Steroids: không có tác dụng và không bao giờ chỉ định cho trẻ tiêu chảy.
Thuốc tẩy: những loại thuốc này làm cho tiêu chảy trầm trọng hơn.
Phòng bệnh
Điều trị tiêu chảy đúng làm giảm nguy cơ tử vong nhưng không làm giảm tỷ lệ mắc bệnh tiêu chảy. Cơ sở y tế là nơi tốt nhất để điều trị và hướng dẫn các thành viên của gia đình trẻ, giúp họ thực hiện các biện pháp phòng bệnh tiêu chảy. Khi điều trị tiêu chảy bà mẹ sẽ là người tiếp nhận những thông tin này. Để tránh đưa quá nhiều thông tin cho bà mẹ, chỉ nên nhấn mạnh 1 hoặc 2 điểm thích hợp nhất với thực tế của bà mẹ và đứa trẻ.
Nuôi con bằng sữa mẹ
Trong 6 tháng đầu đời, trẻ cần được bú mẹ hoàn toàn, có nghĩa là một đứa trẻ khoẻ mạnh cần được bú sữa mẹ và không phải ăn hoặc uống thêm thứ gì khác như nước, các loại nước chè, nước hoa quả, nước cháo, sữa động vật hoặc thức ăn nhân tạo,… Trẻ được bú mẹ hoàn toàn sẽ ít mắc bệnh tiêu chảy và tỉ lệ tử vong thấp hơn so với trẻ không được bú mẹ hoặc không được bú mẹ hoàn toàn. Bú mẹ cũng làm giảm nguy cơ dị ứng sớm, đồng thời cũng tăng sức đề kháng chống lại các bệnh nhiễm trùng, làm giảm các đợt nhiễm trùng khác (ví dụ : viêm phổi). Nên cho trẻ bú mẹ đến khi trẻ được 2 tuổi. Cho trẻ trẻ bú mẹ càng sớm càng tốt ngay sau sinh mà không cho ăn bất cứ loại thức ăn nào khác.
Bảng 8: Những lợi ích của bú mẹ
Sữa mẹ là thức ăn hoàn hảo nhất, cung cấp tất cả các chất dinh dưỡng và nước cần thiết cho trẻ trong 6 tháng đầu đời và tiếp tục cung cấp tới một nửa các chất dinh dưỡng cho đến khi trẻ 2 tuổi.
Thành phần dinh dưỡng của sữa mẹ là lý tưởng nhất cho trẻ bú mẹ. Sữa công thức hay sữa động vật có thể bị pha loãng, làm giảm giá trị dinh dưỡng, hoặc pha quá đặc lại không cung cấp đủ nước. Do đó, tỷ lệ các chất dinh dưỡng bị mất cân đối.
Sữa mẹ có chứa các chất miễn dịch, giúp trẻ chống lại bệnh nhiễm trùng, đặc biệt là tiêu chảy. Các chất này không có trong sữa động vật hay thức ăn nhân tạo.
Bú mẹ là sạch nhất, không phải sử dụng chai, núm vú nhân tạo, nước và các loại sữa khác. Những thứ này rất dễ bị nhiễm khuẩn, có thể gây tiêu chảy.
Bú mẹ ngay sau khi sinh giúp gắn kết tình cảm giữa mẹ và con, giúp cho đứa trẻ cảm thấy an toàn, ấm cúng hơn.
Hiện tượng không dung nạp sữa rất hiếm gặp ở trẻ bú mẹ.
Nuôi con bằng sữa mẹ giúp cho bà mẹ đẻ thưa hơn. Những bà mẹ cho con bú sẽ chậm thụ thai sau khi sinh hơn những bà mẹ không cho con bú.
Nếu không có điều kiện cho trẻ bú mẹ, cho trẻ ăn sữa động vật (cho trẻ ăn trước 6 tháng) hoặc sữa công thức nên dùng thìa và cốc. Chai sữa và núm vú không nên sử dụng vì khó làm sạch, dễ nhiễm khuẩn gây tiêu chảy. Cần hướng dẫn cách pha sữa bằng nước sạch đun sôi để ấm khoảng 600C.
Cải thiện nuôi dưỡng bằng thức ăn bổ sung (ăn sam)
Thức ăn bổ sung nên cho ăn khi trẻ 6 tháng tuổi. Tuy nhiên, có thể cho trẻ ăn thức ăn bổ sung vào bất cứ thời gian nào sau 4 tháng tuổi nếu trẻ phát triển kém. Thực hành ăn sam tốt bao gồm lựa chọn thức ăn giầu chất dinh dưỡng và chế biến hợp vệ sinh. Lựa chọn thức ăn bổ sung dựa vào chế độ ăn và thực phẩm an toàn sẵn có tại địa phương. Cùng với sữa mẹ hoặc sữa khác, phải cho trẻ ăn thức ăn nghiền nhỏ và bổ sung thêm trứng, thịt, cá và hoa quả. Những thức ăn khác phải nấu nhừ, có rau và cho thêm dầu ăn (5 -10ml/bữa).
Ngoài việc thuyết phục bà mẹ cho trẻ bú mẹ hoàn toàn và thực hành ăn sam, cán bộ y tế cần giới thiệu cách sử dụng biểu đồ tăng trưởng để theo dõi cân nặng của trẻ. Phải cân và ghi vào biểu đồ tăng trưởng trước khi cho trẻ rời cơ sở y tế.
Sử dụng nước sạch
Có thể giảm nguy cơ tiêu chảy bằng sử dụng nước sạch. Gia đình cần:
Chọn nguồn nước sạch nhất có thể.
Không được tắm, giặt và đại tiện gần nguồn nước. Xây hố xí cách nguồn nước ít nhất 10 mét ở phía đất thấp hơn.
Không cho động vật đến gần nguồn nước.
Chứa nước trong chum, vại được rửa sạch hàng ngày, có nắp đậy. Không để người và động vật uống nước trực tiếp ở chum vại. Dùng gáo cán dài để múc nước, không chạm tay vào nước.
Nếu sẵn chất đốt thì sử dụng nước đã đun sôi cho trẻ uống và chế biến thức ăn. Nước chỉ cần đun sôi chứ không cần đun sôi kéo dài tốn chất đốt.
Khối lượng và chất lượng nước dự trữ trong gia đình có thể ảnh hưởng tới tỷ lệ mắc bệnh tiêu chảy. Nếu có thể thì để một lượng nước lớn sử dụng cho vệ sinh, còn nguồn nước sạch nhất thì chứa riêng dùng để uống và chế biến thức ăn.
Rửa tay thường quy
Tất cả các nguyên nhân gây tiêu chảy được truyền bằng tay khi bị nhiễm bẩn phân. Nguy cơ của tiêu chảy giảm đi khi thành viên gia đình thực hành rửa tay. Tất cả thành viên trong gia đình cần phải rửa tay của họ thật kỹ sau khi đi ngoài, sau khi vệ sinh cho trẻ đi ngoài, sau khi dọn phân cho trẻ, trước khi chuẩn bị thức ăn và trước khi ăn. Rửa tay sạch đòi hỏi phải sử dụng xà phòng hoặc chất thay thế sẵn có trong vùng như tro, có đủ nước để rửa tay thật kỹ.
Thực phẩm an toàn
Thực phẩm dễ nhiễm các tác nhân gây tiêu chảy trong tất cả các khâu từ sản xuất đến chế biến thức ăn bao gồm: nuôi trồng có sử dụng phân tươi, mua bán nơi công cộng (chợ), chế biến thức ăn tại nhà hoặc quán ăn và bảo quản thức ăn sau chế biến.
Thực hành an toàn vệ sinh thực phẩm cá nhân cũng cần được nhấn mạnh. Khi tuyên truyền, giáo dục sức khoẻ cần tập trung vào thông điệp chính về chế biến và sử dụng thực phẩm.
Không ăn thực phẩm sống, trừ những rau quả đã bóc vỏ và phải ăn ngay.
Rửa tay kỹ với xà phòng sau đi ngoài và trước khi chế biến thức ăn hoặc ăn.
Nấu kỹ thức ăn.
Ăn thức ăn nóng hoặc hâm kỹ lại trước khi ăn.
Rửa sạch và làm khô tất cả dụng cụ trước, sau khi nấu và ăn.
Bảo quản thức ăn đã chế biến vào dụng cụ sạch riêng biệt để tránh nhiễm bẩn.
Sử dụng lồng bàn để tránh ruồi.
Sử dụng hố xí và xử lý phân an toàn
Môi trường mất vệ sinh làm lan rộng các tác nhân gây tiêu chảy. Những tác nhân này được bài tiết từ phân làm lây nhiễm cho người và động vật. Xử lý phân đúng hạn chế lây nhiễm. Phân làm nhiễm bẩn nguồn nước nơi trẻ chơi, nơi bà mẹ giặt quần áo và nơi lấy nước dùng cho gia đình. Các gia đình cần quan tâm đến chất lượng và vệ sinh của hố xí. Nếu hố xí không đạt tiêu chuẩn thì phải đại tiện vào hố và chôn phân ngay sau khi đại tiện. Phân của trẻ em thường chứa tác nhân gây tiêu chảy, phải thu dọn, đổ vào hố xí hoặc chôn ngay sau khi đi ngoài.
Phòng bệnh bằng vắc xin
Phải tiêmphòng đầy đủ các loại vắc xin theo lịch tiêm chủng mở rộng.
Tiêm phòng sởi có thể giảm tỷ lệ mắc và mức độ trầm trọng của tiêu chảy. Tất cả trẻ em cần tiêm phòng sởi ở độ tuổi khuyến nghị.
Rotavirus: đã triển khai ở các nước phát triển cho thấy hiệu quả phòng ngừa tiêu chảy do rotavirus rất tốt. Hiện nay, có nhiều dạng chế phẩm vắc xin phòng rotavirus, liều lượng và cách sử dụng theo hướng dẫn của nhà sản xuất và Chương trình tiêm chủng quốc gia. Từ tháng 6 năm 2009, Tổ chức Y tế thế giới đã chính thức khuyến cáo đưa vắc xin Rota vi rút vào trong chương trình tiêm chủng mở rộng cho trẻ em trên toàn cầu. Việt Nam đang cân nhắc việc đưa vắc xin phòng rota vi rút vào trong chương trình Tiêm chủng mở rộng trong tương lai.
Vắc xin tả uống và vắc xin thương hàn được chỉ định sử dụng cho những vùng có nguy cơ dịch theo chỉ đạo của Cục Y tế Dự phòng và Chương trình tiêm chủng mở rộng quốc gia.
Ngoài ra còn một số vắc xin khác như vắc xin lỵ, vắc xin E. coli đang được nghiên cứu sản xuất và sẽ được đưa vào sử dụng trong tương lai.
Tài liệu tham khảo
Tài liệu tham khảo tiếng việt
Cẩm nang triển khai công tác phòng chống bệnh tả (Tài liệu dùng cho cán bộ y tế) – Bộ Y tế, tháng 12 năm 2007.
Đánh giá và phân loại trẻ bệnh từ 2 tháng đến 5 tuổi, quyển 2, Tài liệu huấn luyện kỹ năng xử trí lồng ghép trẻ bệnh cho cán bộ y tế phòng khám đa khoa khu vực và trạm y tế xá, 2008.
Điều trị trẻ bệnh, quyển 4, Tài liệu huấn luyện kỹ năng xử trí lồng ghép trẻ bệnh cho cán bộ y tế phòng khám đa khoa khu vực và trạm y tế xó, 2008.
Khám lại, quyển 7, Tài liệu huấn luyện kỹ năng xử trí lồng ghép trẻ bệnh cho cán bộ y tế phòng khám đa khoa khu vực và trạm y tế xó, 2008.
Khuyên bảo bà mẹ điều trị tiêu chảy tại nhà – Tài liệu hướng dẫn cho cán bộ y tế, Chương trình phòng chống bệnh tiêu chảy, Tổ chức Y tế Thế giới, 2008.
Kỹ năng giám sát – Điều trị tiêu chảy, Chương trình phòng chống bệnh tiêu chảy, Tổ chức Y tế Thế giới, 2008.
Tham vấn cho bà mẹ, quyển 5, Tài liệu huấn luyện kỹ năng xử trí lồng ghép trẻ bệnh cho cỏn bộ y tế phòng khám đa khoa khu vực và trạm y tế xó, 2008.
Tiêu chảy nhiễm trùng cấp – tr. 99, số 2, tháng 4 năm 2004, Thời sự Y Dược học, Hội Y Dược học thành phố Hồ Chí Minh.
Tài liệu tham khảo tiếng anh
ACIP Provisional recommendations for the prevention of rotavirus gastroenteritis among infants and children. Date of ACIP vote: June 25, 2008. Date of posting of provisional recommendations: July 1, 2008.
An integrated approach to confronting diarrheal disease, January 2008, http://www.path.org, PATH.
Clinical management of acute diarrahoea, Unicef – World health organization, 2004.
Diarrhoea treatment guidlines including new recommendations for the use of ORS and zinc supplementation for clinic-based healthcare workers, 2005.
Guidlines for the control of Shigellosis, including epidemics due to Shigella dysenteriae type 1 – WHO, 2005.
Implementing the new recommendations on the clinical management of diarrhoea – Guidlines for policy makers and programme managers, Unicef – World health organization, 2006.
Protecting young children from diarrheal disease, volume 5, issue 3, december 2008, PATH.World Health Organization, Weekly Epidemiologic Record, 5 JUNE 2009, No. 23, 2009, 84, 213 – 236
RotaTeq [Rotavirus vaccine, Live, Oral, Pentavalent], 9714301, Marck & Co, INC Whitehourse Station, NJ 08889, USA, 2008.
The enhanced diarrheal disease control initiative, May 2007, PATH.
Weekly epimediological record, No 32, 2007, 82, 285 – 296, http://www.who.int/wer.
World Health Organization, Weekly Epidemiologic Record, 5 JUNE 2009, No. 23, 2009, 84, 213–236
Các chữ viết tắt
|
|
|
|
|
SDD : |
Suy dinh dưỡng |
|
|
ORS, ORESOL : |
Dung dịch bù nước bằng đường uống |
|
|
DTU |
: |
Đơn vị Điều trị bệnh Tiêu chảy |
|
ORT |
: |
Đơn vị Bù dịch bằng đường uống |
|
IMCI |
: |
Lồng ghép xử trí trẻ bệnh |
|
HIV |
: |
Virus gây giảm miễn dịch ở người |
|
AIDS |
: |
Hội chứng suy giảm miễn dịch mắc phải |
|
NKQ |
: |
Nội khí quản |
|
E. P. E. C |
: |
E. Coli gây bệnh đường ruột |
|
E. T. E. C |
: |
E. Coli sinh độc tố đường ruột |
|
E.A.E.C |
: |
E. Coli bám dính |
|
PATH |
: Program for Appropriate Technology in Health |
|
|
UNICEF |
: Quỹ Nhi đồng Liên hiệp quốc |
|
|
WHO |
: Tổ chức Y tế Thế giới |
|
RỬA TAY THƯỜNG QUY
Bước 1:
Làm ướt hai bàn tay bằng nước sạch. Thoa xà phòng vào lòng bàn tay. Chà xát hai lòng bàn tay vào nhau.

Bước 2:
Dùng ngón tay và lòng bàn này cuốn và xoay lần lượt từng ngón của bàn tay kia và ngược lại.

Bước 3:
Dùng lòng bàn tay này chà xát chéo lên mu bàn tay kia và ngược lại.

Bước 4:
Dùng đầu ngón tay của bàn tay này miết vào kẽ giữa các ngón của bàn tay kia và ngược lại.

Bước 5:
Chụm 5 đầu ngón tay của tay này cọ vào lòng bàn tay kia bằng cách xoay đi, xoay lại.

Bước 6:
Xả cho sạch hết xà phòng dưới nguồn nước sạch. Lau khô tay bằng khăn hoặc giấy sạch.

Chú ý: Thời gian mỗi lần rửa tay tối thiểu là 01 phút. Các bước 2, 3, 4, 5 làm đi làm lại tối thiểu 5 lần.
Lịch tiêm chủng mở rộng
Lịch tiêm chủng cho trẻ dưới 1 tuổi (Theo hướng dẫn của Bộ Y tế)
|
Tên vắc xin |
Số lần tiêm/uống |
Phạm vi áp dụng |
|
Tháng tuổi |
|
|||
|
|
2 |
3 |
4 |
… |
9 |
|||
|
Vắc xin phòng lao (BCG) |
1 |
Toàn quốc |
X |
|
|
|
|
|
|
Vắc xin phòng bại liệt * (OPV) |
3 |
Toàn quốc |
|
X |
X |
X |
|
|
|
Vắc xin phòng bạch hầu – ho gà – uốn ván * (DPT) |
3 |
Toàn quốc |
|
X |
X |
X |
|
|
|
Vắc xin viêm gan B |
3 |
Toàn quốc |
X |
X |
|
X |
|
|
|
Vắc xin sởi |
1 |
Toàn quốc |
|
|
|
|
|
X |
Ghi chú:
Nếu trẻ không được tiêm chủng đúng lịch thì cần được tiêm càng sớm càng tốt ngay sau đó. Khoảng cách tối thiểu giữa các mũi tiêm chủng cùng loại vắc xin là 4 tuần.