Phần mở đầu
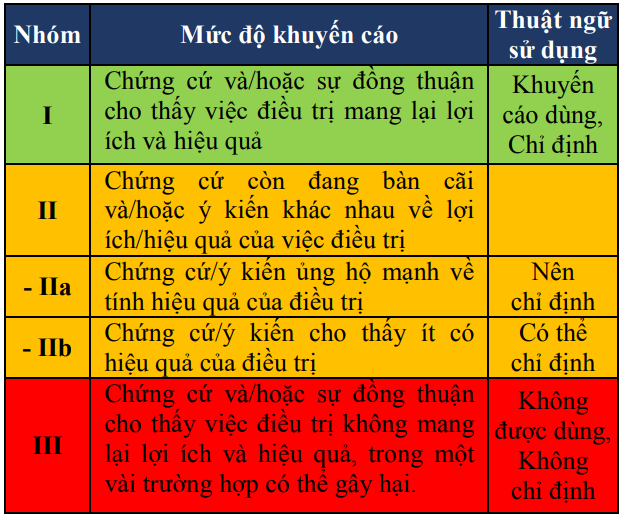
Bảng 1. Nhóm khuyến cáo
Bảng 2. Mức chứng cứ
Đại cương
Định nghĩa:
Huyết khối tĩnh mạch sâu chi dưới và thuyên tắc động mạch phổi được coi là hai biểu hiện cấp tính có chung một quá trình bệnh lý, gọi là thuyên tắc huyết khối tĩnh mạch.
Dịch tễ học:
Thuyên tắc HKTM là một trong những vấn đề y khoa thường gặp, với tử suất, bệnh suất cũng như chi phí y tế rất lớn. Mỗi năm tại Hoa Kỳ có khoảng 900.000 ca bệnh thuyên tắc HKTM, gây ra 60.000 đến 300.000 ca tử vong hàng năm. Tần suất mới mắc hàng năm theo các nghiên cứu dịch tễ, là 80/100.000 dân. Nguy cơ thuyên tắc HKTM ở bệnh nhân nằm viện mà không được phòng ngừa dao động từ 10-80%. Theo nghiên cứu INCIMEDI tại Việt Nam, tỷ lệ thuyên tắc HKTM không triệu chứng ở bệnh nhân nội khoa nằm viện là 22%.
Sinh lý bệnh:
Cơ chế hình thành HKTM là do sự phối hợp của 3 yếu tố (gọi là tam giác Virchow): ứ trệ tuần hoàn tĩnh mạch, rối loạn quá trình đông máu gây tăng đông, và tổn thương thành mạch.
Yếu tố nguy cơ:
Các yếu tố nguy cơ chính của HKTM bao gồm:
Bảng 3. Các yếu tố nguy cơ chính của Thuyên tắc huyết khối tĩnh mạch
|
Yếu tố nguy cơ mắc phải (YTNC thúc đẩy) |
Yếu tố nguy cơ di truyền (Tăng đông bẩm sinh) |
|
Mới phẫu thuật, đặc biệt là phẫu thuật chỉnh hình Chấn thương: cột sống, tủy sống, chi dưới Bất động: suy tim, đột quỵ… Ung thư Có thai Điều trị Hormone thay thế, hoặc thuốc tránh thai chứa Oestrogen Hội chứng thận hư Hội chứng kháng Phospholipid Bệnh lý viêm ruột Tiền sử HKTM |
Thiếu hụt Protein C Thiếu hụt Protein S Thiếu hụt Antithrombin III Đột biến yếu tố V Leyden Đột biến gen Prothrombin G20210A
|
Chẩn đoán xác định
Chẩn đoán huyết khối tĩnh mạch sâu chi dưới
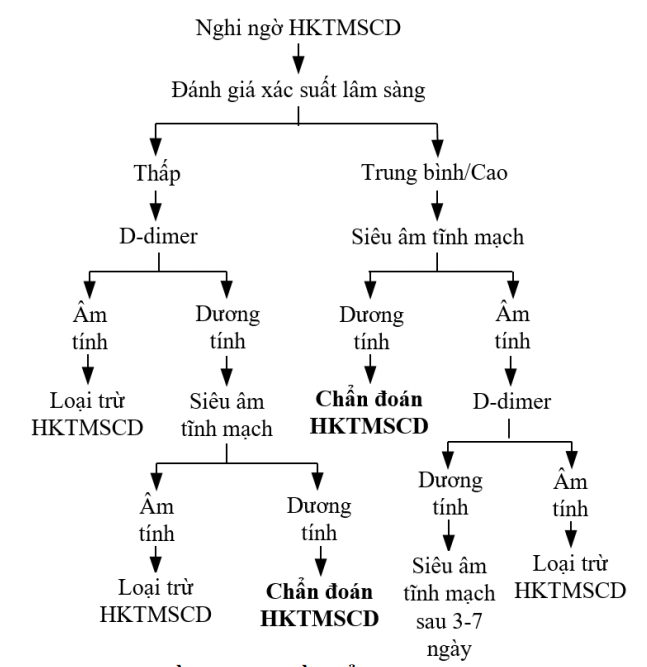
Chẩn đoán xác định HKTMSCD dựa vào triệu chứng lâm sàng, khai thác YTNC thúc đẩy, đánh giá nguy cơ bị HKTMSCD trên lâm sàng, từ đó lựa chọn thăm dò cận lâm sàng là xét nghiệm D-dimer (với BN có xác suất lâm sàng thấp, để loại trừ HKTMSCD) hoặc siêu âm Doppler tĩnh mạch (với BN có xác suất lâm sàng trung bình hoặc cao, để chẩn đoán xác định).
Sơ đồ 1. Lược đồ chẩn đoán xác định huyết khối tĩnh mạch sâu chi dưới
Triệu chứng lâm sàng: Thường ở một bên chân: đau khi sờ, tăng lên khi gấp mặt mu của bàn chân vào cẳng chân (dấu hiệu Homans), tăng nhiệt độ tại chỗ, nổi ban đỏ, tăng trương lực, giảm độ ve vẩy, giãn các tĩnh mạch nông, tăng chu vi của bắp chân, đùi (trên 3 cm), phù mắt cá chân.
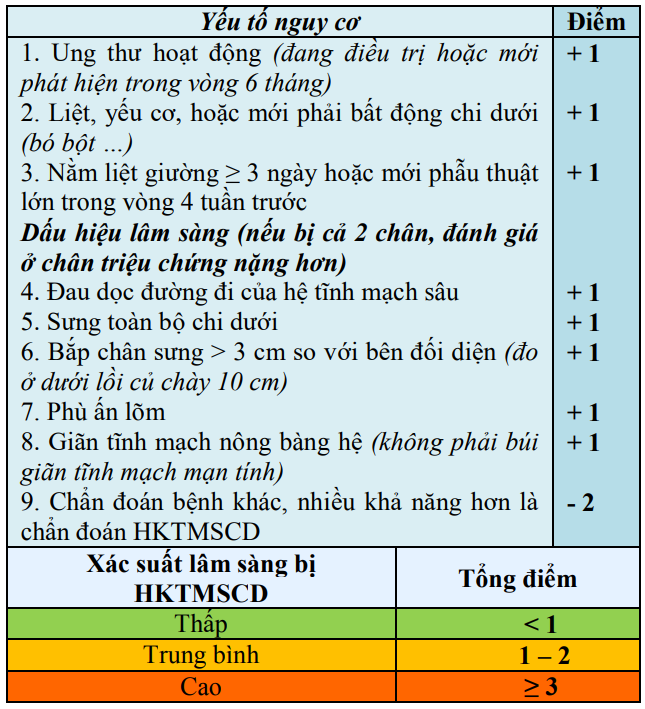
Đánh giá nguy cơ bị HKTMSCD trên lâm sàng: bằng thang điểm Wells cải tiến ở những BN có triệu chứng lâm sàng nghi ngờ HKTMSCD.
Bảng 4. Thang điểm Wells cải tiến đánh giá khả năng lâm sàng bị huyết khối tĩnh mạch sâu chi dưới
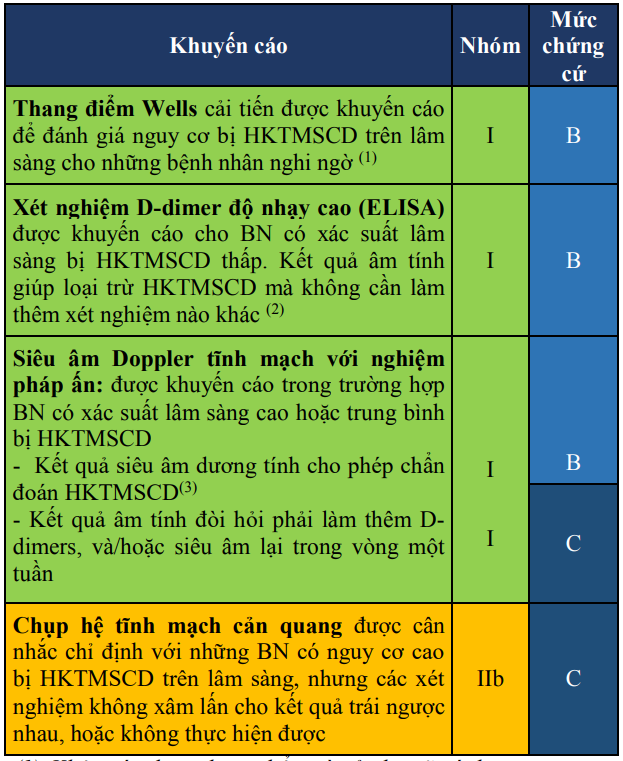
Bảng 5. Khuyến cáo về các biện pháp chẩn đoán xác định huyết khối tĩnh mạch sâu chi dưới
(1) Không áp dụng thang điểm này ở phụ nữ có thai.
(2) D–dimer có thể tăng trong một số bệnh lý như nhiễm trùng, ung thư, có thai … gây ra dương tính giả. Mặt khác, D–dimer 10 tăng theo tuổi, vì vậy với người trên 50 tuổi, cần định lượng Ddimer hiệu chỉnh theo tuổi (tuổi x 10µg/L)
(3) Chẩn đoán xác định trên siêu âm khi quan sát thấy HK lấp đầy lòng tĩnh mạch, làm tĩnh mạch ấn không xẹp, hoặc chỉ xẹp một phần, và/hoặc có hiện tượng khuyết màu, phổ Doppler không thay đổi theo nhịp hô hấp.
Chẩn đoán phân biệt
Với một số bệnh lý có dấu hiệu lâm sàng tương tự HKTMSCD, như:
Viêm mô tế bào: hay gặp ở BN bị suy tĩnh mạch chi dưới, tắc mạch bạch huyết, đái tháo đường
HKTM nông chi dưới: thường gặp sau tiêm truyền, hoặc ở người bị suy tĩnh mạch chi dưới.
Vỡ kén Baker: sưng, đau đột ngột bắp chân
Tụ máu trong cơ: thường gặp sau chấn thương, hoặc ở người có rối loạn đông máu (xơ gan, quá liều thuốc chống đông…)
Tắc mạch bạch huyết
Phù do thuốc
Chẩn đoán nguyên nhân
Thuyên tắc HKTM có yếu tố thúc đẩy: Tất cả BN bị thuyên tắc HKTM được khuyến cáo khai thác tiền sử y khoa để tìm YTNC thuận lợi dẫn đến HKTM (Bảng 3). Những trường hợp HKTMSCD có yếu tố thúc đẩy rõ ràng, như sau phẫu thuật, bất động, chấn thương, ung thư… được coi là có căn nguyên. Tuy nhiên có khoảng 1/3 bệnh nhân HKTMSCD là vô căn, cần được chẩn đoán nguyên nhân.
Bệnh lý rối loạn đông máu gây tăng đông bẩm sinh hoặc mắc phải:
Bảng 6. Các xét nghiệm chẩn đoán rối loạn tăng đông bẩm sinh/mắc phải
|
Chỉ định |
Xét nghiệm cần làm |
|
BN dưới 50 tuổi, bị HKTMSCD tự phát không rõ căn nguyên HKTM ở những vị trí không thường gặp: tĩnh mạch tạng, cửa, trong não HKTM tái phát không rõ căn nguyên Tiền sử gia đình bị thuyên tắc HKTM Hoại tử da do Warfarin |
Protein C, Protein S Antithrombin III Đột biến yếu tố V Leyden, đột biến gen prothrombin G20210A Xét nghiệm tìm bệnh hệ thống Xét nghiệm hội chứng kháng Phospholipid |
Thời gian làm xét nghiệm Protein C, Protein S, Antithrombine III: trước khi điều trị kháng Vitamin K, hoặc sau khi đã ngừng sử dụng kháng Vitamin K (ngừng kháng Vitamin K tối thiểu 2 tuần), tốt nhất là ngoài giai đoạn bị HK cấp (sau 6 tuần).
Bệnh lý ung thư: Ở BN thuyên tắc HKTM không rõ yếu tố thúc đẩy và chưa từng phát hiện ung thư, tùy vào triệu chứng lâm sàng gợi ý, mà chỉ định các thăm dò chẩn đoán ung thư phù hợp:
Lâm sàng: sút cân, nổi hạch, ho máu, đại tiện phân máu, đái máu …
Thăm dò cận lâm sàng thường quy: XQ tim phổi, siêu âm ổ bụng, phần phụ, phiến đồ âm đạo, xét nghiệm nước tiểu, chức năng gan thận, công thức máu, máu lắng …
Thăm dò cận lâm sàng mở rộng: Chụp cắt lớp vi tính ngực, bụng, soi dạ dày, đại tràng, xét nghiệm dấu ấn ung thư (các dấu ấn ung thư không được chỉ định với mục đích sàng lọc ung thư).
Chẩn đoán thuyên tắc động mạch phổi cấp
Chẩn đoán xác định
Triệu chứng lâm sàng: đa dạng và không đặc hiệu. Cần tìm ngay lập tức các dấu hiệu chứng tỏ mức độ nặng của BN trên lâm sàng, gồm: sốc, tụt huyết áp kéo dài (huyết áp tâm thu
Triệu chứng cơ năng: Khó thở khi nghỉ ngơi hay khi gắng sức, đau ngực kiểu màng phổi, khò khè, ho máu.
Khám lâm sàng: thở nhanh; nhịp tim nhanh, T2 phổi mạnh; ran phổi; rung thanh giảm; tĩnh mạch cổ nổi; sưng, đau, nóng đỏ chi dưới nếu có kèm theo HKTMS.
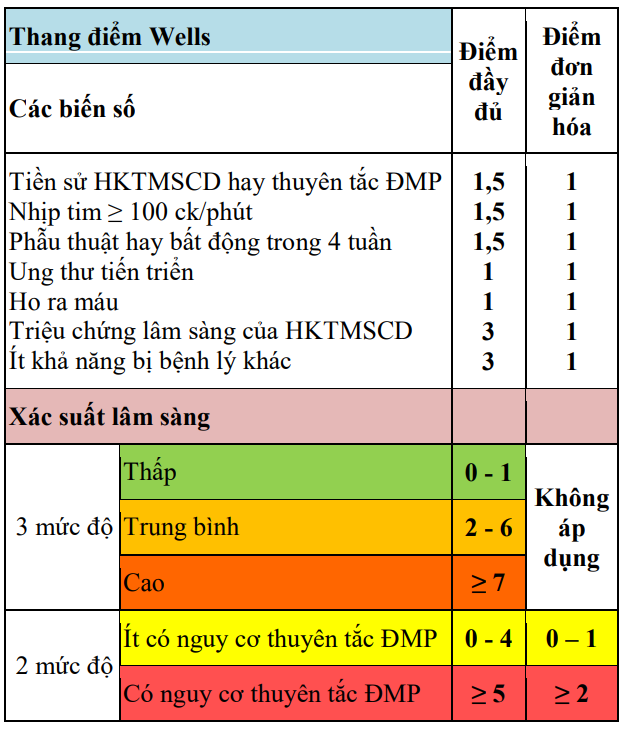
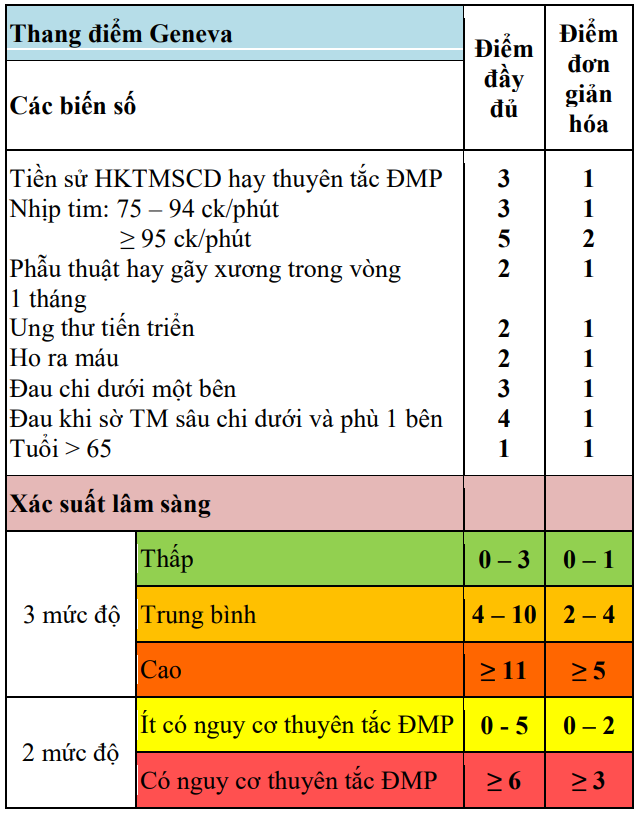
Đánh giá nguy cơ thuyên tắc ĐMP trên lâm sàng: sử dụng thang điểm Wells hoặc Geneva cải tiến đã được đơn giản hóa.
Bảng 7. Các thang điểm đánh giá nguy cơ thuyên tắc động mạch phổi trên lâm sàng
Bảng 7. Các thang điểm đánh giá nguy cơ Thuyên tắc động mạch phổi trên lâm sàng (tiếp)
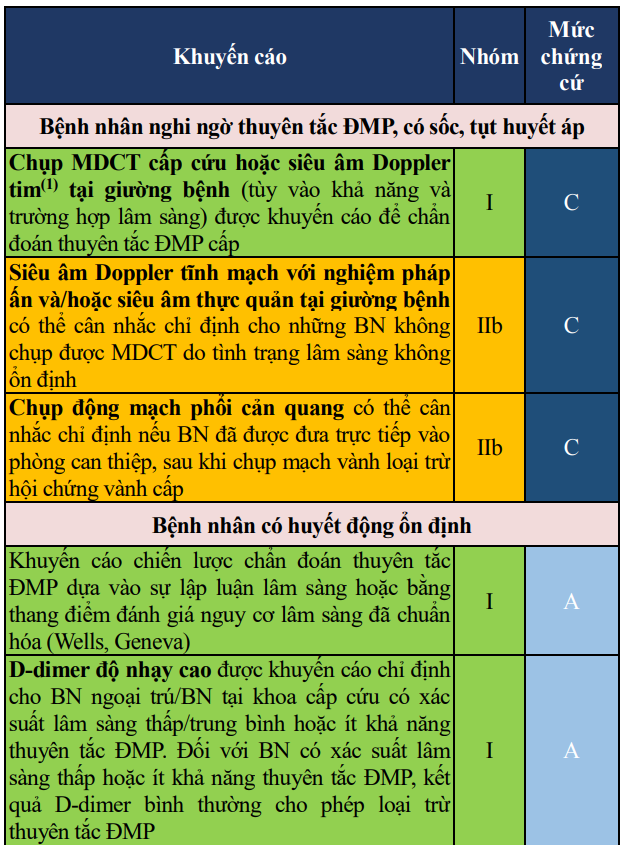
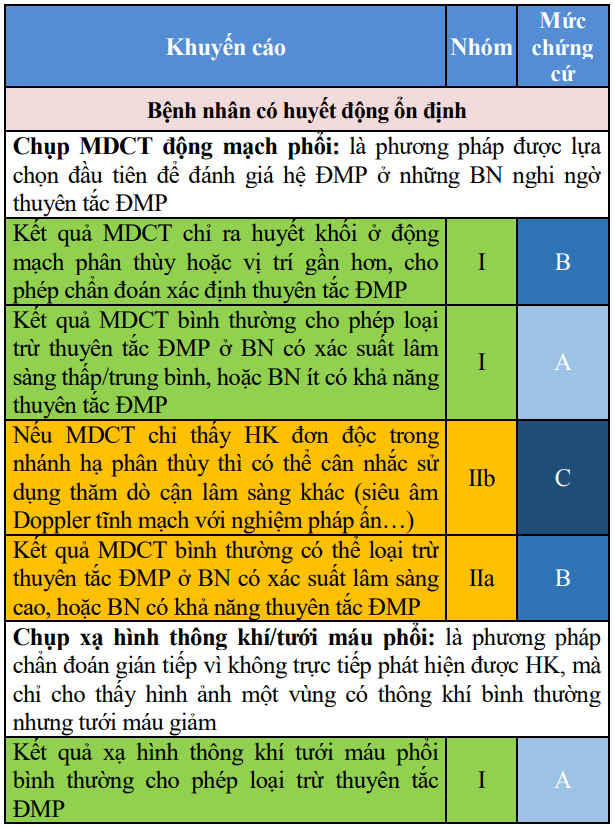
Bảng 8. Khuyến cáo về các biện pháp chẩn đoán xác định thuyên tắc động mạch phổi cấp
Bảng 8. Khuyến cáo về các biện pháp chẩn đoán xác định thuyên tắc động mạch phổi cấp (tiếp)
Bảng 8. Khuyến cáo về các biện pháp chẩn đoán xác định thuyên tắc động mạch phổi cấp (tiếp)
Các dấu hiệu chính trên siêu âm tim gồm: (1) Giãn tâm thất phải (đường kính thất phải/đường kính thất trái > 0,9), (2) Dấu hiệu McConnell (giảm vận động thành tự do thất phải, trong khi vùng mỏm thất phải vẫn vận động bình thường), (3) Giảm TAPSE (bình thường > 20 mm trên siêu âm M-mode), (4) Có thể thấy HK trong buồng tim phải, trong thân, nhánh ĐMP.
Chiến lược chẩn đoán thuyên tắc động mạch phổi
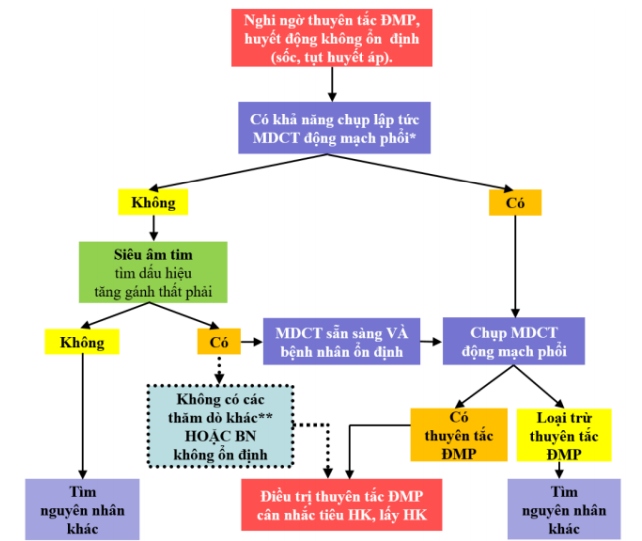
Nghi ngờ thuyên tắc động mạch phổi ở bệnh nhân có sốc hoặc tụt huyết áp
(*) MDCT cũng được coi là không sẵn sàng nếu tình trạng BN không cho phép di chuyển để làm thăm dò.(**) SÂ tim qua thực quản có thể thực hiện tại giường, có thể giúp phát hiện HK trong ĐMP. SA Doppler tĩnh mạch tại giường giúp chẩn đoán HKTMSCD..
Sơ đồ 2. Lược đồ chẩn đoán thuyên tắc động mạch phổi ở bệnh nhân sốc, tụt huyết áp
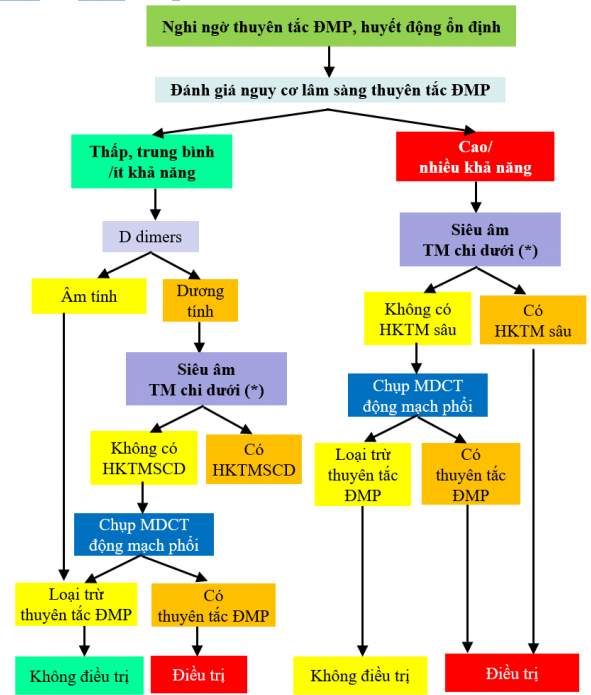
Nghi ngờ thuyên tắc động mạch phổi ở bệnh nhân huyết động ổn định
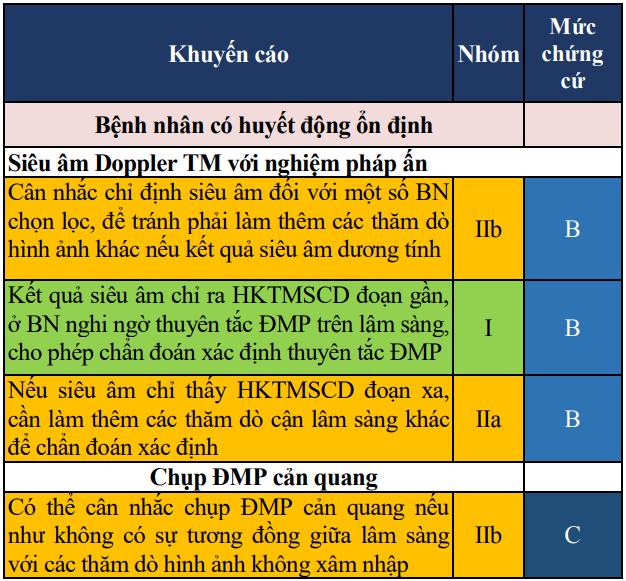
(*) Siêu âm Doppler tĩnh mạch với nghiệm pháp ấn là thăm dò dễ thực hiện, giúp quyết định nhanh chóng chỉ định điều trị chống đông, nếu có HKTMS. Chẩn đoán xác định thuyên tắc ĐMP sẽ được tiến hành sau đó nếu như có điều kiện thực hiện MDCT.
Sơ đồ 3. Lược đồ chẩn đoán thuyên tắc động mạch phổi ở bệnh nhân huyết động ổn định
Chẩn đoán phân biệt: với các nguyên nhân khác gây sốc, tụt huyết áp, hoặc đau ngực, khó thở:
Nhồi máu cơ tim cấp, đặc biệt là nhồi máu cơ tim thất phải
Viêm phổi thuỳ
Suy tim trái cấp
Tăng áp ĐMP tiên phát
Cơn hen phế quản
Viêm màng ngoài tim, ép tim cấp
Tràn khí màng phổi
Gãy xương sườn
Viêm khớp sụn sườn
Đau cơ, đau thần kinh liên sườn
Chẩn đoán mức độ nặng
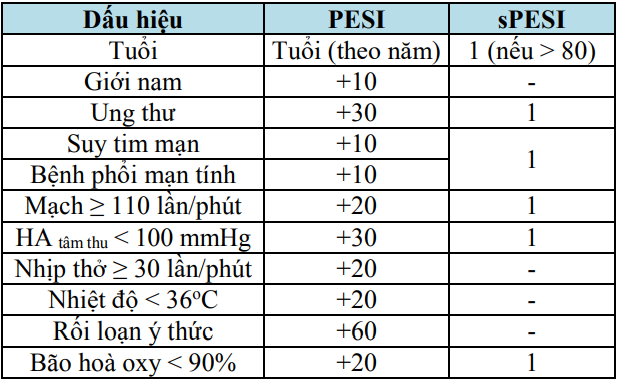
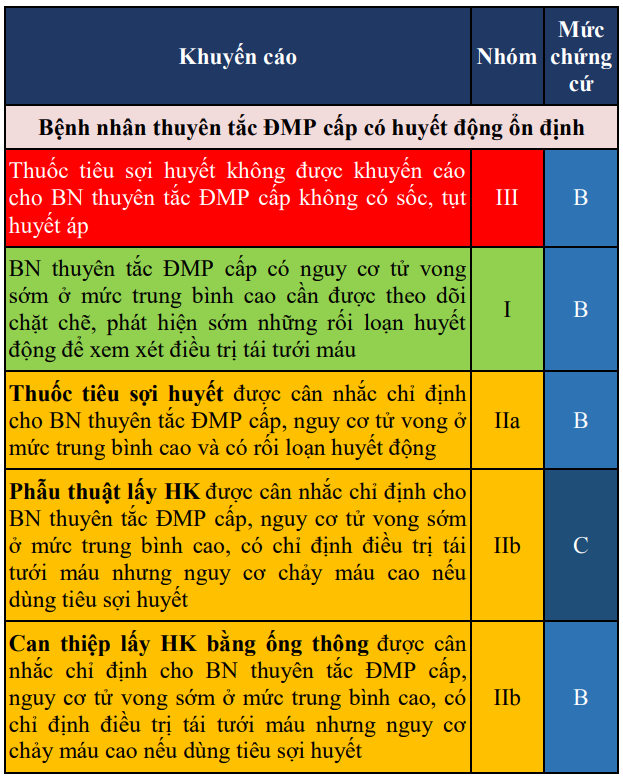
Chẩn đoán mức độ nặng của thuyên tắc ĐMP dựa vào tình trạng huyết động, các thông số lâm sàng qua thang điểm PESI hay sPESI, chức năng thất phải (siêu âm tim, chụp cắt lớp), các dấu ấn sinh học (men tim, D-dimer, proBNP).
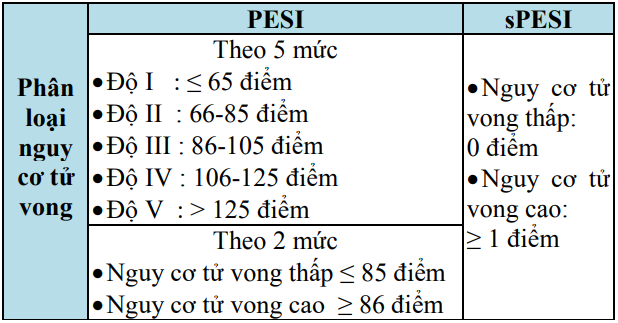
Bảng 9. Thang điểm tiên lượng PESI và sPESI
Bảng 9. Thang điểm tiên lượng PESI và sPESI (tiếp)
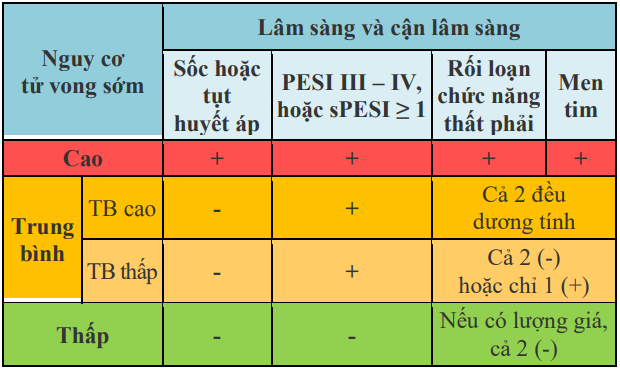
Bảng 10. Đánh giá nguy cơ tử vong sớm ở bệnh nhân thuyên tắc động mạch phổi cấp
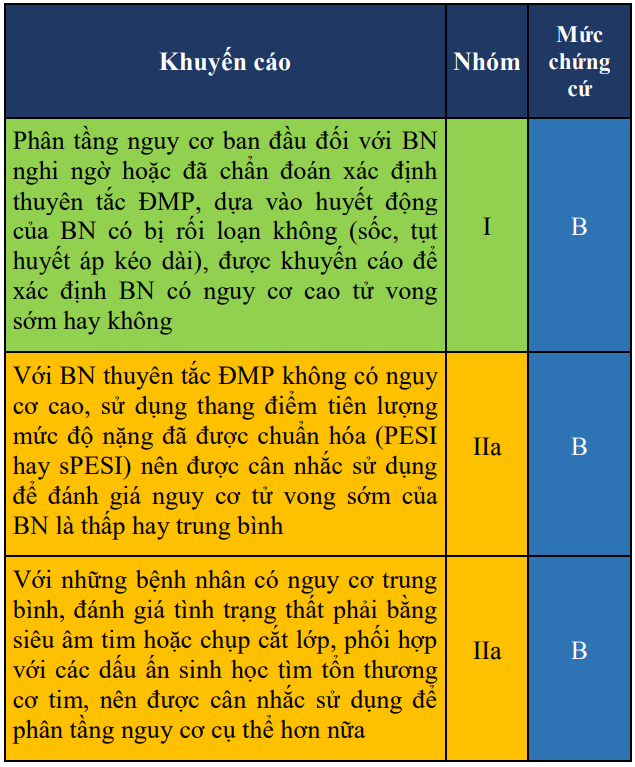
Bảng 11. Khuyến cáo về phân tầng nguy cơ ở bệnh nhân thuyên tắc động mạch phổi cấp
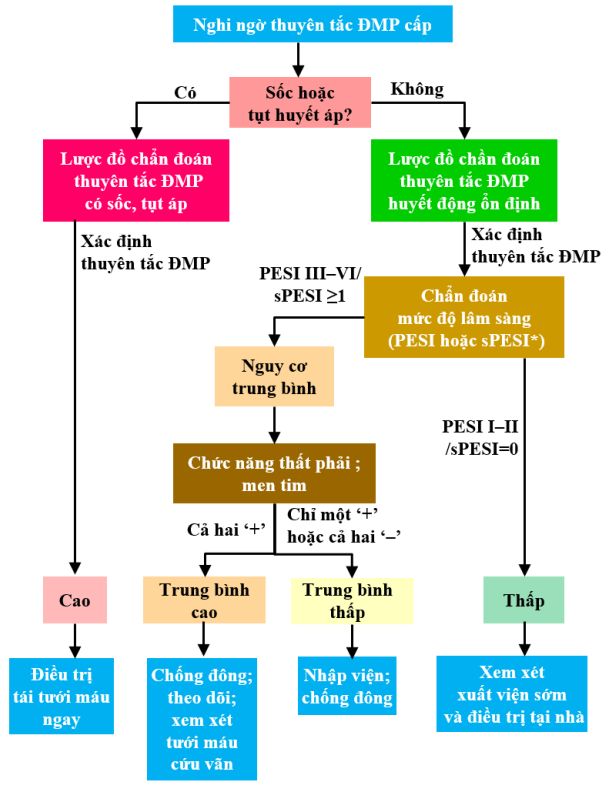
Sơ đồ 4. Lược đồ chẩn đoán và điều trị thuyên tắc động mạch phổi cấp
Điều trị
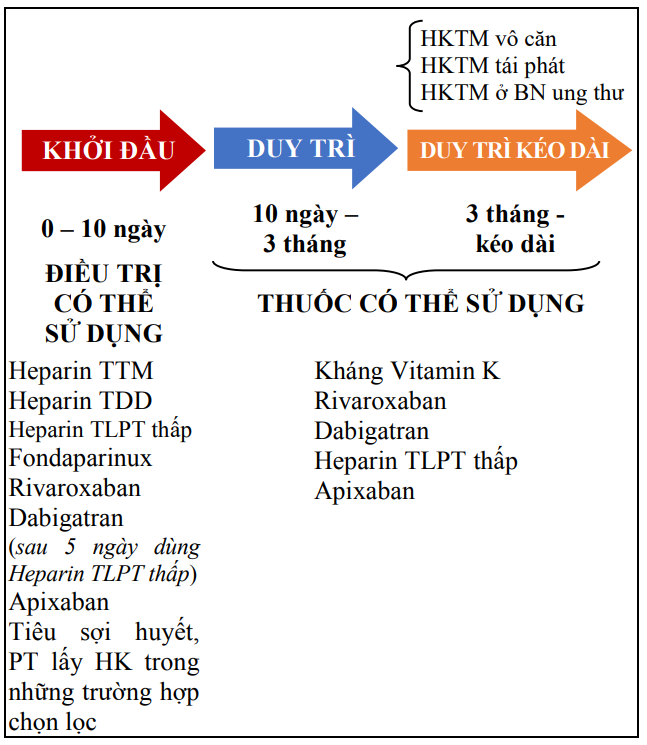
Sơ đồ 5. Tóm tắt quá trình điều trị thuyên tắc huyết khối tĩnh mạch
Điều trị huyết khối tĩnh mạch sâu chi dưới
Điều trị trong giai đoạn cấp (0 – 10 ngày)
Thuốc chống đông
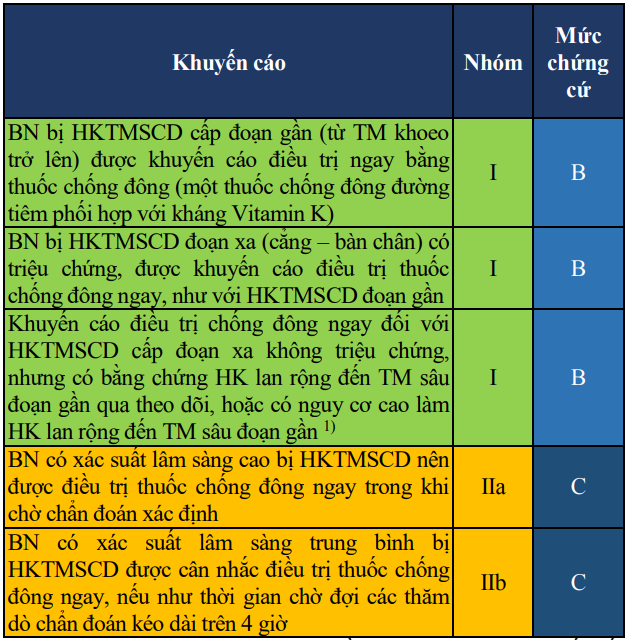
Bảng 12. Chỉ định điều trị thuốc chống đông ở bệnh nhân bị huyết khối tĩnh mạch sâu chi dưới
(1)Nguy cơ cao làm HK lan rộng gồm: HKTM không rõ yếu tố thúc đẩy, D-dimer > 500 mg/ml, HK lan rộng liên quan nhiều TM (chiều dài > 5cm, đường kính > 7mm), ung thư đang hoạt động, tiền sử thuyên tắc HKTM, bất động kéo dài
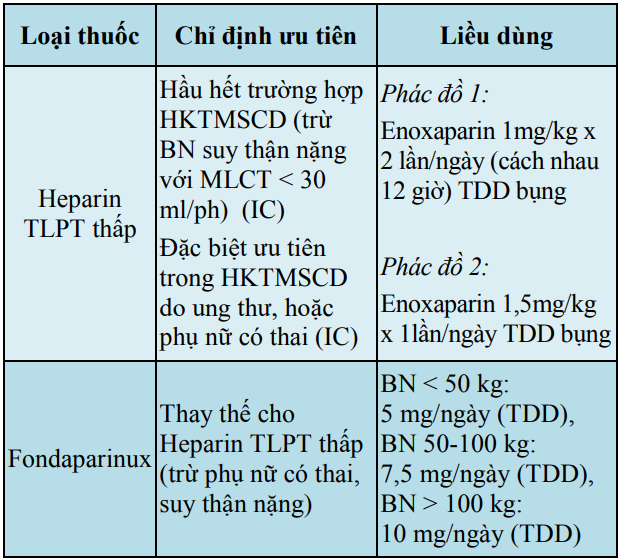
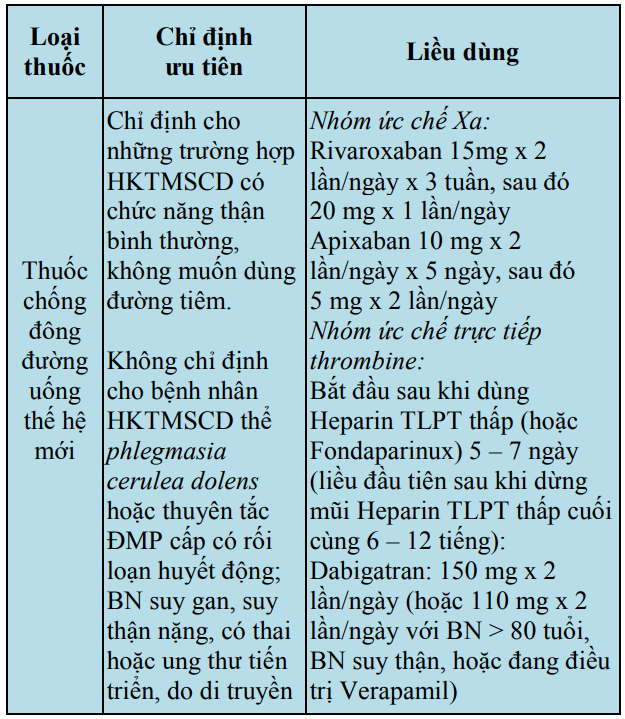
Bảng 13. Hướng dẫn sử dụng thuốc chống đông trong giai đoạn cấp
BTĐ: bơm tiêm điện; TDD: tiêm dưới da; TM: tĩnh mạch
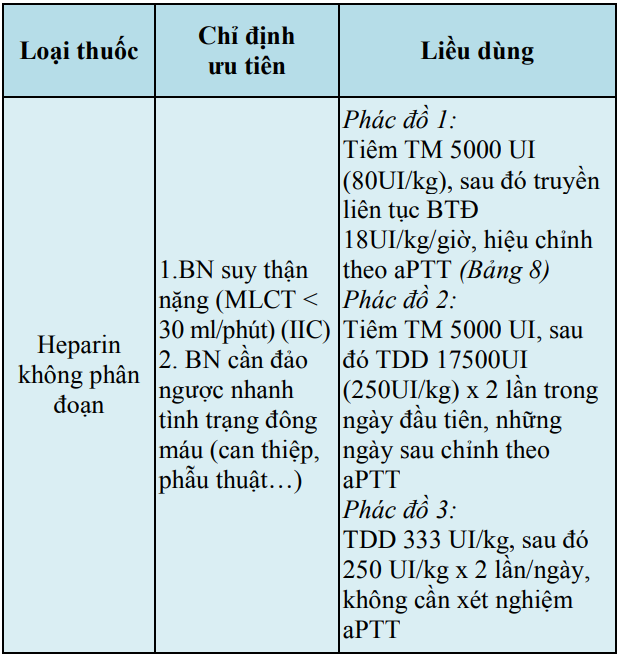
Bảng 13. Hướng dẫn sử dụng thuốc chống đông trong giai đoạn cấp (tiếp)
BTĐ: bơm tiêm điện; TDD: tiêm dưới da; TM: tĩnh mạch
Bảng 13. Hướng dẫn sử dụng thuốc chống đông trong giai đoạn cấp (tiếp)
BTĐ: bơm tiêm điện; TDD: tiêm dưới da; TM: tĩnh mạch
Bảng 13. Hướng dẫn sử dụng thuốc chống đông trong giai đoạn cấp (tiếp)
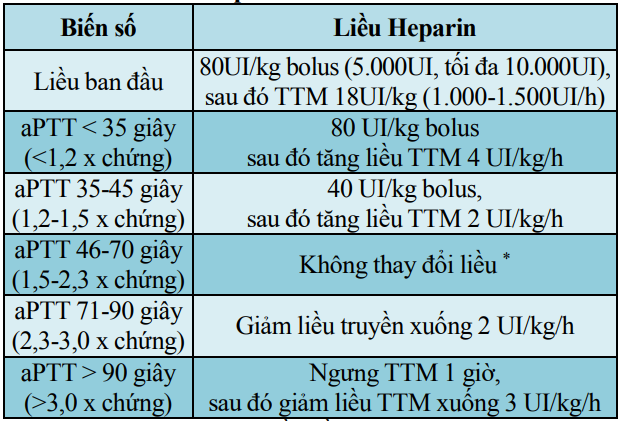
Bảng 14. Hướng dẫn theo dõi và điều chỉnh liều Heparin theo aPTT
Ghi chú: Xét nghiệm aPTT lần đầu sau khi bolus Heparin 4 – 6 tiếng. Sau đó xét nghiệm lại aPTT mỗi 6 tiếng. (*) Nếu aPTT đạt liều điều trị hai lần liên tiếp: xét nghiệm aPTT vào buổi sáng hàng ngày.TTM: truyền tĩnh mạch.
Các phương pháp điều trị khác
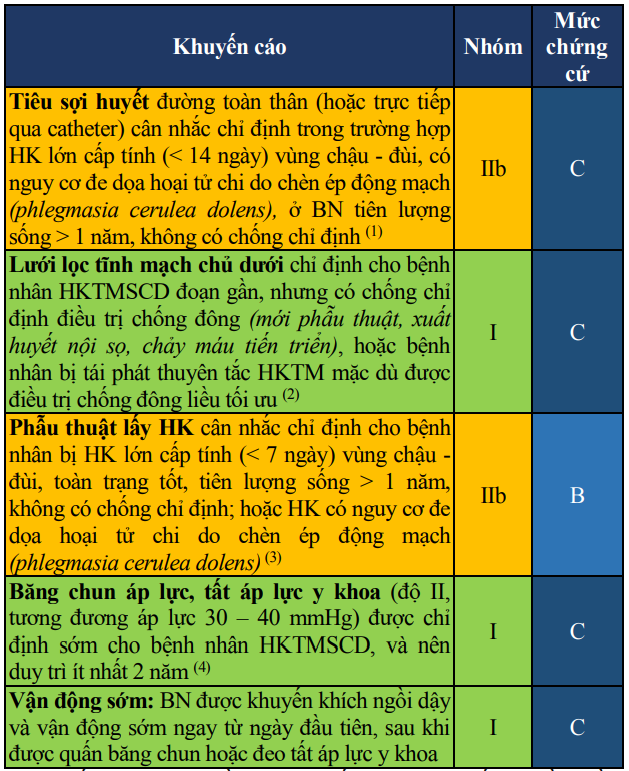
Bảng 15. Các biện pháp khác trong điều trị huyết khối tĩnh mạch sâu chi dưới giai đoạn cấp
(1)Chống chỉ định, liều dùng thuốc tiêu sợi huyết ở phần điều trị thuyên tắc ĐMP cấp.
(2)Nên sử dụng loại lưới lọc tạm thời, để có thể rút bỏ lưới lọc sau 2 – 4 tuần nhằm tránh các biến chứng lâu dài do lưới lọc gây ra. Khởi động lại điều trị chống đông ngay khi không còn chống chỉ định
(3)Sau phẫu thuật bệnh nhân được khuyến cáo điều trị Heparin và thuốc chống đông đường uống tương tự như bệnh nhân HKTMSCD không phẫu thuật
(4)Chống chỉ định nếu BN có bệnh động mạch chi dưới trầm trọng (ABI
Điều trị trong giai đoạn duy trì (10 ngày – 3 tháng)
Tất cả BN thuyên tắc HKTM được khuyến cáo duy trì điều trị chống đông hiệu quả ít nhất 3 tháng. Không nên kéo dài quá 3 tháng, với những trường hợp thuyên tắc HKTM có yếu tố thúc đẩy tạm thời (như phẫu thuật), hoặc nguy cơ chảy máu cao.Thời gian điều trị có thể kéo dài tới tận 6 tháng, hoặc 12 tháng đối với những BN chọn lọc, như thuyên tắc HKTM vẫn còn tồn tại yếu tố thúc đẩy (như ung thư), hoặc không rõ căn nguyên.
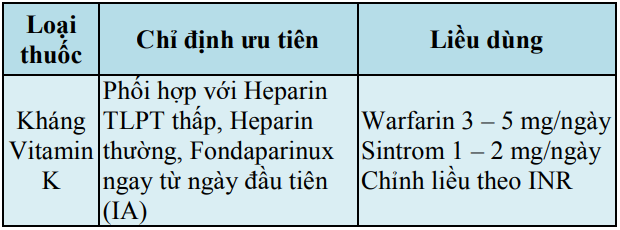
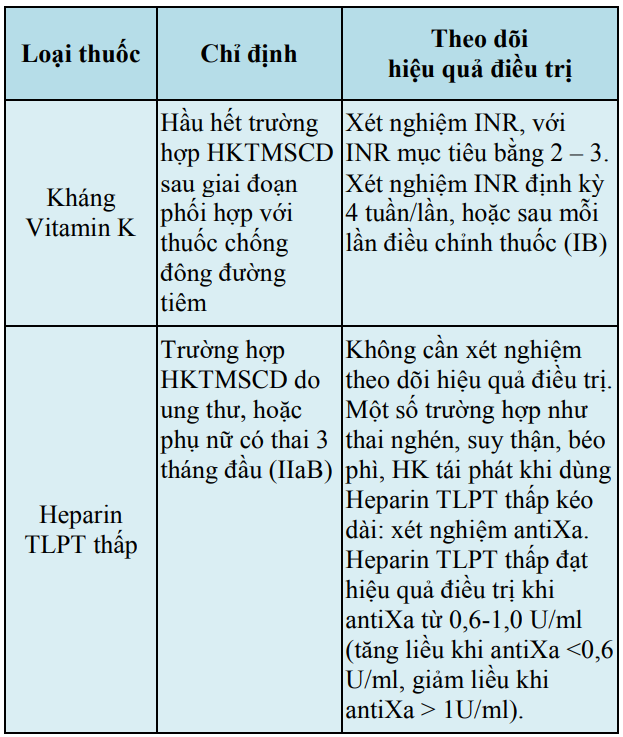
Bảng 16. Lựa chọn thuốc chống đông và theo dõi hiệu quả điều trị
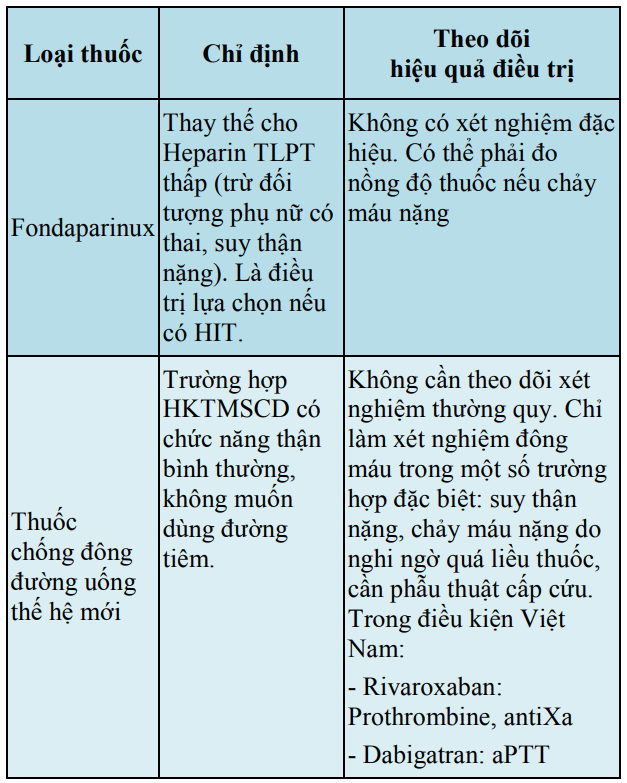
Bảng 16. Lựa chọn thuốc chống đông và theo dõi hiệu quả điều trị (tiếp)
Điều trị trong giai đoạn duy trì kéo dài (3 tháng – kéo dài)
Chỉ định điều trị chống đông duy trì kéo dài cho các BN bị HKTMSCD ở Bảng 17. Thời gian điều trị duy trì kéo dài được cá thể hóa, dựa vào đánh giá định kỳ và cân nhắc giữa nguy cơ tái phát và nguy cơ chảy máu.
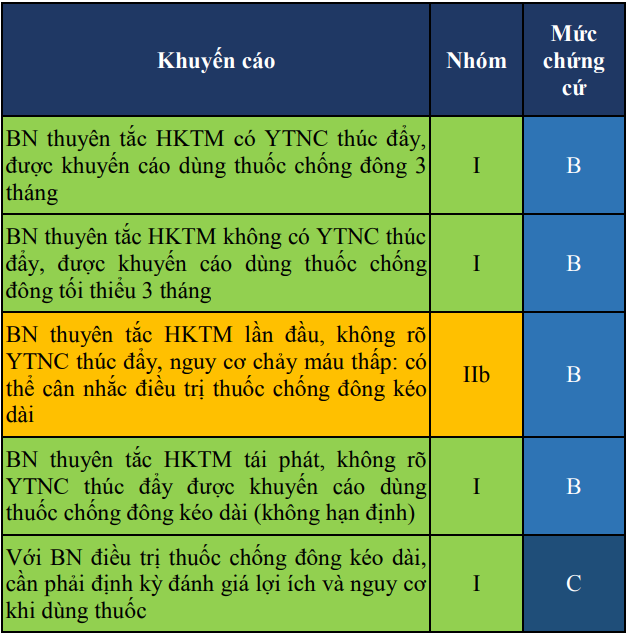
Bảng 17. Khuyến cáo về thời gian sử dụng thuốc chống đông
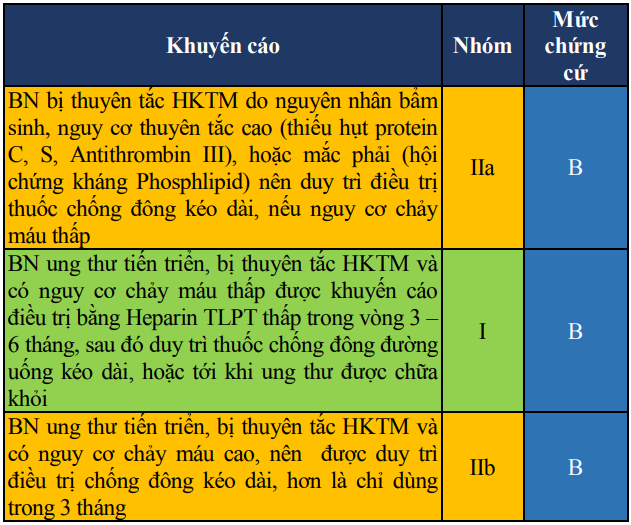
Bảng 17. Khuyến cáo về thời gian sử dụng thuốc chống đông (tiếp)
Điều trị biến chứng hậu huyết khối tĩnh mạch
Định nghĩa: Hội chứng hậu HK là những triệu chứng của suy tĩnh mạch mạn tính (đau, phù, loạn dưỡng, loét) xuất hiện thứ phát sau khi bị HKTMSCD.
Chẩn đoán: bằng siêu âm Doppler, phát hiện dòng trào ngược trong TM đùi, và/hoặc khoeo > 1 giây; và/hoặc dòng trào ngược trong TM sâu cẳng chân > 0,5 giây.
Điều trị:
Nội khoa: băng chun/tất áp lực y khoa phối hợp vận động phục hồi chức năng và thuốc trợ tĩnh mạch.
Can thiệp: Đặt stent TM vùng đùi, chậu trong trường hợp hẹp TM đùi – chậu hậu HK.
Phẫu thuật: Ghép đoạn hoặc chuyển đoạn TM sâu, tạo hình van TM sâu mới
Điều trị thuyên tắc động mạch phổi cấp
Điều trị hồi sức
Hồi sức hô hấp
Thở oxy qua kính hoặc mặt nạ: Được khuyến cáo để đảm bảo SpO2 > 90%.
Thông khí nhân tạo: Chỉ định đặt nội khí quản, thở máy cho bệnh nhân thuyên tắc ĐMP cấp có sốc, suy hô hấp. Nên thở máy mode VCV với thể tích lưu thông thấp (Vt: 6 ml/kg) để đảm bảo áp lực cao nguyên
Hồi sức huyết động
Truyền dịch: Khuyến cáo đặt đường truyền ngoại vi và truyền không quá 500 ml dịch muối đẳng trương cho bệnh nhân thuyên tắc ĐMP cấp.
Thuốc vận mạch: được chỉ định với bệnh nhân tụt huyết áp. Có thể sử dụng Dobutamine, phối hợp với Noradrenaline (do ít nguy cơ gây tăng nhịp tim hơn, so với Dopamine, hay Adrenaline).
Điều trị tái tưới máu
Điều trị thuốc tiêu sợi huyết
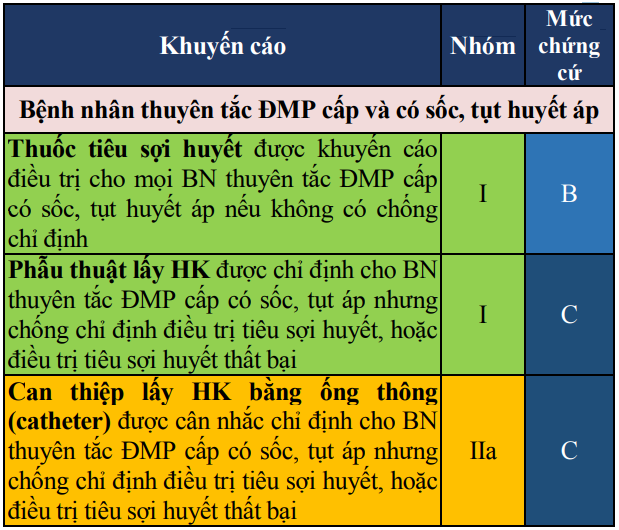
Chỉ định: Thuốc tiêu sợi huyết được khuyến cáo điều trị cho BN thuyên tắc ĐMP cấp có sốc, tụt huyết áp; được cân nhắc điều trị cho BN thuyên tắc ĐMP cấp nguy cơ tử vong sớm ở mức trung bình cao và có rối loạn huyết động. Ngoài ra, có thể cân nhắc chỉ định cho từng trường hợp chọn lọc như:
Phải hồi sinh tim phổi, mà nghi ngờ nguyên nhân ngừng tim là do thuyên tắc ĐMP
Có bằng chứng của HK lan rộng (trên phim cắt lớp vi tính, hoặc có vùng giảm tưới máu rộng trên xạ hình/thông khí tưới máu phổi)
Có HK di động trong buồng tim phải
Có giảm oxy máu nặng
Có thuyên tắc ĐMP phổi kèm theo tồn tại lỗ bầu dục
Chống chỉ định tiêu sợi huyết:
|
Chống chỉ định tuyệt đối |
Chống chỉ định tương đối |
|
XHN hay đột quỵ không rõ nguyên nhân NMN trong vòng 6 tháng Tổn thương hay u hệ thần kinh trung ương Chấn thương đầu hay có phẫu thuật, chấn thương nặng trong 3 tuần Xuất huyết tiêu hoá nặng trong 1 tháng Đang chảy máu Nghi ngờ bóc tách động mạch chủ ngực |
THA kiểm soát kém (huyết áp tâm thu trên 180 mmHg) Cơn thiếu máu não thoáng qua trong 6 tháng Hồi sinh tim phổi kéo dài (>10 phút) hay chấn thương sau thủ thuật hồi sinh tim phổi, hay phẫu thuật lớn trong 3 tuần Vị trí chọc động mạch không thể đè ép Có thai hay hậu sản trong vòng 1 tuần Loét dạ dày tiến triển Đang dùng thuốc chống đông uống có INR >1,7 hay thời gian prothrombin > 15 giây Tuổi > 75 Bệnh võng mạc đái tháo đường Bệnh gan nặng Viêm nội tâm mạc nhiễm khuẩn |
Liều dùng và theo dõi: Thuốc tiêu sợi huyết được khuyến cáo hiện nay là rt-PA, truyền tĩnh mạch liên tục trong vòng 15 phút với liều 0,6 mg/kg.
Thời gian: Tiêu sợi huyết có hiệu quả cao nhất khi được điều trị trong vòng 48 tiếng kể từ khi xuất hiện triệu chứng. Tuy nhiên, vẫn có thể cân nhắc chỉ định ở bệnh nhân bị thuyên tắc ĐMP từ 6 – 14 ngày.
Phẫu thuật lấy huyết khối, hoặc can thiệp lấy huyết khối bằng ống thông (catheter) cần được thực hiện ở trung tâm ngoại khoa/can thiệp có đầy đủ trang thiết bị, và kinh nghiệm.
Bảng 18. Khuyến cáo về điều trị tái tưới máu ở bệnh nhân thuyên tắc động mạch phổi cấp
Bảng 18. Khuyến cáo về điều trị tái tưới máu ở bệnh nhân thuyên tắc động mạch phổi cấp (tiếp)
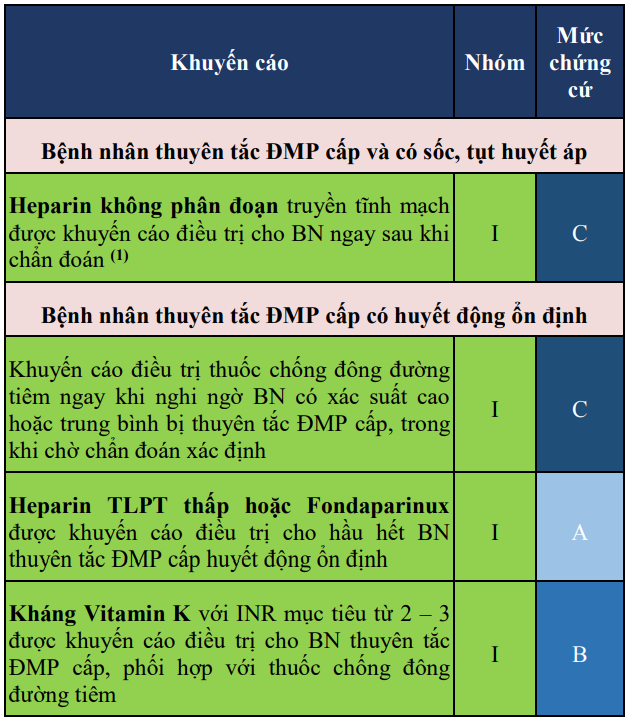
Điều trị chống đông
Thời gian điều trị thuốc chống đông ở BN thuyên tắc ĐMP cấp tương tự thời gian điều trị bệnh nhân HKTMSCD (Bảng 17)
Bảng 19. Khuyến cáo về điều trị chống đông ở bệnh nhân thuyên tắc động mạch phổi cấp
Bảng 19. Khuyến cáo về điều trị chống đông ở bệnh nhân thuyên tắc động mạch phổi cấp
(1)Nên dừng Heparin truyền trước khi bắt đầu điều trị tiêu sợi huyết. Xét nghiệm aPTT sau khi truyền xong thuốc tiêu sợi huyết, nếu aPTT 2 lần chứng, làm lại xét nghiệm 4 giờ/lần.
Lưới lọc tĩnh mạch chủ dưới được cân nhắc chỉ định cho BN thuyên tắc ĐMP cấp nhưng có chống chỉ định điều trị thuốc chống đông, hoặc BN thuyên tắc ĐMP và/hoặc HKTMSCD tái phát mặc dù đã điều trị chống đông tối ưu (IIaC). Xem xét khả năng lấy lại lưới lọc (với loại có thời gian đặt ngắn) khi BN đã có thể dùng lại chống đông.
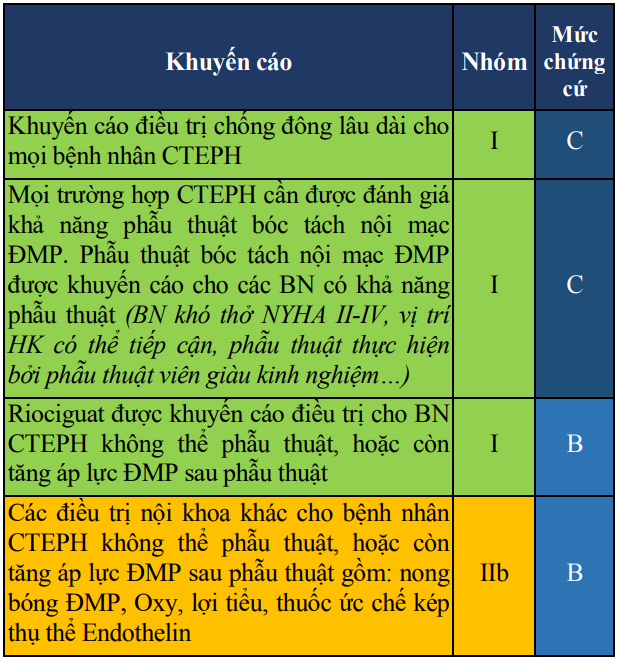
Điều trị biến chứng tăng áp lực động mạch phổi do thuyên tắc động mạch phổi mạn tính
Định nghĩa: Tăng áp lực ĐMP do thuyên tắc-HK mạn tính (CTEPH) là một hội chứng bệnh lý bao gồm các triệu chứng khó thở, mệt, giảm khả năng gắng sức do HK gây tắc nghẽn đoạn gần ĐMP, và tình trạng tái cấu trúc tuần hoàn phổi phía ngoại vi, gây ra tăng áp lực ĐMP và tiến triển tới suy chức năng thất phải.
Chẩn đoán: Chẩn đoán CTEPH đặt ra sau ít nhất 3 tháng điều trị thuốc chống đông hiệu quả, để phân biệt tình trạng này với thuyên tắc ĐMP “bán cấp”. Tiêu chuẩn chẩn đoán gồm:
Áp lực ĐMP tâm thu ≥ 25 mmHg, và áp lực mao mạch phổi bít ≤ 15 mmHg, đo trên thông tim phải lúc nghỉ.
Có ít nhất một vùng giảm tưới máu trên xạ hình thông khí/tưới máu phổi hoặc tắc nghẽn thân ĐMP, hoặc ĐMP thùy, nhánh, dưới nhánh trên kết quả chụp ĐMP.
Điều trị:
Bảng 20. Khuyến cáo về điều trị CTEPH
Điều trị biến chứng liên quan đến điều trị chống đông
Biến chứng chảy máu lớn:
Bao gồm chảy máu não, chảy máu sau phúc mạc, và bất kỳ tình trạng chảy máu nào có thể dẫn tới tử vong, nhập viện, hoặc phải truyền máu.
Các bước xử trí biến chứng chảy máu do quá liều chống đông:
Ngừng ngay thuốc chống đông đang dùng, xác định thời gian và liều dùng cuối cùng
Sử dụng chất trung hòa hoặc đối kháng nếu có
Điều trị hỗ trợ: bù khối lượng tuần hoàn, truyền chế phẩm máu nếu có chỉ định
Tìm vị trí chảy máu, xét cầm máu tại chỗ nếu thuận lợi
Chảy máu do Heparin không phân đoạn: Trung hòa bằng Protamine Sulfate (1 mg Protamine trung hòa được 100UI Heparin). Thời gian bán hủy của Heparin từ 30-60 phút. Nếu không định lượng được Heparin trong máu, chỉ cần tiêm TM chậm 25-50 mg Protamine, sau đó kiểm tra lại aPTT.
Chảy máu do Heparin TLPT thấp: tỷ lệ chảy máu do Heparin TLPT thấp rất hiếm. Trong trường hợp chảy máu nặng, có thể trung hòa bằng Protamine Sulfate. Nếu Heparin TLPT thấp (Enoxaparine) được dùng trong vòng 8 giờ, liều Protamine là 1mg cho 1mg Enoxaparine, nếu quá 8 giờ, liều Protamine là 0,5 mg cho 1 mg Enoxaparine.
Chảy máu do Fondaparinux: không trung hòa được bằng Protamine Sulfate do Fondaparinux không gắn kết với chất này.
Chảy máu do kháng Vitamin K: xử trí dựa vào kết quả theo dõi INR
INR
INR 5-9, không chảy máu: ngừng 1-2 liều kế tiếp, sau đó giảm liều theo INR; hoặc ngừng 1 liều + uống 1-2,5 mg Vitamin K1
INR ≥ 9, không chảy máu: ngừng kháng Vitamin K + uống 2,5-5 mg Vitamin K1
INR bất kỳ và chảy máu nặng: tiêm 10 mg Vitamin K1 đường tĩnh mạch, truyền huyết tương tươi đông lạnh hoặc phức hợp yếu tố đông máu
Chảy máu do thuốc chống đông thế hệ mới: Hiện tại chưa có chất đối kháng đặc hiệu tại Việt Nam. Các biện pháp gồm: than hoạt (nếu mới dùng thuốc
Bắt đầu lại điều trị chống đông sau biến chứng chảy máu: Tất cả BN sau xử trí biến chứng chảy máu do thuốc chống đông đều phải được đánh giá nguy cơ chảy máu tái phát/lan rộng và nguy cơ thuyên tắc HKTM tiến triển/tái phát, từ đó lựa chọn phương pháp dự phòng trong thời gian ngừng chống đông (bơm hơi áp lực ngắt quãng, lưới lọc tĩnh mạch chủ dưới), cũng như thời điểm bắt đầu lại thuốc chống đông.
Chảy máu nội sọ: Cân nhắc thời gian dùng lại chống đông với từng BN cụ thể, đánh giá nguy cơ chảy máu lại, hoặc lan rộng (lâm sàng, vị trí và kích thước ổ chảy máu). Thời gian dùng lại chống đông trung bình từ 7-14 ngày.
Chảy máu tiêu hóa: Cân nhắc thời gian dùng lại chống đông dựa vào vị trí, mức độ nặng của chảy máu tiêu hóa (phân loại Forrest), và loại chống đông được sử dụng trước đó.
Biến chứng giảm tiểu cầu do Heparin (HIT): Là tình trạng rối loạn tiểu cầu sau khi điều trị bằng Heparin, với số lượng tiểu cầu giảm (
Thời điểm xét nghiệm tiểu cầu: mỗi 2-3 ngày, kể từ ngày thứ 4 đến ngày thứ 14 tới khi dừng Heparin
Chẩn đoán:
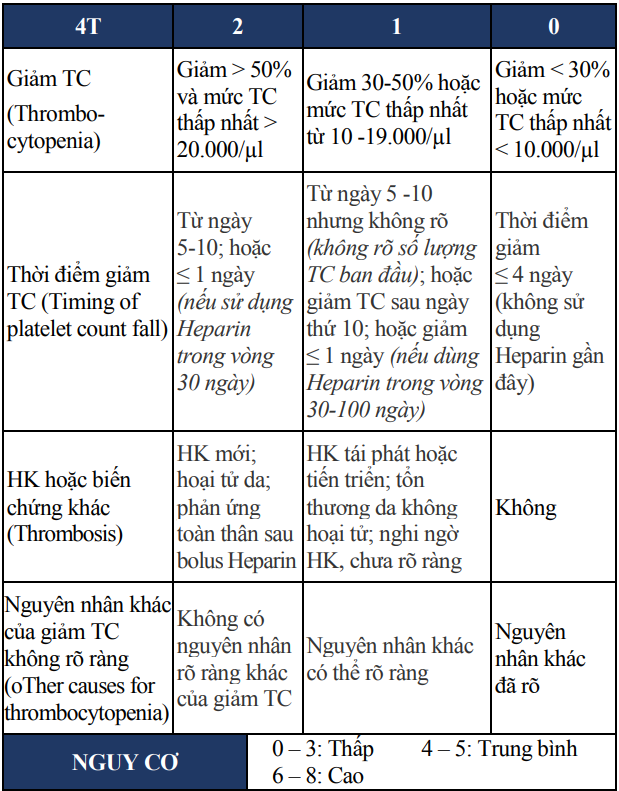
Đánh giá nguy cơ bị HIT bằng thang điểm 4T – Xét nghiệm: kháng thể kháng PFF4-Heparin ở những BN có xác suất lâm sàng cao hoặc trung bình bị HIT
Điều trị:
Ngừng mọi điều trị Heparin với BN có nguy cơ cao hoặc trung bình
Sử dụng thuốc chống đông thay thế: Nhóm ức chế trực tiếp thrombin (argatroban, bivalirudin) hoặc Heparinoid (daparanoid, fondaparinux). Liều fondaparinux giống như liều điều trị thuyên tắc HKTM.
Trì hoãn dùng kháng Vitamin K tới khi số lượng tiểu cầu đã hồi phục.
Tránh truyền tiểu cầu.
Bảng 21. Bảng 4T đánh giá nguy cơ bị HIT
TC: tiểu cầu
Chuyển đổi điều trị giữa các nhóm thuốc chống đông
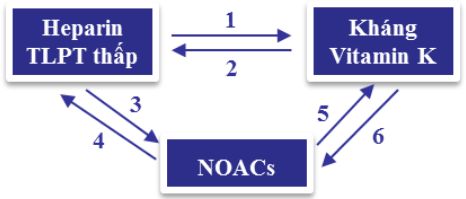
Sơ đồ 6. Lược đồ chuyển đổi thuốc chống đông
(1)Kháng Vitamin K được cho đồng thời với Heparin TLPT thấp, dừng Heparin khi INR đạt mục tiêu điều trị từ 2-3, hai lần liên tiếp trong ít nhất 24 giờ.
(2)Dừng kháng Vitamin K, bắt đầu cho Heparin TLPT thấp khi INR
(3)Bắt đầu NOACs (Rivaroxaban, Dabigatran) ≤ 2 giờ trước mũi tiêm dự kiến kế tiếp (nếu là Heparin không phân đoạn: có thể bắt đầu dùng NOACs ngay sau khi dừng truyền).
(4)Với Rivaroxaban: Dừng NOACs và bắt đầu tiêm Heparin vào thời điểm dùng liều NOACs kế tiếp. Với Dabigatran: Dừng NOAC và bắt đầu tiêm Heparin sau 12 giờ (MLCT > 30 ml/ph/1,73m2 ) hoặc sau 24 giờ (MLCT > 30 ml/phút/1,73m2 ) kể từ liều NOACs cuối.
(5)Dựa vào mức lọc cầu thận:
MLCT ≥ 50 ml/phút/1,73m2 : bắt đầu kháng Vitamin K 4 ngày trước khi dừng Rivaroxaban, 3 ngày trước khi dừng Dabigatran
MLCT ≥ 30 và
MLCT từ 15-30 ml/phút/1,73m2 : bắt đầu kháng Vitamin K 2 ngày trước khi dừng Rivaroxaban, 1 ngày trước khi dừng Dabigatran
(6)Dừng kháng Vitamin K và bắt đầu Rivaroxaban nếu INR
Điều trị chống đông khi phải phẫu thuật
BN đang điều trị thuyên tắc HKTM nếu phải phẫu thuật, cần xem xét:
Thuốc chống đông đang dùng, và hiệu quả điều trị
Nguy cơ HKTM khi dừng chống đông là cao, trung bình hay thấp
Phẫu thuật được thực hiện là cấp cứu hay không, có nguy cơ chảy máu cao hay thấp BN có nguy cơ cao hoặc trung bình (mới điều trị thuyên tắc HKTM trong vòng 3 tháng, hoặc do ung thư tiến triển, hay bệnh lý tăng đông bẩm sinh/mắc phải): cần dừng thuốc chống đông đường uống và điều trị bắc cầu bằng Heparin TLPT thấp hoặc Heparin không phân đoạn. Bệnh nhân có nguy cơ thấp bị thuyên tắc HKTM (thời điểm bị thuyên tắc HKTM > 12 tháng): có thể dừng chống đông mà không cần bắc cầu.
Phẫu thuật không cấp cứu:
BN dùng kháng Vitamin K: Dừng thuốc 5 ngày trước phẫu thuật. Theo dõi INR. Bắc cầu bằng Heparin TLPT thấp khi INR
BN dùng thuốc chống đông thế hệ mới: Dừng thuốc 1-2 ngày trước phẫu thuật (Dabigatran phải dừng từ 2-4 ngày nếu MLCT từ 30-50 ml/phút). Không cần điều trị bắc cầu. Dùng lại sau tối thiểu 6-10 giờ nếu đông máu ổn định
Phẫu thuật cấp cứu:
Xét nghiệm INR (kháng Vitamin K), Prothrombin, antiXa (Rivaroxaban), aPTT (Dabigatran). Nếu có thể, trì hoãn phẫu thuật tới khi các thông số đạt ngưỡng an toàn. Nếu không, cho Vitamin K hoặc huyết tương tươi đông lạnh với BN dùng kháng Vitamin K; uống than hoạt, truyền yếu tố VIIa tái tổ hợp, phức hợp Prothrombine đông đặc (PPC) với BN dùng thuốc kháng đông thế hệ mới.
Dự phòng
Bảng 22. Chiến lược chung trong dự phòng thuyên tắc huyết khối tĩnh mạch
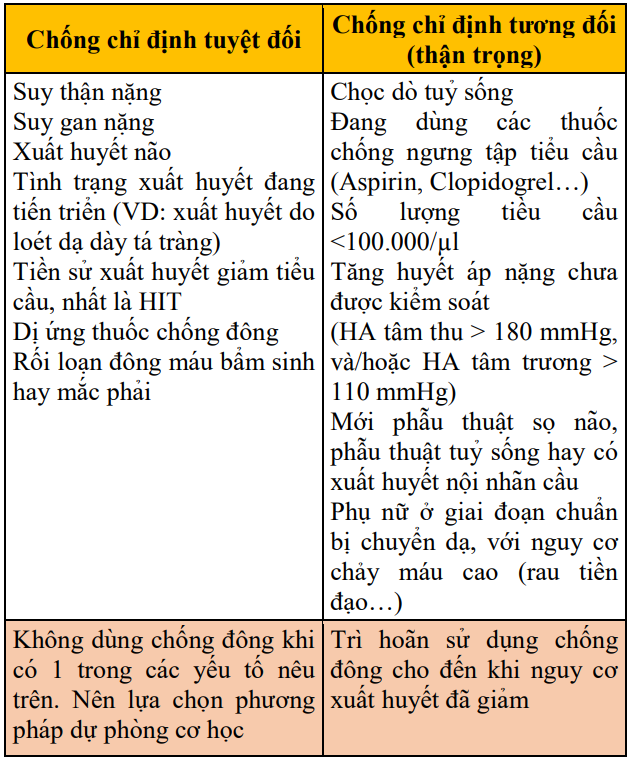
Bảng 23. Chống chỉ định, thận trọng khi điều trị thuốc chống đông
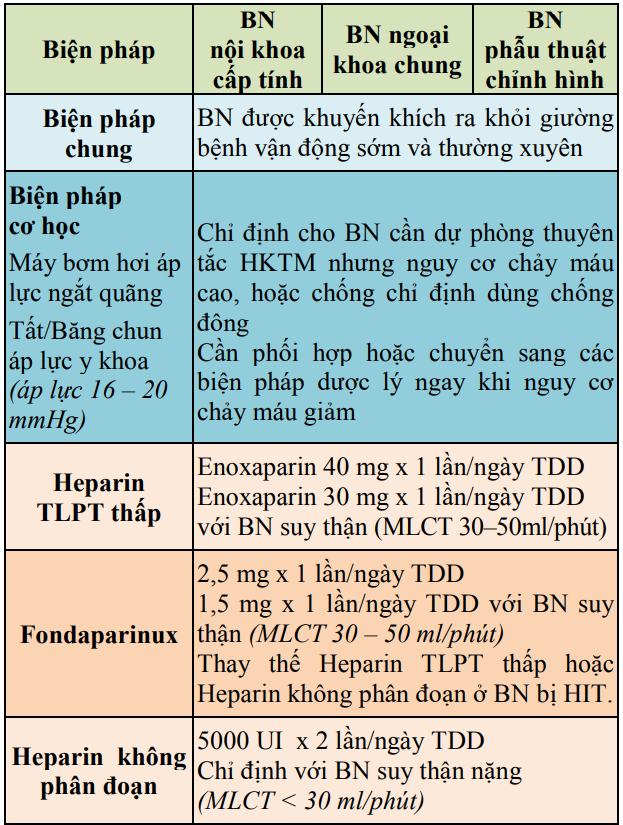
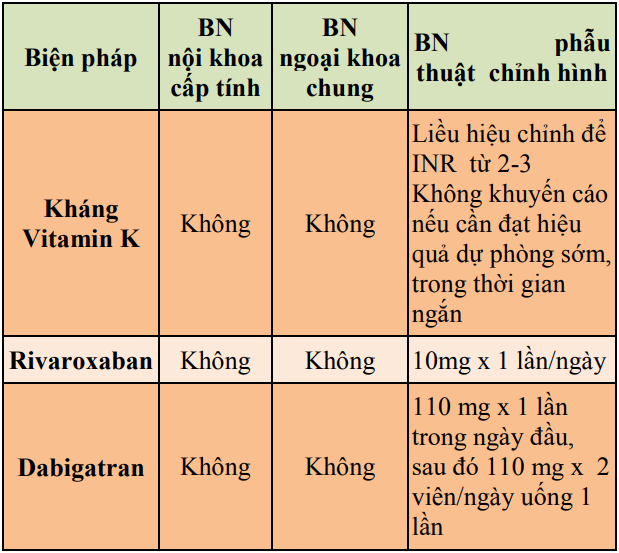
Bảng 24. Tổng hợp các biện pháp dự phòng thuyên tắc huyết khối tĩnh mạch
Bảng 24. Tổng hợp các biện pháp dự phòng thuyên tắc huyết khối tĩnh mạch (tiếp)
Bệnh nhân nội khoa
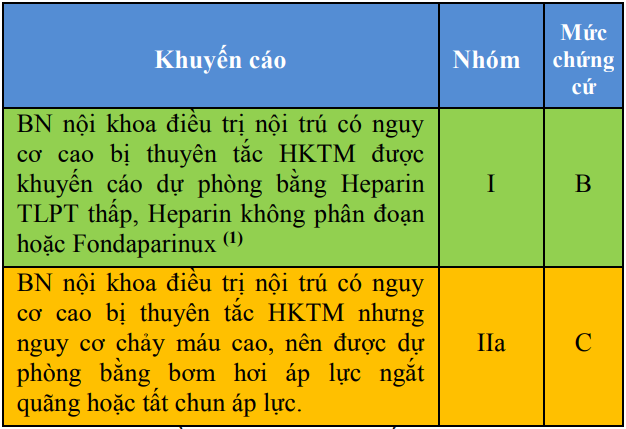
Tất cả BN nội khoa điều trị nội trú cần được đánh giá nguy cơ thuyên tắc HKTM dựa vào tình trạng bệnh lý của họ, và các yếu tố nguy cơ thuyên tắc HKTM phối hợp.
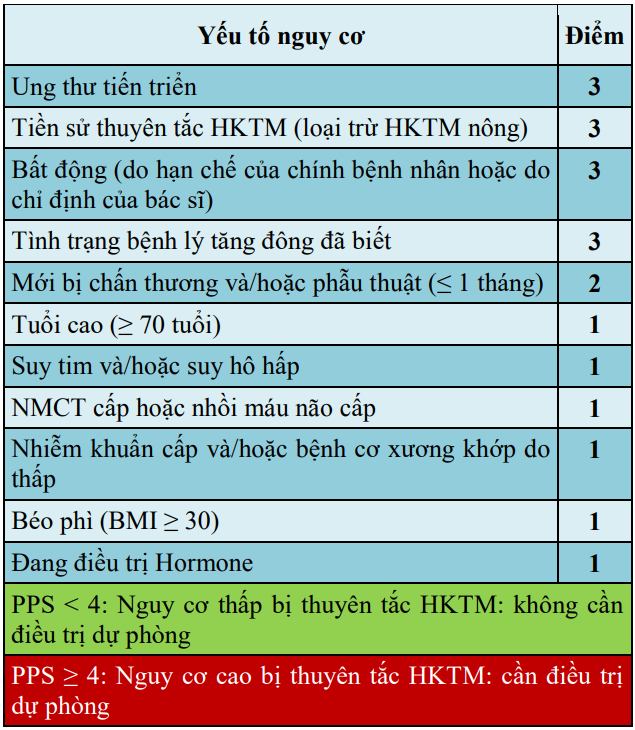
Mẫu đánh giá nguy cơ dựa trên thang điểm dự báo PADUA (Padua Prediction Score:PPS) khuyến cáo được sử dụng để đánh giá đơn giản nguy cơ thuyên tắc HKTM của bệnh nhân là THẤP hay CAO.
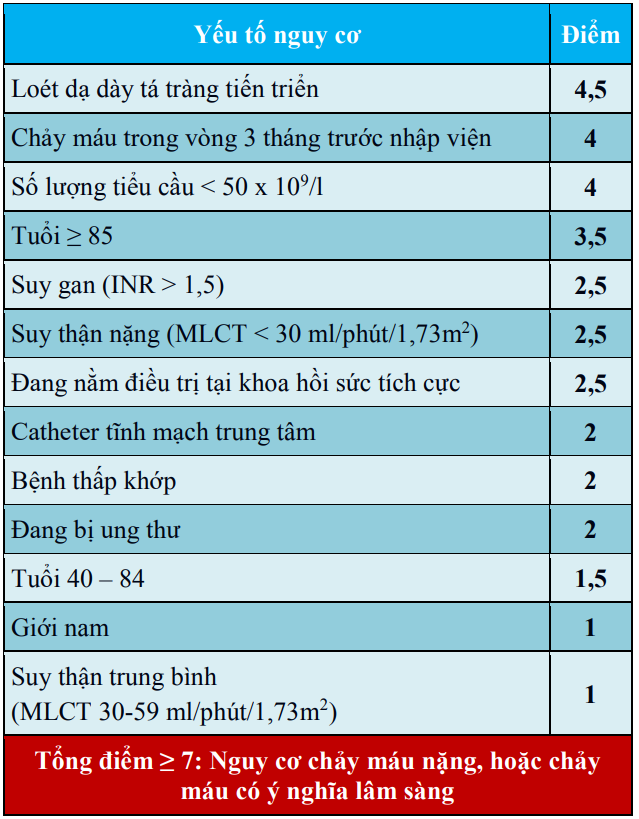
Nguy cơ chảy máu của BN nên được đánh giá theo thang điểm IMPROVE để lựa chọn biện pháp dự phòng phù hợp.
Bảng 25. Thang điểm PADUA dự báo nguy cơ thuyên tắc huyết khối tĩnh mạch
Bảng 26. Thang điểm IMPROVE đánh giá nguy cơ chảy máu
Bảng 27. Khuyến cáo dự phòng thuyên tắc huyết khối tĩnh mạch ở bệnh nhân nội khoa
(1)Thời gian điều trị dự phòng: khuyến cáo kéo dài thời gian dự phòng tới khi bệnh nhân ra viện, hoặc có thể đi lại được. Với một số đối tượng chọn lọc (BN cai thở máy, BN bất động đang trong giai đoạn phục hồi chức năng), có thể kéo dài thời gian dự phòng tới 10 ± 4 ngày
Một số trường hợp đặc biệt:
BN điều trị tại khoa Hồi sức tích cực: do có nhiều YTNC thuyên tắc HKTM phối hợp nên được dự phòng một cách hệ thống bằng Heparin TLPT thấp hoặc Heparin không phân đoạn, trừ trường hợp nguy cơ chảy máu cao: dự phòng bằng máy bơm hơi áp lực ngắt quãng (IIC).
BN đột quỵ cấp do tắc mạch: Khuyến cáo dự phòng bằng máy bơm hơi áp lực từng lúc với BN nhập viện trong vòng 72 giờ kể từ khi bắt đầu triệu chứng, và có liệt vận động. Xem xét dự phòng bằng thuốc chống đông có thể bắt đầu sớm nhất là 48 giờ sau khi bị đột quỵ, và kéo dài trong vòng 2 tuần, hoặc tới khi BN có thể vận động (nhưng không quá 6 tuần).
BN đột quỵ cấp do chảy máu não: Khuyến cáo dự phòng bằng máy bơm hơi áp lực ngắt quãng ngay khi nhập viện. Xem xét dự phòng bằng chống đông sớm nhất sau 3 ngày, sau khi đã cân nhắc kỹ nguy cơ chảy máu (dựa vào lâm sàng, huyết áp, kích thước vùng chảy máu) và nguy cơ tắc mạch (tình trạng bất động) đối với từng trường hợp cụ thể.
Bệnh nhân ngoại khoa chung
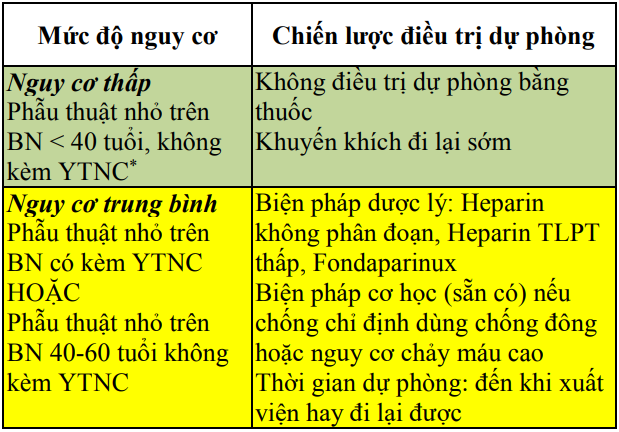
Bảng 28. Phân tầng nguy cơ và chiến lược dự phòng thuyên tắc huyết khối tĩnh mạch ở bệnh nhân ngoại khoa chung
Bảng 28. Phân tầng nguy cơ và chiến lược dự phòng thuyên tắc huyết khối tĩnh mạch ở bệnh nhân ngoại khoa chung (tiếp)
Phẫu thuật nhỏ là phẫu thuật có thời gian thực hiện
*YTNC chủ yếu gồm: ung thư, tiền sử thuyên tắc HKTM, béo phì, suy tim, liệt, nhiễm trùng quanh phẫu thuật, có tình trạng tăng đông (thiếu hụt protein C, S…)
Bệnh nhân phẫu thuật chỉnh hình
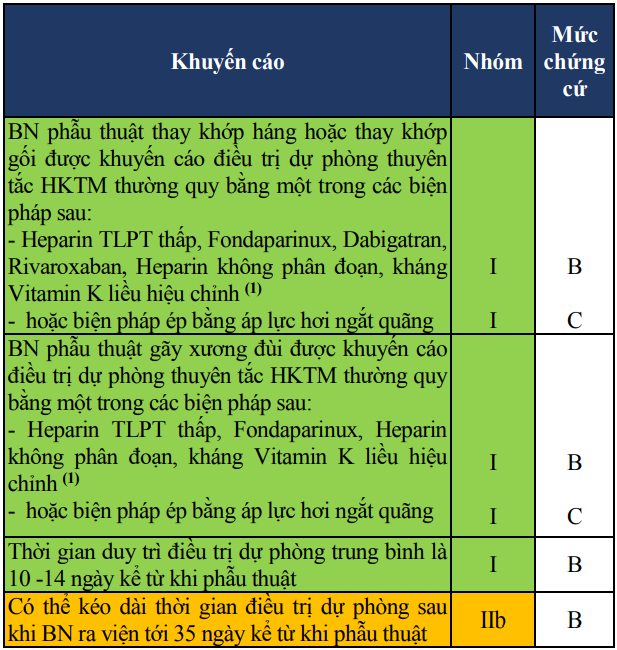
Bảng 29. Khuyến cáo dự phòng thuyên tắc huyết khối tĩnh mạch ở bệnh nhân phẫu thuật chỉnh hình
(1)Thời gian bắt đầu điều trị dự phòng:
Heparin TLPT thấp: bắt đầu trước phẫu thuật 12 giờ, hoặc sau phẫu thuật 18-24 giờ.
Fondaparinux: bắt đầu sau phẫu thuật 6-24 giờ
Rivaroxaban, Dabigatran: bắt đầu sau phẫu thuật 6-10 giờ
Bệnh nhân sản khoa
Tất cả phụ nữ mới có thai, hoặc chuẩn bị có thai nên được đánh giá nguy cơ thuyên tắc HKTM. Nguy cơ bị biến cố thuyên tắc HKTM cao nhất từ 3 tháng giữa của thai kỳ, sau phẫu thuật lấy con, và giảm dần như phụ nữ không có thai vào tuần thứ 6 sau sinh.
Phụ nữ đang dùng thuốc kháng đông đường uống, được khuyến cáo dừng thuốc ngay khi biết có thai (tốt nhất là trong vòng 2 tuần sau khi mất kinh, và trước tuần thứ 6 của thai kỳ), và chuyển sang Heparin TLPT thấp với liều điều trị. Sau 3 tháng đầu của thai kỳ, có thể quay lại điều trị bằng thuốc kháng đông đường uống nhóm kháng Vitamin K, kéo dài tới 2 tuần trước ngày dự kiến sinh.
Thuốc kháng đông dự phòng ở BN sản khoa: Heparin TLPT thấp, liều dùng dựa vào cân nặng (
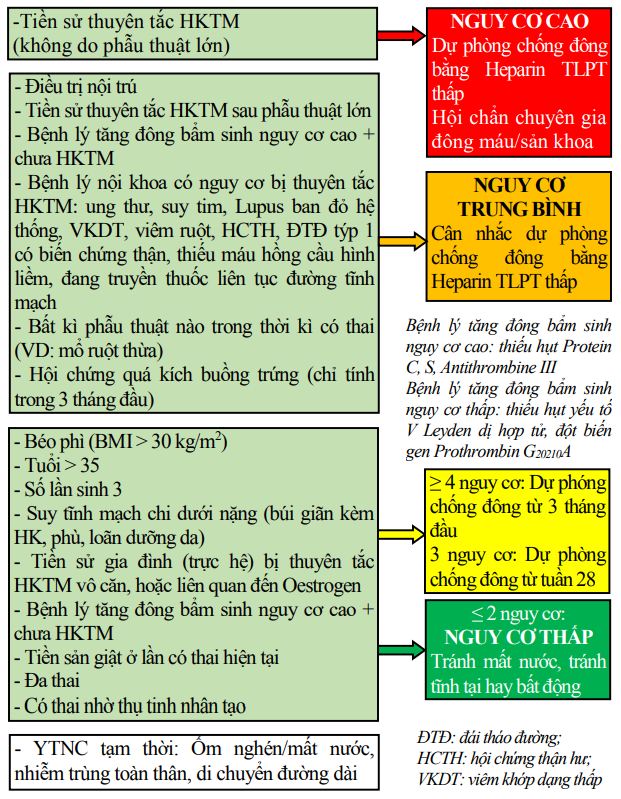
Dự phòng trong giai đoạn trước sinh
Sơ đồ 7. Lược đồ dự phòng thuyên tắc huyết khối tĩnh mạch ở phụ nữ có thai
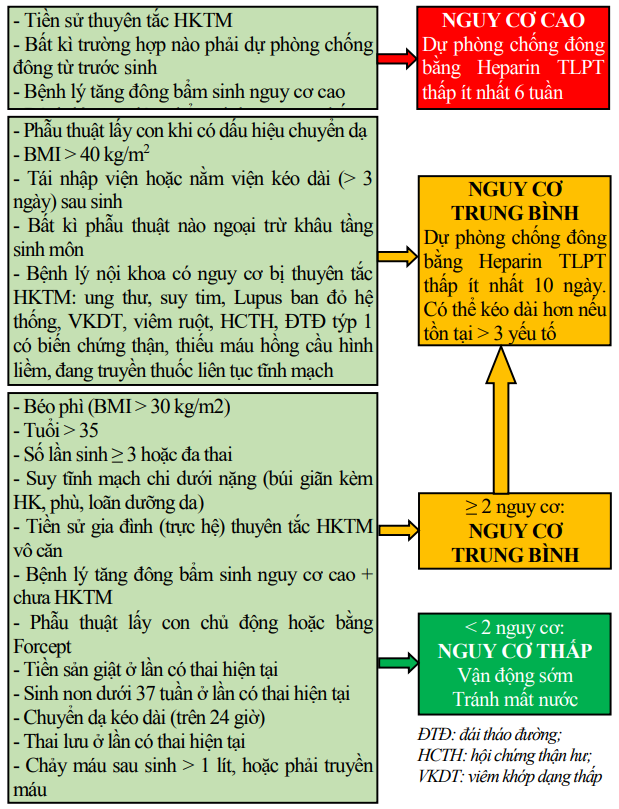
Dự phòng trong giai đoạn sau sinh
Sơ đồ 8. Lược đồ dự phòng thuyên tắc huyết khối tĩnh mạch ở phụ nữ sau đẻ/mổ lấy con
Bệnh nhân ung thư
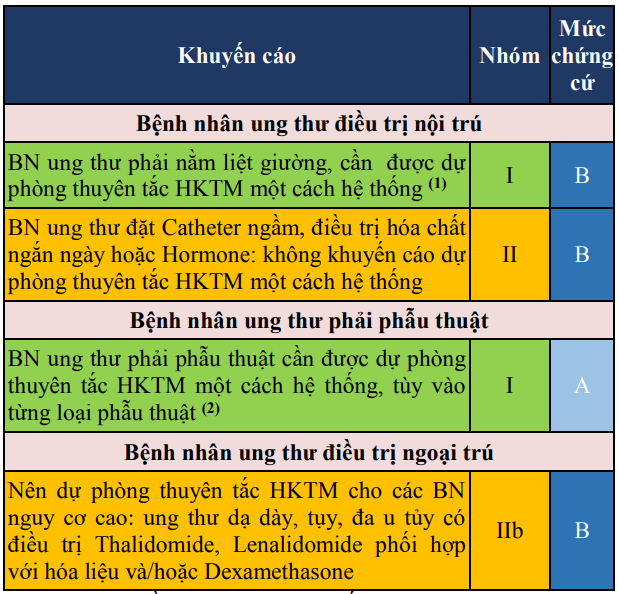
Bảng 30. Khuyến cáo dự phòng thuyên tắc huyết khối tĩnh mạch ở bệnh nhân ung thư
(1)Dự phòng bằng Heparin TLPT thấp; Heparin không phân đoạn hoặc Fondaparinux liều dự phòng. Thời gian dự phòng tương đương như BN nội khoa.
(2)Dự phòng bằng Heparin TLPT thấp 1 lần/ngày TDD, hoặc Heparin không phân đoạn 2 lần/ngày TDD, bắt đầu sau phẫu thuật từ 6- 12 giờ, kéo dài ít nhất 7- 10 ngày, có thể tới 4 tuần với các phẫu thuật vùng bụng hoặc tiểu khung. Sử dụng.biện pháp dự phòng cơ học nếu chống chỉ định dùng thuốc chống đông.
Người di chuyển đường dài
Hành khách di chuyển đường dài (đi máy bay, tàu, ô tô…kéo dài trên 6 giờ) nếu có yếu tố nguy cơ bị thuyên tắc HKTM, được khuyến cáo:
Thường xuyên vận động co duỗi chân
Đeo tất áp lực y khoa đến gối, với mức áp lực 15- 30 mmHg
Tài liệu tham khảo chính
D.Farge, P.Debourdeau, M.Beckers et al. (2013) International clinical practice guidelines for the treatment and prophylaxis of venous thromboembolism in patients with cancer. Journal of Thrombosis and Haemostasis, 11: 56–70
Amy West Pollak, and Robert D. McBane II. Succinct Review of the New VTE Prevention and Management Guidelines. Mayo Clin Proc. 2014;89(3):394-408.
Dobesh PP, Fanikos J. New oral anticoagulants for the treatment of venous thromboembolism: understanding differences and similarities. Drugs. 2014; 74(17): 2015–2032.
Đặng Vạn Phước và cs ( 2010),”Huyết khối tiñh mạch sâu: chẩn đoán bằng siêu âm Duplex trên bệnh nhân nội khoa cấp nhập viện “, Tạp chí Tim Mạch học ( 56), pp. 24-36.
Clive Kearon; Elie A. Akl; Joseph Ornelas et al. Antithrombotic Therapy for VTE Disease Chest Guideline and Expert Panel Report. Chest. 2016; 149(2):315-352.
Gould MK, Garcia DA, Wren SM, et al. American College of Chest Physicians Prevention of VTE in nonorthopedic surgical patients: Antithrombotic Therapy and Prevention of Thrombosis, 9th ed: American College of Chest Physicians EvidenceBased Clinical Practice Guidelines. Chest. 2012;141(2 Suppl):e227S–e277S.
Hoàng Bùi Hải, Đỗ Doãn Lợi, Nguyễn Đạt Anh. Nghiên cứu chẩn đoán và điều trị thuyên tắc động mạch phổi cấp, Luận án tiến sỹ y học, 2013
Kahn SR, Lim W, Dunn AS, et al. American College of Chest Physicians Prevention of VTE in nonsurgical patients: Antithrombotic Therapy and Prevention of Thrombosis, 9th ed: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines. Chest. 2012;141(2 Suppl):e195S–e226S.
Kearon C, Akl EA, Comerota AJ (2012), “Antithrombotic therapy for VTE disease: Antithrombotic Therapy and Prevention of Thrombosis, 9th ed: American College of Chest Physicians Evidence-Based Clinical Practice Guidelines”, Chest (141), pp. e419S-494S.
Konstantinides SV, Torbicki A, Agnelli G, and Danchin N (2014),”ESC Guidelines on the diagnosis and management of acute pulmonary embolism”, Eur Heart J (35), pp. 3033-3073.
Lyman GH, Khorana AA, Kuderer NM, et al. American Society of Clinical Oncology Clinical Practice Venous thromboembolism prophylaxis and treatment in patients with cancer: American Society of Clinical Oncology clinical practice guideline update. J Clin Oncol. 2013;31(17):2189–2204.
Reducing the Risk of Venous Thromboembolism during Pregnancy and the Puerperium. RCOG Green-top Guideline No. 37a, April 2015.