PGS. TS. Trương Thanh Hương
Viện Tim Mạch Quốc Gia Việt Nam
Bộ Môn Tim Mạch, Trường Đại Học Y Hà Nội
Những bệnh lý tim có nguy cơ cao bị vntmnk cần được điều trị dự phòng khi thực hiện một thủ thuật
|
Khuyến cáo |
Phân loại |
Mức độ |
|
Kháng sinh dự phòng nên được xem xét cho bệnh nhân ở mức nguy cơ cao đối với VNTMNK: BN với bất kỳ van nhân tạo nào, bao gồm cả van nhân tạo đặt qua ống thông, hoặc có vật liệu nhân tạo dùng để sửa van BN có tiền sử VNTMNK BN tim bẩm sinh: Tim bẩm sinh có tím Tim bẩm sinh có vật vật liệu nhân tạo, có thể qua phẫu thuật hoặc can thiệp qua da. Kháng sinh được sử dụng cho đến 6 tháng sau thủ thuật, hoặc suốt đời nếu còn shunt tồn lưu hoặc hở van tim |
IIa |
C |
|
Kháng sinh dự phòng không được chỉ định trong các trường hợp khác của bệnh van tim hay bệnh tim bẩm sinh |
III |
C |
Các phương pháp phòng bệnh không đặc hiệu cho bệnh nhân có nguy cơ mắc bệnh cao hay trung bình.
|
Các phương pháp này nên được áp dụng cho tất cả mọi người nói chung, đặc biệt cần được tăng cường hơn nữa ở các BN có nguy cơ cao. |
|
Vệ sinh da và răng miệng thường xuyên. Theo dõi răng miệng nên được tiến hành 2 lần mỗi năm đối với BN có nguy cơ mắc bệnh cao và hàng năm đối với những BN còn lại. |
|
Tránh nhiễm trùng vết thương. |
|
Loại bỏ hoặc làm giảm các ổ mang vi trùng mạn tính: da, nước tiểu. |
|
Điều trị khỏi bằng kháng sinh đối với bất kỳ ổ nhiễm khuẩn nào. |
|
BN không tự dùng thuốc kháng sinh. |
|
Kiểm soát nhiễm trùng chặt chẽ khi tiến hành bất kỳ thủ thuật nào có nguy cơ. |
|
Không khuyến khích xỏ lỗ tai hay xăm trổ. |
|
Hạn chế đặt các catheter và các thủ thuật xâm lấn nếu có thể. Ưu tiên sử dụng catheter ngoại biên hơn là trung tâm và thay catheter ngoại biên mỗi 3-4 ngày. Tuân thủ chặt chẽ việc chăm sóc các ca-nuyn ngoại biên và trung tâm để phòng nhiễm khuẩn. |
Khuyến cáo điều trị dự phòng vntmnk đối với bn có nguy cơ cao
|
Khuyến cáo |
Phân loại |
Mức độ |
|
A.Thủ thuật nha khoa |
||
|
Kháng sinh dự phòng nên được chỉ định cho các thủ thuật nha khoa đòi hỏi các thao tác qua vùng lợi hoặc vùng chóp răng hoặc gây thủng niêm mạc miệng. |
IIa |
C |
|
Kháng sinh dự phòng không được khuyến cáo cho các trường hợp: tiêm gây tê tại chỗ ở vùng không bị nhiễm khuẩn, điều trị sâu răng trên bề mặt, cắt bỏ chỉ khâu, xạ trị răng, thay đổi hoặc sửa chữa các vật liệu phục hình, chỉnh hình răng miệng, niềng răng, sau rụng răng, hoặc chấn thương đến môi hay niêm mạc miệng. |
III |
C |
|
B. Thủ thuật liên quan đến đường hô hấp |
||
|
Kháng sinh dự phòng không được khuyến cáo cho các thủ thuật liên quan đến đường hô hấp, bao gồm cả: nội soi phế quản, nội soi thanh quản, đặt nội khí quản qua miệng hay qua mũi. |
III |
C |
|
C. Thủ thuật liên quan đến dạ dày-ruột hoặc niệu-sinh dục hoặc SÂ tim qua thực quản |
||
|
Kháng sinh dự phòng không được khuyến cáo cho các thủ thuật như: nội soi dạ dày, nội soi đại tràng, nội soi bàng quang, đỡ đẻ tự nhiên qua đường âm đạo hoặc mở tử cung lấy thai, hoặc SÂ tim qua thực quản. |
III |
C |
|
D. Thủ thuật liên quan đến da hoặc mô mềm |
||
|
Kháng sinh dự phòng không được khuyến cáo cho bất cứ thủ thuật nào. |
III |
C |
Khuyến cáo dự phòng cho các thủ thuật nha khoa nguy cơ cao cho bệnh nhân nguy cơ cao
|
Các tình huống |
Kháng sinh |
Một liều duy nhất trước thủ thuật 30- 60 phút |
|
|
Người lớn |
Trẻ em |
||
|
Không dị ứng với penicillin hoặc ampicillin |
Amoxicilin hoặc ampicillin |
2 gam uống hoặc tiêm TM |
50 mg/kg uống hoặc tiêm TM |
|
Dị ứng với penicillin hoặc ampicilin |
Clindamycin |
600 mg uống hoặc tiêm TM |
20 mg/kg uống hoặc tiêm TM |
Khuyến cáo dự phòng kháng sinh phòng ngừa nhiễm khuẩn khu trú và toàn thân trước các thủ thuật can thiệp tim và mạch máu
|
Khuyến cáo |
Phân loại |
Mức độ |
|
Sàng lọc với tụ cầu vùng mũi họng được khuyến cáo với các phẫu thuật tim mạch có chuẩn bị để điều trị những người mang mầm bệnh. |
I |
A |
|
Dự phòng trước mổ được khuyến cáo cho đặt máy tạo nhịp hoặc máy phá rung tự động |
I |
B |
|
Các ổ nhiễm khuẩn tiềm tàng cần được loại trừ trước phẫu thuật ít nhất 2 tuần: phẫu thuật van nhân tạo, hoặc các thiết bị nhân tạo trong tim hoặc trong mạch máu, ngoại trừ phẫu thuật cấp cứu |
IIa |
C |
|
Kháng sinh dự phòng nên được cân nhắc ở bệnh nhân trải qua phẫu thuật thay van hoặc đặt thiết bị nhân tạo trong lòng mạch (hoặc thủ thuật qua da) |
IIa |
C |
|
Điều trị toàn thân một cách hệ thống không được khuyến cáo khi không có sàng lọc nhiễm tụ cầu |
III |
C |
Nhóm bác sỹ chuyên trách điều trị vntmnk
Khi nào cần chuyển một bệnh nhân vntmnk đến “nhóm bác sỹ chuyên trách vntnk”
Những bệnh nhân VNTMNK có biến chứng như suy tim, apxe, tắc mạch, biến chứng thần kinh, hoặc bệnh tim bẩm sinh nên được chuyển sớm và quản lý tại các trung tâm chuyên trách có khả năng phẫu thuật cấp cứu.
Những bệnh nhân VNTMNK không có biến chứng ban đầu có thể chuyển đến những trung tâm không chuyên trách, nhưng có liên hệ thường xuyên với trung tâm chuyên trách, có sự tham vấn của các “Nhóm chuyên trách VNTMNK”, và khi cần có thể chyển đến trung tâm chuyên trách.
Đặc điểm của trung tâm chuyên trách
Có các phương tiên chẩn đoán sớm, bao gồm siêu âm tim qua thành ngực, siêu âm tim qua thực quản, cắt lớp vi tinh đa dãy, chụp công hưởng từ, các phương pháp chẩn đoán hình ảnh hạt nhân.
Có khả năng phẫu thuật cấp cứu trong giai đoạn sớm của bệnh, đặc biệt trong những trường hợp có biến chứng (suy tim, apxe, sùi lớn, biến chứng thần kinh, tắc mạch)
Có các chuyên gia (“Nhóm chuyên trách VNTMNK”) gồm ít nhất phẫu thuật viên tim mạch, bác sĩ tim mạch, bác sĩ gây mê, bác sĩ truyền nhiễm, vi sinh và có thể có các chuyên gia về bệnh van tim, bệnh tim bẩm sinh, siêu âm tim và các chuyên gia chẩn đoán hình ảnh tim mạch khác, bác sĩ thần kinh, phẫu thuật viên thần kinh và can thiệp viên thần kinh.
Vai trò của “nhóm chuyên trách vntmnk”
Nhóm chuyên trách VNTMNK nên thảo luận thường xuyên các trường hợp, đưa ra quyết định phẫu thuật và xác định hướng đi tiếp theo.
Nhóm VNTMNK chọn loại thuốc, thời gian, phương thức theo dõi của điều trị kháng sinh, dựa vào các phác đồ tiêu chuẩn, các khuyến cáo hiện hành.
Nhóm VNTMNK nên tham gia vào các tổ chức quốc gia, quốc tế, báo cáo công khai tỷ lệ tử vong, tàn phế của trung tâm đó, tham gia vào các chương trình cải thiện chất lượng cũng như các chương trình giáo dục bệnh nhân.
Theo dõi bệnh nhân ngoại trú với tần suất tái khám phụ thuộc vào tình trạng lâm sàng (lý tưởng là 1, 3, 6, 12 tháng sau xuất viện, vì những biến cố chính thường xảy ra trong thời gian này).
Khuyến cáo về việc chuyển bệnh nhân đến trung tâm chuyên trách
|
Khuyến cáo |
Phân loại |
Mức độ |
|
Những bệnh nhân VNTMNK có biến chứng nên được điều trị sớm tại các trung tâm chuyên trách có khả năng phẫu thuật cấp cứu và có “nhóm VNTMNK” đa ngành gồm các chuyên gia về truyền nhiễm, tim mạch, chẩn đoán hình ảnh, vi sinh, phẫu thuật viên tim mạch, và chuyên gia về tim bẩm sinh nếu cần. |
IIa |
B |
|
Với những bệnh nhân VNTMNK không biến chứng đang điều trị tại trung tâm không chuyên trách, cần có kết nối sớm và thường xuyên với trung tâm chuyên trách, và khi cần có thể chuyển bệnh nhân đến trung tâm chuyên trách. |
IIa |
B |
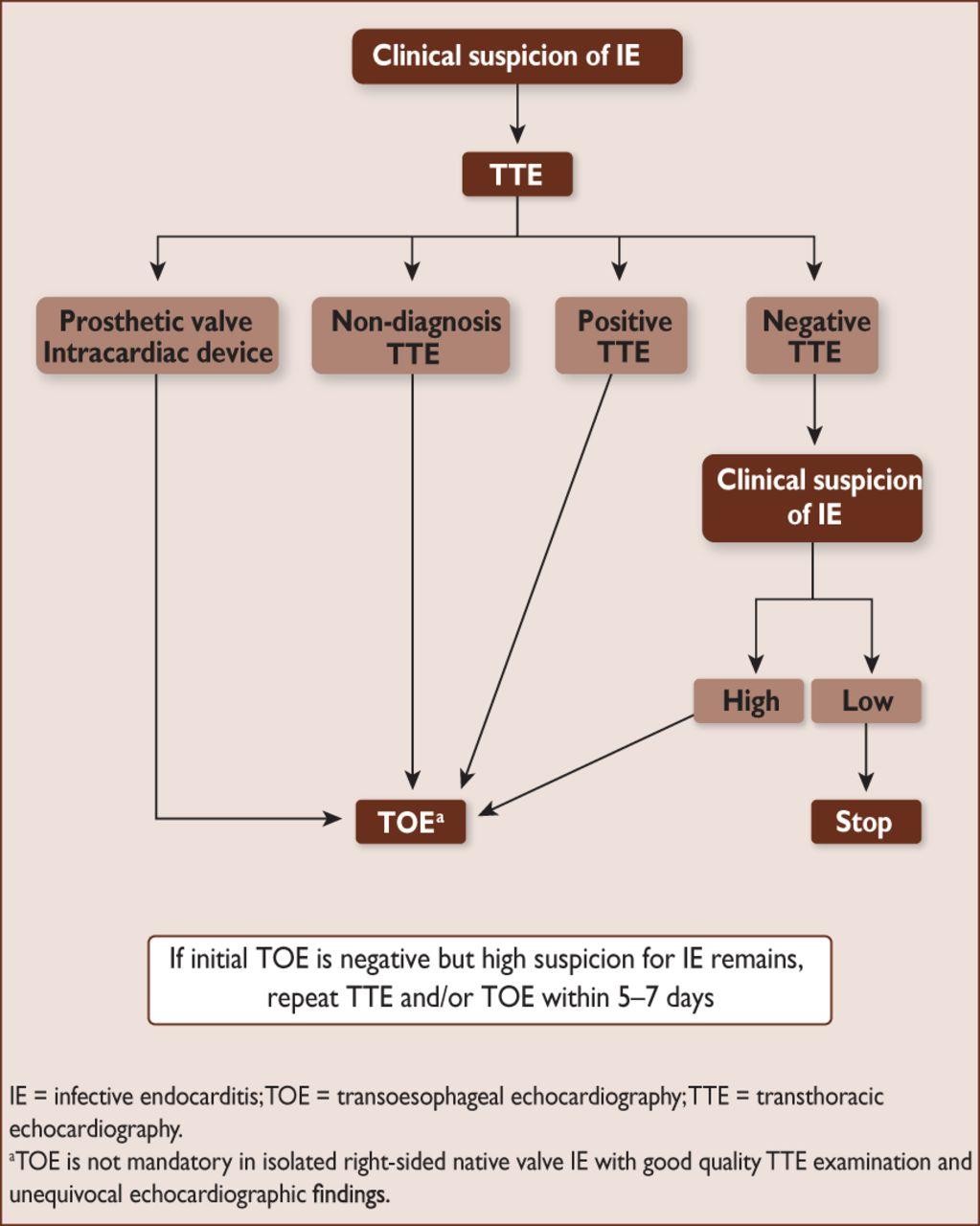
Vai trò của siêu âm tim trong vntmnk
|
Khuyến cáo |
Lớp |
Mức độ |
|
Chẩn đoán |
||
|
SÂ tim qua thành ngực được khuyến cáo đầu tiên khi nghi ngờ VNTMNK, |
I |
B |
|
SÂ tim qua thực quản được khuyến cáo ở tất cả bệnh nhân lâm sàng nghi ngờ VNTMNK mà SÂ tim qua thành ngực âm tính hoặc không chẩn đoán được. |
I |
B |
|
SÂ tim qua thực quản được khuyến cáo ở những bệnh nhân lâm sàng nghi ngờ VNTMNK, mà có van nhân tạo hoặc thiết bị nhân tạo trong tim. |
I |
B |
|
SÂ tim qua thành ngực và/hoặc qua thực quản được khuyến cáo làm lại trong vòng 5-7 ngày nếu vẫn còn nghi ngờ khả năng cao VNTMNK mà thăm khám lần đầu âm tính. |
I |
C |
|
Nên xem xét SÂ tim ở những bệnh nhân nhiễm khuẩn huyết do tụ cầu vàng |
IIa |
B |
|
Nên xem xét SÂ tim qua thực quản ở bệnh nhân nghi ngờ VNTMNK, ngay cả khi SÂ tim qua thành ngực dương tính, trừ trường hợp VNTMNK van tim bên phải đơn độc với chất lượng hình ảnh SÂ qua thành ngực tốt và độ tin cậy cao |
IIa |
C |
|
Theo dõi trong thời gian điều trị |
||
|
SÂ tim qua thành ngực và/hoặc qua thực quản được khuyến cáo ngay khi nghi ngờ có biến chứng mới của VNTMNK (tiếng thổi mới, tắc mạch, sốt dai dẳng, suy tim, apxe, block nhĩ thất). |
I |
B |
|
SÂ tim qua thành ngực và/hoặc qua thực quản nên được làm lại trong thời gian theo dõi VNTMNK không biến chứng để phát hiện các biến chứng thầm lặng mới và theo dõi kích thước khối sùi. Thời gian lặp lại và phương thức SÂ (qua thành ngực hay qua thực quản) phụ thuộc vào thăm khám ban đầu, loại vi khuẩn, và đáp ứng ban đầu với điều trị. |
IIa |
B |
|
Siêu âm tim trong phẫu thuật |
||
|
SÂ tim trong mổ được khuyến cáo ở tất cả các trường hợp VNTMNK cần phẫu thuật |
I |
B |
|
Siêu âm tim khi kết thúc điều trị |
||
|
SÂ tim qua thành ngực được khuyến cáo khi kết thúc điều trị kháng sinh để đánh giá chức năng và hình thái tim và các lá van. |
I |
C |
Chỉ định siêu âm tim trong vntmnk
Định nghĩa về giải phẫu và siêu âm
|
|
Giải phẫu |
Siêu âm tim |
|
Sùi |
Khối sùi xâm lấn nội tâm mạc hay xâm lấn sâu trong cơ tim |
Khối di động hay không di động trên van tim, trong cấu trúc nội tâm mạc khác… |
|
Abces |
Hốc xung quanh van tim với hoại tử và chảy mủ không thông thương với cấu trúc tim và mạch máu |
Một vùng quanh van dày, đồng nhất đậm âm hoặc rỗng âm |
|
Giả phình |
Hốc cạnh van thông thương với tim và mạch máu |
Khoảng trống siêu âm ở quanh van, đập theo nhịp tim, có dòng màu bên trong |
|
Thủng |
Sự mất liên tục tổ chức nội tâm mạc |
Sự mất liên tục tổ chức nội tâm mạc phát hiện qua phổ Doppler màu |
|
Đứt |
Giữa 2 hốc là một lỗ thủng |
Doppler màu cho thấy sự thông thương 2 hốc cạnh nhau (lỗ thủng) |
|
Phình van |
Phình hình túi trên van |
Hình túi lồi lên trên van |
|
Nứt van nhân tạo |
Nứt van nhân tạo |
Hở cạnh van qua siêu âm tim qua thành ngực hay thực quản có thể kèm vận động giật của van nhân tạo |
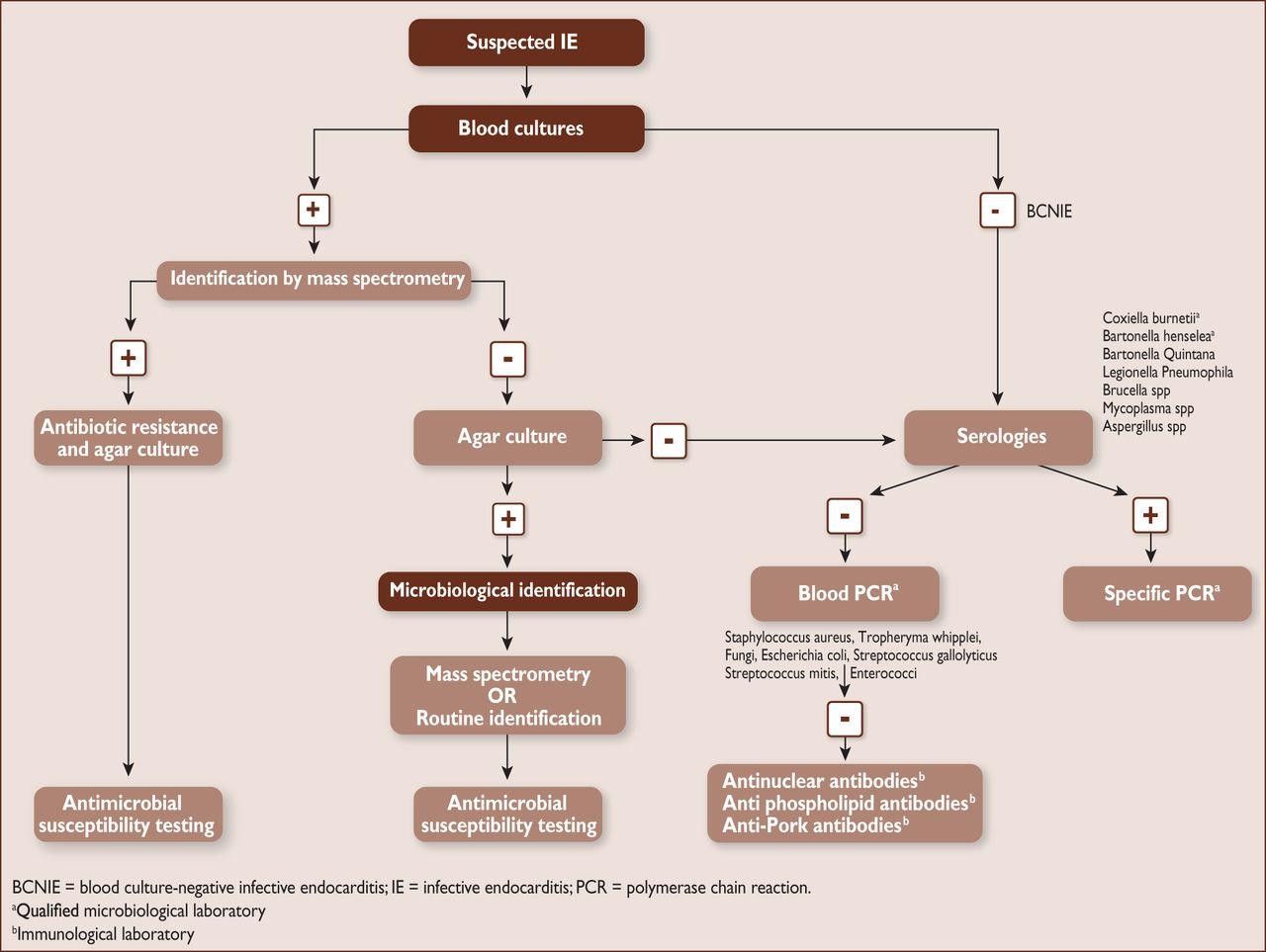
Một số nguyên nhân hiếm gặp cấy máu âm tính
|
Căn nguyên |
Biện pháp chẩn đoán |
|
Brucella spp |
Cấy máu, huyết thanh học, miễn dịch học, PCR |
|
Coxiella burnetii |
Huyêt thanh học (IgG > 1/800), cấy máu, PCR |
|
Bartonella spp |
Cấy máu, huyết thanh học, miễn dịch học, PCR |
|
Tropheryma whipplei |
Tiền sử, PCR |
|
Mycoplasma spp |
Cấy máu, huyết thanh học, miễn dịch học, PCR |
|
Legionella spp |
Cấy máu, huyết thanh học, miễn dịch học, PCR |
|
Nấm |
Cấy máu, huyết thanh học, miễn dịch học, PCR |
Phác đồ chẩn đoán cấy máu trong vntmnk
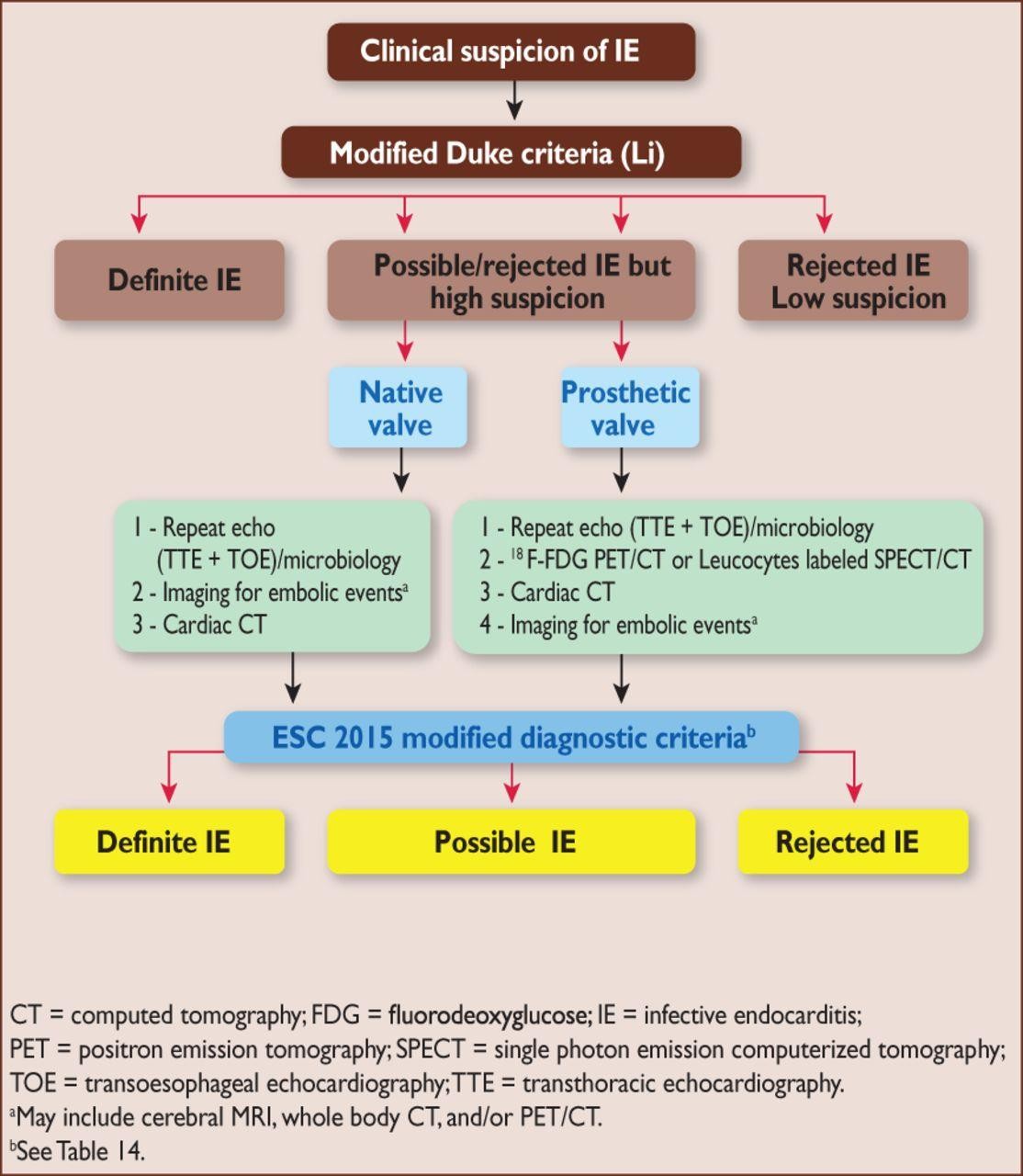
Tiêu chuẩn chẩn đoán vntmmk (duke cải tiến)
|
CHẨN ĐOÁN XÁC ĐỊNH Tiêu chi bệnh học Tìm được vi khuẩn từ cấy máu, hoặc từ mảnh sùi hoặc từ tổ chức áp xe trong tim (sùi có thể tại tim hoặc từ cục tắc mạch) hoặc Khám nghiệm mô bệnh học sùi hoặc áp xe trong tim cho thấy VNTM đang hoạt động Tiêu chí lâm sàng 2 tiêu chuẩn chính 1 tiêu chuẩn chính + 3 tiêu chuẩn phụ 5 tiêu chuẩn phụ |
|
NGHI NGỜ VNTM 1 tiêu chuẩn chính hay 1 tiêu chuẩn phụ 3 tiêu chuẩn phụ |
|
LOẠI TRỪ VNTM Có chẩn đoán thay thế khác hoặc Các triệu chứng thuyên giảm sau ≤ 4 ngày dùng kháng sinh hoặc Không có bằng chứng giải phẫu của VNTM trên phâu thuật hay autopsy hoặc Không có tiêu chuẩn nghi ngờ VNTMNK như trên |
Tiêu chuẩn cấy máu
Cấy máu 2 lần liên tiếp dương tính với loại vi khuẩn điển hình gây VNTM
Viridan streptococci, Streptococcus galloytycus, HACEK, Staphylococcus aureus, vi khuẩn streptococci cộng đồng
Cấy máu tìm thấy vi khuẩn
Nếu các mẫu máu được lấy cách nhau 12 giờ thì phải có ít nhất 2 lần cấy máu dương tính (VK khác loại trên).
Với lần đầu và lần cuối lấy mẫu máu cách nhau ít nhất 1 giờ thì tất cả 3 lần cấy máu đều dương tính hoặc nếu cấy máu từ 4 lần trở lên thì đại đa số các lần cấy máu đều dương tính,
Chỉ 1 lần cấy máu dương tính với Coxiella burnetti hoặc hiệu giá kháng thể IgG > 1/800
Tiêu chuẩn hình ảnh
Siêu âm tim; Sùi; Áp xe, giả phình, rò trong tim; Thủng van hay giả phình van; Hở cạnh van nhân tạo mới xuất hiện
Hoạt động bất thường quanh chỗ cấy van nhân tạo thấy trên phim PET/CT hoặc SPEC/CT (chỉ với các van nhân tạo được thay > 3 tháng)
Tổn thương cạnh van được xác định trên phim CT tim
Tiêu chuẩn phụ
Có bệnh tim loại hay gặp trong VNTM, có tiêm chích ma túy
Các dấu hiệu tại mạch máu: tắc động mạch lớn, nhồi máu phổi nhiễm trùng, phình mạch hình nấm, xuất
huyết nội sọ, xuất huyết kết mạc, tổn thương Janeway
Các dấu hiệu miễn dịch:viêm cầu thận, nốt osler, vết Roth, yếu tố dạng thấp
Bằng chứng nhiễm khuẩn: cấy máu dương tính nhưng không đáp ứng đc tiêu chuẩn chính hoặc bằng chứng huyết thanh của loại VK thường gây VNTM
Phác đồ chẩn đoán trong vntmnk
Các yếu tố tiên lượng nặng ở bệnh nhân vntmnk
|
Đặc điểm bệnh nhân Tuổi cao Nhiễm khuẩn van nhân tạo Đái tháo đường Bệnh phối hợp (ví dụ: tình trạng suy nhược, suy giảm miễn dịch, bệnh thận hoặc bệnh phổi) |
|
Biến chứng lâm sàng của VNTMNK Suy tim Suy thận Nhồi máu não diện vừa – rộng Xuất huyết não Sốc nhiễm khuẩn |
|
Vi sinh Staphylococcus aureus Nấm Trực khuẩn Non-HACEK gram âm |
|
Kết quả siêu âm tim Biến chứng quanh vòng van Hở van tim bên trái nặng Tăng áp động mạch phổi Sùi lớn Rối loạn chức năng van nhân tạo nặng Đóng van hai lá sớm và các dấu hiệu khác của tăng áp lực tâm trương |
Điều trị kháng sinh đối với vntmnk do liên cầu
|
Loại kháng sinh |
Liều lượng và cách dùng |
Thời gian (tuần) |
Classb |
Levelc |
Ref.d |
Lưu ý |
|
|
Chủng Streptococi răng miệng và tiêu hóa nhạy cảm penicilin (MIC ≤ 0,125 mg/L) |
|||||||
|
ĐIều trị chuẩn: thời gian 4 tuần |
|||||||
|
Penicillin G hoặc Amoxiclline hoặc Ceftriaxonef |
12- 18 triệu U/ngày, IV chia 4-6 lần hoặc truyền liên tục |
4 |
I |
B |
6,8, 135- 139 |
Ưu tiên cho bệnh nhân > 65 tuổi hoặc suy thận hoặc giảm chức năng thần kinh VIII |
|
|
100- 200 mg/kg/ngày, IV chia 4-6 lần |
4 |
I |
B |
||||
|
2 g/ngày, IV hoặc IM 1 lần |
4 |
I |
B |
||||
|
Liều trẻ em:g Penicillin G 200.000 U/ngày, IV chia 4-6 lần Amoxicllin 300 mg/kg/ngày, IV chia 4-6 lần Ceftriaxone 100mg/kg/ngày, IV hoặc IM |
|
||||||
|
Điều trị chuẩn: thời gian 2 tuần |
|||||||
|
Penicillin G hoặc Amoxiclline hoặc Ceftriaxonef kết hợp với Gentamycinh hoặc Netilmycin |
12- 18 triệu U/ngày, IV chia 4-6 lần hoặc truyền liên tục |
2 |
I |
B |
6,8, 127, 135- 138 |
Chỉ được khuyến cáo cho bệnh nhân NVE không phức tạp với chức năng thận bình thường Netilmycin không có sẵn ở tất cả các nước Châu Âu |
|
|
100- 200 mg/kg/ngày, IV chia 4-6 lần |
2 |
I |
B |
||||
|
2 g/ngày, IV hoặc IM 1 lần |
2 |
I |
B |
||||
|
3 mg/kg/ngày, IV hoặc IM 1 lần |
2 |
I |
B |
||||
|
4-5 mg/kg/ngày, IV 1 lần |
2 |
I |
B |
||||
|
Liều trẻ em:g Penicillin G, Amoxicillin và Ceftriaxone liều như trên Gentamycin 3 mg/kg/ngày, IV hoặc IM 1 lần hoặc chia 3 lần |
|
||||||
|
Loại kháng sinh |
Liều lượng và cách dùng |
Thời gian (tuần) |
Classb |
Levelc |
Ref.d |
Lưu ý |
|
Với bệnh nhân dị ứng beta-lactami |
||||||
|
Vancomycin |
30 mg/kg/ngày, IV chia 3 lần |
4 |
I |
C |
|
Điều trị 6 tuần khuyến cáo cho bệnh nhân PVE |
|
Liều trẻ em:g Vancomycin 40 mg/kg/ngày, IV chia 2-3 lần |
|
|
|
|
||
|
Chủng kháng penicillin tương đối (MIC 0,250- 2 mg/l)k |
||||||
|
Điều trị chuẩn |
||||||
|
Penicillin G hoặc Amoxiclline hoặc Ceftriaxonef kết hợp với Gentamycinh |
24 triệu U/ngày, IV chia 4-6 lần hoặc truyền liên tục |
4 |
I |
B |
6,8, 135,13 6 |
Điều trị 6 tuần khuyến cáo cho bệnh nhân PVE |
|
200 mg/kg/ngày, IV chia 4-6 lần |
4 |
I |
B |
|||
|
2 g/ngày, IV hoặc IM 1 lần |
4 |
I |
B |
|||
|
3 mg/kg/ngày, IV hoặc IM 1 lần |
2 |
I |
B |
|||
|
Với bệnh nhân dị ứng beta-lactami |
||||||
|
Vancomycinj với Gentamycink |
30 mg/kg/ngày, IV chia 3 lần
|
4 |
I |
C |
|
Điều trị 6 tuần khuyến cáo cho bệnh nhân PVE |
|
3 mg/kg/ngày, IV hoặc IM 1 lần Liều trẻ em:g như trên |
2 |
I |
C |
|
||
|
|
||||||
|
Loại kháng sinh |
Liều lượng và cách dùng |
Thời gian (tuần) |
Classi |
Levelj |
Ref.k |
Luu ý |
|
Van tự nhiên |
||||||
|
Staphylococci nhạy cảm Methicillin |
||||||
|
(Flu)cloxacillin or oxacillin |
12 g/ngày, IV chia 4-6 lần
|
4-6 |
I |
B |
6,8, 128, 135, 136 158 |
Phối hợp Gentamycin không được khuyến cáo vì lợi ích trên lâm sàng chưa được chứng minh và tăng độc tính trên thận. *Cho Staphylococcus aureus |
|
Liều trẻ em:g 200- 300 mg/kg/ngày, IV chia 4- 6 lần |
|
|
|
|||
|
Liệu pháp thay thế* Cotrimoxazonea với Clindamycin |
Sulfamethoxazole 4800 mg/ngày và Trimethoprim 960 mg/ngày (IV chia 4-6 lần) |
1 IV + 5 uống |
IIB |
C |
|
|
|
1800 mg/ngày, IV chia 3 lần
|
1 |
IIB |
C |
|||
|
Liều trẻ em:g Sulfamethoxazole 60 mg/kg/ngày và Trimethoprim 12 mg/kg/ngày (IV chia 2 lần) Clindamycin 40 mg/kg/ngày (IV chia 3 lần) |
|
|||||
Điều trị kháng sinh đối với vntmnk do tụ cầu
|
Loại kháng sinh |
Liều lượng và cách dùng |
Thời gian (tuần) |
Classi |
Levelj |
Ref. k |
Luu ý |
|
Van nhân tạo |
||||||
|
Staphylococci nhạy cảm Methicillin |
||||||
|
(Flu)cloxacillin hoặc oxacillin với Rifampine và Gentamicinf |
12 g/ngày, IV chia 4-6 lần |
≥ 6 |
I |
B |
6,8, 135, 136 |
Sử sụng rifampin sau 3-5 ngày điều trị vancomycin và gentamycin được đề nghị bới một số chuyên gia. Gentamycin có thể được dùng với liều duy nhất trong ngày để giảm độc tính trên thận |
|
900-1200 mg, IV hoặc uống chia 2-3 lần |
≥ 6 |
I |
B |
|||
|
3 mg/kg/ngày, IV hoặc IM chia 1-2 lần |
2 |
I |
B |
|||
|
Liều trẻ em:g Oxacillin và (flu)cloxacillin như trên Rifampin 20 mg/kg/ngày, IV hoặc uống chia 3 lần |
|
|||||
|
Loại kháng sinh |
Liều lượng và cách dùng |
Thời gian (tuần) |
Classi |
Levelj |
Ref.k |
Luu ý |
|
Đối với bệnh nhân dị ứng beta-lactamh hoặc Staphylococci kháng Methicillin |
||||||
|
Vancomycinb với Rifampine và Gentamicinf |
30- 60 mg/kg/ngày, IV chia 2-3 lần |
≥ 6 |
I |
B |
6,8, 135, 136 |
Cephalosporin (cefazolin 6 g/ngày hoặc cefotaxime 6g/ngày chia 3 lần) được khuyến cáo cho bệnh nhân dị ứng penicillin không có phản ứng phản vệ với viêm nội tâm mạc nhạy cảm Methicillin. Sử sụng rifampin sau 3-5 ngày điều trị vancomycin và gentamycin được đề nghị bới một số chuyên gia. Gentamycin có thể được dùng với liều duy nhất trong ngày để giảm độc tính trên thận |
|
900- 1200 mg, IV hoặc uống chia 2-3 lần
|
≥ 6 |
I |
B |
|||
|
3 mg/kg/ngày, IV hoặc IM chia 1-2 lần |
2 |
I |
B |
|||
|
Liều trẻ em:g Như trên |
|
|||||
điều trị kháng sinh đối với vntmnk do enterococcus
|
Kháng sinh |
Cách dùng và liều dùng |
Thời gian (tuần) |
Classg |
Level h |
Ref.i |
Luu ý |
|
Trường hợp nhạy cảm với KS nhóm Beta-lactam và gentamicin (Các trường hợp kháng 2 nhóm trên sử dụng KS theo a,b,c) |
||||||
|
Amoxicillin* kết hợp Gentamicin d |
200 mg/kg/ngày , IVchia 4-6 lần |
4–6 |
I |
B |
6,8,12 9,135, 136, 186 |
Liệu trình 6 tuần được khuyến cao cho bệnh nhân có triệu chứng > 3 tháng hoặc PVE |
|
3 mg/kg/ngày, IV hoặc IM 1 lần
|
2-6 ** |
I |
B |
|||
|
Liều trẻ eme: Ampicillin 300 mg/kg/ngày ,IV chia 4-6 lần. Gentamicin 3 mg/kg/ngày,IV hoặc IM chia 3 lần |
|
|||||
Điều trị kháng sinh đối với vntmnk do enterococcus
|
Kháng sinh |
Cách dùng và liều dùng |
Thời gian (tuần) |
Classg |
Level h |
Ref.i |
Luu ý |
|
Trường hợp nhạy cảm với KS nhóm Beta-lactam và gentamicin (Các trường hợp kháng 2 nhóm trên sử dụng KS theo a,b,c) |
||||||
|
Ampicillin kết hợp Ceftriaxon |
200 mg/kg/ngày, IVchia 4-6 lần |
6 |
I |
B |
183- 185 |
Hai loại KS này kết hợp để chống lại Enterococcus faecalis có hoặc không có HLAR, được coi là sự kết hợp được lựa chọn cho bệnh nhân viêm màng ngoài tim do E. faecalis có HLAR. Kết hợp 2 KS này ko có tác dụng chống E. faecalis |
|
4 g/ngày, IV hoặc IM chia 2 lần |
6 |
I |
B |
|||
|
Liều trẻ eme: Amoxicillin như trên Ceftriaxon 100 mg/kg/12h, IV hoặc IM |
|
|||||
Điều trị kháng sinh đối với vntmnk do enterococcus
|
Kháng sinh |
Cách dùng và liều dùng |
Thời gian (tuần) |
Classg |
Level h |
Ref.i |
Luu ý |
|
Trường hợp nhạy cảm với KS nhóm Beta-lactam và gentamicin (Các trường hợp kháng 2 nhóm trên sử dụng KS theo a,b,c) |
||||||
|
Vancomycinf kết hợp Gentamicin |
30 mg/kg/ngày, IV chia 2 lần |
6 |
I |
C |
|
|
|
3 mg/kg/ngày, IV hoặc IM 1 lần |
6 |
I |
C |
|||
|
Liều trẻ eme: Vancomycin 40 mg/kg/ngày, IV chia 2-3 lần. Gentamicin liều như trên |
|
|||||
Kháng sinh điều trị viêm nội tâm mạc nhiễm khuẩn cấy máu âm tính
|
Căn nguyên gây bệnh |
Lựa chọn ưu tiêna |
Kết quả điều trị |
|
Brucella spp. |
Doxycyclin 200 mg/24 h kết hợp cotrimoxazol 960 mg/12 h kết hợp rifampin 300–600/24 h uống trong ≥ 3–6 thángb |
Điều trị thành công khi hiệu giá kháng thể Một số chuyên gia khuyến cáo thêm gentamicin trong 3 tuần đầu. |
|
C. burnetii (gây sốt Q) |
Doxycycline 200 mg/24 h kết hợp hydroxychloroquine 200–600 mg/24 hc, uống >18 tháng |
Điều trị thành công khi hiệu giá kháng thể pha I IgG |
|
Bartonella spp.d |
Doxycyclin 100 mg/12 h uống trong 4 tuần kết hợp gentamicin 3 mg/24 h, IV trong 2 tuần |
Khả năng điều trị thành công ≥ 90% |
Kháng sinh điều trị viêm nội tâm mạc nhiễm khuẩn cấy máu âm tính
|
Căn nguyên gây bệnh |
Lựa chọn ưu tiêna |
Kết quả điều trị |
|
Legionella spp. |
Levofloxacin 500 mg/12 h, IV hoặc uống trong ≥ 6 tuần or clarithromycin 500 mg/12 h, IV trong 2 tuần, sau đó chuyển sang uống trong 4 tuần kết hợp rifampin 300–1200 mg/24 h |
Điều trị tối ưu chưa rõ |
|
Mycoplasma spp. |
Levofloxacin 500 mg/12 h, IV hoặc uống trong ≥ 6 thánge |
Điều trị tối ưu chưa rõ |
|
T. whipplei (gây bệnh Whipple)f |
Doxycycline 200 mg/24 h kết hợp hydroxychloroquine 200–600 mg/24 h c, uống trong ≥ 18 tháng |
Điều trị lâu dài, thời gian điều trị tối ưu chưa rõ |
Kháng sinh khởi đầu theo kinh nghiệm điều trị vntmnk ở những bệnh nhân cấp nặng (trước khi xác định căn nguyên)
|
Kháng sinh |
Liều lượng và đường dùng |
Class |
Level |
Chú thích |
|
VNTMNK van tự nhiên, tại cộng đồng hoặc van nhân tạo muộn (≥ 12 tháng sau phẫu thuật) |
||||
|
Ampicillin |
12g/ngày, tiêm TM, 4-6 lần |
IIa |
C
|
Bệnh nhân VNTM cấy máu âm tính trên được hội chẩn với chuyên gia truyền nhiễm |
|
Với (Flu)cloxacillin hoặc oxacillin |
12g/ngày, tiêm TM, 4-6 lần |
|||
|
Vói Gentamicin |
3mg/kg/ngày, tiêm TM hoặc tiêm bắp, 1 lần |
|||
|
Vancomycin |
30-60 mg/kg/ngày, tiêm TM, 2-3 lần |
IIb |
C |
Cho những bệnh nhân dị ứng penicillin |
|
Với Gentamycin |
3mg/kg/ngày, tiêm TM/bắp, 1 lần |
|||
|
Van nhân tạo sớm (≤12 tháng sau phẫu thuật) hoặc viêm nội tâm mạc do nhiễm trùng bệnh viện hoặc không do nhiễm trùng bệnh viện. |
||||
|
Vancomycin |
30 mg/kg/ngày, tiêm TM, chia 2 lần |
IIb |
C |
Rifampin chỉ được khuyến cáo cho VNTM van nhân tạo và một số chuyên gia khuyến cáo nên bắt đầu muộn hơn vancomycin và gentamicin 3-5 ngày. VNTM van tự nhiên, liên quan đến chăm sóc y tế được nhiều chuyên gia khuyến cáo trong hoàn cảnh tỷ lệ nhiễm MRSA >5%, nên phối hợp cloxacillin với vancomycin đến khi xác định được S. aureus |
|
Với Gentamicin |
3 mg/kg/ngày, tiêm TM hoặc tiêm bắp, 1 lần |
|||
|
Với Rifampin |
900-1200mg, tiêm TM hoặc uống, chia 2-3 lần |
|||
Tiêu chuẩn xác định sự phù hợp của liệu pháp điều trị ngoại trú với kháng sinh đường tiêm cho vntmnk
|
Giai đoạn điều trị |
Guideline |
|
Giai đoạn cấp (0-2 tuần) |
Các biến chứng xảy ra trong giai đoạn này Ưu tiên điều trị nội trú trong giai đoạn này Cân nhắc điều trị ngoại trú với liệu pháp kháng sinh tiêm nếu do liên cầu đường miệng, Streptococus bovis, van tự nhiên, bệnh nhân ổn định, không biến chứng |
|
Giai đoạn tiếp theo (sau tuần 2) |
Cân nhắc điều trị ngoại trú với kháng sinh tiêm nếu bệnh nhân ổn định Không điều trị ngoại trú nếu có suy tim, bất thường trên siêu âm tim, dấu hiệu thần kinh, suy chức năng thận |
|
Yếu tố cần thiết cho OPAT |
Bệnh nhân có học vấn và nhân viên Thường xuyên đánh giá lại sau ra viện (y tá 1 lần/ngày, bác sĩ 1-2 lần/tuần) Prefer physician-directed programme, not home-infusion model |
Chỉ định và thời điểm phẫu thuật van tim bên trái trong vntmnk (van tự nhiên và van nhân tạo)
|
Chỉ định phẫu thuật |
Thời gian |
Class |
Level |
|
1. Suy tim |
|||
|
VNTM van ĐMC hoặc VHL tự nhiên hoặc nhân tạo hở cấp nặng, tắc nghẽn hoặc rò gây phù phổi hoặc shock tim không kiểm soát |
24h |
I |
B |
|
VNTM van ĐMC hoặc VHL tự nhiên hoặc nhân tạo hở hoặc tắc nghẽn nặng gây triệu chứng suy tim hoặc rối loạn huyết động trên siêu âm tim |
Vài ngày |
I |
B |
|
2. Không kiểm soát được nhiễm khuẩn |
|||
|
Không kiểm soát được nhiễm khuẩn tại chỗ (abcess, giả phình mạch,, đường rò, sùi lớn thêm) |
Vài ngày |
I |
B |
|
Nhiễm trùng do nấm hoặc các chủng vi sinh vật đa kháng |
Vài ngày/1-2 tuần |
I |
C |
|
Cấy máu dương tính dai dẳng dù đã điều trị kháng sinh thích hợp và kiểm soát các ổ di bệnh |
Vài ngày |
IIa |
B |
|
VNTM trên van nhân tạo gây ra bởi tụ cầu hoặc vi khuẩn gram (-) non-HACEK |
Vài ngày/1-2 tuần |
IIa |
C |
|
3. Dự phòng tắc mạch |
|||
|
VNTM van ĐMC hoặc VHL tự nhiên hoặc nhân tạo kèm sùi dai dẳng >10 mm có 1 hoặc nhiều lần tắc mạch dù đã điều trị kháng sinh thích hợp |
Vài ngày |
I |
B |
|
VNTM van ĐMC hoặc VHL tự nhiên với sùi >10 mm, với hẹp khít hoặc hở van và nguy cơ phẫu thuật thấp |
Vài ngày |
IIa |
B |
|
VNTM van ĐMC hoặc VHL tự nhiên hoặc nhân tạo với cục sùi rất lớn (>30 mm) |
Vài ngày |
IIa |
B |
|
VNTM van ĐMC hoặc VHL tự nhiên hoặc nhân tạo với cục sùi lớn (>15 mm) và không có chỉ định phẫu thuật khác |
Vài ngày |
IIb |
C |
HACEK ¼ Haemophilus parainfluenzae, Haemophilus aphrophilus, Haemophilus paraphrophilus, Haemophilus influenzae, Actinobacillus actinomycetemcomitans, Cardiobacterium hominis, Eikenella corrodens, Kingella kingae and Kingella denitrificans; HF ¼ heart failure; IE ¼ infective endocarditis; NVE ¼ native valve endocarditis; PVE ¼ prosthetic valve endocarditis.
aEmergency surgery: surgery performed within 24 h; urgent surgery: within a few days; elective surgery: after at least 1–2 weeks of antibiotic therapy.
bClass of recommendation.
cLevel of evidence.
dReference(s) supporting recommendations.
eSurgery may be preferred if a procedure preserving the native valve is feasible.
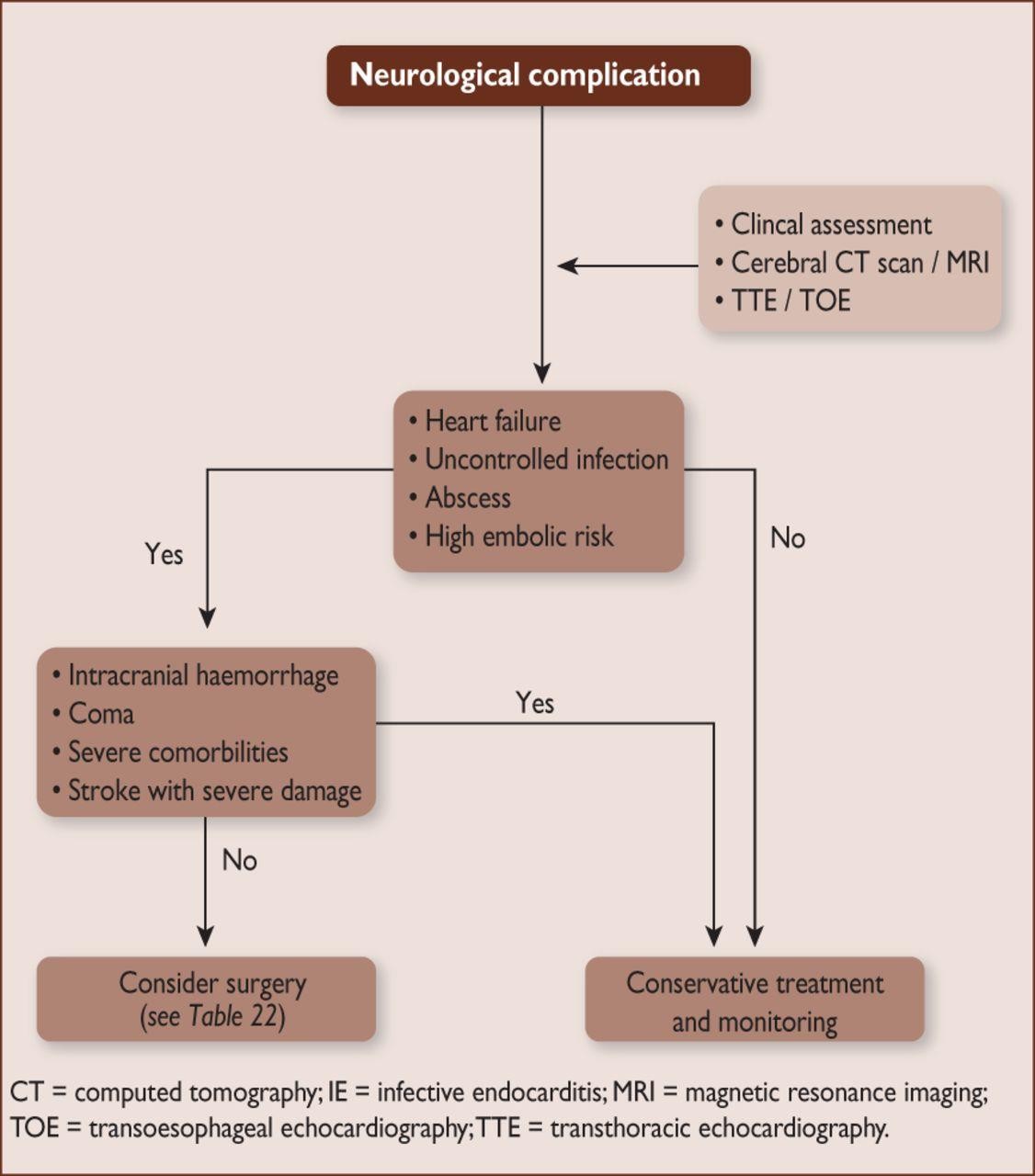
Quản lý biến chứng thần kinh trong vntmnk
|
Khuyến cáo |
Class |
Level |
|
Sau một tắc mạch não thầm lặng hoặc tai biến mạch não thoáng qua, phẫu thuật tim, nếu có chỉ định được khuyến cáo không trì hoãn |
I |
B |
|
Phẫu thuật thần kinh hoặc can thiệp nội mạch máu được khuyến cáo cho phình mạch trong não rất lớn, to thêm hoặc vỡ |
I |
C |
|
Sau xuất huyết não, phẫu thuật nên được trì hoãn ≥1 tháng |
IIa |
B |
|
Sau đột quỵ, phẫu thuật chỉ định trong suy tim, nhiễm trùng không kiểm soát được, abcess hoặc nguy cơ huyết khối cao dai dẳng nên được cân nhắc không trì hoãn miễn là không có hôn mê và xuất huyết não đã loại trừ bằng CT hoặc MRI sọ não |
IIa |
B |
|
Phình mạch nội sọ nên được tầm soát ở những bệnh nhân VNTMNK và có triệu chứng thần kinh. CT hoặc chụp mạch cản quang nên được cân nhắc để chẩn đoán. Nếu biện pháp không xâm lấn âm tính, nhưng vẫn nghi ngờ phình mạch nội sọ, nên cân nhắc chụp mạch |
IIa |
B |
Điều trị bệnh nhân vntmnk có biến chứng thần kinh
Các yếu tố liên quan với tăng tỷ lệ tái phát
|
Điều trị kháng sinh không thỏa đáng (loại, liều lượng, thời gian) |
|
Vi sinh vật kháng thuốc. Ví dụ: Brucella spp, Legionella spp, Chlamydia spp, Mycoplasma spp, Mycobacterium spp, Bartonella spp, Coxiella Burnetii, nấm |
|
Nhiễm nhiều loại vi khuẩn ở bệnh nhân dùng ma túy đường tĩnh mạch |
|
Sử dụng kháng sinh theo kinh nghiệm trong những trường hợp VNTM cấy máu âm tính |
|
Periannular extension |
|
VNTM van nhân tạo |
|
Ổ di bệnh dai dẳng (abcess) |
|
Kháng các loại kháng sinh thông thường |
|
Cấy van dương tính |
|
Sốt dai dẳng ở ngày thứ 7 sau phẫu thuật |
|
Lọc máu mạn tính |
Vntmnk do thiết bị cấy trong tim
|
Khuyến cáo |
Class |
Level |
|
A:Chẩn đoán |
|
|
|
1: Cấy ≥ 3 mẫu máu trước khi bắt đầu điều trị kháng sinh cho nhiễm trùng dụng cụ được cấy trong tim ( CIED) |
I |
C |
|
2: Xác định vi trùng bằng cấy đầu điện cực được chỉ định khi dụng cụ được cấy trong tim (CIED) đã được lấy ra. |
I |
C |
|
3: Siêu âm qua thực quản cho bệnh nhân nghi ngờ viêm nội tâm mạc nhiễm khuẩn có dụng cụ cấy trong tim (CDRIE) câý máu dương tính hoặc âm tính, không phụ thuộc vào kết quả siêu âm tim qua thành ngực để đánh giá VNTM do điện cực và tổn thương van tim. |
I |
C |
|
4: Siêu âm trong buồng tim có thể được xem xét trong trường hợp nghi ngờ viêm nội tâm mạc nhiễm khuẩn có dụng cụ cấy trong tim (CDRIE) mà cấy máu dương tính và kết quả siêu âm qua thành ngực và siêu âm qua thực quản âm tính. |
IIa |
C |
|
5: Ghi xạ hình bạch cầu đánh dấu phóng xạ (Radiolabelled leucocyte Scintigraphy) và 18F-FDG PET / CTcó thể được xem xét như 1 công cụ bổ sung ở những bệnh nhân nghi ngờ viêm nội tâm mạc nhiễm khuẩn có dụng cụ cấy trong tim ( CDRIE) cấy máu dương tính và siêu âm tim âm tính. |
IIb |
C |
|
Khuyến cáo |
Class |
Level |
|
B: Nguyên lý điều trị |
|
|
|
1: Kéo dài điều trị kháng sinh ( ví dụ trước và sau khi extraction) và tháo bỏ hoàn toàn thiết bị ( thiết bị và dây dẫn) được khuyến cáo ở bệnh nhân viêm nội tâm mạc nhiễm khuẩn có dụng cụ cấy trong tim (CDRIE) hoặc những người nghi bị nhiễm trùng ổ cấy máy đơn thuần. |
I |
C |
|
2: Rút hoàn toàn thiết bị nên được xem xét trên nền nhiễm trùng kín, mà không có ổ nhiễm trùng nào khác. |
IIa |
C |
|
3: Ở những bệnh nhân VNTM van tự nhiên hoặc VNTM van nhân tạo có thiết bị cấy gép trong tim nhưng không có bằng chứng nhiễm trùng dụng cụ thì cần cân nhắc việc rút hoàn toàn thiết bị |
IIa |
C |
|
Khuyến cáo |
Class |
Level |
|
C: Cách rút thiết bị |
|
|
|
1: Rút qua da được khuyến cáo ở hầu hết các bệnh nhân viêm nội tâm mạc nhiễm khuẩn có dụng cụ cấy trong tim (CDRIE), thậm chí là ngay cả ở bệnh nhân có mảnh sùi >10mm |
I |
B |
|
2: Phẫu thuật nên xem xét khi việc rút bỏ dụng cụ qua da thất bại hoặc không thể thực hiện hoặc bệnh nhân có tổn thương van 3 lá phức tạp kèm theo. |
IIa |
C |
|
3: Phẫu thuật có thể được xem xét ở bệnh nhân có mảnh sủi lớn ( >20mm) |
IIb |
C |
|
Khuyến cáo |
Class |
Level |
|
D: Cấy lại thiêt bị: |
|
|
|
1: Sau khi rút bỏ thiết bị, việc đánh giá lại sự cần thiết của cấy máy tạo nhịp được khuyến cáo |
I |
C |
|
2: Khi có chỉ định cấy lại máy tạo nhịp, thì việc cấy lại máy tạo nhịp vĩnh viễn nên hoãn lại (nếu có thể), để có thể điều trị kháng sinh vài ngày hoặc vài tuần. |
IIa |
C |
|
3: A ‘temporary’ ipsilateral active fixation strategy có thể được xem xét ở bệnh nhân phụ thuộc máy tạo nhịp, học cần phải đực điều trị kháng sinh thích hợp trước khi cấy lại máy tạo nhịp. |
IIb |
C |
|
4: Tạo nhịp tạm thời không phải là thường quy |
III |
C |
|
Khuyến cáo |
Class |
Level |
|
E: Điều trị dự phòng |
|
|
|
1: Kháng sinh thường qui dự phòng được khuyến cáo trước khi cấy thiết bị. |
I |
B |
|
2: Nguồn nhiễm trùng tiềm tàng gây nhiễm khuẩn huyết nên được loại bỏ ≥ 2 tuần trước khi cấy các thiết bị vào trong tim/mạch máu, trừ các trường hợp cấp cứu. |
IIa |
C |
Chỉ định điều trị ngoại khoa của viêm nội tâm mạc nhiễm khuẩn tim phải
|
Khuyến cáo |
class |
level |
|
Điều trị ngoại khoa nên được xem xét trong các tình huống sau: Vi trùng khó tiêu diệt ( như nấm) hoặc nhiễm khuẩn huyết >7 ngày ( vd tụ cầu vàng, trực khuẩn mủ xanh..) dù đã dùng kháng sinh đầy đủ, hoặc Mảnh sùi van 3 lá dai dẳng >20mm sau tắc mạch phổi tái lại có hay không có suy tim phải kèm theo, hoặc Suy tim phải thứ phát do hở van 3 lá nặng đáp ứng kém với lợi tiểu. |
IIa |
C |
Khuyến cáo sử dụng điều trị chống đông
|
Khuyến cáo |
Class |
Level |
|
Dừng điều trị kháng tiểu cầu: khi có chảy máu lớn . |
I |
B |
|
Khi có chảy máu trong sọ: dừng mọi điều trị chống đông máu |
I |
C |
|
Trường hợp nhồi máu não mà không có xuất huyết: thay thế chống đông đường uống (kháng vitamin K) bằng Heparin không phân đoạn hoặc Heparin trọng lượng phân tử thấp trong vòng 1-2 tuần và theo dõi sát người bệnh |
IIa |
C |
|
Ở những bệnh nhân xuất huyết nội sọ và có van cơ học. Heparin không phân đoạn hoặc Heparin trọng lượng phân tử thấp nên được dùng trở lại càng sớm càng tốt sau khi hội chẩn liên khoa. |
IIa |
C |
|
Trường hợp không bị đột quỵ, cần xem xét việc thay thế chống đông đường uống bằng Heparin không phân đoạn hoặc Heparin trọng lượng phân tử thấp trong vòng 1-2 tuần ở các BN VNTMNK do tụ cầu vàng, cần theo dõi sát BN |
IIa |
C |
|
Không dùng thuốc tiêu sợi huyết cho bệnh nhân viêm nội tâm mạc nhiễm khuẩn. |
III |
C |