Nguyên tắc điều trị bệnh ung thư
Ung thư là bệnh lý ác tính của tế bào, do tế bào tăng sinh một cách vô hạn độ, vô tổ chức, không tuân theo quy luật phát triển và cơ chế kiểm soát của cơ thể. Bệnh ung thư có thể điều trị khỏi nếu được phát hiện sớm, điều trị kịp thời, đúng phương pháp và đúng nguyên tắc. Muốn có kết quả điều trị cho bệnh nhân ung thư đạt được tối ưu, chúng ta phải thực hiện tốt các nguyên tắc điều trị sau đây.
Phối hợp các phương pháp điều trị
Các phương pháp chính điều trị ung thư hiện nay là:
Phẫu thuật
Xạ trị
Hoá trị
Điều trị trúng đích
Các phương pháp điều trị nói trên chỉ thực hiện đơn trị liệu trong một số trường hơp bệnh được phát hiện sớm và loại ung thư nhạy cảm với phương pháp điều trị, còn đa số các trường hợp ung thư là phải phối hợp các phương pháp thì mới có thể đạt được hiệu quả điều trị tốt vì:
Đặc điểm của tổ chức và tế bào ung thư là: Phát triển nhanh tại chỗ, xâm lấn mạnh ra các tổ chức xung quanh và di căn xa.
Đa số BN UT khi đến với thầy thuốc thì bệnh đã ở giai đoạn muộn.
Sự đáp ứng của mỗi loại UT với từng phương pháp điều trị rất khác nhau, vì vậy khi phối hợp các phương pháp điều trị có thể sẽ đưa lại hiệu quả cao hơn.
Xác định mục đích điều trị.
Mục đích điều trị cho bệnh nhân ung thư là:
Điều trị triệt căn
Điều trị hỗ trợ
Điều trị triệu chứng (chăm sóc giảm nhẹ).
Để xác định được mục đích cần phải có chẩn đoán chính xác và cụ thể cho từng bệnh nhân.
Chẩn đoán chính xác loại ung thư nguyên phát: Căn cứ vào kết quả giải phẫu bệnh lý (đây là tiêu chuẩn vàng và là tiêu chuẩn bắt buộc), phân chia thành các nhóm nhỏ để hiểu rõ bản chất của tổ chức ung thư giúp cho ta tiên lượng và chỉ định phương pháp điều trị thích hợp.
Xác định đúng giai đoạn bệnh: Phải căn cứ vào kết quả thăm khám lâm sàng, cận lâm sàng để chẩn đoán giai đoạn bệnh. Việc xác định giai đoạn bệnh đối với từng loại ung thư có khác nhau tuy nhiên thông dụng nhất hiện nay là xếp loại ung thư theo hệ thống TNM của Tổ chức chống ung thư quốc tế (UICC) cho từng bệnh nhân với mỗi loại ung thư cụ thể.
Lập kế hoạch điều trị.
Để lập kế hoạch điều trị cho một bệnh nhân ung thư phải căn cứ vào:
Chẩn đoán lâm sàng.
Tiến triển của bệnh.
Chẩn đoán giải phẫu bệnh lý.
Mục đích của điều trị.
Kế hoạch điều trị và chăm sóc phải toàn diện và chi tiết cho từng giai đoạn, điều này có vai trò quan trọng quyết định hiệu quả điều trị.
Khi lập kế hoạch điều trị việc lựa chọn phương pháp điều trị khởi đầu cho bệnh nhân (Phẫu thuật, xạ trị hay hoá trị) là hết sức quan trọng góp phần vào thành công hay thất bại.
Bổ sung và điều chỉnh kế hoạch điều trị.
Trong quá trình thực hiện kế hoạch và theo dõi kết quả điều trị, thấy những điểm, những biện pháp không phù hợp hoặc bệnh nhân có diễn biến bất thường thì phải bổ sung, điều chỉnh kế hoạch nhằm đạt được kết quả điều trị tối ưu nhất, đồng thời hạn chế các biến chứng có thể xẩy ra cho bệnh nhân.
Theo dõi kết quả điều trị.
Ung thư là một bệnh có nguy cơ di căn xa cao, rất dễ tái phát và có nhiều biến chứng sau điều trị, vì vậy việc theo dõi tiến triển của bệnh và kết quả điều trị, thông qua khám định kỳ cho BN là một việc làm bắt buộc nhằm mục đích:
Phát hiện và khắc phục các biến chứng do điều trị gây nên
Phát hiện sớm di căn và tái phát của ung thư .
Trong 2 năm đầu yêu cầu khám định kỳ 2 – 3 tháng/lần, những năm tiếp theo 6 tháng /lần cho đến hết cuộc đời của bệnh nhân.
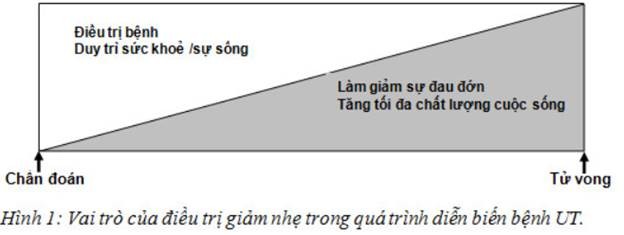
Chăm sóc giảm nhẹ trong ung thư
Khái niệm về chăm sóc giảm nhẹ
Bệnh ung thư (UT) thường được phát hiện ở giai đoạn muộn, điều trị khó khăn vì vậy bệnh nhân (BN) UT phải gánh chịu hàng loạt biến chứng do bệnh tật và biến chứng của các phương pháp điều trị gây nên. Ngoài ra người bị bệnh UT còn bị chấn thương tâm lý nặng nề bởi sự khủng hoảng tinh thần gây nên. Ở BNUT đau là triệu chứng khởi đầu, phổ biến và điều trị nhiều khi rất khó khăn. Vì vậy chăm sóc giảm nhẹ (CSGN) cho BNUT là một vấn đề quan trọng cần phải được quan tâm đúng mức.
Theo Tổ chức Y tế Thế giới (TCYTTG): Chăm sóc giảm nhẹ là hoạt động nhằm cải thiện chất lượng cuộc sống của người bệnh và gia đình người bệnh, những người đang đối mặt với những vấn đề liên quan tới sự ốm đau đe doạ đến tính mạng, thông qua sự ngăn ngừa và làm giảm gánh nặng họ chịu đựng bằng cách nhận biết sớm, đánh giá toàn diện và điều trị đau và các vấn đề khác, thể lực, tâm lý xã hội và tâm linh.
Theo Bộ Y tế Việt Nam: Chăm sóc giảm nhẹ cho bệnh nhân ung thư và AIDS là sự kết hợp nhiều biện pháp để làm giảm sự đau khổ và cải thiện chất lượng cuộc sống của người bệnh thông qua sự phòng ngừa, phát hiện sớm và điều trị đau và những vấn đề tâm lý và thực thể khác, và cung cấp sự tư vấn và hỗ trợ tập trung vào những vấn đề xã hội và tâm linh mà bệnh nhân và gia đình đang phải gánh chịu.
Cả hai định nghĩa đều nhấn mạnh về:
Đối phó lại sự chịu đựng đau đớn bằng cách phòng ngừa và làm giảm nó ở mọi dạng.
Tập trung không chỉ vào những vấn đề thực thể mà còn những vấn đề về tâm lý, xã hội và tâm linh.
Nâng cao tối đa chất lượng cuộc sống.
Đánh giá và điều trị đau
Nhiều nghiên cứu cho thấy 79% số BN UT cho biết, họ có đau ngay từ khi bệnh được chẩn đoán, trên 90% số BN UT giai đoạn cuối có đau trung bình và đau nặng. Các nghiên cứu cũng cho biết đau do UT thường không được điều trị thoả đáng do:
Các thầy thuốc thường không đánh giá đúng mức sự đau đớn mà BN cảm thấy.
Các thầy thuốc nghi ngờ thông báo về đau của BN.
Các BN đôi khi không thông báo đúng mức đau của họ vì họ cảm thấy sẽ không giải quyết được và họ sợ phải dùng thuốc điều trị đau.
Khái niệm về đau.
Theo định nghĩa của Hiệp hội Quốc tế nghiên cứu đau ( IASP, 1979) “đau là một trải nghiệm của cảm giác và cảm xúc khó chịu kết hợp với một tổn thương của mô hiện tại hoặc sẽ phát triển, hoặc được mô tả bằng các ngôn từ về tổn thương như vậy”.
Thực tế cho thấy đau là triệu chứng sớm nhất báo hiệu bệnh tật nhưng cũng còn là triệu chứng tồn lưu trong và sau quá trình bệnh tật. Triệu chứng đau nói chung bao gồm hai yếu tố cấu thành chủ yếu là cơ thể (thần kinh) và tâm lý ( cảm xúc).
Trong thực hành lâm sàng, khi thăm khám bệnh nhân, người thầy thuốc thường cố gắng tìm kiếm phát hiện mô tổn thương gây đau. Tuy nhiên, theo R.Melzack và P.D. Wall là những người đã đề ra lý thuyết cổng kiểm soát từ 1965, “ có những thương tích không gây đau và có những đau đớn không có thương tích”. Câu nói đó phản ánh thực tế trong đời sống của con người và trong y học như các trường hợp đau do căn nguyên tâm sinh.
Nguyên nhân của đau
Tổn thương mô thực sự do khối u, thiếu máu cục bộ, nhiễm trùng, phản ứng viêm, chấn thương, các thủ thuật y học can thiệp, độc tính của thuốc, v.v…
Tổn thương mô học tiềm tàng do các bệnh thực thể đã được nhận biết mà những tổn thương mô học khó xác định, ví dụ như bệnh đau sợi cơ, độc tố …
Các yếu tố tâm lý: trạng thái lo lắng, căng thẳng tâm lý hoặc rối loạn tâm thần như trầm cảm có thể gây đau hoặc làm cho đau thực thể nặng hơn, và đau thực thể mạn tính có thể gây ra các rối loạn tâm thần như trầm cảm và lo lắng. Đau mạn tính do tâm lý kéo dài sẽ dẫn đến đau thực thể.
Phân loại đau.
Đau có thể phân thành : đau cảm thụ, đau thần kinh, đau cấp tính, mạn tính.
Đau cảm thụ : đau do kích thích các cảm thụ đau khi các thần kinh cảm giác điều hoà đau còn nguyên vẹn. Đau cảm thụ được chia thành 2 nhóm là đau thân thể và đau tạng :
Đau thân thể: các cảm thụ đau ở da, mô mềm và cơ hoặc xương bị kích thích và đau thường được định khu. Đau ở da thường buốt, bỏng rát hoặc nhói. Đau cơ, xương thường âm ỉ nhưng có thể trở nên đau tăng khi cử động.
Đau tạng : các cảm thụ đau của các tạng đặc và tạng rỗng bị kích thích do di căn, chèn ép, sưng to hoặc viêm nhiễm các cơ quan do bất kỳ nguyên nhân gì. Đau này thường không khu trú và gây ra cảm giác bị dồn nén, chèn ép.
Đau thần kinh: gây ra do tổn thương mô thần kinh, đặc điểm đau bỏng rát, như điện giật, kim châm hoặc tăng cảm (đau do các tác nhân kích thích mà bình thường không gây đau) ở những vùng bị chi phối bởi các dây thần kinh bị tổn thương.
Đau cấp tính, đau mạn tính:
Leriche ( 1936) đã phân biệt hai loại đau: đau cấp tính ( là triệu chứng đau) và đau mạn tính ( là bệnh đau). Đau cấp tính diễn ra dưới một tháng, thường chỉ báo có tổn thương mô cụ thể gây tăng hoạt động kích thích hệ thần kinh. Nếu được điều trị phù hợp, đau sẽ hết và như vậy đau có chức năng bảo vệ cơ thể. Đau mạn tính, kéo dài từ ba đến sáu tháng và có thể diễn ra lâu hơn thời gian dự kiến khỏi bệnh; như vậy không có chức năng bảo vệ mà có thể làm suy giảm sức khỏe và chức năng cơ thể của bệnh nhân.
Đánh giá đau
Đánh giả đau cần tỷ mỷ, khai thác tiền sử của BN về những vấn đề sau:
Trình tự thời gian: Đau bắt đầu khi nào?. Đau kéo dài bao lâu?
Vị trí: Đau ở đâu?, có mấy vị trí đau?, đau có lan xuyên không?
Mức độ đau:
Để đánh giá mức độ đau thông thường người ta sử dụng các phương pháp đơn giản và có giá trị như: thang điểm số, hoặc thang điểm hình ảnh.
Mặc dù đau là cảm giác chủ quan, nhưng BN có thể chỉ ra một cách tương đối chính xác mức độ đau của họ bằng việc sử dụng các thang điểm, vì vậy chúng tạo điều kiện thuận lợi cho điều trị giảm đau tối ưu.
Sử dụng cùng một thang điểm để theo dõi đau của BN theo thời gian.
Mỗi BN có thể sử dụng các thang điểm một cách khác nhau và điều trị giảm đau không chỉ dựa trên thang điểm đau mà còn căn cứ vào tình trạng của BN trên lâm sàng.
Đặc điểm, tính chất của đau, yêu cầu BN mô tả đau để có thể phân biệt đau thần kinh và đau cảm thụ, đau hỗn hợp …
Yếu tố điều hòa: Điều gì làm đau tăng lên hoặc làm giảm cơn đau ?
Những điều trị trước đây: biện pháp, thuốc giảm đau đã sử dụng ?
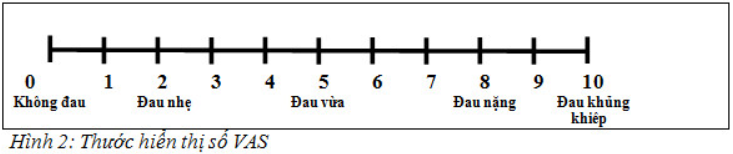
Đánh giá mức độ đau theo thang điểm VAS (visual analog scales)
Công cụ này thường được sử dụng cho người trưởng thành để xác định mức độ đau hiện tại và mức độ của đau trong quá khứ.
Mức độ đau từ 0 đến 10, giải thích bằng lời cho BN hiểu cách tự đánh giá điểm đau cho bản thân trên thước hiển thị số.
Ghi lại mức độ đau của BN để quyết định điều trị, theo dõi và so sánh giữa các lần khám
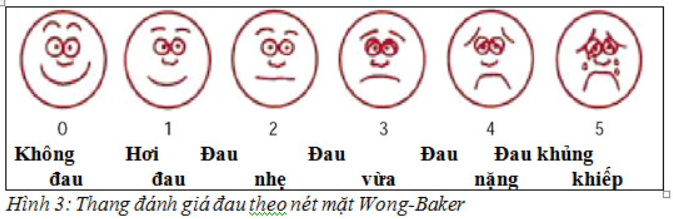
Đánh giá đau theo nét mặt Wong-Baker
Là công cụ đơn giản và phù hợp với trẻ em, BN câm điếc, người bất đồng ngôn ngữ
Là công cụ phù hợp nhất để xác định mức độ nặng của đau hiện tại.
Giải thích cho người chăm sóc biết mức độ đau trên mỗi hình của khuôn mặt.
Quan sát và chọn một khuôn mặt mô tả đúng nhất cường độ đau hiện tại, có thể tham khảo thêm ý kiến của người chăm sóc
Ghi lại mức độ đau của BN để quyết định điều trị, theo dõi và so sánh giữa các lần khám.
Điều trị đau
Các nguyên lý của điều trị đau trong UT.
Không được trì hoãn việc chẩn đoán và điều trị đau, tất cả các BN có đau phải được điều trị nhằm giảm bớt sự đau đớn và để cải thiện chất lượng cuộc sống cho họ tại bất kỳ giai đoạn nào của bệnh.
Điều trị và quản lý đau là:
Loại trừ đau, hoặc làm giảm mức độ nặng của đau đến mức BN có thể chịu đựng được.
Dự phòng đau tái diễn.
Làm cho BN có thể thực hiện được các hoạt động bình thường của họ trong cuộc sống hàng ngày.
Tin tưởng vào mô tả về đau và hiệu quả của điều trị giảm đau của BN bao gồm cả những BN đã sử dụng opioid.
Phối hợp các phương pháp điều trị để có thể đạt hiệu quả giảm đau (cả can thiệp dùng thuốc hay không dùng thuốc).
Tìm nguyên nhân đau để điều trị nếu có thể.
Cá thể hoá các can thiệp và liều giảm đau.
Chú ý các vấn đề tâm lý xã hội, vì nó có thể gây ra hoặc làm đau nặng hơn hoặc làm giảm hiệu quả điều trị. Vì vậy quản lý đau toàn diện đòi hỏi phải quan tâm đến các vấn đề tâm lý xã hội.
Quản lý đau có thể được thực hiện tại các cơ sở y tế, tại nhà và tại cộng đồng.
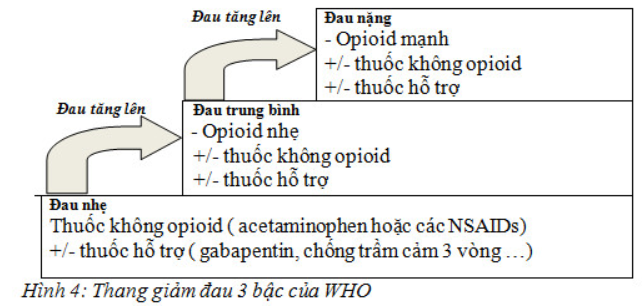
Thang giảm đau 3 bậc của WHO
Thang giảm đau 3 bậc của WHO, tiếp cận từng bước đối với đau do UT
Đường dùng thuốc: đường uống được lựa chọn ưu tiên sử dụng hơn
Cá nhân hoá liều điều trị: Liều chính xác là liều đủ để giảm đau cho một cá thể BN.
Theo dõi sát đáp ứng của điều trị để đảm bảo hiệu quả điều trị cao nhất và giảm đến mức thấp nhất các tác dụng phụ.
Các thuốc hỗ trợ giảm đau
Các thuốc hỗ trợ có thể giảm đau một cách độc lập, hoặc tăng hiệu quả giảm đau và giúp giảm liều của các thuốc NSAID và các opioid.
Các chỉ định chính: Có ích trong các đau thần kinh. Một số thuốc hỗ trợ có thể có ích trong điều trị đau xương và co thắt cơ. Khi một trong những loại đau này bị nghi ngờ và đau không được giảm một cách thoả đáng với một NSAID hoặc acetaminophen, hãy bổ sung thêm một thuốc hỗ trợ.
Đau thần kinh: Gabapentin. liều dùng: bắt đầu 300 mg vào buổi tối, liều tối đa 3600 mg/ngày.
Đau xương: Biphosphonate 4mg truyền tĩnh mạch 4 tuần/ lần
Đau cơ: Myonal, mydocalm …
Chống co thắt (đau tạng), các thuốc kháng cholinergic dùng trong các co thắt cơ đường tiêu hoá nhẹ: papaverin, nospa …
Các thuốc chống lo âu: diazepam, stablon, olanzapin…
Chống trầm cảm: Amitriptyline, liều dùng: bắt đầu 10-25mg vào buổi tối, liều tối đa 200 mg/ngày. Tác dụng phụ: lơ mơ, hạ huyết áp tư thế đứng
Corticosteroid (Prednisolone, dexamethasone, solumedrol..,).Tác dụng phụ: rối loạn tâm thần, lo âu, bệnh cơ, tăng đường máu.
Sử dụng các opioids
Các opioids nhẹ
Đối với đau trung bình hoặc đau dai dẳng mặc dù đã điều trị bằng các NSAID hoặc acetaminophen không hiệu quả, sử dụng opioid tác dụng nhẹ kèm theo hoặc không kèm theo một NSAID hoặc acetaminophen.
Opioid tác dụng yếu nên được cho liều thường xuyên để duy trì tác dụng giảm đau, nếu BN có rối loạn giấc ngủ ban đêm do opioids, có thể cho liều gấp đôi (liều gây ngủ).
Codein: Liều dùng: bắt đầu 30-60 mg mỗi 3-4 giờ, liều tối đa 360 mg/ngày. Khuyến cáo cho đau nhẹ, nếu BN không được giảm đau thoả đáng với codein, đau vẫn dai dẳng kéo dài nên được dùng opioid mạnh như morphine.
Tramadol (dạng phối hợp với acetaminophen )
Dextroproxyphene: hiện nay không dùng.
Các opioid mạnh
Đối với những BN đau không liên tục, opioid tác dụng nhẹ có thể là đủ. Tuy nhiên đối với những BN đau liên tục hoặc phối hợp cả đau liên tục và đau không liên tục ngày càng tồi tệ, khuyên dùng các thuốc opioid có tác dụng mạnh kéo dài.
Các thuốc opioid có tác dụng kéo dài được ưa dùng vì chúng duy trì nồng độ thuốc trong máu hằng định và vì vậy tác dụng giảm đau ổn định hơn so với các opioid tác dụng nhẹ và ngắn.
Để chọn liều opioid có tác dụng kéo dài, bắt đầu cho BN một thuốc tác dụng ngắn và xác định liều chuẩn để kiểm soát đau.
Opioid có tác dụng kéo dài chỉ nên được dùng đều đặn theo giờ ( tại những khoảng thời gian đều đặn trong ngày hoặc trong tuần).
Morphin sulfate:
Liều uống: bắt đầu với 5mg, đánh giá lại sau 60 phút. Nếu đau còn nặng, gấp đôi liều hàng giờ. Sau khi một liều có tác dụng được tìm ra cho thuốc đều đặn 4 giờ 1 lần. Có thể tăng liều 50-100% sau mỗi ngày nếu vẫn đau dai dẳng.
Liều tiêm tĩnh mạch hoặc dưới da: bắt đầu với 2-5mg tiêm tĩnh mạch hoặc tiêm dưới da.
Miếng dán da Fentanyl: tác dụng kéo dài 48-72 giờ, rất có ích cho những BN khó uống thuốc do buồn nôn, khó nuốt hoặc rối loạn chức năng dạ dày ruột. Cơ chế hoạt động: Fentanyl, một lipophile, khuếch tán trong các lớp mỡ của da và sau đó vào máu, vì thế đặt miếng dán vào một vùng cơ thể với lớp mỡ dưới da như bụng, cánh tay hoặc mông.
Các chống chỉ định, miếng dán không nên sử dụng cho:
Những BN suy mòn không có lớp mỡ dưới da.
Những BN sốt do sự tăng hấp thu, có thể tăng độc tính.
Những BN nhiều mồ hôi vì miếng dán sẽ không dính.
Những tác dụng phụ của opioid.
Nguy cơ của các tác dụng phụ nghiêm trọng của các opioid là rất nhỏ khi các quy tắc kê đơn chuẩn được tuân thủ. Chỉ định liều thấp nhất của opioid mà có thể giảm đau hoàn toàn hoặc tới mức độ chấp nhận được đối với BN.
Các tác dụng phụ thông thường: buồn nôn, nôn, an thần, táo bón. Buồn nôn và táo bón thường hết trong vòng 1 tuần.
Thận trọng khi xác định liều opioid ở người già và những BN suy gan thận vì họ sẽ nhạy cảm hơn với thuốc và sẽ có những tác dụng phụ như an thần ở những liều thấp hơn. Bắt đầu với liều thấp và tăng dần một cách chậm rãi.
Suy hô hấp: Khi tình trạng suy hô hấp gây ra bởi sự quá liều opioid, được báo trước bởi tình trạng ngủ gà. Vì vậy, điều trị đau tích cực bằng opioid ít nhất đến khi tác dụng an thần xảy ra là an toàn.
Trường hợp suy hô hấp nặng, pha 0.4 mg naloxone trong 9ml natrichlorid 9‰ và tiêm 1ml cứ 1-2 phút/lần cho đến khi nhịp thở trở về bình thường.
Tư vấn và hỗ trợ tâm lý
Vai trò của tư vấn và hỗ trợ tâm lý
Tư vấn và hỗ trợ tâm lý là một nhóm các can thiệp hỗ trợ nhằm giúp BN hoặc người thân có thể vượt qua những khủng hoảng tâm lý, những đau buồn quá mức do bệnh tật gây nên.
Một người được chẩn đoán xác định là UT, điều gì sẽ xảy ra với họ ngay lúc đó?, người thầy thuốc phải làm gì và phải thông báo “tin dữ” đó như thế nào để có lợi nhất cho người bệnh và gia đình của họ?
Tất cả các BN đều có một phản ứng về cảm xúc đối với bệnh hiểm nghèo, tuy nhiên ở mỗi người mỗi mức độ khác nhau. Các nghiên cứu cho thấy khoảng 70% BN UT có loạn thần mà đa số là trầm cảm, do lo lắng quá mức và đau buồn khi biết mình bị bệnh UT.
Người thầy thuốc cần phải có sự đánh giá tâm lý của BN ngay từ khi bệnh được chẩn đoán để tư vấn và hỗ trợ tâm lý kịp thời, tạo niềm tin cho người bệnh tiếp cận các phương pháp ĐT với tâm lý vững vàng để chiến thắng bệnh tật.
Thực tế thì sự khủng hoảng về cảm xúc, và tinh thần của BN thường không được các thầy thuốc đánh giá đầy đủ hoặc không hề được đánh giá bởi vì :
Đánh giá về tâm lý xã hội và tinh thần thông thường không được dạy trong trường y
Vì vậy các thầy thuốc lâm sàng không ý thức được rằng:
Họ có thể giúp BN vượt qua những nỗi đau về tinh thần
Tư vấn cho BN mục tiêu và phương pháp điều trị, để họ tự nguyên, hợp tác với thầy thuốc trong chăm sóc và điều trị.
Giúp cho BN và người nhà BN phương pháp chiến đấu với bệnh tật một cách tích cực.
Ngày nay, ở các nước phát triển là các thầy thuốc lâm sàng có thể vừa đánh giá một cách hiệu quả sự đau khổ về tâm lý xã hội và tinh thần vừa có thể can thiệp một cách có hiệu quả để làm cho BN và người thân của họ vượt qua khủng hoảng tinh thần.
Nội dung của đánh giá và tư vấn hỗ trợ tâm lý xã hội
Đánh giá trạng thái cảm xúc: Kết hợp với quan sát, những câu hỏi đặt ra cho BN là cách tốt nhất để đánh giá trạng thái tâm lý và cảm xúc của mỗi BN cụ thể.
Hỏi xem BN sẽ phản ứng như thế nào với thực tế bị bệnh. Cân nhắc kể tên một phản ứng thông thường, ví dụ như: biết gì về căn bệnh của mình, lo lắng, đau buồn, tuyệt vọng, hay cam chịu một mình, có tin là bệnh của bạn là điều trị được không ?.
Đánh giá hoàn cảnh xã hội
Những nhu cầu thiết yếu trong gia đình của BN.
Tình trạng tài chính của BN.
Những người chăm sóc cho BN.
Sự hỗ trợ của nguời thân và cộng đồng đối với BN và gia đình.
Nội dung tư vấn và hỗ trợ:
Tư vấn tiết lộ tình trạng bệnh tật cho BN và người nhà.
Tư vấn phương pháp điều trị, chăm sóc, dinh dưỡng …
Tư vấn về các mối quan hệ xã hội: Việc làm, chế độ bảo hiểm …
Tư vấn chuyển tuyến đến các cơ sở hỗ trợ điều trị, chăm sóc phù hợp.
Hỗ trợ lập kế hoạch cho tương lai.
BN UT ở giai đoạn cuối và gia đình họ luôn lo lắng và muốn biết khi nào thì sự sống của người bệnh kết thúc ?. Điều đó là tất yếu nhưng sự dự đoán thời điểm chính xác là khá khó khăn. Nhưng với thái độ ân cần và chia sẻ của người thầy thuốc sẽ giúp họ vượt qua những thời khắc khó khăn, tư vấn cho họ những việc cần thiết phải làm như :
Viết di chúc, phân chia tài sản.
Nói lời tạm biệt.
Cái chết nhân đạo
Tự vẫn có sự hỗ trợ của thầy thuốc hoặc cái chết nhân đạo:
Tự vẫn có sự hỗ trợ của thầy thuốc: Người bệnh tự vẫn bằng thuốc, thông tin hoặc các phương tiện khác do thầy thuốc cung cấp với mục đích đi đến tử vong hoặc thúc đẩy nhanh cái chết.
Cái chết nhân đạo (Euthanasia): Người thầy thuốc có hành vi chủ ý gây tử vong cho BN
Cố ý gây tử vong cho bệnh nhân:
Là bất hợp pháp ở hầu hết tất cả các nước
Được coi là vô đạo đức trong mọi hoàn cảnh
Nghiêm cấm mọi hành vi cố ý gây tử vong cho người bệnh
Một số nội dung chăm sóc giảm nhẹ khác
Xử trí khó thở
Tỷ lệ khó thở trên những BN có các bệnh hiểm nghèo là 12-74%.,nguyên nhân của khó thở ở bệnh nhân ung thư
Tắc nghẽn đường thở (do u, do chất tiết)
Co thắt phế quản
Thiếu máu
Tràn dịch màng phổi
Viêm phổi
Phù phổi
Nghẽn mạch phổi
Lo lắng…
Đánh giá và xử trí chung khó thở
Kết hợp với đếm tần số thở và báo cáo chủ quan của BN là sự đánh giá đáng tin cậy nhất. Đo độ bão hòa oxy hoá máu, định lượng khí máu không nhất thiết tương quan với sự khó thở ở BN UT.
Điều trị nguyên nhân cơ bản, dựa trên những mục tiêu đặc biệt của BN nếu phù hợp. Ví dụ, điều trị viêm phổi bằng kháng sinh, điều chỉnh thiếu máu nặng bằng các sản phẩm của máu, sử dụng các thuốc lợi tiểu trong phù phổi, chọc dịch màng phổi trong tràn dịch màng phổi…
Điều trị các triệu chứng. Cảm giác khó thở có thể được điều trị, bằng các thuốc oipioid, các thuốc giải lo âu và các biện pháp can thiệp không dùng thuốc.
Điều trị khó thở bằng opioid (giống như điều trị giảm đau) là thích hợp, và nếu được sử dụng một cách hợp lý, nó có thể kéo dài sự sống và cải thiện chất lượng sống mà không dẫn tới sự phụ thuộc về tâm lý (nghiện).
Các opioid tác động ở cả ngoại vi lẫn trung ương.
Ở những BN không có tiền sử dùng opioid, liều thấp có thể có tác dụng. Ví dụ: morphine uống 5 mg hoặc tiêm tĩnh mạch/ tiêm bắp thịt 3mg, 2 – 4 giờ một lần theo nhu cầu.
Điều trị khó thở khi BN có biểu hiện của lo âu, nên kết hợp với một thuốc giải lo âu như benzodiazepine. Ví dụ: Lorazepam 0,5-2 mg uống 1 giờ/ lần theo nhu cầu cho đến khi trấn tĩnh lại, sau đó có thể cho liều thường xuyên theo giờ, 4-8 giờ/lần để giữ sự bình tĩnh.
Những can thiệp không dùng thuốc đối với khó thở:
Mở cửa sổ, giữ tầm nhìn hướng ra bên ngoài ( nếu có thể).
Hạn chế số lượng người trong phòng.
Động viên BN, làm dịu bớt sự lo lắng.
Giảm nhiệt độ phòng.
Loại bỏ những kích thích từ môi trường như khói thuốc lá.
Thay đổi tư thế BN.
Xử trí buồn nôn và nôn
Nguyên nhân của buồn nôn và nôn ở bệnh nhân ung thư
Các độc tố (độc tố virus, vi khuẩn), các thuốc (Hoá chất điều trị UT, các opioid, kháng sinh), các chất từ phản ứng viêm, rối loạn chuyển hoá …
Sự kích thích hoặc nhạy cảm của hệ thống tiền đình
Hoá trị liệu, xạ trị liệu ở vùng bụng
Tăng áp lực nội sọ
Lo lắng, bồn chồn.
Viêm loét dạ dày, ống tiêu hoá
Tắc ruột
Táo bón
Rối loạn điện giải
Xử trí triệu chứng nôn và buồn nôn
Xác định và loại bỏ nguyên nhân cơ bản nếu có thể
Điều trị thuốc phải có cơ sở và dựa trên chẩn đoán phân biệt, đánh giá lâm sàng về sinh lý bệnh hoặc căn nguyên có thể phù hợp nhất
Các loại thuốc được sử dụng trong xử trí nôn và buồn nôn
Kháng dopamin: haloperidol, prochlorperazine
Kháng histamin ( chẹn H1): diphenhydramine
Kháng cholinergics: scopolamine
Kháng serotonin: osetron
Các chất prokinetic: metoclopramide
Kháng acid: Ức chể H2 (ranitidine), ức chế bơm proton (omeprazole)
Các thuốc khác: dexamethasone, lorazepam
Bù nước, điện giải
Xử trí táo bón
Táo bón được định nghĩa là sự khó chịu liên quan đến giảm tần số đi ngoài. Tiêu chuẩn Rome: có 2 hoặc nhiều hơn các tiêu chuẩn sau:
Gắng sức ít nhất 25% thời gian.
Phân cứng ít nhất 25% thời gian.
Đi ngoài không hết phân ít nhất 25% thời gian.
≤ 3 lần đi ngoài/ tuần.
Nguyên nhân của táo bón ở bệnh nhân ung thư
Do thuốc: opioid, kháng cholinergic, sắt, thuốc chẹn kênh canxi…
Giảm nhu động ruột
Tắc ruột
Những bất thường về chuyển hoá như tăng canxi máu
Chèn ép cột sống
Mất nước
Xử trí táo bón
Những biện pháp chung bao gồm thiết lập thói quen đi ngoài bình thường cho một BN cụ thể, đi vệ sinh thường xuyên, hoạt động, uống nước, tăng các chất xơ.
Biện pháp dùng thuốc: nhuận tràng kích thích, nhuận tràng thẩm thấu, nhuận tràng tẩy sạch ( các chất làm mềm phân), các chất bôi trơi, các chất thụt thể tích lớn.
Các thuốc nhuận tràng kích thích nhu động ruột: senna, sorbitol
Các thuốc nhuận tràng thẩm thấu. Cơ chế tác dụng: kéo nước vào lòng ruột. Chúng duy trì hoặc tăng thành phần phân ẩm trong phân và tăng thể tích phân nói chung. Yêu cầu bù nước tốt. Ví dụ: lactulose, sorbitol
Các thuốc nhuận tràng tẩy ( các chất làm mềm phân). Cơ chế tác dụng: tạo điều kiện cho sự phân huỷ của mỡ trong nước và tăng thành phần nước trong phân. Ví dụ: thuốc thụt natri docusate, natri biphosphate
Các chất prokinetic. Cơ chế tác dụng: kích thích đám rối Auerbach ở ruột, tăng nhu động của ruột và sự di chuyển của phân.Ví dụ : metoclopramide
Các thuốc kích thích bôi trơn. Cơ chế tác dụng: bôi trơn phân và kích thích đại tràng, vì vậy làm tăng nhu động ruột và sự di chuyển của phân.Ví dụ: dung dịch paraffin
Các chất thụt thể tích lớn. Cơ chế tác dụng: làm mềm phân bằng cách tăng thành phần nước trong phân, làm căng giãn đại tràng và gây ra nhu động.Ví dụ: thụt nước ấm.
Xử trí tiêu chảy
Tiêu chảy là tình trạng tăng số lần đi ngoài.và phân lỏng hơn bình thường, nguyên nhân của tiêu chảy:
Nhiễm trùng đường ruột
Thuốc, đặc biệt là các hoá chất chống UT
Chảy máu đường tiêu hoá
Kém hấp thu ( suy tụy, gan, bệnh đường ruột…)
Stress
Các thuốc nhuận tràng ( dùng quá nhiều)
Xạ trị vào ổ bụng.
Xử trí tiêu chảy
Khuyến khích BN uống ORESOL, nước cháo, xúp với số lượng ít.
Cho BN ăn thức ăn mềm và giàu năng lượng chia thành nhiều bữa nhỏ. Tránh những đồ ăn còn thô và có chất xơ. Tránh những đồ uống làm cho tiêu chảy nặng hơn như rượu và các chất cafeine.
Vệ sinh thường xuyên, giữ sạch vùng sinh dục và hậu môn. Đối với những BN tiêu chảy kéo dài, dùng quần áo khô và mềm, thay thường xuyên.
Bôi kem hoặc các thuốc quanh hậu môn để tránh gây tổn thương da
Tránh dùng những thuốc làm tăng nhu động như các thuốc nhuận tràng hoặc metocloperamide
Điều trị khuẩn nếu có
Giải quyết nguyên nhân: Bán tắc do u đại tràng hoặc phân bị lèn chặt do táo bón (ở những BN dùng các thuốc opioid).
Chán ăn/ Suy mòn
Chán ăn là mất đi sự ngon miệng làm cho BN giảm ăn ( kể cả số lượng thức ăn/ bữa và số bữa ăn)
Suy mòn là sự sụt cân không chủ ý và xét nghiệm máu có protein, albumin máu giảm, thiếu máu.
Hội chứng suy mòn thường gặp trong các khối u đặc ác tính, bệnh tim giai đoạn muộn, suy gan thận, bệnh phổi giai đoạn muộn và nhiễm HIV/AIDS.
Điều trị chán ăn/ suy mòn
Đánh giá và điều trị các nguyên nhân gây suy mòn: tiêu chảy, đau, buồn nôn, nôn…, các bệnh kết hợp như: nhiễm trùng như lao phổi, trầm cảm, v.v….
Khuyến khích BN ăn nhưng không ép buộc vì cơ thể không tiếp nhận thức ăn nên BN có thể nôn ra.
Cung cấp những thức ăn yêu thích, những thức ăn mềm và giàu năng lượng, cho BN ăn nhiều bữa nhỏ.
Dinh dưỡng qua ống thông mũi – dạ dày hoặc ống mở thông dạ dày ở những BN UT giai đoạn muộn không thể tự ăn uống được.
Tài liệu tham khảo:
Ung thư học đại cương, Học viện Quân Y, NXBQĐND, 2010
Chăm sóc giảm nhẹ mục tiêu và chương trình. Tài liệu tập huấn của Bộ Y tế và WHO, 2008.
Nguyễn Bá Đức, chẩn đoán và điều trị bệnh ung thư. NXBYH, 2007
Oxford Textbook of Palliative Medicine. 3rd Edition. Eds Doyle D, Hanks G, Cherny N, and Calman K. Oxford: Oxford University Press, 2004