Case 1: chấn thương đầu nhẹ
Một người mẹ đưa đứa con trai chín tháng tuổi vào cấp cứu vì trẻ bị ngã xuống bốn bước trên một vỉa hè bê tông khi chiếc xe đẩy bị lật. Cô nói rằng trẻ đã khóc ngay lập tức, không nôn mửa và không bị co giật. Trẻ khỏe mạnh, không có tiền sử chấn thương đầu hoặc bệnh lý gì quan trọng.
Khi thăm khám, trẻ tỉnh táo và đang khóc. Nhịp tim là 132 bpm, huyết áp 85/50, nhịp hô hấp 26, nhiệt độ 36,5oC và độ bão hòa oxy 99%. GCS 15đ với đồng tử 2 bên bằng nhau và phản xạ tốt. Cổ vận động trong giới hạn bình thường. Trẻ đang cử động tay chân bình thường. Bộc lộ trẻ hoàn toàn cho thấy khối máu tụ vùng chẩm 3cm. Không có dấu hiệu gãy nền sọ, và không có dấu hiệu tổn thương ở ngực, bụng, lưng hay chân tay.
Q: bạn phân loại chấn thương đầu này là không đáng kể, nhẹ, trung bình, hay nghiêm trọng bằng cách nào?
|
Không đáng kể: |
Nhẹ: |
Trung bình – nặng |
|
GCS 15 Không mất nhận thức, chấn thương với cơ chế năng lượng thấp Máu tụ nhỏ vùng trán, không có dấu hiệu tổn thương não do chấn thương (TBI) > 1 tuổi |
85% của chấn thương đầu không đáng kể GCS 14–15 Mất nhận thức, quên hoặc lú lẫn Mất định hướng Những dấu hiệu/triệu chứng khác (nôn, đau đầu) Co giật do va chạm (impact seizure) |
GCS ≤ 13 hoặc GCS đang giảm Vết thương đầu dạng xuyên thấu Dấu thần kinh khu trú Co giật muộn (not impact) Bạo hành trẻ em |
Q: có phải trẻ sơ sinh này cần phải chụp ct đầu để loại trừ tbi đáng kể?
A: Nhìn chung, tỷ lệ mắc TBI có ý nghĩa lâm sàng cần can thiệp ở trẻ bị chấn thương đầu nhẹ (minor) là thấp. Trong khi lợi ích của CT trong chấn thương đầu nhẹ đối với bất kỳ tổn thương nội sọ nào là khoảng 5%, các tổn thương cần phẫu thuật thần kinh chỉ xảy ra trong 0,5%.
Tỷ lệ tất cả những trẻ đến với chấn thương đầu nhẹ sẽ cần can thiệp:
Tình trạng nhận thức bình thường: 0.8%
VÀ không có dấu hiệu nứt sọ: 0.5%
VÀ không có nôn: 0.2%
VÀ không có đau đầu dai dẳng: 0%
Chọn quần thể có nguy cơ TBI rất thấp:
Nôn mửa đơn độc
Mất nhận thức đơn độc
Chứng quên đơn độc
Q: cân nhắc xạ hình trong xét nghiệm hình ảnh chấn thương đầu trẻ em
A: Nhóm bệnh nhân được chụp CT phát triển nhanh nhất là bệnh nhân nhi, ước tính 600.000 lần chụp CT được thực hiện hàng năm đối với trẻ em dưới 15 tuổi ở Hoa Kỳ. Nguy cơ mắc ung thư suốt đời do quét CT (đã được ước tính trong tài liệu sử dụng mô hình hình chiếu dựa trên những người sống sót sau bom nguyên tử) là khoảng một trường hợp ung thư cho mỗi 1.000 người được chụp. Đối với CT đầu ở trẻ em nói riêng, một nghiên cứu đoàn hệ hồi cứu đánh giá bệnh bạch cầu và nguy cơ u não từ CT nhi đã ước tính rằng một trường hợp bệnh bạch cầu và một khối u não sẽ có từ 10.000 trẻ được quét. Phơi nhiễm phóng xạ ở trẻ nhỏ có thể ảnh hưởng đến IQ sau này trong cuộc sống.
|
Nghiên cứu PECARN (Pediatric Emergency Care Applied Research Network): Công cụ quyết định lâm sàng cho chấn thương đầu nhi Dựa trên nghiên cứu PECARN, các yếu tố dự đoán có giá trị cho TBI quan trọng trên lâm sàng ở trẻ dưới hai tuổi bao gồm: Thay đổi nhận thức Tụ máu da đầu không phải ở vùng trán Mất nhận thức tối thiểu 5s Cơ chế chấn thương nặng Nứt sọ sờ/thấy được Theo cha mẹ là trẻ không hoạt động bình thường Nguy cơ bị TBI quan trọng trên lâm sàng ở trẻ không có sáu yếu tố dự đoán này được tìm thấy là 0,02%. Trong tương lai, cả độ nhạy và giá trị tiên đoán âm tính để phát hiện TBI là 100% cho trẻ dưới hai tuổi. Đối với trẻ em có một hoặc nhiều trong số các yếu tố dự đoán này, có thể chụp CT hoặc quan sát, tùy thuộc vào một số yếu tố, chẳng hạn như kinh nghiệm của bác sĩ, với ngưỡng thấp hơn để chụp hình trẻ có nhiều dấu hiệu hoặc triệu chứng xấu hơn, nặng hơn hoặc xấu đi. Các bác sĩ lâm sàng không nên sử dụng các tiêu chí này để kích hoạt việc chụp CT ở một đứa trẻ mà nếu không có họ sẽ không chụp. Cần hết sức thận trọng ở trẻ dưới ba tháng tuổi, trong đó đánh giá lâm sàng kém tin cậy. Nhóm PECARN cũng đã thực hiện một phân tích thứ cấp của một nghiên đoàn hệ tiến cứu quan sát ở trẻ em bị chấn thương nhẹ ở đầu và có GCS 1415 kèm bị nôn mửa đơn độc For the CATCH study clinical prediction instrument and comparison to the PECARN rule, see Case 2. |
Q: tầm quan trọng của khối máu tụ da đầu ở trẻ sơ sinh bị chấn thương đầu không triệu chứng là gì?
A: Trong số những trẻ bị chấn thương đầu không có triệu chứng, nguy cơ gãy xương sọ và tổn thương nội sọ có liên quan đến kích thước khối máu tụ da đầu > 2cm và vị trí (không phải vùng trán).
Q: x-quang sọ có bất kỳ vai trò nào trong việc loại trừ tbi có ý nghĩa lâm sàng không?
A: Kiến thức: Mười một phần trăm trẻ em dưới hai tuổi sẽ bị gãy xương sọ liên quan đến chấn thương đầu. Mười lăm đến 30 phần trăm trong số này sẽ có TBI; do đó, ở một đứa trẻ dưới hai tuổi, gãy xương sọ là một yếu tố dự báo của TBI. Trẻ em bị gãy xương sọ đòi hỏi phải có CT đầu để loại trừ các tổn thương nội sọ đáng kể.
|
Expert opinion: Mặc dù có rất ít bằng chứng về vai trò của XQ sọ trong việc loại trừ TBI có ý nghĩa lâm sàng, nhưng tại các nơi không có sẵn CT, hãy xem xét chụp XQ sọ cho trẻ em dưới hai tuổi có khối máu tụ da đầu đáng kể mà không có dấu hiệu TBI nào khác như một test sàng lọc cho gãy xương sọ. Đảm bảo có sự phân tích của bác sĩ XQ, vì các bác sĩ cấp cứu phân tích kết quả XQ sọ trẻ em đã được chứng minh là có độ chính xác kém trong việc phát hiện gãy xương sọ. |
|
Clinical Pearls trong chấn thương đầu nhẹ ở trẻ em: R:Mất ý thức hoặc mất trí nhớ đơn độc: Trong một nghiên cứu trên 2.043 trẻ bị chấn thương đầu nhẹ, Mất ý thức và/hoặc mất trí nhớ đơn độc mà không có dấu hiệu hoặc triệu chứng nào khác, thì không có một CT nào dương tính và không cần phẫu thuật. S:Dễ bị kích thích/cáu kỉnh dai dẳng luôn là một dấu hiệu đáng lo ngại ở một đứa trẻ dưới hai tuổi bị chấn thương đầu. T:Nôn đơn độc hiếm khi liên quan đến TBI đáng kể. Một số chuyên gia tin rằng nôn sau chấn thương đầu có thể liên quan nhiều hơn đến tiền sử cá nhân bị nôn tái phát; mặt khác, nôn mửa dai dẳng với các triệu chứng khác của TBI không có giá trị tiên đoán dương đáng kể đối với TBI. |
Case 2: chấn thương đầu mức độ trung bình
Một cậu bé sáu tuổi đang đi dạo cùng gia đình vào một buổi tối đầy gió. Khi họ đi qua một công trường, một tài xế xe tải đã mở một cổng kim loại lớn, mất kiểm soát và đánh vào đầu đứa trẻ. Đứa trẻ bị văng ra sau khoảng sáu feet và phần sau của đầu đập vào góc nền xi măng. Có sự mất ý thức từ ba đến năm phút, và khi tỉnh dậy, đứa trẻ đã bị lú lẫn và nôn hai lần. Cậu đến khoa cấp cứu với các nhân viên y tế. Về câu hỏi thêm anh ta là ân xá; tuy nhiên, cậu nhớ lại việc đi bộ cùng bố mẹ trước biến cố này. Tại cấp cứu, cậu ấy đang kiên trì.
Thăm khám:
Nhịp tim 110 bpm, huyết áp 118/60, nhịp hô hấp 20, nhiệt độ 36,5°C và độ bão hòa oxy là 98%.
Patent
Thở tự nhiên, thông khí tốt 2 bên
Thời gian làm đầy mao mạch 3s, mạch chân bắt được
Đồng tử 2 bên đều 4 mm và đáp ứng ánh sáng tốt, GSC 13
Có một khối máu tụ lớn ở trán cũng như khối máu tụ lớn vùng chẩm. Không có dấu hiệu gãy xương nền. Bụng mềm và không chướng, âm ruột có. Xương chậu ổn định.
Các chi bình thường. Không có đau ở cột sống. Khám thần kinh là bình thường.
Những phần còn lại khỏe; Chủng ngừa đầy đủ.
Q: đứa trẻ này có cần ct scan không?
A: Như bạn đã biết từ Case 1, nghiên cứu PECARN giúp chúng tôi quyết định ai không chụp CT. Ngoài ra, chúng tôi có thể sử dụng nghiên cứu CATCH để giúp chúng tôi quyết định ai sẽ chụp CT.
|
CATCH Study: The Canadian Assessment of Tomography for Childhood Head Injury (CATCH) CT đầu chỉ được chỉ định trong chấn thương đầu nhẹ ở bệnh nhi có bất kỳ dấu hiệu nào sau đây: Chấn thương đầu nhẹ được định nghĩa là chấn thương trong vòng 24 giờ và có bằng chứng liên quan đến mất ý thức, mất trí nhớ rõ ràng, mất định hướng, nôn mửa liên tục hoặc dễ bị kích thích dai dẳng (ở trẻ dưới 2 tuổi) với GCS là 13-15. Nguy cơ cao (độ nhạy 100% cho can thiệp thần kinh): R: GCS S: Nghi ngờ tổn thương thấu sọ hoặc gãy lún T: Bệnh sử có đau đầu nặng dần U: Dễ bị kích thích/cáu kỉnh khi thăm khám Nguy cơ trung bình (độ nhạy 98% cho bất kỳ tổn thương nào trên CT): B: Bất kỳ dấu hiệu nào của gãy nền sọ C: Khối máu tụ da đầu lớn, mềm và ướt (boggy) D: Cơ chế chấn thương nguy hiểm, ví dụ: Ngã từ độ cao ≥ 3 feet hoặc ≥ 5 bậc cầu thang Liên quan đến xe có động cơ (motor vehicle) Rơi từ xe đạp mà không có mũ bảo hiểm |
Một nghiên cứu tiến cứu so sánh độ nhạy và độ đặc hiệu của các quy tắc PECARN và
CATCH, cũng như một bộ quy tắc thứ ba gọi là CHALICE, đã tìm thấy các quy tắc PECARN có độ nhạy cao nhất (100%), trong khi quy tắc CATCH có độ nhạy là 91%.
Điều này đã được đoán trước, vì các quy tắc PECARN có nghĩa là loại trừ sự cần thiết của CT trong các chấn thương nhẹ, trái ngược với quy tắc về nhu cầu cần chụp CT. Quy tắc CHALICE được xác định là có độ nhạy thấp nhất.
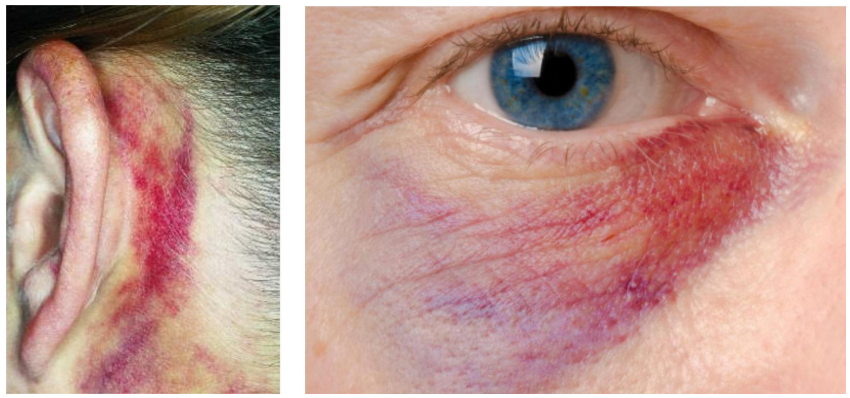
Q: những dấu hiệu của gãy sọ nền là gì?
A:
Xuất huyết hòm nhĩ
Bầm máu quanh ổ mắt (raccoon eyes)
Bầm máu quanh xương chũm (Battle’s sign)
Dịch não tủy rò rỉ ra tai hoặc mũi (otorrhea/rhinorrhea)
Signs of basilar skull fracture
Q: sự khác biệt chính giữa ct head rule ở người trưởng thành và catch rule là gì?
A: Quy tắc CATCH không bao gồm nôn và mất trí nhớ, mà thay vào đó là bao gồm tính dễ bị kích thích/cáu kỉnh ở trẻ dưới hai tuổi, hoặc đau đầu nặng dần ở trẻ lớn hơn và sự hiện diện của khối máu tụ da đầu lớn, mềm và ướt.
Q: một đứa trẻ bị chấn thương đầu nhẹ hoặc trung bình được coi là không phù hợp để chụp ct cần được theo dõi tại cấp cứu trong bao lâu?
A: Nếu đứa trẻ có bất kỳ điều nào sau đây, thì các hướng dẫn đề nghị thời gian quan sát từ bốn đến sáu giờ hoặc chụp luôn CT scan: bệnh sử mất ý thức, mất trí nhớ, lú lẫn, lơ mơ hoặc nôn dai dẳng, nhức đầu dữ dội hoặc dai dẳng, hoặc co giật ngay sau chấn thương.
Q: những hướng dẫn xuất viện nào nên được đưa ra cho trẻ bị chấn thương nhẹ ở đầu hoặc chấn thương đầu mức độ trung bình được cho là phù hợp để về nhà?
A:
Sáu giờ đầu sau chấn thương được gọi là “vùng màu đỏ”, và sau 24 giờ là “vùng màu vàng”.
Đánh thức bệnh nhi mỗi 2h có lẽ là không cần thiết ( và nếu bác sĩ lâ sàng tin rằng bệnh nhi có nguy cơ cao, trẻ nên được giữ tại khoa lâu hơn).
Một phần thì đánh thức bệnh nhi một lần trong đêm để đảm bảo hành vi thích hợp có thể là hợp lý, đặc biệt là nếu trẻ nằm trong khoảng thời gian “vùng màu đỏ”.
Q: khi nào thì bệnh nhi có thể chơi thể thao trờ lại?
A: Có hàng loạt các guidelines để giúp trả lời câu hỏi này, nhưng mỗi vận động viên cần một cách tiếp cận riêng để ngăn ngừa hội chứng va chạm thứ phát (second-impact syndrome). Một hướng dẫn chung hợp lý bao gồm kiềm chế mọi hoạt động cho đến một tuần sau khi giải quyết các triệu chứng sau chấn động (đau đầu, mất trí nhớ, chóng mặt), và sau đó sử dụng phương pháp tiếp cận từng bước: gắng sức nhẹ để tăng nhịp tim, hoạt động liên quan đến thể thao mà không có va chạm, tăng dần đến luyện tập đầy đủ, và sau đó trở lại các cuộc thi đấu. Nếu các triệu chứng xuất hiện ở bất kỳ giai đoạn nào trong số này, hãy quay lại giai đoạn trước và tham khảo ý kiến của người chăm sóc chính của bệnh nhi
See CPS summary on evaluation of concussion and Return to Play guidelines here.
EM Cases cross-link: For Dr. Joel Yaphe’s review of the guidelines
“Concussions and their consequences: current diagnosis management and prevention” (published in CMAJ in 2013) from Whistler’s Update in EM Conference 2014, go here.
Q: chấn thương đầu trẻ em khác với chấn thương đầu người lớn như thế nào?
A:
Đường khớp sọ của trẻ em chưa đóng lại, vì vậy hộp sọ của chúng có xu hướng căng phồng hơn người lớn. Điều này dẫn đến trẻ ít TBI sau chấn thương đầu hơn dù cùng một cơ chế chấn thương.
Trẻ em ít bị tổn thương khối hơn và ít bị dập não xuất huyết hơn.
Trẻ em bị phù não lan tỏa nhiều hơn và có thể “nói chuyện và xấu đi” với phù não đơn độc.
Trẻ em bị tổn thương sợi trục lan tỏa nhiều hơn.
Trẻ em bị thiếu oxy nhiều hơn.
Trẻ em bị co giật nhiều hơn.
Case 3: chấn thương đầu nặng
Một bé gái năm tuổi là hành khách ngồi ghế trước trong một vụ tai nạn xe otô. Đứa trẻ đang thắt dây an toàn, nhưng không có túi khí nào được bung ra. Vụ va chạm xảy ra khi tài xế mất kiểm soát trên đường cao tốc, đâm vào dải phân cách bê tông bên trái. Không biết liệu đứa trẻ có bị mất ý thức hay không. Tại hiện trường, đứa trẻ lú lẫn và hiếu chiến.
Thật không may, tài xế đã không qua khỏi.
Qua thăm khám, sinh hiệu như sau:
Nhịp tim 100 bpm, huyết áp 130/90 mmHg, nhịp thở 24, nhiệt độ 36,6°C và độ bão hòa oxy là 98% với thở oxy.
Patent
Đang thở, thông khí 2 bên tốt
Refill 3s, mạch chân bắt được
Đồng tử 2 bên đều 4mm và đáp ứng ánh sáng tốt, GSC 7đ (E3V2M2); không có dấu thần kinh khu trú.
Có nhiều vết trầy xước, đụng giập ở một mắt, vết rách môi và răng bị sứt mẻ. Có một vết bầm tím dạng dây an toàn trên bụng, và bụng mềm. Có vết rách hình sao 3 cm và khối máu tụ ở vùng đỉnh phải, không sờ thấy lõm hộp sọ. Không có dấu hiệu gãy nền sọ. Ngoài ra, có một vết gãy hở, phức tạp ở mắt cá chân phải..
Khi bạn đang kiểm tra đứa trẻ, thì tình trạng của trẻ trở nên tồi tệ hơn: GSC giảm xuống còn 3, trong khi nhịp tim và huyết áp vẫn ổn định ở mức 95 bpm và 140/95. Đồng tử bên phải duy trì ở mức 4 mm trong khi đồng tử bên trái bây giờ là 7 mm.
Q: giả sử rằng bạn muốn đặt nội khí quản cho bệnh nhi này và đưa đi chụp ct ngay lập tức, làm thế nào bạn có thể an thần tốt nhất cho trẻ để đặt nội khí quản và chụp ct?
A: Mặc dù các tài liệu còn thưa thớt và gây tranh cãi về hiệu quả của việc dùng thuốc trước thủ thuật để làm giảm sự ảnh hưởng của đặt nội khí quản lên áp lực nội sọ (ICP) ở đối tượng nhi khoa, hãy cân nhắc việc dùng fentanyl hoặc lidocaine trước khi đặt nội khí quản nhanh (RSI). Điều quan trọng cần lưu ý là các loại thuốc này cần được cho đầy đủ từ hai đến ba phút trước khi đặt nội khí quản để có hiệu quả, do đó chúng không phù hợp trong tình huống đặt nội khí quản ở “một vụ tai nạn”.
Thuốc khởi mê nên nhằm mục đích ngăn ngừa tụt huyết áp, do CPP = MAP – ICP (áp lực tưới máu não = áp lực động mạch trung bình – áp lực nội sọ). Etomidate có lẽ vẫn là thuốc được lựa chọn. Tuy nhiên, có bằng chứng cho thấy ketamine là một lựa chọn thay thế an toàn và phù hợp để gây mê trong TBI, với các nghiên cứu đánh giá có hệ thống gần đây không chứng minh được ICP tăng sau khi sử dụng ketamine. Ketamine có thể cung cấp tác dụng bảo vệ thần kinh thứ phát vì hiệu quả của nó trong việc hoạt hóa thụ thể NMDA.
Dùng an thần để chụp CT ở bệnh nhân nhi trẻ tuổi, cần tránh các thuốc làm giảm huyết áp. Ketamine là một thuốc lý tưởng cho mục đích này, vì nó đã được chứng minh là không làm tăng áp lực nội sọ, nó là một thuốc giảm đau và gây quên hiệu quả, nó có thể bảo vệ thần kinh, và nó không làm tụt huyết áp. Ketamine có thể được tiêm tĩnh mạch, tiêm bắp hoặc bằng đường mũi.
|
Expert Tip: Để an thần khi cho chụp CT, giữ cho trẻ tỉnh táo càng lâu càng tốt trước khi đi chụp CT và thực hiện CT khi trẻ ngủ. Cho trẻ ăn và sau đó thực hiện chụp CT trong suốt giấc ngủ ngắn sau khi ăn cũng có thể là một cách hiệu quả để cho phép an thần. |
Q: những dấu hiệu nào nên theo dõi nếu tôi lo lắng về tăng icp?
A: Tăng ICP xảy ra ở 80% trẻ em bị TBI. Các manh mối lâm sàng của tăng ICP bao gồm đau đầu tồi tệ hơn, phàn nàn về thị giác hoặc thần kinh, và nôn mửa liên tục, cũng như phản xạ đồng tử bất thường, giảm mức độ nhận thức, tổn thương thần kinh khu trú 1 bên và tam chứng Cushing.
Q: điều trị tăng icp như thế nào?
A: Các phương pháp làm giảm ICP cấp tính trong khoa cấp cứu bao gồm nâng cao đầu giường 30 độ, với đầu ở đường giữa, mannitol tĩnh mạch hoặc tiêm nước muối ưu trương và tăng thông khí, chỉ được sử dụng như một biện pháp tạm thời ở bệnh nhi có bằng chứng thoát vị não hoặc trẻ sắp được chuyển đến phòng mổ (pCO2 mục tiêu là 30 – 35 mmHg).
Mannitol hoạt động bằng cách tạo ra một lực kéo thẩm thấu nội mạch, từ đó làm giảm độ nhớt của máu và tăng độ thẩm thấu nội mạch. Điều này giúp giảm phù não bằng cách thiết lập một gradient thẩm thấu băng qua hàng rào máu não nguyên vẹn. Mannitol được chỉ định với liều bolus 0,25-1 g/kg.
Q: có một sự thay thế nào cho mannitol để điều trị icp tăng không?
A: Nước muối ưu trương (3%) được chứng minh là hiệu quả hơn mannitol trong việc hạ thấp tăng ICP trong một phân tích tổng hợp các nghiên cứu ở người lớn, và được khuyến cáo đặc biệt nếu bệnh nhân bị hạ huyết áp vì nó không có tác dụng lợi niệu thẩm thấu. Nó được dùng dưới dạng bolus 2-6 ml/kg, sau đó truyền 0,1-1 ml/kg/giờ.
FOAMed link: For a detailed analysis of elevated ICP management, see Dr. Scott Weingart’s suggestions on EMCrit.
Key references:
B:Kuppermann N, Holmes JF, Dayan PS, et al. Identification of children at very low risk of clinically-important brain injuries after head trauma: a prospective cohort study. Lancet. 2009; 374(9696):1160-70.
C:Greenes DS, Schutzman SA. Clinical significance of scalp abnormalities in asymptomatic head-injured infants. Pediatr Emerg Care. 2001; Apr;17(2):88-92.
D:Hall P, Adami HO, Trichopoulos D, et al. Effect of low doses of ionising radiation in infancy on cognitive function in adulthood: Swedish population based cohort study. BMJ. 2004; Jan; 328(7430):19.
E:Brenner DJ, Hall EJ. Current concepts – Computed tomography – An increasing source of radiation exposure. New Engl J Med. 2007; Nov;357(22):2277-84.
F:Palchak MJ, Holmes JF, Vance CW, et al. Does an isolated history of loss of consciousness or amnesia predict brain injuries in children after blunt head trauma? Pediatrics. 2004; June;113(6):e507-13.
G:Osmond MH, Klassen TP, Wells GA, et al. CATCH: a clinical decision rule for the use of computed tomography in children with minor head injury. CMAJ. 2010; Mar;182(4):341-8.
H:Easter JS, Bakes K, Dhaliwal J, Miller M, Caruso E, Haukoos JS. Comparison of PECARN, CATCH, and CHALICE rules for children with minor head injury: a prospective cohort study. Ann Emerg Med. 2014; Aug;64(2):145-52.
I:Tator CH. Concussions and their consequences: current diagnosis management, and prevention.. CMAJ. 2013; Aug;185(11):975-979.
J:Filanovsky Y, Miller P, Kao J. Myth: Ketamine should not be used as an induction agent for intubation in patients with head injury. CJEM. 2010; Mar;12(2):154-7.
K:Dayan PS, Holmes JF, Atabaki S, et al. Traumatic Brain Injury Study Group of the Pediatric Emergency Care Applied Research Network (PECARN). Association of traumatic brain injuries with vomiting in children with blunt head trauma. Ann Emerg Med. 2014; Jun;63(6):657-65.
L:Pearce MS, Salotti JA, Little MP, et al. Radiation exposure from CT scans in childhood and subsequent risk of leukaemia and brain tumours: a retrospective cohort study. Lancet. 2012; Aug 4;380(9840):499-505.
M:Farrell CA, Canadian Paediatric Society Acute Care Committee. Management of the paediatric patient with acute head trauma. Paediatr Child Health. 2013; 18(5):253-8.
N:Kamel H, Navi BB, Nakagawa K, Hemphill JC 3rd, Ko NU. Hypertonic saline versus mannitol for the treatment of elevated intracranial pressure: a meta-analysis of randomized clinical trials. Crit Care Med. 2011; Mar;39(3):554-9.
Cập nhật những nghiên cứu mới nhất
Cập nhật 2014: Bài báo Annals of Emergency Medicine cho thấy PECARN nhạy hơn quy tắc CATCH và CHALICE để xác định chấn thương sọ não quan trọng trên lâm sàng.
http://www.annemergmed.com/article/S0196-0644(14)00092-4/abstract
Cập nhật 2015: Nghiên cứu tiến cứu lớn cho thấy trẻ em bị chấn thương đầu kín nhẹ và một đường gãy xương sọ thẳng có nguy cơ suy thoái thần kinh cần phẫu thuật thần kinh rất thấp.
https://pediatrics.aappublications.org/content/135/4/e851.abstract
Cập nhật 2015: Một bản tóm tắt ngắn gọn về chẩn đoán và quản lý chấn động ở trẻ em từ TREKK https://emergencymedicinecases.com/wpcontent/uploads/filebase/pdf/pediatric%20concussion%20summary.pdf
Cập nhật 2017: Một nghiên cứu tiến cứu quan sát lớn cho thấy PECARN nhạy hơn quy tắc quyết định của CATCH và CHALICE để xác định chấn thương sọ não quan trọng trên lâm sàng. http://www.thelancet.com/journals/lancet/article/PIIS0140-6736(17)30555X/fulltext?rss=yes
Cập nhật 2018: Một phân tích thứ cấp có kế hoạch của công cụ quyết định CT đầu NEXUS (NEXUS II) đã được hoàn thành với 1.018 bệnh nhi bị chấn thương đầu kín theo 7 tiêu chí phân tầng rủi ro. Mặc dù độ nhạy 100% đã được quan sát thấy ở 27/27 bệnh nhi được coi là có nguy cơ cao, và cần can thiệp phẫu thuật thần kinh, nhưng độ đặc hiệu 33% được thấy ở 330/991 bệnh nhi được đánh giá là nguy cơ thấp.
https://www.ncbi.nlm.nih.gov/pubmed/29665151
Cập nhật 2018: Một phân tích thứ cấp của nghiên cứu Australasian Paediatric Head Injury Rule Study đã chứng minh chấn thương đầu với nôn mửa đơn độc (ví dụ nôn mà không có bất kỳ yếu tố nào khác trong quy tắc quyết định lâm sàng) không có liên quan đáng chú ý với TBI trên CT, hoặc sự hiện diện của TBI quan trọng trên lâm sàng. Nghiên cứu này cho thấy một chiến lược quan sát mà không cần CT đầu có thể là một điều trị phù hợp.
https://www.ncbi.nlm.nih.gov/pubmed/29599113/
Cập nhật 2018: CATCH đã được cập nhật lên CATCH2 trong một nghiên cứu CMAJ trên hơn 4000 bệnh nhân trong đó có 4 đợt nôn trở lên và thấy độ nhạy 100% cho can thiệp phẫu thuật thần kinh. CATCH2 đòi hỏi phải được xác nhận thêm trong một nghiên cứu bổ sung.
https://www.ncbi.nlm.nih.gov/pubmed/29986857
Cập nhật 2018: Một đánh giá có hệ thống do CDC thực hiện đã phát triển các guidelines để chẩn đoán và quản lý TBI nhẹ ở trẻ em, và giúp xác định các đặc điểm liên quan đến tổn thương nội sọ liên quan đến TBI nghiêm trọng hơn, chậm phục hồi từ mTBI và di chứng lâu dài.
https://jamanetwork.com/journals/jamapediatrics/article-abstract/2698455