Nguồn : TÀI LIỆU ĐÀO TẠO THỰC HÀNH LÂM SÀNG CHO ĐIỀU DƯỠNG VIÊN MỚI – NHÀ XUẤT BẢN Y HỌC HÀ NỘI – Bộ Y tế 2020
Định nghĩa
Y văn thế giới đã sử dụng các thuật ngữ khác nhau để mô tả những rủi ro trong thực hành y khoa như: “Bệnh do thầy thuốc gây nên – Iatrogenic”, “Sai lầm y khoa – Medical Error”, “An toàn người bệnh – Patient Safety” và “Sự cố y khoa không mong muốn – Medical Adverse Events”.
Theo Viện Nghiên cứu y học Mỹ “Institute Of Medicine-IOM” an toàn người bệnh là: Phòng ngừa tổn hại sức khỏe cho người bệnh “the prevention of harm to patients”.
Chương trình an toàn người bệnh đặt trọng tâm vào ba vấn đề cơ bản là:
Phòng ngừa và khắc phục ngay hậu quả của sự cố y khoa.
Học từ thất bại thông qua báo cáo sự cố đã xảy ra.
Đổi mới tư duy về văn hóa an toàn người bệnh.
Theo WHO và Viện Nghiên cứu y học Mỹ: Sự cố y khoa không mong muốn là sự cố gây hậu quả sức khỏe thể chất cho người bệnh như mất khả năng tạm thời hoặc vĩnh viễn, kéo dài ngày nằm viện hoặc tử vong. Nguyên nhân do công tác quản lý khám chữa bệnh (health care management) hơn là do biến chứng bệnh của người bệnh. Sự cố y khoa có thể phòng ngừa và không thể phòng ngừa.
Tần suất và các loại sự cố y khoa hay gặp
Các sự cố y khoa hay gặp
Chẩn đoán sai
Chỉ định sai, chỉ định chậm
Kê đơn sai
Trang thiết bị hỏng
Nhầm NB
Nhầm phẫu thuật (nhầm bên, nhầm phương pháp)
Sót gạc, dụng cụ trong vết mổ
Nhầm thuốc, máu
Kết quả xét nghiệm sai
Bệnh phẩm sai quy cách
Nhiễm khuẩn bệnh viện
NB ngã
NB tự sát
Trao nhầm con
Bắt cóc trẻ em
Tiêm nhầm vắc xin
Môi trường (Cháy nổ, rơi vỡ, quạt, điện giật…)
Nhầm viện phí
Bạo hành cán bộ y tế
Lạm dụng tình dục
Tần suất sự cố y khoa hay gặp
Bảng 1. Tần suất sự cố y khoa tại các nước phát triển8-13
|
Nghiên cứu |
Năm |
Số NB NC |
Số sự cố y khoa |
(%) |
|
1. Mỹ (Harvard Medical Practice Study) |
1984 |
30.195 |
1.133 |
3,7 |
|
2. Mỹ (Utah-Colorado Study)* |
1992 |
14.565 |
787 |
5,4 |
|
3. Úc (Quaility in Australia Health Case Study)** |
1992 |
14.179 |
1.499 |
10,6 |
|
4. Anh (Adverse event in British hospitals) |
2000 |
1.014 |
119 |
10,8 |
|
5. Canada (The incidence of adverse events among hospital patients in Canada) |
2000 |
3.745 |
255 |
7,5 |
|
6. Đan Mạch |
1998 |
1.097 |
176 |
9,0 |
|
7. Hà Lan (Adverse Events and potentially preventable deaths in Dutch hospitals) |
2004 |
7.926 |
|
5,7 |
*Áp dụng phương pháp nghiên cứu của Úc;
**Áp dụng phương pháp nghiên cứu của Mỹ.
Bảng 2. Nhiễm khuẩn bệnh viện (NKBV) tại một số bệnh viện
|
Nghiên cứu |
Năm |
NKBV (%) |
|
Phạm Đức Mục và cộng sự. Nhiễm khuẩn bệnh viện tại 11 bệnh viện Trung ương. |
2005 |
5,8 |
|
Nguyễn Thanh Hà và cộng sự. Nhiễm khuẩn bệnh viện tại 6 bệnh viện phía Nam. |
2005 |
5,6 |
|
Nguyễn Việt Hùng. Nhiễm khuẩn bệnh viện tại 36 bệnh viện phía Bắc. |
2006 |
7,8 |
|
Trần Hữu Luyện. Giám sát nhiễm khuẩn vết mổ của 1.000 người bệnh có phẫu thuật tại Bệnh viện TW Huế. |
2008 |
4,3 |
|
Lê Thị Anh Thư. Giám sát viêm phổi BV liên quan thở máy của 170 người bệnh tại Bệnh viện Chợ Rẫy. |
2011 |
39,4 |
Ghi chú: Các số liệu tại bảng 2 đã được công bố trong các Tạp chí y học lâm sàng, Tạp chí Điều dưỡng Việt Nam.
Xu hướng sự cố y khoa
Sau hơn một thập kỷ kể từ khi Viện Nghiên cứu y học Mỹ và các nước công bố các báo cáo về sự cố y khoa, một câu hỏi được đặt ra là các nước sau những nỗ lực nghiên cứu, đầu tư về kinh phí và nguồn lực có làm giảm được sự cố y khoa không?
Báo cáo của Tổng thanh tra y tế Mỹ, nghiên cứu 780 bệnh án ngẫu nhiên của các người bệnh trong tháng (10, 2008) công bố 13,5% người bệnh nhập viện gặp sự cố y khoa (cứ 7 người bệnh ra viện thì có 1 người gặp sự cố y khoa thỏa mãn ít nhất 1 tiêu chuẩn xác định sự cố y khoa); 51% không thể phòng ngừa, 44% sự cố y khoa hầu như có thể phòng ngừa và 5% không xác định.
Nghiên cứu tổng quan của John TJame đăng trên Tạp chí Lippincott William & Wilkin sử dụng Bộ công cụ đánh giá sự cố y khoa của Viện cải thiện chăm sóc y tế-Mỹ “Global Trigger Tool of the Institute for Healthcare Improvement” ước tính thấp nhất 210.000 trường hợp tử vong hàng năm liên quan tới sự cố y khoa so với nghiên cứu của Viện Y học Mỹ (Institute of Medicine) năm 1999 ước tính hàng năm có tới 98.000 người tử vong liên quan tới sự cố y khoa.
Một nghiên cứu hồi cứu trên 11.883 bệnh án của Hà Lan tại 20 bệnh viện, trong đó có 7.787 bệnh án (2004) và 3.966 bệnh án (2008) công bó tỷ lệ sự cố y khoa tăng từ 4,1% (2004) lên 6,2% (2008), sự cố y khoa đối với người bệnh ngoại khoa tăng lên và chiếm tỷ lệ trên 50% các sự cố. Các tác giả đều nhận định sự có y khoa mang tính bền vững, sự cố y khoa là vấn đề rất khó để tạo tác động thay đổi và cần thiết vận động người bệnh tham gia vào quá trình làm giảm sự cố y khoa.
Báo cáo y tế lần thứ 9 Bang Minisota-Mỹ (1.2013) ghi nhận năm 2012 có nhiều sự cố y khoa hơn các năm trước đó, bình quân mỗi tháng có 26,1 sự cố, trong đó 28% các sự cố y khoa gây hậu quả cho người bệnh và 4% sự cố y khoa dẫn đến NB tử vong; Các sự cố liên quan tới phẫu thuật sai phương pháp, sai vị trí vẫn có xu hướng tăng nhẹ.
Các kết quả nghiên cứu trên cho thấy, mục tiêu mong muốn không có sự cố y khoa hay “Sự cố y khoa = O” là mục tiêu mong muốn nhưng khó có thể đạt được. Từ những năm sau 2000, các quốc gia tiên phong ở Mỹ, châu Âu, Nhật Bản đã khởi động Chương trình ATNB, đã có nhiều biện pháp được thực thi nhưng SCYK vẫn chưa giảm có ý nghĩa thống kê.
Tiêu chí xác định sự cố y khoa và phân loại sự cố y khoa
Tiêu chí xác định sự cố y khoa
Tiêu chí xác định sự cố y khoa được sử dụng trong các nghiên cứu của Mỹ và các nước gồm:
Sự cố nằm trong danh mục các sự cố nghiêm trọng phải báo cáo theo quy định của Mỹ.
Sự cố trong danh mục bị cơ quan BHYT từ chối trả chi phí ở mức cao.
Sự cố dẫn đến gây hậu quả cho NB từ 1 trong 4 mức độ sau đây: NB phải kéo dài ngày nằm viện, gây tổn thương sức khỏe vĩnh viễn cho NB, NB phải can thiệp cấp cứu và người bệnh tử vong do sự cố y khoa.
Phân loại sự cố y khoa
Phân loại theo tính chất chuyên môn
Hiệp hội an toàn NB Thế giới phân loại sự cố y khoa theo 6 nhóm gồm:
Do nhầm tên người bệnh
Do thông tin bàn giao của cán bộ y tế không đầy đủ
Do sai sót dùng thuốc, bao gồm kê đơn thuốc, cấp phát thuốc, pha chế thuốc và sử dụng thuốc.
Do nhầm lẫn liên quan tới phẫu thuật (nhầm vị trí, nhầm phương pháp, nhầm người bệnh).
Do nhiễm khuẩn bệnh viện
Do người bệnh ngã trong thời gian đang điều trị tại các cơ sở y tế.
Phân loại theo lỗi cá nhân và hệ thống
Sơ đồ 1. Mô tả các lớp hàng rào bảo vệ của hệ thống phòng ngừa sự cố y khoa
(Nguồn: Reason J. Carthey, Diagnosing vulnerable system sysdrome)
Trong y tế, các quy trình chuyên môn, các hoạt động của thầy thuốc như khám bệnh, chẩn đoán, kê đơn, can thiệp thủ thuật, kể cả các hoạt động hành chính gián tiếp cũng đều có thể gây rủi ro trực tiếp hoặc gián tiếp trên người bệnh. Vì vậy, thường quy làm việc của các bệnh viện, mọi quy trình công việc cần được thiết kế sao cho toàn bộ hệ thống có khả năng phát hiện và phòng ngừa sự cố xảy ra với người bệnh.
Phân tích các yếu tố liên quan tới sự cố y khoa
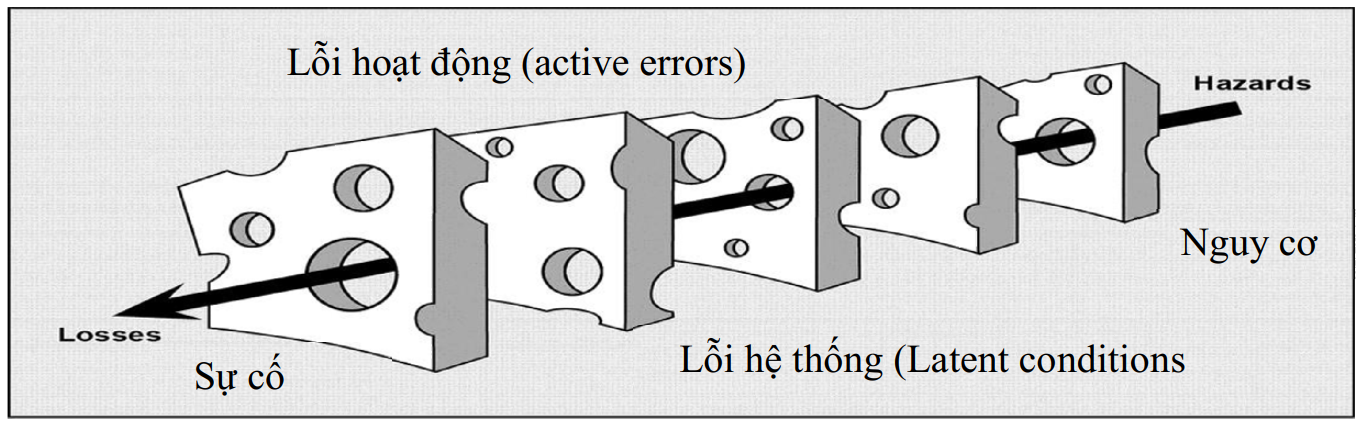
Sơ đồ 2. Mối liên quan giữa lỗi cá nhân và lỗi hệ thống
(Nguồn: Tài liệu đào tạo liên tục An toàn người bệnh, Cục Khám chữa bệnh, Bộ Y tế -2014)
Các lỗi do cá nhân người hành nghề hay còn gọi là lỗi hoạt động (active errors) liên quan trực tiếp tới người hành nghề vì họ trực tiếp liên quan tới người bệnh. Khi sự cố xảy ra, người làm công tác khám chữa bệnh trực tiếp (bác sĩ, điều dưỡng, hộ sinh…) dễ bị gán lỗi. Trên thực tế có nhiều lỗi cá nhân nhưng do hệ thống gây ra. Theo các nhà nghiên cứu y khoa, 70% các sự cố y khoa không mong muốn có nguồn gốc từ các yếu tố của hệ thống và chỉ có 30% là do cá nhân người hành nghề. Quy chụp trách nhiệm cho cá nhân sẽ dẫn đến văn hóa giấu sự thật sẽ ít hiệu quả trong việc mang lại những kết quả dài hạn.
Các lỗi do hệ thống (latent factors) liên quan tới các sai sót, sự cố y khoa có thể là: các chính sách không phù hợp, các quy định chuyên môn chưa lấy người bệnh làm trung tâm, thiếu nhân lực, ca kíp kéo dài, thiếu phương tiện phục vụ người bệnh, cơ chế tự chủ v,v. Những yếu tố này thường ít được chú ý xem xét liên quan khi phân tích nguyên nhân sự cố y khoa. Do vậy nếu chỉ tập trung vào lỗi cá nhân thì nguyên nhân gốc gây ra sự cố vẫn chưa được giải quyết và lỗi tương tự sẽ tiếp tục xảy ra.
Các nhà nghiên cứu đã đưa ra Hội chứng hệ thống suy yếu của tổ chức (Vulnerable System Syndrome). Hội chứng này có ba nhóm triệu chứng chính là: (1) Đổ lỗi cho cá nhân trực tiếp (bác sĩ, điều dưỡng, hộ sinh…); (2) Phủ nhận sự tồn tại các điểm yếu của lỗi hệ thống; (3) Theo đuổi lợi nhuận dẫn đến lạm dụng các chỉ định chuyên môn, xa rời mục tiêu lấy người bệnh làm trung tâm (xem sơ đồ 1).
Phân loại theo các yếu tố liên quan
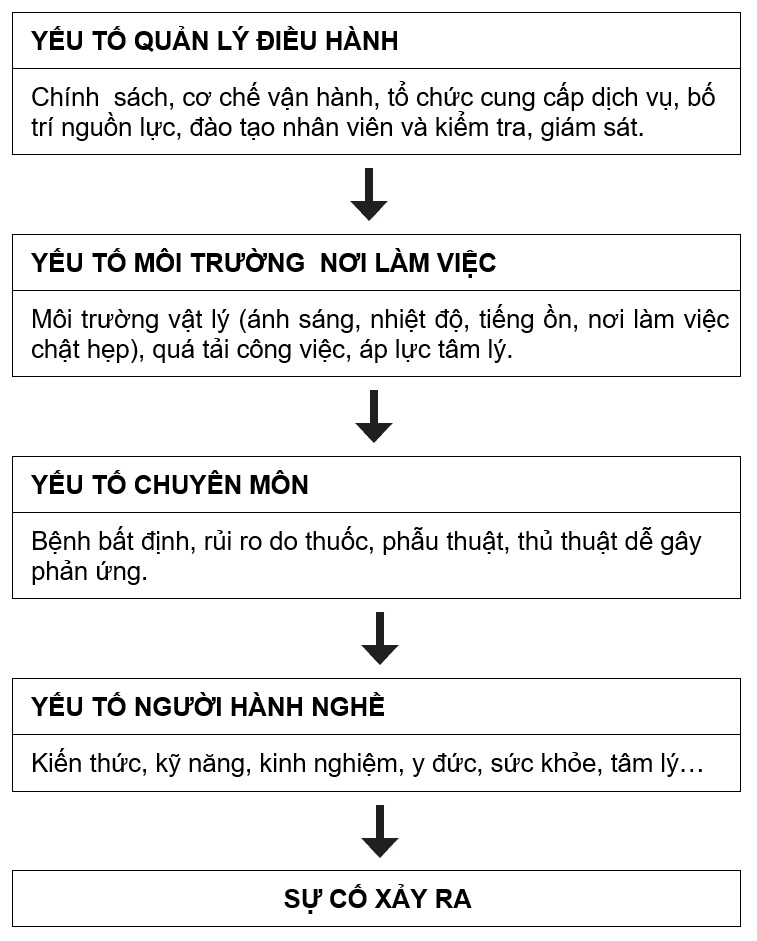
Yếu tố người hành nghề
Sai sót không chủ định: (1) Do thói quen công việc như một người pha thuốc và một người tiêm; sao y lệnh thuốc; (2) Do dựa vào trí nhớ như bác sĩ khám bệnh cho tất cả bệnh nhân sau đó mới ghi bệnh án, điều dưỡng cuối ngày mới ghi nhận xét vào hồ sơ bệnh nhân…; (3) Do quên như quên không lấy bệnh phẩm xét nghiệm, quên không bàn giao cho ca trực sau, quên không cho người bệnh dùng thuốc đúng giờ, ra y lệnh miệng sau đó quên không ghi bệnh án..; (4) Do tình cảnh của người hành nghề như mệt mỏi, ốm đau, tâm lý…; (5) Do kiến thức, kinh nghiệm của người hành nghề.
Sai sót do cố ý: (1) Cắt xén hoặc làm tắt các quy trình chuyên môn (chưa tuân thủ vệ sinh tay, mang găng tay..); (2) Vi phạm đạo đức nghề nghiệp, lợi ích của người bệnh không được đặt lên hàng đầu dẫn đến lạm dụng thuốc, lạm dụng kỹ thuật cao và các thiết bị y tế can thiệp trên người bệnh không bảo đảm chất lượng.
Yếu tố chuyên môn
Y học mang tính xác suất và bất định cao. Người bệnh trong các cơ sở y tế phải trải qua nhiều can thiệp thủ thuật, phẫu thuật, đưa thuốc, hóa chất vào cơ thể dễ gây phản ứng dẫn đến rủi ro bất khả kháng. Vì vậy, cần nhận thức không phải sự cố y khoa nào cũng do thầy thuốc thiếu trách nhiệm và thiếu y đức.
Hạn chế của y học. Những thành tựu y học trong y tế đã giúp phát hiện sớm bệnh tật và nhiều người mắc bệnh nan y đã được điều trị thành công. Tuy nhiên, những hạn chế của y học trong một số trường hợp tác động tạo nên sự cố y khoa nghiêm trọng. Ví dụ, tại Đài Loan (2012) đã dùng tạng của người bệnh HIV(+) để ghép tạng cho 5 người bệnh khác. Nguyên nhân, y học chưa xác định được người hiến tạng mang virus HIV giai đoạn cửa sổ.
Dây chuyền khám chữa bệnh phức tạp. Nhiều người phối hợp, nhiều đầu mối, ngắt quãng, nhiều cá nhân tham gia trong khi hợp tác chưa tốt, thông tin chưa đầy đủ và chưa kịp thời.
Yếu tố môi trường chăm sóc y tế
Môi trường chăm sóc y tế có nhiều áp lực do quá tải, ca kíp trái với sinh lý bình thường (trong khi mọi người ngủ thì cán bộ y tế phải trực). Nơi làm việc chật chội nhiều tiếng ồn cán bộ y tế nhiều khoa/bệnh viện phải làm việc với cường độ rất cao và áp lực tâm lý luôn căng thẳng.
Yếu tố chính sách, quản lý và điều hành
Một số chính sách, những quy định cần nghiên cứu điều chỉnh để khắc phục những mặt trái tác động tới sự an toàn người bệnh như: Quy định cho thuốc 2-3 ngày; đăng ký nơi khám chữa bệnh ban đầu dẫn đến giữ người bệnh ở tuyến dưới; thu viện phí theo dịch vụ dẫn đến lạm dụng xét nghiệm, thuốc, kỹ thuật cao v.v.
Cơ chế bệnh viện tự chủ cũng mang theo những rủi ro tiềm ẩn cần kiểm soát như: giảm chi phí đầu vào đặc biệt là giảm nhân lực điều dưỡng chăm sóc người bệnh, giảm sử dụng vật tư, hàng tiêu hao y tế, thầy thuốc trước khi chỉ định thuốc, xét nghiệm cho người bệnh phải xem xét khả năng chi trả của người bệnh v.v.
Tổ chức cung cấp dịch vụ chưa thực sự hợp lý như: ca-kíp kéo dài (24 giờ/ngày), nhân lực trực đêm và ngày nghỉ, ngày lễ chưa thực hiện được nguyên tắc: bệnh viện hoạt động 24 giờ/ngày và 7 ngày/tuần.
Phân loại sự cố y khoa theo mức độ nghiêm trọng đối với người bệnh
|
Nguy cơ xảy ra sự cố |
A |
Các hoạt động chuyên môn, tình huống có nguy cơ |
|
Sự cố đã xảy ra không gây tổn hại nghiêm trọng |
B |
Không ảnh hưởng tới NB |
|
C |
Ảnh hưởng tới người bệnh nhưng không gây tổn hại |
|
|
D |
NB cần được theo dõi và thực hiện các biện pháp can thiệp làm giảm tổn hại tới sức khỏe NB. |
|
|
Sai sót, gây tổn hại cho người bệnh |
E |
Tổn hại tạm thời đến sức khỏe người bệnh và yêu cầu có can thiệp nhẹ. |
|
F |
Tổn hại sức khỏe tạm thời đến người bệnh, yêu cầu nằm viện hoặc kéo dài thời gian nằm viện. |
|
|
G |
Tổn hại vĩnh viễn đến sức khỏe người bệnh. |
|
|
H |
Tiến hành ngay các can thiệp cần thiết để cấp cứu người bệnh. |
|
|
I |
NB tử vong. |
(Nguồn: NCC MERP Index, Medication Errors Council Revises and Expended Index for categorizing Errors, June 12,2001)
Nguyên tắc phòng ngừa sự cố y khoa
Lường trước và dự phòng được sự cố y khoa
Không đơn giản hóa, không làm gộp, không làm tắt quy trình chuyên môn
Kiên trì thực hiện đổi mới
Tôn trọng ý kiến chuyên môn (không phân biệt thứ bậc)
Nhạy cảm với mọi vấn đề trong vận hành BV
Các giải pháp tổng thể
Thực hiện 6 mục tiêu ATNB của JCI – Tổ chức giám định chất lượng bệnh viện của Hoa Kỳ.
Xây dựng các hướng dẫn, quy định và quy trình ATNB
Triển khai hệ thống báo cáo sự cố y khoa bắt buộc và tự nguyện
Triển khai bảo hiểm nghề nghiệp
Cải thiện môi trường làm việc
Tăng cường công tác giám sát, đánh giá, đào tạo và truyền thông về sự cố y khoa không mong muốn
Đổi mới văn hóa an toàn người bệnh
Các giải pháp cụ thể
Thực hiện 6 mục tiêu atnb của jci
Mục tiêu 1. Nhận dạng chính xác danh tính người bệnh
Biện pháp:
Quy định khi nào phải nhận dạng danh tính người bệnh
Trước khi chuyển NB lên khoa phẫu thuật, trước khi tiền mê, trước khi rạch da.
Trước khi thực hiện các thủ thuật xâm lấn: thay băng, cắt chỉ, đặt và rút sonde…
Trước khi dùng thuốc cho người bệnh
Trước khi lấy và ghi các bệnh phẩm xét nghiệm
Trước khi truyền máu, truyền dịch.
Quy định sử dụng thông tin nhận dạng danh tính người bệnh
Theo khuyến cáo của Tổ chức Y tế thế giới cần sử dụng ít nhất hai thông tin nhận dạng tin cậy như (Họ và tên, mã số bệnh án). Ở Việt Nam, tác giả khuyến cáo nên sử dụng ít nhất ba thông tin gồm: Họ và tên, ngày tháng năm sính, mã bệnh án của người bệnh.
Các thông tin nhận dạng danh tính người bệnh phải được ghi thống nhất trong tất cả các giấy tờ chuyên môn (bệnh án, phiếu điều trị, phiếu chăm sóc, phiếu xét nghiệm, nhãn ống bệnh phẩm xét nghiệm, sổ thực hiện thuốc cho người bệnh…) và ghi trên vòng nhận dạng người bệnh.
Đối với các khoa xét nghiệm, X quang: phải xác định và ghi đầy đủ thông tin về danh tính người bệnh bất cứ khi nào lấy mẫu xét nghiệm, chụp chiếu X quang hoặc quản lý thuốc men và các sản phẩm về máu. Việc dán nhãn các ống chứa bệnh phẩm phải có sự hiện diện của người bệnh.
Quy định cách thức thu thập thông tin xác định danh tính người bệnh
Xác định đúng NB bao gồm xác định chính xác cá nhân người bệnh và tất cả những gì liên quan đến NB như hồ sơ bệnh án, đơn thuốc, phiếu xét nghiệm, máu, chế phẩm máu, thuốc, bệnh phẩm xét nghiệm…
Khi xác định NB phải sử dụng câu hỏi mở đối với NB hoặc thân nhân NB, không khẳng định tên người bệnh.
Khi người bệnh/gia đình người bệnh cung cấp với các thông tin cần so sánh với các thông tin ghi trên sổ hoặc phiếu hoặc vòng nhận dạng người bệnh. Trường hợp NB không thể nói được, không tỉnh táo, em bé không thể cung cấp thông tin chính xác cần so sánh với các thông tin trên sổ hoặc phiếu hoặc vòng nhận dạng người bệnh để kiểm tra chính xác thông tin NB.
Trường hợp người bệnh hôn mê, thân nhân người bệnh phải xác định nhân thân cho họ. Nếu người bệnh bất tỉnh được đưa đến bệnh viện bởi công an hoặc dịch vụ cấp cứu và không có một chứng cứ nào về nhân thân, thì phải nhân viên cấp cứu vận chuyển người bệnh và tạm thời sử dụng mã số nhập viện hoặc số thứ tự cấp cứu trong sổ để ghi trên hồ sơ của người bệnh.
Mục tiêu 2. Cải thiện thông tin trong nhóm chăm sóc
Biện pháp:
Không khuyến khích lệnh miệng. Trường hợp cấp cứu phải sử dụng chỉ định miệng thì người chỉ định và người thực hiện cần tuân theo nhứng hướng dẫn sau: (1) Người nhận y lệnh miệng phải viết ra hoặc đọc lại cho người ra y lệnh miệng nghe và xác nhận bằng miệng lệnh đã được hiểu đúng. Yêu cầu này áp dụng cho tất cả mọi y lệnh bằng miệng, không riêng cho y lệnh dùng thuốc; (2) Khi nhận thông báo các kết quả xét nghịêm bất thường, người nhận thông báo phải làm rõ kết quả xét nghiệm bằng cách yêu cầu “đọc lại” kết quả xét nghiệm; (3) Người chỉ định miệng phải xác nhận lại là chỉ định đã được hiểu đúng và ghi ngay chỉ định miệng vào hồ sơ bệnh án.
Chuẩn hoá danh mục các từ viết tắt: (1) Bệnh viện cần phải rà soát danh mục từ viết tắt với sự tham gia của các bác sĩ để áp dụng thống nhất cho tất cả người ra y lệnh; (2) In danh mục từ viết tắt trên giấy và để ở nơi phù hợp để mọi người biết hoặc in danh mục từ viết tắt ở phía dưới các phiếu điều trị và phiếu theo dõi chăm sóc người bệnh.
Xây dựng quy định phối hợp giữa khoa lâm sàng và khoa xét nghiệm: (1) Các kết quả xét nghiệm bất thường quan trọng nhân viên Khoa xét nghiệm phải thông báo kịp thời cho khoa lâm sàng biết; (2) Bệnh viện cần có quy định về thời gian trả kết quả xét nghiệm để phục vụ kịp thời cho việc chẩn đoán và điều trị NB.
Mục tiêu 3. Phòng ngừa sự cố y khoa do thuốc
Các loại sự cố y khoa trong thực hành sử dụng thuốc
Sai người bệnh
Sai thuốc hay sai dịch truyền
Sai liều hoặc sai hàm lượng
Sai dạng thuốc
Sai đường dùng thuốc
Sai tốc độ dùng thuốc
Sai thời gian hay khoảng cách dùng thuốc
Sai sót trong pha chế liều thuốc
Sai kỹ thuật dùng thuốc cho NB
Dùng thuốc cho NB đã có tiền sử dị ứng trước đó.
Các biện pháp phòng ngừa sự cố y khoa trong thực hành sử dụng thuốc
Cung cấp đầy đủ, chính xác thông tin NB
Cung cấp đầy đủ thông tin thuốc cho BS, ĐD
Đảm bảo trao đổi thông tin đầy đủ giữa BS – DS – ĐD
Đảm bảo tên thuốc, nhãn thuốc và dạng đóng gói rõ ràng, đúng quy cách
Bảo quản thuốc dễ thấy, dễ lấy, dễ tìm
Sắp xếp các thuốc nhìn giống nhau, nghe giống nhau ở nơi riêng biệt
Cung cấp các thiết bị hỗ trợ dùng thuốc (máy truyền dịch,..)
Đảm bảo môi trường làm việc cho NVYT (ánh sáng, tiếng ồn, ca kíp)
Đào tạo NVYT về thuốc và sử dụng thuốc
Tư vấn NB về thông tin thuốc và tuân thủ điều trị
Xây dựng quy trình quản lý rủi ro liên quan sử dụng thuốc
Những chú ý đối với điều dưỡng viên
Kiểm tra thuốc (tên, nồng độ/hàm lượng, liều lượng, số lần dùng thuốc/24 giờ, khoảng cách giữa các lần dùng thuốc, thời điểm và đường dùng). Kiểm tra hạn sử dụng và chất lượng của thuốc bằng cảm quan: màu sắc, mùi, sự nguyên vẹn của viên thuốc, ống hoặc lọ thuốc.
Hướng dẫn, giải thích cho NB tuân thủ điều trị: tác dụng và quy trình dùng thuốc. Nếu NB từ chối điều trị theo y lệnh, báo cáo cho BS điều trị.
Khai thác tiền sử dị ứng thuốc
Thực hiện 5 đúng khi dùng thuốc
Công khai thuốc cho NB
Chứng kiến người bệnh dùng thuốc
Bảng 3. Phân loại các nhóm thuốc có nguy cơ cao bị nhầm lẫn khi dùng
|
Nhóm |
Điểm giống và khác |
Ví dụ |
|
Nhìn giống nhau đọc giống nhau |
Cùng NSX, cùng hoạt chất, cùng dạng bào chế, khác hàm lượng, khác quy cách đóng gói. |
DD Glucose 5% DD Glucose 10% |
|
Cùng NSX, cùng hoạt chất, cùng dạng bào chế, khác hàm lượng. |
Crestor 5mg (Rosuvastatin) Crestor 10mg (Rosuvastatin) |
|
|
Cùng NSX, cùng dạng bào chế, khác hoạt chất. |
INSUNOVA – R (Insulin trộn, hỗn hợp) INSUNOVA – 30/70 (Insulin trộn, hỗn hợp) |
|
|
Cùng NSX, cùng hoạt chất, khác dạng bào chế, khác hàm lượng. |
CELLCEPT 250mg (Mycophenolat) CELLCEPT 500mg (Mycophenolat) |
|
|
Nhìn gần giống nhau |
Khác hoạt chất |
Gentamicin 80mg/2ml (Gentamicin) Lidocain 40mg/2ml (Lidocaine) |
|
Cùng NSX, khác hoạt chất |
Panangin 400mg + 452mg (Magnesi aspartat + Kali aspartate) DIAPHYLLIN Venosum 240mg (Aminophylin) |
|
|
Cùng hoạt chất, khác hàm lượng |
Augmentin 250/31.25 (Amoxicilin + acid clavulanic) Augdibil 500/62.5 (Amoxicilin + acid clavulanic) |
|
Có tên giống nhau nhưng nhiều hàm lượng hoặc khác dạng bào chế |
Khác hàm lượng, dạng bào chế |
Morphin 10mg/ml (Morphin) Morphin 30mg (Morphin) |
|
|
|
Voltaren Ống tiêm 75mg/3ml (Diclofenac) Voltaren Viên nén 75mg (Diclofenac) |
|
Đọc gần giống nhau |
Cùng hoạt chất, khác liều lượng |
Fentanyl 0,5mg- Rotexmedica Fenilham-HAMELN 50MCG/ML |
|
Khác hoạt chất |
Partamol (Paracetamol) Paratramol (Paracetamol + Tramadol) |
|
|
Cùng NSX, khác hoạt chất |
Nolvadex (Tamoxifen citrate) Zoladex (Goserelin) |
|
|
Cùng hoạt chất, khác NSX |
Sevorane (Sevoflurane) Sevoflurane (Sevoflurane) |
|
|
Cùng hoạt chất, khác hàm lượng |
Cisplatin Bidiphar 10mg/20ml (Cisplatin) DBL Cisplatin Injection 50mg/50ml (Cisplatin) |
(Nguồn: LASA picture 2017)
Mục tiêu 4. Phòng ngừa sự cố y khoa do phẫu thuật/thủ thuật
Giải pháp:
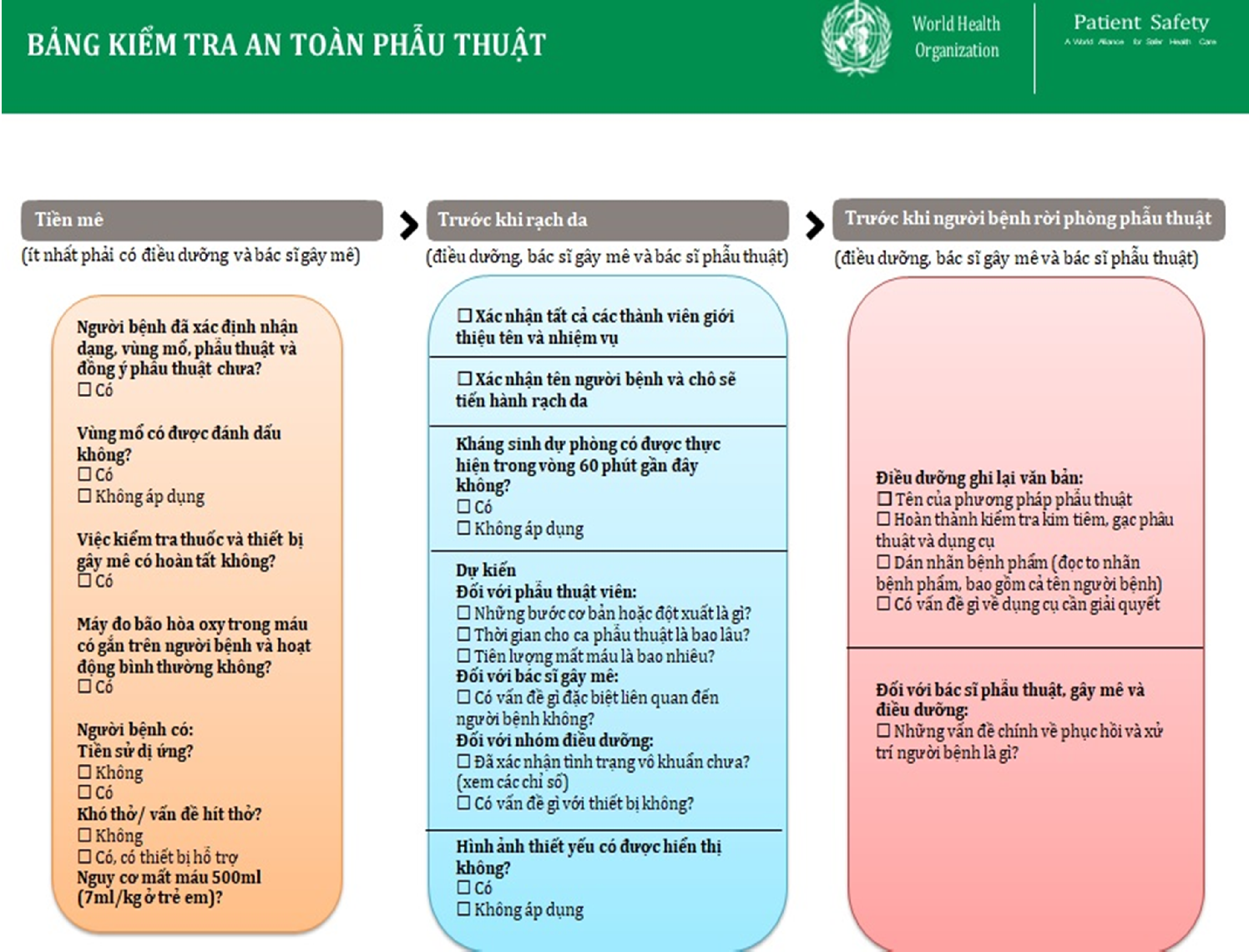
Thực hiện Bảng kiểm an toàn phẫu thuật
BẢNG KIỂM AN TOÀN PHẪU THUẬT CỦA WHO NĂM 2009 (BẢN TIẾNG VIỆT)
(Nguồn: Bộ Y tế (2014). Tài liệu an toàn người bệnh)
Thực hiện 10 mục tiêu An Toàn Phẫu Thuật
Thủ thuật do WHO khuyến cáo
Phẫu thuật đúng bệnh nhân, đúng vùng mổ
Khi làm giảm đau, xử dụng các phương pháp phù hợp tránh gây tổn hại cho bệnh nhân.
Đánh giá và chuẩn bị đối phó hiệu quả với nguy cơ tắc đường thở và chức năng hô hấp – Đánh giá và chuẩn bị tốt để xử lý nguy cơ mất máu.
Tránh sử dụng đồ hay thuốc gây dị ứng ở những bệnh nhân biết có nguy cơ dị ứng.
Áp dụng tối đa các phương pháp giảm thiểu nguy cơ nhiễm trùng ngoại khoa.
Tránh để quên dụng cụ mổ hay bông gạc trong vùng mổ
Kiểm tra đối chiếu kỹ bệnh phẩm phẫu thuật
Thông báo kết quả và trao đổi thông tin đến người tổ chức thực hiện an toàn phẫu thuật.
Các Bệnh viện và hệ thống Y tế thành lập bộ phận có nhiệm vụ thường xuyên theo dõi số lượng và kết quả phẫu thuật.
Mục tiêu 5. Phòng ngừa sự cố y khoa do nhiễm khuẩn bệnh viện
Giải pháp:
Tuân thủ thực hiện các thực hành Phòng ngừa chuẩn
Vệ sinh tay
Sử dụng phương tiện phòng hộ cá nhân
Vệ sinh hô hấp và vệ sinh khi ho
Sắp xếp người bệnh
Tiêm an toàn và phòng ngừa tổn thương do vật sắc nhọn
Vệ sinh môi trường
Xử lý dụng cụ
Xử lý đồ vải
Xử lý chất thải
Thực hiện các thực hành Phòng ngừa bổ sung
Phòng ngừa qua đường giọt bắn
Phòng ngừa qua đường không khí
Mục tiêu 6. Phòng ngừa sự cố y khoa do người bệnh té ngã
Giải pháp:
Kê giường thấp
Giường có thành chắn
Sàn không trơn trượt Phòng bệnh đủ ánh sáng
Nhà tắm, vệ sinh có tay nắm
Nhận định nguy cơ ngã
Đeo vòng cảnh báo “FALL RISK”
Dán cảnh báo NB nguy cơ ngã (HSBA, phòng và GB)
Thông tin NB nguy cơ ngã cao khi bàn giao ca
Sắp xếp đồ đạc buồng bệnh trong tầm với
Lắp đặt chuông báo động tại giường
Hạn chế mở cửa sổ khi có nguy cơ
Bổ sung phần ngăn ngừa té ngã vào chương trình huấn luyện bệnh nhân và gia đình họ.
Thiết lập hệ thống báo cáo sự cố y khoa
Mục đích
Xây dựng cơ sở dữ liệu về sự cố y khoa
Học tập từ các sự cố y khoa đã xảy ra
Đưa ra các giải pháp can thiệp nhằm giảm thiểu sự cố y khoa
Quy định chung
Báo cáo sự cố y khoa được áp dụng tại tất cả các khoa lâm sàng, cận lâm sàng, các bộ phận chuyên môn.
Tất cả các viên chức y tế liên quan tới sự cố y khoa nghiêm trọng phải báo cáo bắt buộc theo mẫu quy định chung của bệnh viện (Phụ lục 1. Danh mục sự cố y khoa nghiêm trọng và Phụ lục 2. Mẫu phiếu báo cáo bắt buộc sự cố y khoa).
Tất cả nhân viên y tế trực tiếp liên quan hoặc chứng kiến sự cố y khoa suýt xảy ra hoặc đã xảy ra nhưng chưa gây tổn hại cho người bệnh khuyến khích tự nguyện báo cáo (Phụ lục 3. Mẫu phiếu báo cáo tự nguyện sự cố y khoa).
Thông tin thu thập từ hệ thống báo cáo sự cố y khoa chỉ sử dụng vào việc học tập rút kinh nghiệm, không sử dụng những thông tin này vào việc xem xét kỷ luật đối với người báo cáo và các nhân viên liên quan.
Các thông tin ghi trong mẫu Phiếu báo cáo phải bảo đảm tính trung thực, khách quan, kịp thời.
Nguyên tắc thiết lập hệ thống báo cáo sự cố
Khuyến khích mọi NVYT tự nguyện báo cáo sự cố y khoa nhằm nhận diện các loại sự cố y khoa, phân tích tìm nguyên nhân, đưa ra các khuyến cáo phòng ngừa, tránh lặp lại.
Hệ thống báo cáo sự cố y khoa phải được quản lý bảo mật và không nhằm mục đích xử phạt.
Báo cáo sự cố y khoa là trách nhiệm của toàn bộ nhân viên y tế làm việc trong cơ sở khám chữa bệnh.
Người báo cáo tự nguyện sự cố y khoa được ghi nhận và được đảm bảo an toàn
Cải thiện môi trường làm việc của cán bộ y tế
Môi trường y tế trong đó các bác sĩ, điều dưỡng cung cấp dịch vụ đang phải đối mặt với nhiều yếu tố rủi ro liên quan tới hệ thống như: (1) Người bệnh quá tải; (2) Nhân lực thiếu dẫn đến thời gian khám và tiếp xúc với người bệnh ngắn; (3) Thiếu phương tiện để chăm sóc đáp ứng nhu cầu người bệnh; (4) Áp lực tâm lý do pháp lý bảo vệ người hành nghề còn bất cập.
Đội ngũ điều dưỡng, hộ sinh có vai trò đặc biệt quan trọng trong việc giảm thiểu sự cố y khoa bởi các lý do sau: (1) Dịch vụ do điều dưỡng, hộ sinh cung cấp được WHO đánh giá là một trong những trụ cột của hệ thống cung cấp dịch vụ y tế (số lượng đông nhất, tiếp xúc với người bệnh nhiều nhất và số lượng dịch vụ cung cấp nhiều nhất); (2) Hầu hết các chỉ định của bác sĩ điều trị đều thông qua người điều dưỡng để thực hiện trên người bệnh; (3) Công việc chuyên môn của điều dưỡng luôn diễn ra trước và sau công tác điều trị và bảo đảm cho công tác điều trị an toàn.
Triển khai bảo hiểm nghề nghiệp theo luật khám bệnh, chữa bệnh
Những trải nghiệm đối với các cá nhân người hành nghề và của các cơ sở cung cấp dịch vụ y tế trong thời gian qua rất phức tạp cần có sự quan tâm vào cuộc của toàn bộ hệ thống và định hướng dư luận của cơ quan báo chí để phòng ngừa những hậu quả xấu mang tính xã hội có thể xảy ra.
Để giảm áp lực trực tiếp cho người hành nghề và của cơ sở cung cấp dịch vụ y tế cần sớm triển khai hệ thống bảo hiểm nghề nghiệp. Hệ thống bảo hiểm nghề nghiệp sẽ mang lại niềm tin cho người bệnh và giảm áp lực cho CBYT trong việc trực tiếp đương đầu với người bệnh và gia đình người bệnh. Khi không may có sự cố xảy ra cơ quan bảo hiểm nghề nghiệp sẽ thay mặt người hành nghề và cơ sở y tế trực tiếp làm việc với người bệnh và gia đình người bệnh.
Xây dựng văn hóa an toàn người bệnh
Nhận thức và quan điểm của người quản lý về văn hóa an toàn người bệnh quyết định kết quả triển khai chương trình an toàn người bệnh. Trước hết, người quản lý cần quan tâm khắc phục lỗi hệ thống. Trong thực tế vấn đề sự cố y khoa hiện nay đã trở thành vấn đề y tế công cộng, không thể thành công nếu chỉ trông chờ vào sự khắc phục của các cá nhân người hành nghề mà toàn bộ hệ thống y tế, tất cả các nghề trong lĩnh vực y tế cần vào cuộc. Duy trì việc tiếp cận nhằm vào việc quy chụp trách nhiệm cho cá nhân sẽ dẫn đến văn hóa giấu diếm sự thật và đã được chứng minh ít hiệu quả trong việc mang lại những kết quả dài hạn.
Chủ động đánh giá rủi ro, rà soát lại các thông tin từ các báo cáo chính thức cũng như không chính thức, qua đó sẽ chủ động thực hiện các can thiệp.
Thực hiện những đổi mới về văn hóa kiểm tra đánh giá: Cơ sở y tế chủ động áp dụng và tự nội kiểm theo các bộ Tiêu chuẩn chất lượng, loại bỏ lối tư duy đối phó, chạy theo thành tích. Khuyến khích việc ra đời và vận hành các cơ quan đánh giá ngoại kiểm độc lập theo quy định của luật Khám bệnh, chữa bệnh.
Tài liệu tham khảo
Bộ Y tế. Thông tư Số 19 /2013/TT-BYT Hướng dẫn thực hiện quản lý chất lượng dịch vụ khám bệnh, chữa bệnh tại bệnh viện.
Cục Khám bệnh, chữa bệnh, Bộ Y tế (2014). Tài liệu đào tạo liên tục An toàn người bệnh.
Nguyễn Thanh Hà (2005), “Giám sát nhiễm khuẩn bệnh viện tại 6 tỉnh phía Nam”.
Nguyễn Việt Hùng (2005). “Tình hình nhiễm khuẩn bệnh viện tại các bệnh viện khu vực phía Bắc”.
Trần Hữu Luyện. “Nhiễm khuẩn bệnh viện trên NB có phẫu thuật”.
Phạm Đức Mục và cộng sự (2005). “Nhiễm khuẩn bệnh viện tại các bệnh viện trực thuộc Bộ Y tế năm 2005”.
Lê Anh Thư. “Nhiễm khuẩn bệnh viện trên các bệnh nhân có thở máy”.
Pamela H. Mitchell. Defining Patient Safety and Quality Care.
Results of Harvard Medical Practice Study II. New England Journal of Medicine, 1991,323:377.384.
Wilson, R.M., Runciman W.B., Gibberd R.w., Newby,L., & Hamilton, J.D. (1995). The quality in Austrailia health care Study. The medical Journal of Australia,163 (9), 458-471.
Vincent, C., Neale, G., & Woloshynowych,M. (2001). An adverse events in British hyospitals: Preliminary retrospective record review. British Medical Journal, 322 (7285), 517-519.
Baker, G.R., Norton P.G., Flintoft, W., Blais, R., Cox,J., et al. (2004). The Canadian adverse event study: The incident of adverse events among hospital patient in Canada, CMA,170 (11), 1678-1686.
Mette Lundgaard, Louise Raboel, Elizabeth Broegger Jensen. Danish Society for patient Safety. The Danish patient experience: the Act on patient safety in the Danish health care system.
M Zegers, M C de Bruijne, C Wagner. Adverse events and potentially preventable deaths in Dutch hospitals. Results of retrospective patient record review study.
Davis P, Lay-Yee R, Briant R, Ali W, Scott A, Schug S. Adverse events in New Zealand public hospitals II: preventability and clinical context.
Daniel R. Levinson. Advrese events in hospitals: National incident among medical beneficiaries. Office of Investigator General.
Trends in adverse events events over time: why are we not improving Adverse health events in Minnesota. Ninth Annual Report/January 2013.
WHO Multi-professional Patient Safety Curriculum Guide (2011) https://www.who.int/ patientsafety/education/mp_curriculum_guide/en/; and http://origin.wpro.who.int/health_ services/documents /wpro_patient_ safety_curriculum_guide/en.
Thông tư số 43/2018/TT-BYT ngày 26 tháng 12 năm 2018 về Hướng dẫn phòng ngừa sự cố y khoa trong các cơ sở khám bệnh, chữa bệnh