Người dịch: BS Nguyễn Thị Liên Phương
Hiệu chỉnh: BS Hà Tố Nguyên
giới thiệu
Tỷ lệ song thai đã có một sự gia tăng đáng kể trong giai đoạn 1980 đến 2009 (1,2). Ở Mỹ, song thai chiếm tỷ lệ 33.2/1,000 trường hợp sinh và không thay đổi từ 2009 đến 2010 (3). Tỷ lệ song thai sinh đã tăng lên 76% trong khoảng thời gian từ 1980 đến 2009–2011, nguyên nhân chủ yếu là do gia tăng tuổi mẹ và việc ứng dụng rộng rãi các kỹ thuật hỗ trợ sinh sản, tuy nhiên tốc độ gia tăng đã chậm lại trong những năm gần đây (3).
Nhìn chung, trẻ song thai thường có nguy cơ sinh non và nhẹ cân hơn so với trẻ đơn thai, và khả năng sống sót đến 1 tuổi cũng thấp hơn (4). Năm 2011, có khoảng 11% trường hợp song thai sinh non (
Thai kỳ song thai và đa thai làm gia tăng nguy cơ các biến chứng của mẹ và thai nhi/trẻ. Bảng 7.1 liệt kê các biến chứng này.
| BẢNG 7.1: Các biến chứng của mẹ và thai/trẻ ở thai kỳ Song Thai |
|
Mẹ Sinh non Vỡ ối sớm Tiền sản giật Bất thường nhau Viêm thận–bể thận Băng huyết sau sinh Thai/Trẻ Chậm phát triển Dị tật bẩm sinh Nhập hồi sức sơ sinh Bại não Chết chu sinh |
Siêu âm là một công cụ hữu ích cho chẩn đoán và quản lý thai kỳ song thai. Thực vậy, siêu âm thực sự đã tạo ra một cuộc cách mạng trong việc chăm sóc song thai từ chẩn đoán ban đầu cho đến lúc sinh. Ở chương này, chúng tôi chỉ đề cập đến các lợi ích của siêu âm trong song thai, không đề cập đến quản lý thai kỳ đa thai và các dị tật bẩm sinh khác vì đã được giới thiệu trong chương 5. Bảng 7.2 liệt kê các lợi ích này.
| BẢNG 7.2: Lợi Ích của Siêu Âm trong Song Thai |
|
Chẩn đoán song thai Xác định số bánh nhau Khảo sát hình thái thai Đánh giá thai chậm phát triển và bất tương xứng Theo dõi thai Đánh giá các biến chứng (Hội chứng truyền máu trong song thai và dây rốn thắt nút) Quyết định ngã sinh Hướng dẫn can thiệp thai |
Bệnh nguyên và sự phân chia bánh nhau
Song thai được xếp thành hai nhóm chính: đồng hợp tử (monozygotic) và dị hợp tử (dizigotic), dựa vào số noãn được thụ tinh.
Song thai dị hợp tử được tạo thành từ hai noãn và hai tinh trùng riêng biệt, chúng khác biệt nhau về mặt di truyền nhưng cùng nằm trong một buồng tử cung. Song thai dị hợp tử (còn gọi là song thai anh em) luôn có hai nhau / hai ối, mỗi thai có riêng một bánh nhau và một màng ối. Một số yếu tố ảnh hưởng đến tỷ lệ song thai này bao gồm tuổi mẹ, chủng tộc, mang thai nhiều lần, địa lý, hỗ trợ sinh sản (5). Tỷ lệ song thai dị hợp tử thay đổi nhiều theo từng khu vực trên thế giới với tỷ lệ cao nhất được ghi nhận ở Nigeria và thấp nhất ở Nhật Bản (6).
Song thai đồng hợp tử (được gọi là song thai giống nhau) xuất hiện khi một noãn được thụ tinh với một tinh trùng và phân chia thành hai phôi. Do đó, chúng có bộ gen giống nhau. Không giống song thai dị hợp tử, tỷ lệ song thai đồng hợp tử không thay đổi trên toàn thế giới là 1/250 (7) trừ những thai kỳ có hỗ trợ sinh sản. Song thai đồng hợp tử liên quan đến tỷ lệ bệnh tật và tử vong chu sinh cao hơn so với song thai dị hợp tử. Song thai đồng hợp tử có nhiều dạng phân chia bánh nhau tùy thuộc vào thời điểm phân chia hợp tử. Bảng 7.3 trình bày đặc điểm này.
| BẢNG 7.3 : Phân chia nhau trong Song thai một trứng và Thời điểm phân chia phôi | ||
| Thời điểm phân chia | Phân chia nhau | Tần suất |
| 0-3 ngày | hai nhau/hai ối | ~ 25% |
| 4-8 ngày | một nhau/hai ối | ~ 75% |
| 9-12 ngày | một nhau/một ối | ~ 1% |
| 13-15 ngày | Dính | Hiếm |
Xác định bánh nhau trong song thai bằng siêu âm
Siêu âm có thể xác định các dạng phân chia bánh nhau trong song thai với độ chính xác cao, đặc biệt trong ba tháng đầu thai kỳ (xem Chương 4). Khi thấy hai túi thai riêng biệt trong tử cung ở tuần thứ 5 thì có thể chẩn đoán chính xác hai nhau/hai ối (Hình 7.1). Nếu hai túi thai sát vào nhau, thì cần đánh giá thêm các yếu tố khác để xác định số lượng bánh nhau. Thông thường, số túi noãn hoàng sẽ tương ứng với số túi ối, nhưng cũng có ngoại lệ, như trong trường hợp song thai một ối có thể có một túi noãn hoàng hoặc hai túi noãn hoàng hoặc túi noãn hoàng phân chia không hoàn toàn. Đặc điểm màng ngăn cách giữa hai thai là cách xác định chính xác nhất hai bánh nhau / hai túi ối, nếu có hình nêm dày ở nơi sát nhập màng ối và màng đệm của mỗi thai, tạo thành dấu hiệu Lambda, Delta hoặc twin-peak (Hình 7.2). Ở song thai một nhau chỉ có màng ối tiếp xúc với thành tử cung, không có màng đệm, tạo thành hình chữ T (Hình 7.3). Siêu âm ba tháng đầu thai kỳ để xác định số bánh nhau trong song thai có độ chính xác tới 100% (8), và giảm dần theo tuổi thai. Do đó, siêu âm ba tháng đầu rất cần thiết và quan trọng trong việc xác định số bánh nhau và theo dõi song thai.
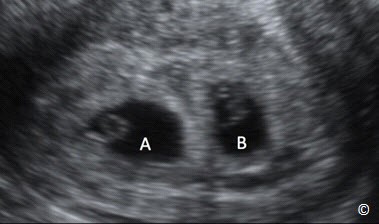
Hình 7.1: Mặt cắt dọc tử cung lúc thai 5 tuần với hai túi màng đệm riêng biệt. Phần ngăn cách giữa hai túi thai dày lên cho thấy đây là song thai hai nhau.
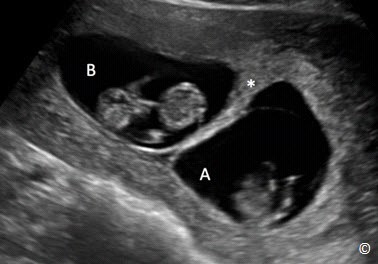
Hình 7.2: Song thai hai nhau – hai ối (A và B). Màng ngăn cách giữa hai thai dày có dấu hiệu Lambda tại nơi sát nhập (dấu sao).
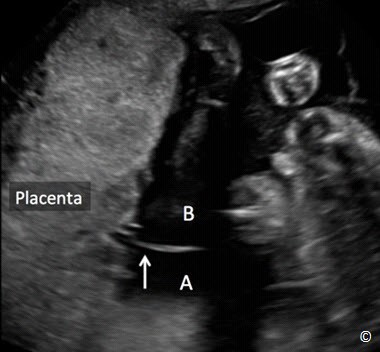
Hình 7.3: Song thai một nhau – hai ối (A và B). Màng ngăn cách mỏng hình chữ T tại nơi sát nhập (mũi tên).
Ở ba tháng giữa và ba tháng cuối thai kỳ, độ chính xác để xác định số bánh nhau và số túi ối là khoảng 90% (9) và cần làm theo các bước sau:
Xác định giới tính thai, nếu không cùng giới tính, thì đây là song thai hai nhau.
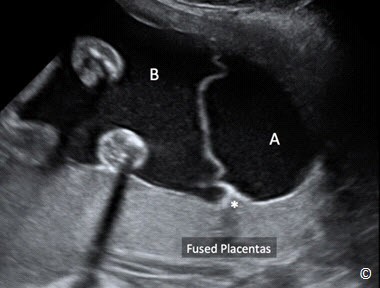
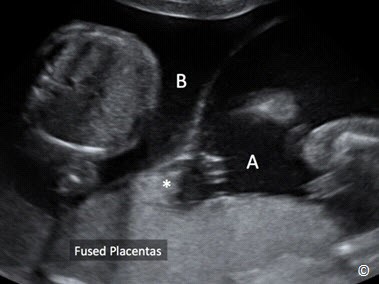
Nếu hai thai cùng giới tính, thì đánh giá vị trí và số bánh nhau. Nếu hai bánh nhau nằm riêng biệt thì là song thai hai nhau. Còn nếu chỉ thấy một bánh nhau thì cần phải xem xét kỹ hơn (Hình 7.4).
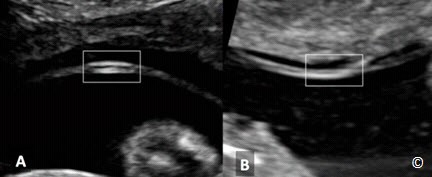
Đánh giá độ dày của màng ngăn cách; trong song thai hai nhau/hai ối, màng ngăn cách có 4 lớp (2 lớp màng ối và 2 lớp màng đệm) và do đó nó dày hơn so với màng ngăn cách trong song thai một nhau, khi chỉ có 2 lớp màng ối. Một vài tác giả ghi nhận rằng độ dày màng ngăn cách Hình 7.5 A và B). Tuy nhiên phương pháp này khó thực hiện.
Một phương pháp khác là đếm số lớp của màng ngăn cách sau khi phóng đại. Như đã đề cập ở trên, màng ngăn cách của song thai hai nhau sẽ có 4 lớp trong khi song thai một nhau chỉ có 2 lớp (Hình 7.6 A và B). Mặc dù phương pháp này được ghi nhận có độ chính xác cao, nhưng nó đòi hỏi sự thành thạo và hình ảnh phải chuẩn, không dễ thực hiện được.
Phương pháp đáng tin cậy và chính xác nhất ở ba tháng giữa và ba tháng cuối thai kỳ có thể là dấu hiệu Lambda, Delta hoặc twin-peak. Dấu hiệu này (Hình 7.7) có độ chính xác 100% (10).
Hình 7.4: Song thai hai nhau/hai ối (A và B) ở ba tháng giữa. Màng ngăn cách dày với dấu hiệu twinpeak (dấu sao) và hình ảnh hai bánh nhau sát nhập.
Hình 7.5: Độ dày màng ngăn cách xác định số nhau trong song thai. Màng dày > 2 mm trong song thai hai nhau (A) và màng
Hình 7.6: Số lớp màng ngăn cách xác định số nhau trong song thai. 4 lớp trong song thai hai nhau (A) và 2 lớp trong song thai một nhau (B).
Hình 7.7: Song thai hai nhau/hai ối (A và B) ở ba tháng cuối. Màng ngăn cách dày với dấu hiệu twin-peak (dấu sao), và hình ảnh hai bánh nhau sát nhập.
Siêu âm theo dõi song thai
Các trường hợp song thai cần được theo dõi kỹ trước sinh nhằm phát hiện kịp thời những biến chứng như phát triển bất cân xứng (discordant growth), hội chứng truyền máu trong song thai (twin-twin transfusion syndrome – TTTS), chậm tăng trưởng trong tử cung có chọn lọc (selective intrauterine fetal growth restriction – sIURG), đảo ngược động mạch thai đôi (twin-reversed arterial perfusion – TRAP) và một thai chết lưu. Vì song thai một nhau có nhiều nguy cơ liên quan đến các biến chứng trên nên chúng ta cần theo dõi kỹ và thường xuyên hơn. Siêu âm mỗi 4 tuần là thích hợp để phát hiện sự phát triển bất thường trong song thai hai nhau. Ở song thai một nhau, siêu âm cần thực hiện mỗi 2 tuần, bắt đầu sớm lúc 16 tuần và kéo dài cho đến khi sinh (11, 12). Những trường hợp sau cần phải khảo sát thêm bằng siêu âm Doppler: thai chậm tăng trưởng, phát triển bất cân xứng hoặc hội chứng truyền máu trong song thai. Siêu âm Doppler cũng có thể được dùng để đánh giá các trường hợp thai thiếu máu trong song thai. Bảng 7.4 và 7.5 nêu chỉ định, thời gian và loại siêu âm trong song thai hai nhau và một nhau (11).
| BẢNG 7.4: Siêu âm Song thai hai nhau; Khuyến cáo của Viện Siêu Âm Y khoa Hoa Kỳ (11) | |
| Thời gian | Chỉ định |
| Ba tháng đầu (7-13 tuần) |
Tuổi thai Chẩn đoán song thai Xác định số bánh nhau |
| Ba tháng giữa (18-20 tuần) |
Khảo sát hình thái Đánh giá nhau |
| Theo dõi (bắt đầu lúc 24 tuần) |
Mỗi 4 tuần nếu không biến chứng Thường xuyên hơn nếu có biến chứng |
| BẢNG 7.5: Siêu âm Song thai một nhau; Khuyến cáo của Viện Siêu Âm Y khoa Hoa Kỳ (11) | |
| Thời gian | Chỉ định |
| Ba tháng đầu (7-13 tuần) |
Tuổi thai Chẩn đoán song thai Xác định số bánh nhau |
| Theo dõi (bắt đầu lúc 16 tuần) |
Mỗi 2 tuần nếu không biến chứng Thường xuyên hơn nếu có Truyền máu trong song thai và song thai một ối |
| Ba tháng giữa (18-20 tuần) |
Khảo sát hình thái Đánh giá nhau |
Song thai bất cân xứng
Song thai bất cân xứng là khi có sự chênh lệch về cân nặng giữa hai thai với thai lớn là tiêu chuẩn. Công thức tính như sau: (cân nặng ước lượng của thai lớn – cân nặng ước lượng của thai nhỏ)/ cân nặng ước lượng của thai lớn x 100. Khi cân nặng giữa hai thai chênh lệch nhau ≥ 1520% thì được gọi là bất cân xứng (13). Đây không phải là trường hợp hiếm vì trong 20% thai bất cân xứng thì song thai chiếm 16% (14). Song thai phát triển bất cân xứng thường liên quan đến nhiều vấn đề như tăng khả năng dị tật, chậm tăng trưởng trong tử cung, sinh non, nhiễm trùng một thai, cần hồi sức sơ sinh, thai chết lưu hoặc tử vong 1 tuần sau sinh (13). Siêu âm liên tục là điều cần thiết trong song thai để nâng cao chẩn đoán song thai bất cân xứng và tìm các yếu tố nguy cơ. Một khi chẩn đoán được song thai bất cân xứng, chúng ta cần theo dõi thai chặt chẽ vì liên quan đến tỷ lệ bệnh tật và tử vong cao.
Hội chứng truyền máu trong song thai
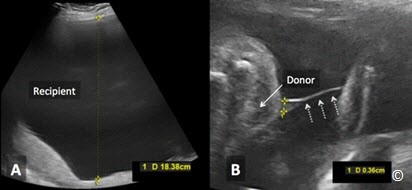
Hội chứng truyền máu trong song thai (HCTMTST), gây biến chứng trong 10-20 % các trường hợp song thai một bánh nhau, xảy ra khi có sự thông nối mạch máu trong bánh nhau, máu từ thai cho sẽ truyền qua thai nhận. Do đó, thai nhận vì nhận quá nhiều trở nên dư thừa, kích thước lớn hơn, đa ối vì thai tiểu nhiều (Hình 7.8 A). Trong khi đó thai cho sẽ bị thiếu máu, kích thước nhỏ hơn, có dấu hiệu stuck twin (màng ối dính sát vào thai nhi) do thiểu ối (Hình 7.8 B), cử động bị hạn chế (Hình 7.9 A và B). HCTMTST thường được chẩn đoán ở ba tháng giữa thai kỳ và tiến triển rất nhanh dẫn đến vỡ ối sớm và sinh non.
Hình 7.8: Hội chứng truyền máu trong song thai một nhau. Hiện diện đa ối của thai nhận (A) và thiểu ối của thai cho (B). Màng ối bọc sát vào thai cho (mũi tên hình B).
Hình 7.9: Thai cho trong song thai một nhau có HCTMTST. Màng ối (mũi tên) bọc quanh bụng (A) và phần chi (B) của thai cho. Hiện tượng này là do thai nhi bị dính sát vào buồng tử cung, thường thấy trong HCTMTST.
Siêu âm rất cần thiết cho chẩn đoán và theo dõi HCTMTST. Tiêu chuẩn chẩn đoán HCTMTST bằng siêu âm bao gồm: song thai một bánh nhau, một túi thai đa ối (khoang ối lớn nhất ≥ 8 cm) và một túi thai thiểu ối (khoang ối lớn nhất
HCTMTST được phân loại theo Quintero (15) và được trình bày ở Bảng 7.6.
Nhìn chung, việc điều trị HCTMTST tùy thuộc vào phân độ. Nếu từ độ 2 trở lên thì phương pháp điều trị tốt nhất là laser, dùng để đốt mạch máu thông nối ở bề mặt bánh nhau. Đối với độ 1, phương pháp điều trị vẫn còn tranh cãi giữa hai lựa chọn: chọc dẫn lưu ối định kỳ ở thai đa ối hoặc biện pháp laser. Ở những cơ sở y tế không đủ nguồn lực để trang bị hệ thống laser thì điều trị chọc dẫn lưu ối được cho là khả thi.
| BẢNG 7.6 | Hệ thống phân loại Hội chứng truyền máu trong song thai theo Quintero; từ Tài liệu tham khảo 15. | ||||
| Giai đoạn | Đa ối / Thiểu ối | Không thấy bàng quang ở thai cho | Siêu âm Doppler bất thường | Phù thai | 1 thai chết |
| I | + | – | – | – | – |
| II | + | + | – | – | – |
| III | + | + | + | – | – |
| IV | + | + | + | + | – |
| V | + | + | + | + | + |
Song thai một nhau – một ối
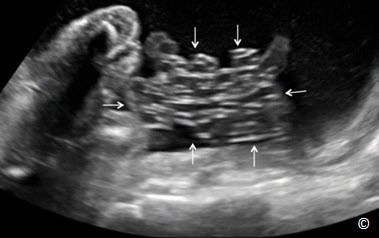
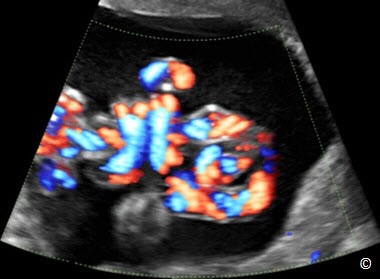
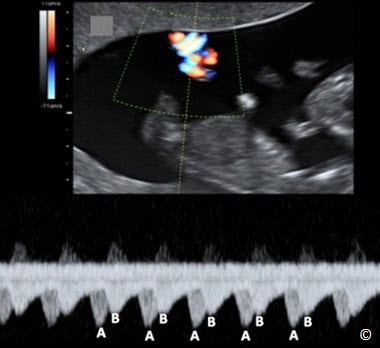
Song thai một bánh nhau/một buồng ối (song thai một ối) chiếm tỷ lệ 1% trong tổng số song thai một bánh nhau, chẩn đoán khi không có màng ngăn cách giữa hai thai. Cần phải thực hiện siêu âm nhiều lần để đưa ra chẩn đoán chính xác và loại trừ dấu hiệu stuck twin (màng ối dính sát vào thai nhi). Hơn nữa, dây rốn trong những trường hợp song thai một buồng ối có khuynh hướng cắm gần nhau trên bề mặt bánh nhau. Điều này dẫn đến một trong những nguy cơ của song thai một ối là dây rốn thắt nút, điều này có thể được chẩn đoán bằng siêu âm 2D, Doppler màu và Doppler xung. Theo kinh nghiệm của chúng tôi, dây rốn thắt nút là một dấu hiệu thường gặp trong song thai một ối.
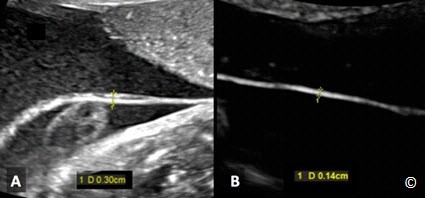
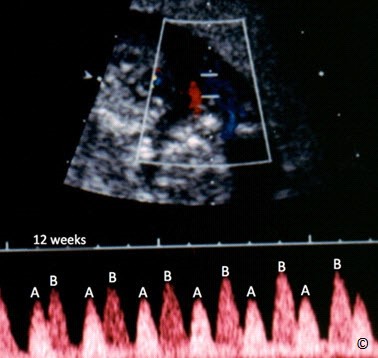
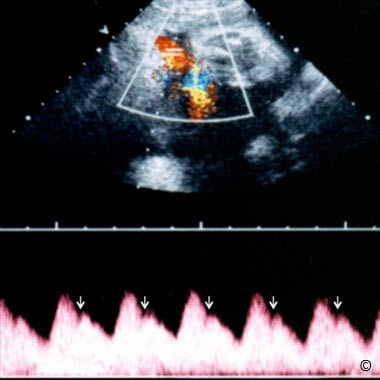
Ở siêu âm 2D, hình ảnh dây rốn thắt nút xuất hiện giống như một chùm dây rốn giữa hai thai (Hình 7.10). Siêu âm Doppler màu sẽ thể hiện rõ điểm thắt nút của dây rốn (Hình 7.11) và Doppler xung có thể chẩn đoán xác định bởi xuất hiện hai dạng sóng Doppler riêng biệt, tần số tim thai khác nhau (thai A và thai B) nhưng có cùng một phổ Doppler (Hình 7.12). Để ghi nhận được các sóng này, cần mở rộng cửa sổ Doppler ở vùng nghi ngờ có dây rốn thắt nút (Hình 7.12). Dây rốn thắt nút có thể được phát hiện ở ba tháng đầu trong song thai một ối và được xác định bằng Doppler xung (Hình 7.13). Nhiều tác giả khuyến cáo những trường hợp song thai một ối nên chấm dứt thai kỳ lúc 34 – 35 tuần khi được chẩn đoán dây rốn thắt nút và theo dõi thai mỗi ngày bằng Non-stress test, hoặc nhiều lần trong một tuần. Một số tác giả tìm ra mối tương quan giữa sóng dạng Notch của động mạch rốn trên Doppler xung với sự chèn ép dây rốn (Hình 7.14): đặc điểm hữu ích để theo dõi dây rốn thắt nút (16).
Hình 7.10: Song thai một nhau – một ối với dây rốn thắt nút được thấy ở B-mode. Hiện diện 1 chùm dây rốn (mũi tên) giữa hai thai.
Hình 7.11: Song thai một nhau – một ối với dây rốn thắt nút được thấy ở Doppler màu (giống thai ở hình 7.10). Hiện diện một chùm dây rốn giữa hai thai nhi.
Hình 7.12: Song thai một nhau – một ối với dây rốn thắt nút thấy ở Doppler xung và màu. Hiện diện hai sóng riêng biệt (A và B) với cùng một phổ Doppler.
Hình 7.13: Song thai một nhau – một ối với dây rốn thắt nút thấy ở Doppler xung và màu lúc thai 12 tuần. Hiện diện 2 sóng riêng biệt (A và B) với cùng 1 phổ Doppler.
Hình 7.14: Song thai một nhau – một ối với dây rốn thắt nút. Xuất hiện sóng dạng Notch trên Doppler động mạch rốn (mũi tên), cho thấy có sự chèn ép dây rốn.
Song thai dính
Song thai dính là một biến chứng rất hiếm của song thai một bánh nhau, do sự phân chia hợp tử không hoàn toàn xảy ra vào ngày thứ 13 và 15 của quá trình thụ thai. Tỷ lệ khoảng 1/50,000 ca sinh (17). Cấu trúc giải phẫu bị dính phần nào thì gọi là song thai dính theo vị trí đó. Ngoài ra, có nhiều dạng phức hợp khi chúng dính nhiều vị trí, cấu trúc giải phẫu, là sự kết hợp của các thể. Bảng 7.7 liệt kê 5 dạng song thai dính và tần suất của chúng.
| BẢNG 7.7: Các dạng và Tần suất của Song thai dính | |
| Type | Tần suất |
| Dính sọ (Craniopagus) | 1-2 % |
| Dính ngực (Thoracopagus) | 75 % |
| Dính bụng (Omphalopagus) | Hiếm |
| Dính vùng mông (Pygopagus) | 20 % |
| Dính vùng chậu (Ischiopagus) | 5 % |
Song thai dính có thể được chẩn đoán ở ba tháng đầu bằng siêu âm 2D và siêu âm Doppler màu (Hình 4.23, Hình 7.15 và 7.16). Tiên lượng phụ thuộc vào mức độ, vị trí và phần cơ quan bị dính. Đối với những ca song thai này, chúng ta cần tư vấn tiền sản kỹ cho thai phụ.
Hình 7.15: Song thai dính trên siêu âm 2D lúc thai 9 tuần. Hai thai dính nhau ở vùng chậu (dấu sao).
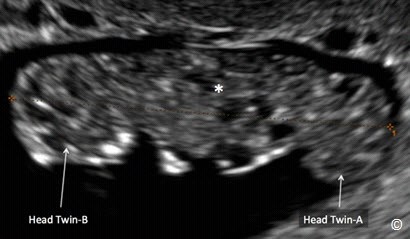
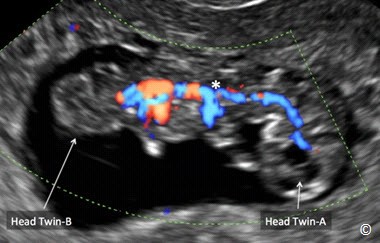
Hình 7.16: Song thai dính lúc 9 tuần (giống thai ở hình 7.15) với siêu âm Doppler màu cho thấy mạch máu liên thông giữa hai phôi thai (dấu sao). Siêu âm Doppler màu có thể dùng để chẩn đoán song thai dính và phân biệt với hai thai không dính nằm gần nhau trong cùng một khoang ối. Phần đầu của hai thai được ghi như trong hình.
Đảo ngược động mạch thai đôi
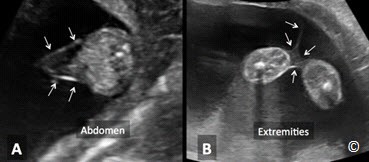
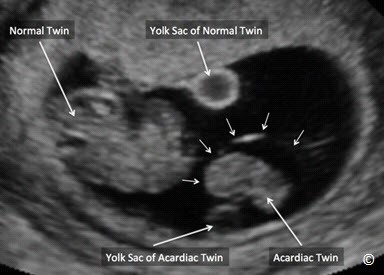
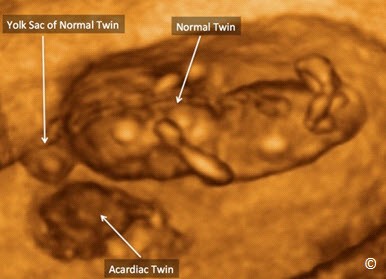
Hội chứng đảo ngược động mạch thai đôi (TRAP) rất hiếm gặp, đây là trường hợp song thai một bánh nhau có một thai bình thường và một thai không đầu, không tim (Hình 7.17 và 7.18). Thai bình thường cung cấp máu nuôi cho thai không tim qua hệ thống thông nối động mạch – động mạch ở bề mặt bánh nhau. Trong trường hợp bình thường, các động mạch rốn sẽ đưa máu từ thai về bánh nhau. Trong hội chứng TRAP, do sự thông nối động mạch – động mạch gây nên hiện tượng bơm máu đảo ngược trong động mạch rốn ở thai không tim, đó cũng là nghĩa của thuật ngữ TRAP. Thai không tim thường có cấu trúc giải phẫu và phát triển bất thường.
Hình 7.17: Siêu âm 2D ở song thai một nhau có hội chứng TRAP lúc thai 9 tuần. Hiện diện một khối mô (được ghi nhận là thai không tim) với màng ối bao quanh (mũi tên nhỏ) và yolk sac (của thai không tim). Thai bình thường được thấy nằm bên cạnh và yolk sac của nó.
Hình 7.18: Siêu âm 3D của song thai một nhau có hội chứng TRAP lúc thai 9 tuần (giống Hình 7.17). Hiện diện một khối mô (được ghi nhận là thai không tim) nằm tách biệt với thai bình thường. Yolk sac của thai bình thường được nhìn thấy, còn yolk sac của thai không tim thì không thấy rõ.
Thai bình thường phải bơm máu để nuôi thai không tim, dẫn đến tim làm việc quá tải, gây nên nguy cơ suy tim và phù thai. Tỷ lệ tử vong chu sinh của thai bình thường trong khoảng từ 30 – 50% (18, 19). Siêu âm tim thường xuyên đối với thai bình thường trong hội chứng TRAP có thể giúp nhận biết dấu hiệu suy tim và đưa ra hướng điều trị phù hợp. Lựa chọn điều trị có thể là theo dõi hoặc gây tắc mạch máu dây rốn của thai không tim. Tắc mạch máu dây rốn lưỡng cực là biện pháp khả thi nhất và nên thực hiện trước 24 tuần.
Tài liệu tham khảo:
Martin JA, Hamilton BE, Sutton PD, Ventura SJ, et al. Births: final data for 2002. Natl Vital Stat Rep 2003; 52(10): 1-102.
Jewell SE, Yip R. Increasing trends in plural births in the United States. Obstet Gynecol 1995; 85:229-32.
Martin JA, Hamilton BE, Ventura SJ, Osteman JK, et al. Births: final data for 2011. Natl Vital Stat Rep 2013; 62(1): 1-70.
Mathews TJ, MacDorman MF. Infant mortality statistics from the 2009 period linked birth/infant death data set. National vital statistics reports; vol 61 no 8. Hyattsville, MD: National Center for Health Statistics. 2013. Available from: http://www.cdc.gov/nchs/data/ nvsr/nvsr61/nvsr61_08.pdf.
Nylander PP. The factors that influence twinning rates. Acta Genet Med Gemellol (Roma) 1981;30:189
MacGillivray I. Epidemiology of twin pregnancy. Seminars Perinatol 1986; 10:4.
Bernirschke K. Multiple pregnancy (First of two parts). N Engl J Med 1973;288:1276
Monteagudo A, Timor-Tritsch IE, Sharma S. Early and simple determination of chorionic and amniotic type in multifetal gestations in the first fourteen weeks by high-frequency transvaginal ultrasonography. Am J Obstet Gynecol 1994; 170(3):824–9.
Winn HN, Gabrielli S, Reece EA, et al. Ultrasonographic criteria for the prenatal diagnosis of placental chorionicity in twin gestations. Am J Obstet Gynecol 1989; 161(6 Pt 1):1540–2.)
Finberg H. The ‘‘twin peak’’ sign: reliable evidence of dichorionic twining. J Ultrasound Med 1992; 11:571– 7.
Reddy UM, Abuhamad AZ, Levine D, Saade GR. Fetal Imaging Executive Summary of a Joint Eunice Kennedy Shriver National Institute of Child Health and Human Development, Society for Maternal-Fetal Medicine, American Institute of Ultrasound in Medicine, American College of Obstetricians and Gynecologists, American College of Radiology, Society for Pediatric Radiology, and Society of Radiologists in Ultrasound Fetal Imaging Workshop. J Ultrasound Med 2014; 33:745–757.
Society for Maternal-Fetal Medicine, Simpson LL. Twin-twin transfusion syndrome. Am J Obstet Gynecol 2013; 208(1):3-18.
American College of Obstetricians and Gynecologists. Multiple gestation: complicated twin, triplet and higher order multifetal pregnancy. ACOG practice bulletin no. 56. Washington, DC: The College; 2004 (reaffirmed 2009).
Miller J, Chauhan SP, Abuhamad AZ. Discordant twins, diagnosis, evaluation and management. Am J Obstet Gynecol 2012; FIND NUMBERS.
Quintero RA, Morales WJ, Allen MH, et al. Staging of twin-twin transfusion syndrome. J Perinatol 1999; 19(8 Pt 1):550 –5.
Abuhamad A, Mari G, Copel JC, Cantwell CJ, Sayed A, Evans AT: Umbilical artery flow velocity waveforms in Monoamniotic Twins with cord enlargement: Can it be used in pregnancy management. Obstet Gynecol 1995; 86:674-7.
Malone FD, D’Alton ME. Multiple gestations, clinical characteristics and management. In Creasy RK, Resnik R (eds): Maternal Fetal Medicine, ed 4, Philadelphia, WB Saunders, 2000, p595-615.
Moore TR, Gale S, Bernishke K. Perinatal outcome of forty nine pregnancies complicated by acardiac twinning. Am J Obstet Gynecol 1990; 163: 907-912.
Healy MG. Acardia: predictive risk factors for the co-twin’s survival. Teratology 1994;50:205-213.
Nguồn: “Siêu âm trong phụ khoa và sản khoa: một cách tiếp cận thực tế”
Tác giả : Rabih Chaoui, MDPhilippe Jeanty, MD Dario Paladini, MD