Người dịch: Lê Thị Thanh Tú
Hiệu chỉnh: BS HÀ Tố Nguyên
Giới thiệu
Mục tiêu chính của siêu âm tam cá nguyệt thứ hai là xác định lại chính xác tuổi thai, khảo sát hình thái học thai nhi, vị trí bánh nhau và khảo sát hai phần phụ. Các bước cơ bản cần được khảo sát trong tam cá nguyệt giữa được liệt kê trong bảng 5.1 và có thể thay đổi tùy theo điều kiện hiện có của hệ thống y tế từng vùng và phác đồ của mỗi quốc gia.
|
Bảng 5.1: Các bước khảo sát cơ bản trong siêu âm tam cá nguyệt thứ hai |
|
Ngôi thai và vị trí thai Hoạt động của tim thai Số lượng thai ( và số bánh nhau nếu trong đa thai) Tuổi thai/ kích thước ( các chỉ số sinh học của thai) Lượng ối Hình thái và vị trí bánh nhau Cấu trúc giải phẫu cơ bản của thai Đánh giá phần phụ |
Các mốc thời gian của siêu âm tam cá nguyệt thứ hai:
Nhìn chung, siêu âm tam cá nguyệt thứ hai là nói đến thời điểm 14-28 tuần, nhưng trong khuôn khổ của chương này, chúng tôi chỉ đề câp tới siêu âm giai đoạn từ 18- 22 tuần trong tam cá nguyệt thứ hai. Ở những quốc gia mà người dân không có điều kiện thuận lợi để tiếp cận hệ thống chăm sóc y tế hay không đến được phòng khám siêu âm thì mốc thời này có thể nới rộng từ 16- 25 tuần với các bước khảo sát tương tự. Ở tuần thứ 16, khảo sát hình thái thai nhi khó hơn những tuần sau đó, đặc biệt khi sử dụng máy siêu âm cầm tay hoặc những phụ nữ béo phì. Mặt khác, nếu không có siêu âm trước, việc xác định tuổi thai từ tuần 25 trở đi sẽ kém chính xác.
ai có thể thực hiện được quá trình siêu âm này?
Tùy theo từng quy định và phong tục của từng địa phương, người siêu âm có thể là những đối tượng khác nhau. Ở một vài quốc gia, kĩ thuật viên sẽ thực hành siêu âm và sau đó bác sĩ sẽ xem lại. Ở một số quốc gia khác, bác sĩ sẽ là người siêu âm đầu tiên. Ở một số ít nơi, nữ hộ sinh thực hiện những siêu âm cơ bản, còn bác sĩ sẽ siêu âm khảo sát ở những mốc quan trọng và các trường hợp đặc biệt. Cách tiếp cận cuối phù hợp với những quốc gia hạn chế về nguồn lực, thiếu nhân viên y tế. Dựa vào kinh nghiệm của chúng tôi, ở những nơi thiếu nguồn nhân lực, không có kĩ thuật viên siêu âm hay nhân viên y tế không đáp ứng đủ cho nhu cầu người dân, cần tổ chức những khóa huấn luyên bài bản về lí thuyết cũng như thực hành cho nữ hộ sinh với sự giám sát và lượng giá để họ có kĩ năng cơ bản đủ để thực hiên một số loại siêu âm cơ bản. Bất kể hình thức nào thì người thực hiện siêu âm khảo sát hình thái phải được đào tạo và huấn luyện kỹ năng cần thiết.
Ở nhiều nước, người ta đưa ra một phác đồ thống nhất cho những bước cơ bản thực hiện và tiêu chuẩn lượng giá đối với người thực hiện những kĩ thuật siêu âm đó. Bạn đọc có nhu cầu tham khảo hướng dẫn cụ thể và tiêu chuẩn lương giá có thể xem trên trang website của hiệp hội siêu âm của Mỹ (www.AIUM.org) và tổ chức sản phụ khoa quốc tế (www.ISUOG.org).
những bước chuẩn bị cho quá trình siêu âm:
Trước khi thực hiện siêu âm, người thực hiện cần hiểu rõ nguyên lí siêu âm, cách vận hành cơ bản của máy, các kĩ thuật cơ bản, tất cả đã được mô tả chi tiết trong chương 1, 2 và 3. Bảng 5.2 mô tả danh sách những bước cần được kiểm tra trước khi thực hiện bất kì quá trình siêu âm nào trong tam cá nguyệt thứ 2.
|
Bảng 5.2: Danh sách các bước cần được kiểm tra trước khi thực hiện siêu âm trong 3 tháng giữa. |
|
Cần cho sản phụ nằm đúng tư thế, giường nằm trong quá trình được siêu âm phải thoải mái. Chọn chế độ cài đặt sản khoa cho máy siêu âm Điền tên và những thông tin khác của sản phụ vào máy Điền kinh cuối Bôi gel lên bụng bệnh nhân Chỉnh gain sáng tối phù hợp Chỉnh độ sâu và vùng tập trung của sóng siêu âm Định hướng đầu dò đúng khi siêu âm. |
Trong trường hợp thiếu nhân lực, siêu âm 3 tháng giữa cần được đơn giản hóa thành 6 bước chuẩn, nhằm tìm kiếm những vấn đề chính có ảnh hưởng trực tiếp đến mẹ và thai nhi. 6 bước này được lập ra nhằm đánh giá ngôi thai, tư thế, hoạt động tim thai, số lượng thai trong tử cung, lượng nước ối, vị trí bánh nhau, và tuổi thai. Ở đây, chúng ta sẽ mô tả bước thứ 6, liên quan đến các chỉ số sinh học của thai, trong đó gồm đường kính lưỡng đỉnh, chu vi đầu, chu vi bụng, và chiều dài xương đùi.
các chỉ số sinh học thai:
Chỉ số sinh học có liên quan với tuổi thai và thời gian mang thai, trong khi đó, kích thước liên quan đến cân nặng và sẽ được bàn luận sau. Lưu ý: không nên xác định lại tuổi thai khi đã có tuổi thai theo siêu âm trước đó. Trong trường hợp thai phụ chưa có siêu âm lần nào trước đó, có thể tính tuổi thai dựa vào các chỉ số sinh học trong tam cá nguyệt thứ 2. Mặc dù việc tính tuổi thai có thể dựa trên siêu âm trong ba tháng giữa nhưng mức độ chính xác thấp hơn so với siêu âm ba tháng đầu, dựa trên chiều dài đầu mông. Chúng tôi khuyến cáo nên tính tuổi thai theo các chỉ số trong tam cá nguyệt giữa trong các trường hợp sau:
Đối với thai từ 14 tuần đến 15 tuần 6 ngày, nếu có sự chênh lệch tuổi thai hơn 7 ngày cần tính lại ngày dự sinh.
Đối với thai kì từ 16 tuần đến 21 tuần 6 ngày, nếu có sự chênh lệch hơn 10 ngày nên tính lại ngày dự sinh
Đối với thai kì từ 22 tuần đến 27 tuần 6 ngày, nếu có sự chênh lệch hơn 14 ngày nên tính lại ngày dự sinh
Bốn chỉ số sinh học dùng để tính tuổi thai hoặc ước lượng cân nặng gồm đường kính lưỡng đỉnh (ĐKLĐ), chu vi đầu (CVĐ), chu vi bụng (CVB), chiều dài xương đùi (CDXĐ).
Cách đo 4 chỉ số này sẽ được giải thích chi tiết trong những phần sau.
đường kính lưỡng đỉnh:
Đường kính lưỡng đỉnh (ĐKLĐ) (Bảng 5.1 và 5.2) nên được đo theo mặt cắt ngang của đầu ở ngang mặt cắt đồi thị. Các điểm mốc trên siêu âm của một mặt cắt lưỡng đỉnh chuẩn được liệt kê theo Bảng 5.3 và cách thực hiện được liệt kê trong bảng 5.4. Trong vài trường hợp, đặc biệt trong 3 tháng cuối, đầu xuống, ĐKLĐ được đo ở mặt phẳng trán của đầu, nếu đây là lựa chọn duy nhất có thể.
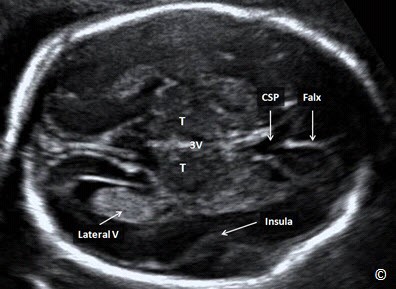
Hình 5.1: Mặt cắt ngang của đầu ở đường kính lưỡng đỉnh. Ở mặt cắt này cho thấy vách trong suốt (CSP), liềm não (Falx), đồi thị (T), não thất ba (3V), thùy đảo (insula) Một phần của não thất bên cũng đươc ghi nhận ở mặt cắt này (Lateral V).
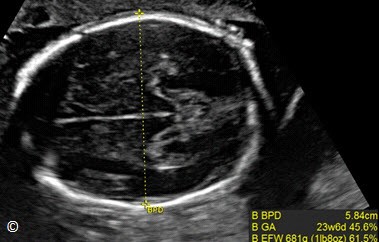
Hình 5.2: Mặt cắt ngang lưỡng đỉnh cho thấy vị trí đúng khi đặt con trỏ để đo. Chú ý điểm trên và dưới của điểm đo là bờ ngoài bản sọ gần và bờ trong của bản sọ xa. (GA = gestational age- tuổi thai và EFW = estimated fetal weight- ước lượng cân nặng).
|
Bảng 5.3; Mốc giải phẫu trên siêu âm ở mặt cắt đo đường kính lưỡng đỉnh. Xem hình minh họa 5.1 |
|
Liềm não ở đường giữa Đồi thị Sự hiện diện cân xứng cấu trúc 2 bán cầu não Không thấy tiểu não Vách trong suốt Thùy đảo |
|
Bảng 5.4.:Tiến trình đo đường kính lưỡng đỉnh (BPD) Xem hình 5.2 |
|
Vào mục đo các chỉ số sinh học (ấn vào nút đo trên bàn phím) trên máy siêu âm. Chọn BPD, thang đo sẽ xuất hiện trên màn hình. Vị trí của thanh đo thứ 1 đặt ở bờ ngoài bản sọ đính gần, ngang mức đồi thị. Đặt con trỏ thanh đo thứ 2 ở bờ trong bản sọ xa, chú ý đường nối 2 điểm đó vuông góc với đường giữa liềm não. Đảm bảo sao cho đường kính lưỡng đỉnh là lớn nhất và vuông góc với đường giữa liềm não. |
chu vi đầu
Chu vi đầu (CVĐ) được đo ở mặt cắt ngang đồi thị, cùng mặt cắt đo lưỡng đỉnh (hình 5.1 và 5.2). Có 3 cách đo chu vi vòng đầu trên hầu hết các máy siêu âm: đo bằng vòng ellipse (hình 5.3), đo 2 đường kính và đo bằng cách vẽ tay xung quanh chu vi đầu.
Cách đo bằng ellipse cho phép điều chỉnh kích thước vòng tròn ellipse quanh hộp sọ, thường ta sẽ đặt điểm đo cố định trước ở 2 đường kính lưỡng đỉnh và đường kính đỉnh chẩm (ĐKĐC). Phương pháp đo 2 đường kính được sử dụng dựa vào 2 đường kính (ĐKLĐ và ĐKĐC) và tính ra chu vi đầu dựa vào công thức ellipse. Phương pháp đo bằng tay đơn giản là chỉ vẽ theo chu vi hộp sọ như hình trên màn hình hiển thị. Trong 3 cách trên thì cách đo theo hình ellipse là hay được dùng nhất do nó vốn ít sai số. Tác giả khuyến cáo bạn nên thực hiện đo CVĐ theo đường kính lưỡng đỉnh. Cách tiếp cận này cho phép máy sử dụng thanh đo của đường kính lưỡng đỉnh. Chú ý rằng trong quá trình đo CVĐ, điểm đo dưới của ĐKLĐ cần di chuyển sang bờ ngoài của bản sọ đính để đo CVĐ. (hình 5.4). Bảng 5.5 nêu ra những bước cần cho đo chu vi đầu.
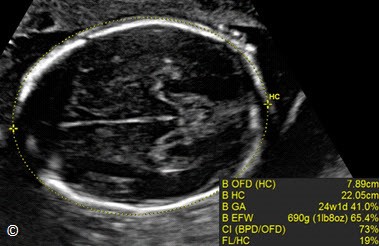
Hình 5.3: Mặt cắt ngang đầu ở vị trí để đo lưỡng đỉnh. Chu vi đầu (CVĐ) được đo bằng phương pháp ellipse. Chú ý vòng ellipse bao quanh bờ ngoài bản sọ. (OFD= occipito-frontal diameter: Đường kính chẩm-trán, GA=gestational age: tuổi thai, EFW=estimated fetal weight: cân nặng, CI=cephalic index:
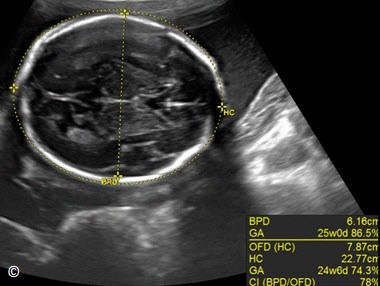
Hình 5.4: mặt cắt ngang ở vị trí đo đường kính lưỡng đỉnh (ĐKLĐ). Chu vi đầu được đo bằng vòng ellipse. Chú ý: vòng ellipse bao ở bờ ngoài của bản sọ, con trỏ phía dưới đo ĐKLĐ nằm ở bờ trong bản sọ.
|
Bảng 5.5: Tiến trình đo chu vi vòng đầu |
|
Kích hoạt phần mềm đo các chỉ số sinh học (nhấn vào nút đo) trên bàn điều khiển máy siêu âm, chọn HC, con trỏ thanh đo sẽ xuất hiện trên màn hình. Đặt con trỏ thứ nhất của thanh đo ở bờ ngoài bản sọ đính gần, tương tự như đo ĐKLĐ và nhấn phím SET. Đặt con trỏ thứ hai của thanh đo, đối xứng qua đường giữa, ở bờ ngoài của bản sọ xa, và nhấn SET, trong trường hợp này, đường nối 2 điểm đo vuông góc với liềm não ở đường giữa. Mở vòng ellipse rộng ra bằng cách xoay thanh lăn trên bàn phím điều khiển, cho đến khi vòng ellipse viền quanh ôm lấy bờ cong hộp sọ. Nếu vòng ellipse không viền quanh được hình ovale của đầu, thì ta cần chỉnh lại vị trí đặt của 2 con trỏ vì nó chính là trục để xoay của vòng đo ellipse. |
chu vi bụng
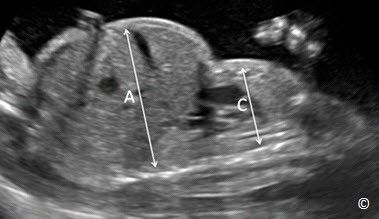
Chu vi bụng (CVB) được đo ở mặt cắt ngang bụng trên của thai nhi. Các mốc giải phẫu trên siêu âm giúp xác định mặt cắt chuẩn đo chu vi bụng được liệt kê ở Bảng 5.6 và hình 5.5.
|
BẢNG 5.6: Các mốc giải phẫu trên siêu âm cho mặt cắt đo chu vi bụng: |
|
Mặt cắt ngang bụng phải tròn ( càng tròn càng tốt) Xương cột sống phải được quan sát ở mặt cắt ngang. Bóng hơi dạ dày. Tĩnh mạch rốn đoạn trong gan ở ngang mức xoang tĩnh mạch cửa Phần lớn cung xương sườn được quan sát thấy ở 2 bên. Không thấy thận ở mặt cắt này. |
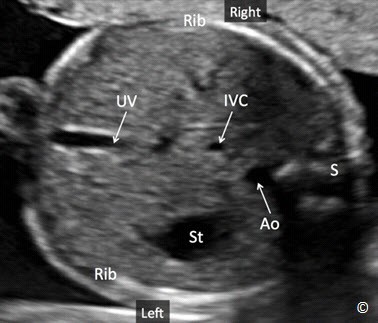
Hình 5.5: Mặt cắt ngang bụng chuẩn với các mốc giải phẫu như trên hình dùng để đo chu vi bụng. Chú ý: bóng hơi dạ dày (st), tĩnh mạch rốn (UV), động mạch chủ xuống (Ao) và tĩnh mạch chủ dưới (IVC), quan sát thấy cột sống (S) ở vị trí 3 giờ và toàn bộ cung sườn 2 bên. (Rib)
Nên chú ý mặt cắt ngang bụng phải càng tròn càng tốt, tránh những sai số do đo đạc. Việc này dễ thực hiện ở tam cá nguyệt thứ 2 hơn ở tam cá nguyệt thứ 3, do tay chân hoặc bóng lưng có thể che lấp hình ảnh chu vi bụng chuẩn. (hình minh họa 5.6). Mặt cắt chu vi bụng tốt nhất được đo khi cột sống nằm ở vị trí 3 hoặc 9 giờ (xem hình 5.7 A và B). Tránh đo chu vị bụng khi cột sống nằm ở vị trí 6 hoặc 12 giờ (hình 5.6, 5.8 A và B). Các bước đo chu vi bụng được liệt kê trong Bảng 5.7.
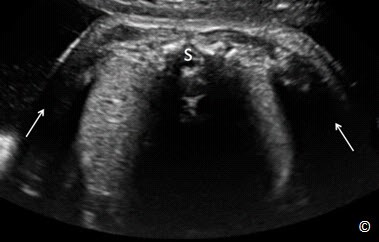
Hình 5.6: Mặt cắt ngang bụng đo chu vi bụng trong 3 tháng cuối. Chú ý hình ảnh bóng lưng (mũi tên chỉ) do xương chi trên tạo ra làm mờ đường giới hạn của chu vi bụng ở 2 bên. Cột sống (S) ở vị trí 12 giờ, sẽ hạn chế việc đo chu vi bụng chính xác.
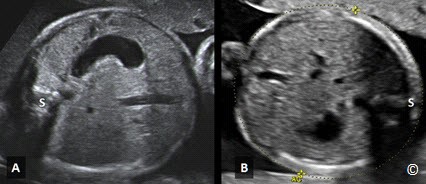
Hình 5.7 A và B: minh họa mặt cắt ngang để đo chu vi bụng (AC). Cột sống (S) ở vị trí 9 g, ở hình A và 3 g ở hình B. Cột sống ở vị trí 9 hoặc 3 g thường sẽ dễ đo được chu vi bụng chính xác nhất, do nó ít bị bóng lưng che khuất.
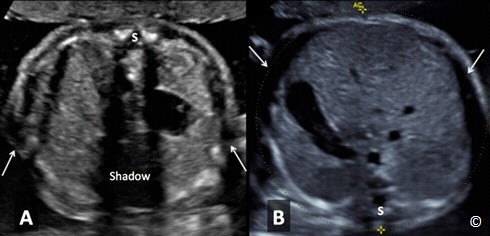
Hình 5.8 A và B: minh họa mặt cắt ngang chu vi bụng. Cột sống (S) ở vị trí 12g ở hình A và 6g ở hình B. Cột sống ở vị trí 12g hay 6g là mặt cắt kém chính xác nhất trong việc đo chu vi bụng do nó tăng bóng lưng (hình A) và giảm khả năng đánh giá giới hạn bên (mũi tên) (hình A và B) do nó giảm độ phân giải ngang của tia siêu âm và có bóng lưng xương sườn.
|
BẢNG 5.7: Các bước thực hiện đo chu vi bụng (CVB) |
|
Kích hoạt phần mềm đo các chỉ số sinh học (nhấn vào nút đo) trên bàn điều khiển máy siêu âm, chọn AC, con trỏ thanh đo sẽ xuất hiện trên màn hình. Cố định 1 con trỏ đo ở bờ ngoài mặt da của bụng, phía bên bụng gần đầu dò, gần điểm kết thúc cung sườn và nhấn nút SET để đo. Đặt con trỏ thứ 2 ở bờ ngoài da phía bên kia, đối xứng, tạo thành 1 đường vuông góc với đường giữa, và nhấn nút SET. Mở vòng tròn ellipse bằng cách xoay con lăn phía bên bàn phím, cho tới khi vòng ellipse bao trọn bờ ngoài da bụng. Nếu vòng ellipse không viền quanh đượ bờ ngoài da bụng, thì ta cần chỉnh lại trí đặt của 2 con trỏ vì nó chính là trục để xoay của vòng ellipse. |
chiều dài xương đùi:
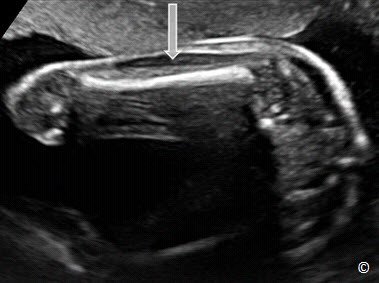
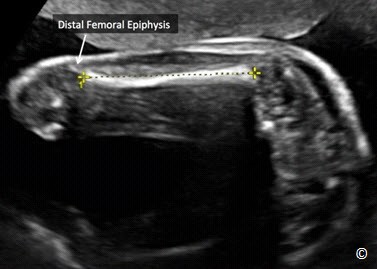
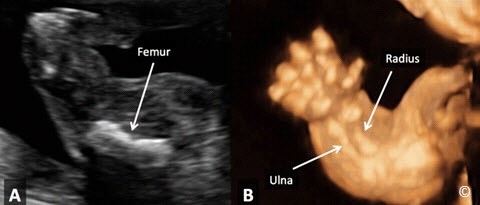
Để đo chiều dài xương đùi chính xác nhất, cần nhìn thấy được toàn bộ thân xương, góc tia siêu âm và thân xương đùi cần nằm trong khoảng 45-90 độ để tránh trường hợp đo chiều dài xương đùi không chính xác do sóng siêu âm bị lệch hướng (hình 5.9). Chiều dài thân xương dài nhất là khi con trỏ đo đặt ở 2 điểm cuối của phần thân xương được cốt hóa mà không bao gồm mấu chuyển xa xương đùi (nếu thấy được) (hình 5.10). Đo xương đùi cần loại trừ ảnh giả do gai xương có thể làm tăng giả chiều dài thân xương đùi (hình5.10).
Hình 5.9: hình minh họa mặt cắt đo xương đùi chuẩn nhất. Chú ý là toàn bộ thân xương đùi được quan sát thấy và góc giữa tia siêu âm (hướng mũi tên) và trục xương đùi gần như 90 độ.
Hình 5.10: cách đo chiều dài xương đùi. Chú ý xương đùi dài nhất có thể đo được khi ta đặt 2 con trỏ đo ở đầu tận cùng của thân xương được cốt hóa và chừa mấu chuyển xa xương đùi (mũi tên)
Cần lưu ý là kỹ thuật đo chiều dài của xương đùi sẽ khó hơn đo ĐKLĐ, CVĐ, và CVB. Do đó, cần đặt ra việc trì hoãn đưa chiều dài xương đùi vào quy trình siêu âm cơ bản, cho đến khi những người mới thực hành có kĩ năng siêu âm thuần thục hơn. Nếu sử dụng quy trình này, không nên dùng chiều dài xương đùi để tính cân nặng thai.
cân nặng ước lượng của thai nhi
Một khi có được 4 số đo trên, phần mềm siêu âm sẽ tính ra cân nặng ước lượng dựa vào phần mềm toán học. Công thức của Hadlock và cộng sự là công thức thường được sử dụng nhất để tính cân nặng, được phát triển từ những năm 1980 (1). Tính cân nặng trong tam cá nguyệt thứ 2 chính xác hơn tam cá nguyệt thứ 3 nhưng ứng dụng lâm sàng lại ít hơn. Trong tam cá nguyệt thứ 3, việc ước lượng cân nặng thai nhi khá quan trọng trong việc phát hiện thai chậm tăng trưởng hoặc thai to. Việc ước lượng thai to không quá chính xác và sai số có thể vượt quá 10%(2). Vấn đề này sẽ được bàn luận chi tiết trong chương sau.
giải phẫu học thai nhi cơ bản:
Mặt dù khảo sát hình thái thai nhi là phần cơ bản của quy trình siêu âm sản như định nghĩa của các tổ chức trong và ngoài nước (3, 4), nhưng ở một số nơi thiếu nhân lực, mục tiêu tiên quyết của siêu âm 3 tháng giữa là phát hiện những thai kì nguy cơ cao có thể làm gia tăng nguy cơ mắc bệnh và tử vong sau sanh ở sản phụ và thai nhi. Do đó, khảo sát hình thái cơ bản thai nhi thường không phải là quy trình siêu âm cơ bản của nơi đó. Giải phẫu thai cơ bản được nêu ra trong chương này mang lại lợi ích toàn diện và cũng là quy trình siêu âm cơ bản được sử dụng ở nhiều nước đối với siêu âm ở tam cá nguyệt thứ 2 và thứ 3. Hình dạng bánh nhau, vị trí nhau trong buồng tử cung, đánh giá lượng ối, phần phụ cũng là một phần của các bước siêu âm cơ bản. Tất cả được nêu trong những chương riêng biệt sau của quyển sách này. Bảng 5.8 liệt kê các cấu trúc giải phẫu cơ bản cần khảo sát trong siêu âm tam cá nguyệt thứ 2.
Để biết thêm thông tin của hướng dẫn thực hành về siêu âm sản khoa cơ bản, vui lòng tham khảo trên trang web của Viện siêu âm y khoa Mỹ (www.AIUM.org) và của tổ chức quốc tế về siêu âm sản phụ khoa (www.ISUOG.org) (3, 4).
|
Bảng 5.8: Các bước khảo sát hình thái học cơ bản trong tam cá nguyệt thứ hai |
|
ĐẦU Não thất bên, đám rối mạng mạch, liềm não, vách trong suốt, tiểu não, bể lớn hố sau; môi trên và rãnh mũi-môi (nhân trung). NGỰC Tim; Mặt cắt 4 buồng, buồng thoát thất trái, buồng thoát thất phải và cấu trúc phổi. BỤNG Dạ dày (có hay không, kích thước, vị trí), thận, bàng quang, dây rốn cắm vào thành bụng thai nhi, số lượng mạch máu trong cuống rốn. HỆ XƯƠNG Cột sống cổ, ngực, lưng, và cùng cụt. TỨ CHI Tay và chân BÁNH NHAU DỊCH ỐI PHẦN PHỤ |
giải phẫu học vùng đầu
3 mặt cắt ngang trên siêu âm cần dùng để đánh giá giải phẫu học vùng đầu: mặt cắt ngang não thất bên (hình 5.11), mặt cắt ngang đường kính lưỡng đỉnh (Hình 5.2), và mặt cắt ngang hố sau (hình 5.12).
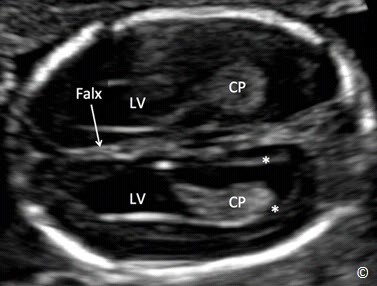
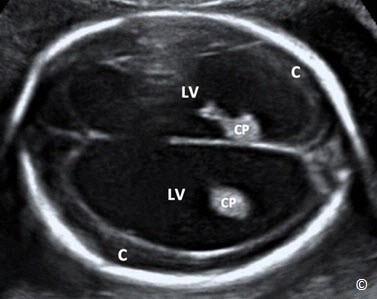
Hình 5.11: Mặt cắt ngang đầu ỏ vị trí ngang não thất bên 2 bên (LV). Các mốc giải phẫu của mặt cắt bao gồm não thất bên, vách trong suốt và liềm não (Falx). Não thất bên được đo ở ngã ba của não thất (dấu sao). CP = Choroid Plexus: đám rối mạng mạch.
Hình 5.12: mặt cắt ngang hố sau. Các mốc trên siêu âm gồm tiểu não, bể lớn hố sau và liềm não (Falx)
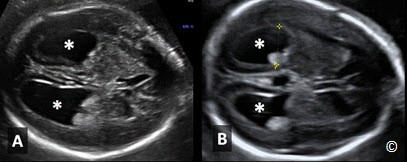
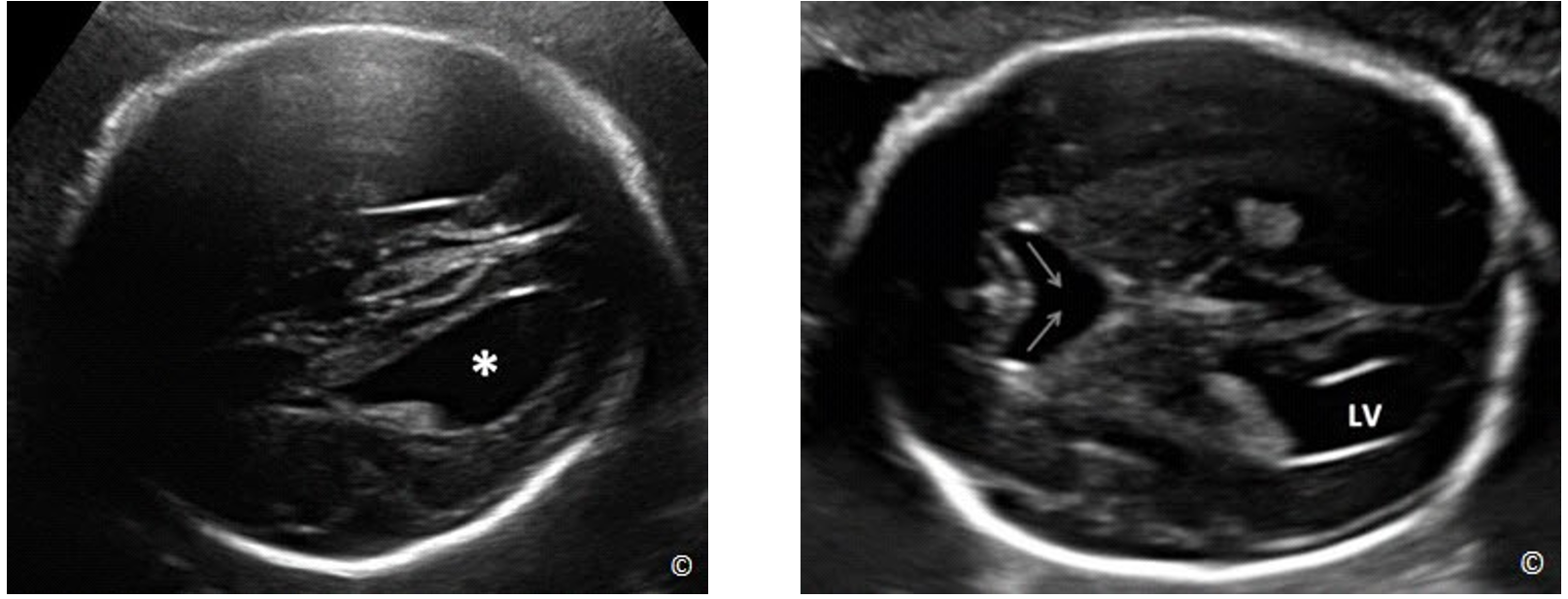
Mặt cắt ngang não thất bên:
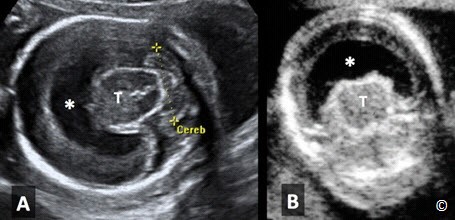
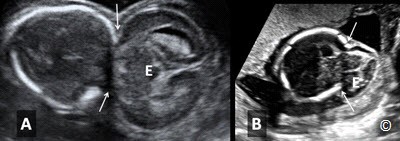
Phần này giới thiệu mặt cắt ngang vùng đầu thai nhi, ngang qua 2 não thất bên( hình 5.11). Điểm mốc giải phẫu ở mặt cắt chuẩn trên siêu âm bao gồm: não thất bên, vách trong suốt, đường giữa liềm não (hình 5.11). Trên mặt cắt này, ta nên đo độ rộng ở vị trí giao nhau của não thất (atrium of lateral ventricular) (chỗ giao nhau của 3 sừng trán, chẩm và sừng thái dương hay còn gọi là ngã ba não thất hoặc ngã tư não thất tùy tài liệu dịch) của não thất bên đối diện, phía xa đầu dò (hình 5.11) do não thất bên phía gần đầu dò sẽ bị che khuất bởi bóng xương sọ gần đầu dò (hình 5.11). Não thất bên nên được đo ở vị trí như Hình 5.11 và bình thường nhỏ hơn hoặc bằng 10 mm ở bất kì tuổi thai nào. Dãn não thất được định nghĩa khi đường kính não thất bên > 10 mm, cũng bất thường hay gặp nhất trong các bất thường trong não (hình 5.13) được chẩn đoán trước sanh. Dãn não thất thường kết hợp với nhiều bất thường não khác và đi kèm lệch bội, vì vậy, nếu phát hiện dãn não thất cần có sự tầm soát toàn diện trên siêu âm và tư vấn kiểm tra bất thường nhiễm sắc thể. Não thất duy nhất (holoprosencephaly) cũng có thể phát hiện trên mặt cắt này, nguyên nhân của holoprosencephaly là do trong quá trình phân chia phôi thai giai đoạn sớm, não trước không phân chia hoàn chỉnh (Hình 5.14 A và B). Thai vô não (không có nhu mô não thường kết hợp với không có hợp sọ) (Hình 5.15 A và B) và thoát vị não (Hình 5.16 A và B), (khiếm khuyết khu trú của hợp sọ – khiếm khuyết ống thần kinh), cũng có thể được phát hiện ở mặt cắt này.
Hình 5.13: Mặt cắt ngang não thất bên 2 bên (LV) ỏ thai nhi có dãn não thất 2 bên. Chú ý: não thất dãn rộng (LV) và vỏ não bị chèn ép (C), đám rối mạng mạch (CP).
Hình 5.14 A và B: Não thất duy nhất ở 2 phôi thai quan sát ở mặt cắt ngang đầu (A) và mặt phẳng trán (B). 1 não thất (dấu sao) v ới đồi thị hòa nhập (T). Chú ý tiểu não thiểu sản ở hình A (Cereb) (là dấu hiệu không điển hình của não thất duy nhất.
Hình 5.15 A và B: Cấu trúc đầu của 2 thai vô não (A và B). Chú ý: không quan sát thấy hộp sọ và nhu mô não bình thường.
Hình 5.16 A và B: Mặt cắt ngang của đầu ở 2 thai (A và B) có thoát vị não (E). Chú ý vị trí khiếm khuyết vòm sọ (mũi tên) ở vùng chẩm là vị trí thường gặp nhất cho bất thường này. Mô não trong khối thoát vị có thể thấy trong cả 2 trường hợp (E).
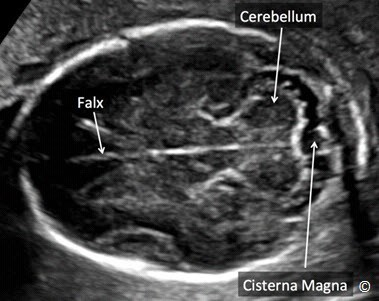
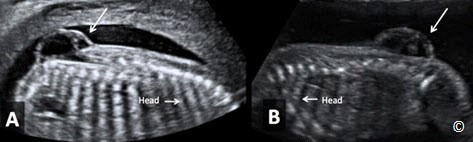
Mặt cắt ngang hố sau
Mặt cắt ngang hố sau, có thể gọi là mặt cắt ngang não, là mặt cắt chếch nghiêng nhẹ về phía hố sau (Hình 5.17). Trong mặt cắt này có thể thấy tiểu não, bể lớn hố sau, não thất ba và não thất tư (Hình 5.17). Ta có thể dễ dàng cắt được mặt cắt này khi chếch đầu dò về phía sau 45 độ từ mặt cắt lưỡng đỉnh đồng thời tránh bóng lưng xương sọ.
Những bất thường thường gặp nhất phát hiện ở mặt cắt này nằm trong bất thường Dandy-Walker (Hình 5.18), loạn sản thùy nhộng tiểu não (hình 5.19) và bất thường Chiari (Hình 5.20) (thường là chẻ đôi đốt sống). Thông thường, thoát vị não vùng chẩm nhỏ, phía sau, chỉ có thể quan sát rõ ở mặt cắt này. Chẻ đôi đốt sống (với bất thường Chiari II) (Hình 5.20, 5.21 A và B) đòi hỏi mổ sau sanh để che lấp khiếm khuyết vùng tủy sống và đặt shunt thông với hệ thống não thất bị tắc nghẽn.
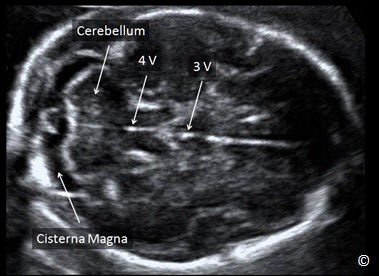
Hình 5.17: Mặt cắt ngang não (ngang – chếch nghiêng). Hố sau chứa tiểu não (cerebellum), bể lớn (cisterna magna). Não thất tư (4V) và não thất ba (3V) cũng quan sát thấy ở mặt cắt này.
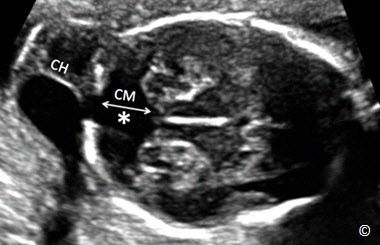
Hình 5.18: Mặt cắt ngang tiểu não ở thai có bất thường Dandy Walker (dấu sao). Chú ý: không quan sát thấy tiểu não và hố sau dãn rộng (CM), nang bạch huyết vùng cổ (CH)
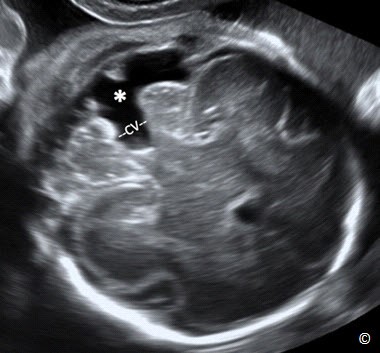
Hình 5.19: mặt cắt ngang tiểu não ở thai có loạn sản thùy nhộng (dấu sao). Chú ý: không quan sát thấy thùy nhộng (CV) với bể lớn dãn rộng (dấu sao)
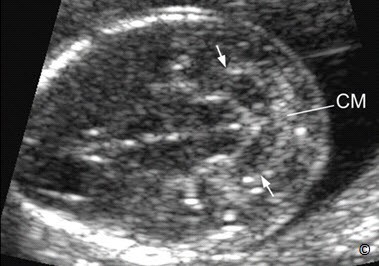
Hình 5.20: Mặt cắt ngang tiểu não của thai nhi có chẻ đôi đốt sống cho thấy hố sau có sự thay đổi (Chiari II) Chú ý: có sự tắc nghẽn bể lớn hố sau (CM) và bất thường hình dạng tiểu não (mũi tên)
Hình 5.21 A và B: Mặt cắt đứng dọc giữa của cột sống ở 2 thai (A và B) có chẻ đôi đốt sống. Chú ý vị trí thắt lưng- cùng c ủa khiếm khuyết đốt sống (mũi tên)
Mặt cắt ngang đường kính lưỡng đỉnh
Các mốc trên siêu âm giúp xác định đúng mặt cắt đường kính lưỡng đỉnh chuẩn đã được mô tả ở chương trước (hình 5.2), bao gồm liềm não, vách trong suốt, đồi thị. Những bất thường phát hiện được trong mặt cắt này bao gồm dãn não thất (hình 5.22 A và B), não thất duy nhất (holoprosencephaly) (hình 5.14), bất sản thể chai (hình 5.23) và loạn sản vách thị (hình 5.24). Những bất thường hiếm gặp khác trong sọ, như khối u, có thể phát hiện trong mặt cắt này. Để đánh giá toàn diện hệ thống thần kinh trung ương đòi hỏi nhiều mặt cắt của não từ mặt cắt đứng dọc giữa, mặt phẳng trán, mặt cắt ngang và có thể đánh giá qua đầu dò bụng và đầu dò âm đạo (khi có thể)
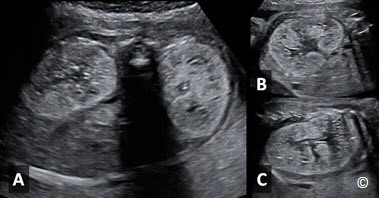
Hình 5.22 A và B: Mặt cắt ngang đầu ở 2 thai có não thất bên 2 bên dãn rộng (dấu sao).
Hình 5.23: Mặt cắt ngang não thất bên ở thai có bất sản thể chai (ACC). Chú ý: hình ảnh não thất bên dãn hình giọt nước (dấu sao), 1 đặc điểm đặc trưng của bất sản thể chai
Hình 5.24: Mặt cắt ngang lưỡng đỉnh có loạn sản vách-thị. Chú ý: không quan sát thấy vách trong suốt và sừng trán não thất bên 2 bên thông nhau (mũi tên). LV= não thất bên trái
giải phẫu học vùng mặt
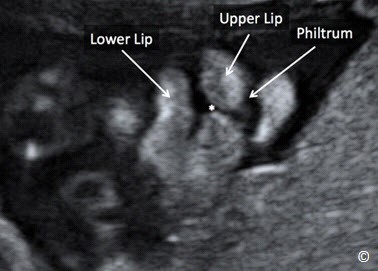
Cấu trúc giải phẫu ta có thể đánh giá đầu tiên là hai hốc mắt, môi trên và nếp mũi-môi (nhântrung)
Các mặt cắt vùng mặt:
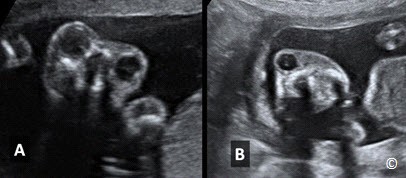
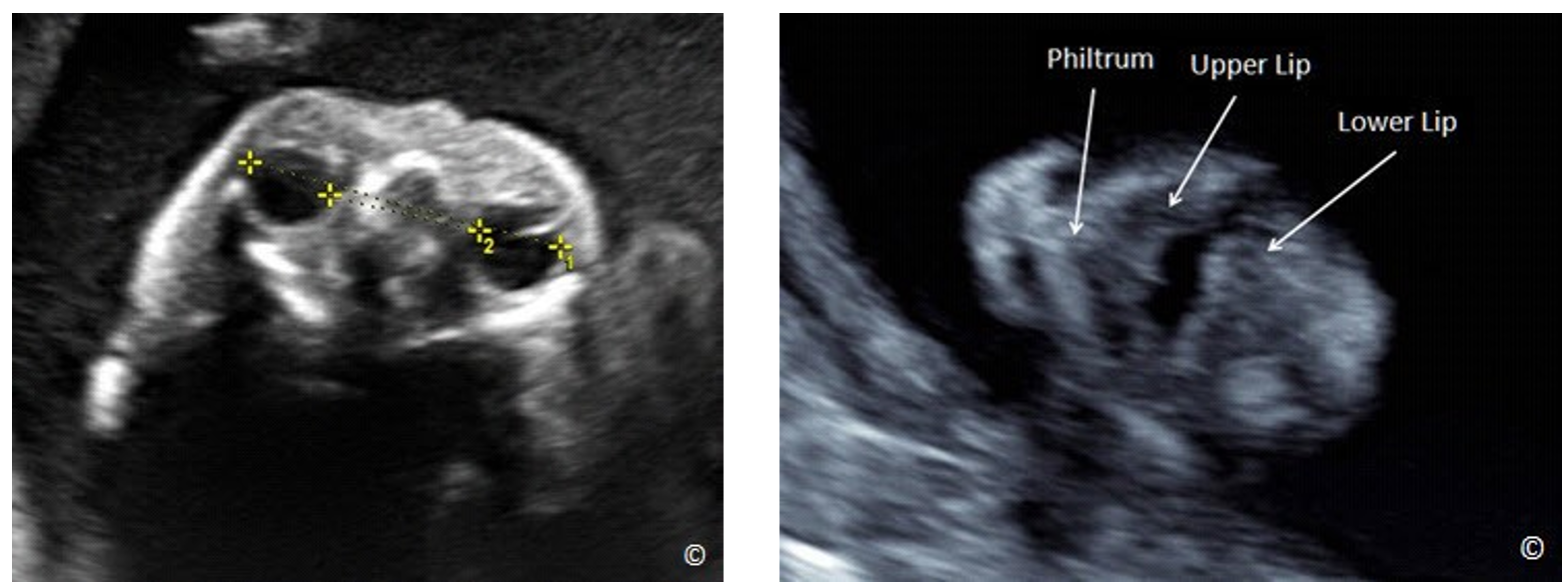
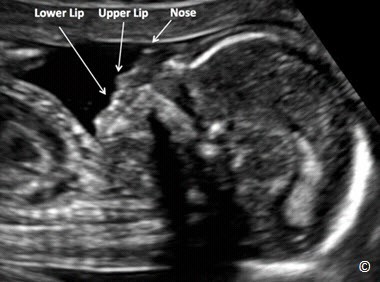
Để khảo sát vùng mặt thai nhi, từ mặt cắt lưỡng đỉnh, ta xoay đầu dò 90 độ và trượt nhẹ về phía trước tiếp tuyến với vùng mặt để quan sát 2 hốc mắt, môi trên và nhân trung. Mặt phẳng ngang hốc mắt là mặt phẳng tiếp tuyến với đầu ở vị trí hốc mắt (hình 5.25). Mặt phẳng tiếp tuyến với môi (hình 5.26) có thể phát hiện chẻ mặt (hình 5.27). Mặt phẳng đứng dọc giữa mặt (hình 5.28) khá quan trọng do nó cho ta khảo sát được vùng cằm dưới, giúp các bà mẹ có thể nhận ra con mình và đóng vai trò quan trọng trong việc làm cầu nối giữa tình cảm mẹ và con.
|
Hình 5.25: Mặt phẳng tiếp tuyến của vùng đầu ở ngang hốc mắt. (có thể đo đường kính ngoài (1) và trong (2) của hốc mắt ở mặt cắt này) |
Hình 5.26: Mặt phẳng tiếp tuyến của vùng mặt cho thấy phần mô mềm của môi trên, nếp mũi môi, và môi dưới (xem chú thích trên hình) |
Hình 5.27: Mặt phẳng tiếp tuyến của vùng mặt cho thấy phần mô mềm của môi trên, nếp mũi-môi, và môi dưới ở thai nhi có sứt môi (dấu sao).
Hình 5.28: Mặt cắt đứng dọc giữa của vùng đầu và mặt. Chú ý trên hình mặt cắt nghiêng có thể nhận biết được chóp mũi, môi trên, môi dưới (chú thích trên hình)
giải phẫu học vùng ngực
Mặt cắt cần cho việc khảo sát phổi và tim là mặt cắt 4 buồng, mặt cắt này tương ứng với mặt cắt ngang của ngực ở vị trí tim. (hình 5.29) Bảng 5.9 nêu ra những điểm mốc giải phẫu của mặt cắt 4 buồng.
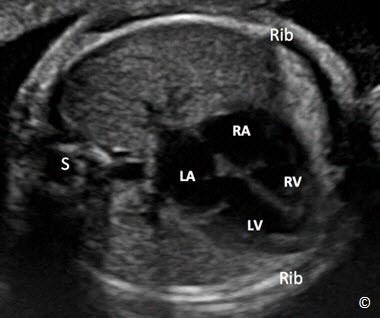
Hình 5.29: Mặt cắt ngang ngực ở ngang vị trí 4 buồng tim. Chú ý: ta có thể thấy trọn cung xương sườn ở mỗi bên trên hình này (Rib). S= spine: cột sống, LA= left atrium: nhĩ trái, RA= right atrium: nhĩ phải, LV= left ventricle: thất trái and RV= right ventricle: thất phải.
|
BẢNG 5.9: Các mốc giải phẫu trên siêu âm của mặt cắt 4 buồng tim |
|
Toàn bộ phần cung sườn ở mỗi bên 4 buồng tim Tim chiếm 1/3 lồng ngực Mỏm tim lệch trái với trục tim nằm trong khoảng 45+/- 20 độ. |
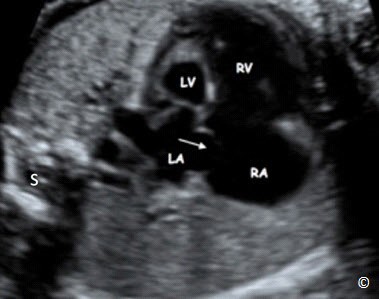
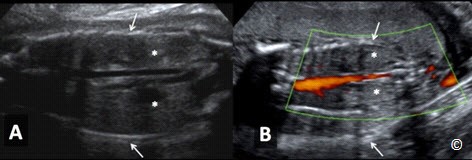
Trong mặt cắt này, buồng tim nằm sau nhất là tâm nhĩ trái, ngược lại, buồng tim nằm ngay dưới xương ức là tâm thất phải (Hình 5.29). Những bất thường lớn có thể xác định ở mặt cắt này bao gồm những bất thường tim và phổi. Những bất thường bẩm sinh tim thường gặp có thể phát hiện trên mặt cắt 4 buồng bao gồm thiểu sản tim (trái hoặc phải) (Hình 5.30), bất thường lá van lớn (kênh nhĩ thất) và tắc nghẽn buồng thoát nặng (không lỗ van động mạch phổi hoặc hẹp đáng kể động mạch phổi). Hầu hết những bất thường tim này cần can thiệp phẫu thuật sớm sau sanh do phụ thuộc ống động mạch. Kênh nhĩ thất không phải là bênh lí cần can thiệp khẩn sau sanh nhưng nó kết hợp với hội chứng Down trong 60% các trường hợp. Hầu hết các tổn thương lồng ngực thường gặp bao gồm: thoát vị hoành (Hình 5.31); tổn thương tăng sinh dạng nang và tăng sáng phổi như trong bệnh lí tăng sinh tuyến dạng nang (CCAM, thể nang hoặc đặc) (hình 5.32); phổi biệt trí thể ngoại thùy (extra-lobar sequestration) (Hình 5.33); và tràn dịch màng phổi (hình 5.34). Một vài tổn thương này là lành tính và thường thoái hóa tự nhiên lúc gần sanh. Nếu tràn dịch màng phổi xảy ra trong bệnh cảnh thai tích dịch không do nguyên nhân miễn dịch, thì nó có thể dẫn đến tử vong trong bào thai hoặc sau sanh. Thoát vị hoành cần mổ sớm sau sanh, với tỉ lệ sống sót khoảng 50-70% nếu được mổ ở tuyến trên có đủ trang thiết bị và chuyên môn.
Hình 5.30: mặt cắt 4 buồng của thai nhi có hội chứng thiểu sản tim trái. Chú ý kích thước thất trái nhỏ (LV). Trong trường hợp này, mũi tên chỉ lỗ bầu dục, nơi có dòng phụt ngược điển hình trong trường hợp này. S = spine: cột sống, LA= left atrium: nhĩ trái, RA= right atrium: nhĩ phải, and RV= right ventricle: thất phải.
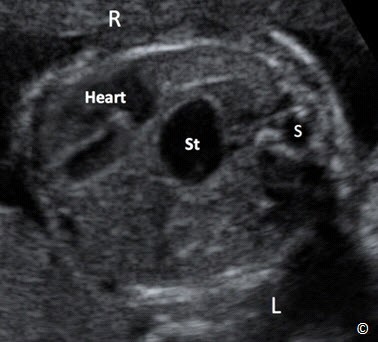
Hình 5.31: Mặt cắt ngang ngực ỏ thai nhi có thoát vị hoành. Chú ý: dạ dày (St) đi lên trên lồng ngực. Tim bị đẩy sang phải lồng ngực. S = spine: cột sống, R=phải, L=trái.
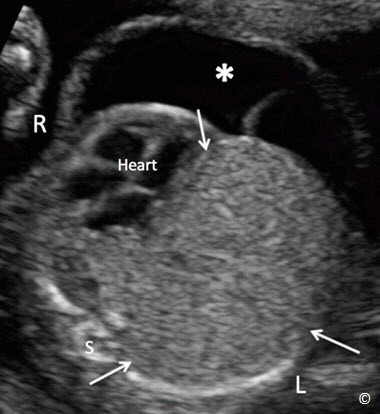
Hình 5.32: Mặt cắt ngang ngực qua 4 buồng tim ở thai nhi có tăng sinh tuyến dạng nang bẩm sinh của phổi trái. Chú ý khối echo dày sáng lớn kết hợp với tràn dịch (dấu sao). Tim bị đẩy lệch sang ngực phải. R = phải, L = trái and S = cột sống.
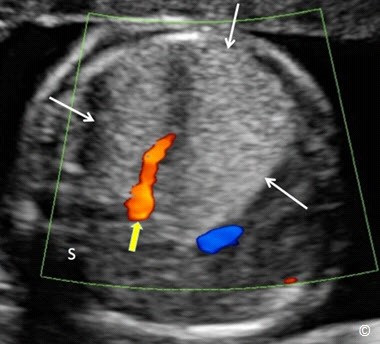
Hình 5.33: Mặt cắt ngang ngực ở siêu âm 2D và siêu âm Doppler màu ở thai nhi có phổi biệt trí (mũi tên trắng). Chú ý mạch máu cung cấp (mũi tên vàng) thường xuất phát từ tuần hoàn hệ thống. S= cột sống.
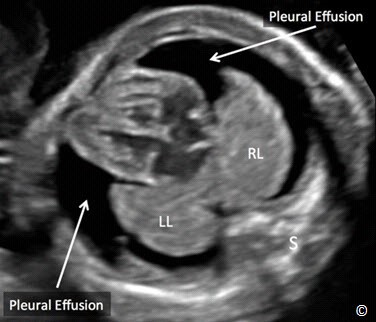
Hình 5.34: Mặt cắt ngang ngực ở tuổi thai 23 tuần cho thấy tràn dich màng phổi 2 bên (mũi tên). Tràn dịch màng phổi thoái hóa tự nhiên và hấp thu trong những lần siêu âm theo dõi sau đó. S = cột sống, RL = phổi phải, LL = phổi trái.
giải phẫu học vùng bụng:
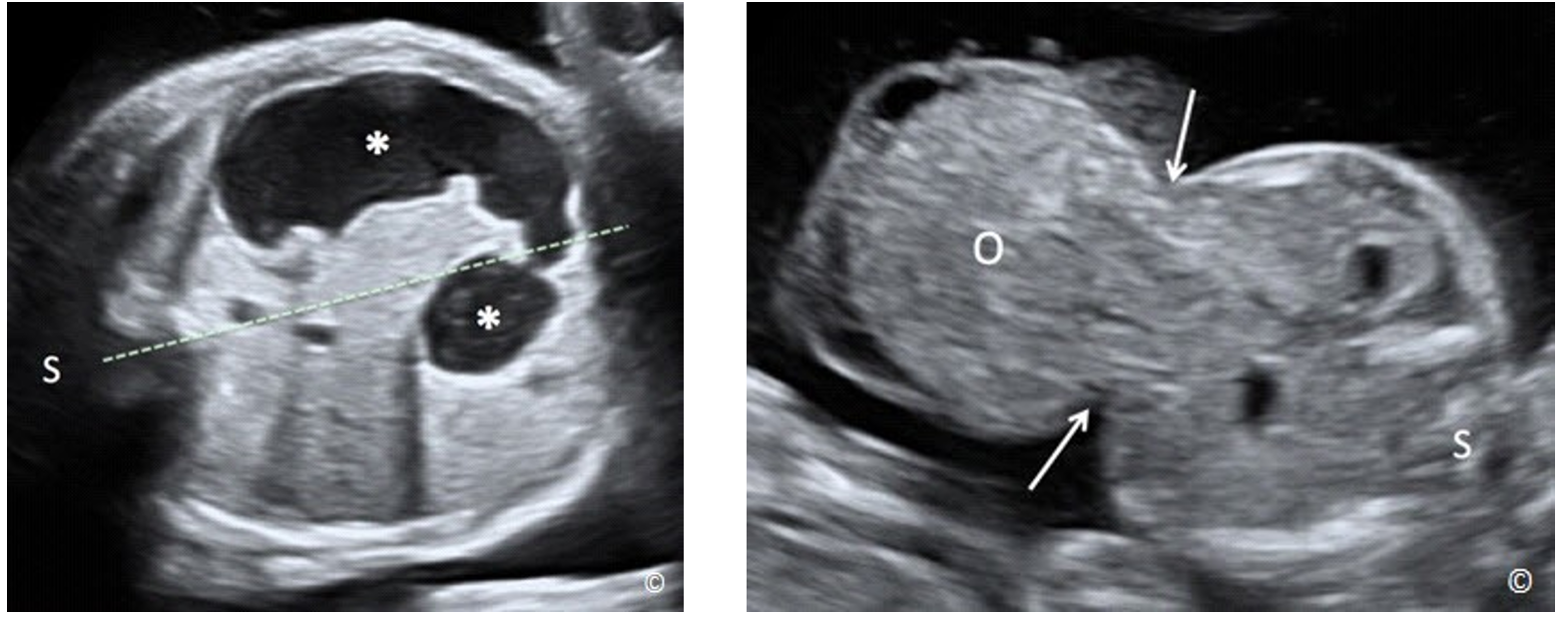
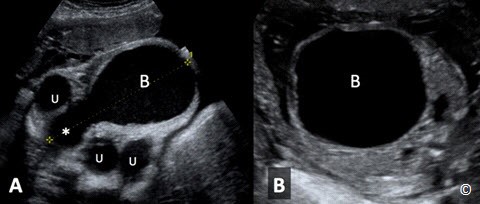
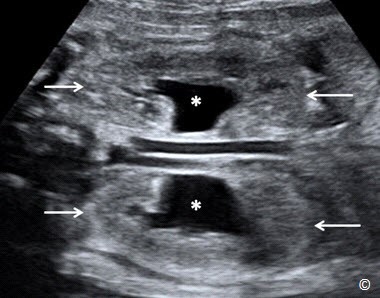
Dạ dày thấy được ở mặt cắt chuẩn ngang bụng, đó cũng là mặt cắt dùng để đo chu vi bụng (CVB). Nếu vẫn không quan sát thấy dạ dày sau nhiều lần khảo sát, thì đó là dấu hiệu điển hình của teo hẹp thực quản (một đoạn của thực quản không có lỗ thông), ngược lại nếu thấy hình ảnh bóng đôi, là dấu hiệu của teo hẹp tá tràng. (Hình 5.35). Những bất thường thành bụng bao gồm thoát vị rốn (hình 5.36) và hở thành bụng (hình 5.37 A và B). Tất cả những bất thường thường không đe dọa tính mạng, nhưng đòi hỏi phải phẫu thuật sớm sau sanh. Một vài bất thường lớn thường kết hợp lượng nước ối giảm nhiều như bệnh lí bất sản thận 2 bên (Hình 5.38 A và B), bệnh lí thận đa nang ở trẻ nhỏ (Figure 5.39 A – C), và tắc nghẽn đường ra của bàng quang (Hình 5.40 A và B). Thận ứ nước, do trào ngược hoặc tắc nghẽn bể thận-niệu quản (hình 5.41) nhìn chung thường ít nghiêm trọng hơn.
|
Hình 5.35: mặt cắt ngang bụng với hình ảnh teo hẹp thực quản. Chú ý dạ dày to vượt qua đường giữa (đường gạch nối) và có hình ảnh bóng đôi (dấu sao). S= cột sống. |
Hình 5.36: cho thấy ở mặt cắt ngang bụng có hình ảnh thoát vị rốn (O). Chú ý vị trí trung tâm của khiếm khuyết thành bụng (mũi tên). S = cột sống. |
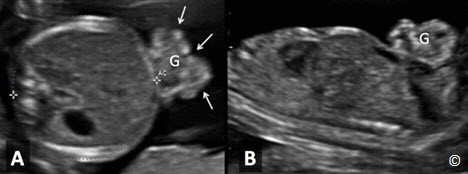
Hình 5.37 A và B: Mặt phẳng cắt ngang (A) và mặt phẳng đứng dọc giữa (B) của thai nhi có hở thành bụng (G). Chú ý khối thoát vị không có màng bao (mũi tên). AC = Abdominal Circumference (chu vi vòng bụng).
Hình 5.38 A và B: Mặt phẳng đứng dọc ngang của vùng bụng trên siêu âm 2D (A) và có phổ Doppler (B) ở thai có bất sản thận 2 bên. Chú ý: không quan sát thấy nước ối (mũi tên) và không thấy thận ở 2 hố thận (dấu sao) ở cả 2 hình ảnh trên. Không thấy động mạch thận 2 bên trên siêu âm Doppler (B)
Hình 5.39 A, B, và C: Mặt cắt ngang (A) và dọc (B và C) của 2 thận ở thai nhi có bệnh lí thận đa nang ở trẻ em. Chú ý sự gia tăng kích thước thận 2 bên và 2 thận tăng phản âm. Đồng thời có kèm vô ối trong trường hợp này (không thấy trong hình).
Hình 5.40 A và B: mặt cắt ngang phía dưới (A) và trên (B) vùng chậu với van niệu đạo sau. Chú ý bàng quang căng to (B), niệu quản dãn, quan sát thấy ở mặt cắt ngang ở hình A (U) và dấu hiệu chìa khóa của đoạn niệu đạo gần ở hình A (dấu sao)
Hình 5.41: Mặt cắt đứng dọc vùng bụng cho thấy hình ảnh tắc nghẽn bể thận niệu quản 2 bên. Chú ý bể thận 2 bên dãn (dấu sao). Giới hạn 2 thận được đánh dấu bằng mũi tên 2 đầu trên hình.
giải phẫu học hệ xương
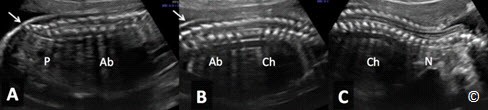
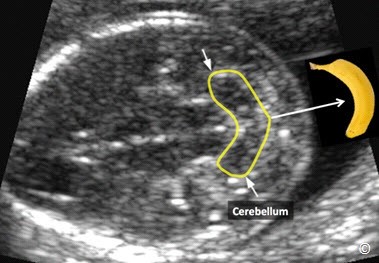
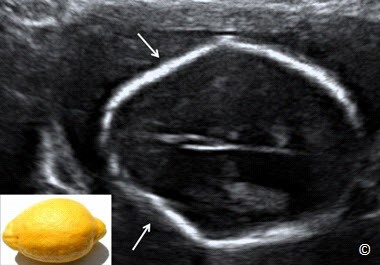
Cần khảo sát và đánh giá cột sống ở mặt cắt đứng dọc giữa, mặt cắt ngang hoặc mặt phẳng trán, mặc dù tỉ lệ phát hiện chẻ đôi đốt sống cao nhất (hình 5.42 A – C chủ yếu dựa vào các dấu hiệu gián tiếp của não [dấu hiệu “trái chuối” (hình 5.43) và “trái chanh” (hình 5.44)]. Ta cũng cần khảo sát những xương dài của tay chân, chú ý đến những bất thường lớn như ngắn chi nặng hoặc cong nhiều ( Hình 5.45 và 5.46). Cần cố gắng khảo sát tay chân khi có thể. Nhờ đó, có thể chẩn đoán những bất thường lớn, với khiếm khuyết mất chi như không có bàn tay hoặc bàn chân hoặc bất sản xương quay. Một điều quan trọng nữa là cần đánh giá sự cử động của các khớp. Nếu có dấu hiệu cứng các khớp, ta có thể nghĩ đến bệnh lí co cứng khớp.
Hình 5.42 A, B, và C: Mặt cắt đứng dọc giữ của khung chậu (P) (hình A), bụng (Ab) (hình B), ngực (Ch) và cổ (N) (hình C) cho thấy mặt cắt dọc giữa của cột sống. Sự liên tục của nếp da trên mặt cắt A và B (mũi tên).
Hình 5.43: minh họa mặt cắt ngang của tiểu não ở thai nhi có khiếm khuyết ống thần kinh. Chú ý dấu hiệu tiểu não hình trái chuối ( mũi tên, đường viền màu vàng) là 1 đặc điểm bất thường của hệ thống thần kinh trung ương (Arnold Chiari) kết hợp với dị tật ống thần kinh hở. Xem chi tiết ở phần bài viết.
Hình 5.44: Mặt cắt ngang đầu ở vị trí não thất bên có dị tật ống thần kinh. Chú ý hộp sọ có hình “trái chanh” (mũi tên), là 1 đặc điểm của bất thường hệ thần kinh trung ương (Arnold Chiari) đi kèm dị tật hở ống thần kinh. Xem mô tả chi tiết ở phần bài viết.
Hình 5.45: mặt cắt dọc xương đùi trên siêu âm 2D (A), và chi trên ở siêu âm 3D (B) của cùng 1 thai nhi có loạn sản xương gây chết. Chú ý xương dài ngắn rõ và cong nhiều.
Hình 5.46: Mặt cắt đứng dọc giữa của thai nhi có loạn sản xương gây chết (tương tự như hình 5-45). Chú ý ngực nhỏ (C) so với bụng (A).
References:
Hadlock FP, Harrist RB, Carpenter RJ, Deter RL, Park SK. Sonographic estimation of fetal weight. The value of femur length in addition to head and abdomen measurements. Radiology. 1984 Feb;150(2):535-40
Sandmire HF. Whither ultrasonic prediction of fetal macrosomia? Obstetric Gynecology 1993;82:860-862
L. J. Salomon, Z. Alfirevic, V. Berghella, C. Bilardo, E. Hernandez-andrade, S. L. Johnsen, K. Kalache, K.yY Leung, G. Malinger, H. Munoz, F. Prefumo, A. Toi and W. Lee on behalf of the ISUOG Clinical Standards Committee. Practice guidelines for performance of the routine mid-trimester fetal ultrasound scan. Ultrasound Obstetric Gynecology 2011; 37: 116–126.
ISUOG. Cardiac screening examination of the fetus: guidelines for performing the ‘basic’ and ‘extended basic’ cardiac scan. Ultrasound Obstetric Gynecology 2006; 27: 107–113.
ISUOG. Sonographic examination of the fetal central nervous system: guidelines for performing the ‘basic examination’ and the ‘fetal neurosonogram’. Ultrasound Obstetric Gynecology 2007; 29: 109–116
American Institute of Ultrasound in Medicine practice guidelines on the performance of the obstetric ultrasound examination, 2013.
http://www.aium.org/resources/guidelines/obstetric.pdf
Nguồn: “Siêu âm trong phụ khoa và sản khoa: một cách tiếp cận thực tế”
Tác giả : Rabih Chaoui, MDPhilippe Jeanty, MD Dario Paladini, MD