Người dịch: BS Nguyễn Thị Cẩm Minh
Hiệu chỉnh: BS Hà Tố Nguyên
giới thiệu
Thai ngoài tử cung (TNTC) là nguyên nhân hàng đầu gây tử vong mẹ ở tam cá nguyệt I (1). Tỉ lệ TNTC ngày càng tăng so với những thập niên trước (2), góp phần đáng kể vào bệnh suất và tử suất của người mẹ, đặc biệt ở những nước đang phát triển (3).
Yếu tố nguy cơ
Các yếu tố nguy cơ của TNTC được liệt kê trong Bảng 13.1 (4). Tiền căn phẫu thuật ống dẫn trứng (triệt sản) hoặc TNTC trước đó là những yếu tố nguy cơ thường gặp nhất, do đó ở những bệnh nhân này cần nghĩ ngay đến TNTC khi có triệu chứng nghi ngờ. Những yếu tố nguy cơ khác bao gồm viêm nhiễm vùng chậu, hiếm muộn và đặt dụng cụ tử cung.
|
Bảng 13.1: Yếu tố nguy cơ TNTC |
|
Tiền căn phẫu thuật ống dẫn trứng Tiền căn TNTC trước đó Đặt dụng cụ tử cung Tiền căn hiếm muộn |
Triệu chứng lâm sàng
Cần nghĩ đến thai ngoài tử cung trong trường hợp bệnh nhân thử thai dương tính đến khám vì đau bụng, ra huyết âm đạo hoặc sờ thấy một khối cạnh tử cung. Các triệu chứng lâm sàng không đặc hiệu cho TNTC do đó không nên dùng đơn thuần để chẩn đoán. Vị trí đau có thể rất khác nhau (5) và bệnh nhân TNTC có tam chứng kinh điển gồm đau bụng, rong huyết và khối cạnh tử cung chiếm tỉ lệ
Vị trí giải phẫu của tntc
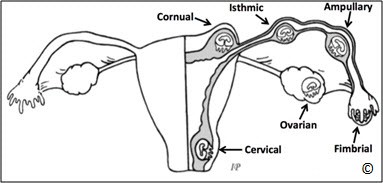
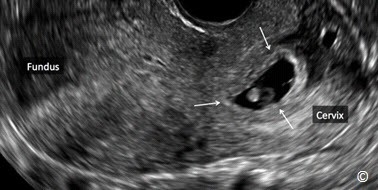
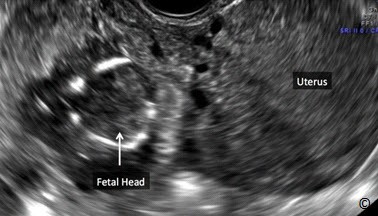
Hầu hết TNTC làm tổ dọc theo lộ trình của ống dẫn trứng với đoạn bóng và eo chiếm tỉ lệ cao nhất (Hình 13.1). Những vị trí khác hiếm gặp hơn như loa vòi hoặc đoạn kẽ (đoạn sừng) (Hình 13.1). TNTC đoạn kẽ là dạng đặc biệt bởi vì thai ở vị trí này có thể phát triển lớn và khi vỡ gây mất máu trầm trọng dẫn đến sốc. Thai ở đoạn kẽ khó chẩn đoán trên siêu âm vì rất giống với thai kì bình thường. Hình 13.2 và 13.3 cho thấy TNTC đoạn kẽ ở giai đoạn sớm của tam cá nguyệt I, Hình 13.4 và 13.5 cho thấy TNTC đoạn kẽ ở giai đoạn muộn hơn. TNTC ở cổ tử cung chiếm Hình 13.6). Thai ở cổ tử cung được điều trị tốt nhất bằng Methotrexate hoặc potassium chloride tiêm bắp hoặc tiêm trực tiếp vào túi thai dưới hướng dẫn của siêu âm, đặc biệt trong trường hợp mong muốn bảo tồn khả năng sinh sản. Sau điều trị cần theo dõi sát bệnh nhân cho đến khi không còn chảy máu nhiều, hầu hết các thai được tiêm sẽ thoái triển. Ở những nơi có nguồn nhân lực thấp, việc điều trị còn hạn chế thì thai ở cổ tử cung chảy máu nhiều có thể xử trí tạm thời bằng khâu vòng cổ tử cung hoặc đặt bóng chèn (30cc) với ống thông Foley vào kênh cổ tử cung.
Hình 13.1: Vị trí TNTC ở vùng chậu. Hầu hết TNTC ở ống dẫn trứng, với đoạn bóng và đoạn eo chiếm tỉ lệ cao nhất. Thai trong ổ bụng không được mô tả trên hình.
Nguồn: Dr. Igor Palahnuk
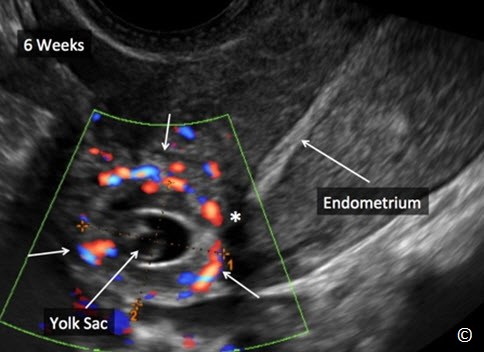
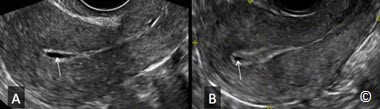
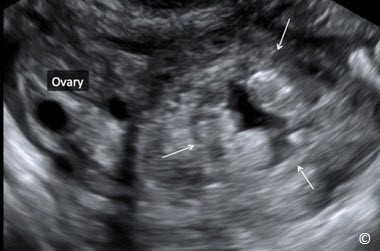
Hình 13.2: Siêu âm trắng đen và siêu âm Doppler màu TNTC ở đoạn kẽ khoảng 6 tuần với túi noãn hoàng bên trong (mũi tên). Nội mạc tử cung tách biệt với khối thai (dấu hoa thị).
SHAPE * MERGEFORMAT
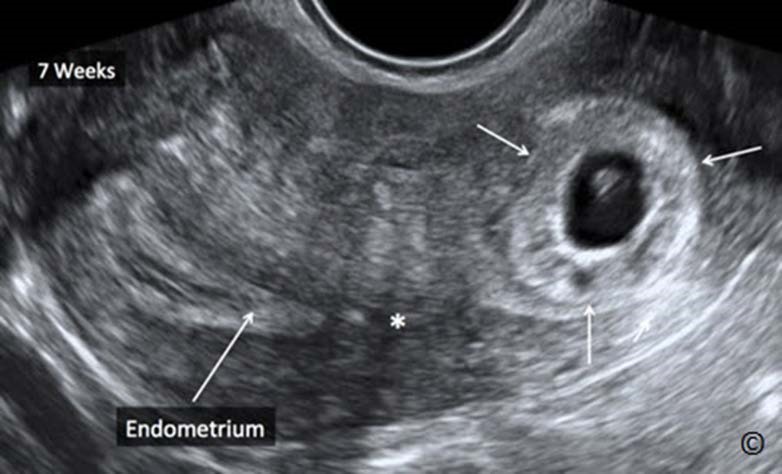
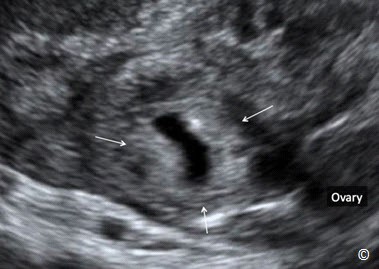
Hình 13.3: Siêu âm trắng đen TNTC ở đoạn kẽ khoảng 7 tuần (mũi tên). Nội mạc tử cung tách biệt với khối thai (dấu hoa thị).
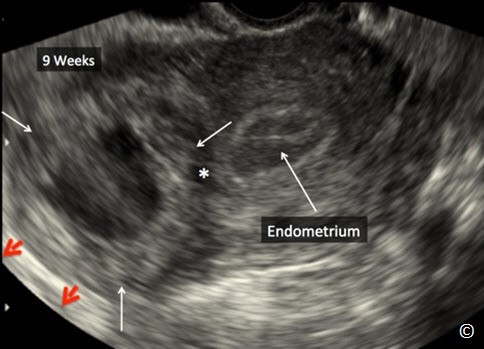
Hình 13.4: Siêu âm qua ngã âm đạo với mặt cắt ngang phần trên tử cung cho thấy TNTC ở đoạn kẽ khoảng 9 tuần (mũi tên trắng). Nội mạc tử cung tách biệt với khối thai (dấu hoa thị). Túi thai phồng ra bên ngoài lớp thanh mạc tử cung (mũi tên đỏ).
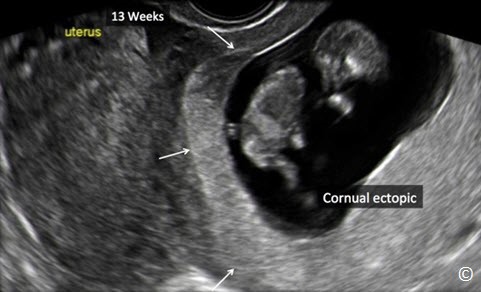
Hình 13.5: Siêu âm qua ngả âm đạo với mặt cắt chếch phần trên tử cung cho thấy TNTC ở đoạn kẽ khoảng 13 tuần (mũi tên). Kích thước thai giai đoạn này có thể gây nhầm lẫn với thai trong tử cung.
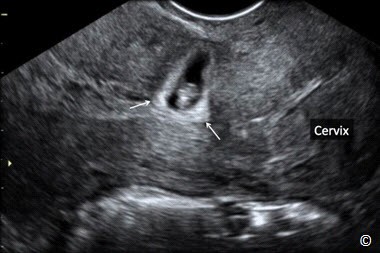
Hình 13.6: Siêu âm qua ngả âm đạo mặt cắt dọc tử cung cho thấy TNTC ở cổ tử cung.
Thai làm tổ ở sẹo mổ lấy thai về nguyên tắc không phải là TNTC vì túi thai vẫn nằm trong buồng tử cung. Thai bám ở sẹo mổ lấy thai có thể dẫn đến những bất thường bánh nhau nghiêm trọng ở giai đoạn muộn của thai kì như nhau cài răng lược hoặc vỡ tử cung (7,8) . Ở những sản phụ có mổ lấy thai trước đó, chẩn đoán thai bám ở sẹo mổ lấy thai cần được nghĩ đến khi siêu âm thấy túi thai nằm ở phần thấp của tử cung, nằm trong hoặc gần sẹo mổ lấy thai. Việc phóng đại hình ảnh siêu âm có thể giúp chẩn đoán xác định (Hình 13.7 và 13.8). Tương tự như TNTC ở cổ tử cung, điều trị thai bám vết mổ cũ đáp ứng tốt nhất với tiêm trực tiếp Methotrexate hoặc potassium chloride vào túi thai dưới hướng dẫn của siêu âm (Hình 13.9 A và B).
Hình 13.7: Siêu âm trắng đen qua ngả âm đạo với mặt cắt dọc tử cung cho thấy thai bám ở sẹo mổ lấy thai (mũi tên).
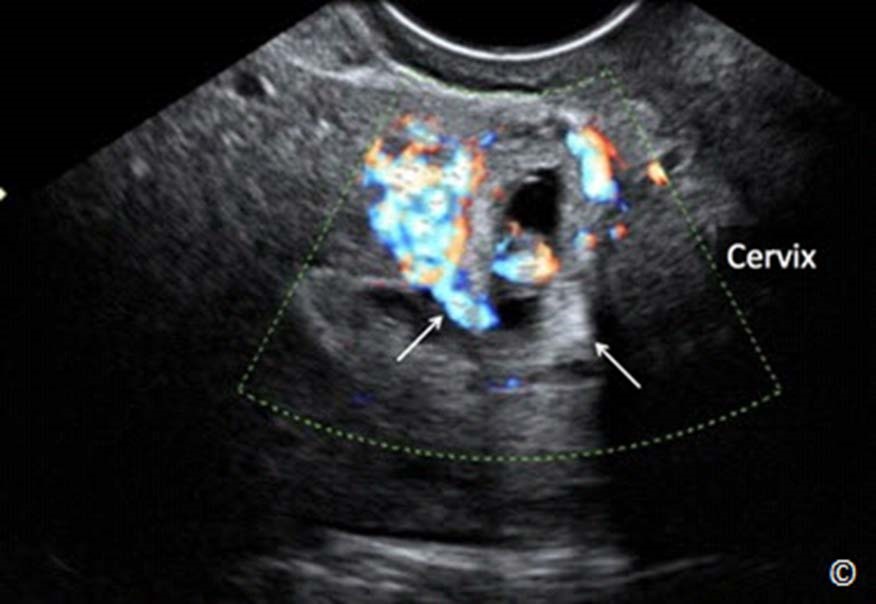
Hình 13.8: Siêu âm Doppler màu qua ngả âm đạo với mặt cắt dọc tử cung cho thấy thai bám ở sẹo mổ lấy thai và có tăng sinh mạch máu trên Doppler màu.
Hình 13.9 A và B: Siêu âm qua ngả âm đạo với mặt cắt dọc tử cung:
Hình A: thai bám ở sẹo mổ lấy thai
Hình B: túi thai này thoái triển đáng kể sau 2 tuần tiêm Methotrexate trực tiếp
Các bước tiếp cận trong siêu âm chẩn đoán tntc
Phần này mô tả các bước tiếp cận một bệnh nhân nữ đến khám với triệu chứng lâm sàng nghi ngờ TNTC. Việc khai thác chi tiết bệnh sử và khám lâm sàng rất cần thiết để đánh giá ban đầu bệnh nhân. Kết hợp các triệu chứng lâm sàng và xét nghiệm để đưa ra các chẩn đoán phù hợp. Bảng 13.2 liệt kê các chẩn đoán phân biệt ở bệnh nhân nữ có triệu chứng đau bụng dưới và ra huyết âm đạo.
|
Bảng 13.2 : Các chẩn đoán phân biệt ở một phụ nữ trong độ tuổi sinh sản có triệu chứng đau bụng dưới và ra huyết âm đạo |
|
Thai kì bình thường Dọa sẩy thai Thai ngoài tử cung Khối u buồng trứng (nang xuất huyết, u bì, u buồng trứng xoắn) Bệnh lý viêm nhiễm vùng chậu Xuất huyết tử cung bất thường Nguyên nhân từ đường tiêu hóa Nguyên nhân từ đường tiết niệu |
Thử thai là một trong những xét nghiệm chẩn đoán đầu tiên cần được thực hiện. Thử thai âm tính gần như giúp loại trừ TNTC sống (lưu ý xét nghiệm này phải có độ nhạy cao với nồng độ HCG (Human Chorionic Gonadotropin) ở thai giai đoạn sớm). Xét nghiệm dương tính xác nhận có thai nhưng không cho biết vị trí hoặc khả năng sống của thai. Cần chú ý những trường hợp TNTC mạn tính với nồng độ HCG thấp kèm theo triệu chứng đau vùng chậu mạn tính. Hình 13.10 và 13.11 minh họa TNTC mạn tính với nồng độ HCG là 22 IU/ml, bệnh nhân có triệu chứng đau vùng chậu phải mạn tính và khám thấy một khối ở vùng chậu.
Hình 13.10: Siêu âm qua ngả âm đạo: TNTC mạn tính ở 1 phụ nữ có triệu chứng đau vùng chậu mạn tính (mũi tên – đã được kiểm chứng bằng giải phẫu bệnh). Nồng độ HCG 22 IU/ml.
Hình 13.11: Siêu âm Doppler màu qua ngả âm đạo trên cùng người phụ nữ trong hình 13.10 cho thấy có tăng sinh mạch máu ở khối TNTC mạn tính
Trong phạm vi cuốn sách này chỉ trình bày cách tiếp cận cơ bản về việc sử dụng siêu âm trong sản phụ khoa, chúng tôi sẽ không đề cập đến mối tương quan của nồng độ HCG trong huyết thanh với hình ảnh siêu âm của túi thai trong tử cung. Thông thường, nồng độ HCG tăng gấp đôi mỗi 2 – 3 ngày ở thai kì bình thường (9). Tuy nhiên quy luật này không đúng tuyệt đối vì có khoảng 20% trường hợp TNTC sẽ có biểu hiện tăng nồng độ HCG như trên (9) do đó không nên dùng nồng độ HCG đơn thuần để loại trừ TNTC.
Vì vậy việc tiếp cận siêu âm theo bước nên được tiến hành nếu xét nghiệm thử thai dương tính.
Cách tiếp cận này được áp dụng khi siêu âm ngả âm đạo:
bước 1: đánh giá sự hiện diện của túi thai trong buồng tử cung:
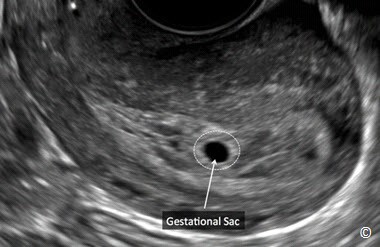
Sự hiện diện của túi thai trong buồng tử cung giúp loại trừ TNTC trong phần lớn các trường hợp
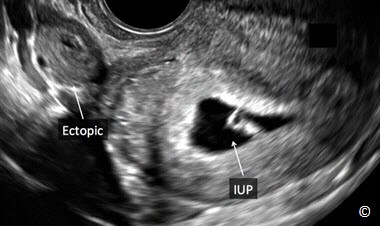
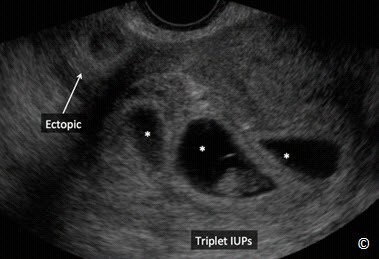
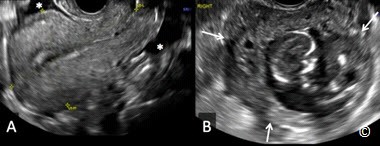
(Hình 13.12). Tuy rất hiếm gặp nhưng cũng có khả năng một thai trong kết hợp với một thai ngoài tử cung (heterotopic pregnancy) (Hình 13.13) – (Clip 13.1). Tỉ lệ thai trong – thai ngoài tử cung trong thai kì tự nhiên vào khoảng 1/7000 và thường gặp hơn ở những trường hợp được thực hiện các kĩ thuật hỗ trợ sinh sản (Hình 13.14).
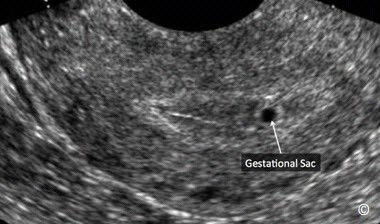
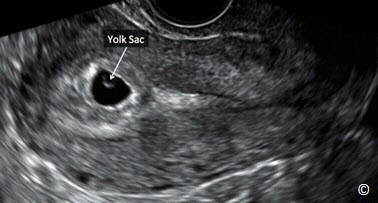
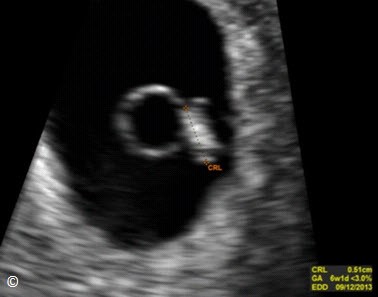
Ở thai kì bình thường túi thai xuất hiện khoảng giữa tuần thứ 4 và thứ 5, đó là khoang màng đệm của phôi thai (Hình 13.12). Túi noãn hoàng (Yolk sac) là cấu trúc đầu tiên có thể thấy được trên siêu âm lúc thai 5 tuần (Hình 13.15), kế đến là khoang ối xuất hiện khoảng giữa tuần thứ 5 và thứ 6, và phôi thai xuất hiện lúc 6 tuần (Hình 13.16). Trên siêu âm, túi thai bình có bờ dày sáng (Hình 13.17). Bờ phản âm dày này giúp phân biệt túi thai với tụ máu hoặc dịch trong lòng tử cung. Tụ máu hoặc tụ dịch trong lòng tử cung thường được gọi là túi thai giả (Hình 13-18 A và B). Thuật ngữ túi thai giả được dùng trong mối tương quan với TNTC. Để bàn luận nhiều hơn về tam cá nguyệt 1, xin tham khảo chương 4.
Nếu thấy túi thai trong lòng tử cung, việc khám siêu âm sẽ hoàn tất bằng việc đánh giá phần phụ và túi cùng. Nếu không thấy túi thai trong lòng tử cung, chúng ta chuyển sang bước 2.
Hình 13.12: Siêu âm qua ngả âm đạo với mặt cắt dọc tử cung cho thấy túi thai khoảng 5 tuần tuổi. Sự hiện diện túi thai trong lòng tử cung giúp loại trừ TNTC trong phần lớn các trường hợp.
Hình 13.13: Siêu âm qua ngả âm đạo cho thấy sự hiện diện đồng thời cả thai trong tử cung (IUP: intrauterine pregnancy) và thai ngoài tử cung # 6 tuần.
Hình 13.14: Siêu âm qua ngả âm đạo thai trong – thai ngoài tử cung khoảng 7 tuần tuổi. Hiện diện tam thai trong tử cung và TNTC ở ống dẫn trứng. Thai kì được thực hiện kĩ thuật hỗ trợ sinh sản.
Hình 13.15: Siêu âm qua ngả âm đạo với mặt cắt dọc tử cung cho thấy túi thai khoảng 5 tuần có túi noãn hoàng. Túi noãn hoàng là cấu trúc đầu tiên xuất hiện trên siêu âm bên trong túi thai lúc thai 5 tuần.
Hình 13.16: Siêu âm qua ngả âm đạo cho thấy túi thai 6 tuần đã có phôi thai. Túi noãn hoàng bên cạnh phôi thai.
Hình 13.17: Siêu âm qua ngả âm đạo với mặt cắt dọc tử cung: túi thai bình thường khoảng 5 tuần. Lưu ý có viền phản âm dày quanh túi thai.
Hình 13.18 A và B: Siêu âm qua ngả âm đạo với mặt cắt dọc cho thấy dịch trong lòng tử cung ở những trườbệnh nhân nghi ngng hợp TNTC. ờ TNTC. Thuật ngữ túi thai giả được dùng để chỉ dịch trong lòng tử cung ở những
bước 2: đánh giá dịch túi cùng:
Đánh giá dịch túi cùng là một phần quan trọng gợi ý sự hiện diện của máu do TNTC vỡ hoặc nang buồng trứng vỡ. Túi cùng được giới hạn phía trước bởi phần thấp của tử cung, cổ tử cung và phía sau bởi trực tràng, việc đánh giá dịch túi cùng được thực hiện qua siêu âm ngã âm đạo với mặt cắt dọc tử cung (Hình 13.19). Có thể sử dụng Doppler màu với vận tốc thấp để xác nhận không có dòng chảy của mạch máu bên trong cục máu đông. Ở bệnh nhân nghi ngờ TNTC, siêu âm thấy dịch túi cùng thì phải xem xét khả năng có xuất huyết nội và cần kết hợp với đánh giá tổng trạng bệnh nhân để có hướng xử trí thích hợp. Nếu lượng dịch túi cùng nhiều, chúng ta phải quan sát những ngách cao hơn của ổ bụng, sự hiện diện của dịch ở những ngách này gợi ý có chảy máu nhiều trong khoang phúc mạc (Ghi chú của người dịch: Túi cùng (Pouch) là do lá phúc mạc lách giữa các tạng ở chậu hông tạo thành một túi sâu của phúc mạc. Đây là những nơi thấp nhất của ổ phúc mạc mà các dịch trong ổ bụng trong các trường hợp bệnh lý thường đọng ở đó. Trong phần này tác giả sử dụng thuật ngữ Cul-de-sac để chỉ túi cùng Douglas (Douglas’ pouch). Ngách (Recess) cũng là do lá phúc mạc lách giữa các tạng hay giữa các tạng với thành bụng để tạo thành một rãnh hoặc một hốc nhưng đó không phải là chỗ thấp nhất của ổ bụng. Ví dụ ngách dưới gan, ngách gan thận, … Nguồn: Bài giảng Giải Phẫu Học 2006 – ĐHYD TP.HCM – Trang 273-274). Lưu ý rằng bình thường cũng có ít dịch ở túi cùng và đó là dịch sinh lý do sự thay đổi của chu kỳ kinh.
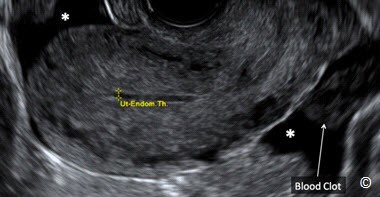
Hình 13.19: Siêu âm qua ngả âm đạo với mặt cắt dọc tử cung ở bênh nhân TNTC vỡ có dịch tự do ở túi cùng và xung quanh tử cung (dấu hoa thị). Có hình ảnh cục máu đông ở túi cùng sau và lớp dịch mỏng trong lòng tử cung.
bước 3: đánh giá khối tntc ở khu vực phần phụ:
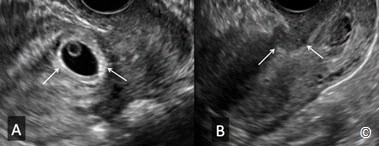
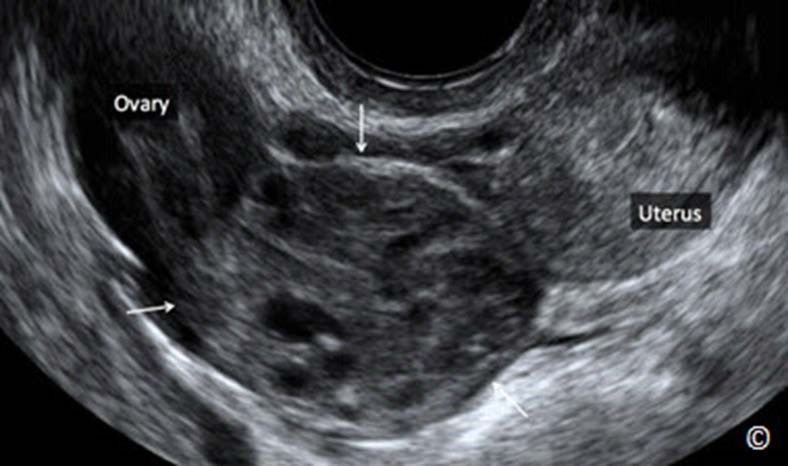
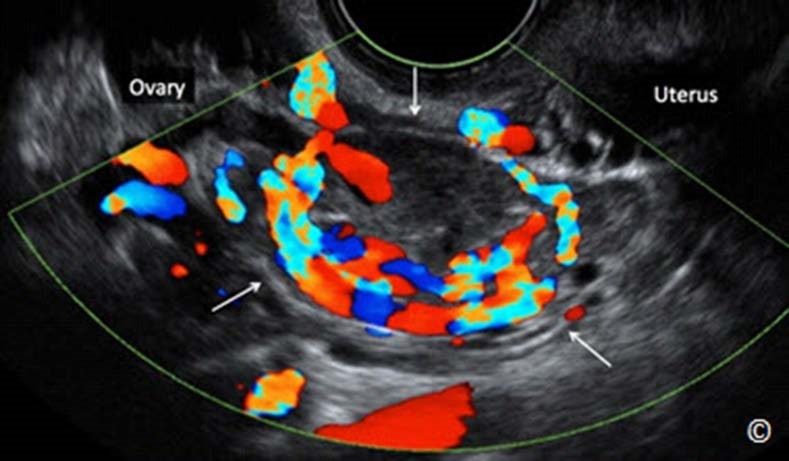
Đánh giá một cách kỹ lưỡng khu vực phần phụ trên cả 2 mặt cắt ngang và dọc. Bước này bao gồm đánh giá buồng trứng và khu vực xung quanh để tìm dịch, máu và khối TNTC. Khối TNTC thường nằm ở ống dẫn trứng và điển hình có dạng hình tròn với viền phản âm dày bao quanh túi phản âm trống (Hình 13.20 A và B). Thông thường triệu chứng lâm sàng của bệnh nhân có liên quan với vị trí của khối TNTC nhưng cũng có trường hợp ngoại lệ. Điều quan trọng nữa là không được nhầm lẫn khối TNTC với nang hoàng thể (Hình 13.21), nó thường nằm ở buồng trứng cùng bên với khối TNTC. Bảng 13.3 thể hiện những đặc tính phân biệt nang hoàng thể với khối TNTC. Hình 13.22 và 13.23 cho thấy khối TNTC ở ống dẫn trứng trên siêu âm. Dấu hiệu tăng sinh mạch máu nhiều trên siêu âm Doppler màu của nang hoàng thể không giúp phân biệt với khối TNTC vì khối TNTC có nhiều mức độ tăng sinh mạch máu khác nhau. Hình 13.24 A-C cho thấy mức độ dòng chảy khác nhau trên siêu âm Doppler ở 3 trường hợp TNTC khác nhau.
|
|
|
|
Nang hoàng thể nằm ở buồng trứng Nang hoàng thể được bao bọc xung quanh bởi mô buồng trứng bình thường Nang hoàng thể di chuyển cùng với buồng trứng khi làm nghiệm pháp đẩy đầu dò Nang hoàng thể điển hình không có vòng phản âm dày Siêu âm Doppler màu và Doppler xung không phân biệt được 2 cấu trúc này |
|
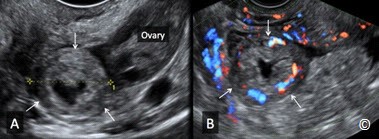
Hình 13.20 A và B: Siêu âm qua ngả âm đạo: TNTC ở ống dẫn trứng. Hình ảnh vòng phản âm dày và trung tâm phản âm trống (dấu hiệu doughnut). Hình B cho thấy khối TNTC tăng sinh mạch máu mức độ trung bình trên siêu âm Doppler màu.
Hình 13.21: Siêu âm trắng đen và siêu âm Doppler màu ngã âm đạo: nang hoàng thể bên trong buồng trứng. Xem những dầu hiện phân biệt với TNTC ở Bảng 13.3.
Hình 13.22: Siêu âm qua ngả âm đạo: TNTC ở ống dẫn trứng. Khối TNTC tách biệt với buồng trứng.
Khối TNTC có bờ phản âm dày và trung tâm phản âm trống (dấu hiệu doughnut)
Hình 13.23: Siêu âm qua ngả âm đạo: TNTC ở ống dẫn trứng. Khối TNTC có bờ phản âm dày và trung tâm phản âm trống (dấu hiệu doughnut).
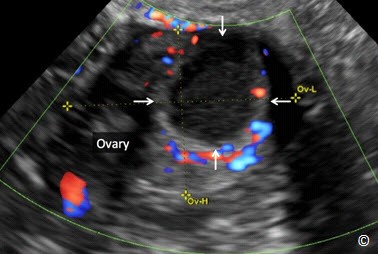
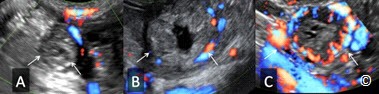
Hình 13.24 A, B, và C: Hình ảnh TNTC ở ống dẫn trứng trên siêu âm Doppler màu ngã âm đạo với vận tốc dòng chảy và độ lọc thành giống nhau: rất thấp hoặc không có ở hình A, mức độ trung bình ở hình B, và mức độ nhiều ở hình C. Siêu âm Doppler màu không giúp ích cho việc chẩn đoán phân biệt TNTC và nang hoàng thể.
Đứng trước một phụ nữ có triệu chứng gợi ý TNTC, siêu âm thấy khối TNTC ở phần phụ nằm tách biệt với buồng trứng và không thấy túi thai trong tử cung cần nghĩ ngay đến bệnh cảnh TNTC. Sự hiện diện dịch ở túi cùng sau giúp xác nhận chẩn đoán. Trong trường hợp những dấu hiệu siêu âm không gợi ý chẩn đoán TNTC, cần phải xem xét tất cả các xét nghiệm và đưa ra chẩn đoán dựa trên những thông tin có sẵn. Có nhiều sự thay đổi xảy ra trong thời gian ngắn ở thai kì bình thường trong tam cá nguyệt I nên việc siêu âm lập lại trong khoảng 3 đến 4 ngày đối với bệnh nhân có tình trạng lâm sàng ổn định và tuân thủ đúng sẽ giúp làm sáng tỏ chẩn đoán. Nếu tình trạng bệnh nhân không ổn định, việc điều trị can thiệp được phép thực hiện mà không cần đến những dấu hiệu siêu âm.
Trường hợp hiếm gặp của TNTC là thai trong ổ bụng. Thai càng lớn thì bệnh suất của mẹ càng cao. Bánh nhau bám vào ruột hoặc mạch máu chậu có thể gây chảy máu đáng kể nếu cố gắng bóc nhau. Nếu gặp trường hợp thai trong ổ bụng giai đoạn lớn, lấy thai nhi một cách thận trọng và giữ lại bánh nhau để tránh mất máu nhiều. Hình 13.25 và 13.26 minh họa 1 trường hợp thai trong ổ bụng khoảng 14 tuần ở vùng chậu phải. Bệnh nhân có triệu chứng đau bụng dưới. Khối thai trong ổ bụng này được điều trị bằng tiêm trực tiếp potassium chloride và methotrexate vào túi thai dưới hướng dẫn của siêu âm. Triệu chứng của thai phụ được cải thiện ngay lập tức sau khi làm thủ thuật này.
Hình 13.25 A và B: Siêu âm qua ngả âm đạo thai trong ổ bụng khoảng 14 tuần ở vùng chậu phải. Hình A với mặt cắt dọc tử cung cho thấy dịch tự do ở vùng chậu. Hình B: thai trong ổ bụng ở vùng chậu phải
Hình 13.26: Siêu âm qua ngả âm đạo thai trong ổ bụng khoảng 14 tuần ở vùng chậu phải (cùng bệnh nhân ở hình 13.25) sau khi tiêm potassium chloride và methotrexate. Tử cung nằm tách biệt với khối thai. Mũi tên chỉ đầu thai nhi đã chết lưu.
References:
Nederlof KP, Lawson HW, Saftlas AF, Atrash HK, Finch EL. Ectopic pregnancy surveillance, United States, 1970–1987. In: CDC Surveillance Summaries. MMWR 1990; 39(no. SS-4):9–17.
Ectopic pregnancy – United States, 1990-1992.MMWR Morb Mortal Wkly Rep 44:46, 1995.
Goyaux N, Leke R, Keita N, Thonneau P. Ectopic pregnancy in African developing countries. Acta Obstet Gynecol Scand 2003; 82(4):305-12.
Pisarka M, Carson SA, Buster JE. Ectopic pregnancy. Lancet 1998;351:1115
Breen JL. A 21 year survey of 654 ectopic pregnancies. Am J Obstet Gynecol 1970;106:1004
Schwartz RO, Di Pietro DL. Beta-HCG as a diagnostic aid for suspected ectopic pregnancy. Obstet Gynecol 1980; 56:197.
Unforeseen consequences of the increasing rate of cesarean deliveries: early placenta accreta and cesarean scar pregnancy. A review. Timor-Tritsch IE, Monteagudo A. Am J Obstet Gynecol. 2012 Jul;207(1):14-29
The diagnosis, treatment, and follow-up of cesarean scar pregnancy. Timor-Tritsch IE, Monteagudo A, Santos R, Tsymbal T, Pineda G, Arslan AA. Am J Obstet Gynecol. 2012 Jul;207(1):44.e1-13
Discriminatory HCG zone; its use in the sonographic evaluation of ectopic pregnancy. Kadar N, DeVore G, Romero R. Obstet Gynecol 1981; 58:156-161.
Nguồn: “Siêu âm trong phụ khoa và sản khoa: một cách tiếp cận thực tế”
Tác giả : Rabih Chaoui, MDPhilippe Jeanty, MD Dario Paladini, MD