Sinh lý thận
Thận đảm nhận chức năng chính là nội tiết và ngoại tiết. Chức năng ngoại tiết bao gồm bài tiết và bài xuất nước tiểu, điều chỉnh cân bằng nước, điện giải, toan kiềm, bài tiết các sản phẩm cặn bã của chuyển hóa, loại trừ độc tố. Chức năng nội tiết thể hiện ở quá trình hình thành một số hormon để tham gia qúa trình điều hoà huyết áp, tạo hồng cầu, tham gia vào chuyển hóa canxi, phốt pho trong cơ thể.
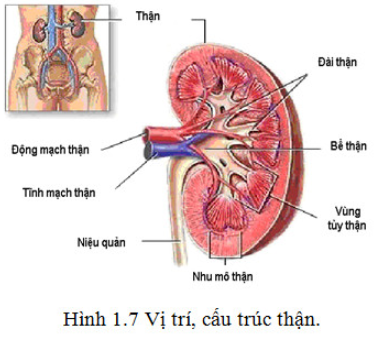
Đặc điểm cấu trúc giải phẫu của thận
Hai thận có hình hạt đậu, chiếm khoảng 0,4% trọng lượng cơ thể, nằm sau phúc mạc, hai bên cột sống. Nhu mô thận bao gồm 2 vùng: vỏ thận nơi tập trung chủ yếu cầu thận và tuỷ thận tập trung các ống thận.
Đơn vị giải phẫu chức năng của thận là nephron.
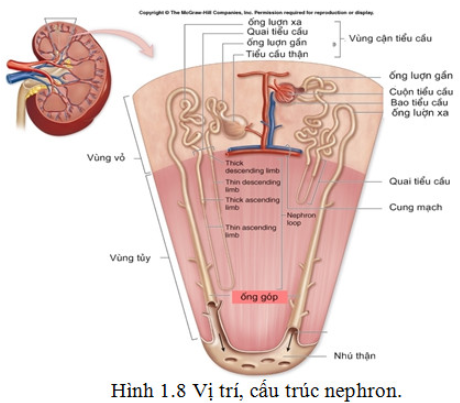
Cấu trúc giải phẫu nephron
Mỗi thận có khoảng 1 triệu nephron có khả năng tạo nước tiểu độc lập với nhau.
Nephron là đơn vị giải phẫu và chức năng của thận, gồm hai phần là vùng vỏ và vùng tủy.
Tiểu cầu thận (ionf gọi là tiểu cầu Malpighi): là một mạng lưới mao mạch song song xuất phát từ tiểu động mạch đến, nối thông với nhau và bọc trong bao Bowman tạo nên một diện tích lớn để lọc máu (khoảng 1m2). Các mao mạch này tập trung lại thành tiểu động mạch đi chạy ra ngoài cầu thận.
Bao Bowman: là khoang rỗng chứa dịch lọc cầu thận và bao bọc tiểu cầu thận, được cấu tạo bởi lá tạng và lá thành.
Lá tạng: gồm những tế bào cú chõn (podocyte) nằm sát các mao mạch, hợp với màng đáy và tế bào nội mạc mao mạch cầu thận tạo thành màng lọc cầu thận. Qua màng này huyết tương từ trong mỏu mao mạch sẽ được lọc vào bao Bowman tạo nên dịch lọc cầu thận.
Lá thành: tiếp nối với ống lượn gần của ống thận.
Ống thận: tiếp nối với cầu thận, có chức năng tái hấp thu và bài tiết các chất để biến dịch lọc thành nước tiểu. Ống thận gồm các thành phần: ống lượn gần, ống lượn xa, quai Henle, ống góp.
Ống lượn gần: nối với bao Bowman, có một đoạn cong và một đoạn thẳng. Thành ống lượn gần được cấu tạo bởi lớp tế bào biểu mô cao, hình lập phương, có diềm bàn chải ở phía trong lòng ống để tăng diện tích tiếp xúc. Trong bào tương có chứa nhiều ty lạp thể, các phân tử protein mang và nhiều Na+, K– nên tế bào ống lượn ở đây đõy có hoạt động chuyển hóa cao và quá trình vận chuyển tích cực xảy ra rất mạnh.
Quai Henle là phần tiếp theo ống lượn gần gồm 2 nhánh hình chữ U, song song với nhau, đi hướng vào vùng tủy thận. Nhánh xuống của quai Henle mảnh, đoạn đầu nhánh lên và đoạn cuối dày.
Ống lượn xa tiếp nối quai Henle, nằm ở vỏ thận và hình dáng cong queo và ở đây cũng có quá trình vận chuyển tích cực khá mạnh.
Ống góp nối tiếp ống lượn xa bài tiết nước tiểu.
Chức năng của nephron
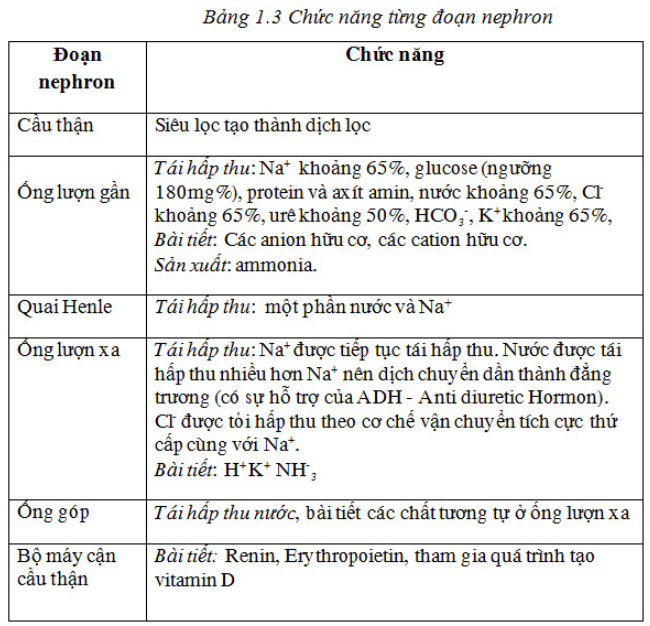
Nephron có chức năng loại bỏ những chất độc hại ra khỏi cơ thể như ure, creatinine, các sản phẩm chuyển hóa gốc axít,… Chức năng cụ thể của từng cấu trúc nephron trong quá trình tạo bài tiết các chất từ máu vào nước tiểu như sau:
Chức năng tạo nước tiểu của thận được thực hiện thông qua 3 quá trình:
Quá trình lọc ở cầu thận: siêu lọc tạo thành dịch lọc có thành phần gần giống huyết tương, không có hồng cầu, lượng protein trong dịch lọc thấp bằng khoảng 1/200 huyết tương.
Qúa trình tái hấp thu các chất từ ống thận vào máu.
Ống lượn gần: tái hấp thu Na+ khoảng 65% theo cơ chế tích cực nguyên phát vào dịch kẽ nhờ Na+– K+ – ATPase, glucose ( ngưỡng 180mg%), protein và axít amin, nước khoảng 65% ( tương đương 117/24giờ), Cl– (khoảng 65%), ure (khoảng 50%), HCO3–, K+ (khoảng 65%), bài tiết các anion hữu cơ, các cation hữu cơ, sản xuất: ammonia.
Quai Henle: một phần nước và Na+ tiếp tục được tái hấp thu nhưng cơ chế khác nhau giữa nhánh xuống và nhánh lên. Ở nhánh xuống do tế bào biểu mô có tính thấm cao đối với nước, thấm vừa với Na+ nên nước tái hấp thu mạnh hơn, dịch lọc trở nên ưu trương đạt đỉnh cao nhất ở chóp quai (1200 mOsm/L). Nhánh lên có tính thấm cao với Na+ và Cl– nhưng không thấm nước, có khả năng tái hấp thu Na+ và Cl– mạnh theo cơ chế tích cực thứ phát, khuếch tán ra dịch kẽ làm mức độ ưu trương trong ống giảm dần và khi đổ vào ống lượn xa thì trở thành nhược trương (100 mOsm/L).
Cơ chế tái hấp thu nước và Na+ ở quai Henle làm cho áp suất thẩm thấu ở nhánh lên quai Henle và trong dịch kẽ tăng cao dần từ vùng vỏ vào vùng tuỷ, trong khi dòng chảy trong nhánh lên đi từ vùng tuỷ ra vùng vỏ gọi là cơ chế tăng nồng độ ngược dòng.
Ống lượn xa: Na+ được tiếp tục tái hấp thu theo cơ chế như ở ống lượn gần và có thêm sự hỗ trợ của Aldosteron. Nước được tái hấp thu nhiều hơn Na+ nên dịch chuyển dần thành đẳng trương và có sự hỗ trợ rất tích cực của ADH (Anti diuretic Hormon) – hormon của vùng dưới đồi có tác dụng tăng tính thấm của màng tế bào biểu mô ống lượn xa đối với nước. Cl– được tái hấp thu theo cơ chế vận chuyển tích cực thứ cấp cùng với Na+. Bài tiết H+ theo cơ chế tích cực nguyên phát nhờ H+-ATPase để bảo đảm cân bằng nội môi. K+ bài tiết nhờ bơm Na+-K+-ATPase. Bài tiết NH-3 theo cơ chế khuếch tán thụ động
Ống góp: tái hấp thu nước và bài tiết các chất tương tự ở ống lượn xa và cú sự hỗ trợ của ADH.
Quá trình bài tiết một số chất từ máu vào ống thận.
Nephron có chức năng loại bỏ những chất độc hại ra khỏi cơ thể như ure, creatinine, các sản phẩm chuyển hóa gốc axítt, .… Chức năng cụ thể của từng cấu trúc nephron được thể hiện ở bảng 1.3.
Mạch máu thận
Động mạch thận ngắn, xuất phát từ động mạch chủ bụng đi vào rốn thận, chia nhánh thành các tiểu động mạch đến, có hai mạng mao mạch nối tiếp:
Mạng thứ nhất nằm giữa tiểu động mạch đến và tiểu động mạch đi (tức là búi mạch nằm trong bao Bowman), cuộn lại thành cầu thận và sau đó hợp lại thành tiểu động mạch đi.
Mạng thứ hai xuất phỏt từ tiểu động mạch đi, tạo thành mạng mao mạch bao quanh các ống thận .
Bộ máy cận cầu thận
Đây là tổ chức có chức năng đặc biệt do tế bào biểu mô ống lượn xa và tế bào cơ trơn tiểu động mạch đến của cùng một nephron hợp lại tạo thành bài tiết Renin, Erythropoietin.
Quá trình tạo nước tiểu ở thận
Bao gồm: quá trình lọc ở cầu thận, một phần huyết tương được lọc qua mao mạch vào bao Bowman và trở thành dịch lọc cầu thận. Sau đó là quá trình tái hấp thu và bài tiết ở ống thận: khi dịch lọc đi xuống ống thận, thể tích và thành phần dịch lọc sẽ bị thay đổi. Nước và một số chất hòa tan được đưa trở lại máu nhờ quá trình tái hấp thu. Ngược lại, một số chất hòa tan được bài tiết vào dịch ống thận để tạo thành nước tiểu.
Màng cầu thận và tính thấm của màng
Màng cầu thận cấu trúc bởi 3 lớp theo thứ tự đi từ lòng mạch vào bao Bowman:
Lớp tế bào nội mô của mao mạch cầu thận có hàng ngàn lỗ nhỏ gọi là các cửa sổ có kích thước 160Ao.
Lớp màng đáy do các sợi collagen và proteoglycan đan chéo nhau tạo thành một mạng lưới có các khe nhỏ kich thước khoảng 110Ao, tích điện âm.
Lớp tế bào biểu mô thành bao Bowman phủ mặt ngoài của mao mạch có chân, có các khe nhỏ kich thước 70-75 Ao.
Tuy nhiều lớp nhưng nhờ cấu trúc đặc biệt có những khoang rộng nên dịch lọc qua dễ dàng, tính thấm của màng cầu thận lớn hơn mao mạch các nơi khác từ 100 đến 500 lần. Màng lọc có tính thấm chọn lọc rất cao nên những chất có đường kinh o (trọng lượng phân tử ~ 15.000 Dalton) đi qua được, những chất có trọng lượng phân tử lớn hơn 80.000 Dalton như globulin không qua được. Các phân tử có kích thước trung gian mang điện tích âm như albumin khó đi qua màng hơn là các phân tử không mang điện tích cùng các chất gắn với protein sẽ không qua được màng. Các chất bỏm vào màng sẽ bị tiêu hủy do quá trình thực bào.
Tính thấm của màng cầu thận được biểu thị bằng tỉ lệ của nồng độ chất hòa tan trong dịch lọc so với nồng độ của chất đó trong huyết tương và phụ thuộc vào trọng lượng phân tử. Ví dụ, trọng lượng phân tử inulin là 5.200 Dalton và tính thấm là 1.0, tỉ lệ lọc là 100%. Ngược lại, albumin có trọng lượng phân tử 69.000 Dalton và tính thấm là 0,005 như vậy tỉ lệ lọc là 0,5%.
Áp suất lọc
Nước tiểu trong bao Bowman có thành phần các chất hòa tan giống như của huyết tương, trừ các chất có phân tử lượng lớn không qua được màng lọc. Nước tiểu đầu được hình thành nhờ quá trình lọc huyết tương thụ động do sự chênh lệch các áp suất.
Áp suất trong mạch máu
Bao gồm áp suất thủy tĩnh (PH) và áp suất keo của huyết tương (PK) :
Áp suất thủy tĩnh mao mạch cầu thận bằng 60mmHg ở đầu vào, có tác dụng đẩy nước và các chất hòa tan ra khỏi mạch máu vào bao Bowman.
Áp suất keo của huyết tương có tác dụng giữ các chất hòa tan và nước trong lòng mạch. Áp suất keo ở đầu tiểu động mạch đến là 28mmHg, ở đầu tiểu động mạch đi là 36mmHg, giá trị trung bình khoảng 32mmHg.
Áp suất trong bao bowman
Áp suất keo của bao Bowman (PKB) có tác dụng kéo nước vào trong bao. Ap suất thủy tĩnh của bao Bowman (PB) có tác dụng cản nước và các chất hòa tan đi vào bao. Bình thường PKB bằng 0 (protein không qua được mao mạch để và bao) cũn PB bằng 18mmHg.
Như vậy, qúa trình lọc phụ thuộc vào sự chênh lệch giữa các yếu tố có tác dụng đẩy nước ra khỏi mạch máu (PH), các yếu tố kéo nước vào bao Bowman (PKB) và các yếu tố giữ lại nước trong lòng mạch (PK), yếu tố cản nước vào bao Bowman (PB). Sự chênh lệch này gọi là áp suất lọc (PL) được tính theo cụng thức:
PL = (PH + PKB) – (PK + PB)
PL = (60 + 0) – (32 + 18) = 10 mmHg
Như vậy, để duy trì quá trình lọc PL phải bằng 10mmHg còn nếu L bằng 0 thì sẽ dẫn đến vô niệu.
Các yếu tố ảnh hưởng đến quá trình lọc
Lưu lượng máu thận
LLMT tăng làm tăng áp suất mao mạch cầu thận do đó làm tăng phân số lọc. Khi áp suất mao mạch cầu thận không đổi thì lưu lượng máu qua thận tăng làm lưu lượng lọc tăng. LLMT phụ thuộc huyết áp động mạch, thể tích tuần hoàn, và trạng thái tiểu động mạch thận.
Nếu mất máu hoặc suy tuần hoàn, huyết áp hệ thống thấp dẫn đến huyết áp động mạch thận cũng thấp làm áp suất lọc giảm, thận lọc ít (thiểu niệu), nếu áp suất lọc bằng 0 gây vô niệu.
Áp suất keo của huyết tương
Áp lực keo trong huyết tương giảm làm áp suất lọc tăng. Nồng độ protein máu giảm thấp gây phù (phù thiểu dưỡng).
Ảnh hưởng của tiểu động mạch
Co tiểu động mạch đến làm giảm lượng máu đến thận và làm giảm áp suất trong mao mạch cầu thận nên làm giảm lưu lượng lọc. Giãn tiểu động mạch đến gây tác dụng ngược lại.
Co tiểu động mạch đi cản trở máu ra khỏi mao mạch nên làm tăng áp suất mao mạch cầu thận. Nếu co nhẹ thì làm tăng áp suất lọc, nếu co mạnh huyết tương bị giữ lại một thời gian dài trong cầu thận, do vậy huyết tương được lọc nhiều và không được bù nên áp suất keo tăng, kết quả là lưu lượng lọc giảm mặc dù áp suất trong mao mạch thận vẫn cao.
Các cơ chế điều hoà mức lọc cầu thận và lưu lượng máu thận
Tự điều hoà huyết áp tại thận
Khi huyết áp động mạch trung bình của hệ thống giảm dưới 70mmHg, lưu lượng lọc thận xuống thấp, sự tái hấp thu Na+ và Cl– ở quai Henle tăng lên làm cho nồng độ các ion này ở vết đặc (macula densa) giảm. Các tế bào ở vết đặc phát tín hiệu làm tiểu động mạch đến sẽ giãn ra và tiểu động mạch đi co lại. Đồng thời do natri và clo ở vết đặc giảm, các tế bào cạnh cầu thận tăng tiết Renin để tăng huyết áp và giữ cho áp lực máu trong mao mạch thận không bị giảm xuống.
Khi huyết áp tăng các cơ chế điều hòa sẽ ngược lại như giảm tiết Renin, co tiểu động mạch đến.
Cân bằng bằng cơ chế báo ngược dòng (feedback)
Vết đặc ở đoạn đầu ống lượn xa nhận biết sự tăng dòng chảy Na+ và Cl– qua vùng này rồi phát tín hiệu điều hoà ngược kích thích các tế bào cạnh cầu thận phóng thích renin để xúc tác tạo angiotensin II gây co tiểu động mạch đến, tiểu động mạch đi và các tế bào gian mạch, dẫn đến giảm lưu lượng máu thận và mức lọc cầu thận.
Thay đổi tốc độ dòng chảy trong ống thận sẽ ảnh hưởng đến MLCT: tăng dòng chảy làm giảm MLCT và ngược lại. Cơ chế báo ngược dòng ở ống – cầu thận có thể duy trì MLCT hằng định dù áp lực tưới máu thay đổi nhiều.
Điều hoà thể dịch
Các hormon adrenalin, noradrenalin, angiotensin II gây co mạch làm giảm máu tới thận và giảm lưu lượng lọc cầu thận. Khi bị mất máu các hormon này tăng cao trong máu làm giảm lượng máu tới thận để giữ khối lượng tuần hoàn cho cơ thể. Noradrenalin làm co cả tiểu động mạch đi và tiểu động mạch đến. Kích thích hệ giao cảm làm giải phóng noradrenalin và angiotensin II, gây co mạch. Với nồng độ thấp angiotensin II chủ yếu gây co động mạch đi cùng với nồng độ cao thì làm co cả tiểu động mạch đến và đi.
Trong trường hợp ngược lại, các hormon gây giãn mạch do đó làm tăng máu tới thận và tăng MLCT.
Điều hoà thần kinh
Mạch máu thận có nhiều sợi giao cảm từ T4 – L2 phân bố qua đám rối tạng và thận; không có chi phối thần kinh giãn mạch và phó giao cảm ở thận. Tăng trương lực giao cảm do sốc, mất máu, đau, lạnh, gắng sức, … sẽ kích thích thụ cảm thể α gây co mạch làm giảm mức lọc cầu thận. LLMT luụn được tự điều chỉnh để duy trì MLCT. Khi stress nhẹ, LLMT giảm nhẹ nhưng MLCT được duy trỡ co tiểu động mạch. Khi stress mạnh (gây mê, thiếu oxy, sốc) gây giảm mạnh LLMT và MLCT.
Xác định mức độ tổn thương và giai đoạn suy thận
Chỉ số MLCT là thông số quan trọng để xác định chức năng thận. Hiệp hội thận quốc gia Mỹ đã đưa ra hướng dẫn để xác định giai đoạn suy thận, và chia ra thành 5 giai đoạn chính:
Giai đoạn 1: thận bị tổn thương, MLCT bình thường (90 hoặc cao hơn). Thận có thể bị tổn thương trước khi chỉ số MLCT giảm.
Giai đoạn 2: thận bị tổn thương nhẹ, MLCT giảm từ 89 đến 60.
Giai đoạn 3: suy thận MLCT giảm từ 59 đến 30, thiếu máu.
Giai đoạn 4: MLCT giảm nghiêm trọng từ 29 đến 15.
Giai đoạn 5: suy thận hoàn toàn, MLCT giảm thấp hơn 15.
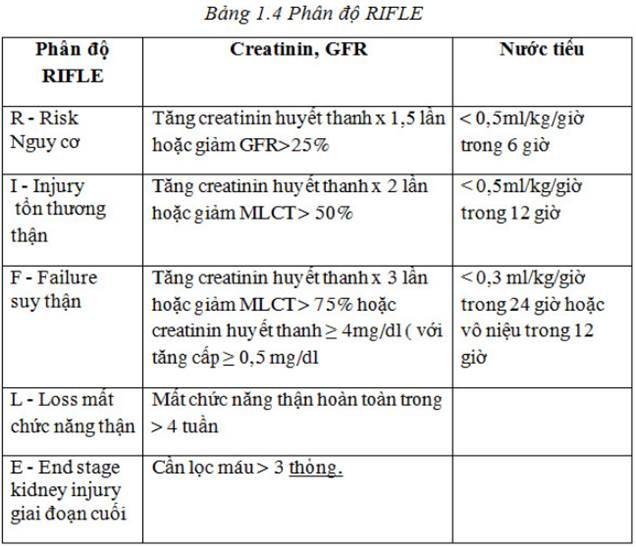
phân độ suy thận theo độ rifle:
R – Risk: nguy cơ rối loạn chức năng thận.
I – Injury: tổn thương thận.
F – Failure: suy thận.
L – Loss: mất chức năng thận trờn 4 tuần.
E – End stage kidney injury: bệnh thận giai đoạn cuối.