Đại cương
Sốc nhiễm khuẩn là tình trạng sốc xảy ra như là một biến chứng nặng của nhiễm trùng huyết, nếu không điều trị thích hợp, kịp thời sẽ dẫn đến tổn thương tế bào, tổn thương đa cơ quan đưa đến tử vong.
Các định nghĩa
Nhiễm khuẩn (infection): đáp ứng viêm của cơ thể đối với tác nhân vi sinh vật
Hội chứng đáp ứng viêm toàn thân (Systemic Inflammatory Response Syndrome – SIRS): hiện diện ít nhất 2 trong 4 tiêu chuẩn sau (trong đó ít nhất có một tiêu chuẩn về nhiệt độ hay số lượng bạch cầu):
+ Sốt > 38,5oC hoặc hạ thân nhiệt oC (theo dõi nhiệt độ trung tâm) + Tim nhanh theo tuổi (*) hoặc tim chậm ở trẻ dưới 1 tuổi (**).
+ Thở nhanh theo tuổi (***).
+ Bạch cầu tăng hoặc giảm theo tuổi (*****) (người lớn >12.000/mm3 hay 3) hay bạch cầu non > 10%.
Bảng 1. Tiêu chuẩn của hội chứng đáp ứng viêm toàn thân
|
Nhóm tuổi |
Nhịp tim (lần/phút) |
Nhịp thở (lần/phút) (***) |
HATT (mmHg) (****) |
SLBC (103/mm3) (*****) |
|
|
Nhanh (*) |
Chậm (**) |
||||
|
>180 |
>50 |
>34 |
|||
|
1 tuần – |
>180 |
>40 |
>19,5 hoặc |
||
|
1 tháng – |
>180 |
>34 |
>17,5 hoặc |
||
|
>1 tuổi – 5 tuổi |
>140 |
Không áp dụng |
>22 |
>15,5 hoặc |
|
|
>5 tuổi – 12 tuổi |
>130 |
Không áp dụng |
>18 |
>13,5 hoặc 4,5 |
|
|
>12 tuổi – |
>110 |
Không áp dụng |
>14 |
>11 hoặc |
|
(Nguồn theo Goldstein B, Giroir B, Randolph A và CS, Internaltional pediatric sepsis consensus conference: Definitions for sepsis and organ dysfuntion in pediatrics. Pediatr Cri Care Med 2005.
Nhiễm khuẩn huyết (sepsis) hay nhiễm khuẩn toàn thân: hội chứng đáp ứng viêm toàn thân, nguyên nhân do nhiễm khuẩn
Nhiễm khuẩn nặng (severe sepsis): nhiễm khuẩn huyết kèm rối loạn chức năng cơ quan tim mạch hoặc hội chứng suy hô hấp cấp hoặc rối loạn chức năng ít nhất 2 cơ quan còn lại.
Sốc nhiễm khuẩn (septic shock): nhiễm khuẩn huyết kèm rối loạn chức năng cơ quan tim mạch
Định nghĩa về mặt huyết động của sốc nhiễm khuẩn
+ Sốc nóng: giảm tưới máu biểu hiện bằng thay đổi tri giác, phục hồi da (refill) mất nhanh (flash), mạch ngoại biên nảy vọt, chìm nhanh (bounding), giảm thể tích nước tiểu
+ Sốc lạnh: giảm tưới máu biểu hiện bằng thay đổi tri giác, refill > 2giây, mạch ngoại biên giảm, chi lạnh ẩm. Thường là giai đoạn cuối của bệnh.
+ Sốc kháng dịch/sốc kháng dopamin: sốc vẫn còn mặc dù đã truyền > 60 ml/kg (thời gian thích hợp) / khi sốc vẫn còn dù dùng dopamin đến 10 μg/kg/phút.
+ Sốc kháng catecholamin: sốc vẫn còn mặc dù đã dùng norepinephrin hay epinephrin (liều norepinephrin > 0,1 μg/kg/phút)
+ Sốc trơ: sốc vẫn tiếp diễn mặc dù đã dùng thuốc tăng sức co bóp, thuốc vận mạch, thuốc dãn mạch, điều chỉnh đường huyết, can xi, điều trị thay thế hormon (tuyến giáp, corticoid và insulin)
Hội chứng rối loạn chức năng đa cơ quan: khi có rối loạn chức năng 2 cơ quan trở lên. Tiêu chuẩn rối loạn chức năng các cơ quan được định nghĩa như sau:
Rối loạn chức năng tim mạch: khi bệnh nhi được truyền NaCl 0,9% với liều ≥ 40ml/kg/giờ nhưng HA vẫn giảm (bảng 1) hoặc cần dùng vận mạch để duy trì HA trong giới hạn bình thường (Dopamin > 5 g/kg/ph hoặc Dobutamin, Epinephrine ở bất cứ liều nào) hoặc có 2 tiêu chuẩn (giảm tưới máu) trong các tiêu chuẩn dưới đây:
+ Toan chuyển hóa (BE
+ Lactate máu động mạch > 2 lần trị số bình thường (> 4mmol/l)
+ Nhiệt độ ngoại biên thấp hơn nhiệt độ trung tâm > 30C
Rối loạn chức năng hô hấp: có một trong các tiêu chuẩn sau: + PaO2/FIO2
+ PaCO2 > 65 torr hoặc tăng > 20 mmHg so với chuẩn
+ Cần FiO2 > 50% để duy trì SaO2 > 92% hoặc cần thông khí cơ học
Rối loạn chức năng thần kinh: Glasgow
Rối loạn chức năng huyết học: Tiểu cầu 3 hoặc INR > 2
Rối loạn chức năng thận: Creatinin > 2 lần giới hạn trên theo tuổi
Rối loạn chức năng gan: Bilirubin > 4 mg/dl (không áp dụng cho sơ sinh) hoặc ALT > 2 lần giới hạn trên theo tuổi.
Chẩn đoán
Công việc chẩn đoán
- Hỏi bệnh
Triệu chứng khởi phát: giúp xác định ổ nhiễm trùng nguyên phát và định hướng tác nhân
+ Tiểu buốt, xón tiểu, tiểu nhiều lần (nhiễm trùng tiểu).
+ Ỉa chảy, phân có nhày máu (nhiễm trùng tiêu hóa).
+ Nhọt da, áp xe (Tụ cầu).
+ Sốt, ho (viêm phổi).
Tiền sử tiêm phòng: Hemophilus, não mô cầu.
Các yếu tố nguy cơ:
+ Sơ sinh thiếu tháng/ trẻ
+ Suy dinh dưỡng
+ Chấn thương nặng/ phẫu thuật lớn/ bệnh nhi có các dẫn lưu hoặc thủ thuật can thiệp (đặt nội khí quản, catheter TMTT, bàng quang, dẫn lưu màng phổi)
+ Suy giảm miễn dịch, đang điều trị corticoide.
+ Bệnh mãn tính: tiểu đường, bệnh tim, gan, thận.
- Khám lâm sàng
Phát hiện các dấu hiệu của hội chứng đáp ứng viêm toàn thân: nhiệt độ, mạch, HA, nhịp thở
Dấu hiệu sốc: rất quan trọng nếu nhận biết được các dấu hiệu sớm của sốc (sốc còn bù): thay đổi về tinh thần (kích thích quấy khóc, mệt mỏi nhưng vẫn tỉnh), mạch nhanh nhẹ hoặc bình thường, huyết áp tăng nhẹ hoặc trong giới hạn bình thường, tiểu giảm
Phát hiện các ổ nhiễm khuẩn: da, vết mổ, tai mũi họng, phổi, nước tiểu
Ban chỉ điểm của nhiễm khuẩn: ban xuất huyết hoại tử, bầm máu, hồng ban.
- Cận lâm sàng
Công thức máu: công thức bạch cầu, Hb, tiểu cầu
Đông máu
Đường máu, lactat, điện giải đồ, khí máu,
CRP/ procalcitonin
Cấy máu: trước khi tiêm kháng sinh.
Chức năng đông máu, chức năng gan, thận
Xquang phổi
Cấy mẫu bệnh phẩm ổ nhiễm khuẩn nghi ngờ: mủ, nước tiểu, phân.
Siêu âm ổ bụng tìm ổ nhiễm trùng, áp xe sâu
Chẩn đoán xác định
Dấu hiệu sốc + hội chứng đáp ứng viêm toàn thân + cấy máu dương tính
Chẩn đoán có thể
Dấu hiệu sốc + hội chứng đáp ứng viêm toàn thân + dấu hiệu gợi ý ổ nhiễm trùng
Điều trị
Nguyên tắc điều trị
Tiếp cận điều trị theo ABCs
Điều trị sốc theo mục tiêu
Kháng sinh
Điều trị biến chứng
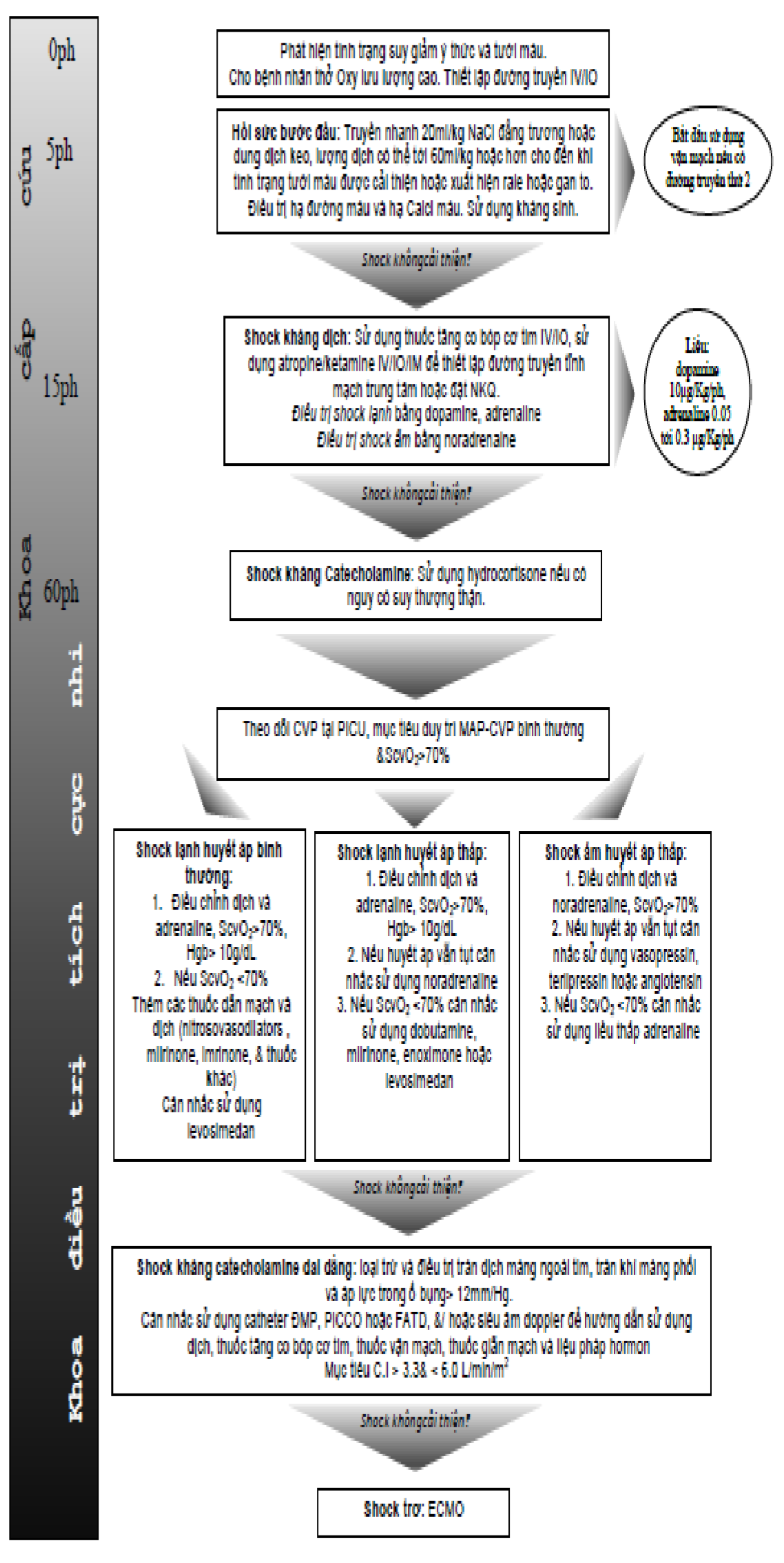
Điều trị ban đầu sốc nhiễm khuẩn
- Điều trị sốc nhiễm khuẩn
* Mục tiêu cần đạt trong giờ đầu
Tưới máu ngoại biên về bình thường: refill
CVP 8 -12 cmH2O
ScvO2 ≥ 70%,
Lactate
0 – 5 phút: nhận biết tình trạng giảm ý thức và tưới máu, thở ô xy lưu lượng cao, thiết lập đường truyền tĩnh mạch hoặc truyền qua xương nếu lấy tĩnh mạch thất bại, xét nghiệm máu.
5 – 15 phút: truyền dịch Natriclorua 0,9% hoặc Lactate Ringer hoặc với liều 20ml/kg/15 phút hoặc dung dịch cao phân tử có thể lặp lại đến 60ml/kg cho tới khi tình trạng tưới máu cải thiện. Đánh giá đáp ứng sau mỗi lần bù dịch, phát hiện tình trạng quá tải dịch (ran phổi, tĩnh mạch cổ, kích thước gan, sắc môi, sử dụng cơ hô hấp phụ). Điều trị hạ đường huyết, hạ can xi máu nếu có. Bắt đầu sử dụng kháng sinh.
Từ 15 – 60 phút: đánh giá đáp ứng sốc với liệu pháp truyền dịch nếu thấy:
+ Đáp ứng tốt: cải thiện mạch, HA về bình thường, CVP từ 8 -12 cmH2O refill 1ml/kg/h, tiếp tục truyền dịch duy trì.
+ Không đáp ứng (sốc kháng truyền dịch): nếu sau 02 lần bù dịch (40 ml/kg) sốc chưa cải thiện sử dụng Dopamine sớm truyền TM (có thể dùng đường ngoại biên/truyền trong xương) liều khởi đầu 5µg/kg/phút, tăng nhanh đến 10µg/kg/phút trong vòng 5-10 phút. Cần đặt CVP, và hô hấp hỗ trợ nếu cần thiết. Đánh giá lại nếu không đáp ứng:
+ Sốc lạnh: truyền Adrenaline liều từ 0,05 – 0,3µg/kg/phút.
+ Sốc nóng: truyền Noradrenaline liều từ 0,05 – 0,3µg/kg/phút.
→ Nếu vẫn không đáp ứng (sốc kháng với catecholamine)
HA tâm thu bình thường hoặc HATB ≥ 50-60mmHg, ScvO2
HA tâm thu giảm hoặc huyết áp trung bình
+ ScvO2
+ ScvO2 ≥70%: truyền Nor-Adrenalin liều 0,1-1µg/kg/phút.
Hydrocortisone liều 50 mg/ m2/ngày hoặc 2 mg/kg/ngày TMC chia 4 lần.
→ Nếu tình trạng sốc vẫn không cải thiện (sốc kháng catecholamine kéo dài) cần khám phát hiện và sử trí tràn dịch màng ngoài tim, tràn khí màng phổi và làm giảm áp lực ổ bụng (nếu > 12 mmHg). Đo cung lượng tim (CO: cardiac output), kháng lực mạch máu hệ thống (SVR: systemic vascular resistance) để hướng dẫn dùng thuốc vận mạch thích hợp ngoài các cathecholamine như vasopressin, terlipressin, levosimendan.
b.Kháng sinh
Dùng kháng sinh sớm trong giờ đầu nếu nghĩ đến sốc nhiễm khuẩn, trước khi cấy máu. Lựa chọn kháng sinh phổ rộng, bao phủ toàn bộ tác nhân nghi ngờ. Các hướng dẫn chọn kháng sinh trong nhiễm khuẩn huyết dựa trên chứng cứ.
c.Điều trị khác
Truyền máu và chế phẩm máu: truyền khối hồng cầu nếu Hb = 30%. Truyền khối tiểu cầu nếu tiểu cầu 3, hoặc tiểu cầu 3 nếu có chảy máu trên lâm sàng, nếu có chỉ định can thiệp thủ thuật/phẫu thuật truyền khối tiểu cầu để đưa tiểu cầu ≥ 50.000/mm3.
Điều trị rối loạn đường máu: giữ đường máu trong giới hạn bình thường (180 mg/dl). Nếu đường máu hạ
Insulin.
Điều chỉnh toan chuyển hóa: khi pH máu
Sử dụng cocticoit: khi sốc nhiễm khuẩn do não mô cầu hoặc sốc kháng catecholamine. Thuốc sử dụng là hydrocotisol với liều 50 mg/m2/ngày hoặc 2 mg/kg/ngày chia 4 lần cách 6 giờ tiêm TM.
3.3. điều trị bước 2 (sau khi thoát sốc)
Theo dõi phát hiện loại bỏ ổ nhiễm khuẩn (ổ áp xe, hoặc đường vào mạch máu nghi nhiễm khuẩn như catheter)
Điều trị rối loạn chức năng các cơ quan
Đảm bảo chế độ dinh dưỡng, thực hiện vô khuẩn khi chăm sóc bệnh nhân (thở máy, các đường truyền, các thủ thuật can thiệp) phòng nhiễm khuẩn bệnh viện.
Lưu đồ điều trị sốc nhiễm khuẩn [3]
(Nguồn: Brierley J, Carcillo JA; Choong K et al (2009) “ Clinical practice parameters for hemodynamic support of pediatric and neonatal septic shock: 2007 update from the Americal College of Critical Care Medicine. Crit Care med 2009, 37: 666)
Tài liệu tham khảo
Nguyễn Minh Tiến , “Sốc nhiễm trùng”, Phác đồ điều trị nhi khoa – Bệnh viện Nhi đồng 1. Nhà xuất bản y học 2013, trang 32-38
Brierley J, Carcillo JA; Choong K et al (2009) “Clinical practice parameters for hemodynamic support of pediatric and neonatal septic shock: 2007 update from the Americal College of Critical Care Medicine”, Crit Care med 37: 666
Dellinger RP, Levy MM, Rhodes A; Annane D et al (2013), “Surviving Sepsis Campaign: International Guidelines for Management of Severe Sepsis and Septic Shock: 2012”, Crit Care Med, vol 41 (2), pp. 580–637
Goldstein B, Giroir B, Randolph A and et al (2005), “Internaltional pediatric sepsis consensus conference: Definitions for sepsis and organ dysfuntion in pediatrics”, Pediatr Cri Care Med 6: 500
Joseph A. Carcillo JA (2003), “Pediatric septic shock and multiple organ failure”; Crit Care Clin vol 19, pp. 413– 440.
The child in shock, In: Advanced paediatric life support: the practical approach / Advanced Life Support Group (2012), 5th, Matthew O‟Meara and David John Watton (Eds), Willey – Blackwell, p.95 -110.