ĐẠI CƯƠNG
Nhiễm khuẩn huyết (Sepsis) được định nghĩa là tình trạng đáp ứng của cơ thể (ký chủ) đối với nhiễm trùng bị mất kiểm soát, gây nên rối loạn chức năng của các tạng đe dọa đến tính mạng (theo định nghĩa cập nhập Sepsis III vào năm 2016)[23.
Sốc nhiễm khuẩn là sepsis có tụt huyết áp[23, bất thường của tế bào và chuyển hóa đe dọa nguy cơ tử vong, mặc dù hồi sức dịch đầy đù, vẫn đòi hỏi thuốc co mạch để duy trì một huyết áp trung bình (MAP) > 65 mmHg và lactate > 2 mmoỉ/L (> 18 mg/dL).
Tỉ lệ do sốc nhiễm khuẩn chiếm từ 40-60%. Vi khuẩn xâm nhập vào cơ thể gây ra các đáp ứng viêm hệ thống làm giải phóng các cytokin gây viêm, có sự mất cân bằng giữa yếu tố gây viêm và yếu tố kháng viêm (yếu tố kháng viêm yếu hơn yếu tố gây viêm) dẫn đến gây tổn thương cơ quan thứ phát và tạo nên vòng xoắn suy đa tạng111.
NGUYÊN NHÂN
Do vi khuẩn hoặc nấm từ các ổ nhiễm khuẩn xâm nhập vào máu từ:
- Da, mô mềm, cơ xương khớp
- Đường tiêu hóa như: viêm ruột, nhiễm khuẩn đường mật, áp xe gan
- Đường hô hấp: viêm phổi, áp xe phổi, viêm phế quản, viêm mủ màng phổi,…
- Hệ tiết niệu như: viêm mủ bể thận, ứ mủ bể thận,…
- Hệ thần kinh: viêm màng não mủ, áp xe não,…
- Một số nhiễm khuẩn khác: như viêm nội tâm mạc cấp và bán cấp,…
TRIỆU CHỨNG
Lâm sàng
- Dấu hiệu lâm sàng của đáp ứng viêm hệ thống như: xác định khi có từ hai tiêu chuẩn sau đây trở lêníl1
+ Sốt > 38°c hay hạ thân nhiệt < 36°c.
+ Nhịp nhanh >90 ck/phút.
+ Thở nhanh, tần số > 20 lần/phút.
+ Tăng số lượng bạch cầu trên trên 10.000/mL, hoặc giảm số lượng bạch cầu < 4.000/mL hoặc số lượng bạch cầu non > 10%.
- Các biểu hiện của nhiễm khuẩn nặng:
+ Hội chứng đáp ứng viêm hệ thống
+ Có ổ nhiễm khuẩn
+ Rối loạn chức năng cơ quan như tăng lactat máu > 2 hoặc thiểu niệu (thể tích nước tiểu < 0,5 mL/kg/giờ).
- Dấu hiệu suy chức năng cơ quan:
+ Thận: thiểu niệu; số lượng nước tiểu giảm dần và < 0,5 mL/kg/giờ hoặc vô niệu.
+ Huyết áp: tụt hạ huyết áp liên quan đến nhiễm khuẩn nặng là HATT < 90 mmHg, hay HATB <70 mmHg, hay HATT giảm > 40 mmHg so với trị số bình thường.
Điểm SOFA và qSOFA
Khái niệm:
SOFA: (sequential [Sepsis-related] organ failure assessment score): điểm đánh giá suy đa tạng liên quan đến nhiễm khuẩn huyết (Bảng 1)
q-SOFA: là thang điểm đánh giá nhanh của SOFA tại giường bệnh với ba tiêu chí:
- Nhịp thở > 22 lần/phút
- Thay đồi tri giác
- Huyết áp tâm thu <= 100 mmHg
Đánh giá: các tiêu chuẩn của rối loạn chức năng tạng, sử dụng bảng điềm SOFA score[2l
- Điểm số SOFA tăng trong 24 giờ đầu đến 48 giờ tại ICU dự báo một tỉ lệ tử vong ít nhất là 50-95%.
- Điểm số SOFA < 9 dự báo tỉ lệ tử vong 33%.
- Điểm số > 11, tỉ lệ này có thể lên tới 95%.
- Điểm số > 2 đưa đến tỉ lệ tử vong chung là 10%.
Bảng 1. Thang điềm SOFA
|
Cận lâm sàng
- Các xét nghiệm cận lâm sàng xác định nhiễm khuẩn như:
+ Số lượng bạch cầu tăng (trên 10.000/mL), tăng tỉ lệ đa nhân trung tính tăng cao trên giá tri bình thường, hoặc tỉ lệ bạch cầu non > 10%.
+ Máu lắng tăng
+ CRP tăng trên 0,5 mg/dl
+ Procalcitonin tăng > 0,125 ng/mL
- Xét nghiệm vi sinh xác định căn nguyên gây nhiễm khuẩn: cấy máu mọc vi khuẩn, virus, kí sinh trùng, nấm.
- Giảm tưới máu tổ chức: tăng lactat máu (> 2 mmol/L).
- Dấu hiệu cận lâm sàng của rối loạn, suy chức năng cơ quan như:
+ Suy thận: tăng ure và creatinin
+ Suy hô hấp: ti lệ PaO2/FiO2< 300, trường hợp nặng tỉ lệ này <200.
+ Suy gan: tăng ALT, AST, bilirubin máu, giảm tỉ lệ prothrombin máu,…
+ Giảm số lượng tiểu cầu, rối loạn đông máu, đông máu nội mạch rải rác,…
+ Nhiễm toan chuyển hóa, tăng kali máu, tăng đường máu.
CHẨN ĐOÁN
Chấn đoán xác định khi có đủ các tiêu chuẩn sau:
- Các biểu hiện của nhiễm khuẩn nặng.
- Rối loạn chức năng cơ quan tiến triền thành suy chức năng cơ quan không đáp ứng với bù dịch và phải dùng thuốc vận mạch.
Chẩn đoán phân biệt
- Sốc giảm thể tích: mất nước hoặc mất máu, áp lực tĩnh mạch trung tâm thấp, sốc đáp ứng tốt với bù dịch hoặc máu.
- Sốc tim do nhiều nguyên nhân: từ màng ngoài tìm, cơ tim với nhiều tác nhân như chèn ép tim cấp, viêm cơ tim, nhồi máu cơ tim,… với đặc trưng cung lượng tim giảm nhiều.
- Sốc phản vệ: thường liên quan đến các dị nguyên với các biểu hiện quá mẫn.
Chẩn đoán nguyên nhân
- Tiến hành khám lâm sàng toàn diện các cơ quan để xác định ổ nhiễm khuẩn.
- Phối hợp các biện pháp chẩn đoán hình ảnh như siêu âm, chụp X-quang, chụp cắt lớp vi tính,…
- Cấy các bệnh phẩm nghi ngờ của nhiễm khuẩn như: mủ, chất tiết, đờm dãi, dịch, mủ màng phổi, màng tim, dịch não tủy, máu và nước tiểu hay mủ hoặc dịch dẫn lưu ổ áp xe,…
Chẩn đoán mức độ
- Có tiến triển suy đa tạng là yếu tố tiên lượng nặng.
- Lactat máu tăng dần và tụt huyết áp không đáp ứng với thuốc vận mạch là biểu hiện nặng của sôc.
- Sơ đồ chẩn đoán sốc nhiễm khuẩn theo SEPSIS IỊIra:
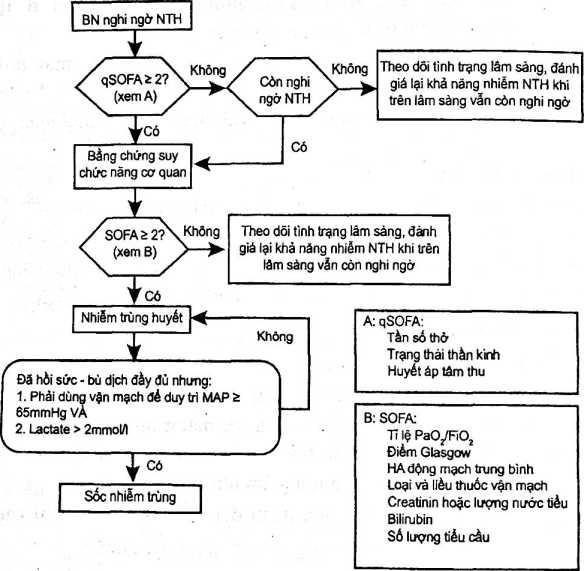 |
XỬ TRÍ
Nguyên tắc
Loại bỏ ổ nhiễm khuẩn là biện pháp điều trị quan trọng trong sepsis và septic shock.
– Liệu pháp kháng sinh kinh nghiệm phù hợp, phổ rộng, sớm, tỉ lệ từ vong tăng theo mỗi giờ chậm trễ sử dụng kháng sinh.
- Nếu chỉ dùng một loại kháng sinh tại chỗ sẽ không đủ để loại bỏ ổ nhiễm khuẩn trong trường hợp:
+ Viêm hoặc áp xe màng phổi
+ Thủng tạng rỗng
+ Nhiễm khuẩn từ các ống thông hoặc dụng cụ
+ Liệu pháp kháng sinh phổ hẹp.
Xử trí ban đầu và vận chuyển cấp cứu
Ưu tiên điều trị ban đầu*21:
- Kiểm soát hô hấp, kiểm soát tuần hoàn, huyết động
- Bảo vệ chức năng các tạng do giảm tưới máu cơ quan nghiêm trọng
- Bù dịch, vận mạch, kiểm soát toan kiềm.
Đảm bảo hô hấp và tuần hoàn để duy trì tính mạng cho người bệnh bằng các biện pháp*11:
- Làm nghiệm pháp truyền dịch: truyền 1.000-2.000 mL dung dịch natriclorua 0,9% hoặc ringerlactat trong vòng 1 đến 2 giờ đầu những người bệnh tụt huyết áp do nhiễm khuẩn đảm bảo huyết áp trung bình > 65 mmHg.
- Đảm bảo hô hấp cho người bệnh bằng các biện pháp pháp (thở oxy kín, mặt nạ đơn giản, mặt nạ có túi hít lại) thống áp lực dương liên tục (CPAP) có kết nối oxy hỗ trợ duy trì được SpO2 > 92%.
- Sử dụng thuốc vận mạch (nếu cần) như noradrenalin hoặc adrenalin dưỡng truyền tĩnh mạch liên tục liều khởi đầu 0,05ug/kg/phút để đảm bảo huyết áp khi đã đánh giá tụt huyết áp của người bệnh không do thiếu dịch.
Xử trí tại bệnh viện
Bồi phụ thể tích dịchỉ2]
- Là mục tiêu đầu tiên định hướng trong điều trị sepsis và sốc nhiễm khuẩn
- Bắt đầu ngay từ khi tiếp cận bệnh nhân (mục tiêu trong 6 giờ đầu)
- Đặt huyết áp động mạch xâm lấn (huyết áp trung bình 65mmHg)
-> Norepinephrine
– Đặt và đo các thông số huyết động, hoặc CVP
-> Truyền dịch tinh thề tĩnh mạch 500 mL/30p
– Đo độ bão hòa oxy máu tĩnh mạch trung tâm (ScvO2 >= 70%)
-> Tăng lượng oxy đến mô: Hct 30%, dobutamin.
Chọn lựa dịch: không có sự khác biệt giữa dịch tinh thể và albumin.
Dùng vận mạch
- Chỉ sử dụng thuốc vận mạch khi đã đánh giá đã bù đủ dịch.
- Noradrenalin là thuốc sử dụng đầu tay với liều khởi đầu 0,05ug/kg/phút, tăng dẫn liều 0,05 ug/kg/phút mỗi 5-10 phút đạt huyết áp trung bình > 65 mmHg.
- Có thể sử dụng dopamin nếu không có nhịp nhanh hoặc loạn nhịp hoặc adrenalin với liều dopamin khởi đầu 5 ug/kg/giờ tăng dần 6-5 ug/kg/giờ mỗi 5-10 phút đến khi đạt huyết áp đích, tối đa không tăng quá 20 ug/kg/giờ, với adrenalin bắt đầu liều 0,05 ug/kg/giờ, tăng dần 0,05-0,1 ug/kg/phút đến khi đạt huyết áp đích, tối đa không tăng quá 5 ug/kg/giờ.
- Thuốc tăng co bóp cơ tim: dobutamin không sử dụng thường quy cho các người bệnh nhiễm khuẩn nặng và sốc nhiễm khuẩn, chỉ sử dụng cho người bệnh có rối loạn chức năng thất trái thông qua đánh giá siêu âm tim hoặc ống thông động mạch phổi.
Trường hợp có chi định, dùng dobutamin với liều khởi đầu 3ug/kg/phút, sau đó theo dõi và tăng dần mỗi lần 5 ug/kg/phút, không vượt quá 20 ug/kg/phút.
Lưu ý đối với thuốc vận mạch trong sốc nhiễm khuẩn21:
- Khó đạt mục tiêu duy trì huyết áp trung bình 65-70 mmHg nếu không bù đủ dịch.
- Sử dụng thuốc vận mạch có thể làm xấu thêm tình trạng thiếu oxy mô nếu có giảm thể tích nội mạch.
- Thuốc vận mạch được ưu tiên dùng trong sốc nhiễm khuẩn đã thay đổi trong những năm vừa qua và những dữ liệu mới đã được cập nhật.
- Epinephrine, một vai trò mới nổi
- Có hiệu quả tương tự như norepinephrine + dobutamine trong sốc nhiễm khuẩn.
- Thuốc lựa chọn thứ 2 khi tụt huyết áp kháng trị.
Đánh giá đáp ứng điều trị ban đầu
- Kháng sinh, dịch, vận mạch:
+ Huyết áp trung bình >=65 mmHg
+ Dấu hiệu thực thể khác: giảm nhịp tim, tăng lượng nước tiểu, cải thiện tuần hoàn ngoại vi, cải thiện ý thức
+ Độ bão hòa oxy tĩnh mạch trung tâm và lactate động mạch
- Bình thường hóa lactate động mạch cũng như ScvO2 khi so sánh tỉ lệ từ vong do nhiễm khuẩn huyết. Đo dễ dàng hoặc không cần thiết qua catheter tĩnh mạch trung tâm.
Chần đoán căn nguyên nhiễm khuẩn và dùng kháng sinhllỉ
- Áp dụng các biện pháp lâm sàng kết hợp xét nghiệm vi sinh và chẩn đoán hình ảnh để xác định ổ nhiễm khuẩn và cấy máu trước khi dùng kháng sinh.
- Giải quyết ổ nhiễm khuẩn bằng chọc hút, dẫn lưu hoặc phẫu thuật dẫn lưu nếu có chỉ định trên cơ sở cân nhắc giữa lợi ích và nguy cơ cho bệnh nhân.
- Dùng kháng sinh đường tĩnh mạch càng sớm càng tốt, tốt nhất trong giờ đầu ngay sau khi có chẩn đoán nhiễm khuẩn, lưu ý dùng kháng sinh sau khi đã cấy máu.
- Dùng kháng sinh phổ rộng theo liệu pháp kháng sinh kinh nghiệm và xuống thang trên cơ sở dựa theo các dữ liệu nhạy cảm và đề kháng kháng sinh ở mỗi đơn vị hoặc xem tham khảo sử dụng kháng sinh trong nhiễm khuẩn nặng và sốc nhiễm khuẩn của Bộ Y tế. Sau khi có kết quả vi khuẩn và độ nhạy cảm cần lựa chọn kháng sinh nhạy cảm có phổ hẹp và ngấm tốt vào mô cơ quan bị nhiễm khuẩn.
- Phối hợp kháng sinh trong các trường hợp:
+ Nếu người bệnh có giảm bạch cầu phải phối hợp kháng sinh phủ tối đa phổ nhiễm khuẩn (vi khuẩn gram âm, gram dương hay vi khuẩn nội bào,…).
+ Nếu nghi ngờ nhiễm trực khuẩn mủ xanh, Acinetobacte baumanni cần phối hợp với các kháng sinh nhạy cảm với trực khuẩn mủ xanh (carbapenem kết hợp colistin).
+ Nếu nghi ngờ do cầu khuẩn đường ruột phối hợp thêm kháng sinh có nhạy cảm với cầu khuẩn đường ruột như: vancomycin, cubicin,…
- Lưu ý ở người bệnh có suy thận, liều kháng sinh phải dựa vào độ thanh thải creatinin, liều đầu tiên dùng như bình thường không cần chỉnh liều, chỉ chỉnh liều từ các liều sau.
Dùng corticoid1
- Chỉ dùng khi sốc kém đáp ứng với vận mạch hoặc chưa cắt lược vận mạch sau 48 giờ (không dùng thường quy) với thuốc được lựa chọn hydrocortison liều 50 mg mỗi 6 giờ tiêm tĩnh mạch. Giảm liều và ngừng khi người bệnh thoát sốc và cắt được thuốc co mạch.
- Lưu ý có thể làm nhiễm khuẩn tiến triển nặng hơn nếu liệu pháp kháng sinh kinh nghiệm không phù hợp và gây tăng đường máu.
Kiểm soát đường máu
- Mục tiêu đường huyết <= 180 mg/dL làm giảm tỉ lệ tử vong hơn 81-108 mg/dL.
- Sốc nhiễm khuẩn, đường huyết mục tiêu <= 180 mg/dL.
Thở máy
- Mục tiêu: SpO2 > 92% hoặc PaO2 > 60 mmHg và pH > 7,15.
- Các biện pháp:
+ Thở máy không xâm nhập với CPAP hoặc BiPAP nếu người bệnh tỉnh và hợp tác
+ Thở máy xâm nhập có sử dụng PEEP (nếu không có chống chỉ định dùng PEEP) khi thở máy khồng xâm nhập thất bại hoặc người bệnh không hợp tác.
Hướng dẫn truyền máu và các chế phẩm máu
- Không truyền plasma tươi đông lạnh để điều chỉnh các bất thường trên xét nghiệm khi không có nguy cơ chảy máu trên lâm sàng cũng như không có kế hoạch làm thủ thuật.
- Chỉ truyền khối hồng cầu khi hemoglobin < 7 g/1 ở bệnh nhân trẻ, với các bệnh nhân có nguy cơ giảm oxy máu như cao tuổi, nhồi máu cơ tim, đột quỵ não,… nên duy trì nồng độ hemoglobin 7- 9g/l.
- Truyền khối tiểu cầu khi số lượng tiểu cầu < 10.000/mL ngay khi lâm sàng không có nguy cơ chảy máu. Truyền khối tiểu cầu khi số lượng tiểu cầu < 20.000/mL kết hợp có nguy cơ chảy máu trên lâm sàng. Đưa số lượng tiểu cầu lên trên 50.000/mL nếu có kế hoạch làm thủ thuật hoặc phẫu thuật.
Tiên lượng và biến chứng
Tiên lượng sốc nhiễm khuẩn diễn biến nặng khi có một trong hai yếu tố sau:
- Tiến triển suy đa tạng.
- Lactat tăng dần và tụt huyết áp không đáp ứng với thuốc vận mạch.
Phòng bệnh
Phát hiện và xử trí sớm các nhiễm khuẩn.
Tài liệu tham khảo
- Hướng dẫn chẩn đoán và xử trí Hồi sức tích cực(2015), Cục khám chữa bệnh Bộ Y Tế.
- Andrew Rhodes và cộng sự (2016), “Surviving Sepsis Campaign: International Guidelines for Management of Sepsis and Septic Shock: 2016”, Intensive Care Med


