Use of Helmet CPAP in COVID-19 – A practical review
H.Amirfarzana, M.Ceredab, T.G.Gaultonb, K.B.Leissnerc, A.Cortegianide, R.Schumanna, C.Gregorettidf
Pulmonology Volume 27, Issue 5, September–October 2021, Pages 413-422
Dịch bài: BS. Đặng Thanh Tuấn – BV Nhi Đồng 1
Tóm tắt
CPAP qua mũ bảo hiểm (H-CPAP, Helmet CPAP) đã được khuyến nghị trong nhiều hướng dẫn như một biện pháp hỗ trợ hô hấp không xâm lấn trong đại dịch COVID-19 ở nhiều nước trên thế giới. Nó có lượng phân tán hạt và ô nhiễm không khí ít nhất trong số tất cả các thiết bị không xâm lấn và có thể giảm thiểu tình trạng thiếu giường ICU trong đợt tăng COVID cũng như giảm nhu cầu đặt nội khí quản/thở máy. Nó có thể được gắn vào nhiều nguồn cung cấp oxy. Thiết lập MaxVenturi được ưu tiên hơn vì nó cho phép tạo ẩm tự nhiên, ít tiếng ồn và dễ dàng chuyển đổi sang HFNC trong thời gian nghỉ và đó là thiết lập chuyển bệnh được khuyến nghị. Bệnh nhân có thể an toàn với mũ bảo hiểm. Nó cũng có thể được sử dụng để cai máy cho bệnh nhân thở máy xâm nhập. Bài viết của chúng tôi đánh giá sâu về sinh lý bệnh của COVID-19 ARDS, cung cấp cơ sở lý luận của việc sử dụng H-CPAP, đề xuất một thuật toán suy hô hấp, hướng dẫn cách thiết lập và thảo luận về các vấn đề và mối quan tâm xung quanh việc sử dụng nó.
Giới thiệu
Vào năm 2019, một nhóm bệnh hô hấp cấp tính không điển hình mới được mô tả ở Vũ Hán, Trung Quốc. Một loại coronavirus mới là nguyên nhân gây ra đợt bùng phát và được đặt tên là coronavirus-2 gây hội chứng hô hấp cấp tính nghiêm trọng (SARS-CoV-2) do tính tương đồng cao với SARSCoV, cũng gây ra bệnh phổi nghiêm trọng với tỷ lệ tử vong cao vào năm 2002−03. Căn bệnh mới này được đặt tên là bệnh Coronavirus 19 (COVID-19) và vào năm 2020, Tổ chức Y tế Thế giới (WHO) đã tuyên bố là một đại dịch ảnh hưởng đến gần như toàn thế giới.1
SARS-CoV2 chủ yếu ảnh hưởng đến hệ hô hấp, nhưng nhiều hệ thống cơ quan khác cũng có thể bị ảnh hưởng nghiêm trọng. Một tỷ lệ cao bệnh nhân COVID-19 được đưa vào Đơn vị Chăm sóc Đặc biệt (ICU) bị suy hô hấp cấp giảm oxy máu nặng (AHRF) và đáp ứng các tiêu chí cho hội chứng suy hô hấp cấp COVID-19 (CARDS), cần thở máy.2,3,4
Đối với bệnh nhân mắc COVID-19, việc sử dụng thở máy không xâm lấn với mặt nạ (FM, face mask) hoặc liệu pháp thông mũi cao (HFNT, high flow nasal therapy) đã được giảm hoặc hạn chế trong các phòng cách ly lây nhiễm qua đường không khí, do khả năng tạo khí dung vi rút với các kỹ thuật này.5,6 Do đó, trên khắp các bang Hoa Kỳ (Hoa Kỳ), ở những bệnh nhân giảm oxy máu không còn duy trì được bằng phương pháp bổ sung oxy thông thường, tỷ lệ đặt nội khí quản và thở máy vẫn cao.2,4,7
Tại Trung Quốc và nhiều nước châu Âu, hỗ trợ hô hấp không xâm lấn (NRS, noninvasive respiratory support) đã được áp dụng cho tới 32,4% bệnh nhân COVID-19 cần chăm sóc đặc biệt1,3 và bao gồm các phương pháp qua mũ bảo hiểm như một phần của chiến lược quản lý suy hô hấp.8-11 Áp lực đường thở dương liên tục qua mũ bảo hiểm (H-CPAP) ban đầu được giới thiệu vào những năm 1990 bằng cách sử dụng các sửa đổi của các thiết bị xử lý oxy cao áp hiện có, và sau đó việc sử dụng được mở rộng sang NRS cho các chỉ định bổ sung.12,13 H-CPAP gần đây đã được báo cáo cho giảm đáng kể nguy cơ khí dung và phơi nhiễm SARS-CoV-2 cho nhân viên y tế so với HFNT hoặc FM.6,9,10 Khi công suất giường và máy thở ICU của cơ sở đã tạm thời được sử dụng, H-CPAP có thể là một công cụ cứu cánh, dễ dàng thực hiện quản lý hô hấp COVID-19 thích hợp cho bệnh nhân suy hô hấp và sau đó có thể không nhất thiết phải nằm lại ICU. H-CPAP có thể tránh hoàn toàn nhu cầu đặt nội khí quản và các vấn đề liên quan đến máy thở ở bệnh nhân CARDS.14,15
Đánh giá thực tế này tóm tắt sinh lý hô hấp COVID-19, bằng chứng cho đến nay về việc sử dụng mũ bảo hiểm cũng như hướng dẫn từng bước cho các bác sĩ lâm sàng để thực hiện CPAP với mũ bảo hiểm cho những bệnh nhân cần hỗ trợ hô hấp không xâm lấn trong một đại dịch hô hấp như COVID-19.
Sinh lý bệnh và cơ học hô hấp của khó thở covid-19
Sinh lý bệnh của suy hô hấp COVID-19 có thể được mô tả tốt nhất là viêm mạch máu phổi do viêm, dẫn đến xẹp phổi ở các mức độ khác nhau thứ phát sau phù nề và vi huyết khối,16 đặc trưng bởi các vết kính mờ hai bên trên CT-scan, dẫn đến bất xứng thông khí/tưới máu (V̇ /Q̇ ) và tỷ lệ shunt đáng kể.17,18
Các thông số phân tích cục máu đông tăng cao phù hợp với tình trạng tăng đông máu ở những bệnh nhân COVID-19 bị bệnh nặng.19 CARDS là một dạng ARDS “không điển hình”, dẫn đến giảm oxy máu nghiêm trọng, khó thở, suy giảm khuếch tán phổi, hình thành các vi thuyên tắc mạch máu phổi, co thắt mạch máu giảm oxy, và shunt trong phổi.19,20 Trong những ngày đầu tiên của bệnh, cơ học phổi được bảo tồn tốt và thường không có sức cản đường thở tăng hoặc thông khí khoảng chết, có thể thấy sự chênh lệch giữa mức độ giảm oxy máu và mức độ triệu chứng về mặt lâm sàng tương đối không bị ảnh hưởng, bệnh nhân “giảm oxy máu hạnh phúc”.21
Để phân biệt tốt hơn CARDS với ARDS cổ điển, một sự liên tục giữa 2 kiểu hình của CARDS đã được đề xuất để mô tả sinh lý bệnh, mặc dù không được hỗ trợ bởi bất kỳ thử nghiệm có đối chứng nào và vẫn cần các cơ chế được xác định chính xác hơn. Loại L sớm được đặc trưng bởi độ đàn hồi thấp, (độ giãn nở tương đối cao, 50,2 ± 14,3 mL/cmH2O), tỷ lệ thông khí/tưới máu thấp, đáp ứng PEEP hạn chế và khả năng huy động phế nang thấp. Loại H muộn được đặc trưng bởi độ đàn hồi cao, shunt từ phải sang trái cao, trọng lượng phổi cao, đáp ứng PEEP tốt hơn và khả năng huy động phế nang cao.20,22 Hai loại này không loại trừ lẫn nhau và xảy ra sự chồng chéo trong quá trình bệnh.
Việc cải thiện áp suất riêng phần của oxy (PaO2) trong động mạch bằng áp lực dương cuối thì thở ra (PEEP) có thể được giải thích không chỉ bởi sự huy động của phổi, mà còn bằng cách phân phối tưới máu đồng đều hơn, chuyển hướng dòng chảy về các vùng V̇ /Q̇ cao.23 Mức tối ưu PEEP để cải thiện quá trình oxy hóa vẫn còn gây tranh cãi và có thể phụ thuộc vào kiểu hình.
Cơ sở lý luận cho cpap qua mũ bảo hiểm ở bệnh nhân suy hô hấp giảm oxy máu
Trong một phân tích tổng hợp gần đây về các thử nghiệm ở người lớn mắc AHRF, điều trị bằng NRS bao gồm cả H-CPAP có liên quan đến nguy cơ tử vong thấp hơn so với liệu pháp oxy tiêu chuẩn.24
Ngoài việc tương đối dễ sử dụng, H-CPAP có thể có các lợi thế về sinh lý và sinh học so với các chiến lược thay thế. H-CPAP làm giảm rò rỉ không khí so với giao diện mặt nạ, có khả năng làm giảm sự lây truyền vi rút khi được sử dụng để điều trị bệnh nhân AHRF từ COVID-19. Trong các dạng suy hô hấp cấp tính thiếu oxy khác nhau, H-CPAP có thể làm tăng huy động các phế nang không thông khí ở các vùng phổi phụ thuộc,25,26 do đó làm tăng dung tích cặn chức năng phổi và giảm shunt. Về lý thuyết, thể tích khí lưu thông được chuyển với H-CPAP đến một phần giãn nở tốt hơn của đường cong áp suấtthể tích, do đó làm giảm nỗ lực và công thở (WOB) và tiêu thụ oxy của bệnh nhân27,28 mặc dù không có hỗ trợ thông khí. Trong các dạng ARDS ít nghiêm trọng hơn khi nỗ lực tự phát vẫn còn khiêm tốn, có sự trao đổi khí được cải thiện và thông khí phổi tốt hơn trong phân tích CT trong các nghiên cứu thực nghiệm và lâm sàng.29 Bằng cách giảm xẹp phế nang và phân bố khí phổi không đồng nhất mà không áp đặt thể tích khí lưu thông cao hơn, CPAP có thể làm giảm tổn thương phổi do cơ hoành co mạnh ở vùng lưng.30 Cơ chế giả định của tổn thương cơ hoành đối với phổi được cho là do nỗ lực thở mạnh và sự thay đổi áp lực xuyên phổi lớn nên tránh để ngăn ngừa tác dụng phụ của Pendelluft và thể tích khí lưu thông cục bộ lớn trên phổi em bé.31 Các nghiên cứu sinh lý học so sánh đã chứng minh hiệu suất như nhau của CPAP mũ bảo hiểm và mặt nạ để giảm nỗ lực hít vào và WOB32; tuy nhiên, HCPAP có thể làm tăng thời gian áp dụng áp lực dương vì bệnh nhân được cải thiện khả năng dung nạp.33
Hiện tại, cả CPAP không xâm lấn và HFNT đều là phương pháp điều trị đầu tay đối với AHRF ở bệnh nhân suy giảm miễn dịch.26 Trong một số thử nghiệm tổng hợp gần đây ở người lớn mắc AHRF, điều trị bằng NRS bao gồm cả H-CPAP có liên quan đến giảm nguy cơ tử vong, giảm đặt nội khí quản. so với liệu pháp oxy tiêu chuẩn.24,34
Các cân nhắc khác nhau đối với việc sử dụng HCPAP được tóm tắt trong Bảng 1.
Vào năm 2016, một trung tâm y tế hàn lâm lớn của Mỹ đã cho thấy NRS qua mũ bảo hiểm (thông khí hỗ trợ áp lực) để giảm tỷ lệ đặt nội khí quản và thời gian lưu trú ICU ở bệnh nhân ARDS từ nhẹ đến trung bình khi so sánh với NRS.
Bệnh nhân bị COVID-19 và giảm oxy máu liên quan đến shunt có thể có WOB thay đổi và có thể đáp ứng thuận lợi với CPAP, đặc biệt là khi CARDS loại L giảm oxy máu nặng và các dấu hiệu lâm sàng của nỗ lực thở quá mức (tức là sử dụng các cơ hô hấp phụ) vẫn chưa có.20 Dữ liệu hiện có về hồ sơ an toàn của H-CPAP chủ yếu từ Châu Âu15,35,36 gợi ý rằng H-CPAP là một công cụ hữu ích cho NRS ở mức độ nhẹ đến mức trung bình CARDS và có thể giảm thiểu tình trạng thiếu giường ICU trong đợt tăng COVID cũng như giảm nhu cầu đặt nội khí quản/thở máy. Gần đây, Franco et al. báo cáo sử dụng H-CPAP như một NRS đầu tiên ở 49% bệnh nhân CARDS và chỉ 25% trong số họ yêu cầu thở máy xâm nhập sau khi điều trị ban đầu.37
Tại Hoa Kỳ, Gaulton et al. nhận thấy rằng H-CPAP làm giảm tỷ lệ đặt nội khí quản hơn 80% so với HFNT ở bệnh nhân béo phì và thừa cân với AHRF từ COVID-19.38 Ngoài ra, H-CPAP như một phần của chiến lược thông khí cho bệnh nhân COVID-19 đã được hỗ trợ bởi Hiệp hội cho Y học Chăm sóc Quan trọng và đã được tích hợp trong các hướng dẫn của họ sớm nhất là vào tháng 3 năm 2020.39
Bảng 1. Những lợi ích và thách thức chính của H-CPAP so với mặt nạ.
|
Lợi ích |
|
Giảm lượng khí dung và tiếp xúc với SARS-CoV-2 với sự khít kín thích hợp5,6 Cho phép dinh dưỡng qua đường ruột và hydrat hóa Hạn chế rò rỉ không khí với cách lắp khít kín thích hợp74 Không có tổn thương da mặt12 Phù hợp độc lập với giải phẫu khuôn mặt của bệnh nhân Có thể sử dụng mà không cần máy thở Sự hợp tác của bệnh nhân có thể được cải thiện khi sử dụng qua mũ bảo hiểm |
|
Thách thức |
|
Khoảng chết lớn cần lưu lượng cao khí tươi Tiếng ồn Chứng sợ ngộp có thể xảy ra Nách và da cổ bị rạn Kích ứng mắt Cần huấn luyện NVYT |
xử trí suy hô hấp bằng h-cpap cho bệnh nhân covid-19
Cấu tạo của mũ bảo hiểm thường bao gồm một mũ trùm đầu bằng polyvinylclorua trong suốt, không có mủ, được nối với một vòng kim loại hoặc nhựa kết hợp một vòng cổ polyvinylclorua mềm có thể điều chỉnh theo các chu vi cổ khác nhau. Dây đai dưới cánh tay có thể được gắn vào mặt trước và mặt sau của vòng cứng để ngăn mũ bảo hiểm dịch chuyển lên trên khi bắt đầu có dòng khí.32 Trước đại dịch COVID-19 ở Hoa Kỳ, sự chấp thuận của Cục Quản lý Thực phẩm và Dược phẩm (FDA) cho mũ bảo hiểm là được giới hạn trong việc sử dụng để phân phối khí trong một buồng cao áp. Để đối phó với đại dịch, FDA đã cấp Giấy phép Sử dụng Khẩn cấp (EUA) cho một số nhà sản xuất để sử dụng mũ bảo hiểm trong điều trị AHRF từ COVID-19.
Thiết lập và nguồn khí
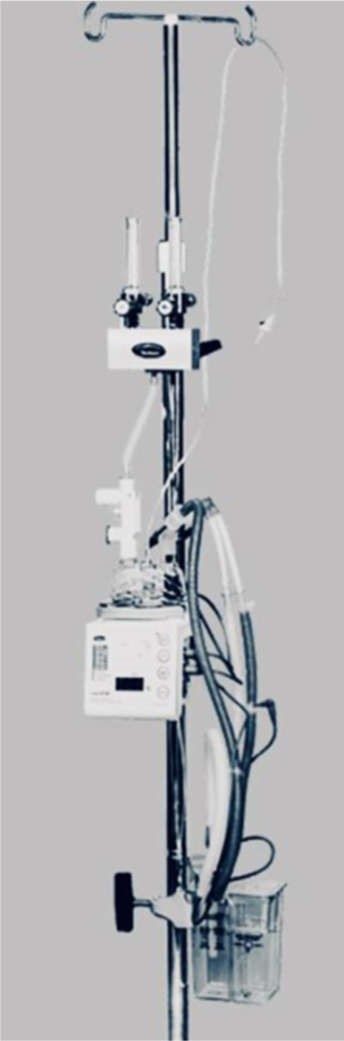
Có thể có một số cấu hình dựa trên tính sẵn có của thiết bị (Hình 1). Thiết lập MaxVenturi (Hình 2) được ưa thích hơn vì nó cho phép tạo ẩm tự nhiên, ít tiếng ồn, dễ dàng chuyển đổi sang HFNT trong thời gian nghỉ và là một thiết lập đơn giản và an toàn cho việc di chuyển và vận chuyển bệnh nhân. PEEP có thể được chọn để bắt đầu ở 5 cm H2O và có thể được chuẩn độ đến mức tối đa là 15. Để sử dụng trong trường hợp COVID-19, một bộ lọc virus có thể được đặt trên các nhánh hít vào và thở ra để giảm sự lây truyền virus. Phân tích khí máu động mạch (ABG) trước và sau khi bắt đầu H-CPAP là mong muốn, nhưng ABG theo lịch trình có thể không cần thiết. Việc hít lại carbon dioxide là phổ biến nhưng có thể dễ dàng giảm thiểu bằng cách duy trì lưu lượng thở liên tục > 50 L/phút bằng cách sử dụng hệ thống cung cấp oxy được thể hiện trong Hình 1.42 Các tính năng của van PEEP cũng có thể ảnh hưởng đến hiệu suất CPAP. Các van làm kín và đã được hiệu chuẩn trước thể hiện hiệu suất tốt nhất.43
Venturi, có thể di chuyển. Lưu lượng kế cài đặt 50100 L/phút. Có thiết bị làm ấm và ẩm chủ động. Có thể dễ dàng chuyển đổi sang HFNC.
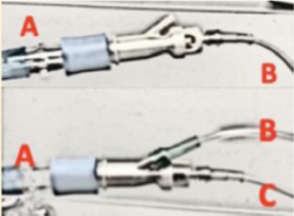
Venturi, Đầu B và C nối với nguồn khí và oxy để cung cấp FiO2 xác định. Đầu A nối với mũ bảo hiểm. Lưu lượng phụ thuộc vào công năng của hệ thống Venturi. Không có thiết bị làm ấm và ẩm. Không thể sử dụng đối với HFNC.
Máy thở với chế độ HFNT có thể sử dụng nguồn khí với lưu lượng 50-60 L/phút cung cấp cho mũ bảo hiểm. Có thể kết hợp thiết bị làm ấm và ẩm chủ động.
Máy thở có turbine với cấu hình có lỗ thoát khí chủ ý. Mũi tên cho thấy lỗ thoát khí có chủ ý trên mũ bảo hiểm. Có thể kết hợp thiết bị làm ấm và ẩm chủ động. Cũng có thể sử dụng HFNT
Hình 1. Cấu hình hệ thống phân phối O2.
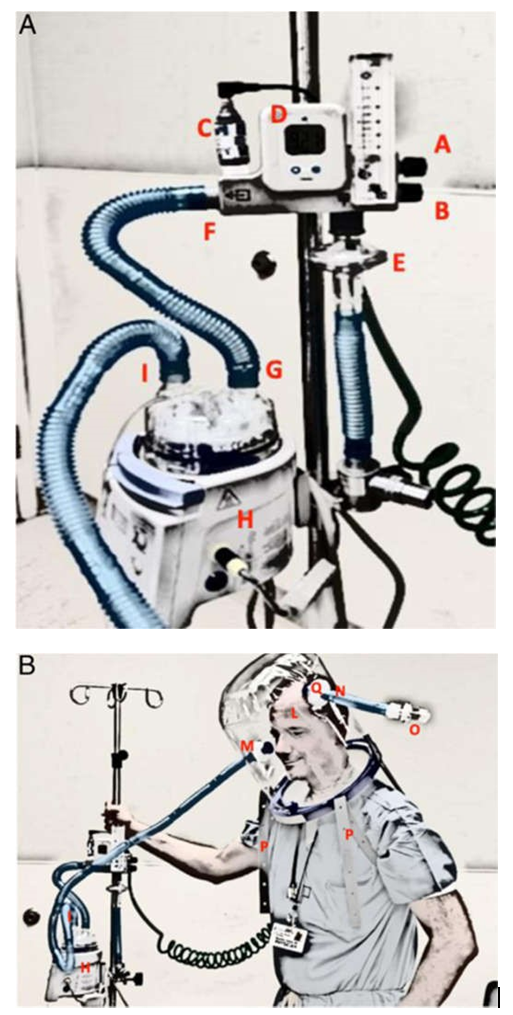
Hình 2. Cấu hình hệ thống phân phối lưu lượng: Hệ thống MAX VENTURI kết nối với mũ bảo hiểm.
A: Hệ thống MAX VENTURI được cung cấp 2 núm vặn để cài đặt oxy và không khí một cách độc lập. Núm (A) điều chỉnh tỷ lệ phần trăm oxy, Núm (B) điều chỉnh không khí, (C) cảm biến oxy và trị số trên màn hình (D). được bảo vệ bởi bộ lọc HEPA (E). Đầu ra của hệ thống venturi được kết nối với cổng vào (G) của khoang chứa nước của máy làm ẩm chủ động (H) thông qua một mạch cách điện (F) Từ cổng ra của khoang chứa một mạch cách điện khác (I) kết nối mũ bảo hiểm cổng vào như hình B. B: Hệ thống MAX VENTURI được kết nối với cổng vào của mũ bảo hiểm (L) cổng vào (M) thông qua một mạch cách điện (I) đến từ khoang chứa nước của máy làm ẩm (H). Cổng mũ bảo hiểm thở ra (N), được bảo vệ bằng bộ lọc HEPA (Q), được cung cấp bằng van PEEP (O). Hai nẹp nách (P) giữ nguyên mũ bảo hiểm. MAX VENTURI có thể được kết hợp với một máy tạo ẩm đang hoạt động.
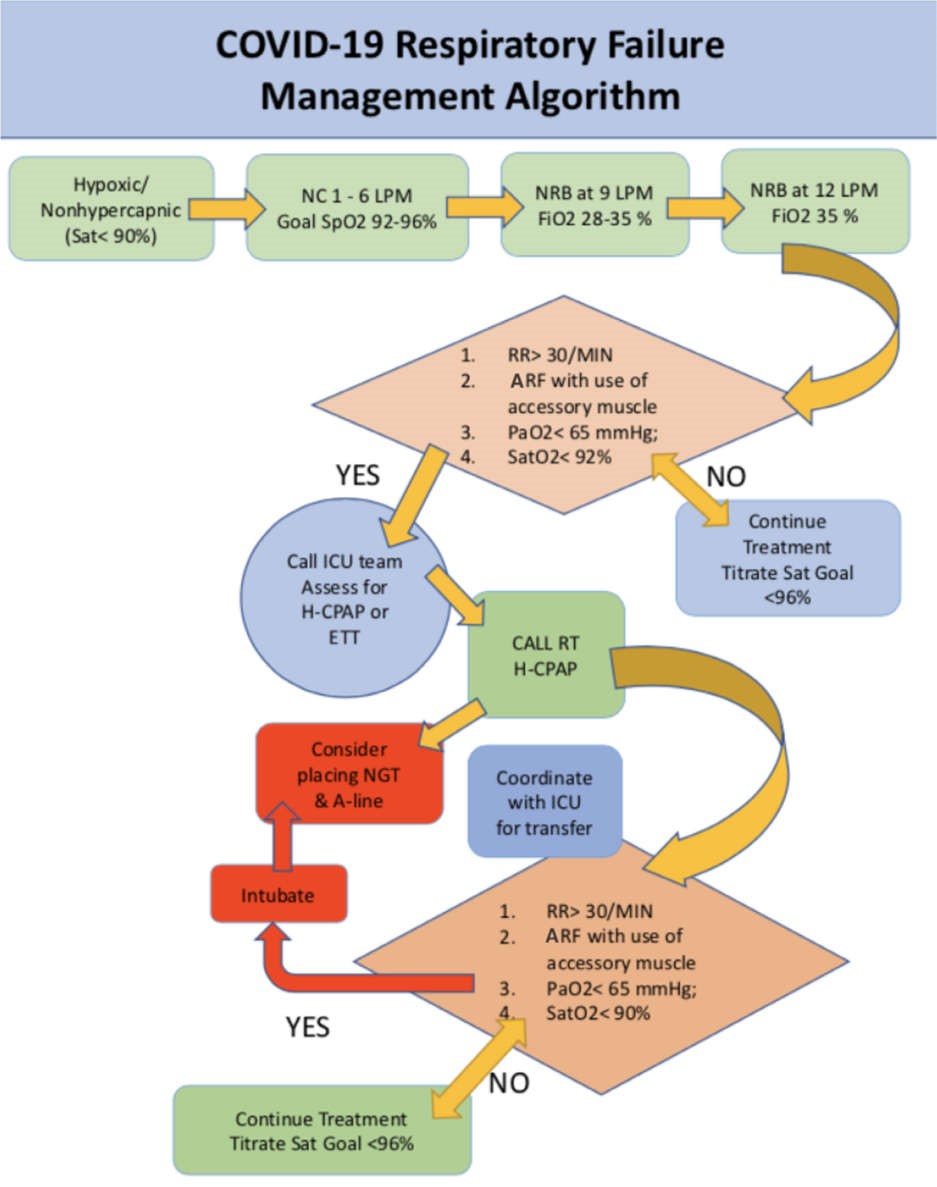
Quản lý H-CPAP thực tế nhất là nhằm đạt được độ bão hòa oxy ngoại vi (SpO2) > 92%. Bắt đầu điều trị CPAP nên phụ thuộc vào việc đánh giá tỷ lệ PaO2/FiO2 hơn là chỉ dựa vào SpO2.9 Điều trị HCPAP có thể được bắt đầu và duy trì dựa trên tỷ lệ PaO2/FiO2, khi có lo ngại về việc SpO2 tăng giả do nhiễm kiềm hô hấp gây ra theo giai đoạn COVID19 ban đầu và sự dịch chuyển trái liên quan của đường cong phân ly oxy-hemoglobin.11 Một thuật toán quản lý suy hô hấp cho bệnh nhân COVID-19 có tích hợp H-CPAP được trình bày trong Hình 3.
Hình 3. Thuật toán quản lý suy hô hấp H-CPAP cho bệnh nhân COVID-19.
Các mục tiêu SpO2 dựa trên các khuyến nghị SCCM COVID. NC: Ống thông mũi; NRB: Không thở lại; ETT: Đặt nội khí quản, ARF: suy hô hấp cấp, RR: nhịp hô hấp
Những cân nhắc cụ thể đối với h-cpap
Thở lại carbon dioxide và đo thể tích khí lưu thông
Mức độ thở lại CO2 ảnh hưởng đến áp suất riêng phần của CO2 khí hít vào (PiCO2) phụ thuộc vào CO2 do bệnh nhân tạo ra và tổng lưu lượng khí tươi thoát ra khỏi mũ bảo hiểm. Có một số dữ liệu cho thấy rằng việc giảm thể tích bên trong của mũ bảo hiểm không tự động ngăn chặn quá trình thở lại lại nhưng sự gia tăng lưu lượng khí và tốc độ sản sinh CO2 sẽ ảnh hưởng đến quá trình thở lại CO2.44,45
Patroniti và cộng sự nhận thấy rằng với sự gia tăng lưu lượng khí từ 20 đến 60 L/phút và PEEP từ 0 đến 15 cm H2O trong H-CPAP, nồng độ CO2 trong khí thở khi qua mũ bảo hiểm cao hơn khoảng 2,3 mmHg so với đeo mặt nạ NRS. Tăng tốc độ dòng khí làm giảm đáng kể nồng độ CO2 trong khí thở ở bệnh nhân H-CPAP.
Cho đến nay, H-CPAP không cho phép đo thể tích khí lưu thông trong quá trình sử dụng do tính chất cơ học của nó. Tuy nhiên, trong việc thiết lập HCPAP với máy thở điều khiển bằng tuabin, một lỗ thoát rò rỉ cố ý và phần mềm chuyên dụng, có thể ước tính lượng khí lưu thông.46,47,48
Tạo ẩm
Mặc dù chưa xác định được mức độ ẩm tối ưu của khí được hít vào trong quá trình NRS, nhưng việc tạo ẩm không đủ có thể khiến bệnh nhân khó chịu và không dung nạp NRS. Khi sử dụng hệ thống Venturi, giống như hệ thống được hiển thị trong Hình 2, để cung cấp khí tươi, không khí trong phòng bị cuốn vào sẽ làm tăng độ ẩm so với khí y tế khô một mình, tùy thuộc vào nồng độ oxy được chọn. Hơn nữa, độ ẩm và nhiệt độ của khí thở ra có thể trộn lẫn với khí tươi khô và lạnh hơn, làm tăng nhiệt độ và độ ẩm của nó và giảm nhu cầu tạo ẩm chủ động. Chiumello và cộng sự,51 báo cáo rằng trong quá trình H-CPAP lưu lượng liên tục và thở tự phát mà không làm ẩm chủ động, nhiệt độ và độ ẩm của khí được hít vào cao hơn đáng kể so với khí y tế không tạo ẩm. Mức độ của hiệu ứng này phụ thuộc trực tiếp vào dòng khí đi qua mũ bảo hiểm. Do đó, trong trường hợp không tạo ẩm chủ động trong quá trình H-CPAP lưu lượng cao, khí không đủ ẩm có thể phát triển tùy thuộc vào dòng khí và nồng độ oxy.51,52 Nếu chọn phương pháp tạo ẩm (ví dụ: khi bệnh nhân cần nhiều oxy hơn), các máy tạo ẩm và ấm chủ động hiện đại có thể cung cấp độ ẩm tuyệt đối trên 10 mg H2O/L. Việc sử dụng máy làm ẩm chủ động được đặt ở nhiệt độ phòng giúp cải thiện độ ẩm tương đối và tuyệt đối bên trong mũ bảo hiểm, đồng thời ngăn ngừa tình trạng không đủ ẩm đồng thời giảm sương mù.
Nằm sấp
Nằm sấp ở những bệnh nhân thở tự nhiên với AHRF có thể cải thiện quá trình oxy hóa và ngăn chặn việc đặt ống nội khí quản và đã chứng tỏ lợi ích trong COVID-19.53-56 Chuyển sang tư thế nằm sấp làm thay đổi tưới máu phổi, chuyển hướng dòng máu về vùng V/Q cao và tăng thông khí ở lưng, các vùng không phụ thuộc của phổi.54 Sự phân bố lại các vùng có thông khí và không có thông khí của phổi xảy ra khi nằm sấp. Phương pháp này cải thiện quá trình oxy hóa ở mức PEEP thấp hơn với sự phân bổ thông khí đồng đều hơn và giảm nguy cơ tổn thương phổi do máy thở.29,35 Về mặt giải phẫu, vùng phổi ở lưng có mật độ mạch máu phổi cao hơn độc lập với trọng lực.
Nằm sấp ở bệnh nhân COVID-19 đang được điều trị H-CPAP là an toàn, khả thi và có thể cải thiện quá trình oxy hóa và giảm thiểu công thở. Trong một nghiên cứu trên 15 bệnh nhân CARDS nhận HCPAP ở tư thế nằm sấp bên ngoài ICU, tần số hô hấp giảm so với tần số ban đầu của họ và được duy trì sau khi kết thúc nằm sấp đã được quan sát.36 Tất cả các bệnh nhân đều có tỷ lệ PaO2/FIO2 được cải thiện trong nằm sấp và 12 bệnh nhân (80%) có tỷ lệ PaO2/FIO2 tăng cao sau khi kết thúc nằm sấp; 11 (73,3%) bệnh nhân báo cáo mức độ thoải mái được cải thiện trong quá trình nằm sấp trong một nghiên cứu tiền cứu rất gần đây, nơi H-CPAP được sử dụng ở 79% bệnh nhân. Hơn nữa, Coppo et al. nhận thấy rằng định vị nằm sấp với H-CPAP là khả thi và hiệu quả trong việc cải thiện nhanh chóng lượng oxy trong máu ở những bệnh nhân tỉnh táo bị viêm phổi liên quan đến COVID-19 cần bổ sung oxy.59
Cần cẩn thận để tránh ngắt kết nối dòng hít vào trong quá trình nằm sấp. Có thể đặt một giá đỡ mềm ở ngực dưới bệnh nhân để tư thế đầu thẳng hàng với trục cơ thể khi qua mũ bảo hiểm. Một chiếc khăn có thể được đặt bên trong mũ bảo hiểm để ngăn da đầu tiếp xúc với vành cổ bằng nhựa trong trường hợp đầu của bệnh nhân có thể tựa vào nệm.
Giống như bất kỳ kỹ thuật thông khí không xâm lấn nào khác, việc sử dụng thuốc an thần trong quá trình áp dụng H-CPAP có thể gây ra lo ngại về an toàn hít sặc và giảm thông khí tiềm ẩn.
Tiếng ồn
Tiếng ồn do vận hành của mũ bảo hiểm so với nặt nạ đã được báo cáo là một rào cản đối với việc sử dụng mũ bảo hiểm.60,61 Tiếng ồn góp phần vào sự khó chịu của bệnh nhân trong thời gian ở ICU,62,63 và tiếp xúc với tiếng ồn trong H-CPAP có thể được đánh giá thấp trong số các yếu tố ảnh hưởng đến lợi ích bệnh nhân. Độ lớn của dòng khí là nguồn gốc của việc tạo ra tiếng ồn cho các nguồn khí CPAP khác nhau. Bộ lọc không khí dạng hạt hiệu quả cao trên nhánh dẫn khí của bộ dây có thể giúp giảm tiếng ồn miễn là không sử dụng chế độ tạo ẩm chủ động. Bộ lọc được khuyến khích để giảm sự lây truyền vi rút. Bệnh nhân có thể đeo nút bịt tai trong quá trình sử dụng mũ bảo hiểm nếu muốn.
Chăm sóc điều dưỡng và thoải mái bệnh nhân
Một chiếc mũ bảo hiểm có tư thế ngồi tốt và được bảo quản tốt thường được dung nạp tốt hơn NRS của mặt nạ, đặc biệt là đối với liệu pháp CPAP kéo dài trong vài ngày.64-67 Sử dụng H-CPAP so với giao diện mặt nạ mặt cũng có thể làm giảm rò rỉ không khí và do đó nhân viên chăm sóc sức khỏe tiềm năng tiếp xúc với hạt COVID-19 và giảm bớt lo lắng liên quan do sử dụng thiết bị NRS áp suất dương.68 Công nghệ mũ bảo hiểm cải thiện sự thoải mái của bệnh nhân, cho phép bệnh nhân giao tiếp, tương tác, ho và cho ăn bằng miệng.63 Các vấn đề hiếm gặp về H- CPAP bao gồm rụng tóc hoặc thậm chí hoại tử da ở cổ, căng tức dạ dày hoặc kích ứng mắt.64, 65 Mũ bảo hiểm thường có van chống ngạt thở để cho phép không khí đi vào trong bất kỳ sự gián đoạn nào của dòng khí tươi.41 Tính năng này cực kỳ quan trọng khi qua mũ bảo hiểm được sử dụng bên ngoài ICU trong trường hợp nguồn khí bị lỗi để ngăn chặn hít lại CO2 nghiêm trọng.45
Lựa chọn bệnh nhân phù hợp và giáo dục một bệnh nhân hợp tác và quản lý H-CPAP cẩn thận là cơ bản để giảm thiểu chứng sợ hãi và duy trì sự tiếp xúc trực quan đầy đủ của bệnh nhân và giao tiếp với các nhà cung cấp dịch vụ chăm sóc sức khỏe và người thân.45,52,69,70 H-CPAP cũng được cho là cải thiện giấc ngủ có thể làm giảm tỷ lệ mê sảng so với đặt nội khí quản.71 Một gói H-CPAP đã được đề xuất bởi Lucchini và cộng sự. bao gồm các biện pháp giảm tiếng ồn, phương pháp cố định trọng lượng đối trọng và hệ thống tạo ẩm hoạt động bằng dây nóng để cải thiện hơn nữa sự thoải mái của bệnh nhân.72 H-CPAP nên được duy trì suốt ngày đêm bất cứ khi nào có thể. Tuy nhiên, có thể xem xét những thời gian gián đoạn ngắn để cải thiện việc cho ăn và cung cấp một kỳ nghỉ H-CPAP ngắn hạn. Việc chuyển đổi đơn giản sang HFNT là khả thi với thiết lập MaxVenturi. Điều này có thể làm giảm thời gian nhà cung cấp dành cho môi trường bị ô nhiễm.
Thông thường, các buổi H-CPAP kéo dài ít nhất 6 giờ liên tục sau đó nghỉ giữa các bữa ăn (Bảng 2). Khó chịu là nguyên nhân chính gây ra thất bại NRS.69 Tương tự như thở máy xâm nhập, an thần đã được ủng hộ để cải thiện thành công NRS. Tuy nhiên, những bệnh nhân đang điều trị CPAP không thể được an thần nặng.69 Dexmedetomidine là thuốc được ưu tiên dùng để an thần cho những bệnh nhân dùng H-CPAP trong ICU khi cần thiết.73
Dây đai đặc biệt vòng quanh trục để cố định mũ bảo hiểm ở vị trí thoải mái trên đầu bệnh nhân. Cấu hình này có thể gây ra tổn thương da mặc dù có lớp đệm và có thể dẫn đến việc ngừng sử dụng H-CPAP.72 Một thiết kế thay thế là một vòng mở được triển khai bên dưới đệm bơm hơi để ngăn rò rỉ và cố định mũ bảo hiểm mà không cần dây đai ở nách. Thiết kế này cũng làm giảm sự thay đổi áp suất thông khí trong quá trình H-CPAP74 và quá trình tạo khí dung.5,9
Bảng 2. Thiết lập mũ bảo hiểm và phân phối O2.
|
Chuẩn bị cổ mũ bảo hiểm phù hợp với cỡ cổ của bệnh nhân theo thông số kỹ thuật của nhà sản xuất Kết nối mũ bảo hiểm với nguồn khí và kết nối van PEEP (nếu không sử dụng máy thở điều khiển bằng tuabin ở cấu hình thông hơi một nhánh ở chế độ CPAP Đặt bộ lọc không khí dạng hạt hiệu quả cao (HEPA) vào đúng vị trí. Nối nhánh dòng vào với đầu ra của máy làm ẩm (Hình 2A), đặt dòng oxy ở 50-60 LPM và FiO2 50% –60%. Mũ bảo hiểm cũng có thể được sử dụng với các thiết bị trộn lưu lượng kế (Hình 1) FiO2 khuyến nghị ban đầu là 50% với CPAP là 5 cm H2O. Theo dõi các giá trị ABG để xác định tỷ lệ PaO2/FiO2 tối ưu ở mức CPAP thấp nhất hoặc đơn giản là chuẩn độ cho độ bão hòa SpO2 Nếu SaO2 > 96%, điều chỉnh giảm FiO2 để đạt gần SaO2 > 92%. Nếu SaO2 2 lý tưởng là không quá 0,6 và tăng CPAP lên từng bước không quá 14 cmH2O để đạt được oxy đầy đủ. |
Khi nào đặt nội khí quản
Không nên trì hoãn đặt nội khí quản ở bệnh nhân AHRF do COVID-19 nếu H-CPAP không cải thiện các thông số khí máu động mạch hoặc tình trạng lâm sàng (Hình 3), và chỉ định không khác AHRF do căn nguyên không phải COVID-19 (Bảng 3). Khi kết hợp điều hòa trung khu hô hấp tăng, WOB, khó thở dai dẳng và sử dụng các cơ phụ, nên thở máy xâm nhập.75 Đặt nội khí quản chậm có thể làm tăng nguy cơ xấu đi.
Bảng 3. Chỉ định đặt nội khí quản.
|
Không có khả năng duy trì PaO2/FiO2 là 150, không giảm tần số hô hấp khi sử dụng các cơ hô hấp phụ và nhu cầu FiO2 ngày càng tăng, được định nghĩa là FiO2 > 80% sau 1 giờ hoặc bất kỳ lúc nào trong H-CPAP trị liệu75 Mất khả năng duy trì thông khí để giữ PaCO2 Mất phản xạ ngậm miệng bảo vệ đường thở Ngừng hô hấp hoặc ngừng tim Không dung nạp mũ bảo hiểm nghiêm trọng Chảy máu đường thở, nôn mửa dai dẳng hoặc tiết đàm nhiều |
Camporota et al.76 gợi ý rằng khi thông khí trong khoảng chết tăng lên, điều hòa trung khu hô hấp lớn hơn tạo ra thông khí phút và WOB lớn hơn. Điều này dẫn đến áp suất xuyên phổi cao hơn như ở các dạng AHRF khác.77 Một sự đóng góp lớn hơn của quá trình khí dung virus trong trường hợp này cũng có khả năng xảy ra. Những bệnh nhân này có thể có nguy cơ cao hơn bị tổn thương phổi do tự gây ra, được cho là gây ra bởi sự thay đổi cơ hoành lớn và tăng WOB ở những bệnh nhân được thở máy không xâm nhập.31 Tình trạng như vậy làm xấu đi tình trạng lâm sàng của họ khi kéo dài H-CPAP và cuối cùng dẫn đến kết quả không thuận lợi.76,78
Cụ thể đối với COVID-19, đội đường thở phải được kích hoạt ngay khi có nhu cầu thở máy, để cho phép trang bị các thiết bị bảo vệ cá nhân phù hợp, tối ưu hóa việc kiểm soát thủ tục và tránh tình huống xử trí đường thở khẩn cấp. FiO2 có thể được tăng lên 1, nếu sử dụng MaxVenturi hoặc thiết lập máy thở, để cung cấp oxy trước. Mũ bảo hiểm có thể được tháo ra trước hoặc sau khi dẫn mê, đảm bảo rằng có hai nhà cung cấp có sẵn để hỗ trợ việc tháo mũ bảo hiểm.
Cai máy
Hiện tại, không có sự đồng thuận chung nào về quy trình cai máy H-CPAP trong COVID-19. Do đó, chúng tôi đề xuất một phương pháp tiếp cận lâm sàng phù hợp với chăm sóc cá nhân cho bệnh nhân AHRF do CARDS dựa trên các bệnh đi kèm và giải quyết tình trạng suy hô hấp.
Theo kinh nghiệm lâm sàng của chúng tôi, bệnh nhân có thể được cai máy dần dần khỏi H-CPAP trước tiên bằng cách giảm PEEP và FiO2, sau đó tăng dần thời gian nghỉ H-CPAP. Có thể ngừng HCPAP bằng cách cải thiện tình trạng suy hô hấp và khả năng duy trì SpO2 > 96% trên FiO2 ≤ 40% và CPAP 0−5 cm H2O. Khi đạt được PEEP là 5 cm H2O, H-CPAP có thể được thay thế bằng mặt nạ thở oxy hoặc HFNT nếu được phép (khẩu trang phẫu thuật có thể làm giảm sự phân tán của khí dung).79
Kết luận
H-CPAP không nhằm thay thế đặt nội khí quản và thở máy trong AHRF từ COVID-19. Thay vào đó, là một lựa chọn để hỗ trợ hô hấp với bằng chứng về việc sử dụng hiệu quả và an toàn ở nhiều nơi trên thế giới, nó đáng được xem xét sử dụng rộng rãi hơn trong thời kỳ đại dịch.76
H-CPAP, khi được lắp đúng cách, có liên quan đến việc giảm thiểu sự phân tán hạt và ô nhiễm không khí,5,6,9 làm giảm nguy cơ lây truyền cho nhân viên y tế.
Những lo ngại của bác sĩ lâm sàng với H-CPAP về nguy cơ nhiễm vi-rút trong quá trình sử dụng, khả năng xảy ra sự cố của thiết bị và tình trạng mất bù của bệnh nhân có thể được giảm bớt bằng giáo dục, bằng chứng khoa học và kinh nghiệm được cố vấn.
Học tập suốt đời, tinh thần cởi mở và thái độ tích cực đối với các phương pháp điều trị mới, cứu sống vẫn là những nền tảng để thực hiện thành công chương trình mới. Chúng ta phải chấp nhận một khóa học tập vì lợi ích của nhiều bệnh nhân.