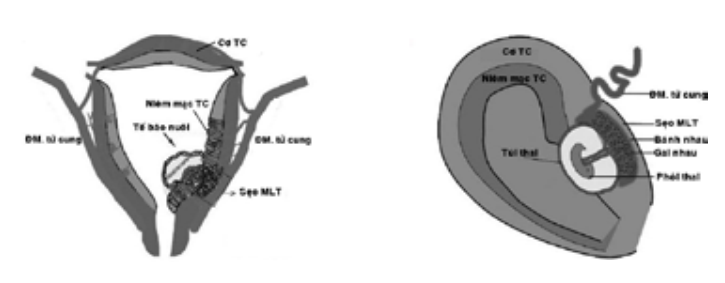
Định nghĩa
Thai ở sẹo mổ lấy thai (TOSMLT) là một dạng thai ngoài tử cung do thai làm tổ trong vết sẹo mổ trên cơ tử cung.
Xuất độ
Xuất độ: 1/1.800 –1/2.500 tổng số sinh. Độ xuất hiện đã có khuynh hướng tăng dần
TOSMLT chiếm tỉ lệ
Yếu tố nguy cơ
Tiền căn mổ lấy thai.
Tiền căn phẫu thuật trên cơ tử cung: bóc nhân xơ, may tái tạo tử cung.
Thai ngoài tử cung.
Thụ tinh trong ống nghiệm.
Chẩn đoán
Phát hiện sớm thai ở sẹo MLT giúp điều trị bảo tồn khả năng sinh sản.
Lâm sàng
Tam chứng cổ điển
Trễ kinh
Ra huyết âm đạo bất thường (33-44%)
Đau bụng (25%)
Khoảng 50% bệnh nhân không có triệu chứng, chỉ phát hiện qua siêu âm.
Do không có triệu chứng và dấu hiệu chuyên biệt báo động nên chẩn đoán có thể chậm trễ, có thể dẫn đến hậu quả phát hiện và xử trí muộn hay thai tiến triển gây vỡ tử cung.
Cận lâm sàng
Siêu âm ngả âm đạo kết hợp với Doppler
Túi thai nằm giữa bàng quang và phần trước đoạn eo tử cung, lớp cơ tử cung giữa bàng quang và túi thai không có hay rất mỏng (1-3mm).
Với siêu âm 3D Doppler có phình mạch máu quanh túi thai, có hình ảnh mất liên tục của vách trước tử cung trên mặt cắt ngang qua túi ối.
Buồng tử cung không có hình ảnh túi thai.
Kênh cổ tử cung không có hình ảnh túi thai.
Điểm quan trọng của chẩn đoán chính xác giúp tránh sai sót khi nhầm với thai trong tử cung và can thiệp với nong nạo dẫn đến xuất huyết ồ ạt cần phẫu thuật khẩn cấp.
βhCG: dương tính (trong trường hợp âm tính cũng không thể loại trừ).
Siêu âm 3D và MRI (trong những trường hợp khó).
Chẩn đoán phân biệt
Thai trong TC
Sẩy thai và khối thai tụt xuống ngang vết MLT (trên siêu âm màu sẩy thai không có mạch máu quanh thai).
Thai ở cổ TC (Bảng 1)
Bảng 1. Chẩn đoán TNTC ở cổ TC
|
Tiêu chuẩn lâm sàng |
Tiêu chuẩn siêu âm |
|
TC nhỏ CTC phình to. Lỗ trong CTC không nở to. Nạo NMTC không có mô nhau. Lỗ ngoài CTC mở to hơn sảy thai |
Buồng TC trống chỉ có túi thai giả NMTC giả màng rụng dày Cấu trúc thành TC lan tỏa TC hình đồng hồ cát CTC phình to Có túi thai trong kênh TC Có mô nhau tại CTC trong Lỗ trong CTC đóng kin |
|
Hofmann HMH, Urdl W, Hofler H, et al. Cervical pregnancy: case reports and current concepts in diagnosis and treatment. Arch Gynecol Obstet 1987 |
|
U nguyên bào nuôi (hiếm).
Diễn tiến
Thai ở sẹo MLT diễn tiến thành 2 loại:
Loại I: túi thai phát triển hướng vào trong eo tử cung hay buồng tử cung, có thể tiến triển đến sinh sống, nhưng có nguy cơ xuất huyết ồ ạt nơi nhau bám (Hình 2)
Loại II: túi thai cắm sâu trong khe hở sẹo MLT và tiến triển gây vỡ tử cung trong 3 tháng đầu và xuất huyết ồ ạt nguy hiểm tính mạng (Hình 3).
|
Hình 2: Thai phát triển vào buồng TC |
Hình 3. Túi thai bám sâu trong sẹo MLT, gây vỡ TC sớm |
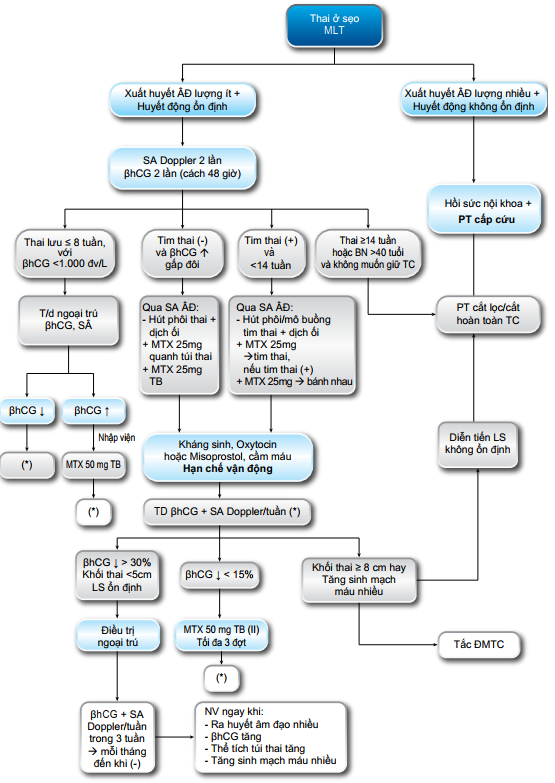
điều trị
Khuynh hướng hiện nay là điều trị bảo tồn nội khoa và can thiệp ngoại khoa tối thiểu nhằm kết thúc thai kỳ sớm, nhờ đó tránh phải phẫu thuật lớn và bảo tồn khả năng sinh sản.
Nguyên tắc điều trị
Hủy thai tại sẹo MLT.
Bảo tồn khả năng sinh sản (nếu đủ điều kiện).
Tùy theo mức độ khẩn cấp của diễn tiến bệnh mà có biện pháp điều trị phù hợp.
Nếu xuất huyết ồ ạt: cần can thiệp phẫu thuật cấp cứu, có khả năng phải cắt TC để cầm máu.
Nếu tình trạng ổn định, không xuất huyết hay lượng ít: có nhiều phương pháp điều trị.
Không được can thiệp ban đầu bằng nong và nạo vì nguy cơ xuất huyết ồ ạt.
Điều trị ban đầu với MTX tại chỗ kết hợp với toàn thân cho kết quả tốt hơn.
Điều trị nội khoa
Điều trị với methotrexate (MTX)
Chỉ định: các trường hợp thai
Thai lưu ≤ 8 tuần, βhCG tăng: tiêm MTX 50 mg( TB)
Thai chưa có tim thai: dưới hướng dẫn siêu âm ngả âm đạo hút trọn phôi thai, hút hết nước ối và tiêm MTX 25 mg quanh túi thai và 25 mg TB (tổng liều 50mg/m2 diện tích thân thể).
Thai có hoạt động tim thai: hủy thai bằng hút trọn phôi thai (thai 9 tuần) hoặc tiêm MTX 25 mg (hoặc KCl) vào tim thai, phối hợp MTX 25 mg tiêm vị trí bánh nhau. Sau 60-90 phút siêu âm kiểm tra xác định đã mất tim thai và xem có xuất huyết tại chỗ, tiêm bắp 25 mg MTX (tổng liều 75 mg MTX).
Chống chỉ định điều trị MTX (xem bài phác đồ điều trị TNTC).
Bilan xét nghiệm trước điều trị bằng MTX (xem bài phác đồ điều trị TNTC).
Sau thủ thuật cần KS, co TC, cầm máu:
Kháng sinh: Ceftriaxon 1g 1 lọ x2 tiêm tĩnh mạch 2 ngày, sau đó chuyển qua Cephalosporin thế hệ 3 Cefixim phối hợp với Metronidazole 250mg 2 viên (uống) x 2 lần/ngày trong 7 ngày.
Thuốc hỗ trợ:
Oxytocin 5 đơn vị (TB 2 lần/ngày đến khi xuất viện).
Thuốc cầm máu: Acid Tranexamic 500 mg 1 viên (uống) x 2 lần/ ngày trong 5 ngày.
Hướng dẫn BN hạn chế vận động, nên nằm nghỉ.
Tiêu chuẩn điều trị ngoại trú. Có đầy đủ tiêu chuẩn sau:
Lâm sàng ổn định, không đau bụng, hết ra huyết âm đạo.
Kích thước khối thai
βhCG giảm trên > 30% so với βhCG trước thủ thuật.
Giảm tăng sinh mạch máu.
Có khả năng theo dõi và BN tuân thủ theo dõi, có thể đến BV nhanh chóng khi có chảy máu.
Theo dõi ngoại trú cần lưu ý
Theo dõi: βHCG và SA Doppler.
βhCG: giảm > 15%: theo dõi mỗi tuần trong 3 tuần liên tiếp, sau đó mỗi tháng đến khi βhCG âm tính. Nếu giảm
Siêu âm: khối thai và tăng sinh mạch máu mỗi tuần/3 tuần mỗi tháng đến khi: kích thước túi thai không quan sát được và chỉ số tưới máu giảm. Đường kính khối thai:
> 7cm hoặc khối thai tăng: nhập viện phối hợp tắc động mạch tử cung chọn lọc nuôi khối thai hay phẫu thuật tùy từng trường hợp cụ thể.
Nếu tăng sinh mạch máu nhiều: nhập viện phối hợp tắc động mạch tử cung chọn lọc.
Tư vấn
Không được vận động mạnh, không quan hệ tình dục, hạn chế đi lại cho đến khi khối thai ở sẹo MLT bị tiêu hoàn toàn.
Nhập viện ngay khi có chảy máu trung bình – nhiều, βhCG tăng, thể tích khối thai tăng hay có gia tăng tưới máu.
Thận trọng trong thăm khám, chăm sóc: thăm khám nhẹ nhàng, nếu mạnh tay có nguy cơ làm vỡ và xuất huyết ồ ạt cần phẫu thuật cấp cứu.
Sau điều trị MTX đa số bệnh nhân hồi phục hoàn toàn không cần can thiệp thêm và đa số không có tác dụng phụ.
Điều trị ngoại khoa
Nong nạo
Chỉ định: một số ít trường hợp βhCG
Nong nạo không nên là điều trị đầu tiên vì có nguy cơ thủng tử cung và xuất huyết ồ ạt cần phẫu thuật cấp cứu cắt tử cung.
Cần tư vấn nguy cơ thủng tử cung, tổn thương bàng quang niệu quản phải chuyển phẫu thuật nếu cần thiết, chuẩn bị máu, dịch truyền trước thủ thuật.
Kỹ thuật: sử dụng Karman 1 van, đặt vị trí ống hút số 6 hay số 8 phía trên vết mổ cũ, hút nhẹ nhàng (tránh hút ngay vết mổ cũ vì nguy cơ tổn thương VMC vốn rất mỏng và nhau đã xâm lấn nhiều), hút vừa đủ mô (mục tiêu là giảm thể tích khối thai không cố gắng lấy hết toàn bộ).
Khi có chảy máu trung bình – nhiều: đặt bóng chèn bơm 20-30cc nước muối sinh lý có hiệu quả cầm máu. Cần đặt thông tiểu duy trì cùng bóng chèn. Rút bóng chèn và thông tiểu sau 12-24 giờ.
Phẫu thuật
Chỉ định: khi có 1 trong 3 yếu tố:
Tuổi thai ≥14 tuần
> 40 tuổi và không có nguyện vọng sinh sản.
Huyết động không ổn định, xuất huyết nhiều có choáng hay không
PT thường khó khăn vì khối nhau có thể xâm lấn bàng quang. Cần tư vấn nguy cơ tổn thương bàng quang niệu quản. Chuẩn bị máu, dịch truyền trước phẫu thuật.
PT mở bụng cắt bỏ khối thai và bảo tồn nếu được, nếu không cắt tử cung hoàn toàn. PT phải được thực hiện bởi phẫu thuật viên có kinh nghiệm.
Phối hợp nhiều kỹ thuật.
Tùy theo mức phức tạp đã có nhiều biện pháp điều trị phối hợp để có kết quả tốt.
MTX tại chỗ + toàn thân và nong nạo: Nong nạo chỉ áp dụng cho các trường hợp ổn định, βHCG
MTX tại chỗ/toàn thân + tắc động mạch tử cung: Có hiệu quả cao trong các trường hợp khối thai to có nhiều mạch máu. Đặc biệt cho các trường hợp rong huyết kéo dài sau điều trị MTX, khối thai đã giảm kích thước và βhCG giảm về mức bình thường nhưng không hết triệu chứng rong huyết, có thể tồn tại thông động tĩnh mạch vùng sẹo.
MTX trong lúc làm tắc động mạch tử cung đã được Shen L. và cs báo cáo có kết quả khả quan, chỉ có 1 ca phải cắt tử cung trên tổng số 45 ca.
Tắc động mạch tử cung + phẫu thuật: nhằm hạn chế chảy máu, Yang và Yeng đề xuất kết hợp tắc động mạch tử cung chọn lọc trước phẫu thuật để giảm tai biến và bảo tồn khả năng sinh sản.
Chờ đợi không can thiệp và theo dõi: Với thai ở sẹo MLT là thai lưu nhỏ hơn 8 tuần, tổng trạng ổn định, với βhCG
Ngừa thai sau thai ở sẹo MLT và khuyến cáo thai kỳ
Ngừa thai ít nhất 12 tới 24 tháng, không sử dụng DCTC.
Ở thai kỳ sau: mổ lấy thai chủ động khi thai đủ trưởng thành.
Tai biến theo phương pháp điều trị
MTX tiêm bắp (62,1%).
Nong và nạo (61,9%).
Thuyên tắc ĐMTC (46,9%).
Soi buồng tử cung (18,4%).
MTX tại chỗ/vào thai + toàn thân (9,7%).
(*): Theo dõi ngoại trú
Tài liệu tham khảo
Larsen JV, Solomon MH: Pregnancy in a uterine scar sacculus—an unusual cause of postabortal haemorrhage. A case report. S Afr Med J 53(4):142, 1978
Graesslin O, Dedecker F Jr., Quereux C, Gabriel R. Conservative treatment of ectopic pregnancy in a cesarean scar. Obstet Gynecol 2005; 105:869–871.
http://www.jultrasoundmed.org/search?author1=Ron+Maymon&sortspec =date&submit=Submit
Maymon, et all; Fertility performance and obstetric outcomes among women with previous cesarean scar pregnancy, J. Ultrasound Med. 2011;30:1179-1184.
Timor-Tritsch. Early placenta accreta and cesarean section scar pregnancy: a review. Am J Obstet Gynecol 2012.
Jurkovic D, Hillaby K, Woelfer B, Lawrence A, Salim R, Elson CJ. First-trimester diagnosis and management of pregnancies implanted into the lower uterine segment Cesarean section scar. Ultrasound Obstet Gynecol 2003; 21:220–227.
Rotas MA, Haberman S, Levgur M. Cesarean scar ectopic pregnancies:
etiology, diagnosis, and management. Obstet Gynecol 2006; 107:1373– 1381.
Ash A, Smith A, Maxwell D. Caesarean scar pregnancy. BJOG 2007; 114:253– 263.
Seow KM, Huang LW, Lin YH, Lin MY, Tsai YL, Hwang JL. Cesarean scar pregnancy: issues in management. Ultrasound Obstet Gynecol 2004; 23:247–253.
Fylstra DL, Pound-Chang T, Miller MG, Cooper A, Miller KM. Ectopic pregnancy within a cesarean delivery scar: a case report. Am J Obstet Gynecol 2002; 187:302–304.
Timor-Tritsch IE, Monteagudo A, Santos R, et al. The diagnosis, treatment, and follow-up of cesarean scar pregnancy. Am J Obstet Gynecol 2012;207:44.e113.
Shih JC, Cesarean scar pregnancy: diagnosis with three-dimensional (3D) ultrasound and 3D power Doppler ultrasound. Obstet Gynecol, 2004, 23, 306–307.
Williams Obstetrics, 23ed 2010, Ch10. Ectopic Pregnancy
Salomon LJ, Fernandez H, Chauveaud A, Doumerc S and Frydman R, Successful management of a heterotopic caesarean scar pregnancy: potassium chloride injection with preservation of the intrauterine gestation: case report. Hum Reprod, 2003, 18, 189–191.
Howe RS. Third-trimester uterine rupture following hysteroscopic uterine perforation. Obstet Gynecol 1993; 81:827–829.
Vial Y, Petignat P, Hohlfeld P. Pregnancy in a cesarean scar. Ultrasound Obstet Gynecol 2000;16:592–593 .http://www.jultrasoundmed.org/externalref?access_num=11169360&link_type=MED
Godin PA, Bassil S and Donnez J, An ectopic pregnancy developing in a previous caesarian section scar. Fertil Steril, 1997, 67, 398–400.
Timor-Tritsch. Early placenta accreta and cesarean section scar pregnancy: a review. Am J Obstet Gynecol 2012.