Đại cương
Tử vong trước 24 giờ ở bệnh viện hiện nay vẫn chiếm tỷ lệ khá cao, từ 30-50% so với tổng số tử vong. Thăm khám, điều trị cấp cứu đúng, kịp thời có thể cứu sống được nhiều trẻ. Bài này mô tả quá trình thăm khám, chẩn đoán và điều trị nhanh các trẻ đến khám cấp cứu. Khám sàng lọc nhanh các trẻ đến khám được chia thành 3 nhóm:
Nhóm bệnh cấp cứu cần điều trị khẩn cấp.
Nhóm bệnh nặng, cần ưu tiên khám trước, không cần phải xếp hàng theo thứ tự để khỏi làm chậm trễ việc thăm khám và điều trị.
Nhóm bệnh thông thường, không cần cấp cứu ngay và có thể chờ đợi được.
Phân loại bệnh nhân
Bệnh nhân cấp cứu
Những bệnh nhi có 1 trong các dấu hiệu sau cần được khám và xử trí cấp cứu ngay để tránh tử vong
Tắc nghẽn đường hô hấp
Suy hô hấp nặng
Tím xanh
Có biểu hiện sốc như:
Tay lạnh
Thời gian làm đầy mao quản từ 3 giây trở lên
Mạch nhanh nhỏ.
Hôn mê
Co giật
Các dấu hiệu mất nước nặng ở trẻ ỉa chảy. Đó là các trẻ có 2 trong các dấu hiệu sau: ngủ li bì, mắt trũng, nếp véo da mất rất chậm.
Bệnh nhân nặng cần được ưu tiên thăm khám và điều trị trước
Những bệnh nhân nặng cần được ưu tiên khám trước nếu có 1 trong các biểu hiện sau:
Trẻ dưới 2 tháng tuổi
Trẻ sốt cao
Chấn thương và các bệnh cấp cứu ngoại khoa khác
Trẻ thiếu máu, nhợt nhạt nặng
Trẻ bị ngộ độc
Trẻ đau nặng
Suy hô hấp
Kích thích vật vã liên tục hoặc ngủ li bì
Trẻ được chuyển gấp từ các cơ sở y tế khác đến
Suy dinh dưỡng nặng
Phù 2 chi dưới
Bỏng rộng hoặc nặng
Bệnh nhân không cấp cứu và không nặng
Không có các dấu hiệu cấp cứu và dấu hiệu bệnh nặng.
Thăm khám đánh giá bệnh nhân cấp cứu và nặng
Đánh giá nhanh hô hấp
Trẻ có bị tắc nghẽn đường hô hấp trên không?
Nhìn và nghe thấy luồng khí vào phổi rất kém. Tắc nghẽn hô hấp có thể do tụt lưỡi ở bệnh nhân hôn mê, do dị vật đường thở hoặc do viêm thanh quản tắc nghẽn nặng.
Trẻ có suy hô hấp không? Nếu có, trẻ thường khó nói, khó ăn và khó bú.
Trẻ có tím tái không?
Hãy nhìn vào môi, lưỡi của trẻ để phát hiện tím tái.
Đánh giá nhanh tuần hoàn để phát hiện sốc
Tay trẻ có nhớp lạnh không?
Kiểm tra dấu hiệu thời gian làm đầy mao quản xem có kéo dài 3 giây trở lên không?
Cách khám: Ấn vào đầu ngón tay cái trên móng tay để làm trắng móng tay sau đó thả tay ra quan sát thời gian móng tay hồng trở lại.
Bắt mạch: Xem mạch có nhanh nhỏ hay không?
Nếu mạch quay mạnh và không nhanh, trẻ không sốc.
Với trẻ dưới 1 tuổi nếu không sờ được mạch quay hãy sờ mạch cánh tay, mạch đùi hoặc mạch cảnh.
Nếu phòng quá lạnh không nên chỉ dựa vào lòng bàn tay lạnh mà nên dựa vào mạch để xác định xem trẻ có sốc hay không?
Đánh giá hôn mê, co giật hoặc các tình trạng bất thường về thần kinh
Trẻ có hôn mê không?
Quan sát xem trẻ có đang thức không? Trẻ có tỉnh táo không? Nếu không, hãy cố gắng đánh thức trẻ bằng cách gọi hỏi, gọi và lay trẻ. Trẻ bị hôn mê nếu trẻ không đáp ứng hoặc đáp ứng yếu.
Trẻ có co giật không?
Hỏi bà mẹ và quan sát cơn giật nếu có.
Trẻ có ngủ li bì không?
Trẻ ngủ li bì là trẻ không biết và không quan tâm đến những gì xảy ra ở xung quanh.
Trẻ có luôn vật vã, kích thích không?
Trẻ luôn vật vã, kích thích là trẻ luôn quấy khóc hoặc lăn lộn trở mình mà không thể dỗ trẻ nín hoặc nằm yên được.
Đánh giá mất nước nặng nếu trẻ có ỉa chảy
Mắt trẻ có trũng không?
Quan sát và hỏi bà mẹ xem mắt trẻ có trũng hơn so với ngày thường không?
Véo da bụng xem nếp véo da có mất rất chậm không?
Véo cả da và tổ chức dưới da bụng ở vùng giữa từ rốn sang 2 bên thành bụng dọc theo chiều dài cơ thể giữ khoảng 1 giây sau đó thả ra và quan sát thấy nếp véo da vẫn còn sau 2 giây.
Đánh giá nhanh suy dinh dưỡng nặng
Trẻ có gày mòn nặng rõ rệt không?
Trẻ rất gầy và mất hết lớp mỡ dưới da. Các cơ vai, cánh tay, mông và đùi bị teo đét, các xương sườn nhìn thấy rất rõ.
Trẻ có phù ở cả 2 mu bàn chân không?
Ấn nhẹ nhàng ngón cái vào mu chân, giữ trong vài giây sau đó bỏ ra, nếu trẻ phù có hình lõm của ngón tay.
Đánh giá nhanh trẻ thiếu máu nặng
Khám lòng bàn tay nhợt nặng
Giữ lòng bàn tay trẻ thẳng hoặc hơi khum, không giữ bàn tay quá ngửa ra sau vì có thể làm lòng bàn tay nhợt hơn do ngăn cản dòng máu tới. – So sánh màu sắc lòng bàn tay trẻ với lòng bàn tay của mình hoặc của mẹ trẻ. Nếu da vùng lòng bàn tay nhợt nhạt hoặc trắng bệch là lòng bàn tay rất nhợt. Trẻ này bị thiếu máu nặng.
Đánh giá khác
Xem trẻ có bị bỏng nặng, chấn thương hoặc có các vấn đề khác không?
Điều trị cấp cứu theo phác đồ
Phác đồ 1: qui trình đánh giá và điều trị cấp cứu trẻ em
Nếu có bất kỳ dấu hiệu cấp cứu nào: Điều trị ngay, gọi người giúp đỡ, làm xét nghiệm công thức máu, CRP, đường máu, điện giải đồ, u rê máu, v.v…
|
ĐÁNH GIÁ |
DẤU HIỆU |
XỬ TRÍ |
|
Đường thở và hô hấp |
Tắc nghẽn hô hấp hoặc
Tím xanh hoặc Suy hô hấp nặng |
Nếu có dị vật đường thở → làm thông đường hô hấp (phác đồ 2) Nếu không có dị vật đường thở: →làm thông đường hô hấp (phác đồ 3) Thở oxy (phác đồ 4) Giữ ấm cho trẻ. |
|
Đánh giá tuần hoàn |
Tay lạnh nhớp Thời gian làm đầy mao quản ≥ 3 giây Mạch nhanh nhỏ Kiểm tra suy dinh dưỡng |
Cầm máu nếu có chảy máu. Thở oxygen. Đảm bảo trẻ đủ ấm. Nếu không SDD nặng: |
|
|
(SDD) nặng |
Truyền dịch nhanh (phác đồ 6) Nếu SDD nặng và Ngủ li bì hoặc hôn mê Truyền glucose (phác đồ 9) Truyền dịch khác(phác đồ 7) Không ngủ li bì hoặc hôn mê Uống glucose hoặc bơm dạ dày Thăm khám và điều trị tiếp. |
|
Thần kinh |
Hôn mê hoặc
Co giật |
Làm thông đường hô hấp (phác đồ 3) Nếu co giật, cho diazepam hoặc phenobacbital (phác đồ 8) Truyền glucose (phác đồ 9) |
|
Mất nước nặng |
Ỉa chảy có 2 trong 3 dấu hiệu sau: Li bì Mắt trũng. Nếp véo da mất rất chậm |
Đảm bảo giữ ấm cho trẻ Nếu không có SDD nặng: Truyền dịch phác đồ C (phác đồ 10) Nếu SDD nặng: Đánh giá thêm để quyết định điều trị tiếp. |
|
Chấn thương và các vấn đề khác |
Chấn thương đầu cổ Chấn thương hoặc cấp cứu ngoại khoa khác Bỏng nặng |
Đặt tư thế đúng Chuyển khoa ngoại Sơ cứu và chuyển khoa bỏng |
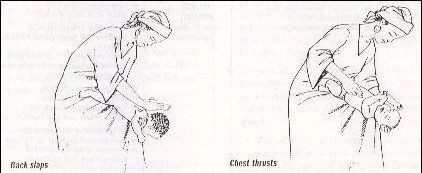
Phác đồ 2: làm thông đường hô hấp ở trẻ bị dị vật đường thở
Trẻ còn bú Hình 1
Đặt trẻ lên tay hoặc đùi của mình, đầu trẻ thấp.
Vỗ 5 cái vào lưng trẻ bằng lòng bàn tay.
Nếu thất bại, lật ngược trẻ, dùng 2 ngón tay trỏ và giữa đặt vào vùng giữa 2 núm vú trên xương ức đẩy 5 cái. – Kiểm tra miệng trẻ để lấy dị vật.
Trẻ nhỏ và trẻ lớn Hình 2 và 3
Đặt trẻ nằm sấp ngay qua 2 đùi của mình, đầu thấp.
Vỗ 5 cái vào lưng trẻ bằng lòng bàn tay.
Nếu thất bại ôm trẻ từ phía sau bằng 2 tay đặt vào dưới xương ức xốc trẻ lên 5 cái.
Kiểm tra miệng trẻ để lấy dị vật.
Hình 1. Thủ thuật Heimlich ở trẻ còn bú
|
Hình 2: Thủ thuật Heimlich ở trẻ nhỏ |
Hình 3: Thủ thuật Heimlich ở trẻ lớn |
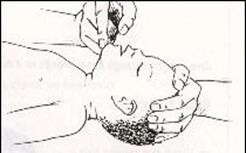
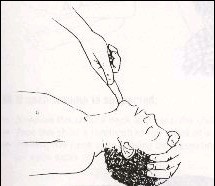
Phác đồ 3: làm thông đường hô hấp ở trẻ tắc nghẽn hô hấp hoặc ngừng thở
Không có chấn thương cổ.
Trẻ tỉnh Hình 4A và B
Kiểm tra xem dị vật ở miệng, nếu có lấy ra.
Hút sạch đờm dãi ở miệng, mũi.
Đặt trẻ ở tư thế dễ thở nhất.
Trẻ hôn mê
Trẻ nằm đầu ngửa và nâng cằm lên.
Kiểm tra xem có dị vật ở miệng không? Nếu có hãy lấy ra.
Hút sạch đờm dãi ở miệng, mũi.
Kiểm tra hô hấp bằng quan sát di động lồng ngực, nghe tiếng thở và xem cảm giác luồng khí thở ra.
Có chấn thương cổ có nghi ngờ chấn thương tuỷ sống .
Đặt bệnh nhân không cho cổ di động.
Kiểm tra xem có dị vật ở miệng không? Nếu có hãy lấy ra.
Hút sạch đờm dãi ở miệng, mũi.
Kiểm tra hô hấp bằng cách quan sát di động lồng ngực, nghe tiếng thở và xem cảm giác luồng khí thở ra.
Nếu trẻ ngừng thở tiến hành hô hấp nhân tạo miệng – miệng hoặc bóp bóng Ambu hoặc đặt nội khí quản – thở máy.
|
A |
|
B |
Hình 4: Tư thế làm thông đường hô hấp:
A: ở trẻ nhỏ B: ở trẻ lớn
Phác đồ 4: phương pháp thở oxy
Thở oxy qua canula mũi
Đặt canula vào 2 lỗ mũi sau đó cố định bằng băng dính.
Thở oxy qua ống thông mũi
Dùng ống thông cỡ 8F.
Đo khoảng cách từ cánh mũi đến mép trong lông mày cùng bên rồi đánh dấu trên ống thông.
Luồn ống thông vào 1 bên mũi đến chỗ đánh dấu.
Cố định ống thông bằng băng dính.
Điều chỉnh liều lượng oxy đối với 2 phương pháp trên theo tuổi:
Dưới 2 tháng: 1lít/phút.
Từ 2 tháng đến 1 tuổi 1,5 lít/phút.
Từ 1 đến 5 tuổi 2 lít/phút – 2,5 lít/phút.
Trên 5 tuổi 2,5 – 3 lít/phút.
Thở oxy qua ống thông mũi hầu
Dùng ống thông cỡ 8F.
Đo khoảng cách từ cánh mũi đến dái tai cùng bên rồi đánh dấu trên ống thông.
Luồn ống thông vào mũi đến chỗ đánh dấu.
Cố định ống thông bằng băng dính.
Điều chỉnh liều lượng oxy
Trẻ dưới 2 tháng: 0,5 lít/phút.
Từ 2 tháng đến 1 tuổi: 1lít/phút.
Từ 1 đến 5 tuổi: 1 – 1,5 lít/phút
Trên 5 tuổi: 2 – 2,5 lít/phút.
Thở oxy qua bóng Ambu
Thở oxy qua ống nội khí quản và máy thở hoặc bóng Ambu
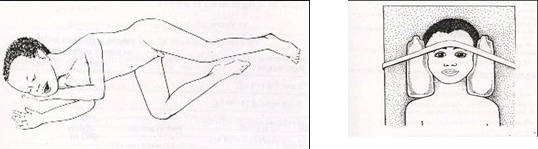
Phác đồ 5: đặt tư thế bệnh nhi hôn mê
Nếu không có chấn thương cổ
Đặt trẻ nằm nghiêng để tránh hít phải đờm dãi.
Giữ cho cổ hơi ngửa bằng cách kê gối ở má.
Gấp 1 chân và giữ trẻ ở tư thế này.
Nếu có chấn thương cổ
Đặt trẻ nằm ngửa, cố định cổ.
Dùng 1 băng qua trán để giữ đầu ở nguyên tư thế này
Đặt 2 chai dịch truyền bằng nhựa ở 2 bên để cố định cổ.
Nếu trẻ nôn thì lật nghiêng đầu và người trẻ đồng thời vẫn giữ cổ cố định.
|
Hình 7: Tư thế bệnh nhi hôn mê |
Hình 8: Cố định cổ cho bệnh nhi chấn thương cột sống |
Phác đồ 6: truyền dịch nhanh cho bệnh nhi sốc nhưng không bị suy dinh dưỡng nặng
Luồn kim vào tĩnh mạch lấy máu để làm xét nghiệm cấp (nếu cần).
Lắp dây truyền dung dịch Ringerlactat hoặc Natriclorua 0,9%.
Truyền nhanh nhất có thể được với liều 20ml/kg. Nếu không thể cân nặng được có thể dùng liều theo tuổi.
|
Tuổi/cân nặng |
Liều Ringerlactat hoặc Natriclorua 0,9% (20ml/kg) |
|
Dưới 2 tháng ( |
75 ml |
|
2 – |
100 ml |
|
4 – |
150 ml |
|
1 – |
250 ml |
|
4 – |
350 ml |
|
5 – |
500 -750ml |
|
10-15 tuổi |
750 – 1000ml |
Nếu tình trạng không tốt lên:
Sau lần truyền đầu tiên: Tiếp tục truyền như trên 1 lần nữa.
Sau lần truyền thứ hai: Tiếp tục truyền như trên 1 lần nữa.
Sau lần truyền thứ ba: Truyền máu hoặc huyết tương 20ml/kg nhanh trong 30 phút.
Sau lần truyền thứ tư: Tham khảo thêm các phác đồ chuyên khoa khác.
Phác đồ 7: truyền dịch chống sốc cho trẻ có suy dinh dưỡng nặng, áp dụng cho trẻ có dấu hiệu sốc và có li bì hoặc hôn mê
Luồn kim vào tĩnh mạch và lấy máu xét nghiệm cấp cần thiết.
Cân nặng trẻ (hoặc ước lượng cân nặng) để tính lượng dịch cần truyền.
Truyền dịch với tốc độ 15ml/kg/giờ dung dịch.
Ringerlactat có glucose 5% hoặc
Natri clorua 0,9% và glucose 5%
|
Cân nặng |
Lượng dịch Tốc độ truyền 15ml/kg/giờ |
Cân nặng |
Lượng dịch Tốc độ truyền 15ml/kg/giờ |
|
4 kg |
60 ml |
12 kg |
180 ml |
|
6 kg |
90 ml |
14 kg |
210 ml |
|
8 kg |
120 ml |
16 kg |
240 ml |
|
10 kg |
150 ml |
18 kg |
270 ml |
Theo dõi mạch, nhịp thở trước lúc truyền và cứ 5 – 10phút/lần
Nếu có dấu hiệu tốt lên truyền tiếp 1 lần nữa trong 1 giờ.
Nếu không tốt lên có thể nghĩ đến trẻ bị sốc nhiễm khuẩn và điều trị như sốc nhiễm khuẩn.
Truyền dịch duy trì với tốc độ 4ml/kg/giờ để chờ máu truyền.
Khi có máu, truyền máu 10ml/kg trong 3 giờ.
Nếu trong quá trình truyền dịch thấy nhịp thở tăng lên 5 lần/phút, mạch tăng lên 15 lần/phút so với ban đầu cần phải xem xét có phải do truyền quá nhiều dịch không hoặc là do các nguyên nhân khác. Nếu đã loại trừ các nguyên nhân khác hãy ngừng truyền dịch.
Phác đồ 8: điều trị co giật
|
Tuổi/cân nặng |
Diazepam (thụt hậu môn hoặc tiêm tĩnh mạch) |
Paraldehyde thụt hậu môn |
|
|
Liều 0,1ml/kg (ống 10mg/ml) |
Liều 0,3 – 0,4 ml/kg |
|
2 tuần – |
0,3ml(1,5mg) |
1,0 ml |
|
2 th – th (4 – |
0,5ml(2,5mg) |
1,6 ml |
|
4th – th (6- |
1,0ml(5mg) |
2,4 ml |
|
1 – |
1,25ml(6,25mg) |
4 ml |
|
3 – |
1,5ml(7,5mg) |
5 ml |
|
> 5 tuổi |
2ml(10mg) |
-10 ml |
Liều diazepam đầu tiên thường dùng là thụt hậu môn.
Cách tiến hành:
Lấy thuốc vào xylanh loại 1ml với liều lượng theo cân nặng của trẻ.
Tháo đầu kim ra và đưa xylanh vào hậu môn trực tràng sâu khoảng 4-5cm và bơm thuốc vào.
Giữ chặt 2 mông bệnh nhi trong vài phút
Nếu sau 10 phút không hết giật, dùng tiếp liều thứ 2 đường hậu môn hoặc tiêm tĩnh mạch với liều 0,05ml/kg đến 0,25ml/kg.
Nếu sau 10 phút không hết giật dùng thêm 1 liều nữa hoặc hoặc dùng phenobarbital 15mg/kg tiêm bắp hoặc tĩnh mạch hoặc dùng paraldehyde thụt hậu môn.
Không dùng diazepam để điều trị co giật cho trẻ
Với trẻ nặng 2kg: liều đầu 0,2ml nếu sau 30 phút không hết giật dùng thêm 0,1ml.
Với trẻ nặng 3kg: liều đầu 0,3ml nếu sau 30 phút không hết giật dùng thêm 0,15ml.
Nếu trẻ có sốt cao phải dùng thuốc hạ sốt hoặc chườm nước với nhiệt độ tương đương với nhiệt độ trong phòng bệnh.
Không dùng thuốc uống cho đến khi nào trẻ chưa hết cơn giật vì có thể có nguy cơ gây sặc vào đường thở.
Phác đồ 9: truyền glucose điều trị hạ đường huyết
Luồn kim vào tĩnh mạch lấy máu xét nghiệm cấp cần thiết.
Nếu glucose máu
Truyền hoặc tiêm tĩnh mạch nhanh 5ml/kg dung dịch glucose 10%.
|
Tuổi/cân nặng |
Lượng dịch Glucose 10% (tiêm TM 5ml/kg) |
|
15 ml |
|
|
2 – 4 tháng (4 – |
25 ml |
|
4 – 12 tháng (6 – |
40 ml |
|
1 – |
60 ml |
|
3 – |
80 ml |
|
5 – |
100 ml |
|
≥ 10tuổi |
150 ml – 200 ml |
Sau 30 phút kiểm tra lại glucose máu nếu vẫn thấp tiêm nhắc lại 1 lần nữa.
Cho trẻ ăn uống sữa hoặc nước đường ngay sau khi tỉnh hoặc bơm qua ống thông dạ dày.
Phác đồ 10: truyền dịch cho trẻ mất nước nặng
Nếu trẻ có sốc hãy truyền theo phác đồ 6 hoặc 7. Chuyển sang phác đồ này khi mạch trẻ chậm hơn hoặc thời gian làm đầy mao quản nhanh hơn.
Truyền 70 ml/kg dung dịch Ringerlactat trong 5 giờ đối với trẻ dưới 1 tuổi và trong 2 giờ rưỡi với trẻ từ 1-5 tuổi hoặc lớn hơn.
|
Cân nặng
|
Tổng lượng dịch truyền |
|
|
Trẻ |
Trẻ từ 1 tuổi trở lên |
|
|
200 ml (40 ml/h) |
|
|
|
4-6 kg |
350 ml (70 ml/h) |
|
|
6-10kg |
550 ml (110 ml/h) |
550 ml (220 ml/h) |
|
10-14kg |
850 ml (170 ml/h) |
850 ml (340 ml/h) |
|
15-19kg |
|
1200 ml (480 ml/h) |
|
20kg |
|
1500 ml (600 ml/h) |
Nếu trẻ uống được thì cho trẻ uống ORS (khoảng 5ml/kg/giờ).
Đánh giá tình trạng mất nước của trẻ sau 1-2 giờ nếu tình trạng mất nước không khá lên thì tiếp tục truyền nhanh, nếu tình trạng mất nước đỡ có thể giảm tốc độ truyền tuỳ từng trường hợp cụ thể.
Những việc cần làm sau điều trị cấp cứu
Tiếp tục đánh giá, chẩn đoán, điều trị bệnh chính.
Đánh giá và điều trị các dấu hiệu ưu tiên nhất.