Noninvasive Ventilation for Acute Respiratory Failure
Dean R Hess
Respiratory Care June 2013, 58 (6) 950-972; DOI: https://doi.org/10.4187/respcare.02319
Dịch bởi: BS. Đặng Thanh Tuấn – BV Nhi Đồng 1
Tóm tắt
Thông khí không xâm lấn (NIV, noninvasive ventilation) trong điều trị suy hô hấp cấp đã được nhiều nhà học thuật và lâm sàng quan tâm. Mặc dù vậy, NIV vẫn chưa được sử dụng hết. Bằng chứng ủng hộ mạnh mẽ việc sử dụng nó ở những bệnh nhân có đợt cấp của COPD và ở những bệnh nhân bị phù phổi cấp do tim. Như đã xem xét trong bài báo này, hiện đã có bằng chứng ủng hộ hoặc không ủng hộ việc sử dụng NIV trong nhiều trường hợp suy hô hấp cấp tính khác nhau. Điều quan trọng không chỉ là biết khi nào bắt đầu NIV, mà còn cả khi liệu pháp này thất bại. Liệu NIV trong bệnh cảnh suy hô hấp cấp có thể được quản lý thích hợp ngoài cơ sở ICU hay không vẫn còn tranh cãi. Mặc dù có nhiều loại giao diện khác nhau, nhưng mặt nạ mũi là giao diện ban đầu tốt nhất về mặt ngăn ngừa rò rỉ và tạo sự thoải mái cho bệnh nhân. Một số máy thở chăm sóc tích cực có chế độ NIV bù đắp tốt cho rò rỉ, nhưng là một nhóm máy thở được thiết kế đặc biệt cho NIV có chế độ bù rò rỉ tốt hơn. NIV nên là một phần của kho vũ khí của tất cả các bác sĩ lâm sàng chăm sóc bệnh nhân suy hô hấp cấp tính.
Giới thiệu
Trong 20 năm qua, ngày càng có nhiều sự quan tâm đến việc sử dụng thông khí không xâm lấn (NIV). Trong thời gian đó, đã có rất nhiều thử nghiệm ngẫu nhiên có đối chứng (RCT) được công bố, các nghiên cứu quan sát và các báo cáo trường hợp. 173 tài liệu tham khảo được trích dẫn trong bài báo này đại diện cho một phần nhỏ của những gì đã được xuất bản về chủ đề này. Các tài liệu này đã đề cập đến việc lựa chọn bệnh nhân, giao diện, cài đặt máy thở và máy thở, và các quy trình thực hiện. Gần đây, đã có một số đánh giá tường thuật giàu thông tin1,2 và tổng quan hệ thống3,4 được công bố về việc sử dụng NIV trong chăm sóc cấp tính. Đối với nhiều bác sĩ và chuyên viên trị liệu hô hấp, sự gia tăng trong việc sử dụng NIV đã xảy ra trong những năm làm việc của chúng tôi. Thật vậy, vào năm 1977, cựu tổng biên tập của Tạp chí Chăm sóc Hô hấp, Philip Kittredge, đã viết, “CPAP không phải là một liệu pháp mới, mà mặt nạ thở áp lực dương có dây buộc là một thiết bị mới. Đúng hơn, nó vô nhân đạo và không an toàn… Một bệnh nhân đủ bệnh để cần CPAP còn bệnh đến mức cần đặt ống nội khí quản.”5 Đây là quan điểm phổ biến của nhiều người trong số chúng tôi đang hành nghề vào thời điểm đó. Trong bài đánh giá này, tôi sẽ đề cập đến các vấn đề đương đại liên quan đến việc lựa chọn bệnh nhân, lựa chọn thiết bị và các chiến lược thực hiện cho NIV trong môi trường chăm sóc cấp tính.
Cpap so với thông khí không xâm lấn
Thuật ngữ CPAP và thông khí không xâm lấn (NIV) đôi khi được sử dụng thay thế cho nhau. Tuy nhiên, chúng hoàn toàn khác nhau. Với CPAP không xâm lấn, mặt nạ mặt hoặc mặt nạ loại khác được sử dụng để tạo áp lực lớn hơn áp lực khí quyển vào đường thở gần. Kết quả là làm mở đường thở trên, tăng thể tích phổi và tăng áp lực trong lồng ngực. Với CPAP không có hoạt động giảm tải cơ hô hấp; trên thực tế, thông khí hoàn toàn phụ thuộc vào cơ hô hấp với CPAP. Mặt khác, NIV áp dụng một áp lực trong giai đoạn hít vào lớn hơn áp lực trong quá trình thở ra. Do đó, NIV giảm tải các cơ hô hấp và có thể hỗ trợ hô hấp hoàn toàn.
Lựa chọn bệnh nhân
Đợt cấp copd
Bằng chứng mạnh mẽ nhất ủng hộ việc sử dụng NIV được cho là đối với bệnh nhân COPD đợt cấp. Một tổng quan của Cochrane6 bao gồm 14 RCT so sánh NIV cộng với chăm sóc thông thường và chăm sóc thông thường đơn thuần. Việc sử dụng NIV làm giảm nhu cầu đặt nội khí quản, với nguy cơ tương đối (RR) là 0,41 (KTC 95% 0,33–0,53); điều này chuyển thành số cần thiết để điều trị (NNT) là 4 (95% CI 4–5). Quan trọng hơn, NIV làm giảm tỷ lệ tử vong, với RR là 0,52 (KTC 95% 0,35–0,76), là NNT là 10 (KTC 95% 7–20).
Chandra và cộng sự7 đã sử dụng dữ liệu từ mẫu bệnh nhân nội trú trên toàn quốc của Dự án Sử dụng và Chi phí Y tế để đánh giá mô hình và kết quả của việc sử dụng NIV đối với các đợt cấp COPD từ năm 1998 đến 2008. Việc sử dụng NIV tăng đáng kể theo thời gian ở những bệnh nhân nhập viện vì đợt cấp COPD, trong khi nhu cầu đặt nội khí quản và tỷ lệ tử vong khi nhập viện giảm. Tuy nhiên, điều đáng quan tâm là tỷ lệ tử vong gia tăng ở một nhóm nhỏ nhưng ngày càng mở rộng bệnh nhân cần thở máy xâm nhập sau NIV. Các tác giả đề xuất 2 giải thích cho tỷ lệ tử vong cao ở bệnh nhân cần thở máy xâm nhập sau khi bắt đầu NIV: tăng sử dụng NIV ở những bệnh nhân khó khăn trong thông khí, và tiếp tục NIV mặc dù không có cải thiện sớm. Tuy nhiên, thiết kế của nghiên cứu này không cung cấp bằng chứng để xác nhận hoặc bác bỏ một trong hai giải thích này.
Các hướng dẫn thực hành lâm sàng được xuất bản bởi Nhóm Thử nghiệm Chăm sóc tích cực của Canada khuyến nghị NIV ngoài việc chăm sóc thông thường ở những bệnh nhân có đợt cấp nặng của COPD (pH 2 máu tương đối), với mức bằng chứng 1A.3 Hơn nữa, họ tuyên bố rằng NIV nên là lựa chọn đầu tiên để hỗ trợ thông khí cho bệnh nhân COPD đợt cấp nặng. Vai trò của NIV ở bệnh nhân COPD đợt cấp nhẹ hơn là không rõ ràng, với một nghiên cứu báo cáo khả năng dung nạp kém ở những đối tượng này.8
Phù phổi do tim
Cũng có bằng chứng xác thực ủng hộ việc sử dụng NIV cho phù phổi cấp do tim. Trong một tổng quan Cochrane9 bao gồm 21 nghiên cứu và 1.071 đối tượng, báo cáo rằng NIV, so với chăm sóc y tế tiêu chuẩn, làm giảm đáng kể nhu cầu đặt nội khí quản, với RR là 0,53 (KTC 95% 0,34–0,83) và NNT là 8.
Tỷ lệ tử vong tại bệnh viện cũng giảm đáng kể, với RR là 0,6 (KTC 95% 0,45–0,84) và NNT là 13. So với chăm sóc y tế tiêu chuẩn, không có sự gia tăng đáng kể tỷ lệ nhồi máu cơ tim cấp với NIV (RR 1,24, 95% CI 0,79–1,95), như đã được quan tâm sau một RCT trước đó.10 Trong một phân tích tổng hợp của Winck và cộng sự,11 7 nghiên cứu về NIV so với CPAP ở những đối tượng bị phù phổi cấp tính cho thấy sự khác biệt không đáng kể giữa 2 liệu pháp. Trong một phân tích nhóm phụ trong cùng một phân tích tổng hợp, NIV không dẫn đến kết quả tốt hơn CPAP trong các nghiên cứu bao gồm nhiều đối tượng bị tăng CO2 máu hơn. Từ lâu, người ta đã biết rằng CPAP có thể dẫn đến những cải thiện sinh lý quan trọng ở nhóm bệnh nhân này, chẳng hạn như giảm tần số thở và PaCO2, và cải thiện PaO2/FIO2.12 Các hướng dẫn thực hành lâm sàng của Canada khuyến nghị NIV là lựa chọn đầu tiên để hỗ trợ thông khí cho bệnh nhân phù phổi do tim và cho rằng CPAP cũng hiệu quả như NIV ở nhóm bệnh nhân này.3 Các tổng quan hệ thống và tổng quan khác cũng đưa ra kết luận tương tự.13–19
Sau rút nội khí quản
NIV có thể được sử dụng trong giai đoạn sau rút nội khí quản để rút ngắn thời gian thông khí xâm lấn, ngăn ngừa thất bại khi rút nội khí quản và cấp cứu một trường hợp rút nội khí quản thất bại.20–22 Burns và cộng sự23,24 đã tiến hành một đánh giá có hệ thống và phân tích tổng hợp ngẫu nhiên – các thử nghiệm có đối chứng được mô hình hóa để đánh giá bằng chứng rút nội khí quản với việc áp dụng NIV ngay lập tức, so với việc tiếp tục cai máy xâm lấn. So với cai máy xâm lấn, NIV có liên quan đến giảm tỷ lệ tử vong, tỷ lệ viêm phổi do thở máy (VAP) thấp hơn, ngày nằm ICU và ngày nằm viện ít hơn, tổng thời gian thở máy ngắn hơn và thời gian thở máy xâm nhập ngắn hơn. Các tác giả kết luận rằng việc sử dụng NIV để cho phép rút nội khí quản sớm hơn nên được sử dụng cho bệnh nhân COPD trong một môi trường được giám sát chặt chẽ. Kết quả của một nghiên cứu nhỏ của Vaschetto và cộng sự25 cho thấy rằng NIV cũng có thể hữu ích để tạo điều kiện ngừng thở máy ở những bệnh nhân chọn lọc có giải quyết được tình trạng suy hô hấp giảm oxy máu. Ở những đối tượng mắc bệnh thần kinh cơ, Bach và cộng sự26 đã báo cáo rút nội khí quản thành công ở nhiều người không đạt tiêu chuẩn ngừng thở máy. Mặc dù đây không phải là RCT, nhưng nó cho thấy rằng, ở những bệnh nhân suy hô hấp cấp tính thứ phát sau bệnh thần kinh cơ cần đặt nội khí quản, rút nội khí quản có thể xảy ra trực tiếp với NIV hơn là thực hiện mở khí quản.
Áp dụng NIV sớm, ngay sau khi rút nội khí quản, có thể có hiệu quả trong việc ngăn ngừa suy hô hấp sau rút nội khí quản ở những người có nguy cơ. Kết quả của một phân tích tổng hợp cho thấy NIV làm giảm tỷ lệ đặt lại nội khí quản và tử vong do ICU ở những đối tượng có nguy cơ phát triển suy hô hấp sau rút nội khí quản.27 Các nghiên cứu của Nava và cộng sự28 và Ferrer và cộng sự29 thông báo về việc lựa chọn bệnh nhân có nguy cơ thất bại trong rút nội khí quản. và có khả năng được hưởng lợi từ việc sử dụng NIV trong bối cảnh này (Bảng 1). Tuy nhiên, việc sử dụng NIV thường quy ngay sau khi rút nội khí quản không được khuyến khích. Su và cộng sự30 đã tiến hành RCT đa trung tâm ở 406 đối tượng dung nạp SBT và sau đó được rút nội khí quản. Các đối tượng được chọn ngẫu nhiên vào NIV hoặc liệu pháp nội khoa tiêu chuẩn. Không có sự khác biệt về thất bại rút nội khí quản hoặc tử vong tại ICU hoặc tử vong tại bệnh viện. Do đó, việc sử dụng NIV dự phòng sau rút nội khí quản thường quy ở tất cả bệnh nhân vượt qua SBT không có lợi trong việc giảm tỷ lệ thất bại rút ống hoặc tỷ lệ tử vong.
Bảng 1. Các bệnh nhân được coi là có nguy cơ thất bại khi rút ống trong các nghiên cứu của Nava và cộng sự28 và Ferrer và cộng sự,29 được trình bày bởi Hess21
|
Nava |
Ferrer |
|
Tăng CO2 máu Suy tim sung huyết Ho không hiệu quả Chất tiết khí quản quá mức. Hơn một thử nghiệm thở tự phát thất bại Nhiều hơn một tình trạng bệnh đi kèm Tắc nghẽn đường hô hấp trên |
Tuổi> 65 Suy tim là nguyên nhân của đặt nội khí quản Mức độ nghiêm trọng tăng dần, được đánh giá bằng điểm số II Đánh giá sức khỏe mãn tính và Sinh lý cấp tính> 12 vào ngày rút nội khí quản |
Ở những đối tượng có suy hô hấp sau rút nội khí quản, 2 RCT đã đánh giá vai trò của NIV.31,32 Trong nghiên cứu của Keenan và cộng sự,32 so sánh NIV với liệu pháp nội khoa tiêu chuẩn để cứu vãn thất bại rút nội khí quản, không có sự khác biệt về tỷ lệ đặt lại nội khí quản, tử vong tại bệnh viện, hoặc thời gian thở máy hoặc thời gian ICU hoặc thời gian nằm viện. Esteban và cộng sự31 đã tiến hành RCT đa trung tâm để đánh giá ảnh hưởng của NIV đối với tỷ lệ tử vong ở những đối tượng bị suy hô hấp sau rút nội khí quản. Không có sự khác biệt giữa nhóm NIV và nhóm điều trị tiêu chuẩn về nhu cầu đặt lại nội khí quản. Điều đáng quan tâm là tỷ lệ tử vong do ICU ở nhóm NIV cao hơn so với nhóm điều trị tiêu chuẩn. Bằng chứng hiện có cho thấy rằng, ở những bệnh nhân không bị COPD, NIV không có hiệu quả trong điều trị suy hô hấp sau rút nội khí quản.
Nghiên cứu của Girault và cộng sự33 giúp cung cấp thông tin về việc sử dụng NIV trong giai đoạn sau rút ống nội khí quản. Họ đánh giá hiệu quả của NIV như một kỹ thuật rút nội khí quản sớm ở những bệnh nhân khó cai máy. Đây là một RCT đa trung tâm được thực hiện ở 13 ICU tuyển sinh đối tượng bị suy hô hấp mãn tính và tăng CO2 máu (hầu hết mắc COPD) được đặt nội khí quản vì suy hô hấp cấp và thất bại SBT đầu tiên. Các đối tượng được phân vào 3 nhóm: nhóm cai máy xâm lấn thông thường, rút ống nội khí quản sau đó là liệu pháp oxy tiêu chuẩn, hoặc NIV. NIV được phép sử dụng như liệu pháp cấp cứu cho cả nhóm không NIV nếu xảy ra suy hô hấp sau rút nội khí quản. Tỷ lệ đặt lại ống nội khí quản lần lượt là 30%, 37% và 32% đối với các nhóm cai máy xâm lấn, điều trị bằng oxy và NIV. Tỷ lệ thất bại khi cai máy, bao gồm cả suy hô hấp sau rút nội khí quản, lần lượt là 54%, 71% và 33%. Tỷ lệ cấp cứu NIV thành công ở nhóm điều trị bằng oxy và xâm lấn lần lượt là 45% và 58%. Ngoài thời gian cai máy lâu hơn ở nhóm NIV so với nhóm xâm lấn, không có sự khác biệt đáng kể về kết quả giữa các nhóm. Mặc dù không có sự khác biệt đáng kể về tỷ lệ đặt lại ống nội khí quản giữa 3 chiến lược cai máy, nhưng nghiên cứu này đã chứng minh rằng NIV cải thiện kết quả cai máy bằng cách giảm nguy cơ suy hô hấp cấp sau rút ống nội khí quản. Điều quan trọng cần lưu ý là những kết quả này cũng gợi ý rằng việc cấp cứu NIV có thể hữu ích để tránh đặt lại nội khí quản khi xảy ra suy hô hấp sau rút nội khí quản.
Bệnh nhân suy giảm miễn dịch
Bệnh nhân suy giảm miễn dịch tiến triển suy hô hấp cấp tính thường phải hỗ trợ hô hấp. Ở những bệnh nhân như vậy, đặt nội khí quản có liên quan đến tỷ lệ tử vong đáng kể.34 Lợi ích của NIV ở bệnh nhân suy hô hấp cấp suy giảm miễn dịch đã được đánh giá trong 2 RCT và một số nghiên cứu quan sát. Antonelli và cộng sự35 đã đánh giá 40 đối tượng sau khi cấy ghép nội tạng đặc phát triển suy hô hấp giảm oxy máu và được chọn ngẫu nhiên để nhận NIV hoặc liệu pháp oxy. Các đối tượng được điều trị bằng NIV có oxygen hóa tốt hơn và tỷ lệ đặt nội khí quản cũng như tỷ lệ tử vong thấp hơn. Hilbert và cộng sự36 đã chọn ngẫu nhiên 52 đối tượng bị ức chế miễn dịch bị suy hô hấp cấp giảm oxy máu và viêm phổi với NIV hoặc chỉ dùng oxy hỗ trợ, và báo cáo giảm nhu cầu đặt nội khí quản và tỷ lệ tử vong tại bệnh viện đối với nhóm được điều trị NIV. Squadrone và cộng sự37 báo cáo rằng việc sử dụng sớm CPAP tại khoa huyết học ở những đối tượng có thay đổi sớm về các thông số hô hấp sẽ ngăn ngừa sự tiến triển thành tổn thương phổi cấp tính cần thở máy và nhập viện ICU. Các bằng chứng hiện có sẵn hỗ trợ NIV là phương pháp đầu tay để điều trị suy hô hấp từ nhẹ đến trung bình nặng ở một số bệnh nhân bị ức chế miễn dịch chọn lọc.34 Trong nhóm bệnh nhân này, các yếu tố được tìm thấy có liên quan đến thất bại NIV là tần số thở trong khi nhận NIV, thời gian trễ hơn giữa các lần nhập viện. và lần đầu tiên sử dụng NIV, cần dùng thuốc vận mạch hoặc liệu pháp thay thế thận, và sự hiện diện của ARDS.38
Hội chứng suy hô hấp cấp tiến triển (ards)
Việc sử dụng NIV ở bệnh nhân ARDS còn nhiều tranh cãi. Hầu hết các nghiên cứu đã đề cập đến đối tượng bệnh nhân này đăng ký, những người không có chỉ định đặt nội khí quản ngay lập tức. Zhan và cộng sự39 đã đánh giá tính an toàn và hiệu quả của NIV trên 40 đối tượng mắc ARDS nhẹ. Các đối tượng được phân bổ ngẫu nhiên để nhận NIV hoặc oxy. NIV có liên quan đến tần số thở thấp hơn và cải thiện PaO2/FIO2 theo thời gian, và tỷ lệ bệnh nhân cần đặt nội khí quản thấp hơn đáng kể ở những đối tượng được điều trị bằng NIV. Ferrer và cộng sự40 đã chọn ngẫu nhiên 105 đối tượng bị suy hô hấp giảm oxy máu nặng để nhận NIV hoặc FIO2 cao. Căn nguyên của suy hô hấp chủ yếu là viêm phổi và phù phổi do tim, nhưng có 15 đối tượng mắc ARDS. NIV ngăn ngừa việc đặt nội khí quản, giảm tỷ lệ sốc nhiễm trùng và cải thiện tỷ lệ sống sót. Trong một nghiên cứu quan sát tiền cứu, Agarwal và cộng sự41 đã đánh giá vai trò của NIV đối với suy hô hấp do thiếu oxy. Đối tượng được phân thành 2 nhóm: ARDS và các nguyên nhân khác. Họ báo cáo rằng 12 trong số 21 đối tượng ARDS cần đặt nội khí quản, so với 7 trong số 19 đối tượng ở nhóm còn lại. Theo hồi quy logistic đơn biến, yếu tố duy nhất liên quan đến thất bại NIV là PaO2/FIO2 nền.
Trong một nghiên cứu đoàn hệ đa trung tâm tiềm năng, Antonelli và cộng sự42 đã điều tra các yếu tố liên quan đến thất bại NIV; tỷ lệ thất bại cao nhất được quan sát thấy ở các đối tượng mắc ARDS. Trong một nghiên cứu quan sát khác, chỉ 17% đối tượng nhập viện ARDS được điều trị thành công với NIV.43 Theo kinh nghiệm của Canada với H1N1 ARDS, 33% đối tượng ban đầu được NIV, nhưng tỷ lệ thất bại đối với NIV là 85%.44 Agarwal và cộng sự45 đã tiến hành một phân tích tổng hợp, trong đó họ bao gồm 13 nghiên cứu với tổng số 540 đối tượng. Tỷ lệ đặt nội khí quản gộp là 48% và tỷ lệ tử vong gộp là 35%. Tuy nhiên, một số nghiên cứu được phân tích là ngẫu nhiên và các đối tượng có bệnh lý tiềm ẩn không đồng nhất (ví dụ: viêm phổi mắc phải tại cộng đồng, nhiễm trùng huyết và chết đuối), điều này gây khó khăn cho việc đưa ra kết luận liên quan đến ARDS. Các bằng chứng hiện có cho thấy thận trọng khi sử dụng NIV trong ARDS.
NIV nên được sử dụng rất thận trọng, và có lẽ không nên dùng ở những bệnh nhân ARDS bị sốc, nhiễm toan chuyển hóa hoặc giảm oxy máu nặng. Rana và cộng sự46 đã đánh giá kết quả của các đối tượng mắc ARDS được điều trị ban đầu bằng NIV.
Tất cả những người bị sốc đều không thành công NIV. Nhiễm toan chuyển hóa (tỷ số chênh lệch 1,27, KTC 95% 1,03–0,07 trên một đơn vị thiếu hụt bazơ) và giảm oxy máu nghiêm trọng (tỷ số chênh lệch 1,03, KTC 95% 1,01–1,05 trên một đơn vị giảm PaO2/FIO2) dự đoán NIV thất bại. Ở những bệnh nhân thất bại NIV, tỷ lệ tử vong quan sát được cao hơn tỷ lệ tử vong dự đoán của Sinh lý cấp tính và Sức khỏe mãn tính (APACHE) (68% so với 39%, P
Hen suyễn cấp tính
Năm 1996, Meduri và cộng sự47 đã công bố một nghiên cứu quan sát về việc sử dụng NIV trong 17 đợt hen cấp. Các tác giả của báo cáo này rất nhiệt tình về việc sử dụng NIV trong dân số này, kết luận rằng NIV có vẻ có hiệu quả cao trong việc điều chỉnh các bất thường trao đổi khí trong bệnh cảnh hen suyễn cấp tính. Tuy nhiên, trong trường hợp không có RCT, nhiều bác sĩ đã nghi ngờ việc sử dụng NIV trong bối cảnh này. Trên thực tế, các tác giả của một tổng quan Cochrane xuất bản năm 2005 đã kết luận rằng việc áp dụng NIV ở những đối tượng mắc bệnh hen nguy kịch, mặc dù có một số kết quả sơ bộ thú vị và rất hứa hẹn, vẫn còn gây tranh cãi. Tuy nhiên, một số RCT gần đây hơn có thể thông báo tốt hơn việc sử dụng NIV cho bệnh hen cấp tính nặng.
Soroksky và cộng sự48 đã chọn ngẫu nhiên 30 đối tượng bị hen suyễn cấp tính nặng để điều trị thông thường hoặc NIV. NIV cải thiện đáng kể chức năng phổi; 80% đối tượng trong nhóm NIV đạt điểm kết thúc chính được xác định trước với mức tăng FEV1 50% so với ban đầu, so với 20% đối tượng kiểm soát. 18% ở nhóm NIV phải nhập viện, so với 63% ở nhóm chứng. Các tác giả kết luận rằng, ở những bệnh nhân bị hen cấp tính nặng, việc bổ sung NIV vào điều trị thông thường sẽ cải thiện chức năng phổi, làm giảm đợt cấp nhanh hơn và giảm đáng kể nhu cầu nhập viện.
Gupta và cộng sự49 chọn ngẫu nhiên 53 đối tượng bị hen suyễn cấp tính nặng để điều trị NIV hoặc liệu pháp nội khoa tiêu chuẩn. Có sự cải thiện đáng kể về tần số thở, FEV1 và PaO2/FIO2, nhưng không phải là pH hoặc PaCO2, ở cả hai nhóm và không có sự khác biệt đáng kể giữa hai nhóm. Liều trung bình của thuốc giãn phế quản dạng hít ít hơn đáng kể ở nhóm NIV. Có 4 trường hợp thất bại liệu pháp nội khoa tiêu chuẩn, nhưng không có trường hợp nào trong nhóm NIV. Không có tử vong ở một trong hai nhóm. Các tác giả kết luận rằng, ở những bệnh nhân bị hen suyễn cấp tính nặng, việc bổ sung NIV vào liệu pháp nội khoa tiêu chuẩn giúp tăng cải thiện chức năng phổi, giảm nhu cầu thuốc giãn phế quản dạng hít, rút ngắn thời gian nằm ICU và thời gian nằm viện. Murase và cộng sự50 đã tiến hành một nghiên cứu thuần tập hồi cứu về việc sử dụng NIV cho bệnh hen suyễn cấp tính. Có 50 đối tượng từ giai đoạn trước NIV và 57 sự kiện từ giai đoạn sau NIV. Trong giai đoạn trước NIV, 9 trường hợp được điều trị chủ yếu bằng đặt nội khí quản. Trong giai đoạn sau NIV, 17 trường hợp được điều trị chủ yếu bởi NIV, với đặt nội khí quản chỉ được sử dụng cho 2 đối tượng. Không có trường hợp tử vong nào xảy ra do hậu quả của cơn hen kịch phát.
Basnet và cộng sự51 đã đánh giá tính an toàn, khả năng dung nạp và hiệu quả của việc bắt đầu sớm NIV ngoài tiêu chuẩn chăm sóc trong việc quản lý 20 trẻ em (1–18 tuổi) nhập viện ICU trẻ em có tình trạng hen suyễn. Sự cải thiện về điểm số hen lâm sàng ở nhóm NIV lớn hơn đáng kể so với nhóm điều trị tiêu chuẩn, ở thời điểm 2 giờ, 4–8 giờ, 12– 16 giờ và 24 giờ sau khi bắt đầu điều trị. Giảm đáng kể tần số thở ở ≥ 24 giờ và nhu cầu oxy sau 2 giờ được ghi nhận ở nhóm NIV. Ít trẻ hơn trong nhóm NIV yêu cầu điều trị hỗ trợ, so với nhóm tiêu chuẩn (11% so với 50%). Không có tác dụng phụ lớn nào liên quan đến NIV. Về khả năng chịu đựng, 9 trong số 10 đối tượng đã dung nạp NIV. Các tác giả kết luận rằng bắt đầu sớm NIV, kết hợp với thuốc chủ vận β tác dụng ngắn và steroid toàn thân, là an toàn, dung nạp tốt và hiệu quả trong việc quản lý trẻ em bị bệnh hen suyễn.
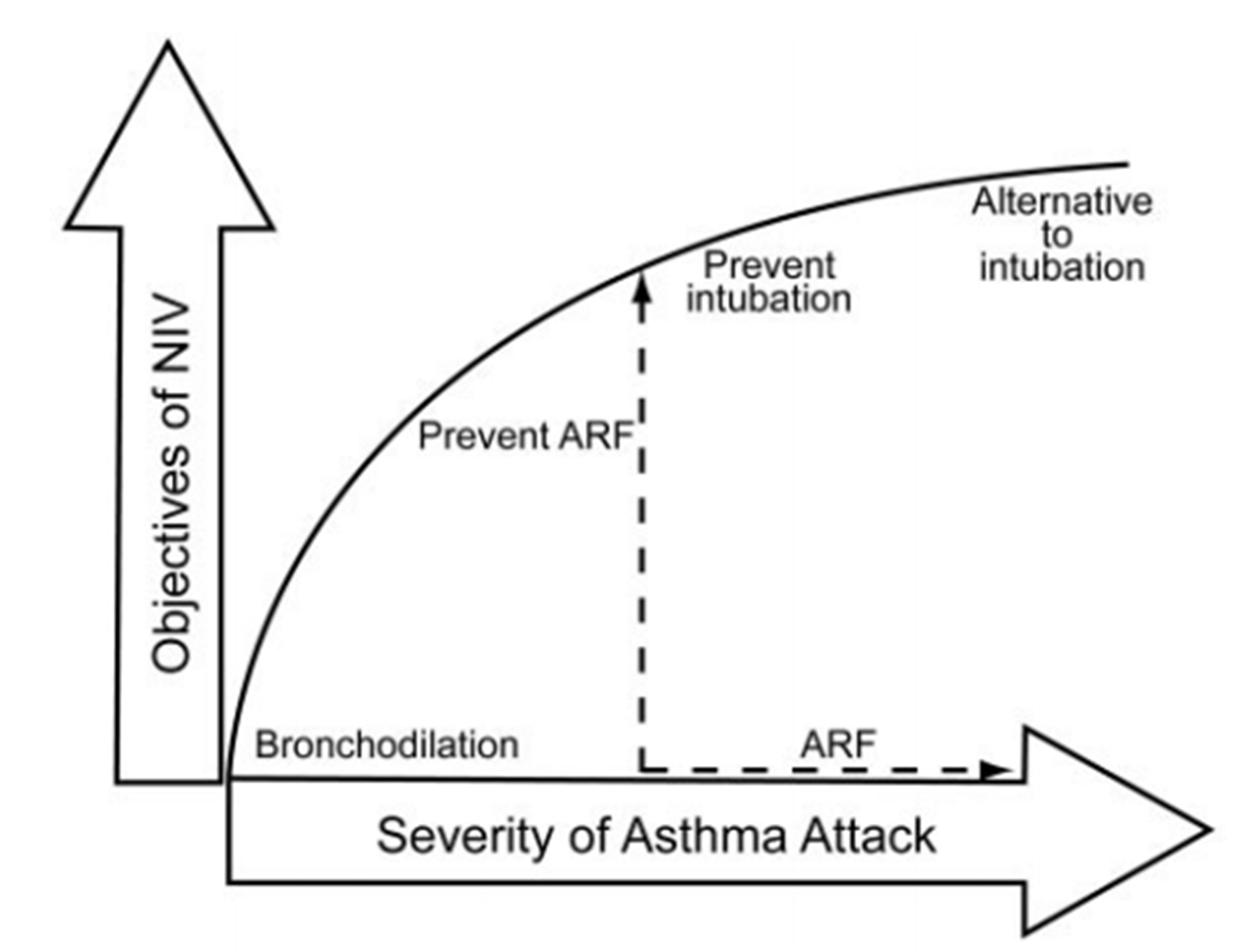
Trong một đánh giá tường thuật, Soroksky và cộng sự52 chỉ ra rằng các báo cáo về việc sử dụng NIV ở bệnh nhân hen cấp tính nặng là rất hiếm và việc sử dụng nó trong bối cảnh này vẫn còn gây tranh cãi. Các nghiên cứu có sẵn liên quan đến một số lượng nhỏ bệnh nhân. Trong một bài xã luận, Scala53 gợi ý rằng NIV có thể được áp dụng với các mục đích khác nhau trong thời gian của một đợt hen cấp tính nặng (Hình 1):
Thay thế cho đặt nội khí quản ở những bệnh nhân đã thất bại trong thử nghiệm điều trị nội khoa tiêu chuẩn
Để ngăn ngừa việc đặt nội khí quản ở những bệnh nhân suy hô hấp cấp tính từ nhẹ đến trung bình không cần hỗ trợ thông khí ngay lập tức
Để ngăn ngừa suy hô hấp cấp tính ở những bệnh nhân không bị suy giảm trao đổi khí đáng kể
Để đẩy nhanh quá trình giãn phế quản ở những bệnh nhân không cần thở máy
Hình 1. Mục tiêu tiềm năng của thông khí không xâm lấn (NIV) trong cơn hen cấp tính nặng. ARF = suy hô hấp cấp tính. (Từ Tài liệu tham khảo 53)
Mỗi điểm trong số này đều tạo ra giả thuyết, và thiếu bằng chứng đủ để đưa ra các khuyến nghị. Bởi vì tỷ lệ tử vong do hen suyễn sẽ rất thấp nếu không sử dụng NIV, việc giảm tỷ lệ tử vong hơn nữa có thể không phải là điểm kết thúc thích hợp của NIV ở bệnh nhân hen suyễn cấp tính, không giống như các nghiên cứu về đợt cấp COPD và phù phổi cấp do tim.
Viêm phổi mắc phải cộng đồng
Lợi ích của NIV ở bệnh nhân viêm phổi còn tranh cãi do tỷ lệ thất bại cao.40,54–56 Carrillo và cộng sự57 đã đánh giá các đặc điểm và yếu tố dự báo kết quả của đối tượng bị viêm phổi mắc phải tại cộng đồng và suy hô hấp cấp tính nặng được điều trị bằng NIV. NIV thất bại thường xuyên hơn ở những đối tượng bị suy hô hấp cấp mới mắc (46%) so với những đối tượng có bệnh tim hoặc hô hấp trước đó (26%). X quang thâm nhiễm tồi tệ hơn trong 24 giờ sau khi nhập viện, điểm số Đánh giá Suy cơ quan Liên quan đến Nhiễm trùng huyết (hoặc Tuần tự) tối đa và sau 1 giờ NIV, nhịp tim cao hơn và PaO2/FIO2 thấp hơn và bicarbonate dự đoán độc lập suy NIV. SOFA, thất bại NIV, và tuổi lớn hơn đã dự đoán độc lập tỷ lệ tử vong tại bệnh viện. Thời gian NIV lâu hơn trước khi đặt nội khí quản có liên quan đến việc giảm khả năng sống sót tại bệnh viện ở những bệnh nhân bị suy hô hấp cấp mới mắc, nhưng điều này không được quan sát thấy ở những bệnh nhân có bệnh tim hoặc hô hấp trước đó. Các tác giả kết luận rằng NIV thành công có liên quan chặt chẽ đến khả năng sống sót tốt hơn. Nhưng nếu có các yếu tố dự báo suy NIV, tránh đặt nội khí quản chậm cho bệnh nhân suy hô hấp cấp tính có thể làm giảm tỷ lệ tử vong.
Không đặt nội khí quản hoặc không hồi sức
Có rất ít dữ liệu về NIV ở những bệnh nhân đã chọn các giới hạn cụ thể về hỗ trợ sự sống và phương pháp điều trị, chẳng hạn như bệnh nhân không có chỉ định đặt ống nội khí quản (DNI) và bệnh nhân sắp hết tuổi thọ và sẽ chỉ nhận được các biện pháp an ủi (CMO). Sinuff và cộng sự58 đã báo cáo rằng, đối với những đối tượng có chỉ định DNI, nhiều bác sĩ sử dụng NIV, và nhiều bác sĩ điều trị hô hấp được yêu cầu bắt đầu NIV, thường là để điều trị COPD và phù phổi do tim.
Levy và cộng sự59 đã đánh giá kết quả của 114 đối tượng có tình trạng DNI và nhận NIV. Trong số này, 43% sống sót để xuất viện. Đối tượng bị suy tim sung huyết có tỷ lệ sống sót tốt hơn đáng kể so với những người bị COPD, ung thư, viêm phổi hoặc các chẩn đoán khác. Ho mạnh hơn và tỉnh táo cũng có liên quan đến xác suất sống sót cao hơn. Trong 137 đợt suy hô hấp cấp, Schettino và cộng sự60 đã báo cáo rằng NIV đã hồi phục thành công tình trạng suy hô hấp cấp và ngăn ngừa tử vong tại bệnh viện ở những đối tượng bị DNI với COPD và phù phổi do tim. Tuy nhiên, NIV ít có lợi hơn ở những bệnh nhân bị suy sau rút ống nội khí quản, suy hô hấp giảm oxy máu, hoặc ung thư giai đoạn cuối. Kết quả của những nghiên cứu này cho thấy rằng một số bệnh nhân bị DNI, đặc biệt là những bệnh nhân được chẩn đoán như suy tim sung huyết hoặc COPD, ho nhiều và tỉnh táo có thể có tiên lượng tốt với NIV. Những bệnh nhân được đặt nội khí quản trong giai đoạn cuối của bệnh mãn tính không phù hợp nên được tiến hành thử nghiệm NIV, vì điều này có thể cho phép họ sống sót sau một đợt suy hô hấp gây tử vong.
Hiệp hội Y học chăm sóc sức khỏe quan trọng đã chỉ định một nhóm đặc nhiệm phát triển một phương pháp tiếp cận để xem xét việc sử dụng NIV cho bệnh nhân DNI.61 Họ đề xuất rằng việc sử dụng NIV cho bệnh nhân suy hô hấp cấp tính có thể được phân thành 3 loại: NIV như hỗ trợ sự sống không có giới hạn đặt trước về phương pháp điều trị duy trì sự sống; NIV hỗ trợ sự sống khi bệnh nhân và gia đình đã quyết định bỏ đặt nội khí quản; và NIV như một biện pháp giảm nhẹ khi bệnh nhân và gia đình đã chọn từ bỏ tất cả các hỗ trợ cuộc sống, nhận CMO. Lực lượng đặc nhiệm đề xuất rằng NIV nên được áp dụng sau khi thảo luận kỹ lưỡng về các mục tiêu chăm sóc, với các thông số rõ ràng về thành công và thất bại, bởi nhân viên có kinh nghiệm và trong các cơ sở chăm sóc sức khỏe thích hợp. Kacmarek62 gợi ý rằng vấn đề quan trọng nhất liên quan đến NIV ở bệnh nhân DNI và CMO là sự đồng ý được thông báo. Bệnh nhân phải được thông báo về các rủi ro và lợi ích tiềm năng của NIV, và phải đồng ý với NIV. Nếu sự đồng ý và kiểm soát các quyết định chăm sóc được đảm bảo, thì NIV có thể thích hợp ở bệnh nhân DNI và CMO, để đảo ngược tình trạng suy hô hấp cấp tính không nhất thiết phải chấm dứt sự sống, hoặc cải thiện sự thoải mái cho bệnh nhân, hoặc để trì hoãn tử vong.
Có một số câu hỏi chưa được trả lời liên quan đến việc sử dụng NIV ở bệnh nhân DNI hoặc CMO.63 Không biết liệu NIV giảm nhẹ có làm tăng thời gian sống hay kéo dài quá trình hấp hối. Dữ liệu quan sát định tính là cần thiết để xác định các lợi ích của NIV giảm nhẹ, chẳng hạn như cải thiện trải nghiệm gia đình, sức khỏe của bệnh nhân, chất lượng chăm sóc cuối đời, sự hài lòng của gia đình và quan điểm của bác sĩ lâm sàng toàn cầu. Cũng không rõ liệu NIV giảm nhẹ có nên được thực hiện ở những bệnh nhân mất khả năng vận động để cải thiện khả năng sống sót hoặc để giảm bớt các triệu chứng của suy hô hấp hay không.
Tiền oxygen hóa trước khi đặt nội khí quản
Baillard và cộng sự64 đã đánh giá liệu NIV có hiệu quả hơn trong việc giảm tụt độ bão hòa oxy so với việc cung cấp oxy trước thông thường trong khi đặt nội khí quản ở những đối tượng giảm oxy máu hay không. Tiền oxygen hóa được thực hiện trước khi đặt nội khí quản theo trình tự nhanh, trong thời gian 3 phút, sử dụng bóp bóng qua mặt nạ (nhóm chứng) hoặc thông khí hỗ trợ áp lực (PSV) do máy thở ICU cung cấp qua mặt nạ (nhóm NIV). Vào cuối giai đoạn tiền oxygen hóa, SpO2 ở nhóm NIV cao hơn so với nhóm chứng (98% so với 94%); 46% đối tượng trong nhóm chứng và 7% trong nhóm NIV có SpO2 dưới 80%. Năm phút sau khi đặt nội khí quản, giá trị SpO2 vẫn tốt hơn ở nhóm NIV so với nhóm chứng. Trong 66 đối tượng béo phì mắc bệnh, Futier và cộng sự65 đã sử dụng 5 phút tiền oxygen hóa thông thường với thở tự phát 100% oxy, NIV, hoặc NIV, sau đó là một thủ thuật huy động. Vào cuối giai đoạn tiền oxygen hóa, PaO2 cao hơn ở NIV và NIV với các nhóm thủ thuật huy động. Sau khi bắt đầu thở máy xâm nhập, PaO2 và thể tích phổi lớn hơn ở các nhóm NIV. Do đó, dường như NIV cải thiện oxygen hóa và thể tích phổi ở những bệnh nhân béo phì mắc bệnh, so với tiền oxygen hóa thông thường.
Suy hô hấp sau phẫu thuật
Một số đánh giá gần đây đã đề cập đến việc sử dụng NIV trong chăm sóc sau phẫu thuật.66–69 Jaber và cộng sự69 gợi ý rằng có 2 mục tiêu tiềm năng của NIV trong giai đoạn hậu phẫu: 1) để ngăn ngừa suy hô hấp cấp tính (điều trị dự phòng) hoặc, 2) để điều trị suy hô hấp cấp và tránh đặt lại nội khí quản (điều trị theo phương pháp điều trị). Chiumello và cộng sự66 đã tiến hành đánh giá có hệ thống 29 nghiên cứu bao gồm 2.279 đối tượng. Có 9 nghiên cứu đánh giá NIV trong sau phẫu thuật bụng, 3 sau phẫu thuật lồng ngực, 8 sau phẫu thuật tim, 3 sau phẫu thuật lồng ngực-bụng, 4 sau phẫu thuật sản khoa và 2 trong sau ghép tạng. Việc sử dụng NIV đã cải thiện khí máu động mạch trong 15 trong số 22 nghiên cứu đánh giá việc sử dụng dự phòng và trong 4 trong số 7 nghiên cứu đánh giá việc sử dụng chữa bệnh. NIV làm giảm tỷ lệ đặt nội khí quản ở 11 trong số 29 nghiên cứu, nhưng cải thiện tỷ lệ sống sót chỉ trong 1 nghiên cứu. Các tác giả này kết luận rằng, mặc dù dữ liệu hạn chế và sự cần thiết của RCTs bổ sung, NIV nên được coi là một công cụ dự phòng và điều trị để cải thiện trao đổi khí ở bệnh nhân sau phẫu thuật.
Auriant và cộng sự70 đã chọn ngẫu nhiên 24 đối tượng bị suy hô hấp giảm oxy huyết cấp tính sau phẫu thuật cắt phổi để điều trị NIV hoặc liệu pháp tiêu chuẩn. Mặc dù cỡ mẫu nhỏ, có sự khác biệt đáng kể về nhu cầu đặt nội khí quản ở những đối tượng được NIV (50% ở nhóm không được NIV so với 21% ở nhóm NIV). Perrin và cộng sự71 đã đánh giá việc sử dụng NIV dự phòng trước và sau phẫu thuật. Các đối tượng được điều trị theo tiêu chuẩn không hoặc với NIV trong 7 ngày tại nhà trước khi phẫu thuật và trong 3 ngày sau phẫu thuật. Việc cung cấp oxy tốt hơn đáng kể ở nhóm NIV trong 3 ngày đầu sau phẫu thuật và thời gian nằm viện ngắn hơn đáng kể đối với nhóm NIV. Trong một cuộc khảo sát tiền cứu quan sát, Lefebvre và cộng sự72 đã đánh giá tính khả thi và hiệu quả của NIV sớm ở những bệnh nhân bị suy hô hấp cấp sau phẫu thuật cắt bỏ phổi. Tỷ lệ thành công chung của NIV là 85%. Riviere và cộng sự73 đã báo cáo các biến số sau liên quan đến thất bại NIV sau phẫu thuật phổi: thở nhanh, điểm Đánh giá Thất bại Nội tạng tuần tự cao hơn, số lần nội soi phế quản được thực hiện và số giờ sử dụng NIV. Một mối quan tâm khi sử dụng NIV sau phẫu thuật lồng ngực là nguy cơ rò rỉ khí khi thông khí áp lực dương, nhưng điều này chưa được báo cáo trong các nghiên cứu cho đến nay.
CPAP có thể có hiệu quả ở những bệnh nhân bị xẹp phổi sau phẫu thuật. Trong nghiên cứu RCT gồm 209 đối tượng bị giảm oxy máu cấp tính sau phẫu thuật bụng lớn chọn lọc, Squadrone và cộng sự74 đã chỉ định các đối tượng được thở oxy hoặc CPAP. Các đối tượng được CPAP có tỷ lệ đặt nội khí quản thấp hơn, tỷ lệ viêm phổi thấp hơn và ở thời gian ICU ít ngày hơn so với các đối tượng được điều trị bằng oxy đơn thuần. Zarbock và cộng sự75 đã chọn ngẫu nhiên 500 đối tượng sau khi rút nội khí quản đến điều trị tiêu chuẩn hoặc CPAP dự phòng trong ít nhất 6 giờ. Giảm oxy máu, viêm phổi và tỷ lệ đặt lại ống nội khí quản đã giảm ở những đối tượng được điều trị CPAP dự phòng. Tỷ lệ nhập vào ICU cũng giảm ở các đối tượng được CPAP dự phòng.
Rối loạn nhịp thở khi ngủ thường gặp ở những bệnh nhân sau phẫu thuật.76–81 Các hướng dẫn thực hành để xử trí chu phẫu bệnh nhân có chứng ngưng thở khi ngủ do tắc nghẽn có sẵn và nên được các bác sĩ lâm sàng chăm sóc cho những bệnh nhân này cân nhắc.78 Đối với bệnh nhân sử dụng CPAP cho ngưng thở khi ngủ do tắc nghẽn, điều quan trọng là liệu pháp này phải có trong giai đoạn hậu phẫu ngay lập tức.
Hội chứng giảm thông khí do béo phì
Tỷ lệ béo phì cực đoan đã tăng lên rõ rệt. Hội chứng giảm thông khí do béo phì (OHS) là bộ ba của béo phì, giảm thông khí vào ban ngày và rối loạn nhịp thở khi ngủ. Một điều trị quan trọng của OHS bao gồm việc sử dụng hoặc CPAP hoặc NIV ở bệnh nhân cấp cứu cũng như những người bị suy hô hấp cấp tính.82,83 Priou và cộng sự84 nhận thấy rằng NIV dài hạn là một phương pháp điều trị OHS hiệu quả và được dung nạp tốt khi bắt đầu ở thiết lập chăm sóc cấp tính. Khi bệnh nhân OHS được đặt nội khí quản vì suy hô hấp cấp, điều quan trọng là phải tiếp tục CPAP hoặc NIV sau khi rút nội khí quản.
Carrillo và cộng sự85 đã đánh giá tiền cứu 173 đối tượng bị OHS và 543 đối tượng bị COPD, tất cả đều bị suy hô hấp cấp do tăng CO2 máu. Bệnh nhân OHS lớn tuổi hơn, thường xuyên là nữ, ít thất bại NIV muộn hơn, tỷ lệ tử vong tại bệnh viện thấp hơn và tỷ lệ sống thêm 1 năm cao hơn (tỷ lệ chênh lệch 1,83, KTC 95% 1,24–2,69, P = 0,002). Tuy nhiên, tỷ lệ sống sót được điều chỉnh cho các yếu tố gây nhiễu, thất bại NIV, thời gian nằm viện và tái nhập viện, đều tương tự nhau giữa các nhóm. Trong số những bệnh nhân mắc COPD, béo phì có liên quan đến việc suy NIV muộn hơn và ít phải nhập viện hơn. Các tác giả kết luận rằng bệnh nhân bị OHS và suy hô hấp cấp do tăng CO2 máu được điều trị bằng NIV có hiệu quả tương tự và kết cục tốt hơn so với bệnh nhân COPD. NIV có hiệu quả ít nhất trong OHS cấp tính như trong COPD. Điều trị OHS đòi hỏi một phương pháp điều trị đa phương thức, bao gồm NIV tại nhà cũng như trong quá trình chăm sóc cấp tính; các chương trình phục hồi chức năng với rèn luyện thể chất, giảm cân và thay đổi lối sống; và thuốc thích hợp để kiểm soát hơn nữa các yếu tố nguy cơ tim mạch.86
Nội soi phế quản
Nội soi phế quản ống mềm thường cần thiết ở những bệnh nhân thiếu oxy huyết nặng có các bệnh kèm theo làm tăng nguy cơ biến chứng liên quan đến nội soi phế quản. NIV có thể làm giảm nguy cơ mắc các biến chứng này ở những bệnh nhân bị giảm oxy máu nặng, suy hô hấp sau phẫu thuật hoặc khí phế thũng nặng. NIV cũng có thể ngăn ngừa giảm thông khí ở bệnh nhân ngưng thở khi ngủ do tắc nghẽn và OHS yêu cầu nội soi phế quản và có thể hỗ trợ đánh giá nội soi phế quản ở những bệnh nhân bị xẹp đường thở trung ương.87 Sinh thiết phổi qua nội soi phế quản có sự hỗ trợ của NIV có thể hữu ích để chẩn đoán ở những đối tượng giảm oxy máu với thâm nhiễm phổi lan tỏa (Hình 2).88 Mặc dù có nhiều báo cáo mô tả việc sử dụng NIV trong nội soi phế quản,87–96 nhưng phương pháp này nên dành cho các trung tâm có nhiều kinh nghiệm về NIV.
Khi nào thì bắt đầu, khi nào thì ngưng, khi nào thì chuyển, khi nào thì an thần, khi nào thì cai máy
Khi nào bắt đầu
Việc xác định những bệnh nhân có khả năng được hưởng lợi từ NIV có thể được coi là một quá trình gồm 2 bước. Trong bước đầu tiên, bệnh nhân cần được xác định là cần thở máy, được xác định bằng các dấu hiệu suy hô hấp, thở nhanh, sử dụng cơ hô hấp phụ và toan hô hấp cấp. Những bệnh nhân này lý tưởng nên được chẩn đoán khi có bằng chứng cho thấy lợi ích của việc sử dụng NIV (ví dụ, COPD, phù phổi cấp do tim). Trong bước thứ hai, bệnh nhân không có tiêu chí loại trừ NIV, chẳng hạn như cần một đường thở nhân tạo để bảo vệ đường thở, không có khả năng phù hợp với giao diện, mức độ nghiêm trọng của bệnh (ví dụ, ngừng hô hấp), một bệnh nhân không hợp tác sẽ không cho phép cố định giao diện và chẩn đoán bệnh lý cho thấy NIV không hiệu quả (ví dụ: ARDS nặng). Mong muốn của bệnh nhân cũng cần được xem xét; một số bệnh nhân có thể chọn không nhận NIV.
Hình 2. Ống nội soi được đưa qua bộ chuyển đổi xoay của mặt nạ để thông khí không xâm lấn. (Từ Tài liệu tham khảo 88)
Khi nào thì ngưng
Nhận thức rằng NIV đang thất bại là một phần quan trọng, nhưng thường bị bỏ qua, trong quá trình xử trí NIV. Tỷ lệ thất bại NIV được báo cáo là 5–40%.97 Một số bệnh nhân thất bại do tiến triển của quá trình bệnh. Kinh nghiệm và chuyên môn của bác sĩ lâm sàng cao hơn với việc áp dụng NIV có liên quan đến tỷ lệ thành công cao hơn.98 Một số bệnh nhân không được thông khí đầy đủ với NIV và do đó yêu cầu đặt nội khí quản. Không phải lúc nào cũng rõ bệnh nhân nào sẽ được hưởng lợi từ NIV ban đầu, nhưng các yếu tố nguy cơ được công nhận đối với suy NIV được thể hiện trong Bảng 2.99 Confalonieri và cộng sự100 nhận thấy rằng các đối tượng có khả năng không thành công với NIV bị toan hô hấp nặng hơn, mức độ ý thức thấp hơn, lớn tuổi hơn, giảm oxy máu nhiều hơn và có tần số thở cao hơn khi nhập viện. Các dấu hiệu lâm sàng chỉ tương đương về biểu hiện trở nên tiên đoán chắc chắn hơn về thất bại nếu chúng vẫn tồn tại sau 2 giờ NIV. Do đó, điều quan trọng là phải đánh giá diễn tiến lâm sàng sau 1–2 giờ bắt đầu NIV để xác định đáp ứng. Tuy nhiên, ngay cả khi nhập viện, các đối tượng có độ pH 29 và điểm hôn mê Glasgow 101 đã đánh giá khả năng của chỉ số thở nông nhanh (RSBI), tỷ số giữa tần số thở (nhịp thở/phút) với thể tích khí lưu thông (L), để dự đoán thất bại NIV. Trong số 83 đối tượng có RSBI ≤ 105, 31% yêu cầu đặt nội khí quản, so với 55% với RSBI> 105 (tỷ lệ chênh lệch đa biến 3,70, KTC 95% 1,14–11,99). Một lý do khiến NIV thất bại là do lựa chọn cài đặt máy thở không phù hợp, và không rõ liệu các đối tượng trong nghiên cứu này có RSBI cao cũng có thể được hưởng lợi từ việc tăng cài đặt NIV hay không.
Khi nào chuyển sang icu
Nơi tối ưu để áp dụng NIV là một vấn đề đang tranh luận.99 Mặc dù một số người đã tranh luận rằng tất cả các NIV chăm sóc cấp tính nên được bắt đầu trong ICU, điều này thường không thực tế vì không có sẵn giường ICU. Khả năng quản lý NIV một cách an toàn khác nhau giữa các địa điểm khác nhau, ngay cả trong cùng một bệnh viện. Việc lựa chọn địa điểm thích hợp cho NIV đòi hỏi phải xem xét nhu cầu giám sát của bệnh nhân, khả năng giám sát của đơn vị, nguồn lực kỹ thuật và nhân sự sẵn có (điều dưỡng và nhà trị liệu hô hấp), kỹ năng và kinh nghiệm của nhân viên. Ở nhiều bệnh viện, NIV được bắt đầu trong khoa cấp cứu, sau đó bệnh nhân được chuyển đến ICU. Các đơn vị giảm cấp có thể là vị trí tốt cho NIV. Với các giường ICU ở mức cao, nhiều bệnh viện buộc phải quản lý một số bệnh nhân nhận NIV tại các phòng khám đa khoa. Điều này có thể được thực hiện với những bệnh nhân ổn định hơn với sự theo dõi phù hợp nếu nhân viên được đào tạo đầy đủ về kỹ thuật và luôn sẵn sàng trong suốt 24 giờ. Vị trí lý tưởng cho NIV khác nhau giữa các quốc gia và từ bệnh viện này sang bệnh viện khác, do các yếu tố địa phương quyết định.102
Bảng 2. Các yếu tố rủi ro cho sự thất bại thông khí không xâm lấn
|
Suy hô hấp cấp do tăng CO2 máu Điểm thần kinh kém: Điểm hôn mê Glasgow Thở nhanh > 35 nhịp thở/phút pH Điểm đánh giá sức khỏe mãn tính và sinh lý cấp tính >29 Thở không đồng bộ Không có răng Rò rỉ khí quá mức Kích động Dịch tiết quá nhiều Khả năng chịu đựng kém Tuân thủ điều trị kém Không có cải thiện ban đầu trong vòng 2 giờ đầu tiên kể từ khi thông khí không xâm lấn Không cải thiện độ pH Thở nhanh kéo dài Tăng CO2 máu kéo dài Suy hô hấp cấp giảm oxy máu Chẩn đoán ARDS hoặc viêm phổi >40 tuổi Hạ huyết áp: huyết áp tâm thu Nhiễm toan chuyển hóa: pH PaO2/FIO2 thấp Điểm Sinh lý Cấp tính Đơn giản II > 34 Không cải thiện được quá trình oxy hóa trong vòng giờ đầu tiên thông khí không xâm lấn: PaO2/FIO2 > 175 mm Hg |
Trong một nghiên cứu quan sát, Farha và cộng sự103 đã đánh giá việc sử dụng NIV trên các đơn vị điều dưỡng đa khoa tại Phòng khám Cleveland, và báo cáo rằng NIV thường được sử dụng tại khu bệnh viện thông thường và tỷ lệ thành công tương tự như được báo cáo khi NIV được sử dụng trong ICU. Kacmarek và Villar104 cho rằng có thể quản lý nhiều bệnh nhân cần NIV vì suy hô hấp cấp ngoài ICU. Nhưng họ cũng đề nghị thận trọng: bệnh nhân cần được lựa chọn cẩn thận, và cần phải có những chuẩn bị thích hợp trong các đơn vị chăm sóc những bệnh nhân này, để đảm bảo an toàn cho họ. Họ nói thêm rằng không thể chấp nhận được rằng bất kỳ đơn vị chăm sóc bệnh nhân nào có khả năng chăm sóc bệnh nhân suy hô hấp cấp cần NIV. Tại Bệnh viện Đa khoa Massachusetts, chúng tôi đã thông qua một danh sách kiểm tra (Hình 3) để xác định những bệnh nhân nên được chuyển đến ICU sau khi NIV được bắt đầu trong các đơn vị chăm sóc chung. Danh sách kiểm tra này được hoàn thành bởi các bác sĩ lâm sàng (bác sĩ, nhà trị liệu hô hấp và y tá), những người gặp nhau (nhóm họp) ngay sau khi bắt đầu NIV và sau đó lại sau 2 giờ. Mặc dù chúng tôi chưa đánh giá chính thức về chương trình này, nhưng theo giai đoạn, chúng tôi thấy hữu ích khi thông báo quyết định liên quan đến việc chuyển bệnh nhân đến ICU. Để đảm bảo an toàn, điều quan trọng là bệnh nhân phải được chuyển trong khi điều trị NIV, và nhiều máy thở dành cho NIV có pin bên trong để tạo điều kiện thuận lợi cho việc này.
Khi nào nên dùng thuốc an thần
Một số bệnh nhân không dung nạp NIV, trở nên lo lắng khi giao diện được áp dụng. Tuy nhiên, các bác sĩ lâm sàng thường miễn cưỡng sử dụng các thuốc an thần, vì sợ rằng những thuốc này có thể làm giảm vận động hô hấp và ý thức, có thể dẫn đến suy NIV. Devlin và cộng sự105 đã thực hiện một cuộc khảo sát để mô tả các thực hành và thái độ hiện tại liên quan đến an thần trong thời gian NIV. Trong số các bác sĩ đã trả lời, lần lượt 15%, 6% và 28% không bao giờ sử dụng thuốc an thần, thuốc giảm đau hoặc dụng cụ kê tay cho bệnh nhân điều trị NIV. Thuốc an thần, giảm đau và hạn chế tay được sử dụng phổ biến hơn ở Bắc Mỹ hơn là ở châu Âu. Một mình benzodiazepine được ưa thích nhất (33%), tiếp theo là một mình opioid (29%).
Remifentanil là một loại thuốc phiện tổng hợp tác dụng ngắn mạnh được sử dụng để giảm đau và an thần (giảm đau). Constantin và cộng sự106 đã đánh giá tính khả thi và an toàn của thuốc an thần dựa trên Remifentanil ở 13 đối tượng bị NIV thất bại do khó chịu và/hoặc từ chối tiếp tục điều trị. Các đối tượng được an thần đến thang điểm Ramsay từ 2 đến 3 bằng cách truyền liên tục Remifentanil trong thời gian NIV. Khả năng dung nạp của đối tượng được cải thiện, PaO2/FIO2 tăng, tần số thở giảm và PaCO2 giảm khi dùng thuốc an thần remifentanil. Các tác giả kết luận rằng an thần dựa trên remifentanil là an toàn và hiệu quả trong điều trị NIV thất bại do khả năng dung nạp thấp. Rocco và cộng sự107 đã báo cáo việc sử dụng thuốc an thần dựa trên remifentanil ở 36 đối tượng không dung nạp NIV, và kết luận rằng phác đồ an thần này có thể làm giảm tỷ lệ thất bại ở những đối tượng không dung nạp NIV.
Dexmedetomidine có các đặc tính dược lý về hô hấp và tim mạch thuận lợi ở liều điều trị, và do đó nó có thể là một dược lý lý tưởng để an thần cho những bệnh nhân không dung nạp NIV. Akada và cộng sự108 đã tiến hành một cuộc điều tra lâm sàng tiền cứu về tác dụng của dexmedetomidine ở 10 đối tượng trong đó NIV khó áp dụng vì bị kích động. Tất cả các đối tượng đã được cai máy thành công khỏi NIV và tình trạng hô hấp không xấu đi. Các tác giả kết luận rằng dexmedetomidine là một loại thuốc an thần hiệu quả cho bệnh nhân NIV. Một số báo cáo trường hợp cũng đã báo cáo việc sử dụng thành công dexmedetomidine ở những bệnh nhân không dung nạp NIV.109,110
Hình 3. Biểu mẫu thảo luận nhóm và danh sách kiểm tra, được sử dụng tại Bệnh viện Đa khoa Massachusett.
Khi nào thì cai máy
Thường không có cách tiếp cận chính thức để cai máy bệnh nhân khỏi NIV. Thông thường, giao diện sẽ bị lấy ra theo yêu cầu của bệnh nhân, để vệ sinh da mặt hoặc sử dụng thuốc uống. Nếu bệnh nhân xấu đi khi NIV bị gián đoạn, liệu pháp sẽ được tiếp tục, nhưng nếu không thì ngừng NIV. Duan và cộng sự111 đã tiến hành một RCT trong đó các nhà trị liệu hô hấp sàng lọc các đối tượng hàng ngày để sẵn sàng ngừng NIV (64% mắc COPD) và, nếu phù hợp với mỗi sàng lọc, bắt đầu cai máy theo một phác đồ. Ở nhóm cai máy có chỉ định của bác sĩ, nỗ lực cai máy được bắt đầu theo chỉ định của bác sĩ. So với cai máy theo chỉ định của bác sĩ, cai máy theo phác đồ của bác sĩ trị liệu làm giảm thời gian NIV và thời gian lưu lại ICU.
Các khía cạnh kỹ thuật
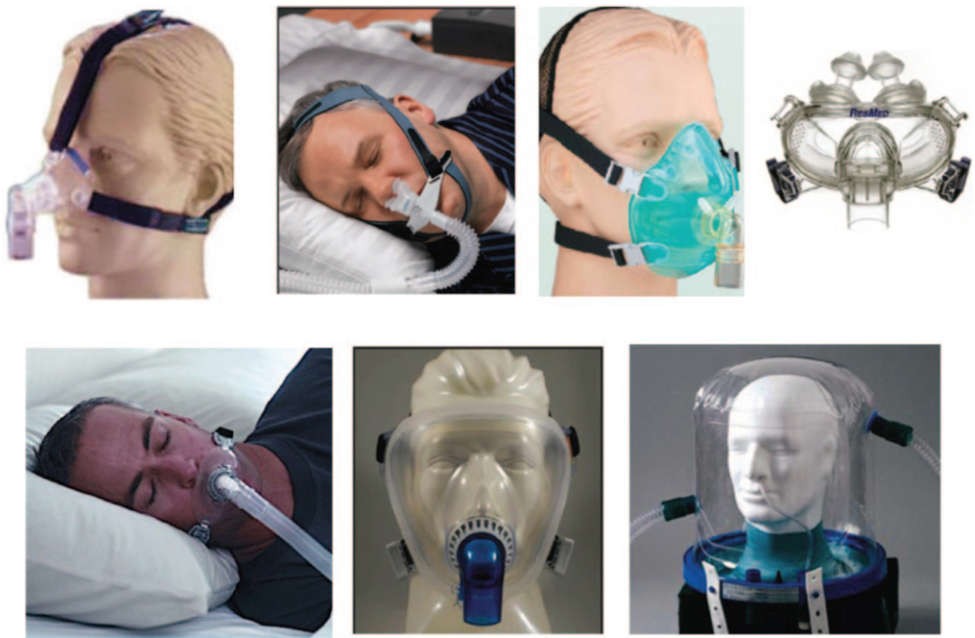
Giao diện nào?
Giao diện phân biệt NIV với thông khí xâm nhập112– 114 (Bảng 3). Một loạt các giao diện có sẵn trên thị trường cho NIV (Bảng 4 và Hình 4).115 Fraticelli và cộng sự116 đã đánh giá 4 giao diện cho NIV. Mặc dù có sự khác biệt về thể tích bên trong, không có hiệu ứng khoảng chết rõ ràng nào được quan sát thấy đối với thông khí phút, công thở hoặc PaCO2. NIV đã thành công đồng nhất trong việc giảm các chỉ số về nỗ lực hô hấp, bất kể giao diện. Rò rỉ và không đồng bộ nhiều hơn với thiết bị ngậm miệng và sự thoải mái với giao diện này bị coi là kém đối với hầu hết bệnh nhân. Các tác giả kết luận rằng, ngoại trừ ống ngậm, các giao diện có thể thay thế cho nhau trong thực hành lâm sàng, miễn là thực hiện điều chỉnh các thông số của thiết bị thở. Girault và cộng sự117 đã đánh giá ảnh hưởng của việc lựa chọn mặt na ban đầu đến hiệu quả và khả năng dung nạp NIV ở những bệnh nhân bị suy hô hấp cấp do tăng CO2 máu. Sự cố mặt nạ xảy ra thường xuyên hơn đáng kể ở nhóm mặt nạ mũi do rò rỉ lớn. Các tác giả kết luận rằng mặt nạ mũi miệng nên là chiến lược hàng đầu trong xử trí ban đầu suy hô hấp cấp do tăng CO2 máu bằng NIV. Kwok và cộng sự118 đã chỉ định ngẫu nhiên các đối tượng cần NIV vì suy hô hấp cấp tính với mặt nạ mũi hoặc mặt nạ mũi miệng. Mặc dù cả hai mặt nạ đều hoạt động tương tự nhau về việc cải thiện sự trao đổi khí và tránh đặt ống nội khí quản, mặt nạ mũi được dung nạp kém hơn so với mặt nạ mũi miệng. Anton và cộng sự119 đã đánh giá hiệu quả và khả năng chịu đựng của mặt nạ mũi và mũi miệng ở những đối tượng có đợt cấp COPD. Nhóm sử dụng mặt nạ mũi miệng có tần số thở giảm nhiều hơn, không có sự khác biệt nào khác giữa các giao diện. Các tác giả kết luận rằng NIV cải thiện khí máu và các chỉ số nỗ lực hô hấp bất kể loại mặt nạ được sử dụng.
Bảng 4. Các đặc điểm mong muốn của một giao diện để thông khí không xâm lấn
|
Khoảng chết thấp Trong suốt Trọng lượng nhẹ Dễ dàng kín Khít kín thích hợp với áp lực trên mặt thấp Dùng một lần hoặc dễ làm sạch Không gây kích ứng (không gây dị ứng) Không tốn kém Nhiều loại kích thước Thích ứng với các biến thể trong giải phẫu khuôn mặt Khả năng được lấy ra nhanh chóng Cơ chế chống ngạt Tương thích với nhiều loại máy thở |
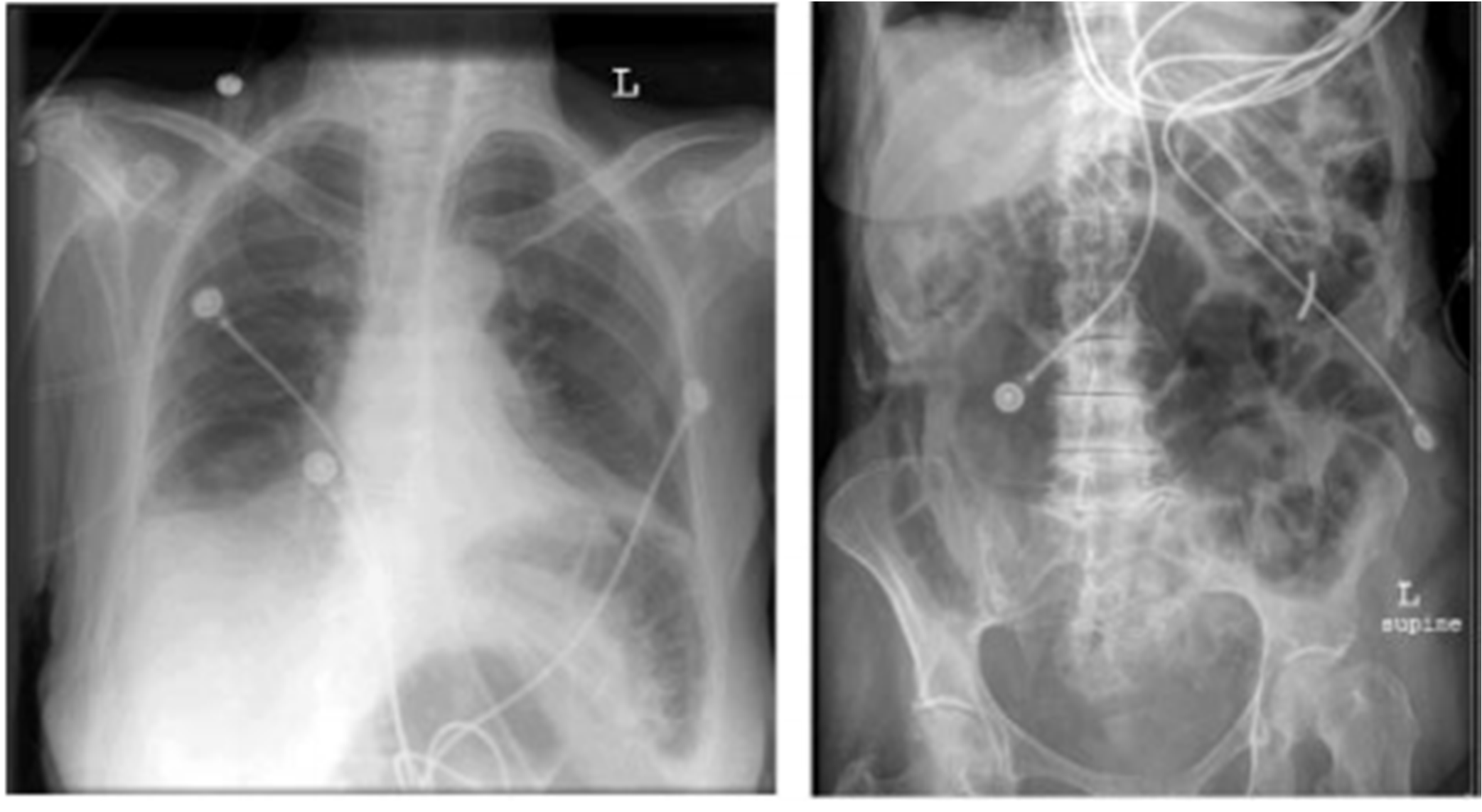
Rò rỉ qua miệng thường gặp với giao diện mũi. Điều này có thể ảnh hưởng đến sự thoải mái, dẫn đến khô miệng và thông khí kém hiệu quả,120,121 ảnh hưởng đến tương tác bệnh nhân – máy thở (kích hoạt và chu kỳ) và phá vỡ cấu trúc giấc ngủ.122 Có thể thử đeo dây đeo cằm,121,123 nhưng sử dụng mặt nạ mũi miệng có thể có hiệu quả nhiều hơn. Một mối quan tâm khi sử dụng mặt nạ mũi miệng là nếu hít sặc sẽ xảy ra do tình trạng nôn trớ, nhưng trường hợp này hiếm khi xảy ra. Ngạt trong trường hợp máy thở bị trục trặc cũng là một vấn đề cần quan tâm, nhưng mặt nạ mũi bán trên thị trường thường được trang bị van chống ngạt. Nuốt khí thường xảy ra với NIV, nhưng trường hợp này thường lành tính, vì áp lực đường thở nhỏ hơn áp lực mở thực quản. Căng dạ dày có thể nghiêm trọng (Hình 5), nhưng đây thường là kết quả của việc cài đặt áp lực hít vào quá cao. Đặt ống thông dạ dày thường quy không cần thiết để thông khí qua mặt nạ.
Bảng 3. Ưu điểm và nhược điểm của các loại giao diện khác nhau để thông khí không xâm lấn
|
Giao diện |
Thuận lợi |
Nhược điểm |
|
Mũi |
Ít rủi ro hơn do hít sặc Thanh thải bài tiết dễ dàng hơn Ít sợ sự ngột ngạt Nói dễ dàng hơn Dễ lắp và an toàn |
Rò rỉ qua miệng Sức đề kháng cao hơn qua đường mũi Ít hiệu quả hơn với tắc nghẽn mũi Kích ứng mũi và chảy nước mũi Khô miệng |
|
Mũi miệng |
Kiểm soát rò rỉ miệng tốt hơn Hiệu quả hơn trong việc thở bằng miệng |
Tăng nguy cơ hít sặc Khó nói, ăn uống, tăng tiết đàm Ngạt thở do trục trặc máy thở |
|
Ống ngậm |
Ít can thiệp vào giọng nói Khoảng chết nhỏ Có thể không yêu cầu đai đội đầu |
Ít hiệu quả hơn đối với suy hô hấp cấp tính Yêu cầu giao diện mũi hoặc mũi miệng khi ngủ Rò rỉ qua mũi |
|
Mặt nạ toàn mặt |
Thoải mái hơn cho một số bệnh nhân Dễ lắp hơn Da mặt ít bị tổn thương hơn |
Không thể cung cấp thuốc dạng khí dung |
|
Mũ trùm đầu |
Thoải mái hơn cho một số bệnh nhân Dễ lắp hơn Da mặt ít bị tổn thương hơn |
Thở lại CO2 Đồng bộ bệnh nhân – máy thở kém Mất thính lực Ít giảm tải cơ hô hấp Không thể cung cấp thuốc dạng khí dung |
Một vấn đề tiềm ẩn đối với mặt nạ mũi và mũi miệng là da mặt bị tổn thương, thường xảy ra ở sống mũi. Một số mặt nạ bán sẵn trên thị trường có thể tạo ra áp lực đáng kể lên sống mũi.124 Sự cố da mũi đã được ước tính xảy ra ở 5–20% các ứng dụng của NIV.115 Điều này đặc biệt đáng quan tâm vì các vết loét áp lực ở giai đoạn 3 hoặc 4 mắc phải sau nhập viện được coi là sự kiện nghiêm trọng có thể báo cáo. Một số cách tiếp cận có thể được sử dụng để giảm nguy cơ bị tổn thương da mặt trong thời gian NIV (Bảng 5).115 Có lẽ cách tiếp cận quan trọng nhất để ngăn ngừa tình trạng da bị tổn thương là tránh thắt mặt nạ quá chặt. Mặt nạ quá lớn hoặc quá nhỏ sẽ làm tăng khả năng không vừa vặn và đau nhức trên khuôn mặt. Có thể sử dụng mặt nạ có miếng đệm trán hoặc miếng dán trán có thể điều chỉnh để giảm áp lực lên sống mũi. Băng có thể được áp dụng cho sống mũi, nhưng điều này ít hiệu quả hơn sau khi da đã bị phá hủy đáng kể. Vật liệu thương mại có sẵn đặc biệt cho mục đích này.
Người ta cũng có thể xem xét việc sử dụng một giao diện khác.
Mặt nạ toàn bộ mặt tạo ra một lớp đệm mềm xung quanh chu vi của khuôn mặt, do đó không có áp lực lên các khu vực mà mặt nạ mũi tiếp xúc. Ở những đối tượng bị suy hô hấp cấp tính, Ozsancak và cộng sự125 nhận thấy rằng mặt nạ mũi miệng và mặt nạ toàn mặt được cho là thoải mái như nhau và có thời gian sử dụng tương tự nhau. Trong một nghiên cứu khác về các đối tượng bị suy hô hấp cấp tính, Chacur và cộng sự126 đã báo cáo rằng mặt nạ toàn mặt thoải mái hơn mặt nạ mũi miệng và gợi ý rằng nên sử dụng mặt nạ toàn mặt như một lựa chọn ở những đơn vị áp dụng NIV thường xuyên. Trong một nghiên cứu tình nguyện bình thường, Holanda và cộng sự127 đã phát hiện ra rằng mặt nạ toàn mặt tránh được cảm giác đau trên sống mũi và không bị rò rỉ không khí xung quanh mắt và miệng. Belchior và cộng sự128 đã báo cáo rằng mặt nạ toàn mặt được dung nạp rất tốt ở những đối tượng trước đây đã phát triển sự cố da mặt với mặt nạ mũi miệng.
Hình 4. Giao diện thông khí không xâm lấn. Hàng trên (từ trái sang phải): mặt nạ mũi, gối mũi, mặt nạ mũi miệng, mặt nạ lai. Hàng dưới (từ trái qua phải): mặt nạ miệng, mặt nạ toàn bộ mặt, mũ trùm đầu. (Từ Tài liệu tham khảo 115)
Mũ trùm đầu có mũ trùm trong suốt và vòng cổ mềm bịt kín cổ.115 Mũ trùm đầu có 2 cổng, một cổng để khí đi vào và một cổng để khí thoát ra, và nó được giữ chặt cho bệnh nhân bằng dây đai ở nách. Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ đã không chấp nhận bất kỳ mũ trùm đầu hiện có nào, nhưng chúng đã được chấp thuận ở một số quốc gia khác, và chúng phổ biến ở một số nơi ở Châu Âu và Nam Mỹ. Mũ trùm đầu có thể tích lớn hơn thể tích khí lưu thông, do đó nó hoạt động như một môi trường nửa kín, trong đó sự gia tăng áp lực riêng phần khí hít vào của CO2 là một vấn đề quan trọng. PCO2 hít vào trong mũ trùm đầu phụ thuộc vào lượng CO2 mà bệnh nhân thở ra và luồng khí tươi thổi vào mũ.129 Cần phải có lưu lượng khí cao (40–60 L/phút) để duy trì áp lực riêng phần thấp của CO2. Khi so sánh với mặt nạ mũi, Racca và cộng sự130 nhận thấy rằng việc sử dụng mũ trùm đầu để cung cấp PSV làm tăng nỗ lực và sự không đồng bộ của cơ hít vào, làm kém đi sự thanh thải CO2 và tăng khó thở. Costa và cộng sự131 đã so sánh đồng bộ với thông khí xâm nhập (ống nội khí quản) và NIV với mặt nạ mũi hoặc mũ trùm đầu làm giao diện. Họ phát hiện ra rằng sự đồng bộ của máy thở với bệnh nhân với ống nội khí quản tốt hơn đáng kể so với với mặt nạ hoặc mũ trùm đầu. Họ cũng phát hiện ra rằng mũ trùm đầu dẫn đến sự không đồng bộ tồi tệ hơn. Một thiết lập được tối ưu hóa cho NIV mũ trùm đầu giới hạn sự tuân thủ của thiết bị và sức cản bộ dây máy thở càng nhiều càng tốt có thể có hiệu quả trong việc cải thiện việc cung cấp hỗ trợ áp lực và tương tác giữa máy thở với bệnh nhân.132
Hình 5. X quang ngực và bụng của một bệnh nhân bị chướng dạ dày nặng trong khi được thông khí không xâm lấn.
Bảng 5. Làm thế nào để giảm nguy cơ tổn thương da trong quá trình thông khí không xâm lấn
|
Xoay các loại giao diện Thắt chặt đúng cách Vệ sinh da và mặt nạ Miếng đệm mũi-trán Đệm trán có thể điều chỉnh Đệm giữa mặt nạ và mặt Băng cản giữa mặt nạ và khuôn mặt |
Đối với các ứng dụng của NIV cho suy hô hấp cấp tính, lựa chọn đầu tiên về giao diện nên là mặt nạ mũi miệng. Các bằng chứng hiện có cho thấy rằng mặt nạ toàn mặt cũng có thể là lựa chọn đầu tiên hợp lý cho giao diện. Các giao diện khác nên có sẵn nếu bệnh nhân không dung nạp mặt nạ mũi miệng hoặc mặt nạ toàn mặt, hoặc nếu xảy ra các biến chứng như da mặt bị tổn thương. Kết quả của các cuộc khảo sát tại Hoa Kỳ133 và Châu Âu134 đã chỉ ra rằng các bác sĩ lâm sàng thường ưu tiên sử dụng mặt nạ mũi miệng cho NIV ở bệnh nhân suy hô hấp cấp.
Máy thở nào?
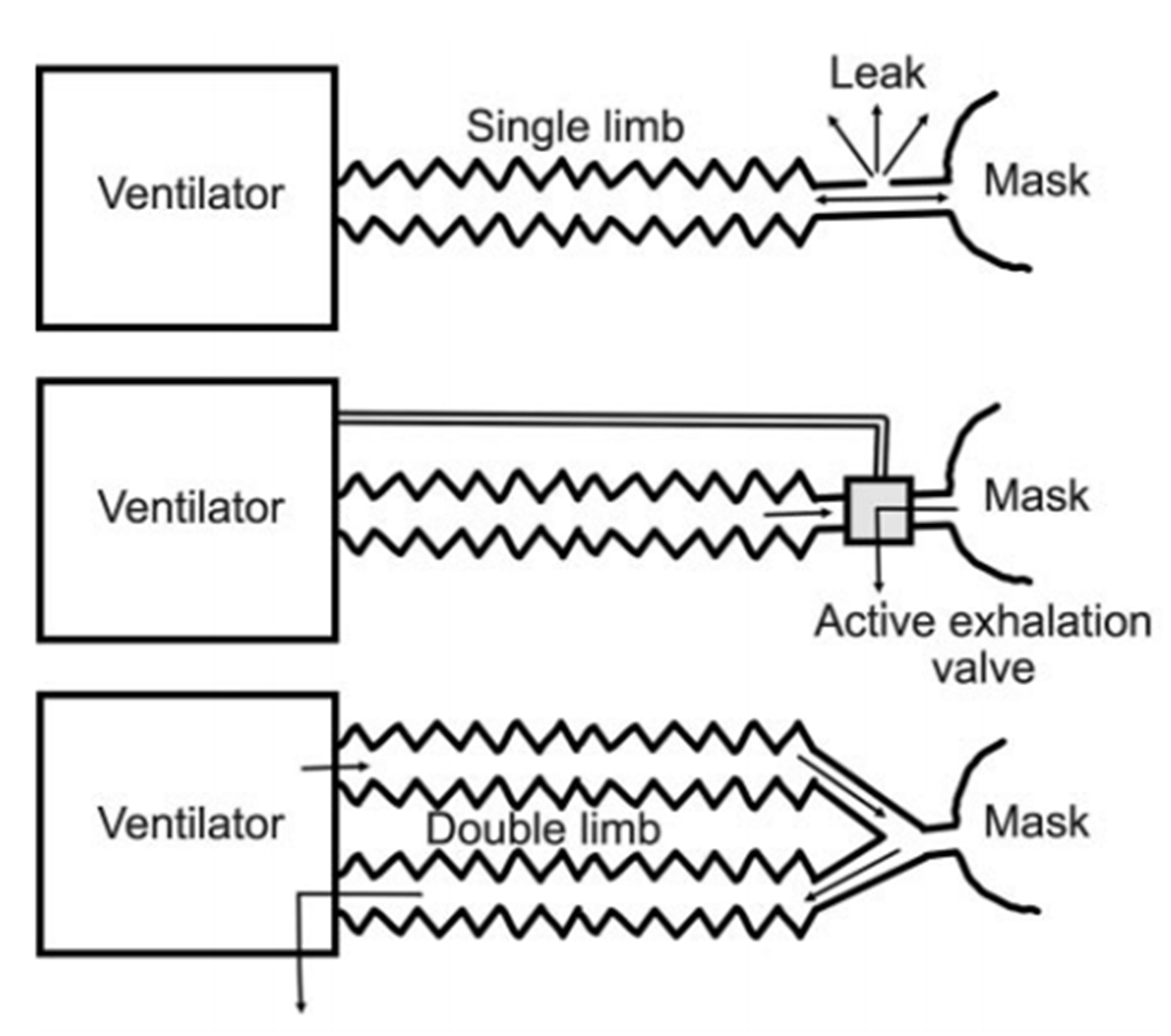
Bảng 6 liệt kê những cân nhắc trong việc lựa chọn máy thở cho NIV.112,113,135 Ở Bắc Mỹ, máy thở hai mức áp lực thường được sử dụng cho mục đích này. Họ sử dụng bộ dây máy thở một nhánh có cổng rò rỉ, đóng vai trò như cổng thở ra thụ động cho bệnh nhân (Hình 6).136 Cổng rò rỉ được kết hợp vào dây máy thở gần bệnh nhân hoặc ngay trong giao diện. Mặc dù có khả năng hít lại CO2 với các dây máy thở sử dụng cổng thở ra thụ động, nhưng điều này ít xảy ra hơn với các thiết kế tạo lưu lượng đủ để xả CO2 qua dây máy thở. Máy thổi tạo ra áp lực hít vào và thở ra. Máy thở hai mức áp lực thường cung cấp PSV hoặc thông khí kiểm soát áp lực. Máy thở trung gian thường được sử dụng để vận chuyển bệnh nhân hoặc thông khí chăm sóc tại nhà. Nhiều người sử dụng dây máy thở một nhánh đơn với van thở ra chủ động gần bệnh nhân, mặc dù một số sử dụng cổng rò rỉ thụ động tương tự như các thiết bị hai mức áp lực. Các thế hệ máy thở trung gian mới hơn cung cấp PSV kiểm soát thể tích, kiểm soát áp lực và PSV. Một số máy thở hai mức áp lực và trung gian thế hệ mới hơn cũng cung cấp khả năng thông khí thích ứng với áp lực. Máy thở chăm sóc tích cực theo truyền thống được thiết kế để thông khí xâm lấn, nhưng các thế hệ mới hơn có các chế độ cho NIV. Đối với máy thở chăm sóc tích cực, bộ dây máy thở kép được sử dụng và chúng có van hít vào và van thở ra, và các ống riêng biệt cho khí hít vào và khí thở ra.
Một số nghiên cứu gần đây đã đánh giá khả năng bù trừ rò rỉ của máy thở chăm sóc tích cực. Trong một nghiên cứu trên thực nghiệm, Vignaux và cộng sự137 đã phát hiện ra rằng rò rỉ ảnh hưởng đến chức năng của máy thở ICU và các chế độ NIV có thể khắc phục vấn đề này, nhưng với sự khác biệt rộng giữa các máy thở. Trong một nghiên cứu lâm sàng tiếp theo, Vignaux và cộng sự138 đã báo cáo rằng các chế độ NIV trên máy thở ICU làm giảm tỷ lệ không đồng bộ thường liên quan đến rò rỉ. Tuy nhiên, không có sự thay đổi trong sự không đồng bộ tổng thể, có lẽ bởi vì sự điều chỉnh của sự không đồng bộ này dẫn đến sự gia tăng của sự không đồng bộ khác. Trong một nghiên cứu thực nghiệm, Ferreira và cộng sự139 đã phát hiện ra rằng, khi có rò rỉ, hầu hết các máy thở ICU, nhưng không phải tất cả, đều yêu cầu điều chỉnh để duy trì sự đồng bộ.
Bảng 6. Cân nhắc khi lựa chọn máy thông khí để thông khí không xâm lấn
|
Bù trừ rò rỉ Kích hoạt và chu kỳ được kết hợp với kiểu thở của bệnh nhân Thở lại CO2 Cung cấp oxy (chăm sóc cấp tính) Giám sát Báo động (an toàn so với phiền toái) Tính di động (kích thước, trọng lượng, pin) Chống làm giả Giá cả |
Hình 6. Cấu hình bộ dây máy thở để thông khí không xâm lấn.
Trong một phòng thí nghiệm và nghiên cứu lâm sàng, Carteaux và cộng sự140 đã gợi ý rằng, với tư cách là một nhóm, máy thở hai mức áp lực hoạt động tốt hơn máy thở chăm sóc tích cực dành cho NIV. Tuy nhiên, các chế độ NIV trên một số, nhưng không phải tất cả, máy thở chăm sóc tích cực cải thiện tính đồng bộ khi có rò rỉ. Một số máy thở chăm sóc tích cực cũng cho phép bác sĩ lâm sàng điều chỉnh để cải thiện sự đồng bộ. Những bổ sung này bao gồm loại kích hoạt và độ nhạy có thể điều chỉnh, tiêu chí chu kỳ lưu lượng có thể điều chỉnh với PSV và thời gian hít vào tối đa trong PSV. Do sự khác biệt về khả năng bù đắp rò rỉ giữa các máy thở được sử dụng cho NIV, điều quan trọng là các bác sĩ lâm sàng phải đánh giá cao các đặc điểm riêng biệt của máy thở mà họ sử dụng.141
Do cổng rò rỉ cố ý liên quan đến các bộ dây thở thụ động được sử dụng với máy thở hai mức áp lực, người ta đã lo ngại về khả năng nhân viên y tế tiếp xúc với các chất gây ô nhiễm trong khí thở ra của bệnh nhân. Các nghiên cứu trên thực nghiệm đã báo cáo sự tiếp xúc đáng kể với không khí thở ra trong vòng 1 m từ những bệnh nhân được sử dụng NIV trong phòng cách ly với áp lực âm.142,143 Do đó, cần có các biện pháp phòng ngừa thích hợp khi sử dụng NIV cho những bệnh nhân bị nhiễm trùng đường hô hấp rất dễ lây lan.
PSV được sử dụng phổ biến nhất cho các ứng dụng NIV ở bệnh nhân suy hô hấp cấp tính. Với một máy thở chăm sóc tích cực, mức PSV được áp dụng như một áp lực trên PEEP cơ bản. Tuy nhiên, cách tiếp cận khác với máy thở hai mức áp lực, trong đó áp lực đường thở dương thì hít vào và áp lực đường thở dương thở ra được thiết lập. Trong cấu hình này, sự khác biệt giữa áp lực đường thở hít vào và thở ra là mức PSV.
Thông khí hỗ trợ theo tỷ lệ (PAV) và hỗ trợ thông khí điều chỉnh theo thần kinh (NAVA) là các chế độ nhằm cải thiện sự đồng bộ của máy thở với bệnh nhân.144 Đối với PAV, Gay và cộng sự145 đã báo cáo khả năng chịu đựng tốt hơn của bệnh nhân với PAV, so với PSV, trong thời gian NIV. Tại Hoa Kỳ, Cục Quản lý Thực phẩm và Dược phẩm đã không cho phép sử dụng bất kỳ máy thở nào để sử dụng PAV cho NIV. NAVA đã được báo cáo là cải thiện tính đồng bộ trong quá trình NIV khi dùng mũ trùm đầu.146,147 Sử dụng mặt nạ mũi, Schmidt và cộng sự148 đã báo cáo rằng NAVA cải thiện tính đồng bộ nhiều hơn so với việc sử dụng chế độ NIV trên máy thở chăm sóc tích cực. Sự kết hợp giữa NAVA với chế độ NIV dường như mang lại sự thỏa hiệp tốt nhất giữa tính đồng bộ tốt và mức độ rò rỉ thấp. Họ cũng phát hiện thấy mức độ rò rỉ cao với NAVA, có thể là do ống thông mũi dạ dày. Nhu cầu về ống thông mũi dạ dày chuyên dụng là một rào cản quan trọng đối với việc sử dụng NAVA. Hỗ trợ áp lực đảm bảo thể tích trung bình là một hình thức thông khí áp lực thích ứng. Với hỗ trợ áp lực đảm bảo thể tích trung bình, có lo ngại rằng máy thở sẽ giảm sự hỗ trợ nếu quá trình hô hấp tăng lên. Không rõ liệu việc sử dụng các chế độ mới hơn này có cải thiện kết quả ở bệnh nhân điều trị NIV do suy hô hấp cấp hay không.
Làm thế nào để giải quyết tình trạng không đồng bộ?
Tỷ lệ thất bại NIV (cần đặt nội khí quản) có thể cao tới 40%. Một số lỗi này có thể liên quan đến sự không đồng bộ. Khả năng dung nạp NIV tốt có liên quan đến sự thành công của NIV, và sự thoải mái được cải thiện có liên quan đến sự đồng bộ tốt hơn. Trong một nghiên cứu, tỷ lệ không đồng bộ cao xảy ra ở 43% đối tượng trong NIV.149 Sự không đồng bộ của máy thở ở bệnh nhân trong NIV có liên quan đến quá trình bệnh cơ bản và sự hiện diện của rò rỉ.122 Do đó, giảm sự rò rỉ liên quan đến giao diện và sử dụng một máy thở có khả năng bù rò rỉ tốt sẽ làm giảm tỷ lệ không đồng bộ.
Tạo ẩm có cần thiết trong niv không?
Việc tạo ẩm có cần thiết trong thời gian NIV hay không vẫn còn gây tranh cãi.150 Trong trường hợp miệng bị rò rỉ với giao diện mũi, lưu lượng một chiều sẽ làm khô đường thở trên và làm tăng sức cản của đường thở ở mũi. Làm khô đường hô hấp trên góp phần gây khó chịu và có thể ảnh hưởng đến khả năng dung nạp NIV.151 Mặc dù chỉ là giai thoại, nhưng kinh nghiệm cá nhân của tôi là làm ẩm bằng nhiệt cải thiện sự thoải mái và khả năng chịu NIV, và dẫn đến ít khô đường thở trên hơn. Mức độ ẩm không cần quá lớn như đối với bệnh nhân đặt nội khí quản; Độ ẩm tương đối 100% ở khoảng 30°C thường là đủ và nhiệt độ cao hơn có thể kém thoải mái hơn trong thời gian NIV. Bộ trao đổi nhiệt và độ ẩm không được khuyến khích sử dụng với NIV, vì khoảng chết bổ sung làm giảm quá trình đào thải carbon dioxide, đặc biệt ở những bệnh nhân bị tăng CO2 máu.152
Có thể cung cấp khí dung trong niv không?
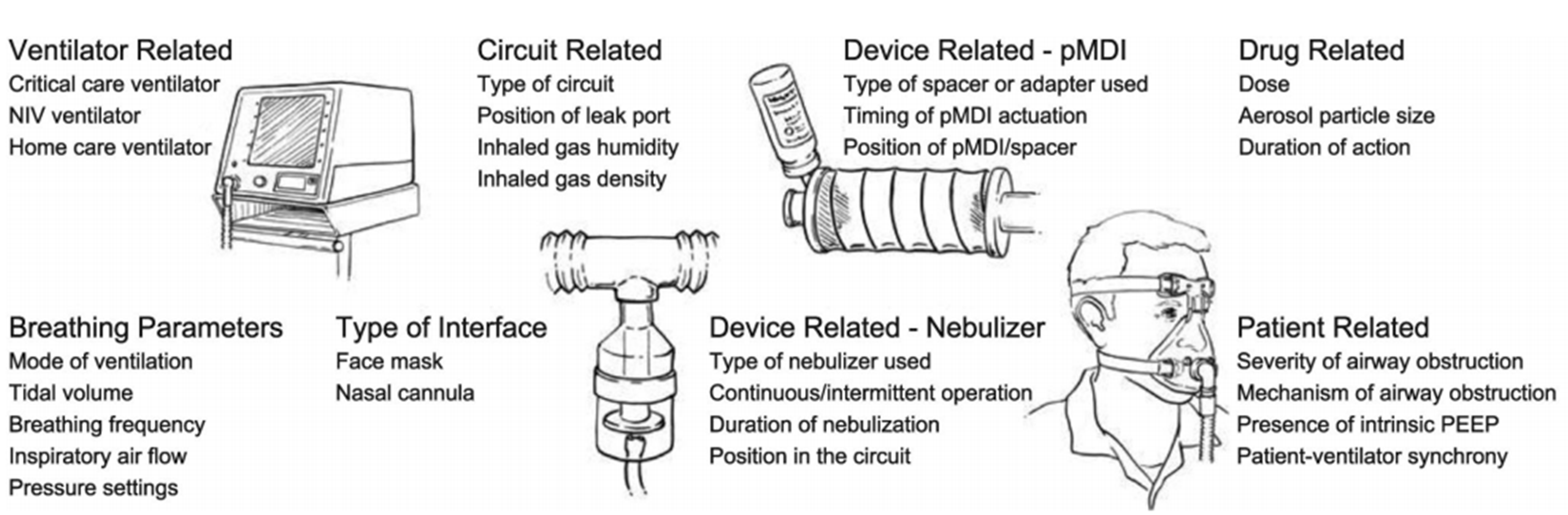
Bệnh nhân mắc bệnh phổi tắc nghẽn đang điều trị NIV cũng có thể được hưởng lợi từ liệu pháp giãn phế quản dạng hít. Liệu pháp khí dung trong môi trường này có thể được thực hiện hiệu quả bằng ống hít định lượng được điều áp với một ống đệm hoặc máy phun khí dung.153,154 Ngoài ra, bệnh nhân có thể được lấy khỏi NIV và sử dụng thuốc dạng hít theo cách thông thường,155 nhưng điều này có nhược điểm là làm gián đoạn NIV. Một số yếu tố ảnh hưởng đến việc cung cấp khí dung trong NIV, bao gồm loại máy thở, phương thức thông khí, tình trạng bộ dây thở, loại giao diện, loại máy tạo khí dung, các yếu tố liên quan đến thuốc, thông số thở và các yếu tố liên quan đến bệnh nhân (Hình 7). Khi sử dụng máy thở chăm sóc tích cực cho NIV, các yếu tố ảnh hưởng đến việc cung cấp khí dung cũng giống như các yếu tố ảnh hưởng đến việc cung cấp khí dung với thông khí xâm lấn.156 Mặc dù có những trở ngại để phân phối khí dung hiệu quả với máy thở hai mức áp lực, do dòng khí liên tục và rò rỉ, hiệu quả điều trị đáng kể đạt được sau khi dùng thuốc giãn phế quản dạng hít cho bệnh nhân hen suyễn và COPD. Galindo-Filho và cộng sự157 báo cáo rằng, mặc dù kết hợp khí dung và NIV trong đợt cấp hen suyễn không cải thiện tình trạng lắng đọng khí dung ở phổi, nhưng nó đã dẫn đến cải thiện lâm sàng chức năng phổi ở những bệnh nhân này. Cần chú ý cẩn thận đến kỹ thuật sử dụng thuốc để tối ưu hóa hiệu quả điều trị của thuốc dạng hít trong thời gian NIV.
Hình 7. Các yếu tố ảnh hưởng đến việc cung cấp khí dung trong quá trình thông khí không xâm lấn (NIV). pMDI = ống hít định lượng có áp lực. (Từ Tài liệu tham khảo 153, với sự cho phép.)
Niv có nên được sử dụng với heliox không?
Bằng chứng cho việc sử dụng heliox ở bệnh nhân đợt cấp COPD là yếu.158 Hầu hết các tài liệu được xem xét ngang hàng bao gồm các báo cáo trường hợp, loạt trường hợp và nghiên cứu sinh lý học trên các mẫu nhỏ bệnh nhân được lựa chọn cẩn thận. Một số bệnh nhân đợt cấp COPD có phản ứng sinh lý thuận lợi với liệu pháp heliox, nhưng việc dự đoán ai sẽ đáp ứng là rất khó. Maggiore và cộng sự159 đã đánh giá ảnh hưởng của heliox đến tỷ lệ đặt nội khí quản và kết quả lâm sàng trong thời gian NIV ở những đối tượng có đợt cấp COPD. NIV được áp dụng ngẫu nhiên có hoặc không có heliox. Tỷ lệ đặt nội khí quản không có sự khác biệt đáng kể giữa các nhóm, và không có sự khác biệt nào được quan sát thấy về khí máu, khó thở hoặc tần số thở giữa các nhóm. Các bằng chứng hiện có không ủng hộ việc sử dụng heliox ở bệnh nhân đợt cấp COPD; nó chắc chắn không thể được coi là liệu pháp tiêu chuẩn.160 Nếu heliox được sử dụng cùng với NIV, ảnh hưởng của heliox đến chức năng máy thở cũng phải được xem xét.161
Các biến chứng của thông khí không xâm lấn
Các biến chứng do NIV thường nhẹ, bao gồm khó chịu do mặt nạ, không đồng bộ nhẹ do rò rỉ, khó chịu đường thở trên do không đủ độ ẩm và căng dạ dày nhẹ. Các biến chứng nghiêm trọng hơn bao gồm da mặt bị tổn thương, trướng dạ dày, trào ngược và hít sặc, và các tác động huyết động của áp lực dương trong lồng ngực. Các biến chứng nghiêm trọng do NIV được cho là không thường xuyên, nhưng điều này chưa được đánh giá một cách có hệ thống. Một vấn đề đáng quan tâm là sử dụng NIV không hợp lý trong thời gian quá dài khi liệu pháp thất bại, có thể làm tăng tỷ lệ tử vong do đặt nội khí quản chậm trễ quá mức. Các bác sĩ lâm sàng nên nhận thức được các biến chứng tiềm ẩn của NIV và thường xuyên đánh giá bệnh nhân để giảm thiểu các biến chứng này.162
Niv, viêm phổi liên quan đến máy thở và các sự kiện liên quan đến máy thở
Người ta nhận ra rằng nguồn gốc của VAP thường là hít sặc dịch tiết đường hô hấp trên từ phía trên bóng chèn của ống nội khí quản. Do đó, việc tránh thông khí xâm lấn (ví dụ, NIV) sẽ làm giảm nguy cơ VAP.163 Thật vậy, một số phân tích tổng hợp đã báo cáo tỷ lệ VAP thấp hơn khi sử dụng NIV.24,164 Tại Hoa Kỳ, việc giám sát các biến cố liên quan đến thở máy đã bắt đầu trong 2013. Biến cố liên quan đến máy thở được kích hoạt bởi sự gia tăng bền vững FiO2 hoặc PEEP sau một thời gian ổn định trong khi được thông khí xâm nhập. Do đó, việc sử dụng NIV để ngăn chặn việc đặt nội khí quản hoặc cho phép rút nội khí quản sớm hơn sẽ làm giảm nguy cơ xảy ra biến cố liên quan đến máy thở (http://www.cdc.gov/nhsn/acute-care- hospital/vae/index.html).
Cách cải thiện việc sử dụng
NIV chưa được sử dụng đầy đủ, mặc dù đã có bằng chứng mạnh mẽ được đánh giá trong bài báo này.133,165–167 Việc tăng cường sử dụng đòi hỏi các bác sĩ lâm sàng phải xem nó thường vượt trội hơn so với thông khí xâm lấn, rằng nó được coi là tương thích với các phương pháp thở máy hiện có và nó không quá khó để áp dụng.112,168 Các rào cản đối với việc sử dụng NIV bao gồm thiếu nhận thức về bằng chứng, thiếu đồng ý với bằng chứng, thiếu hiệu quả của bản thân, kỳ vọng kết quả không thực tế và sức ì của thực hành trước đó. Một nhà lâm sàng rất quan trọng khi bắt đầu và mở rộng một chương trình NIV. Kiến thức và đào tạo cũng rất quan trọng, với thực hành trực tiếp và thực hành trong phạm vi có thể. Nguồn nhân lực và thiết bị đầy đủ là cần thiết khi thực hiện chương trình. Các hướng dẫn và giao thức có thể hữu ích như là nguồn tài liệu giáo dục.169–171 Khi bắt đầu một chương trình NIV, điều quan trọng là phải nhận ra rằng NIV không tránh việc đặt nội khí quản trong mọi trường hợp và thành công thường được cải thiện theo kinh nghiệm.98 Các bằng chứng hiện có cho thấy rằng NIV là hiệu quả về chi phí.172,173 Để đạt được thành công tối ưu, bản chất đa ngành của ứng dụng NIV phải được công nhận.
Tóm lược
Bằng chứng đáng kể ủng hộ việc sử dụng NIV ở những bệnh nhân được lựa chọn thích hợp. Đối với những bệnh nhân có đợt cấp COPD hoặc phù phổi cấp do tim, sử dụng NIV được coi là thực hành tiêu chuẩn. NIV nên là một phần của kho vũ khí của tất cả các bác sĩ lâm sàng chăm sóc bệnh nhân suy hô hấp cấp tính.
References
Boldrini R, Fasano L, Nava S. Noninvasive mechanical ventilation. Curr Opin Crit Care 2012;18(1):48-53.
Nava S, Hill N. Non-invasive ventilation in acute respiratory failure. Lancet 2009;374(9685):250-259.
Keenan SP, Sinuff T, Burns KE, Muscedere J, Kutsogiannis J, Mehta S, và cộng sự. Clinical practice guidelines for the use of noninvasive positive-pressure ventilation and noninvasive continuous positive airway pressure in the acute care setting. CMAJ 2011;183(3):E195-E214.
Williams JW, Cox CE, Hargett CW, Gilstrap DL, Castillo CE, Govert JA, và cộng sự. Noninvasive positive-pressure ventilation (NPPV) for acute respiratory failure. Rockville, MD: Agency for Healthcare Research and Quality; 2011: report no. 12-EHC089-EF.
Kittredge P. Continuous positive airway pressure via face mask is a dangerous step backwards. Chest 1977;71(1):118- 119.
Ram FS, Lightowler JV, Wedzicha JA. Non-invasive positive pressure ventilation for treatment of respiratory failure due to exacerbations of chronic obstructive pulmonary disease. Cochrane Database Syst Rev 2003;(1):CD004104. Update in: Cochrane Database Syst Rev 2004;(1):CD004104.
Chandra D, Stamm JA, Taylor B, Ramos RM, Satterwhite L, Krishnan JA, và cộng sự. Outcomes of noninvasive ventilation for acute exacerbations of chronic obstructive pulmonary disease in the United States, 1998-2008. Am J Respir Crit Care Med 2012;185(2):152-159.
Keenan SP, Powers CE, McCormack DG. Noninvasive positive-pressure ventilation in patients with milder chronic obstructive pulmonary disease exacerbations: a randomized controlled trial. Respir Care 2005;50(5):610-616.
Vital FM, Saconato H, Ladeira MT, Sen A, Hawkes CA, Soares B, và cộng sự. Non-invasive positive pressure ventilation (CPAP or bilevel NPPV) for cardiogenic pulmonary edema. Cochrane Database Syst Rev 2008(3):CD005351.
Mehta S, Jay GD, Woolard RH, Hipona RA, Connolly EM, Cimini DM, và cộng sự. Randomized, prospective trial of bilevel versus continuous positive airway pressure in acute pulmonary edema. Crit Care Med 1997;25(4):620-628.
Winck JC, Azevedo LF, Costa-Pereira A, Antonelli M, Wyatt JC. Efficacy and safety of non-invasive ventilation in the treatment of acute cardiogenic pulmonary edema: a systematic review and meta-analysis. Crit Care 2006;10(2):R69.
Bersten AD, Holt AW, Vedig AE, Skowronski GA, Baggoley CJ. Treatment of severe cardiogenic pulmonary edema with continuous positive airway pressure delivered by face mask. N Engl J Med 1991;325(26):1825-1830.
Masip J, Roque M, Sanchez B, Fernandez R, Subirana M, Exposito JA. Noninvasive ventilation in acute cardiogenic pulmonary edema: systematic review and meta-analysis. JAMA 2005;294(24):3124-3130.
Ho KM, Wong K. A comparison of continuous and bi-level positive airway pressure non-invasive ventilation in patients with acute cardiogenic pulmonary oedema: a meta-analysis. Crit Care 2006;10(2):R49.
Peter JV, Moran JL, Phillips-Hughes J, Graham P, Bersten AD. Effect of non-invasive positive pressure ventilation (NIPPV) on mortality in patients with acute cardiogenic pulmonary oedema: a meta-analysis. Lancet 2006;367(9517):1155-1163.
Masip J. Noninvasive ventilation in acute cardiogenic pulmonary edema. Curr Opin Crit Care 2008;14(5):531-535.
Mehta S, Al-Hashim AH, Keenan SP. Noninvasive ventilation in patients with acute cardiogenic pulmonary edema. Respir Care 2009;54(2):186-195; discussion 195-197.
Weng CL, Zhao YT, Liu QH, Fu CJ, Sun F, Ma YL, và cộng sự. Meta-analysis: Noninvasive ventilation in acute cardiogenic pulmonary edema. Ann Intern Med 2010;152(9):590-600.
Mariani J, Macchia A, Belziti C, Deabreu M, Gagliardi J, Doval H, và cộng sự. Noninvasive ventilation in acute cardiogenic pulmonary edema: a meta-analysis of randomized controlled trials. J Card Fail 2011;17(10):850-859.
Hess DR, Stelfox HT, Schmidt U. Noninvasive positive-pressure ventilation: a silver bullet for extubation failure? Respir Care 2007;52(11):1454-1456.
Hess DR. The role of noninvasive ventilation in the ventilator discontinuation process. Respir Care 2012;57(10):1619-1625.
Glossop AJ, Shepherd N, Bryden DC, Mills GH. Non-invasive ventilation for weaning, avoiding reintubation after extubation and in the postoperative period: a meta-analysis. Br J Anaesth 2012;109(3):305-314.
Burns KE, Adhikari NK, Keenan SP, Meade MO. Noninvasive positive pressure ventilation as a weaning strategy for intubated adults with respiratory failure. Cochrane Database Syst Rev 2010(8):CD004127.
Burns KEA, Adhikari NKJ, Keenan SP, Meade M. Use of non-invasive ventilation to wean critically ill adults off invasive ventilation: meta-analysis and systematic review. BMJ 2009;338:b1574.
Vaschetto R, Turucz E, Dellapiazza F, Guido S, Colombo D, Cammarota G, và cộng sự. Noninvasive ventilation after early extubation in patients recovering from hypoxemic acute respiratory failure: a single-centre feasibility study. Intensive Care Med 2012;38(10):1599-1606.
Bach JR, Gonçalves MR, Hamdani I, Winck JC. Extubation of patients with neuromuscular weakness: a new management paradigm. Chest 2010;137(5):1033-1039.
Agarwal R, Aggarwal AN, Gupta D, Jindal SK. Role of noninvasive positive-pressure ventilation in postextubation respiratory failure: a meta-analysis. Respir Care 2007;52(11):1472-1479.
Nava S, Gregoretti C, Fanfulla F, Squadrone E, Grassi M, Carlucci A, và cộng sự. Noninvasive ventilation to prevent respiratory failure after extubation in high-risk patients. Crit Care Med 2005;33(11):2465-2470.
Ferrer M, Valencia M, Nicolas JM, Bernadich O, Badia JR, Torres A. Early noninvasive ventilation averts extubation failure in patients at risk: a randomized trial. Am J Respir Crit Care Med 2006;173(2):164-170.
Su CL, Chiang LL, Yang SH, Lin HI, Cheng KC, Huang YC, và cộng sự. Preventive use of noninvasive ventilation after extubation: a prospective, multicenter randomized controlled trial. Respir Care 2012;57(2):204-210.
Esteban A, Frutos-Vivar F, Ferguson ND, Arabi Y, Apezteguía C, González M, và cộng sự. Noninvasive positive- pressure ventilation for respiratory failure after extubation. N Engl J Med 2004;350(24):2452-2460.
Keenan SP, Powers C, McCormack DG, Block B. Noninvasive positive-pressure ventilation for postextubation respiratory distress: a randomized controlled trial. JAMA 2002;287(24):3238-3244.
Girault C, Bubenheim M, Abroug F, Diehl J-L, Elatrous S, Beuret P, và cộng sự. Noninvasive ventilation and weaning in patients with chronic hypercapnic respiratory failure: a randomized multicenter trial. Am J Respir Crit Care Med 2011;184(6):672-679.
Bello G, De Pascale G, Antonelli M. Noninvasive ventilation for the immunocompromised patient: always appropriate? Curr Opin Crit Care 2012;18(1):54-60.
Antonelli M, Conti G, Bufi M, Costa MG, Lappa A, Rocco M, và cộng sự. Noninvasive ventilation for treatment of acute respiratory failure in patients undergoing solid organ transplantation: a randomized trial. JAMA 2000;283(2):235- 241.
Hilbert G, Gruson D, Vargas F, Valentino R, Gbikpi-Benissan G, Dupon M, và cộng sự. Noninvasive ventilation in immunosuppressed patients with pulmonary infiltrates, fever, and acute respiratory failure. N Engl J Med 2001;344(7):481-487.
Squadrone V, Massaia M, Bruno B, Marmont F, Falda M, Bagna C, và cộng sự. Early CPAP prevents evolution of acute lung injury in patients with hematologic malignancy. Intensive Care Med 2010;36(10):1666-1674.
Adda M, Coquet I, Darmon M, Thiery G, Schlemmer B, Azoulay E. Predictors of noninvasive ventilation failure in patients with hematologic malignancy and acute respiratory failure. Crit Care Med 2008;36(10):2766-2772.
Zhan Q, Sun B, Liang L, Yan X, Zhang L, Yang J, và cộng sự. Early use of noninvasive positive pressure ventilation for acute lung injury: a multicenter randomized controlled trial. Crit Care Med 2012;40(2):455-460.
Ferrer M, Esquinas A, Leon M, Gonzalez G, Alarcon A, Torres A. Noninvasive ventilation in severe hypoxemic respiratory failure: a randomized clinical trial. Am J Respir Crit Care Med 2003;168(12):1438-1444.
Agarwal R, Handa A, Aggarwal AN, Gupta D, Behera D. Outcomes of noninvasive ventilation in acute hypoxemic respiratory failure in a respiratory intensive care unit in north India. Respir Care 2009;54(12):1679-1687./
Antonelli M, Conti G, Moro ML, Esquinas A, Gonzalez-Diaz G, Confalonieri M, và cộng sự. Predictors of failure of noninvasive positive pressure ventilation in patients with acute hypoxemic respiratory failure: a multi-center study. Intensive Care Med 2001;27(11):1718-1728.
Antonelli M, Conti G, Esquinas A, Montini L, Maggiore SM, Bello G, và cộng sự. A multiple-center survey on the use in clinical practice of noninvasive ventilation as a first-line intervention for acute respiratory distress syndrome. Crit Care Med 2007;35(1):18-25.
Kumar A, Zarychanski R, Pinto R, Cook DJ, Marshall J, Lacroix J, và cộng sự. Critically ill patients with 2009 influenza A (H1N1) infection in Canada. JAMA 2009;302(17):1872-1879.
Agarwal R, Aggarwal AN, Gupta D. Role of noninvasive ventilation in acute lung injury/acute respiratory distress syndrome: a proportion meta-analysis. Respir Care 2010;55(12):1653-1660./
Rana S, Jenad H, Gay PC, Buck CF, Hubmayr RD, Gajic O. Failure of non-invasive ventilation in patients with acute lung injury: observational cohort study. Crit Care 2006;10(3):R79.
Meduri GU, Cook TR, Turner RE, Cohen M, Leeper KV. Noninvasive positive pressure ventilation in status asthmaticus. Chest 1996;110(3):767-774.
Soroksky A, Stav D, Shpirer I. A pilot prospective, randomized, placebo-controlled trial of bilevel positive airway pressure in acute asthmatic attack. Chest 2003;123(4):1018-1025.
Gupta D, Nath A, Agarwal R, Behera D. A prospective randomized controlled trial on the efficacy of noninvasive ventilation in severe acute asthma. Respir Care 2010;55(5):536-543./
Murase K, Tomii K, Chin K, Tsuboi T, Sakurai A, Tachikawa R, và cộng sự. The use of non-invasive ventilation for life-threatening asthma attacks: Changes in the need for intubation. Respirology 2010;15(4):714-720.
Basnet S, Mander G, Andoh J, Klaska H, Verhulst S, Koirala J. Safety, efficacy, and tolerability of early initiation of noninvasive positive pressure ventilation in pediatric patients admitted with status asthmaticus: a pilot study. Pediatr Crit Care Med 2012;13(4):393-398.
Soroksky A, Klinowski E, Ilgyev E, Mizrachi A, Miller A, Ben Yehuda TM, và cộng sự. Noninvasive positive pressure ventilation in acute asthmatic attack. Eur Respir Rev 2010;19(115):39-45./
Scala R. Noninvasive ventilation in severe acute asthma? Still far from the truth. Respir Care 2010;55(5):630-637.
Confalonieri M, Potena A, Carbone G, Porta RD, Tolley EA, Meduri GU. Acute respiratory failure in patients with severe community-acquired pneumonia. A prospective randomized evaluation of noninvasive ventilation. Am J Respir Crit Care Med 1999;160(5 Pt 1):1585-1591.
Jolliet P, Abajo B, Pasquina P, Chevrolet JC. Non-invasive pressure support ventilation in severe community-acquired pneumonia. Intensive Care Med 2001;27(5):812-821.
Domenighetti G, Gayer R, Gentilini R. Noninvasive pressure support ventilation in non-COPD patients with acute cardiogenic pulmonary edema and severe community-acquired pneumonia: acute effects and outcome. Intensive Care Med 2002;28(9):1226-1232.
Carrillo A, Gonzalez-Diaz G, Ferrer M, Martinez-Quintana ME, Lopez-Martinez A, Llamas N, và cộng sự. Non- invasive ventilation in community-acquired pneumonia and severe acute respiratory failure. Intensive Care Med 2012;38(3):458-466.
Sinuff T, Cook DJ, Keenan SP, Burns KE, Adhikari NK, Rocker GM, và cộng sự. Noninvasive ventilation for acute respiratory failure near the end of life. Crit Care Med 2008;36(3):789-794.
Levy M, Tanios MA, Nelson D, Short K, Senechia A, Vespia J, và cộng sự. Outcomes of patients with do-not- intubate orders treated with noninvasive ventilation. Crit Care Med 2004;32(10):2002-2007.
Schettino GP, Chatmongkolchart S, Hess DR, Kacmarek RM. Position of exhalation port and mask design affect CO2 rebreathing during noninvasive positive pressure ventilation. Crit Care Med 2003;31(8):2178-2182.
Curtis JR, Cook DJ, Sinuff T, White DB, Hill N, Keenan SP, và cộng sự. Noninvasive positive pressure ventilation in critical and palliative care settings: understanding the goals of therapy. Crit Care Med 2007;35(3):932-939.
Kacmarek RM. Should noninvasive ventilation be used with the do-not-intubate patient? Respir Care 2009;54(2):223- 229; discussion 229-231./
Azoulay E, Demoule A, Jaber S, Kouatchet A, Meert AP, Papazian L, và cộng sự. Palliative noninvasive ventilation in patients with acute respiratory failure. Intensive Care Med 2011;37(8):1250-1257.
Baillard C, Fosse JP, Sebbane M, Chanques G, Vincent F, Courouble P, và cộng sự. Noninvasive ventilation improves preoxygenation before intubation of hypoxic patients. Am J Respir Crit Care Med 2006;174(2):171-177.
Futier E, Constantin JM, Pelosi P, Chanques G, Massone A, Petit A, và cộng sự. Noninvasive ventilation and alveolar recruitment maneuver improve respiratory function during and after intubation of morbidly obese patients: a randomized controlled study. Anesthesiology 2011;114(6):1354-1363.
Chiumello D, Chevallard G, Gregoretti C. Non-invasive ventilation in postoperative patients: a systematic review. Intensive Care Med 2011;37(6):918-929.
Pelosi P, Jaber S. Noninvasive respiratory support in the perioperative period. Curr Opin Anaesthesiol 2010;23(2):233-238.
Jaber S, Michelet P, Chanques G. Role of non-invasive ventilation (NIV) in the perioperative period. Best Pract Res Clin Anaesthesiol 2010;24(2):253-265.
Jaber S, Chanques G, Jung B. Postoperative noninvasive ventilation. Anesthesiology 2010;112(2):453-461.
Auriant I, Jallot A, Hervé P, Cerrina J, Le Roy Ladurie F, Fournier JL, và cộng sự. Noninvasive ventilation reduces mortality in acute respiratory failure following lung resection. Am J Respir Crit Care Med 2001;164(7):1231-1235.
Perrin C, Jullien V, Venissac N, Berthier F, Padovani B, Guillot F, và cộng sự. Prophylactic use of noninvasive ventilation in patients undergoing lung resectional surgery. Respir Med 2007;101(7):1572-1578.
Lefebvre A, Lorut C, Alifano M, Dermine H, Roche N, Gauzit R, và cộng sự. Noninvasive ventilation for acute respiratory failure after lung resection: an observational study. Intensive Care Med 2009;35(4):663-670.
Riviere S, Monconduit J, Zarka V, Massabie P, Boulet S, Dartevelle P, và cộng sự. Failure of noninvasive ventilation after lung surgery: a comprehensive analysis of incidence and possible risk factors. Eur J Cardiothorac Surg 2011;39(5):769-776./
Squadrone V, Coha M, Cerutti E, Schellino MM, Biolino P, Occella P, và cộng sự. Continuous positive airway pressure for treatment of postoperative hypoxemia: a randomized controlled trial. JAMA 2005;293(5):589-595.
Zarbock A, Mueller E, Netzer S, Gabriel A, Feindt P, Kindgen-Milles D. Prophylactic nasal continuous positive airway pressure following cardiac surgery protects from postoperative pulmonary complications: a prospective, randomized, controlled trial in 500 patients. Chest 2009;135(5):1252-1259.
Adesanya AO, Lee W, Greilich NB, Joshi GP. Perioperative management of obstructive sleep apnea. Chest 2010;138(6):1489-1498.
Arisaka H, Sakuraba S, Kobayashi R, Kitahama H, Nishida N, Furuya M, và cộng sự. Perioperative management of obstructive sleep apnea with nasal continuous positive airway pressure. Anesth Prog 2008;55(4):121-123.
Gross JB, Bachenberg KL, Benumof JL, Caplan RA, Connis RT, Cote CJ, và cộng sự. Practice guidelines for the perioperative management of patients with obstructive sleep apnea: a report by the American Society of Anesthesiologists Task Force on Perioperative Management of patients with obstructive sleep apnea. Anesthesiology 2006;104(5):1081- 1093.
Isono S. Obstructive sleep apnea of obese adults: pathophysiology and perioperative airway management. Anesthesiology 2009;110(4):908-921.
Shafazand S. Perioperative management of obstructive sleep apnea: ready for prime time? Cleve Clin J Med 2009;76(Suppl 4):S98-S103./
Gay PC. Sleep and sleep-disordered breathing in the hospitalized patient. Respir Care 2010;55(9):1240-1254./
Mokhlesi B. Obesity hypoventilation syndrome: a state-of-the-art review. Respir Care 2010;55(10):1347-1362; discussion 1363-1365./
Powers MA. The obesity hypoventilation syndrome. Respir Care 2008;53(12):1723-1730./
Priou P, Hamel JF, Person C, Meslier N, Racineux JL, Urban T, và cộng sự. Long-term outcome of noninvasive positive pressure ventilation for obesity hypoventilation syndrome. Chest 2010;138(1):84-90.
Carrillo A, Ferrer M, Gonzalez-Diaz G, Lopez-Martinez A, Llamas N, Alcazar M, và cộng sự. Noninvasive ventilation in acute hypercapnic respiratory failure caused by obesity hypoventilation syndrome and chronic obstructive pulmonary disease. Am J Respir Crit Care Med 2012;186(12):1279-1285.
Pepin JL, Borel JC, Janssens JP. Obesity hypoventilation syndrome: an underdiagnosed and undertreated condition. Am J Respir Crit Care Med 2012;186(12):1205-1207.
Murgu SD, Pecson J, Colt HG. Bronchoscopy during noninvasive ventilation: indications and technique. Respir Care 2010;55(5):595-600./
Agarwal R, Khan A, Aggarwal AN, Gupta D. Bronchoscopic lung biopsy using noninvasive ventilatory support: case series and review of literature of NIV-assisted bronchoscopy. Respir Care 2012;57(11):1927-1936./
Clouzeau B, Bui HN, Guilhon E, Grenouillet-Delacre M, Leger MS, Saghi T, và cộng sự. Fiberoptic bronchoscopy under noninvasive ventilation and propofol target-controlled infusion in hypoxemic patients. Intensive Care Med 2011;37(12):1969-1975.
Baumann HJ, Klose H, Simon M, Ghadban T, Braune SA, Hennigs JK, và cộng sự. Fiber optic bronchoscopy in patients with acute hypoxemic respiratory failure requiring noninvasive ventilation: a feasibility study. Crit Care 2011;15(4):R179.
Antonelli M. The feasibility and safety of fiberoptic bronchoscopy during noninvasive ventilation in patients with established acute lung injury: another small brick in the wall. Crit Care 2011;15(5):191.
Ambrosino N, Guarracino F. Unusual applications of noninvasive ventilation. Eur Respir J 2011;38(2):440-449./
Heunks LM, de Bruin CJ, van der Hoeven JG, van der Heijden HF. Non-invasive mechanical ventilation for diagnostic bronchoscopy using a new face mask: an observational feasibility study. Intensive Care Med 2010;36(1):143- 147.
Benditt JO. Novel uses of noninvasive ventilation. Respir Care 2009;54(2):212-219; discussion 219-222./
Antonelli M, Pennisi MA, Conti G, Bello G, Maggiore SM, Michetti V, và cộng sự. Fiberoptic bronchoscopy during noninvasive positive pressure ventilation delivered by helmet. Intensive Care Med 2003;29(1):126-129.
Antonelli M, Conti G, Riccioni L, Meduri GU. Noninvasive positive-pressure ventilation via face mask during bronchoscopy with BAL in high-risk hypoxemic patients. Chest 1996;110(3):724-728.
Nava S, Ceriana P. Causes of failure of noninvasive mechanical ventilation. Respir Care 2004;49(3):295-303./
Demoule A, Girou E, Richard JC, Taillé S, Brochard L. Increased use of noninvasive ventilation in French intensive care units. Intensive Care Med 2006;32(11):1747-1755.
Hill NS. Where should noninvasive ventilation be delivered? Respir Care 2009;54(1):62-70./
Confalonieri M, Garuti G, Cattaruzza MS, Osborn JF, Antonelli M, Conti G, và cộng sự. A chart of failure risk for noninvasive ventilation in patients with COPD exacerbation. Eur Respir J 2005;25(2):348-355./
Berg KM, Lang GR, Salciccioli JD, Bak E, Cocchi MN, Gautam S, và cộng sự. The rapid shallow breathing index as a predictor of failure of noninvasive ventilation for patients with acute respiratory failure. Respir Care 2012;57(10):1548- 1554./
Elliott MW, Confalonieri M, Nava S. Where to perform noninvasive ventilation? Eur Respir J 2002;19(6):1159- 1166./
Farha S, Ghamra ZW, Hoisington ER, Butler RS, Stoller JK. Use of noninvasive positive-pressure ventilation on the regular hospital ward: experience and correlates of success. Respir Care 2006;51(11):1237-1243./
Kacmarek RM, Villar J. Acute application of noninvasive ventilation outside the ICU: when is it safe? Respir Care 2012;57(5):815-816.
Devlin JW, Nava S, Fong JJ, Bahhady I, Hill NS. Survey of sedation practices during noninvasive positive-pressure ventilation to treat acute respiratory failure. Crit Care Med 2007;35(10):2298-2302.
Constantin JM, Schneider E, Cayot-Constantin S, Guerin R, Bannier F, Futier E, và cộng sự. Remifentanil-based sedation to treat noninvasive ventilation failure: a preliminary study. Intensive Care Med 2007;33(1):82-87.
Rocco M, Conti G, Alessandri E, Morelli A, Spadetta G, Laderchi A, và cộng sự. Rescue treatment for noninvasive ventilation failure due to interface intolerance with remifentanil analgosedation: a pilot study. Intensive Care Med 2010;36(12):2060-2065.
Akada S, Takeda S, Yoshida Y, Nakazato K, Mori M, Hongo T, và cộng sự. The efficacy of dexmedetomidine in patients with noninvasive ventilation: a preliminary study. Anesth Analg 2008;107(1):167-170.
Duan M, Lee J, Bittner EA. Dexmedetomidine for sedation in the parturient with respiratory failure requiring noninvasive ventilation. Respir Care 2012;57(11):1967-1969./
Takasaki Y, Kido T, Semba K. Dexmedetomidine facilitates induction of noninvasive positive pressure ventilation for acute respiratory failure in patients with severe asthma. J Anesth 2009;23(1):147-150.
Duan J, Tang X, Huang S, Jia J, Guo S. Protocol-directed versus physician-directed weaning from noninvasive ventilation: the impact in chronic obstructive pulmonary disease patients. J Traum Acute Care Surg 2012;72(5):1271- 1275.
Hess DR. How to initiate a noninvasive ventilation program: bringing the evidence to the bedside. Respir Care 2009;54(2):232-243; discussion 243-245./
Hess DR. Noninvasive ventilation in neuromuscular disease: equipment and application. Respir Care 2006;51(8):896-911; discussion 911-912./
Hess DR. The growing role of noninvasive ventilation in patients requiring prolonged mechanical ventilation. Respir Care 2012;57(6):900-918; discussion 918-920./
Nava S, Navalesi P, Gregoretti C. Interfaces and humidification for noninvasive mechanical ventilation. Respir Care 2009;54(1):71-84./
Fraticelli AT, Lellouche F, L’Her E, Taillé S, Mancebo J, Brochard L. Physiological effects of different interfaces during noninvasive ventilation for acute respiratory failure. Crit Care Med 2009;37(3):939-945.
Girault C, Briel A, Benichou J, Hellot MF, Dachraoui F, Tamion F, và cộng sự. Interface strategy during noninvasive positive pressure ventilation for hypercapnic acute respiratory failure. Crit Care Med 2009;37(1):124-131.
Kwok H, McCormack J, Cece R, Houtchens J, Hill NS. Controlled trial of oronasal versus nasal mask ventilation in the treatment of acute respiratory failure. Crit Care Med 2003;31(2):468-473.
Anton A, Tarrega J, Giner J, Guell R, Sanchis J. Acute physiologic effects of nasal and full-face masks during noninvasive positive-pressure ventilation in patients with acute exacerbations of chronic obstructive pulmonary disease. Respir Care 2003;48(10):922-925./
Soo Hoo GW, Santiago S, Williams AJ. Nasal mechanical ventilation for hypercapnic respiratory failure in chronic obstructive pulmonary disease: determinants of success and failure. Crit Care Med 1994;22(8):1253-1261.
Gonzalez J, Sharshar T, Hart N, Chadda K, Raphael JC, Lofaso F. Air leaks during mechanical ventilation as a cause of persistent hypercapnia in neuromuscular disorders. Intensive Care Med 2003;29(4):596-602.
Hess DR. Patient-ventilator interaction during noninvasive ventilation. Respir Care 2011;56(2):153-165; discussion 165-167./
Willson GN, Piper AJ, Norman M, Chaseling WG, Milross MA, Collins ER, và cộng sự. Nasal versus full face mask for noninvasive ventilation in chronic respiratory failure. Eur Respir J 2004;23(4):605-609./
Munckton K, Ho KM, Dobb GJ, Das-Gupta M, Webb SA. The pressure effects of facemasks during noninvasive ventilation: a volunteer study. Anaesthesia 2007;62(11):1126-1131.
Ozsancak A, Sidhom SS, Liesching TN, Howard W, Hill NS. Evaluation of the total face mask for noninvasive ventilation to treat acute respiratory failure. Chest 2011;139(5):1034-1041.
Chacur FH, Vilella Felipe LM, Fernandes CG, Lazzarini LC. The total face mask is more comfortable than the oronasal mask in noninvasive ventilation but is not associated with improved outcome. Respiration 2011;82(5):426-430.
Holanda MA, Reis RC, Winkeler GF, Fortaleza SC, Lima JW, Pereira ED. Influence of total face, facial and nasal masks on short-term adverse effects during noninvasive ventilation. J Bras Pneumol 2009;35(2):164-173.
Belchior I, Gonçalves MR, Winck JC. Continuous noninvasive ventilation delivered by a novel total face mask: a case series report. Respir Care 2012;57(3):449-453./
Taccone P, Hess D, Caironi P, Bigatello LM. Continuous positive airway pressure delivered with a “helmet”: effects on carbon dioxide rebreathing. Crit Care Med 2004;32(10):2090-2096.
Racca F, Appendini L, Gregoretti C, Stra E, Patessio A, Donner CF, và cộng sự. Effectiveness of mask and helmet interfaces to deliver noninvasive ventilation in a human model of resistive breathing. J Appl Physiol 2005;99(4):1262- 1271./
Costa R, Navalesi P, Spinazzola G, Rossi M, Cavaliere F, Antonelli M, và cộng sự. Comparative evaluation of different helmets on patient-ventilator interaction during noninvasive ventilation. Intensive Care Med 2008;34(6):1102- 1108.
Mojoli F, Iotti GA, Curro I, Pozzi M, Via G, Venti A, và cộng sự. An optimized set-up for helmet noninvasive ventilation improves pressure support delivery and patient-ventilator interaction. Intensive Care Med 2013;39(1):38-44.
Hess DR, Pang JM, Camargo CA Jr.. A survey of the use of noninvasive ventilation in academic emergency departments in the United States. Respir Care 2009;54(10):1306-1312./
Crimi C, Noto A, Princi P, Esquinas A, Nava S. A European survey of noninvasive ventilation practices. Eur Respir J 2010;36(2):362-369./
Scala R, Naldi M. Ventilators for noninvasive ventilation to treat acute respiratory failure. Respir Care 2008;53(8):1054-1080./
Elliott M, Nava S, Schönhofer BHess DR. Positive pressure ventilators. In: Elliott M, Nava S, Schönhofer B, editors. Non-invasive ventilation and weaning: principles and practice. Boca Raton, FL: CRC Press; 2010:13-23.
Vignaux L, Tassaux D, Jolliet P. Performance of noninvasive ventilation modes on ICU ventilators during pressure support: a bench model study. Intensive Care Med 2007;33(8):1444-1451.
Vignaux L, Tassaux D, Carteaux G, Roeseler J, Piquilloud L, Brochard L, và cộng sự. Performance of noninvasive ventilation algorithms on ICU ventilators during pressure support: a clinical study. Intensive Care Med 2010;36(12):2053- 2059.
Ferreira JC, Chipman DW, Hill NS, Kacmarek RM. Bilevel vs ICU ventilators providing noninvasive ventilation: effect of system leaks: a COPD lung model comparison. Chest 2009;136(2):448-456.
Carteaux G, Lyazidi A, Cordoba-Izquierdo A, Vignaux L, Jolliet P, Thille AW, và cộng sự. Patient-ventilator asynchrony during noninvasive ventilation: a bench and clinical study. Chest 2012;142(2):367-376.
Hess DR, Branson RD. Know your ventilator to beat the leak. Chest 2012;142(2):274-275.
Hui DS, Chow BK, Ng SS, Chu LC, Hall SD, Gin T, và cộng sự. Exhaled air dispersion distances during noninvasive ventilation via different Respironics face masks. Chest 2009;136(4):998-1005.
Hui DS, Hall SD, Chan MT, Chow BK, Tsou JY, Joynt GM, và cộng sự. Noninvasive positive-pressure ventilation: an experimental model to assess air and particle dispersion. Chest 2006;130(3):730-740.
Kacmarek RM. Proportional assist ventilation and neurally adjusted ventilor assist. Respir Care 2011;56(2):140-148; discussion 149-152./
Gay PC, Hess DR, Hill NS. Noninvasive proportional assist ventilation for acute respiratory insufficiency. Comparison with pressure support ventilation. Am J Respir Crit Care Med 2001;164(9):1606-1611.
Moerer O, Beck J, Brander L, Costa R, Quintel M, Slutsky AS, và cộng sự. Subject-ventilator synchrony during neural versus pneumatically triggered non-invasive helmet ventilation. Intensive Care Med 2008;34(9):1615-1623.
Cammarota G, Olivieri C, Costa R, Vaschetto R, Colombo D, Turucz E, và cộng sự. Noninvasive ventilation through a helmet in postextubation hypoxemic patients: physiologic comparison between neurally adjusted ventilatory assist and pressure support ventilation. Intensive Care Med 2011;37(12):1943-1950.
Schmidt M, Dres M, Raux M, Deslandes-Boutmy E, Kindler F, Mayaux J, và cộng sự. Neurally adjusted ventilatory assist improves patient-ventilator interaction during postextubation prophylactic noninvasive ventilation. Crit Care Med 2012;40(6):1738-1744.
Vignaux L, Vargas F, Roeseler J, Tassaux D, Thille AW, Kossowsky MP, và cộng sự. Patient-ventilator asynchrony during non-invasive ventilation for acute respiratory failure: a multicenter study. Intensive Care Med 2009;35(5):840-846.
Branson RD, Gentile MA. Is humidification always necessary during noninvasive ventilation in the hospital? Respir Care 2010;55(2):209-216; discussion 216./
Lellouche F, Maggiore SM, Lyazidi A, Deye N, Taillé S, Brochard L. Water content of delivered gases during non- invasive ventilation in healthy subjects. Intensive Care Med 2009;35(6):987-995.
Lellouche F, Pignataro C, Maggiore SM, Girou E, Deye N, Taillé S, và cộng sự. Short-term effects of humidification devices on respiratory pattern and arterial blood gases during noninvasive ventilation. Respir Care 2012;57(11):1879- 1886./
Dhand R. Aerosol therapy in patients receiving noninvasive positive pressure ventilation. J Aerosol Med Pulm Drug Deliv 2012;25(2):63-78.
Hess DR. The mask for noninvasive ventilation: principles of design and effects on aerosol delivery. J Aerosol Med 2007;20(Suppl 1):S85-98; discussion S98-S99.
Mukhopadhyay A, Dela Pena E, Wadden B, Procyshyn M, Keang Lim T. Effects of inhalational bronchodilator treatment during non-invasive ventilation in severe chronic obstructive pulmonary disease exacerbations. J Crit Care 2009;24(3):474. e471-e475.
Ari A, Fink JB, Dhand R. Inhalation therapy in patients receiving mechanical ventilation: an update. J Aerosol Med Pulm Drug Deliv 2012;25(6):319-332.
Galindo-Filho VC, Dornelas-de-Andrade A, Brandão DC, de Cássia SFR, Menezes MJ, Almeida-Filho P, và cộng sự. Noninvasive ventilation coupled with nebulization during asthma crises: a randomized controlled trial. Respir Care 2013;58(2):241-249./
Hess DR. Heliox and noninvasive positive-pressure ventilation: a role for heliox in exacerbations of chronic obstructive pulmonary disease? Respir Care 2006;51(6):640-650./
Maggiore SM, Richard JC, Abroug F, Diehl JL, Antonelli M, Sauder P, và cộng sự. A multicenter, randomized trial of noninvasive ventilation with helium-oxygen mixture in exacerbations of chronic obstructive lung disease. Crit Care Med 2010;38(1):145-151.
Mutlu GM, Budinger GR. Not much turbulence: addition of heliox to noninvasive ventilation fails to improve outcomes in patients with exacerbations of chronic obstructive pulmonary disease. Crit Care Med 2010;38(1):319-320.
Chatmongkolchart S, Kacmarek RM, Hess DR. Heliox delivery with noninvasive positive pressure ventilation: a laboratory study. Respir Care 2001;46(3):248-254.
Gay PC. Complications of noninvasive ventilation in acute care. Respir Care 2009;54(2):246-257; discussion 257- 258./
Bouadma L, Wolff M, Lucet JC. Ventilator-associated pneumonia and its prevention. Curr Opin Infect Dis 2012;25(4):395-404.
Hess DR. Noninvasive positive-pressure ventilation and ventilator-associated pneumonia. Respir Care 2005;50(7):924-929; discussion 929-931./
Bierer GB, Soo Hoo GW. Noninvasive ventilation for acute respiratory failure: a national survey of Veterans Affairs hospitals. Respir Care 2009;54(10):1313-1320./
Maheshwari V, Paioli D, Rothaar R, Hill NS. Utilization of noninvasive ventilation in acute care hospitals: a regional survey. Chest 2006;129(5):1226-1233.
Sweet DD, Naismith A, Keenan SP, Sinuff T, Dodek PM. Missed opportunities for noninvasive positive pressure ventilation: a utilization review. J Crit Care 2008;23(1):111-117.
Davies JD, Gentile MA. What does it take to have a successful noninvasive ventilation program? Respir Care 2009;54(1):53-61./
Sinuff T, Keenan SP. Clinical practice guideline for the use of noninvasive positive pressure ventilation in COPD patients with acute respiratory failure. J Crit Care 2004;19(2):82-91.
Sinuff T, Kahnamoui K, Cook DJ, Giacomini M. Practice guidelines as multipurpose tools: a qualitative study of noninvasive ventilation. Crit Care Med 2007;35(3):776-782.
Sinuff T, Cook DJ, Randall J, Allen CJ. Evaluation of a practice guideline for noninvasive positive-pressure ventilation for acute respiratory failure. Chest 2003;123(6):2062-2073.
Keenan SP, Gregor J, Sibbald WJ, Cook D, Gafni A. Noninvasive positive pressure ventilation in the setting of severe, acute exacerbations of chronic obstructive pulmonary disease: more effective and less expensive. Crit Care Med 2000;28(6):2094-2102.
Plant PK, Owen JL, Parrott S, Elliott MW. Cost effectiveness of ward based non-invasive ventilation for acute exacerbations of chronic obstructive pulmonary disease: economic analysis of randomised controlled trial. BMJ 2003;326(7396):956./