Các biến chứng thường gặp sau nhồi máu cơ tim cấp
Biến chứng cơ học
Thủng vách liên thất sau nhồi máu cơ tim
Thường xuất hiện sau 24 giờ (nguy cơ tử vong cao nhất) đến 10 ngày sau nhồi máu, và ảnh hưởng 2 – 4% các trường hợp NMCT.
Biểu hiện lâm sàng
Lâm sàng xấu đi nhanh chóng với tiếng thổi thô ráp toàn tâm thu (nghe rõ nhất tại vùng thấp bờ trái xương ức), tưới máu ngoại vi kém, và phù phổi. Có thể không nghe rõ tiếng thổi khi cung lượng tim thấp.
Chẩn đoán
Siêu âm tim: Nhìn thấy lỗ thủng trên siêu âm 2D và luồng thông trái-phải trên siêu âm Doppler màu. Nhồi máu cơ tim thành trước thường kèm với thủng vách liên thất vùng mỏm, nhồi máu cơ tim thành sau đi kèm với thủng vách liên thất vùng đáy. Không thấy luồng thông trên siêu âm cũng không loại trừ được thông liên thất.
Thông tim phải và động mạch phổi thấy có bước nhảy bão hòa oxy giữa nhĩ phải và thất phải giúp khẳng định chẩn đoán và đánh giá luồng thông.
Xử trí
Cố gắng ổn định tạm thời toàn trạng cho tới khi bít hay vá được lỗ thông. Xử trí tụt huyết áp và phù phổi như kinh điển. Các nguyên tắc quan trọng bao gồm:
Theo dõi huyết áp xâm lấn đường động mạch ngoại vi và/hoặc động mạch phổi, nhằm hướng dẫn cho việc xử trí huyết động. Áp lực nhĩ phải và áp lực mao mạch phổi bít giúp quyết định bù dịch hoặc lợi tiểu. Cung lượng tim, huyết áp trung bình và trở kháng động mạch xác định nhu cầu cần dùng thuốc vận mạch.
Nếu huyết áp tâm thu > 100 mmHg: Sử dụng thận trọng các thuốc giãn mạch: Nitroprusside làm giảm sức cản mạch hệ thống và giảm luồng thông ngược lại nitrates làm giãn tĩnh mạch và tăng luồng thông (do đó nên tránh dùng).
Không sử dụng thuốc giãn mạch nếu bệnh nhân có suy thận.
Nếu huyết áp tụt nhiều:Cần dùng thuốc tăng co bóp cơ tim, khởi đầu với Dobutamine, nhưng có thể cần Adrenaline phụ thuộc vào đáp ứng huyết động. Lưu ý việc tăng sức cản mạch hệ thống sẽ làm tăng luồng thông.Đa số các trường hợp cần đặt bóng đối xung động mạch chủ để hỗ trợ về huyết động và tăng tưới máu động mạch vành.
Cân nhắc phẫu thuật vá lỗ thông sớm nhưng tỷ lệ tử vong chu phẫu khá cao (20 – 70%), đặc biệt trong bệnh cảnh sốc tim, nhồi máu cơ tim sau dưới, và nhồi máu cơ tim thất phải. Nên phẫu thuật vá lỗ thông sớm cho nhóm nguy cơ cao kết hợp phẫu thuật bắc cầu chủ-vành, có thể kèm sửa hoặc thay van hai lá.
Nếu điều trị thuốc và hỗ trợ cơ học ổn định được huyết động, có thể trì hoãn phẫu thuật sau 2 – 4 tuần nhằm liền sẹo một phần cơ tim hoại tử (vá sẽ kín hơn).
Có thể bít dù lỗ thông liên thất qua đường ống thông để ổn định bệnh nhân nặng, song không thể chắc chắn về kết quả do tiến triển của vùng hoại tử.
Người bệnh cần chụp động mạch vành trước mổ để xác định động mạch vành thủ phạm và giải phẫu mạch vành để tạo cầu nối trong phẫu thuật.
Hở van hai lá cấp sau nhồi máu cơ tim
Hở van hai lá cấp sau nhồi máu cơ tim thường do rối loạn chức năng hoặc đứt một phần của cơ nhú bị thiếu máu, xảy ra từ 2 – 10 ngày sau nhồi máu. Cơ nhú nếu đứt hoàn toàn sẽ gây ra hở van hai lá tối cấp và thường gây tử vong.
Hở van hai lá thường gặp với các nhồi máu cơ tim thành sau (rối loạn chức năng cơ nhú sau trong) hơn là nhồi máu thành trước (cơ nhú trước bên).
Hở van hai lá thầm lặng khá phổ biến và nên được nghĩ tới ở bất kỳ bệnh nhân sau nhồi máu cơ tim mà huyết động xấu đi không giải thích được nguyên nhân.
Chẩn đoán bằng hình ảnh hở van trên siêu âm tim. Thông tim phải biểu thị hình ảnh tăng áp lực với sóng “v” lớn.
Xử trí:
Điều trị với thuốc giãn mạch, thường dùng nitroprusside, nên bắt đầu càng sớm càng tốt khi có thể theo dõi huyết động .
Thông khí nhân tạo nếu cần thiết.
Liên hệ phẫu thuật sớm cho các trường hợp có thể sửa chữa.
Giả phình và vỡ thành tự do
Tỷ lệ vỡ thành tự do có thể gặp ở 6% trường hợp nhồi máu cơ tim cấp có ST khả năng ở và tiên lượng thường xấu, đột tử tới 2/3 các trường hợp, một số ca biểu hiện bán cấp với sốc tim.
Chẩn đoán các trường hợp bán cấp bằng việc kết hợp triệu chứng lâm sàng của tràn dịch màng tim, ép tim cấp và siêu âm tim. Các trường hợp vỡ lớn thường đột ngột gây ngừng tuần hoàn với hoạt động điện vô mạch (phân ly điện cơ) rồi tử vong dù cố gắng cấp cứu.
Bệnh nhân được tiêu sợi huyết sớm thường ít có nguy cơ bị vỡ thành tim.
Cấp cứu bệnh nhân theo các nguyên tắc tương tự như sốc tim và cần hội chẩn sớm với phẫu thuật viên để tìm cách sửa chữa nếu còn có thể.
Biến chứng rối loạn nhịp tim
Nhịp tự thất gia tốc
Thường gặp (tới 20%) ở các bệnh nhân với tái tưới máu sớm trong 48 giờ đầu.
Thường thoáng qua mà không ảnh hưởng đến huyết động.
Nếu có triệu chứng, có thể gây tăng nhịp xoang bằng cách tạo nhịp nhĩ hoặc dùng atropine.
Ngoại tâm thu thất
Thường gặp, và không liên quan tới tỷ lệ nhịp nhanh thất bền bỉ/rung thất.
Thường được điều trị bảo tồn bằng điều chỉnh thăng bằng kiềm toan và các rối loạn điện giải (cần duy trì nồng độ kali > 4,0 mmol/L và magie > 1,0 mmol/L).
Sử dụng thuốc chẹn beta giao cảm sẽ làm giảm nguy cơ ngoại tâm thu thất.
Nhịp nhanh thất và rung thất
Có thể gặp: Cơn nhanh thất đơn dạng, cơn nhanh thất không bền bỉ, cơn nhanh thất đa hình thái, tái phát, cơn nhanh thất tiến triển thành rung thất.
Các rối loạn nhịp thất bền bỉ xuất hiện 48 giờ sau nhồi máu dù đã tái thông mạch vành và điều trị nội khoa thường có ảnh hưởng xấu đến tiên lượng của bệnh nhân. Trong khi đó vai trò các rối loạn nhịp thất không bền bỉ (đặc biệt nếu xuất hiện trong vòng 48 giờ đầu sau nhồi máu) đến tiên lượng của bệnh nhân còn nhiều tranh cãi.
Điều trị cơ bản là tái thông mạch vành sớm, sử dụng chẹn beta giao cảm nếu không có chống chỉ định và điều chỉnh các rối loạn toan kiềm, điện giải nếu có.
Các rối loạn nhịp thất có huyết động không ổn định: Trong trường hợp cơn nhanh thất tái phát nhiều lần hoặc sốc điện không thành công, nên sử dụng amiodarone đường tĩnh mạch.
Trong trường hợp không đáp ứng với cả sốc điện và amiodarone đường tĩnh mạch, có thể tiến hành tạo nhịp vượt tần số hoặc đốt sóng cao tần (RF) ở các trung tâm có kinh nghiệm.
Các trộng hợp rối loạn nhịp thất khác: Ưu tiên chẹn beta giao cảm/amiodarone đường tĩnh mạch.
Rối loạn nhịp nhanh trên thất sau nhồi máu cơ tim
Bao gồm cơn nhịp nhanh trên thất, rung nhĩ và cuồng nhĩ.
Nếu huyết động không ổn định, cần sốc điện chuyển nhịp đồng bộ ngay lập tức.
Nếu huyết động ổn định, có thể điều trị bằng digoxin, thuốc chẹn beta và/hoặc thuốc chẹn kênh canxi.
Amiodarone có thể chuyển nhịp xoang hiệu quả nhưng không có hiệu quả cao trong việc kiểm soát tần số.
Nên tránh dùng thuốc chống loạn nhịp nhóm I do làm tăng tỷ lệ tử vong.
Nếu có rung nhĩ và cuồng nhĩ, bệnh nhân nên được dùng thuốc chống đông để giảm biến cố tắc mạch do huyết khối.
Rối loạn nhịp chậm sau nhồi máu cơ tim và chỉ định đặt máy tạo nhịp
Block nhánh phải hoặc nhánh trái hoàn toàn xuất hiện xen kẽ hoặc độc lập trong bệnh cảnh NMCT cấp không cần đặt máy tạo nhịp trừ khi tình trạng huyết động không ổn định hoặc tiến triển thành block nhĩ thất độ cao.
Block hai phân nhánh mới xuất hiện hoặc block nhánh có kèm block nhĩ thất độ I có thể cân nhắc chỉ định đặt máy tạo nhịp dự phòng tùy thuộc vào tình huống lâm sàng.
Đặt máy tạo nhịp tạm thời qua đường tĩnh mạch không được làm trì hoãn điều trị tái thông mạch vành. Đường vào thường dùng là tĩnh mạch đùi, cảnh trong, dưới đòn.
Để tiết kiệm thời gian có thể tạo nhịp tạm thời ngoài lồng ngực, sử dụng atropin (liều khởi đầu 0,25 – 0,5 mg, có thể tiêm tĩnh mạch nhắc lại nhiều lần với tổng liều 1,5 – 2,0 mg). Ngoài ra có thể sử dụng adrenalin/vasopressin.
Block nhĩ thất cấp I
Rối loạn nhịp này thường gặp và không cần điều trị.
Khoảng PR kéo dài đáng kể (>0,24 giây) là chống chỉ định sử dụng thuốc chẹn beta.
Block nhĩ thất cấp II
Là một dấu hiệu cho thấy cơ tim bị nhồi máu trên diện rộng, làm ảnh hưởng đến hệ thống dẫn truyền, và tỷ lệ tử vong thường tăng ở nhóm bệnh nhân này.
Block nhĩ thất cấp II Mobitz 1:
Tự hồi phục và thường không có triệu chứng.
Nói chung không cần điều trị gì đặc biệt.
Chỉ định đặt máy tạo nhịp tạm thời nếu bệnh nhân có triệu chứng hoặc có tiến triển thành block nhĩ thất hoàn toàn.
Block nhĩ thất cấp II Mobitz 2: Kiểu 2:1 hoặc 3:1, cần được xử trí đặt máy tạo nhịp tạm thời, bất kể có tiến triển đến block nhĩ thất hoàn toàn hay không.
Block nhĩ thất cấp III
Trong bệnh cảnh NMCT thành dưới, nếu block nhĩ thất cấp III xuất hiện thoáng qua thì không cần thiết đặt máy tạo nhịp tạm thời, trừ khi huyết động không ổn định hoặc có nhịp thoát
Cần tạo nhịp tạm thời với nhồi máu cơ tim thành trước có block nhĩ thất cấp III.
Biến chứng huyết động/suy tim
Tụt huyết áp sau nhồi máu cơ tim
Những nguyên tắc quan trọng trong điều trị tụt huyết áp do nhồi máu cơ tim là:
Nếu tưới máu ngoại vi còn tốt, không cần sử dụng thuốc vận mạch.
Cố gắng điều chỉnh các rối loạn nhịp tim, giảm oxy.
Trong trường hợp tụt huyết áp do biến chứng cơ học (hở van hai lá, thông liên thất, phình thất), cần phối hợp với phẫu thuật cấp cứu.
Những bệnh nhân này có thể được chia thành hai nhóm:
Tụt huyết áp có phù phổi cấp:
Đặt đường truyền tĩnh mạch trung tâm, ưu tiên đường tĩnh mạch cảnh nếu bệnh nhân đã được điều trị bằng thuốc tiêu sợi huyết.
Bắt đầu sử dụng thuốc tăng co bóp cơ tim.
Theo dõi huyết động xâm lấn (áp lực động mạch phổi và áp lực mao mạch phổi bít).
Đảm bảo tối ưu áp lực đổ đầy: Dựa vào các dấu hiệu lâm sàng và áp lực động mạch phổi thì tâm trương, áp lực mao mạch phổi bít. Trong trường hợp van hai lá hở nhiều, chúng ta sẽ thấy có sóng V lớn trên đường biểu diễn áp lực, từ đó ước đoán được áp lực cuối tâm trương thất trái tăng cao (LVEDP).
Đảm bảo tái thông mạch vành càng sớm càng tốt (nếu chưa thực hiện) với một trong hai phương pháp: Can thiệp ĐMV qua da thì đầu hoặc dùng thuốc tiêu sợi huyết, tùy vào khả năng tại chỗ của cơ sở y tế.
Đặt bóng đối xung động mạch chủ giúp ổn định huyết động cho đến khi can thiệp thì đầu được thực hiện.
Tụt huyết áp không có phù phổi cấp:
Tình trạng này có thể do NMCT thất phải hoặc do thiếu dịch.
Chẩn đoán: Kiểm tra áp lực tĩnh mạch trung tâm và áp lực nhĩ phải, thấp sẽ do thiếu dịch, hoặc cao nếu trong NMCT thất phải.
Điều trị: Trong cả hai trường hợp, cung lượng tim sẽ cải thiện bằng truyền dịch thận trọng để giúp tăng thể tích tuần hoàn. Truyền 200 mL dịch trong 20 – 30 phút và đánh giá lại. Lặp lại một lần nữa nếu thấy huyết áp có cải thiện và bệnh nhân chưa có dấu hiệu dọa phù phổi. Bắt đầu sử dụng thuốc vận mạch nếu huyết áp vẫn thấp mặc dù áp lực đổ đầy đã về mức bình thường. Thận trọng khi truyền nitrat và thuốc lợi tiểu đường tĩnh mạch, vì các thuốc này gây giãn tĩnh mạch, làm giảm áp lực đổ đầy thất phải và thất trái, làm tụt huyết áp nặng hơn. Tái thông động mạch vành cấp cứu nếu NMCT thất phải.
Sốc tim sau nhồi máu cơ tim
Gặp ở 5 – 20% bệnh nhân nhồi máu cơ tim cấp.
Điều trị cần có sự phối hợp nhiều chuyên khoa: Nội khoa, phẫu thuật, hồi sức tích cực và áp dụng nhiều biện pháp thăm dò xâm lấn và không xâm lấn. Mặc dù đã có những tiến bộ đáng kể, tỷ lệ tử vong trong NMCT có sốc tim còn rất cao.
Chẩn đoán:
Kết hợp giữa biểu hiện lâm sàng và cận lâm sàng
Lâm sàng: Hạ huyết áp rõ ràng, kéo dài (> 30 phút) với huyết áp tâm thu 80 – 90 mmHg cùng các dấu hiệu của giảm tưới máu mô ( rối loạn ý thức, thiểu niệu hoặc vô niệu, đầu chi lạnh)
Cận lâm sàng: Chỉ số tim thấp (CI 2) và tăng áp lực đổ đầy thất trái tăng (áp lực mao mạch phổi bít > 18 mmHg).
Điều trị: Điều trị ngay các yếu tố có thể đảo ngược được, bao gồm: Kiểm soát rối loạn nhịp tim, cố gắng chuyển về được nhịp xoang; Điều chỉnh rối loạn thăng bằng kiềm toan và rối loạn điện giải; Kiểm soát thông khí, đặt nội khí quản nếu cần thiết.
Nhanh chóng đánh giá tình trạng huyết động, siêu âm tim và chụp mạch đánh giá mức độ tổn thương động mạch vành.
Mục tiêu duy trì huyết động ổn định, nâng huyết áp tâm thu ≥ 90 mmHg dựa vào dấu hiệu lâm sàng và áp lực đổ đầy thất trái. Theo hướng dẫn chung:
Áp lực mao mạch phổi bít
Áp lực mao mạch phổi bít > 15 mmHg: Dùng thuốc vận mạch kèm/ không kèm thuốc lợi tiểu (nếu phù phổi).
Nên tránh dùng thuốc tăng co bóp cơ tim trong tình trạng NMCT cấp. Mục đích để phục hồi nhanh chóng/tối đa dòng chảy mạch vành và giảm gánh nặng thất trái. Tái thông mạch sớm rất quan trọng và đã được chứng minh là giảm tỷ lệ tử vong. Đặt bóng đối xung động mạch chủ có thể được cân nhắc đặc biệt là trong trường hợp có biến cố cơ học. Nếu tình trạng huyết động không cải thiện sau tái thông mạch vành và đặt bóng đối xung, thuốc tăng co bóp cơ tim nên được sử dụng.
Nếu bệnh nhân bị hạ huyết áp (có/không phù phổi): Noradrenaline (norepinephrine) được khuyến cáo là thuốc điều trị đầu tay với liều truyền tĩnh mạch 0,1 – 1 µg/kg/min, trong khi đó sử dụng Dopamin có thể làm tăng tỷ lệ tử vong.
Nếu bệnh nhân có huyết áp đảm bảo (có/ không có phù phổi): Sử dụng dobutamine để tăng cung lượng tim. Bắt đầu từ liều 2,5 – 5 µg/kg/min và tăng lên 20 µg/kg/min, điều chỉnh theo huyết áp và nhịp tim. Ngoài ra có thể sử dụng thay thế bằng các thuốc ức chế phosphodiesterase. Nếu huyết áp hạ và nhịp tim nhanh khi đã dùng dobutamine/thuốc ức chế phosphodiesterase, có thể thêm noradrenaline.
Các biến chứng khác
Sốt
Thường gặp và xuất hiện phổ biến nhất vào ngày thứ 3-4 sau nhồi máu cơ tim.
Đi kèm với tăng số lượng bạch cầu và CRP.
Cần tìm kiếm các nguyên nhân khác gây sốt như nhiễm khuẩn (phổi, đường tiết niệu, đường vào mạch máu…), viêm tắc/huyết khối tĩnh mạch, viêm màng ngoài tim, phản ứng thuốc…
Đau ngực kéo dài
Đau ngực sau nhồi máu cơ tim không chỉ còn là cơn đau thắt ngực: Cần khai thác kỹ tiền sử, theo dõi biến đổi trên điện tâm đồ và các thăm dò hình ảnh để phân biệt các cơn đau:
Cảm giác đau kiểu chấn thương và đau kiểu cơ-xương:
Thường phổ biến trong 24 – 48 giờ đầu, đặc biệt ở người bệnh đã được cấp cứu ngừng tuần hoàn hoặc sốc điện nhiều lần mà bôi không đủ gel vào vùng sốc điện
Tái nhồi máu: Là thuật ngữ rộng, bao gồm cả sự lan rộng của vùng nhồi máu ban đầu, hoặc mới nhồi máu ở một vùng khác. Nguyên nhân chủ yếu do tắc lại stent, thường liên quan kỹ thuật can thiệp hoặc việc dùng không đủ/đúng thuốc kháng kết tập tiểu cầu và kháng đông:
Thường có hình ảnh đoạn ST khả năng ở trên điện tâm đồ.
Nếu các dấu ấn sinh học đặc hiệu cho cơ tim chưa trở về bình thường, thì sự tăng gấp hai lần giá trị thấp nhất trước đó mới được coi là có ý nghĩa.
Người bệnh cần được chụp mạch vành qua da và tái thông ngay lập tức. Nên đánh giá lại kết quả can thiệp lần đầu bằng các biện pháp chẩn đoán hình ảnh trong lòng mạch vành (IVUS, OCT..). Tắc lại stent thường đi kèm tình trạng huyết động bất ổn trên lâm sàng và có thể cần các biện pháp cơ học hỗ trợ tuần hoàn.
Đau thắt ngực sau nhồi máu (cơn đau thắt ngực trong vòng 10 ngày sau nhồi máu): Nên được điều trị với nội khoa tối ưu; xem xét chụp lại mạch vành và tái thông các tổn thương hẹp đáng kể còn lại.
Viêm màng ngoài tim: Biểu hiện kiểu đau nhói (đau kiểu màng phổi) và phụ thuộc tư thế, thường xuất hiện 1-3 ngày sau nhồi máu, nhất là ở người bệnh nhồi máu cơ tim cấp có ST khả năng ở. Khám lâm sàng có thể nghe thấy tiếng cọ màng ngoài tim. Hiếm khi xuất hiện các biến đổi trên điện tâm đồ. Điều trị bằng aspirin liều cao (uống 600mg x 4 lần/24h) phối hợp cùng với thuốc ức chế bơm proton. Nên tránh các loại NSAIDs khác vì tăng nguy cơ vỡ thành tự do thất trái và tăng co thắt mạch vành.
Tràn dịch màng ngoài tim: Thường gặp ở người nhồi máu cơ tim thành trước, nhất là khi có suy tim kèm theo. Mức độ tràn dịch thường không nhiều, chỉ phát hiện được bằng siêu âm tim, lâm sàng thường thuyên giảm dần sau vài tháng mà không cần các điều trị đặc hiệu nào. Ép tim cấp hiếm gặp, nếu có thì thường là hậu quả của vỡ thành thất và/hoặc do tràn máu màng tim liên quan đến can thiệp (thủng đoạn xa hoặc gần của mạch vành) khi đó phải xử trí giải ép cấp (chọc tháo dịch màng tim) kết hợp với xử lý nguyên nhân (nếu có).
Thuyên tắc ĐM phổi: Có thể xảy ra đối với người suy tim và bất động kéo dài, nguồn gốc huyết khối thường từ hệ tĩnh mạch chi dưới và/hoặc thất phải. Cân nhắc điều trị dự phòng bằng heparin trọng lượng phân tử thấp kết hợp với vận động sớm.
Một số thể đặc biệt của nhồi máu cơ tim
Nhồi máu cơ tim thất phải
Nhồi máu cơ tim thất phải dẫn đến tăng áp lực ở phía bên tim phải (nhĩ phải, áp lực cuối tâm trương thất phải) và làm giảm áp lực phía tim bên trái (huyết áp động mạch, cung lượng tim). Bệnh cảnh thường hay gặp ở NMCT cấp có ST khả năng ở vùng thành dưới.
Chẩn đoán
Lâm sàng
Dấu hiệu của suy tim phải (tăng áp lực tĩnh mạch chủ).
Dấu hiệu Kussmaul.
Mạch nghịch thường.
Không có phù phổi trong biểu hiện toàn thân của tình trạng cung lượng tim thấp (hạ huyết áp, lạnh đầu chi).
Điện tâm đồ
Ở người nhồi máu cơ tim cấp có ST khả năng ở thành dưới, hình ảnh đoạn ST khả năng ở 0,1 mV (> 1 mm) ở bất kỳ chuyển đạo nào trong các chuyển đạo từ V4R-V6R có độ nhạy và độ đặc hiệu cao cho chẩn đoán nhồi máu thất phải.
Những thay đổi này có thể là thoáng qua hoặc chỉ biểu hiện trong giai đoạn sớm. (Hình 11.11)
Siêu âm tim
Hình ảnh thất phải giãn và vận động bất thường của các thành cơ tim.
Điều trị
Điều trị tái tưới máu mạch vành sớm
Với những bệnh nhân có cung lượng tim thấp, không bị ứ dịch ở phổi, áp lực tĩnh mạch trung tâm trung bình hoặc thấp, bù khoảng 200 – 300 mL NaCL đẳng trương và theo dõi sát huyết áp.
Tránh dùng các thuốc nhóm nitrate và các thuốc lợi tiểu vì làm giảm tiền gánh sẽ làm tình trạng hạ huyết áp nặng hơn.
Những bệnh nhân cần đặt máy tạo nhịp nên đặt loại máy có đồng bộ nhĩ thất nhằm mục đích duy trì cung lượng tim tối đa (đặt điện cực ở cả nhĩ và thất).
Chuyển nhịp nếu có bất kỳ rối loạn nhịp nào (nhịp nhanh trên thất, rung nhĩ, cuồng nhĩ hoặc rối loạn nhịp thất).
Giảm hậu gánh: Đặc biệt quan trọng trong trường hợp có rối loạn chức năng thất trái kèm theo.
Đặt bóng đối xung động mạch chủ.
Có thể sử dụng các thuốc giãn mạch nhưng phải hết sức thận trọng (nitroprusside, hydralazine) hoặc thuốc ức chế men chuyển/ ức chẹn thụ thể.
Các thuốc vận mạch nên tránh sử dụng và chỉ dùng nếu các biện pháp khác không thể duy trì huyết động.
Tái thông động mạch vành (can thiệp hoặc tiêu sợi huyết) đã được chứng minh cải thiện chức năng thất phải và giảm được tỷ lệ tử vong.
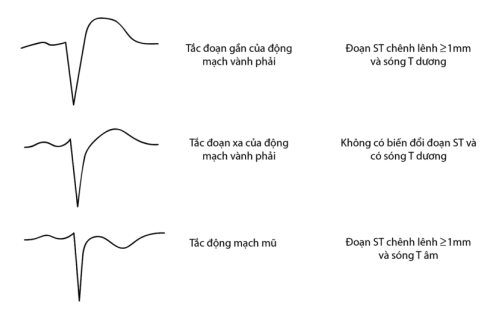
Hình 6.1. Hình dạng đoạn ST và sóng T chuyển đạo V4R trong nhồi máu cơ tim sau dưới cấp. tắc đoạn gần của ĐMV phải tạo ra hình ảnh đoạn ST khả năng > 1mm và sóng T dương. Tắc đoạn xa thì đặc trộng bằng hình ảnh sóng T dương nhưng không có hình ảnh ST khả năng. tắc động mạch mũ tạo ra hình ảnh sóng T âm và đoạn ST chênh xuống ít nhất 1 mm.
Nhồi máu cơ tim do cocaine
Tỷ lệ của nhồi máu cơ tim, rối loạn chức năng thất trái và rối loạn nhịp do cocaine đang có xu hướng tăng. Ước tính có khoảng 14 – 25% các bệnh nhân trẻ nhập viện cấp cứu vì đau ngực không do chấn thương có nồng độ cocaine và các sản phẩm chuyển hóa của cocaine trong tuần hoàn ở mức định lượng được. Khoảng 6% bệnh nhân trong nhóm này có bằng chứng tăng các chất chỉ điểm sinh học của nhồi máu cơ tim (số liệu từ Hoa Kỳ).
Hầu hết là các bệnh nhân trẻ, da màu, nam giới, hút thuốc mà không có các yếu tố nguy cơ nào khác của bệnh cơ tim thiếu máu cục bộ.
Nguyên nhân của tổn thương cơ tim là do tập hợp của nhiều yếu tố, bao gồm:
Tăng nhu cầu oxy cơ tim (tăng nhịp tim, huyết áp, sức co cơ tim)
Giảm cung cấp máu cơ tim do sự co thắt mạch ở vị trí mảng xơ vữa nhỏ.
Tăng kết tập tiểu cầu và hình thành huyết khối.
Hiệu ứng này có thể xuất hiện muộn, do các chất chuyển hóa của cocaine đều là các tác nhân có thể gây co mạch mạnh và lưu lại trong tuần hoàn tới 36 giờ (hoặc lâu hơn), dẫn tới các đợt xuất hiện lặp lại của triệu chứng.
Chẩn đoán
Thường khó khăn và cần được nghĩ tới ở bất kỳ đối tượng trẻ tuổi nào biểu hiện đau ngực, có nguy cơ thấp của bệnh tim thiếu máu cục bộ.
Đau ngực: Thường xảy ra trong vòng 12 giờ kể từ khi dùng cocaine. Triệu chứng này có thể xuất hiện trở lại sau 24 – 36 giờ, do các chất chuyển hóa thứ phát gây ra.
Điện tâm đồ: Bất thường với các biến đổi về tái cực không đặc hiệu ở 80% các trường hợp, và khoảng 40% có các biến đổi điển hình để chẩn đoán STEMI và đủ tiêu chuẩn cho điều trị tái tưới máu.
Dấu ấn sinh học của tổn thương cơ tim: Có thể gây nhầm lẫn, do hầu hết bệnh nhân có tăng nồng độ CK thứ phát do tiêu cơ. TnT và TnI đóng vai trò quan trọng giúp khẳng định có tổn thương cơ tim.
Xử trí
Các biện pháp chung
Tương tự như ở tất cả các đối tượng có biểu hiện của nhồi máu cơ tim: Thở oxy, lưu lượng cao 5 – 10 L/min trừ khi có chống chỉ định; giảm đau, aspirin 75 mg x 1 lần/24h.
Nitroglycerin: Truyền tĩnh mạch liều cao, chỉnh liều theo đáp ứng của triệu chứng và huyết động.
Benzodiazepine: Giảm lo âu.
Điều trị đặc hiệu
Verapamil
Dùng liều cao, có tác dụng kép do làm giảm gánh nặng cho tim và hỗ trợ tái lập lại cung và cầu oxy cơ tim, cũng như làm giãn mạch vành.
Nên sử dụng một cách thận trọng 1 – 2 mg tiêm tĩnh mạch bolus mỗi lần (lên tới tổng liều 10 mg), phải theo dõi huyết động liên tục.
Sau đó tiếp tục sử dụng bằng đường uống, liều cao để tác dụng liên tục tới 24 – 72 giờ sau liều cuối cùng của cocaine (80- 120 mg uống, 2 lần/24h).
Phentolamine: Là một chất đối kháng α-adrenergic, làm nhanh chóng đảo ngược sự co mạch gây ra bởi cocaine (2-5 mg tiêm tĩnh mạch và lặp lại nếu cần thiết). Có thể sử dụng cùng với verapamil.
Labetalol: có cả tác dụng trên α và β-adrenergic và có thể được sử dụng sau verapamil và phentolamine nếu huyết áp bệnh nhân còn cao, nhưng không có tác dụng lên sự co thắt mạch vành.
Liệu pháp tái tưới máu
Nếu bệnh nhân không thể ổn định sau khi sử dụng các biện pháp đầu tay với verapamil và phentolamine, nên tiến hành chụp và can thiệp mạch vành ngay lập tức nếu có bằng chứng của huyết khối/tắc mạch.
Nếu chụp mạch vành không thể thực hiện được, có thể xem xét liệu pháp tiêu huyết khối. Tuy vậy, bằng chứng sử dụng thuốc tiêu sợi huyết còn hạn chế, và thường đi kèm các biến chứng chảy máu liên quan tới tăng huyết áp.
Thận trọng
Tránh sử dụng thuốc chẹn beta giao cảm (Propranolol…) do làm tăng thêm sự co thắt mạch vành do không có tính đối kháng với các thụ thể α – adrenergic.
Nhồi máu cơ tim cấp không có tổn thương động mạch vành (minoca)
Giới thiệu
NMCT không có tổn thương đáng kể động mạch vành (Myocardial infarction with non-obstructive coronary arteries- MINOCA) đã được mô tả trong y văn từ 80 năm trước nhưng mới được nghiên cứu một cách hệ thống những năm gần đây. Một số không nhỏ các bệnh nhân NMCT cấp có thể coi là MINOCA. Tuy nhiên, nhiều thầy thuốc thường bỏ qua và cho rằng không có tổn thương động mạch vành thì có thể loại trừ được NMCT.
Các nghiên cứu cho thấy tỷ lệ MINOCA trong quần thể dao động trong khoảng 3,5-15%. Dù đặc điểm của bệnh nhân với MINOCA và NMCT có tổn thương đáng kể động mạch vành là tương đối khác biệt, tỷ lệ tử vong tại thời điểm 1 tháng và 1 năm không có sự khác biệt. Một số đặc điểm cơ bản của MINOCA:
MINOCA không phải là chẩn đoán hiếm gặp với bệnh nhân NMCT cấp, gặp nhiều hơn ở phụ nữ trẻ tuổi không phải người da trắng, ít có sự liên quan với các yếu tố nguy cơ truyền thống, thường gặp ở thể NMCT không ST khả năng ở.
Bệnh nhân nghi ngờ chẩn đoán MINOCA nên được thăm dò kỹ lưỡng các bệnh lý kèm theo có thể gây nhầm lẫn và nguyên nhân gây bệnh.
MINOCA có tiên lượng cũng nặng nề gần như tương đương với các bệnh nhân NMCT cấp có tổn thương đáng kể động mạch vành.
Tiêu chuẩn chẩn đoán minoc theo h 2019 và định nghĩa toàn cầu lần thứ tư về nhồi máu cơ tim 2018
Chẩn đoán MINOCA sau khi có kết quả chụp ĐMV ở bệnh nhân đã có chẩn đoán NMCT:
Tiêu chuẩn chẩn đoán NMCT.
Không có tổn thương đáng kể động mạch vành: Động mạch vành không có hẹp đáng kể (50% lòng mạch) ở mọi nhánh động mạch vành có thể liên quan đến NMCT bao gồm cả ĐMV bình thường (hẹp
Không có chẩn đoán khác phân biệt nguyên nhân NMCT cấp.
Căn nguyên
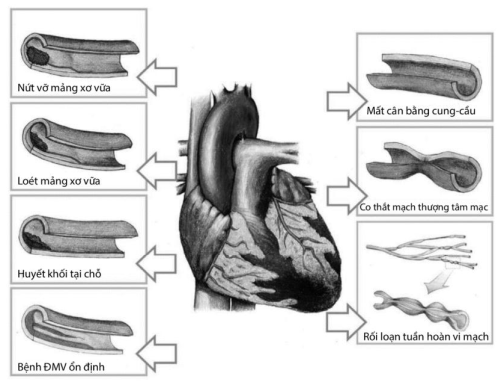
Căn nguyên do xơ vữa mạch vành
Bao gồm các trường hợp nứt vỡ, xói mòn mảng xơ vữa hoặc
nốt vôi hóa gây ra nhồi máu cơ tim type 1 theo định nghĩa toàn cầu. Cơ chế gây MINOCA trong các bệnh cảnh này bao gồm (1) nứt vỡ mảng xơ vữa gây co thắt động mạch vành, (2) hình thành huyết khối nhưng tự ly giải hoặc bắn đi gây tắc các nhánh tận. Chẩn đoán mảng xơ vữa không ổn định dựa vào các thăm dò chẩn đoán hình ảnh trong lòng mạch vành như siêu âm trong lòng mạch hoặc chụp cắt lớp vi tính quang học.
Căn nguyên không do xơ vữa mạch vành
Co thắt động mạch vành tại ngoại mạc: Là các trường hợp động mạch vành tại ngoại mạc co thắt trên 90% đường kính làm giảm tưới máu cơ tim. Co thắt động mạch vành có thể do thuốc/độc chất (ví dụ cocaine, fluorouracil) hoặc tự phát do rối loạn trương lực vận mạch. Chẩn đoán thường phải dựa vào các nghiệm pháp kích thích mạch vành.
Rối loạn chức năng vi mạch mạch vành: Vi tuần hoàn mạch vành bao gồm các mạch máu có đường kính dưới 0,5 mm, không hiện hình rõ trên chụp mạch vành. Rối loạn chức năng vi tuần hoàn mạch vành có thể gây thiếu máu cơ tim, nhưng cũng có thể là hậu quả của tổn thương cơ tim do bất kì nguyên nhân nào.
Huyết khối/thuyên tắc động mạch vành: Huyết khối hoặc thuyên tắc động mạch vành có thể gây ra bệnh cảnh MINOCA trong trường hợp huyết khối bị ly giải hoặc gây tắc ở vi tuần hoàn mạch vành. Có thể gặp huyết khối hoặc huyết tắc mạch vành trong các tình trạng tăng đông hoặc không.
Tách thành động mạch vành tiên phát: Nguyên nhân cụ thể không rõ, gây thiếu máu cơ tim do tách lớp áo giữa và áo ngoài động mạch vành. Chẩn đoán xác định cần các thăm dò chẩn đoán hình ảnh trong lòng mạch
Chẩn đoán lâm sàng
MINOCA là chẩn đoán sơ bộ, đòi hỏi người thầy thuốc tiếp tục làm các thăm dò sâu hơn để đánh giá, chẩn đoán các nguyên nhân kèm theo. Chẳng hạn trong lúc chụp động mạch vành có thể chụp buồng tim, IVUS, OCT để chẩn đoán. Thăm dò có giá trị nhất trong chẩn đoán là MRI tim, có thể giúp chẩn đoán vùng tổn thương cơ tim và chẩn đoán viêm cơ tim hay các hội chứng khác liên quan. Một cận lâm sàng khác cũng có giá trị là chụp cắt lớp vi tính động mạch vành để giúp làm rõ hơn bản chất của các mảng xơ vữa nếu có trong lòng mạch (ngay cả khi bệnh nhân đã được chụp ĐMV qua da).
Hình 6.2. Các hình thái tổn thương ĐMV có thể gặp trong MINOCA
Chú thích:
MINOCA: Myocardial Infarction with Nonobstructive Coronary Arteries ( Nhồi máu cơ tim không có tắc nghẽn động mạch vành);
IVUS: Intravascular Ultrasound( Siêu âm trong lòng mạch);
OCT: Optical Coherence Tomography (Chụp cắt lớp quang học);
FFR:Fractional Flow Reserve (Phân suất dự trữ lưu lượng mạch vành);
ĐM: Động mạch; AHA: Hiệp hội Tim mạch Hoa Kỳ
Hình 6.3: Phác đồ chẩn đoán MINOC (theo H 2019)
Điều trị
Bệnh nhân MINOCA phần lớn không cần can thiệp động mạch vành qua da.
Điều trị nội khoa hiện vẫn chưa có sự đồng thuận, phần lớn vẫn dựa trên điều trị nội khoa cơ bản của NMCT cấp và tuỳ thuộc vào quan điểm của trung tâm/bác sĩ lâm sàng: Thuốc kháng kết tập tiểu cầu kép, thuốc chẹn beta giao cảm, thuốc ƯCMC/ƯCTT, Statin; trong đó lợi ích lâu dài trong 1 năm đã được ghi nhận với thuốc chẹn β giao cảm, thuốc ƯCMC/ƯCTT, Statin. Liệu pháp kháng kết tập tiểu cầu kép còn chưa ghi nhận được lợi ích về lâu dài.
Tiên lượng của MINOCA trong 1 năm cũng gần tương đương với NMCT “thực sự” khi có tổn thương đáng kể của ĐMV tuy nhiên cũng có thể 1 phần do bệnh sinh/ điều trị của MINOCA vẫn chưa được làm rõ và vẫn cần thêm nhiều nghiên cứu trong thời gian tới đây