Giới thiệu
Định nghĩa, thuật ngữ
Hội chứng động mạch vành mạn (Chronic coronary syndrome) là thuật ngữ mới được đưa ra tại Hội Nghị Tim Mạch Châu Âu (ESC) 2019, thay cho tên gọi trước đây là đau thắt ngực ổn định, bệnh ĐMV ổn định, bệnh cơ tim thiếu máu cục bộ mạn tính hoặc suy vành.
Hội chứng động mạch vành mạn là bệnh lý liên quan đến sự ổn định tương đối của mảng xơ vữa động mạch vành, khi không có sự nứt vỡ đột ngột hoặc sau giai đoạn cấp hoặc sau khi đã được can thiệp/phẫu thuật. Khi mảng xơ vữa tiến triển dần gây hẹp lòng ĐMV một cách đáng kể (thường là hẹp trên 70% đường kính lòng mạch) thì có thể gây ra triệu chứng, điển hình nhất là đau thắt ngực/khó thở khi bệnh nhân gắng sức và đỡ khi nghỉ.
Trong quá trình phát triển của mảng xơ vữa, một số trường hợp có thể xuất hiện những biến cố cấp tính do sự nứt vỡ mảng xơ vữa, dẫn tới hình thành huyết khối gây hẹp hoặc tắc lòng mạch một cách nhanh chóng được gọi là hội chứng động mạch vành cấp (HCMVC).
Do quá trình diễn tiến động của bệnh lý mạch vành và cơ chế sinh lý bệnh không chỉ là tổn thương mạch vành thượng tâm mạc mà có cả cơ chế tổn thương hệ vi tuần hoàn vành, co thắt mạch… Do vậy, hiện nay thuật ngữ “Hội chứng động mạch vành mạn” được chính thức công bố, viết tắt là HCMVM.
Các bệnh cảnh lâm sàng của hcmvm
Theo ESC 2019, hội chứng ĐMV mạn tính có 6 bệnh cảnh lâm sàng:
Bệnh nhân nghi ngờ có bệnh ĐMV với triệu chứng đau thắt ngực ổn định và/hoặc khó thở.
Bệnh nhân mới khởi phát triệu chứng suy tim/giảm chức năng thất trái và nghi ngờ có bệnh lý bệnh ĐMV.
Bệnh nhân có tiền sử hội chứng động mạch vành cấp hoặc được tái thông ĐMV trong vòng 1 năm, có hoặc không có triệu chứng.
Bệnh nhân sau hội chứng động mạch vành cấp hoặc được tái thông ĐMV trên 1 năm.
Bệnh nhân đau thắt ngực nghi ngờ do bệnh lý vi mạch hoặc co thắt ĐMV.
Bệnh nhân không triệu chứng, khám sàng lọc phát hiện ra bệnh động mạch vành.
Lâm sàng và cận lâm sàng
Triệu chứng cơ năng
Trong chẩn đoán bệnh động mạch vành, cơn đau thắt ngực là triệu chứng lâm sàng quan trọng nhất (xác định bệnh nhân đau ngực kiểu động mạch vành). Cần lưu ý một số trường hợp bệnh nhân bị bệnh động mạch vành lại không có cơn đau ngực (bệnh động mạch vành thầm lặng).
Cơn đau thắt ngực
Vị trí:
Thường ở sau xương ức và là một vùng (chứ không phải một điểm), đau có thể lan lên cổ, vai, tay, hàm, thượng vị, sau lưng.
Hay gặp hơn cả là hướng lan lên vai trái rồi lan xuống mặt trong tay trái, có khi xuống tận các ngón tay 4, 5.
Hoàn cảnh xuất hiện:
Thường xuất hiện khi gắng sức, xúc cảm mạnh, gặp lạnh, sau bữa ăn nhiều hoặc hút thuốc lá và nhanh chóng giảm/ biến mất trong vòng vài phút khi các yếu tố trên giảm.
Cơn đau có thể xuất hiện tự nhiên. Một số trường hợp cơn đau thắt ngực có thể xuất hiện về đêm, khi thay đổi tư thế, hoặc khi kèm cơn nhịp nhanh.
Tính chất:
Hầu hết các bệnh nhân mô tả cơn đau thắt ngực như thắt lại, bó nghẹt, hoặc bị đè nặng trước ngực và đôi khi cảm giác buốt giá, bỏng rát.
Một số bệnh nhân có khó thở, mệt lả, đau đầu, buồn nôn, vã mồ hôi…
Thời gian:
Thường kéo dài khoảng vài phút (3 – 5 phút), có thể dài hơn nhưng thường không quá 20 phút (nếu đau kéo dài hơn và xuất hiện ngay cả khi nghỉ thì cần nghĩ đến cơn đau thắt ngực không ổn định hoặc nhồi máu cơ tim).
Những cơn đau xảy ra do xúc cảm thường kéo dài hơn là đau do gắng sức. Những cơn đau mà chỉ kéo dài dưới 1 phút thì nên tìm những nguyên nhân khác ngoài tim.
Một số biến thể
Khó thở: Ở những bệnh nhân có nguy cơ bệnh động mạch vành cao, được coi là chỉ báo quan trọng trên lâm sàng và được ESC 2019 khuyến cáo bên cạnh triệu chứng đau thắt ngực.
Ở một số trường hợp, bệnh nhân có thể không biểu hiện rõ cơn đau mà chỉ cảm giác tức nặng ngực, khó chịu ở ngực, một số khác lại cảm giác như cứng hàm khi gắng sức…
Ngược lại, một số trường hợp lại có cơn đau giả thắt ngực (nhất là ở nữ giới).
Một số khác lại đau ngực khi hoạt động gắng sức những lần đầu, sau đó, đỡ đau khi hoạt động lặp lại với cường độ tương tự (hiện tượng “hâm nóng” – warming up).
Phân loại đau thắt ngực
Đau thắt ngực điển hình kiểu động mạch vành bao gồm 3 yếu tố:
Đau thắt ngực sau xương ức với tính chất và thời gian điển hình.
Xuất hiện/tăng lên khi gắng sức hoặc xúc cảm.
Đỡ đau khi nghỉ hoặc dùng nitroglycerin nhanh xịt/ngậm dưới lưỡi trong vòng 5 phút.
Đau thắt ngực không điển hình: Chỉ gồm 2 yếu tố trên.
Không giống đau thắt ngực: Chỉ có một hoặc không có yếu tố nào nói trên.
Bảng 3.1. Phân loại mức đ đau thắt ngực ổn định: theo Hội Tim mạch Canada
|
Độ |
Đặc điểm |
Chú thích |
|
I |
Đau thắt ngực xảy ra khi làm việc nặng hoặc gắng sức nhiều |
Đau thắt ngực chỉ xuất hiện khi hoạt động thể lực rất mạnh, nhanh hoặc các hoạt động thể lực bình thường nhưng thời gian kéo dài (đi bộ, leo cầu thang) |
|
II |
Đau thắt ngực xảy ra khi hoạt động thể lực ở mức độ trung bình |
Ít hạn chế các hoạt động thường ngày khi chúng được tiến hành nhanh, sau bữa ăn, trong trời lạnh, trong gió, trong trạng thái căng thẳng hay vài giờ sau khi thức dậy; nhưng vẫn thực hiện được leo dốc, leo cao được hơn 1 tầng gác với tốc độ bình thường và trong điều kiện bình thường. |
|
III |
Đau thắt ngực xảy ra khi hoạt động thể lực ở mức độ nhẹ |
Khó khăn khi đi bộ dài từ 1 – 2 dãy nhà hoặc leo cao 1 tầng gác với tốc độ và điều kiện bình thường. |
|
IV |
Đau thắt ngực xảy ra khi nghỉ ngơi |
Không cần gắng sức để khởi phát cơn đau thắt ngực. |
Khám lâm sàng
Khám lâm sàng trong hội chứng động mạch vành mạn (HCMVM) giúp phát hiện các yếu tố nguy cơ gây bệnh, các biến chứng, phân tầng nguy cơ, các bệnh đồng mắc cũng như chẩn đoán phân biệt. Không có dấu hiệu thực tổn nào đặc hiệu trong HCMVM.
Đếm mạch/nhịp tim: Nếu thiếu máu cơ tim thành dưới sẽ làm chậm nhịp tim do thiếu máu nút nhĩ thất. Nhịp nhanh lúc nghỉ: thường là do hoạt hoá hệ thần kinh giao cảm, nhưng cũng có thể là biểu hiện rối loạn nhịp tim do thiếu máu.
Đo huyết áp: Cần thiết để chẩn đoán tăng huyết áp, hoặc hạ huyết áp (do suy tim hoặc quá liều thuốc).
Khám tim: Tìm các dấu hiệu của phì đại thất trái, cơ tim giãn, rối loạn vận động của tim khi sờ tim, nghe tim thấy tiếng thổi khi thiếu máu cơ tim cấp, hẹp van động mạch chủ, hở hai lá (do rối loạn chức năng cơ nhú), bất thường bẩm sinh của tim…
Tìm kiếm các dấu hiệu suy tim: Sờ diện đập của tim thấy bóng tim lớn, nhịp tim nhanh lúc thăm khám, nghe phổi thấy ran ẩm tại hai phế trường phổi, hoặc dấu hiệu tràn dịch màng phổi khi thăm khám. Phù đều hai chi dưới, gan to mềm, ấn đau, tĩnh mạch cổ nổi …
Tìm kiếm các dấu hiệu của bệnh động mạch ngoại vi: Sờ tìm khối phình động mạch chủ bụng, bắt mạch cảnh và mạch chi, nghe mạch cảnh, thận, đùi. Đánh giá nuôi dưỡng chi dưới.
Tìm các dấu hiệu của tăng cholesterol: Tìm các dấu hiệu tích tụ cholesterol trên da như u xanthoma trên mi mắt, trên da, trên gân đặc biệt gân Achilles, gợi ý tới tăng cholesterol máu tính chất gia đình xảy ra cả ở người trẻ, làm tăng nguy cơ bệnh mạch vành, bệnh lý xơ vữa mạch máu….
Có thể phát hiện các dấu hiệu để chẩn đoán phân biệt như: Tiếng cọ trong viêm màng ngoài tim, các dấu hiệu tràn khí màng phổi, viêm khớp ức sườn…
Các thăm dò cận lâm sàng
Các xét nghiệm cơ bản nên được tiến hành ở bệnh nhân hội chứng ĐMV mạn tính bao gồm: Các xét nghiệm sinh hóa cơ bản, điện tâm đồ khi nghỉ, có thể theo dõi Holter điện tâm đồ, siêu âm tim khi nghỉ, X-quang ngực thẳng ở những bệnh nhân phù hợp.
Xét nghiệm sinh hóa cơ bản
Xét nghiệm hs Troponin để loại trừ hội chứng động mạch vành cấp.
Các xét nghiệm máu được khuyến cáo ở tất cả bệnh nhân HCMVM:
Tổng phân tích tế bào máu, chú ý hemoglobin.
Xét nghiệm creatinin và đánh giá chức năng thận.
Bilan lipid máu (LDL-C, cholesterol toàn phần, HDL-C; Triglycerid).
Sàng lọc đái tháo đường type 2 ở bệnh nhân nghi ngờ hoặc đã có HCMVM với HbA1c, đường máu lúc đói. Nghiệm pháp dung nạp đường nếu HbA1c và đường máu lúc đói không kết luận được.
Đánh giá chức năng tuyến giáp nếu lâm sàng nghi ngờ bệnh lý tuyến giáp.
Điện tâm đồ và Holter điện tâm đồ
Điện tâm đồ lúc nghỉ: Chỉ định cho tất cả bệnh nhân HCMVM
Có tới > 60% số bệnh nhân đau thắt ngực ổn định có điện tâm đồ bình thường.
Một số bệnh nhân có sóng Q (chứng tỏ có NMCT cũ).
Một số bệnh nhân khác có ST chênh xuống, cứng, thẳng đuỗn.
Điện tâm đồ còn giúp phát hiện các tổn thương khác như phì đại thất trái, block nhánh, hội chứng tiền kích thích, rối loạn nhịp, rối loạn dẫn truyền…
Điện tâm đồ trong cơn đau: Có thể thấy sự thay đổi sóng T và đoạn ST (ST chênh xuống, sóng T âm). Tuy nhiên, nếu điện tâm đồ bình thường cũng không thể loại trừ được chẩn đoán có bệnh tim thiếu máu cục bộ.
Thay đổi đoạn ST trong cơn nhịp nhanh trên thất không nên được xem như bằng chứng bệnh lý ĐMV.
Khuyến cáo ESC 2019 về theo dõi Holter điện tâm đồ:
Khuyến cáo ở bệnh nhân đau ngực và nghi ngờ rối loạn nhịp.
Nên xem xét ở bệnh nhân nghi ngờ co thắt ĐMV.
Không nên thực hiện như thăm dò thường quy ở bệnh nhân nghi ngờ hội chứng ĐMV mạn.
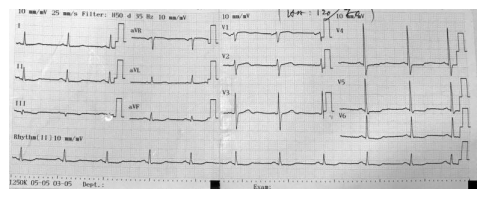
Hình 3.1. Điện tâm đồ bệnh nhân hội chứng động mạch vành mạn.
Có ST dẹt, thẳng đuỗn tại các chuyển đạo DII, DIII, aVF và V4-V6.
X-quang tim phổi thẳng
X-quang giúp đánh giá mức độ giãn các buồng tim, ứ trệ tuần hoàn phổi hoặc để phân biệt với các nguyên nhân khác.
Khuyến cáo X-quang ngực cho bệnh nhân lâm sàng không điển hình, có dấu hiệu/triệu chứng suy tim hoặc nghi ngờ bệnh lý hô hấp.
Siêu âm tim
Siêu âm Doppler tim và 2D qua thành ngực đánh giá cấu trúc và chức năng tim, giúp chẩn đoán phân biệt với một số bệnh tim khác cũng có thể gây đau ngực (hẹp khít van động mạch chủ, bệnh cơ tim phì đại có tắc nghẽn đường ra thất trái, viêm màng ngoài tim,…)
Đánh giá vùng thiếu máu cơ tim (giảm vận động vùng) khi siêu âm tim, có thể tiến hành trong cơn đau ngực hoặc ngay sau cơn đau ngực.
Siêu âm Doppler mô và đánh giá sức căng cơ tim cũng có thể giúp phát hiện suy tim với EF bảo tồn, giải thích cho những triệu chứng liên quan đến gắng sức của bệnh nhân.
Siêu âm tim gắng sức với gắng sức thể lực (đạp xe, thảm chạy) hoặc dùng thuốc (dobutamine), giúp chẩn đoán rối loạn vận động vùng thiếu máu cơ tim hoặc khả năng phục hồi cơ tim. Hiện nay, với các phương tiện máy siêu âm hiện đại thế hệ mới đã giúp phương pháp siêu âm tim gắng sức trở thành một thăm dò rất đáng tin cậy trong chẩn đoán bệnh ĐMV.
Tiếp cận chẩn đoán
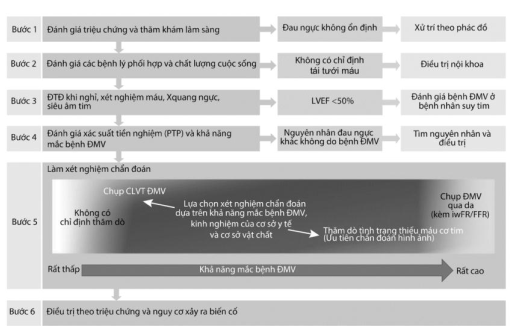
Theo khuyến cáo của ESC 2019, chiến lược tiếp cận chẩn đoán bệnh nhân đau ngực có nghi ngờ bệnh ĐMV gồm 6 bước (thay cho 3 bước tiếp cận trong ESC 2013):
Hình 3.2. Bước chẩn đoán bệnh động mạch vành (Theo ESC 2019)
Bước 1: Đánh giá triệu chứng và thăm khám lâm sàng
Khai thác tiền sử bệnh lý tim mạch và các yếu tố nguy cơ.
Đặc điểm của cơn đau thắt ngực: Có phải cơn đau thắt ngực kiểu mạch vành không, điển hình hay ko điển hình, ổn định hay không ổn định.
Phân biệt đau ngực do các nguyên nhân khác: Thiếu máu, huyết áp cao, bệnh lý van tim, bệnh lý màng ngoài tim, bệnh cơ tim phì đại, các rối loạn nhịp tim.
Chú ý phân biệt tình trạng thiếu máu do hẹp ĐMV thượng tâm mạc và co thắt ĐMV hay bệnh vi mạch. Khi triệu chứng không điển hình thì có thể cần làm thêm nghiệm pháp gắng sức đánh giá tình trạng thiếu máu cơ tim hay hình ảnh học ĐMV.
Nếu đánh giá là cơn đau thắt ngực không ổn định thì xử trí như với hội chứng động vành cấp. Nếu loại trừ hoặc không nghĩ đến thì chuyển tiếp qua bước 2.
Bước 2: Đánh giá các bệnh lý phối hợp và chất lượng cuộc sống
Trước khi tiến hành bất kỳ thăm dò gì cần đánh giá tổng quan bệnh nhân về tình hình sức khỏe nói chung, gánh nặng bệnh tật kèm theo và chất lượng cuộc sống. Nếu khả năng chụp và tái thông ĐMV không đem lại lợi ích thì nên hạn chế các thăm dò sâu hơn và có thể bắt đầu điều trị nội khoa.
Nếu không phải đau thắt ngực do bệnh động mạch vành thì có thể làm thêm các thăm dò để chẩn đoán đau ngực do các bệnh lý khác như dạ dày ruột, hô hấp, cơ xương khớp. Tuy nhiên, các bệnh nhân này vẫn nên được đánh giá nguy cơ tim mạch tổng thể (ví dụ theo thang điểm SCORE).
Bước 3: Thăm dò cận lâm sàng
Các thăm dò cơ bản với bệnh nhân nghi ngờ có bệnh lý động mạch vành bao gồm: Sinh hóa máu, điện tâm đồ lúc nghỉ, điện tâm đồ 24 giờ (nếu cần), siêu âm tim, X-quang ngực. (Chi tiết xem thêm mục 3.4 ở trên) hay mục 2.3
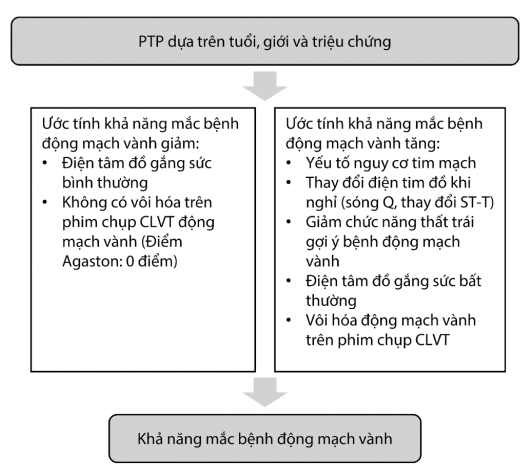
Bước 4: Đánh giá xác suất tiền nghiệm (PTP) và khả năng mắc bệnh động mạch vành
Đánh giá xác suất tiền nghiệm (PTP)
Trước khi làm thăm dò cận lâm sàng (test) chẩn đoán bệnh, cần dự báo khả năng mắc bệnh động mạch vành dựa trên các yếu tố lâm sàng như: Tính chất đau thắt ngực có điển hình hay không, giới, tuổi và yếu tố nguy cơ tim mạch đi kèm (Bảng 4.1).
Bảng 3.2. Đánh giá xác suất tiền nghiệm (PTP) ở bệnh nhân có triệu chứng đau thắt ngực (theo ESC 2019)
|
|
Đau thắt ngực điển hình |
Đau thắt ngực không điển hình |
Không phải đau thắt ngực |
Khó thở |
||||
|
Tuổi |
Nam |
Nữ |
Nam |
Nữ |
Nam |
Nữ |
Nam |
Nữ |
|
30 – 39 |
3% |
5% |
4% |
3% |
1% |
1% |
0% |
3% |
|
40 – 49 |
22% |
10% |
10% |
6% |
3% |
2% |
12% |
3% |
|
50 – 59 |
32% |
13% |
17% |
6% |
11% |
3% |
20% |
9% |
|
60 – 69 |
44% |
16% |
26% |
11% |
22% |
6% |
27% |
14% |
|
70+ |
52% |
27% |
34% |
19% |
24% |
10% |
32% |
12% |
*PTP: Pre-test probability (Xác suất tiền nghiệm)
Nhóm có PTP > 15%: Lựa chọn các thăm dò không xâm lấn phù hợp nhất (sơ đồ 11.6).
Nhóm có PTP từ 5 – 15%: Các thăm dò chẩn đoán không xâm lấn có thể cân nhắc sau khi xác định khả năng mắc bệnh động mạch vành (xem thêm ở phần sau).
Nhóm có PTP Dự báo khả năng thấp mắc bệnh động mạch vành, các thăm dò chẩn đoán không xâm lấn chỉ nên được thực hiện khi có lý do khác bắt buộc (ví dụ trước phẫu thuật).
Khả năng mắc bệnh động mạch vành
Xác suất mắc ĐMV tăng lên khi sự có mặt các yếu tố nguy cơ tim mạch (tiền sử gia đình mắc bệnh tim mạch, rối loạn lipid máu, đái tháo đường, tăng huyết áp, hút thuốc và yếu tố lối sống khác).
Dựa trên triệu chứng lâm sàng kết hợp với: Các yếu tố nguy cơ tim mạch, thay đổi điện tâm đồ khi nghỉ, vôi hóa động mạch vành trên CLVT… giúp bổ sung ước đoán bệnh ĐMV chính xác hơn khi so sánh với PTP (tuổi, giới và triệu chứng) đơn thuần.
Hình 3.3. Xác định khả năng mắc bệnh động mạch vành (theo ESC 2019)
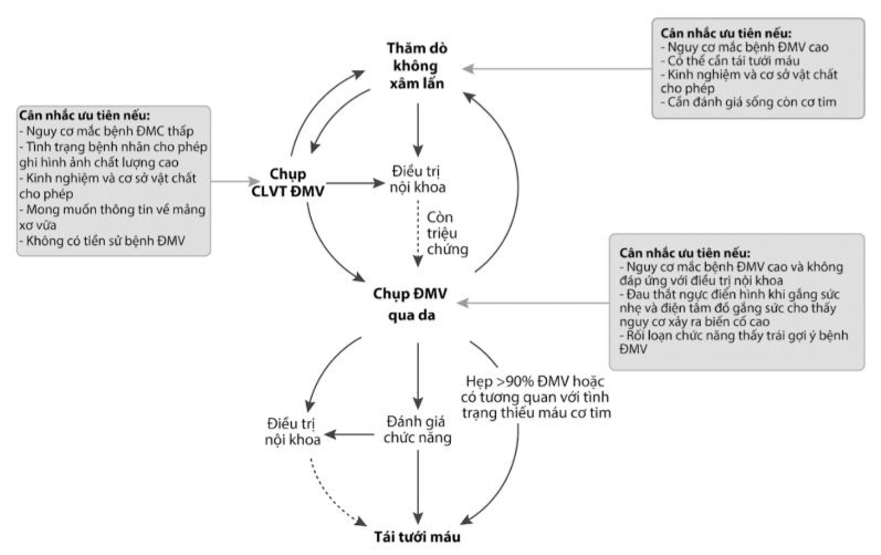
Bước 5: Lựa chọn thăm dò chẩn đoán phù hợp
Hình 3.4. Lựa chọn thăm dò chẩn đoán bệnh nhân nghi ngờ mắc bệnh ĐMV
(Tùy thuộc vào điều kiện tại khu vực, chẩn đoán có thể bắt đầu từ 1 trong 3 lựa chọn: Thăm dò không xâm lấn, chụp cắt lớp vi tính ĐMV hoặc chụp ĐMV xâm lấn. Qua mỗi lựa chọn, những thông tin về giải phẫu và chức năng được giúp chẩn đoán và lựa chọn chiến lược điều trị.)
Lựa chọn thăm dò chẩn đoán ban đầu dựa trên khả năng mắc bệnh ĐMV và đặc điểm bệnh nhân, kinh nghiệm trung tâm, tính sẵn có của thăm dò cận lâm sàng. Khuyến cáo ESC 2019 nhấn mạnh đến vai trò quan trọng của thăm dò hình ảnh không xâm lấn, có thể sử dụng ngay từ đầu khi nghi ngờ bệnh nhân mắc bệnh động mạch vành.
Có thể sử dụng thăm dò hình ảnh, chức năng không xâm lấn (siêu âm gắng sức, cộng hưởng từ, PET-CT…) hoặc chụp cắt lớp vi tính ĐMV như là thăm dò ban đầu để chẩn đoán bệnh ĐMV ở bệnh nhân có triệu chứng mà không thể loại trừ bệnh ĐMV bằng đánh giá lâm sàng đơn thuần.
Chụp CLVT ĐMV nên xem xét như phương pháp thăm dò không xâm lấn được ưu tiên để đánh giá tổn thương giải phẫu ĐMV, khi các biện pháp không xâm lấn khác không chẩn đoán được.
Chụp ĐMV qua da: Là biện pháp chẩn đoán ở bệnh nhân có khả năng cao mắc bệnh ĐMV, triệu chứng nặng không kiểm soát được với điều trị nội khoa hoặc đau ngực điển hình khi gắng sức nhẹ và đánh giá lâm sàng cho thấy nguy cơ biến cố cao.
Đánh giá chức năng động mạch vành xâm lấn (ví dụ như FFR): Cần được sử dụng để đánh giá mức độ thiếu máu cơ tim trước khi tái thông ĐMV, trừ khi hẹp nặng (hẹp > 90% đường kính ĐMV).
Trường hợp chẩn đoán ĐMV không chắc chắn với các thăm dò không xâm lấn, có thể cân nhắc chụp và đánh giá chức năng ĐMV xâm lấn để chẩn đoán.
Không khuyến cáo chụp CLVT ĐMV khi: Vôi hóa mạch vành lan tỏa, nhịp tim không đều, béo phì, không thể phối hợp nín thở hoặc bất kỳ tình trạng nào ảnh hưởng đến chất lượng hình ảnh.
Cần lưu ý vôi hóa động mạch vành phát hiện trên cắt lớp vi tính không đồng nghĩa bệnh nhân có bệnh động mạch vành.
Điện tâm đồ gắng sức: Vai trò trong chẩn đoán bệnh động mạch vành bị giảm xuống so với hướng dẫn ESC năm 2013, nhưng là xét nghiệm quan trọng giúp đánh giá dung nạp với gắng sức trên lâm sàng.
Giúp đánh giá dung nạp gắng sức, triệu chứng, rối loạn nhịp, đáp ứng huyết áp và nguy cơ biến cố của bệnh nhân.
Có thể xem xét như thăm dò thay thế để xác định/loại trừ bệnh ĐMV khi không có sẵn các phương pháp CĐHA không xâm lấn.
Xem xét ở bệnh nhân đang điều trị để đánh giá hiệu quả điều trị triệu chứng và thiếu máu cơ tim.
Không khuyến cáo để chẩn đoán ở bệnh nhân với ST chênh xuống ≥ 0,1 mV trên điện tâm đồ khi nghỉ hoặc khi đang điều trị Digitalis.
Bước 6: Điều trị theo triệu chứng và phân tầng nguy cơ
Phân tầng nguy cơ giúp đưa ra thái độ điều trị thích hợp và tiên lượng bệnh. Những bệnh nhân thuộc nhóm nguy cơ cao (tỉ lệ tử vong tim mạch > 3%/năm) là những người sẽ được hưởng lợi nhiều nhất khi tiến hành chụp và tái thông động mạch vành.
Bảng 3.3. Định nghĩa nguy cơ cao đối với các phương pháp thăm dò bệnh nhân mắc bệnh động mạch vành mạn
|
ĐTĐ gắng sức |
Tử vong tim mạch > 3%/năm theo thang điểm Duke. |
|
SPECT/PET |
Vùng thiếu máu cơ tim > 10%. |
|
Siêu âm tim gắng sức |
Giảm hoặc không vận động ≥ 3/16 vùng cơ tim khi gắng sức. |
|
CHT tim |
Giảm tưới máu ≥ 2/16 vùng cơ tim khi gắng sức hoặc ≥3 vùng rối loạn chức năng khi dùng dobutamine. |
|
Chụp CLVT ĐMV hoặc chụp ĐMV qua da |
Bệnh 3 thân ĐMV có hẹp đoạn gần, tổn thương LM hoặc đoạn gần LAD. |
|
Thăm dò chức năng xâm lấn |
FFR |
Chú thích: ĐTĐ: Điện tâm đồ, CHT: Cộng hưởng từ,
CLVT: Cắt lớp vi tính, ĐMV: Động mạch vành,
SPECT: Chụp cắt lớp bằng bức xạ đơn photon, PET: Cắt lớp phát xạ Positron,
FFR: Phân suất dự trữ lưu lượng mạch vành, iwFR: Instantaneous wave-free ratio.
Điều trị nội khoa
Thay đổi lối sống
Theo khuyến cáo chung trong bệnh lý động mạch vành.
Bỏ thuốc lá
Chế độ ăn lành mạnh
Hạn chế rượu
Kiểm soát cân nặng
Tập luyện thể dục thường xuyên
Điều trị các rối loạn tâm lý nếu có
Tránh môi trường ô nhiễm
Tiêm phòng cúm hàng năm
Các thuốc điều trị
Mục tiêu điều trị
Hai mục tiêu điều trị chính ở bệnh nhân hội chứng ĐMV mạn tính là giảm triệu chứng đau thắt ngực, thiếu máu cục bộ cơ tim do gắng sức và phòng ngừa biến cố tim mạch.
Giảm triệu chứng do thiếu máu cục bộ cơ tim: Có nhiều loại thuốc để điều trị triệu chứng đau thắt ngực nhanh chóng cũng như lâu dài, lựa chọn và phối hợp thuốc là khác nhau giữa các cá nhân.
Phòng ngừa biến cố tim mạch: Tập trung chủ yếu vào giảm tỷ lệ biến cố cấp (Hội chứng mạch vành cấp) và xuất hiện rối loạn chức năng tâm thất, thông qua các thuốc, can thiệp và thay đổi lối sống.
Điều trị tối ưu có thể được định nghĩa là kiểm soát được các triệu chứng và phòng ngừa các biến cố tim mạch liên quan đến HCMVM với sự tuân thủ điều trị tối đa và biến cố tối thiểu. Tuy nhiên, định nghĩa toàn cầu về điều trị tối ưu ở bệnh nhân HCMVM đến nay vẫn chưa có, và việc lựa chọn thuốc ban đầu phụ thuộc vào khả năng dung nạp, đặc điểm, các bệnh đồng mắc của từng bệnh nhân, tương tác giữa các thuốc điều trị, sự lựa chọn của bệnh nhân sau khi được giải thích các tác dụng phụ cũng như sự sẵn có của thuốc. Khởi trị thuốc thường bao gồm một hoặc hai thuốc chống đau thắt ngực cộng với các thuốc phòng ngừa thứ phát các biến cố tim mạch.
Thuốc điều trị cơn đau thắt ngực
Nhóm nitrat:
Giãn hệ động mạch vành và hệ tĩnh mạch, giảm triệu chứng đau thắt ngực dựa trên cơ chế giải phóng nitric oxide (NO) và giảm tiền gánh.
Các nitrat tác dụng ngắn: Nitroglycerin xịt/ngậm dưới lưỡi (liều 0,3 – 0,6 mg mỗi 5 phút, cho đến tối đa 1,2 mg trong 15 phút), tác dụng tức thời dùng trong cơn đau ngực cấp hoặc dự phòng đau thắt ngực sau các hoạt động gắng sức, cảm xúc mạnh hay thời tiết lạnh…
Các nitrat tác dụng dài: Thuốc sẽ mất hiệu quả nếu sử dụng thường xuyên trong thời gian dài mà không có khoảng nghỉ hoặc giảm liều nitrat trong khoảng 10 đến 14 giờ.
Thuốc chẹn beta giao cảm:
Chẹn beta giao cảm là thuốc khởi đầu trong điều trị giảm đau ngực ở hầu hết bệnh nhân.
Cơ chế của thuốc:
Giảm tiêu thụ oxy cơ tim do giảm nhịp tim, giảm co bóp cơ tim và giảm hậu gánh.
Giảm tái cấu trúc cơ tim do giảm sức căng thành thất trái.
Kéo dài thời kỳ tâm trương, tăng tưới máu động mạch vành, làm tăng cung cấp oxy cơ tim.
Lợi ích của việc điều trị chẹn beta giao cảm lâu dài đã được chứng minh trên bệnh hân hội chứng ĐMV mạn tính do giảm gánh nặng thiếu máu cục bộ, cải thiện sống còn ở bệnh nhân có giảm chức năng thất trái hoặc tiền sử nhồi máu cơ tim
Chẹn beta giao cảm nên được dùng ở tất cả bệnh nhân có giảm chức năng tâm thu thất trái (EF ≤ 40%) hoặc tiền sử nhồi máu cơ tim, trừ khi có chống chỉ định. Các thuốc đã được chứng minh làm giảm nguy cơ tử vong: Metoprolol succinate, carvedilol, bisoprolol.
Chẹn kênh canxi:
Gồm 2 nhóm dihydropyridine (amlodipine, felodipine, lacidipine, nifedipine) và nondihydropyridine (diltiazem và verapamil).
Cả hai nhóm đều có vai trò trong cải thiện cung cấp oxy cơ tim do giảm sức cản mạch vành, tăng dòng chảy động mạch hệ thống. Làm giảm nhu cầu oxy cơ tim bằng cách giảm co bóp cơ tim, giảm sức cản mạch hệ thống và giảm huyết áp. Tuy nhiên, các thuốc chẹn kênh canxi chưa được chứng minh làm giảm đáng kể tỷ lệ tử vong và mắc bệnh trên bệnh nhân hội chứng động mạch vành mạn.
Các nhóm thuốc khác:
Ivabradine: Có vai trò trong kiểm soát tần số tim và triệu chứng đau thắt ngực. Có thể sử dụng kết hợp cùng hoặc thay thế thuốc chẹn beta giao cảm khi không dung nạp với thuốc chẹn beta.
Nicorandil: Là một dẫn xuất nitrat của nicotinamide được sử dụng để phòng ngừa và điều trị đau thắt ngực lâu dài, có thể kết hợp với thuốc chẹn beta giao cảm.
Trimetazidine: Là thuốc điều chỉnh chuyển hóa năng lượng cơ tim, giảm nhu cầu oxy cơ tim, giúp cải thiện tình trạng đau ngực.
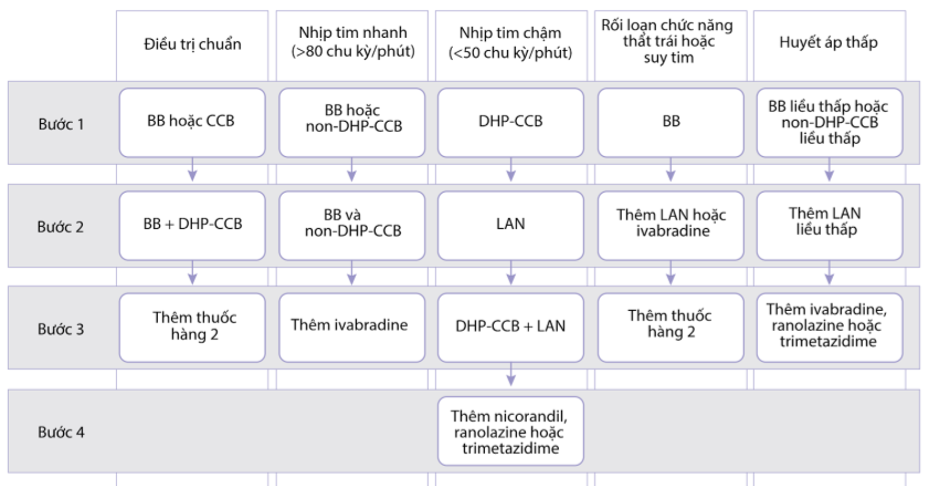
Chiến lược tiếp cận từng bước điều trị thuốc chống đau thắt ngực trong hội chứng mạch vành mạn được đề nghị phụ thuộc vào một số đặc điểm ban đầu của bệnh nhân (Hình 15). Đáp ứng không hoàn toàn hoặc dung nạp kém ở mỗi bước cần chuyển sang bước tiếp theo. Chiến lược phải được điều chỉnh theo đặc điểm và sự ưa thích của mỗi bệnh nhân và không nhất thiết theo các bước được đề nghị.
Hình 3.5. Chiến lược điều trị lâu dài chống thiếu máu cục bộ bệnh nhân hội chứng động mạch vành mạn tùy theo đặc điểm bệnh nhân (ESC 2019)
Chú thích: BB: Chẹn beta giao cảm, CCB: Chẹn kênh canxi (bất kỳ nhóm nào),
DHP-CCB: Chẹn kênh canxi nhóm dihydropyridine,
non-DHP-CCB: Chẹn kênh canxi nhóm non-dihydropyridine
LAN: Nitrate tác dụng kéo dài.
Các thuốc phòng ngừa biến cố tim mạch ở bệnh nhân hội chứng đmv mạn tính
Thuốc kháng kết tập tiểu cầu:
Aspirin vẫn là nền tảng trong điều trị phòng ngừa biến cố huyết khối động mạch. Thuốc hoạt động thông qua ức chế không hồi phục cyclooxygenase (COX-1).
Aspirin 75 – 100 mg/24h được chỉ định: những bệnh nhân tiền sử NMCT hoặc tái thông ĐMV; hoặc xem xét ở bệnh nhân không có tiền sử NMCT hoặc tái thông ĐMV nhưng có bằng chứng hình ảnh rõ ràng của bệnh ĐMV.
Clopidogrel 75 mg/24h ở bệnh nhân hội chứng ĐMV mạn tính trong tình huống nói trên để thay cho aspirin khi bệnh nhân có chống chỉ định với aspirin.
Dùng aspirin kết hợp với thuốc chống huyết khối thứ 2 (kháng kết tập tiểu cầu hoặc thuốc chống đông khác) trong phòng ngừa thứ phát nên cân nhắc ở bệnh nhân nguy cơ tắc mạch cao và nguy cơ cao chảy máu thấp:
Nguy cơ tắc mạch cao: Bệnh nhiều thân ĐMV kèm theo ít nhất một trong các yếu tố sau: Đái tháo đường cần điều trị bằng thuốc, NMCT tái phát, bệnh động mạch ngoại biên hoặc bệnh thận mạn với MLCT từ 15-59 mL/min/1,73m2.
Nguy cơ chảy máu cao: Tiền sử chảy máu nội sọ/đột quỵ thiếu máu não; xuất huyết tiêu hóa gần đây hoặc thiếu máu do suy gan, suy thận; bệnh lý tăng nguy cơ chảy máu, tuổi cao.
Bảng 3.4. Các thuốc được dùng phối hợp với aspirin trong dự phòng biến cố bệnh nhân có nguy cơ tắc mạch trung bình/cao và không có nguy cơ xuất huyết
|
Thuốc |
Liều |
Chỉ định |
Thận trọng |
|
Clopidogrel |
75 mg, 1 lần/24h |
Sau NMCT dung nạp tốt với liệu pháp kháng kết tập tiểu cầu kép trên 12 tháng |
|
|
Prasugrel |
10 mg ngày 1 lần hoặc 5 mg ngày 1 lần nếu 75 tuổi |
Sau can thiệp do NMCT dung nạp tốt với liệu pháp kháng kết tập tiểu cầu kép trên 12 tháng |
Trên 75 tuổi |
|
Rivaroxaban |
2,5 mg x 2 lần/24h |
Sau NMCT >1 năm hoặc bệnh nhiều thân mạch vành |
MLCT 15 – 29 mL/min/1,73m2 |
|
Ticagrelor |
60 mg x 2 lần/24h |
BN sau NMCT dung nạp tốt với liệu pháp kháng kết tập tiểu cầu kép trên 12 tháng |
|
Chú thích: NMCT: Nhồi máu cơ tim, MLCT: Mức lọc cầu thận
Dipyridamole không khuyến cáo ở bệnh nhân hội chứng ĐMV mạn tính
Thuốc điều trị hạ lipid máu:
Statin được chỉ định cho tất cả bệnh nhân hội chứng ĐMV mạn tính với mục tiêu giảm LDL-C ≥ 50% so với mức nền (khi bệnh nhân chưa được điều trị bằng bất kỳ thuốc hạ lipid máu nào) và đích LDL-C
Nếu mục tiêu không đạt được với liều tối đa dung nạp được của statin, khuyến cáo phối hợp thêm ezetimibe. Nếu vẫn không đạt được mục tiêu điều trị thì khuyến cáo phối hợp thêm với thuốc ức chế PCSK9.
Thuốc ức chế hệ Renin – Angiotensin – Aldosterone:
Thuốc ức chế men chuyển nên được sử dụng ở tất cả bệnh nhân hội chứng ĐMV mạn tính có tăng huyết áp, đái tháo đường, phân suất tống máu thất trái (EF) ≤ 40%, bệnh thận mạn, trừ khi có chống chỉ định.
Thuốc ƯCMC nên cân nhắc ở bệnh nhân hội chứng ĐMV mạn tính có nguy cơ rất cao biến cố tim mạch.
Thuốc ƯCTT được khuyến cáo ở bệnh nhân hội chứng ĐMV mạn tính khi không dung nạp với ức chế men chuyển.
Các thuốc khác:
Nếu bệnh nhân hội chứng ĐMV mạn tính có kèm theo rung nhĩ: Có chỉ định dùng kéo dài thuốc chống đông đường uống (DOAC hoặc VKA duy trì PT% > 70%) nếu CHA2DS2-VASc ≥ 3 điểm ở nữ, ≥ 2 điểm ở nam.
Nếu bệnh nhân có nguy cơ xuất huyết tiêu hóa cao, thuốc ức chế bơm proton được khuyến cáo sử dụng đồng thời với liệu pháp chống ngưng tập tiểu cầu hoặc chống đông.
Những điều trị không giảm nguy cơ tử vong và nhồi máu cơ tim:
Liệu pháp hormone bằng estrogen.
Vitamin C, vitamin E, beta-carotene.
Điều trị tăng homocystein với folate hoặc vitamin B6, B12.
Liệu pháp chống oxy hóa.
Điều trị với tỏi, coenzyme Q10, Selenium hoặc Crom.
Chiến lược điều trị tái thông động mạch vành
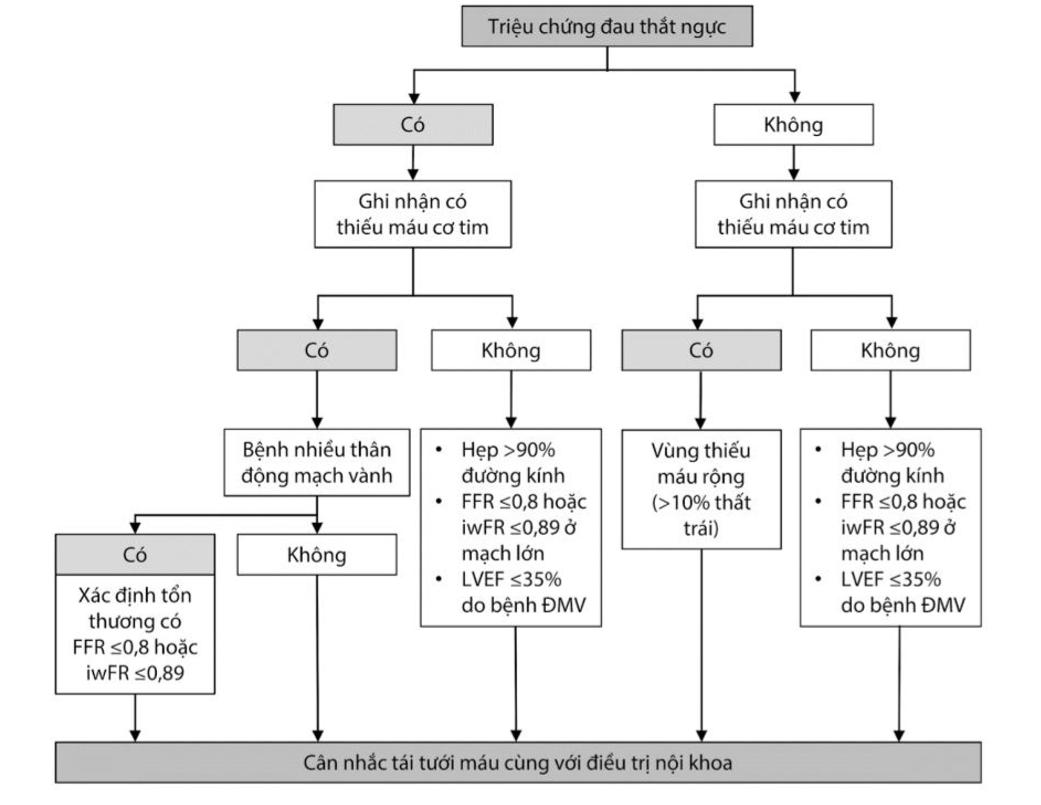
Với bệnh nhân hội chứng ĐMV mạn tính, điều trị nội khoa tối ưu là chìa khóa giúp giảm triệu chứng, làm ngừng sự tiến triển bệnh lý xơ vữa và phòng ngừa biến cố tắc mạch do xơ vữa. Nếu như các khuyến cáo trước đây đưa ra chỉ định tái thông động mạch vành như một lựa chọn hàng hai sau khi đã điều trị nội khoa tối ưu mà bệnh nhân vẫn xuất hiệu triệu chứng và/ hoặc với mục đích cải thiện tiên lượng; thì khuyến cáo mới nhất hiện nay đã mở rộng chỉ định hơn dựa trên các thăm dò chức năng xâm lấn.
Hình 3.6. Sơ đồ quyết định điều trị với bệnh nhân tiến hành chụp ĐMV xâm lấn
Chú thích:
FFR: Fractional Flow Reserve (Phân suất dự trữ lưu lượng mạch vành);
EF: Phân suất tống máu;
ĐMV: Động mạch vành;
iwFR: Instantaneous wave-free ratio
Quyết định tái thông bằng can thiệp ĐMV qua da hoặc bắc cầu nối chủ vành dựa trên biểu hiện lâm sàng (có triệu chứng hay không) và bằng chứng thiếu máu cơ tim cục bộ. Nếu không có bằng chứng thiếu máu cơ tim, chỉ định tái thông dựa vào đánh giá mức độ hẹp hoặc tiên lượng.
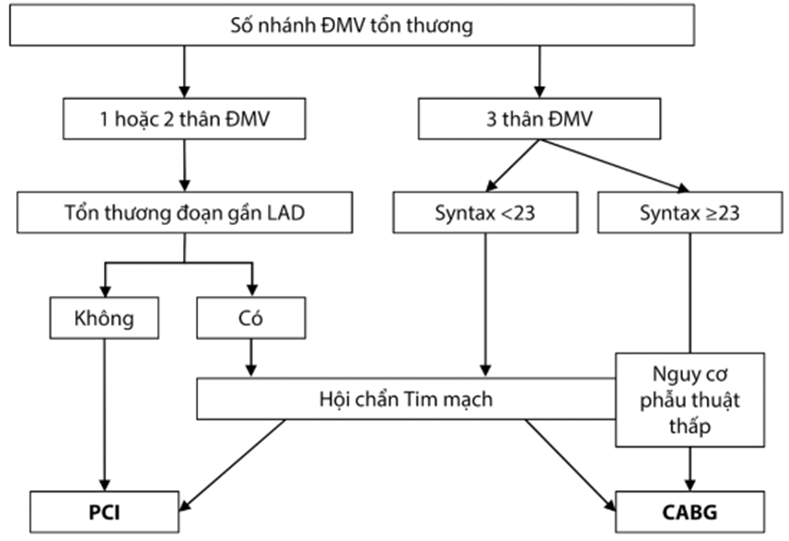
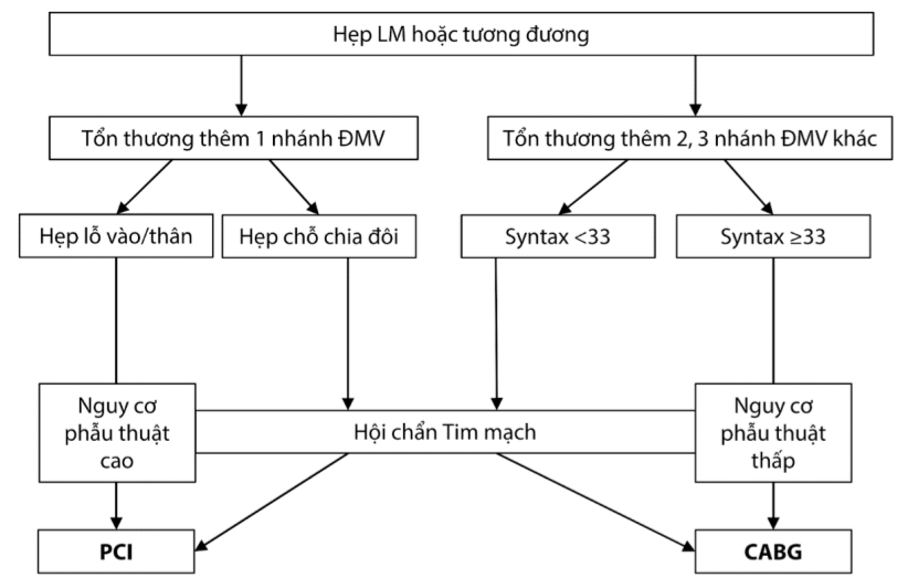
Lựa chọn tái thông động mạch vành bằng CABG hay PCI phụ thuộc vào đặc điểm tổn thương động mạch vành, nguy cơ phẫu thuật của bệnh nhân và dự đoán khả năng tái thông hoàn toàn. Ngoài ra, cần cân nhắc thêm đến chỉ số lợi ích-nguy cơ và các biến chứng xung quanh thủ thuật (biến cố mạch não, truyền máu, suy thận, rối loạn nhịp mới, nhiễm trùng…), các bệnh đồng mắc, cũng như mong muốn của bệnh nhân.
Hình 3.7. Lựa chọn PCI hoặc CABG trên bệnh nhân có tổn thương nhiều thân động mạch vành
Hình 3.8. Lựa chọn PCI hoặc CABG trên bệnh nhân có tổn thương thân chung
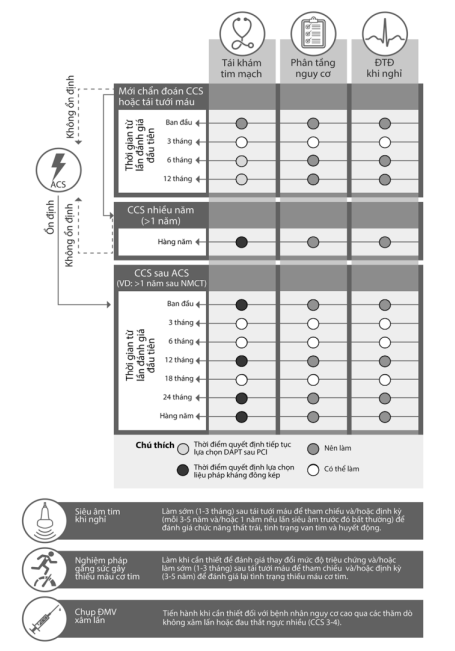
Theo dõi và quản lý lâu dài bệnh nhân có hội chứng động mạch vành mạn
Bệnh nhân đã được chẩn đoán hội chứng động mạch vành mạn cần được điều trị và theo dõi lâu dài bởi vì sau một thời gian ổn định, bệnh nhân cũng có thể gặp phải các biến cố tim mạch hoặc phải trải qua các can thiệp khác dù có hay không có triệu chứng.
Bệnh nhân ổn định sau hội chứng động mạch vành cấp hoặc sau tái thông động mạch vành
Sau khi được tái thông mạch vành hoặc sau hội chứng mạch vành cấp (ít nhất 2 lần trong năm đầu tiên.
Các bệnh nhân có rối loạn chức năng thất trái trước khi can thiệp hoặc sau HCVC, cần đánh giá lại chức năng thất trái sau 8-12 tuần. Chức năng tim có thể được cải thiện nhờ tái tưới máu nhưng cũng có thể xấu đi do các vấn đề tim mạch đồng mắc.
Các biện pháp đánh giá tình trạng thiếu máu cơ tim không xâm lấn cũng có thể tiến hành sau can thiệp để loại trừ hoặc ghi nhận tình trạng thiếu máu cơ tim còn tồn tại, là cơ sở cho những lần thăm khám tiếp theo.
Các bệnh nhân ổn định sau hội chứng động mạch vành cấp hoặc tái thông động mạch vành > 1 năm
Các bệnh nhân này cần được đánh giá lại hàng năm về tình trạng lâm sàng, mức độ tuân thủ điều trị, cũng như các nguy cơ tim mạch. Bệnh nhân với điểm nguy cơ tăng lên cần được kiểm tra kỹ hơn và cần điều trị chặt chẽ hơn.
Sinh hóa máu bao gồm các chỉ số lipid máu, chức năng gan thận, tổng phân tích tế bào máu nên được thực hiện mỗi 2 năm.
ECG 12 chuyển đạo cần làm mỗi lần thăm khám để theo dõi nhịp tim, phát hiện các rối loạn nhịp, phát hiện tình trạng thiếu máu cơ tim/ nhồi máu cơ tim thầm lặng.
Siêu âm tim để đánh giá chức năng thất trái (tâm thu và tâm trương), các đường kính và tình trạng van tim mỗi 3 – 5 năm.
Chụp CLVT mạch vành không được khuyến cáo trừ khi cần theo dõi tình trạng cầu nối mạch vành.
Hình 3.9. Theo dõi và quản lý bệnh nhân có hội chứng động mạch vành mạn