Là một thể bệnh ĐMV cấp, thường do tắc nghẽn cấp hoàn toàn động mạch vành với đặc trưng có ST khả năng xuất hiện trên điện tâm đồ, cần tái thông động mạch vành càng sớm càng tốt.
Lâm sàng
Nhóm nguy cơ cao mắc nmct
Nam > 45 tuổi, nữ > 55 tuổi
Thừa cân, béo phì
Ít vận động thể lực
Hút thuốc lá
Tăng huyết áp
Đái tháo đường
Rối loạn lipid máu
Stress…
Trong hơn 50% các trường hợp, bệnh nhân sẽ có một yếu tố khởi kích xảy ra trước khi NMCT như: Vận động gắng sức, stress tâm lý, phẫu thuật, có bệnh lý nội khoa nặng. Nhồi máu cơ tim có tần suất xảy ra cao vào buổi sáng (từ 6 giờ đến 11 giờ), đặc biệt là trong vòng 3 giờ đầu tiên sau khi ngủ dậy
Lâm sàng
Triệu chứng cơ năng: Cơn đau thắt ngực
Cơn đau thắt ngực điển hình, mức độ đau nhiều, cảm giác bóp nghẹt sau xương ức, có thể lan lên cằm, vai, cánh tay trái, cơn đau thường kéo dài (thường trên 30 phút), và không/đáp ứng kém đáp ứng với nitroglycerin xịt dưới lưỡi, có thể có các biểu hiện kèm theo như: Nôn – buồn nôn, vã mồ hôi, khó thở, mệt mỏi…
Cơn đau ngực có thể không điển hình như đau vùng thượng vị hoặc lan ra sau lưng.
Một số chỉ có cảm giác khó chịu, nặng ngực, mệt, khó thở. Đặc biệt ở bệnh nhân đái tháo đường, tăng huyết áp và người cao tuổi có thể không rõ đau ngực (nhồi máu cơ tim thầm lặng) hoặc nhồi máu cơ tim không điển hình. Các biểu hiện khác bao gồm:
Khó thở do phù phổi cấp
Ngất hoặc hôn mê do rối loạn nhịp
Tụt áp hoặc sốc tim
Rối loạn tâm thần cấp
Tăng đường huyết
Biểu hiện thần kinh trung ương giống với đột quỵ (thứ phát do giảm cung lượng tim hoặc thuyên tắc mạch).
Khám lâm sàng
Thường không phát hiện dấu hiệu gì đặc hiệu bất thường. Một số trường hợp có thể nghe thấy tiếng T1 mờ (trong NMCT thành trước), tiếng T3 và T4.
Khi khám lâm sàng cần lưu ý các biến chứng cơ học có thể xảy ra (âm thổi toàn tâm thu lan nan hoa khi có thủng vách liên thất, âm thổi tâm thu tại mỏm do đứt cơ nhú van 2 lá gây hở van 2 lá cấp, rale ẩm tại đáy phổi khi có phù phổi cấp…).
Đặc biệt chú ý dấu hiệu sinh tồn và đánh giá tưới máu ngoại vi; huyết áp kẹp hoặc thấp, có dấu hiệu giảm tưới máu ngoại vi.
Khoảng 1/4 trường hợp NMCT thành trước có biểu hiện cường giao cảm (mạch nhanh, tăng huyết áp) và một nửa các trường hợp NMCT thành dưới có biểu hiện cường phó giao cảm như mạch chậm, huyết áp thấp.
Trên bệnh nhân đau ngực cấp, tam chứng tụt huyết áp + tĩnh mạch cảnh nổi + phổi trong gợi ý có nhồi máu cơ tim thất phải.
Các yếu tố tiên lượng xấu
Tuổi trên 70 tuổi
Tiền sử đã có nhồi máu cơ tim hoặc hội chứng động mạch vành mạn
Nhồi máu cơ tim thành trước hoặc nhồi máu cơ tim thất phải
Suy chức năng thất trái lúc nhập viện
Tụt huyết áp và/hoặc nhịp tim nhanh lúc nhập viện
Hở van hai lá cấp hay thủng vách liên thất
Đái tháo đường hoặc giảm chức năng thận
Cận lâm sàng
Làm điện tâm đồ 12 chuyển đạo càng sớm càng tốt ngay tại phòng cấp cứu, thời gian trì hoãn không nên quá 10 phút.
Theo dõi điện tim liên tục (monitor) càng sớm càng tốt cho tất cả các bệnh nhân nghi ngờ NMCT cấp.
Xét nghiệm các dấu ấn sinh học cơ tim/men tim cho tất cả bệnh nhân trong giai đoạn cấp nhưng không nên chờ kết quả men tim để bắt đầu điều trị tái tưới máu.
Đo thêm các chuyển đạo thành sau (V7, V8, V9) khi nghi ngờ có NMCT thành sau (vùng sau thực).
Siêu âm tim có thể hỗ trợ chẩn đoán trong những trường hợp chưa chắc chắn nhưng không nên chờ siêu âm tim nếu làm trì hoãn việc chụp mạch vành.
Các xét nghiệm khác như chức năng thận, điện giải đồ và lipid máu nên được thực hiện trong vòng 24 giờ từ khi bệnh nhân nhập viện bên cạnh làm các xét nghiệm thường quy khác như công thức máu, đông máu toàn bộ,…
Điện tâm đồ
Hình ảnh đoạn ST khả năng:
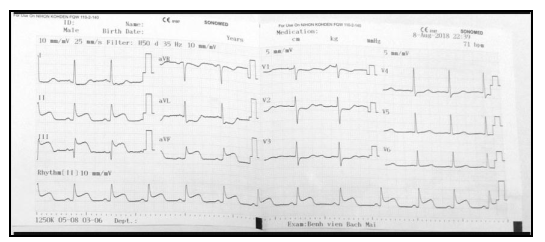
Hình 5.1. Nhồi máu cơ tim thành sau với đoạn ST khả năng DII, DIII, aVF
Xuất hiện trong vài phút và có thể kéo dài tới 2 tuần. Trong bệnh cảnh lâm sàng phù hợp, đoạn ST khả năng gợi ý tắc nghẽn ĐMV tiến triển khi:
Ít nhất 2 chuyển đạo liên tiếp
Đoạn ST khả năng ≥ 2,5 mm ở nam ≥ 2,0 mm ở nam ≥ 40 tuổi hoặc ≥ 1,5 mm ở nữ trong chuyển đạo V2-V3 và/ hoặc ≥ 1 mm ở các chuyển đạo khác.
Đoạn ST khả năng hơn 1 tháng gợi ý phình thất trái.
Đoạn ST khả năng các chuyển đạo bên phải (V3R và V4R) trong nhồi máu cơ tim thất phải.
Đoạn ST chênh xuống có thể là hình ảnh soi gương (nếu ở V1-V3) của đoạn ST khả năng nhưng cũng thể hiện tình trạng thiếu máu cơ tim ở các vùng xung quanh (hậu quả của tổn thương nhiều thân mạch vành) nên thường là yếu tố tiên lượng nặng.
Tổng đại số các mức khả năng và chênh xuống của đoạn ST trên các chuyển đạo cho phép ước lượng gánh nặng của thiếu máu cơ tim và hiệu quả của các biện pháp tái thông mạch vành.
Hình ảnh điện tâm đồ không điển hình nhưng cần điều trị tái thông ĐMV ngay ở những bệnh nhân có triệu chứng nghi ngờ thiếu máu cơ tim tiến triển gồm:
Block nhánh trái hoàn toàn mới xuất hiện trong bệnh cảnh lâm sàng điển hình, hoặc áp dụng tiêu chuẩn Sgarbossa chẩn đoán STEMI khi có block nhánh trái (không xác định được thời gian):
Đoạn ST khả năng ≥ 1 mm ở các chuyển đạo có phức bộ QRS dương
Đoạn ST chênh xuống ≥ 1 mm ở chuyển đạo V1-V3
Đoạn ST khả năng ≥ 5 mm ở các chuyển đạo có phức hợp QRS âm.
Block nhánh phải mới xuất hiện: Khuyến cáo của ESC 2017 đã đưa dấu hiệu block nhánh phải mới xuất hiện trên điện tâm đồ cũng có giá trị tương đương với STEMI và cũng có thể cần phải tái thông mạch vành cấp cứu.
Đoạn ST chênh xuống đơn lẻ ≥ 0,5 mm ở V1-V3 và đoạn ST khả năng ≥ 0,5 mm ở V7-V9 trong NMCT thành sau.
ST chênh xuống ≥ 1 mm ở ít nhất 8 chuyển đạo bề mặt, kèm theo ST khả năng aVR và/ hoặc V1 gợi ý tổn thương thân chung ĐMV trái hoặc thiếu máu nặng 3 thân ĐMV.
Sóng Q bệnh lý
Thể hiện bất thường dẫn truyền điện học, nhưng không đồng nghĩa với tổn thương cơ tim không hồi phục.
Trong nhồi máu cơ tim xuyên thành, cần vài giờ tới vài ngày để xuất hiện sóng Q và thường tồn tại vĩnh viễn.
Sóng Q bệnh lý có biên độ ≥ 25% biên độ sóng R, dài 40 ms đi kèm với sóng T âm. Nếu ở chuyển đạo trước tim, sóng Q ở V4 > 0,4 mV và ở V6 > 0,2 mV với điều kiện không có block nhánh trái.
Đoạn PR khả năng hoặc chênh xuống và thay đổi hình dạng sóng P chỉ ra nhồi máu tâm nhĩ. Hầu hết bệnh nhân sẽ có rối loạn nhịp nhĩ như: Rung cuồng nhĩ, nhịp nhĩ, nhịp bộ nối.
Sóng T đảo ngược có thể xuất hiện ngay lập tức hoặc sau đó, nhìn chung sẽ tồn tại sau khi đoạn ST hết chênh.
Đoạn ST khả năng các chuyển đạo liên tiếp cho phép định khu vị trí tắc của các động mạch vành.
Bảng 5.1. Định khu vùng nhồi máu cơ tim trên điện tâm đồ
|
Thành trước |
ST khả năng và/hoặc có sóng Q từ V1-V4/V5 |
|
Trước vách |
ST khả năng và/hoặc có sóng Q từ V1-V3 |
|
Trước bên |
ST khả năng và/hoặc có sóng Q từ V1-V6 và I, aVL |
|
Thành bên |
ST khả năng và/hoặc có sóng Q từ V5-V6 và sóng T âm/ST khả năng ở/Sóng Q từ I và aVL |
|
Thành dưới bên |
ST khả năng và/hoặc có sóng Q ở DII, DIII, aVF và V5-V6 (đôi khi ở I và aVL) |
|
Thành dưới |
ST khả năng và/hoặc sóng Q ở DII, DIII và aVF |
|
Vùng dưới vách |
ST khả năng và/hoặc sóng Q ở DII, DIII, aVF, V1-V3 |
|
Thành sau |
Sóng R cao ở V1-V3 cùng với ST chênh xuống ở V1-V3; sóng T dương ở V1-V2. Có thể xác định chính xác bằng chuyển đạo thực quản nếu có điều kiện thực hiện |
|
Thất phải |
ST khả năng các chuyển đạo trước tim bên P (V3R-V4R). Các biến đổi này có thể chỉ xuất hiện trong vài giờ đầu NMCT |
Các bệnh cảnh có thể biến đổi trên điện tâm đồ giống nhồi máu cơ tim cấp ST khả năng:
Các nguyên nhân gây đau ngực cấp tính như: Viêm màng ngoài tim hoặc viêm cơ tim, thuyên tắc phổi cấp,tràn khí màng phổi.
Bệnh cơ tim không do thiếu máu cơ tim: Bệnh cơ tim phì đại hoặc bệnh cơ tim giãn, bệnh cơ tim sarcoid hoặc amyloid, chấn thương.
Phì đại thất trái và thất phải.
Block nhánh trái hoặc block phân nhánh trái trước.
Các bệnh lý nội khoa khác: Xuất huyết nội sọ, tăng kali máu…
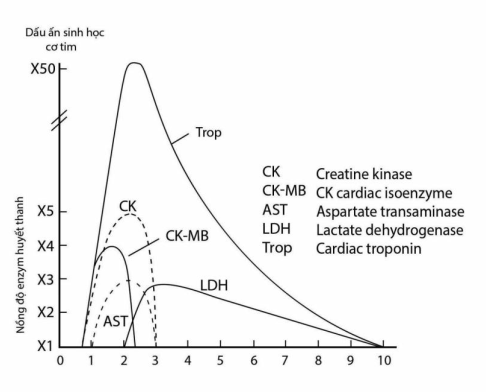
Thay đổi các dấu ấn sinh học của tổn thương cơ tim
Các dấu ấn sinh học đặc hiệu của cơ tim: Troponin T hoặc I
Troponin T hoặc I có độ đặc hiệu và độ nhạy cao cho tổn thương cơ tim. Trong bệnh cảnh NMCT, troponin bắt đầu tăng sau 3 giờ (có thể tăng ngay sau 1 giờ đối với loại hsTnT/I độ nhạy cao thế hệ mới), tăng kéo dài tới 7 – 14 ngày, cho phép chẩn đoán nhồi máu cơ tim muộn.
Biến đổi nồng độ troponin đã trở thành một tiêu chuẩn chẩn đoán NMCT. Tuy nhiên đối với NMCT cấp có ST khả năng, bệnh nhân được chẩn đoán ngay bằng điện tâm đồ và được tái thông mạch vành, kết quả xét nghiệm thường có sau khi đã tái tưới máu giúp khẳng định chẩn đoán và tiên lượng.
Các troponin có thể tăng do những tổn thương cơ tim không liên quan đến nhồi máu cơ tim như: Viêm cơ tim, bệnh cơ tim, viêm màng ngoài tim…
Creatine kinase (CK và CK-MB): Vai trò trong chẩn đoán NMCT cấp đã giảm: Được coi là bất thường nếu nồng độ cao trên 2 lần ngưỡng bình thường. Trong bệnh cảnh NMCT, thường tăng sau 4 – 8 giờ, trở về bình thường trong vòng 3 – 4 ngày. Đạt đỉnh sau 24 giờ, có thể sớm hơn (12 giờ) và cao hơn ở bệnh nhân được tái thông mạch vành. Có thể có ưu thế để chẩn đoán tắc cấp stent sớm sau can thiệp (khi nồng độ hsTn vẫn đang tăng cao).
CK-MB: Đặc hiệu hơn cho cơ tim. Có thể tăng rõ dù CK bình thường. Tuy nhiên, vẫn có một lượng nhỏ CK-MB trong các mô khác (cơ xương, lưỡi, cơ hoành, tử cung, tiền liệt tuyến) do đó khi chấn thương hoặc phẫu thuật có thể dẫn đến dương tính giả. Tỷ lệ dương tính giả ~ 15% ở người ngộ độc rượu, có bệnh cơ hoặc chấn thương cơ, luyện tập gắng sức, co giật, tiêu cơ, suy giáp, thuyên tắc động mạch phổi,… CK và CK-MB nguồn gốc từ hệ cơ xương có xu hướng tăng kéo dài hơn so với từ tim.
Còn có nhiều chỉ điểm sinh học khác để đánh giá tổn thương cơ tim, ví dụ AST tăng sau 18 – 36 giờ hay LDH tăng sau 24 – 36 giờ… Tuy nhiên ngày càng ít được sử dụng do troponin độ nhạy cao đã trở nên rất phổ biến, dễ dùng, có độ đặc hiệu cao.
Hình 5.2. Thay đổi nồng độ các dấu ấn sinh học theo thời gian từ khi khởi phát NMCT
Siêu âm tim
Siêu âm tim có thể hỗ trợ chẩn đoán trong những trường hợp chưa chắc chắn chẩn đoán hoặc để đánh giá các biến chứng nếu có. Trong trường hợp điện tâm đồ khó kết luận, siêu âm tim có thể giúp chẩn đoán khi thấy rối loạn vận động vùng. Ngoài ra, siêu âm rất có giá trị để phát hiện các dấu hiệu chẩn đoán phân biệt với bệnh khác hoặc đánh giá khi có biến chứng (biến chứng cơ học, hở van, tràn dịch màng tim…). Tuy vậy, không có chỉ định bắt buộc làm siêu âm tim cho tất cả các bệnh nhân NMCT cấp trước can thiệp vì điều này có thể làm chậm trễ việc chụp/can thiệp động mạch vành. Sau khi can thiệp thì đầu, trong thời gian nằm viện, tất cả các bệnh nhân phải được làm siêu âm đánh giá chức năng tim cũng như các thay đổi khác.
Các xét nghiệm khác
Các xét nghiệm chức năng thận, điện giải đồ và lipid máu nên được thực hiện trong vòng 24 giờ từ khi bệnh nhân nhập viện; bên cạnh các xét nghiệm thường quy như công thức máu, đông máu toàn bộ…
Tiêu chuẩn chẩn đoán
Nhồi máu cơ tim cấp có st khả năng = tiêu chuẩn của nhồi máu cơ tim cấp + điện tâm đồ có st khả năng
Theo định nghĩa toàn cầu lần thứ tư năm 2018 về nhồi máu cơ tim cấp: Thuật ngữ nhồi máu cơ tim cấp được sử dụng khi có tình trạng tổn thương cơ tim cấp tính với bằng chứng lâm sàng thiếu máu cơ tim cục bộ cấp cùng với sự tăng và/ hoặc giảm troponin với ít nhất một giá trị trên bách phân vị thứ 99; kèm theo ít nhất một trong các yếu tố sau:
Triệu chứng cơ năng của thiếu máu cơ tim cục bộ (đau thắt ngực).
Thay đổi điện tâm đồ theo các tiêu chuẩn nói trên.
Tiến triển của sóng Q bệnh lý.
Có bằng chứng hình ảnh mới của cơ tim mất chức năng sống hoặc rối loạn vận động vùng trong bệnh cảnh phù hợp với thiếu máu cục bộ.
Có huyết khối động mạch vành khi chụp mạch vành hoặc khi khám nghiệm tử thi. Trên lâm sàng, nhồi máu cơ tim được chia thành 5 type dựa vào bệnh học, lâm sàng, sự khác biệt về tiên lượng dẫn đến sự khác biệt về điều trị:
Type 1: NMCT do xơ vữa mạch vành tiến triển cấp tính liên quan thiếu máu do biến cố mạch vành nguyên phát như bong mảng vữa và/hoặc nứt, rách hoặc tách thành mạch vành.
Type 2: NMCT thứ phát sau thiếu máu do mất cân bằng cung cầu oxy, thường xảy ra trên các bệnh nhân có bệnh mạch vành ổn định đã biết, đột ngột xuất hiện các biến cố mới ví dụ xuất huyết tiêu hóa gây giảm đột ngột hemoglobin, hoặc nhịp nhanh dai dẳng,…
Type 3: Đột tử do tim, thường có dấu hiệu gợi ý thiếu máu cơ tim, kèm theo ST mới khả năng, block nhánh trái mới xuất hiện, hoặc bằng chứng mới có cục máu đông trong mạch vành xác định nhờ chụp mạch vành và/hoặc mổ tử thi, tuy nhiên tử vong xảy ra trước khi lấy máu hoặc thời điểm trước khi xuất hiện các chỉ điểm tim trong máu hoặc NMCT được phát hiện bởi sinh thiết.
Type 4: NMCT có liên quan đến chụp mạch vành qua da:
Type 4a: NMCT liên quan đến can thiệp động mạch vành qua da diễn ra trong 48 giờ sau can thiệp. NMCT type 4 được xác định khi tăng troponin hơn 5 lần 99th URL (upper reference limit-giới hạn tham chiếu trên) ở bệnh nhân có giá trị nền bình thường và ở bệnh nhân có tăng troponin trước can thiệp và mức troponin ổn định (không thay đổi quá 20%), cTn sau can thiệp phải tăng hơn 20%. Tuy nhiên, giá trị troponin sau can thiệp vẫn phải hơn 5 lần 99th URL
Type 4b: NMCT do huyết khối trong stent xác định bằng chụp mạch hoặc mổ tử thi. Vấn đề quan trọng là xác định thời điểm huyết khối stent từ lúc can thiệp mạch vành qua da. Phân loại theo thời gian gồm: Cấp từ 0-24 giờ, bán cấp >24 giờ đến 30 ngày, muộn: >30 ngày đến 1 năm; và rất muộn: > 1 năm.
Type 4c: NMCT do tái hẹp trong stent. Đôi khi NMCT có thể xảy ra sau khi đã can thiệp mạch vành qua da có thể tái hẹp trong stent, có thể hẹp lại sau khi nong bóng quá da.
Type 5: NMCT liên quan đến phẫu thuật bắc cầu nối mạch vành (CABG).
Bệnh nhân NMCT liên quan đến CABG phải có nồng độ troponin > 10 lần giá trị 99th URL ở các bệnh nhân có nồng độ troponin nền bình thường. Ở các bệnh nhân có troponin trước can thiệp bình thường nhưng ổn định (thay đổi ≤ 20%), sau can thiệp troponin phải tăng > 20%, và giá trị tuyệt đối troponin vẫn phải trên 10 lần 99th URL. Trừ trường hợp bệnh nhân có xuất hiện sóng Q bệnh lý mới troponin chỉ cần lớn hơn 5 lần 99th URL.
Tiếp cận điều trị nhồi máu cơ tim cấp
Xử trí ban đầu
Chẩn đoán thường được xác định ngay khi ghi điện tâm đồ (hình ảnh đoạn ST khả năng hoặc block nhánh mới xuất hiện) lúc bệnh nhân đến khám. Điều này khác so với nhóm NMCT không có ST khả năng hoặc đau thắt ngực không ổn định bởi quá trình chẩn đoán có thể chậm hơn sau khi xác định được biến đổi của troponin độ nhạy cao. Các bước xử trí bệnh nhân:
Ổn định tình trạng bệnh nhân và các biện pháp điều trị n i khoa ban đầu
Tất cả bệnh nhân nghi ngờ NMCT cấp có ST khả năng phải được theo dõi monitor liên tục trong đơn vị hồi sức.
Thiết lập sẵn đường truyền tĩnh mạch ngoại vi: Lưu ý vị trí sẽ can thiệp (ví dụ đặt đường truyền ngoại vi tay trái nếu can thiệp mạch quay phải).
Giảm đau:
Morphin 2,5 – 10 mg tiêm tĩnh mạch, có thể nhắc lại trừ khi có dấu hiệu của ngộ độc (tụt huyết áp, ức chế hô hấp). Nôn và buồn nôn nên được điều trị với metoclopramide (10 mg tĩnh mạch) hoặc phenothiazine.
Nitrate: Có thể cho để giảm đau, trừ bệnh nhân có tụt huyết áp, sử dụng đường dưới lưỡi hoặc tĩnh mạch. Thận trọng ở bệnh nhân nhồi máu cơ tim thành dưới, đặc biệt nhồi máu cơ tim thất phải, do có thể dẫn đến tụt huyết áp. Lưu ý nitrate không có hiệu quả làm giảm tỷ lệ tử vong.
Thở oxy: 2 – 5 L/min nếu SpO2
Giảm oxy máu thường gặp sau nhồi máu cơ tim do bất tương xứng thông khí và tưới máu thứ phát do suy thất trái.
Ở bệnh nhân phù phổi cấp kháng trị, cần tiến hành thở không xâm nhập hoặc đặt nội khí quản.
Lưu ý tình trạng tăng CO2 máu ở bệnh nhân COPD để cài đặt chế độ thở cho phù hợp.
Thở O2 thường quy không được chỉ định khi SaO2 ≥ 90%.
Thăm khám để phát hiện nhanh chóng các trường hợp tụt huyết áp, sốc tim, phát hiện tiếng thổi ở tim, xác định và xử lý tình trạng phù phổi cấp, hay rối loạn nhịp tim. Lưu ý điều trị các rối loạn điện giải như hạ kali máu và magie máu trong bệnh cảnh rối loạn nhịp tim.
Cho thuốc chống đông đường tĩnh mạch: Tùy thuộc chiến lược tái tưới máu dự kiến sẽ lựa chọn là can thiệp hay tiêu huyết khối (xem mục 14)
Uống liều nạp thuốc kháng kết tập tiểu cầu kép: Tùy theo chiến lược để có lựa chọn phù hợp (xem mục 14).
Sử dụng statin liều cao sớm.
Điều chỉnh các rối loạn đường huyết, điện giải đồ. Tuy nhiên, không vì chờ đợi các kết quả xét nghiệm để làm chậm trễ thời gian được tái thông ĐMV
Có thể làm thêm siêu âm tim hay X-quang tại giường trong các trường hợp nghi ngờ có biến chứng, song không được làm chậm trễ thời gian tái thông mạch vành.
Lựa chọn chiến lược tái thông đmv
Tái thông mạch vành là bắt buộc và cần được tiến hành càng sớm càng tốt và là nguyên lý nền tảng của điều trị NMCT cấp có ST khả năng, cần chạy đua với thời gian, với phương châm: “Thời gian là cơ tim, cơ tim là sự sống”. Bởi các nghiên cứu trên thực nghiệm cũng như thử nghiệm lâm sàng đã chỉ rõ lợi ích bảo tổn cơ tim khi ĐMV được tái thông sớm.
Các biện pháp tái thông mạch vành hiện nay bao gồm hai biện pháp chính: (1) Dùng thuốc tiêu huyết khối, (2) can thiệp động mạch vành qua đường ống thông. Phẫu thuật bắc cầu nối chủ – vành cấp chỉ định khi không thể can thiệp hoặc khi có biến chứng.
Việc lựa chọn chiến lược phụ thuộc nhiều vào thời gian tính từ lúc bệnh nhân xuất hiện triệu chứng, hệ thống y tế cũng như tổ chức cấp cứu, vận chuyển.
Từ 0 – 12 giờ kể từ khi khởi phát triệu chứng:
Can thiệp ĐMV thì đầu được ưu tiên lựa chọn hàng đầu: Nếu bệnh nhân đến bệnh viện có khả năng can thiệp ĐMV thì lựa chọn chiến lược can thiệp ngay. Nếu việc chuyển bệnh nhân đến bệnh viện có khả năng can thiệp tính từ lúc được chẩn đoán đến lúc được can thiệp (đưa được dây dẫn qua tổn thương tắc ĐMV) dưới 120 phút thì sẽ chuyển bệnh nhân đến để tiến hành can thiệp.
Dùng thuốc tiêu sợi huyết khi không có khả năng can thiệp trong vòng 120 phút từ khi chẩn đoán STEMI, thời gian được dùng thuốc tiêu sợi huyết trong vòng 10 phút kể từ lúc có chẩn đoán. Sau khi dùng thuốc tiêu huyết khối (dù thành công) cần chuyển bệnh nhân đến trung tâm can thiệp trong vòng 2 – 24 giờ để tiếp tục tiến hành can thiệp.
Từ 12 – 48 giờ kể từ khi khởi phát triệu chứng: Bắt buộc chỉ định chụp và can thiệp ĐMV thì đầu nếu bệnh nhân có đau ngực tái phát, rối loạn nhịp hoặc huyết động không ổn định. Đối với các bệnh nhân khác (bệnh nhân ổn định, không còn triệu chứng) vẫn nên chỉ Can thiệp ĐMV thì đầu.
Sau 48 giờ kể từ khi khởi phát triệu chứng: Nếu bệnh nhân hết triệu chứng và hoàn toàn ổn định thì không còn chỉ định can thiệp thì đầu thường quy. Các bệnh nhân này cần đánh giá lại sau đó về tình trạng thiếu máu cơ tim để có chiến lược điều trị giống như Hội chứng ĐMV mạn tính.
Các biện pháp tái thông động mạch vành
Tiêu sợi huyết
Tái thông mạch vành bằng phương pháp tiêu sợi huyết đem lại hiệu quả cho 50 – 70% các bệnh nhân NMCT cấp có ST khả năng trong vòng 4 – 6 giờ đầu từ khi xuất hiện triệu chứng đau ngực; giúp làm giảm tỷ lệ tử vong, rối loạn chức năng thất trái, suy tim sau nhồi máu, sốc tim, và rối loạn nhịp tim. Phương pháp này nên được tiến hành càng sớm càng tốt, thậm chí ngay trên xe cấp cứu đến bệnh viện (nếu có thể).
Trong vòng 2 – 24 giờ sau khi tiêu sợi huyết thành công, người bệnh vẫn cần được chụp lại động mạch vành, đánh giá lại tổn thương thủ phạm và đặt stent giải quyết tình trạng hẹp mạch vành nếu cần thiết.
Chỉ định tiêu sợi huyết
Đau thắt ngực điển hình kèm theo hình ảnh đoạn ST khả năng trên điện tâm đồ (ít nhất 2 chuyển đạo liên tiếp với đoạn ST khả năng ≥ 2,5 mm ở nam trong vòng 12 giờ từ khi khởi phát triệu chứng.
Đau thắt ngực với block nhánh trái mới xuất hiện.
Nếu điện tâm đồ không rõ ràng lúc nhập viện, phải làm lại sau 15-30 phút để theo dõi sự tiến triển.
Tiêu sợi huyết không được chỉ định nếu hình ảnh điện tâm đồ bình thường, hoặc chỉ có ST chênh xuống (cần loại trừ nhồi máu cơ tim thành sau), hoặc ST khả năng mà không có triệu chứng đau ngực trước đấy.
Chống chỉ định của tiêu sợi huyết
Chống chỉ định tuyệt đối
Chảy máu đang tiến triển
Nghi ngờ tách thành động mạch chủ
Mới chấn thương đầu hoặc có khối u trong sọ
Tiền sử đột quỵ xuất huyết não
Tiền sử đột quỵ thiếu máu não trong vòng 1 năm
Tiền sử dị ứng với thuốc tiêu sợi huyết
Chấn thương hoặc phẫu thuật trong vòng 2 tuần trước mà nguy cơ chảy máu cao
Chống chỉ định tương đối
Tiền sử chấn thương hoặc phẫu thuật trên 2 tuần
Tăng huyết áp nặng không kiểm soát (> 180/110 mmHg)
Đột quỵ không xuất huyết não trên 1 năm
Rối loạn đông máu hoặc đang sử dụng thuốc chống đông (PT-INR > 2)
Suy gan và thận nặng
Đã có cấp cứu ngừng tuần hoàn (> 10 phút)
Tiền sử sử dụng streptokinase (đặc biệt trong vòng 6 – 9 tháng trước)
Mang thai hoặc sau sinh
Kinh nguyệt hoặc nuôi con bú
Chọc dịch não tuỷ trong vòng 1 tháng trước
Chọc mạch ở vị trí không ép được (ví dụ tĩnh mạch dưới đòn)
Thời gian tiêu sợi huyết
Trong vòng 12 giờ đầu: Nên tiến hành sớm (đặc biệt trong 4 giờ đầu) nếu các bệnh nhân không thể đến được các trung tâm có can thiệp ĐMV qua da trong vòng 2 giờ kể từ khi được chẩn đoán NMCT cấp có ST khả năng.
Chọn thuốc tiêu sợi huyết
Phụ thuộc một phần vào chiến lược tiêu sợi huyết của bệnh viện.
So với các thuốc khác, streptokinase gặp nhiều hơn phản ứng dị ứng và tụt huyết áp
Thuốc rt-PA có khả năng tái thông mạch vành thành công cao hơn và tỷ lệ sống sau 30 ngày cao hơn so với streptokinase, nhưng tăng nguy cơ xuất huyết. Các dẫn xuất mới hơn của rt-PA tuy có tỷ lệ tái thông mạch vành trong vòng 90 phút với dòng chảy TIMI-3 cao hơn, nhưng tỷ lệ tử vong sau 30 ngày tương tự rt-PA.
Các dẫn xuất rt-PA nên xem xét cho các bệnh nhân sau:
Nhồi máu cơ tim rộng thành trước, đặc biệt trong 4 giờ đầu
Đã sử dụng streptokinase trước đây hoặc mới nhiễm khuẩn streptococcal
Huyết áp thấp (huyết áp tâm thu
Nguy cơ đột quỵ thấp (tuổi
Tái nhồi máu trong viện khi mà can thiệp mạch vành không sẵn sàng.
Bệnh nhân được hưởng lợi nhiều nhất từ tiêu sợi huyết
Nhồi máu cơ tim thành trước
Đoạn ST khả năng ở cao
Tuổi > 75
Suy thất trái, block nhánh trái, tụt huyết áp
Huyết áp tâm thu
Đến viện trong vòng 1 giờ từ khi đau ngực.
Biến chứng của tiêu sợi huyết
Chảy máu: Tỷ lệ gặp khoảng 10%, hầu hết là chảy máu nhẹ, tại vị trí chọc mạch, chỉ cần băng ép tại chỗ là đủ. Tuy nhiên đôi khi vẫn cần truyền máu. Nếu chảy máu nặng, có thể đảo ngược tác dụng của streptokinase với acid tranexamic (10 mg/kg truyền tĩnh mạch chậm).
Tụt huyết áp trong khi truyền streptokinase khá thường gặp. Xử trí:
Để bệnh nhân nằm đầu bằng
Tạm ngừng hoặc truyền chậm tới khi huyết động ổn định.
Test truyền dịch với 100 – 500 mL dịch đẳng trương có thể có ích đặc biệt với nhồi máu cơ tim thất phải. Trong trường hợp này, tụt huyết áp không phải là phản ứng dị ứng.
Phản ứng dị ứng
Chủ yếu gặp với thuốc streptokinase, bao gồm: Sốt, nổi ban, buồn nôn, đau đầu.
Xử trí: Hydrocortisone 100 mg tiêm tĩnh mạch và Chlorpheniramine 10 mg tĩnh mạch.
Xuất huyết nội sọ gặp ở 0,3% bệnh điều trị với Streptokinase và 0,6% ở bệnh nhân điều trị với rt-PA.
Rối loạn nhịp sau tái tưới máu: Hầu hết là tạm thời, tự hết, do tái tưới máu.
Tắc mạch hệ thống do ly giải huyết khối từ nhĩ trái, thất trái hoặc phình động mạch chủ.
Liều và đường dùng các thuốc tiêu sợi huyết
Streptokinase (SK):
Liều 1,5 triệu đơn vị pha trong 100 mL nước muối sinh lý truyền trong 1 giờ.
Không dùng thường quy heparin sau khi truyền streptokinase, do tăng nguy cơ chảy máu mà không giảm nguy cơ tử vong
rt-PA hay alteplase:
Hiệu quả tiêu sợi huyết cao nhất khi dùng rt-PA liều cao từ đầu hoặc tăng tốc độ truyền (như nghiên cứu GUSTO).
Liều dùng: 15 mg bolus tĩnh mạch, sau đó truyền tĩnh mạch 0,75 mg/kg trong 30 phút (không quá 50 mg), tiếp theo truyền 0,5 mg/kg trong 60 phút (không quá 35 mg).
Cần tiếp tục truyền heparin sau khi dừng truyền alteplase.
Reteplase: Dùng 2 liều, mỗi liều 10 đơn vị, bolus trong vòng 10 phút
Tenecteplase: Tiêm tĩnh mạch trong vòng 10 giây với 500 – 600 μg/kg (tổng liều không quá 50 mg)
APSAC (anistreplase): Tiêm tĩnh mạch 30 mg trong 2 – 5 phút.
Chú ý: Tất cả các bệnh nhân sau tiêu sợi huyết đều phải được vận chuyển tới trung tâm có thể can thiệp ĐMV qua da từ 2 – 24 giờ sau tiêu sợi huyết. Chụp ĐMV cấp cứu với các trường hợp tiêu sợi huyết thất bại hoặc sốc tim, rối loạn huyết động.
Can thiệp động mạch vành thì đầu
Can thiệp mạch vành cấp cứu là chiến lược điều trị được ưu tiên trong nhồi máu cơ tim cấp có ST khả năng ở, với ưu thế vượt trội so với tiêu sợi huyết do giảm tỷ lệ tử vong, xuất huyết nội sọ, tái nhồi máu…
Việc lựa chọn phương pháp điều trị tái thông mạch vành cho bệnh nhân NMCT cấp có ST khả năng ở phụ thuộc vào nhiều yếu tố như: Thời gian tiếp cận với nhân viên y tế, thời gian vận chuyển, điều kiện trang thiết bị và trình độ của cơ sở y tế và tình trạng bệnh nhân cụ thể…
Nên lựa chọn can thiệp thì đầu tại các cơ sở có đủ điều kiện và kinh nghiệm nếu thời gian dự tính từ lúc tiếp cận với nhân viên y tế ban đầu đến lúc mở thông mạch vành ≤ 120 phút (nếu từ nơi khác chuyển đến) hoặc ≤ 90 phút (nếu bệnh nhân đến ngay cơ sở y tế làm được can thiệp cấp), lý tưởng là ≤ 60 phút đối với các trường hợp NMCT cấp đến sớm ≤ 2 giờ hoặc vùng nhồi máu cơ tim rộng (ví dụ NMCT thành trước).
Nếu không thể can thiệp cấp cứu trong vòng 120 phút kể từ khi người bệnh tiếp xúc với nhân viên y tế đầu tiên, do quá xa nơi can thiệp (vận chuyển > 2 giờ), thì nên ưu tiên dùng thuốc tiêu sợi huyết, đảm bảo thời gian dự tính từ lúc tiếp cận với nhân viên y tế ban đầu đến lúc tiêm thuốc tiêu sợi huyết ≤ 10 phút, sau đó chuyển người bệnh đến cơ sở gần nhất có khả năng can thiệp trong vòng 2 – 24 giờ .
Chỉ định can thiệp động mạch vành thì đầu
Điều trị tái tưới máu được chỉ định cho tất cả các bệnh nhân có triệu chứng của thiếu máu cục bộ ≤ 12 giờ và có đoạn ST khả năng ở.
Sau điều trị bằng tiêu sợi huyết, và được chuyển đến trong vòng 2 – 24 giờ.
Trong trường hợp không có ST khả năng ở, can thiệp mạch vành thì đầu được chỉ định cho những bệnh nhân còn đang có triệu chứng thiếu máu cục bộ gợi ý nhồi máu cơ tim và có ít nhất một trong các tiêu chuẩn sau:
Huyết động không ổn định hoặc sốc tim
Đau ngực tái phát hoặc dai dẳng không đáp ứng với điều trị nội khoa
Rối loạn nhịp tim đe dọa tính mạng hoặc ngừng tim
Có biến chứng cơ học của NMCT
Suy tim cấp
Thay đổi ST hoặc sóng T có động học, nhất là ST khả năng ở từng lúc.
Chụp mạch vành sớm (trong vòng 24 giờ) được khuyến cáo nếu các triệu chứng hoàn toàn biến mất và ST trở về đẳng điện một cách tự phát hoặc sau khi dùng nitroglycerine (miễn là không có đau ngực tái phát hoặc ST khả năng ở tái phát)
Với những bệnh nhân có triệu chứng kéo dài >12 giờ, can thiệp mạch vành thì đầu được chỉ định khi có triệu chứng thiếu máu cục bộ đang tiến triển, huyết động không ổn định hoặc rối loạn nhịp nguy hiểm.
Có thể can thiệp mạch vành thì đầu một cách thường quy cho những bệnh nhân nhập viện muộn (12 – 48 giờ) sau khởi phát triệu chứng.
Với những bệnh nhân không còn triệu chứng, can thiệp mạch vành thường quy cho động mạch vành thủ phạm sau 48 giờ kể từ khi khởi phát NMCT không được khuyến cáo.
Một số vấn đề kỹ thuật
Nên sử dụng đường động mạch quay là đường vào trong can thiệp ĐMV thì đầu.
Nên sử dụng stent phủ thuốc thế hệ mới.
Có thể cân nhắc can thiệp tổn thương đáng kể (về giải phẫu và huyết động) tại vị trí khác của ĐMV không phải thủ phạm trong cùng một thì hoặc trong thời gian nằm viện.
Với bệnh nhân có sốc tim, chỉ nên can thiệp nhánh thủ phạm.
Hút huyết khối không được khuyến cáo thường quy cho mọi bệnh nhân NMCT cấp có ST khả năng ở.
Sử dụng bóng đối xung động mạch chủ một cách thường quy không mang lại lợi ích.
Khi bệnh nhân được can thiệp thì đầu thì cần dùng phối hợp thêm với các thuốc kháng kết tập tiểu cầu và thuốc kháng đông
Thuốc kháng kết tập tiểu cầu kép: Aspirin và một thuốc kháng thụ thể P2Y12 (Clopidogrel, Ticagrelor, Prasugrel…), ưu tiên Ticagrelor và Prasugrel (dùng Prasugrel chỉ khi bệnh nhân chưa được dùng Clopidogrel, không có tiền sử đột quỵ não hoặc TIA và tuổi
Khi can thiệp ĐMV cấp, bắt buộc phải tiêm một thuốc kháng đông như enoxaparin hay heparin thường, bivalirudin.
Các thuốc kháng thụ thể GPIIb/IIIa (như Abciximab, Eptifibatide, Tirofiban) không cần dùng thường quy và chỉ cân nhắc dùng nếu có gánh nặng lớn về huyết khối, dòng chảy chậm sau can thiệp ĐMV.
Không nên dùng fondaparinux cho can thiệp ĐMV thì đầu.
Biến chứng của can thiệp
Bao gồm chảy máu từ vị trí chọc mạch, đột quỵ não, tái nhồi máu cơ tim, phải phẫu thuật bắc cầu chủ vành cấp cứu, tử vong…
Phẫu thuất bắc cầu nối chủ vành cấp cứu
Phẫu thuật bắc cầu nối chủ vành cấp cứu chỉ còn dành cho một số ít các trường hợp:
Giải phẫu động mạch vành không phù hợp để can thiệp.
Can thiệp thất bại, can thiệp có biến chứng.
Nhồi máu cơ tim cấp có kèm các biến chứng cơ học phải giải quyết bằng phẫu thuật như hở van hai lá do đứt dây chằng cột cơ, thủng vách liên thất hoặc thành tự do thất trái…
Sử dụng các thuốc phối hợp với biện pháp tái thông động mạch vành
Việc sử dụng nhiều thuốc phối hợp bao gồm kháng kết tập tiểu cầu, chống đông, chẹn beta giao cảm…. trong NMCT cấp ST khả năng ở còn nhiều khó khăn trong thực tế điều trị. Dưới đây sẽ đề cập một số vấn đề lưu ý khi dùng các thuốc trên trong thực hành lâm sàng.
Thuốc kháng kết tập tiểu cầu
Trong NMCT cấp, người bệnh cần được dùng kháng kết tập tiểu cầu kép gồm aspirin và một thuốc kháng thụ thể P2Y12 (Ticagrelor hoặc Prasugrel, hoặc Clopidogrel nếu không có Ticagrelor, Prasugrel hoặc có chống chỉ định với hai thuốc này) ít nhất 12 tháng, trừ khi có biến chứng chảy máu nặng.
Với chiến lược can thiệp thì đầu:
Aspirin: Liều nạp 150 – 300 mg (uống) hoặc tiêm 80 – 150 mg, sau đó duy trì 75 – 100 mg/24h (tốt nhất 80 – 81 mg)
Ticagrelor: Liều nạp 180 mg, liều duy trì 90 mg/lần x 2 lần/24h
Prasugrel: Liều nạp 60 mg, liều duy trì 10 mg/24h (liều duy trì 5 mg/24h nếu cân nặng
Clopidogrel: Liều nạp 600 mg, liều duy trì 75 mg/24h.
Với bệnh nhân dùng tiêu huyết khối đơn thuần:
Aspirin uống hoặc tiêm tĩnh mạch.
Sử dụng clopidogrel phối hợp với aspirin.
Kháng kết tập tiểu cầu kép (aspirin + một thuốc ức chế P2Y12) được chỉ định kéo dài 1 năm cho bệnh nhân được điều trị với tiêu sợi huyết và được can thiệp mạch vành sau đó. Sau 48 giờ điều trị thuốc tiêu sợi huyết, có thể chuyển đổi thuốc clopidogrel sang prasugrel hay ticagrelor.
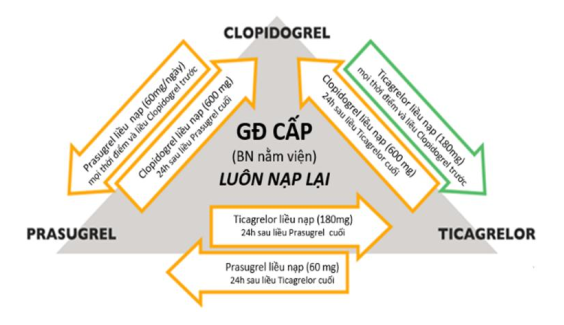
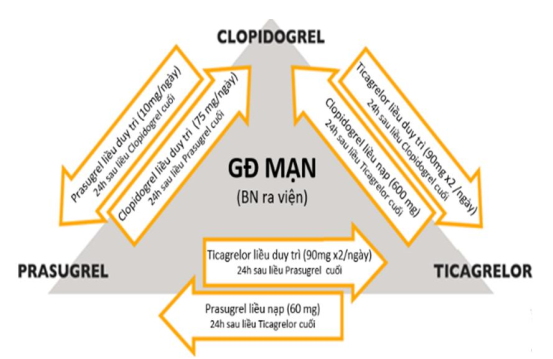
Mô hình chuyển đổi các thuốc ức chế P2Y12: Trong thực hành, với bệnh nhân HCMV cấp, có thể chuyển đổi mô hình sử dụng thuốc kháng tiểu cầu nhóm ức chế P2Y12 với hoạt lực mạnh (ticagrelor, prasugrel) sang nhóm clopidogrel (liệu pháp xuống thang) hoặc ngược lại (lên thang) tùy nguy cơ xuất huyết hoặc tắc mạch của người bệnh để quyết định. Với những trường hợp nguy cơ chảy máu cao thì nên “xuống thang” sau 1 đến 3 tháng.
GĐ: Giai đoạn, BN: Bệnh nhân
Hình 5.3. Mô hình chuyển đổi các thuốc kháng thụ thể P2Y12 trong giai đoạn cấp và mạn tính của bệnh động mạch vành
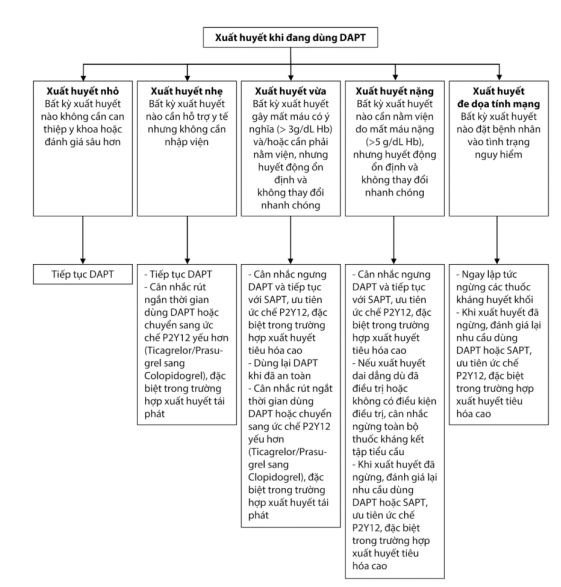
Thay đổi chế độ dùng thuốc kháng kết tập tiểu cầu khi xảy ra biến cố xuất huyết:
DAPT: Liệu pháp kháng kết tập tiểu cầu kép;
SAPT: Liệu pháp kháng kết tập tiểu cầu đơn
Hình 5.4. Dùng thuốc kháng kế tập tiểu cầu khi xuất hiện biến cố xuất huyết
Thuốc kháng thụ thể Glycoprotein IIb/IIIa (Abciximab, Eptifibatide, Tirofiban)
Không cần dùng thường quy và chỉ cân nhắc dùng nếu có gánh nặng lớn về huyết khối, dòng chảy chậm sau can thiệp ĐMV.
Abciximab: Tiêm thẳng TM 0,25 mg/kg cân nặng sau đó truyền TM 0,125 μg/kg/min (tối đa 10 μg/min) trong 12 giờ
Eptifibatide: Tiêm thẳng TM 2 liều cách nhau 10 phút, mỗi lần 180 μg/kg, sau đó truyền TM 2 μg/kg/min trong 18 giờ.
Tirofiban: Tiêm thẳng TM 25 μg/kg trong vòng 3 phút, sau đó duy trì truyền 0,15 μg/kg/min trong 18 giờ.
Thuốc chống đông
Khuyến cáo sử dụng thuốc chống đông cho bệnh nhân có kế hoạch can thiệp ĐMV thì đầu
Nên sử dụng thuốc kháng đông cho tất cả các bệnh nhân chuẩn bị được can thiệp mạch vành thì đầu bên cạnh thuốc kháng tiểu cầu.
Khuyến cáo sử dụng heparin không phân đoạn (heparin) một cách thường quy.
Cân nhắc sử dụng enoxaparin (tiêm tĩnh mạch) một cách thường quy.
Không sử dụng fondaparinux trong can thiệp mạch vành thì đầu.
Liều dùng thuốc chống đông cho bệnh nhân sẽ được can thiệp ĐMV thì đầu:
Heparin không phân đoạn: 70 – 100 IU/kg (tiêm tĩnh mạch) khi không sử dụng nhóm ức chế Gp IIb/IIIa; 50 – 70 IU/kg (tiêm tĩnh mạch) khi có sử dụng nhóm ức chế Gp IIb/IIIa. Duy trì aPTT = 1,5 đến 2 lần chứng.
Enoxaparin: 0,5 mg/kg (tiêm tĩnh mạch). Sau đó 15 phút, duy trì 1 mg/kg/12 giờ (tiêm dưới da).
Fondaparinux: Không được khuyến cáo như là kháng đông đơn thuần trong can thiệp mạch vành thì đầu do làm gia tăng nguy cơ tạo huyết khối tại đầu ống thông (catheter). Nếu bệnh nhân đã được sử dụng fondaparinux thì cần phải tiêm tĩnh mạch heparin không phân đoạn (85 IU/kg) trước khi can thiệp động mạch vành.
Thuốc chống đông cho những bệnh nhân được điều trị với tiêu sợi huyết
Chống đông được khuyến cáo cho các bệnh nhân được điều trị với tiêu sợi huyết cho đến khi can thiệp mạch vành (nếu có) hoặc trong suốt thời gian nằm viện đến 8 ngày.
Có thể sử dụng một trong các thuốc kháng đông sau:
Enoxaparin tiêm tĩnh mạch, sau đó tiêm dưới da (được ưu tiên hơn heparin không phân đoạn).
Heparin không phân đoạn điều chỉnh theo cân nặng: Tiêm tĩnh mạch, sau đó truyền tĩnh mạch liên tục.
Bệnh nhân được điều trị với streptokinase: Fondaparinux tiêm tĩnh mạch, sau 24 giờ dùng liều tiêm dưới da.
Liều dùng thuốc chống đông cho bệnh nhân điều trị với tiêu sợi huyết:
Heparin không phân đoạn:
Tiêm tĩnh mạch liều dựa trên cân nặng và truyền tĩnh mạch liên tục (duy trì aPTT = 1,5 đến 2 lần chứng, tương ứng khoảng 50 – 70 giây) trong vòng 48 giờ sau dùng tiêu sợi huyết hoặc cho đến khi bệnh nhân được can thiệp mạch vành.
Tiêm tĩnh mạch 60 UI/kg (tối đa 4000 đơn vị), sau đó truyền tĩnh mạch 12 đơn vị/kg/giờ (tối đa 1000 đơn vị).
Enoxaparin:
Bệnh nhân
Bệnh nhân ≥ 75 tuổi: Không dùng liều bolus, tiêm dưới da 0,75 mg/kg/giờ mỗi 12 giờ (tối đa 75 mg cho 2 liều đầu tiên).
Bất kể độ tuổi, nếu eGFR 2: Tiêm dưới da 1 mg/kg mỗi 24 giờ.
Thời gian sử dụng: Trong suốt thời gian nằm viện, kéo dài 8 ngày hoặc cho đến khi bệnh nhân được can thiệp mạch vành.
Fondaparinux:
Khởi đầu 2,5 mg (bolus tĩnh mạch), sau đó tiêm dưới da 2,5 mg mỗi ngày trong những ngày sau; sử dụng trong 8 ngày hoặc cho đến khi bệnh nhân được can thiệp mạch vành.
Chống chỉ định khi eGFR 2.
Các thuốc khác
Chẹn beta giao cảm
Sử dụng chẹn beta giao cảm sớm giúp giới hạn diện tích vùng nhồi máu, giảm tỷ lệ tử vong và rối loạn nhịp nguy hiểm sớm. Những bệnh nhân được hưởng lợi nhiều nhất gồm:
Có nhịp nhanh xoang và tăng huyết áp.
Tiếp tục hoặc tái diễn đau ngực/tái nhồi máu cơ tim.
Rối loạn nhịp nhanh, ví dụ rung nhĩ.
Bắt đầu sớm trong vòng 24 giờ ngay khi nhập viện ở những bệnh nhân được can thiệp tái tưới máu nếu không có chống chỉ định bằng các thuốc chẹn beta đường tĩnh mạch (Metoprolol 1 – 2 mg/lần, nhắc lại mỗi 1 – 2 phút, liều tối đa 15 – 20 mg) theo dõi điện tâm đồ và huyết áp liên tục.
Không chỉ định ở những bệnh nhân tụt huyết áp, suy tim cấp, block nhĩ thất hay nhịp chậm rõ rệt.
Mục tiêu:
Nhịp tim 55 – 60 nhịp/phút
Huyết áp tâm thu 100 – 110 mmHg.
Nếu huyết động ổn định tiếp tục sau liều tĩnh mạch cuối cùng 15 – 30 phút, bắt đầu metoprolol 25 mg/1 – 2 lần trong ngày. Esmolol là thuốc có tác dạng rất ngắn, có thể được sử dụng nếu nghi ngờ bệnh nhân không dung nạp được chẹn beta giao cảm.
Thuốc chẹn beta giao cảm nên được duy trì đường uống sớm ngay trong giai đoạn nằm viện và kéo dài liên tục cho tất cả các bệnh nhân nếu không có chống chỉ định.
Một số thuốc có thể cân nhắc:
Bảng 5.2. Các thuốc chẹn beta giao cảm trong NMCT
|
|
Liều khởi đầu |
Liều đích |
Cách dùng |
|
Bisoprolol |
1,25 mg |
10 mg |
1 lần/24h |
|
Metoprolol |
12,5 – 25 mg |
200 mg |
1 lần/24h |
|
Carvedilol |
3,125 mg |
25 mg |
2 lần/24h |
Thuốc ức chế men chuyển/ức chế thụ thể
Tất cả bệnh nhân nhồi máu cơ tim cấp có ST khả năng ở nên được sử dụng thuốc ƯCMC trong vòng 24 giờ.
Người được hưởng lợi nhiều nhất bao gồm:
Nhồi máu cơ tim cấp nguy cơ cao hoặc nhồi máu cơ tim diện rộng, đặc biệt là nhồi máu thành trước.
Tiền sử đã nhồi máu cơ tim.
Người lớn tuổi, suy tim, suy thất trái trên siêu âm tim.
Thuốc chẹn kênh canxi
Chống chỉ định trong trường hợp có suy giảm chức năng thất trái nặng.
Amlodipine an toàn đối với các bệnh nhân sau nhồi máu cơ tim có suy giảm chức năng thất trái. Nifedipine nên tránh dùng vì tăng tỷ lệ tử vong.
Diltiazem và Verapamil có thể bắt đầu khởi trị tại thời điểm 4 – 5 ngày sau NMCT với chức năng tâm thu thất trái bình thường.
Điều trị sau giai đoạn cấp: cho ra viện và dự phòng thứ phát
Bệnh nhân nhồi máu cơ tim cấp có ST khả năng ở được can thiệp thì đầu có thể xuất viện trong vòng 48 – 72 giờ. Chăm sóc sau ra viện, dự phòng thứ phát, phục hồi chức năng giống với bệnh nhân nhồi máu cơ tim khác.
Trước khi cho ra viện cần có kế hoạch chăm sóc bao gồm đánh giá và kiểm soát các yếu tố nguy cơ, tuân thủ điều trị thuốc, chương trình phục hồi chức năng bao gồm:
Duy trì thuốc kháng tiểu cầu kép sau ra viện.
Kiểm soát LDL-C bằng phác đồ với statin cường độ cao là nền tảng, duy trì LDL-C 1,4 mmol/L.
Kiểm soát huyết áp ưu tiên chẹn beta và ƯCMC, ƯCTT.
Phát hiện và kiểm soát bệnh đái tháo đường.
Ngừng hoàn toàn hút thuốc chủ động và bị động.
Tư vấn về chế độ ăn khỏe mạnh và giảm cân hợp lý.
Truyền thông giáo dục về các thuốc được dùng và sự cần thiết của dùng thuốc lâu dài và tuân thủ điều trị.
Cần tham gia vào các chương trình tập phục hồi chức năng sau nhồi máu cơ tim.