Tổng quan về bệnh động mạch vành
Gánh nặng bệnh tim mạch và bệnh lý động mạch vành
Hiện nay, bệnh tim mạch đã trở thành bệnh lý gây tử vong số một trên thế giới. Theo thống kê của Tổ chức Y tế Thế giới (WHO) năm 2015, hàng năm ước tính có tới 17,5 triệu người trên thế giới tử vong do bệnh tim mạch, trong đó chủ yếu là các bệnh tim mạch do xơ vữa.
Các bệnh lý tim mạch có thể chia thành 2 nhóm chính: bệnh tim mạch do xơ vữa mạch máu (hoặc liên quan đến xơ vữa) như bệnh động mạch vành, mạch não, mạch ngoại vi và các vi mạch… và bệnh tim mạch không do xơ vữa (vd. Bệnh tim bẩm sinh, bệnh tim liên quan đến nhiễm trùng….). Trong hai nhóm trên, bệnh tim mạch liên quan đến xơ vữa động mạch hiện đang trở thành nhóm bệnh lý chiếm tỷ lệ cao nhất và thường gặp nhất trong cộng đồng.
Thông điệp của Tổ chức Y tế Thế giới (WHO) năm 2016: Bệnh tim mạch hiện đã trở thành nguyên nhân mắc bệnh và tử vong hàng đầu.
Hằng năm có khoảng 17,9 triệu người chết do bệnh tim mạch, chiếm 31% tổng số tử vong, trong đó có tới 85% chết do nguyên nhân bệnh ĐMV hoặc đột quỵ não.
Bệnh động mạch vành (CHD) đã chiếm tới 14% tử vong toàn cầu và là nguyên nhân chính làm giảm số năm sống còn (YLLs) và số năm sống trong bệnh tật hiệu chỉnh (DALYs). Nguyên nhân thứ hai dẫn tới tử vong là đột quỵ não chiếm tới 11,1% và đứng hàng thứ ba của YLLs và DALYs. Khi gộp lại, hai nguyên nhân trên chiếm tới 1/4 số tử vong chung toàn cầu. Đáng chú ý, đột quỵ não có xu hướng gia tăng mạnh ở các nước có thu nhập thấp – trung bình. Theo ước tính của WHO, đến năm 2030, tổng số tử vong do đột quỵ não tăng lên đến 30% và chủ yếu ở các nước thu nhập thấp – trung bình.
Bảng 1.1. Các nguyên nhân tử vong chính do bệnh tim mạch 2013
|
Nguyên nhân |
Số ca chết |
95% |
|
Bệnh ĐMV |
8.139.852 |
(7.322.942-8.758.490) |
|
Đột quỵ thiếu máu não |
3.272.924 |
(2.812.654-3.592.562) |
|
Đột quỵ xuất huyết não |
3.173.951 |
(2.885.717-3.719.684) |
|
Bệnh tim do THA |
1.068.585 |
(849.758-1.242.160) |
|
Nguyên nhân tim mạch khác |
554.588 |
(499.143-654.152) |
|
Bệnh cơ tim và viêm cơ tim |
443.297 |
(370.111-511.997) |
|
Bệnh tim do thấp |
275.054 |
(222.622-353,938) |
|
Bệnh động mạch chủ |
151.493 |
(124.201-179.954) |
|
Rung nhĩ |
112.209 |
(97.716-126.677) |
|
Viêm nội tâm mạc nhiễm khuẩn |
65.036 |
(48.593-79.435) |
|
Bệnh mạch máu ngoại biên |
40.492 |
(35.487-44.883) |
(Roth GA, Huffman MD2, Moran AE, et al: Global and regional patterns in cardiovascular mortality from 1990 to 2013, Circulation. 2015 Oct 27;132(17):1667-1678)
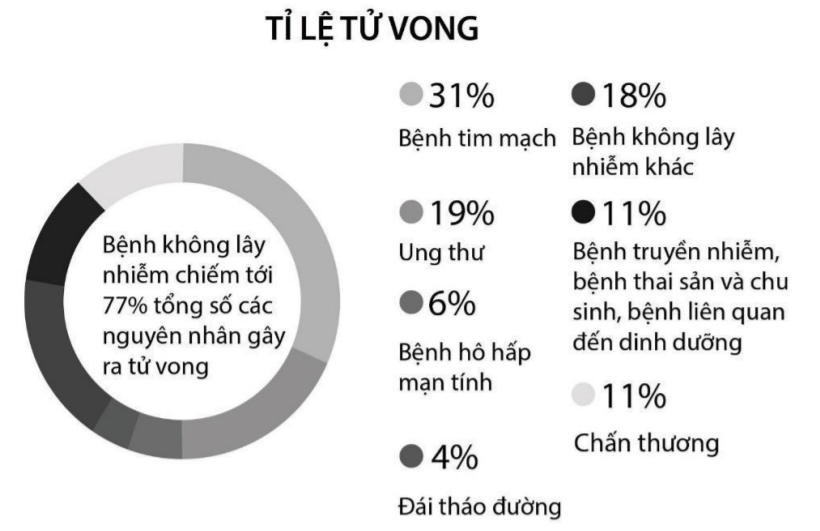
Tại Việt nam, năm 2016, theo thống kê của WHO, bệnh tim mạch đã trở thành nguyên nhân gây tử vong hàng đầu. Trong số 77% nguyên nhân tử vong do bệnh không lây nhiễm ở Việt Nam thì có tới khoảng gần 70% tử vong do bệnh tim mạch.
Hình 1.1. Sơ đồ các nguyên nhân gây tử vong tại Việt Nam (WHO 2016)
Những hiểu biết về bệnh lý động mạch vành
Năm 2009, tại hội nghị của Hội Tim mạch Hoa kỳ ở Florida, các nhà nghiên cứu đã đưa ra các kết quả nghiên cứu cho thấy rằng các xác ướp lên đến 3500 tuổi của Ai Cập vẫn còn lưu lại các dấu vết của bệnh tim mạch, đặc biệt là các mảng xơ vữa ở nhiều động mạch khắp cơ thể. Đây là những bằng chứng cho thấy loài người đã mắc bệnh động mạch vành từ rất xa xưa.
Thật khó mà nói được nhân loại bắt đầu nhận thức được về bệnh động mạch vành từ khi nào. Tuy vậy, có những bằng chứng về việc Leonardo Da Vinci (1452-1519) đã bắt đầu nghiên cứu về động mạch vành. Friedrich Hoffmann (1660-1742), giáo sư y khoa ở Đại Học Halle, đã nhận ra rằng bệnh động mạch vành bắt đầu khi có sự “Tắc hẹp đường đi của máu ở trong động mạch vành”.
Những năm của thế kỉ 19 đánh dấu sự quan tâm, nghiên cứu cũng như những hiểu biết ngày càng sâu rộng về bệnh tim mạch. Vào năm 1924, nhiều tổ chức, hội nhóm về tim mạch đã hợp nhất trở thành Hội Tim Mạch học Hoa Kỳ. Những bác sĩ này thực sự quan tâm đến bệnh tim mạch bởi vì họ hiểu rất ít về nó. Những bệnh nhân mắc bệnh tim mạch mà họ gặp thường ít có hi vọng về việc chữa trị cũng như khó có được cuộc sống thoải mái.
Chỉ vài năm sau, các bác sĩ đã bắt đầu thử nghiệm khám phá hệ động mạch vành bằng ống thông catheter, tạo tiền đề cho kỹ thuật thông tim trái (cùng với chụp động mạch vành) sau này. Ngày nay, những kỹ thuật này được sử dụng phổ biến đề đánh giá, xác định tổn thương của hệ động mạch vành và đưa ra các quyết định điều trị tiếp theo.
Bác sĩ người Bồ Đào Nha Egas Moniz (1874-1955) và bác sĩ người Đức Werner Forssmann (1904-1979) cùng được coi là những người tiên phong trong lĩnh vực thông tim thăm dò huyết động, mở đầu cho ý tưởng chụp và can thiệp động mạch vành sau này.
Chính vào những năm 1960 và 1970, các phương pháp điều trị như phẫu thuật bắc cầu nối, nong bóng động mạch vành qua da đã được sử dụng lần đầu tiên để điều trị bệnh tim mạch đã mở ra kỷ nguyên mới trong điều trị bệnh động mạch vành.
Vào những năm 1980, việc sử dụng đặt stent để mở thông lòng động mạch bị hẹp lần đầu tiên được ứng dụng.
Một loạt các biện pháp mới trong chẩn đoán, phát hiện sớm, phân tầng nguy cơ cũng như các tiến bộ trong can thiệp động mạch vành (các loại stent thế hệ mới, thăm dò hình ảnh/chức năng dòng chảy trong lòng động mạch vành, khoan phá mảng xơ vữa…) hoặc phẫu thuật đã giúp cải thiện đáng kể tiên lượng bệnh cũng như chất lượng cuộc sống. Những tiến bộ trong chẩn đoán và điều trị này đã giúp việc chẩn đoán bệnh tim mạch ngày nay không còn là một bản án tử hình.
Các bác sĩ cũng đang cố gắng thay đổi một số quan niệm sai lầm về chế độ ăn ít chất béo. Mối liên hệ giữa chất béo bão hòa, chất béo dạng trans và bệnh lý tim mạch tiếp tục là một chủ đề gây tranh cãi. Tuy vậy bây giờ chúng ta đã biết được rằng một số loại chất béo thực ra lại có lợi cho trái tim bạn.
Chất béo không bão hòa giúp giảm lượng cholesterol không mong muốn và tăng cường sức khỏe hệ tim mạch. Hãy tìm ăn các loại thực phẩm chứa chất béo đơn không bão hòa hoặc chất béo đa không bão hòa, cũng như acid béo Omega 3. Những nguồn cung cấp chất béo đơn không bão hòa gồm dầu oliu, dầu vừng, dầu hạt dẻ, còn về chất béo đa không bão hòa và Omega 3 là cá, hạt óc chó, hạt dẻ Brazil.
Ngày nay, chúng ta hiểu biết nhiều hơn về điều trị bệnh động mạch vành để nâng cao tuổi thọ và chất lượng cuộc sống cho người bệnh. Chúng ta cũng hiểu rõ hơn cách giảm thiểu các nguy cơ cho bệnh tim mạch.
Dù vậy, vẫn còn rất nhiều thứ chúng ta chưa biết. Chúng ta vẫn còn một quãng đường dài phải đi cho mục tiêu xóa sổ bệnh tim mạch khỏi lịch sử loài người.
Thuật ngữ về bệnh động mạch vành
Bệnh động mạch vành do xơ vữa bao gồm 2 hội chứng trên lâm sàng:
Hội chứng động mạch vành mạn (Chronic coronary syndrome), gọi tắt là hội chứng mạch vành mạn, là thuật ngữ mới được đưa ra tại Hội Nghị Tim Mạch Châu Âu (ESC) 2019, thay cho tên gọi trước đây là đau thắt ngực ổn định, bệnh ĐMV ổn định, bệnh cơ tim thiếu máu cục bộ mạn tính hoặc suy vành.
Hội chứng động mạch vành cấp tên gọi tắt là hội chứng mạch vành cấp (HCMVC), bao gồm nhồi máu cơ tim có ST khả năng (STEMI), nhồi máu cơ tim không có ST khả năng (NSTEMI) và đau thắt ngực không ổn định (ĐNKÔĐ).
Tóm tắt về giải phẫu và sinh lý dõng chảy động mạch vành
Sơ lược giải phẫu hệ động mạch vành
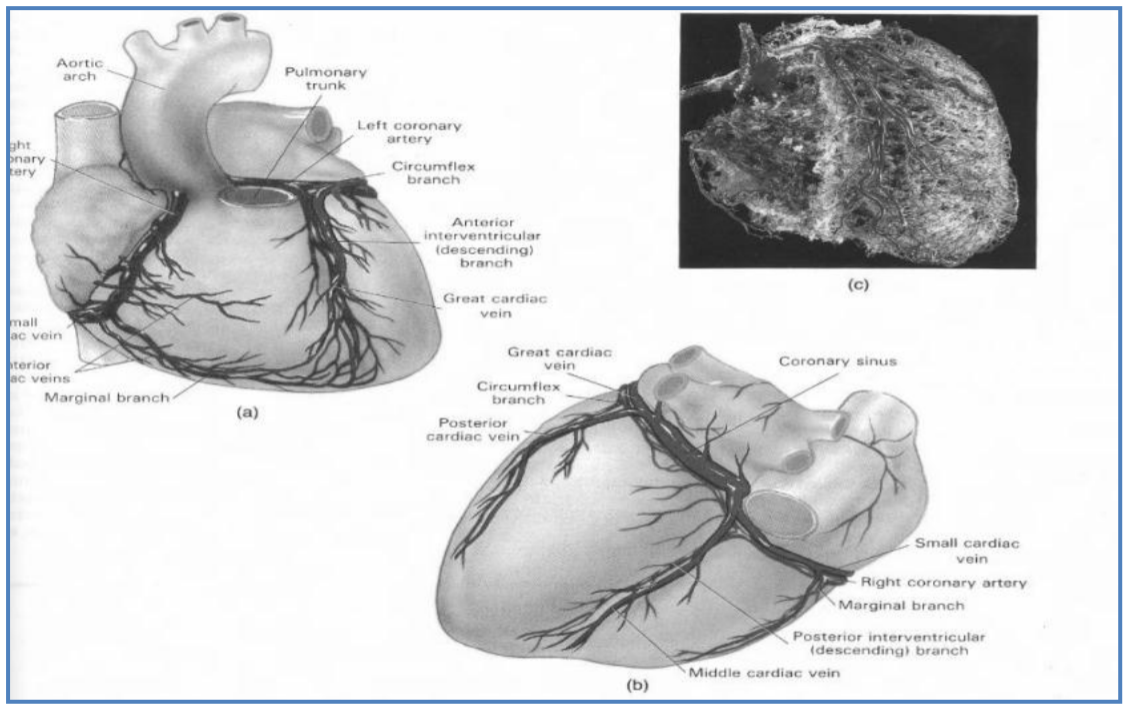
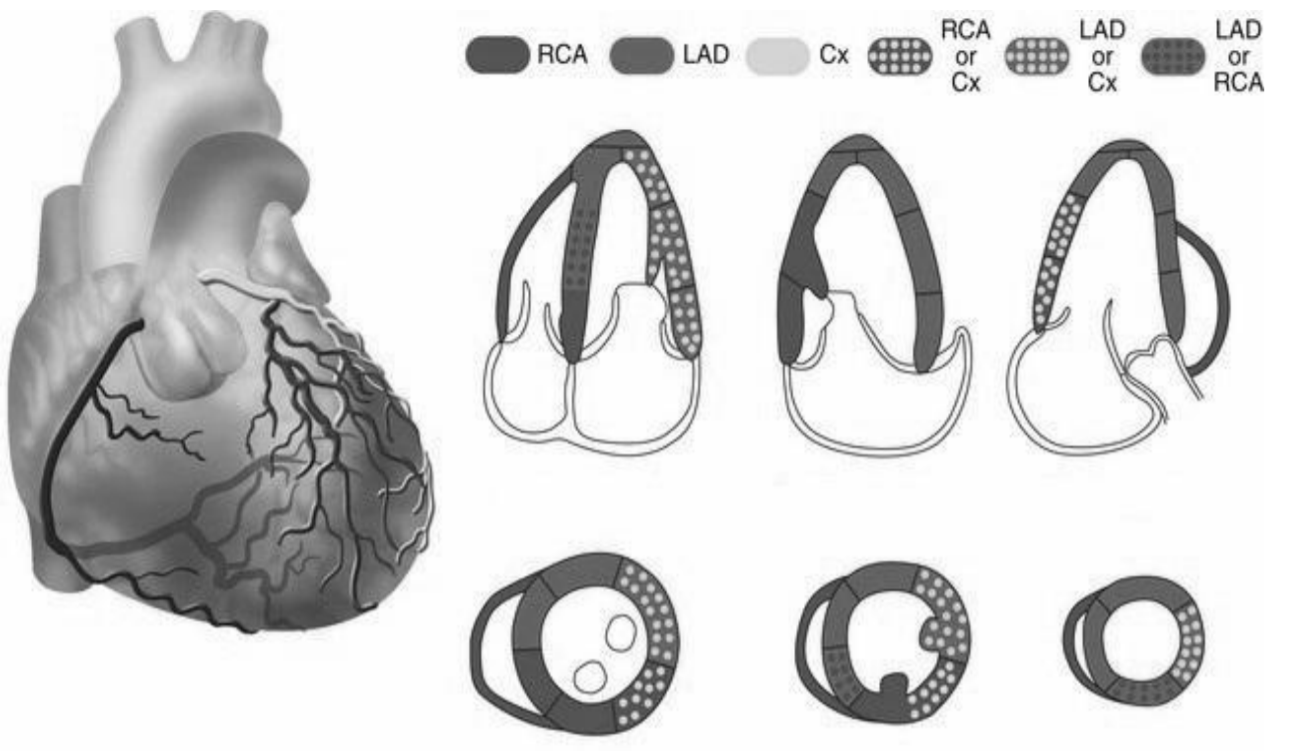
Hình 1.2. Giải phẫu tổng quát tuần hoàn mạch vành
Bình thường quả tim được nuôi dưỡng bởi 2 động mạch vành: ĐMV phải và ĐMV trái. Hai ĐM này xuất phát từ gốc của ĐM chủ và nhận máu từ ĐM chủ qua các xoang Valsalva, chạy trên bề mặt của tim (giữa cơ tim và lớp thượng tâm mạc).
ĐMV trái:
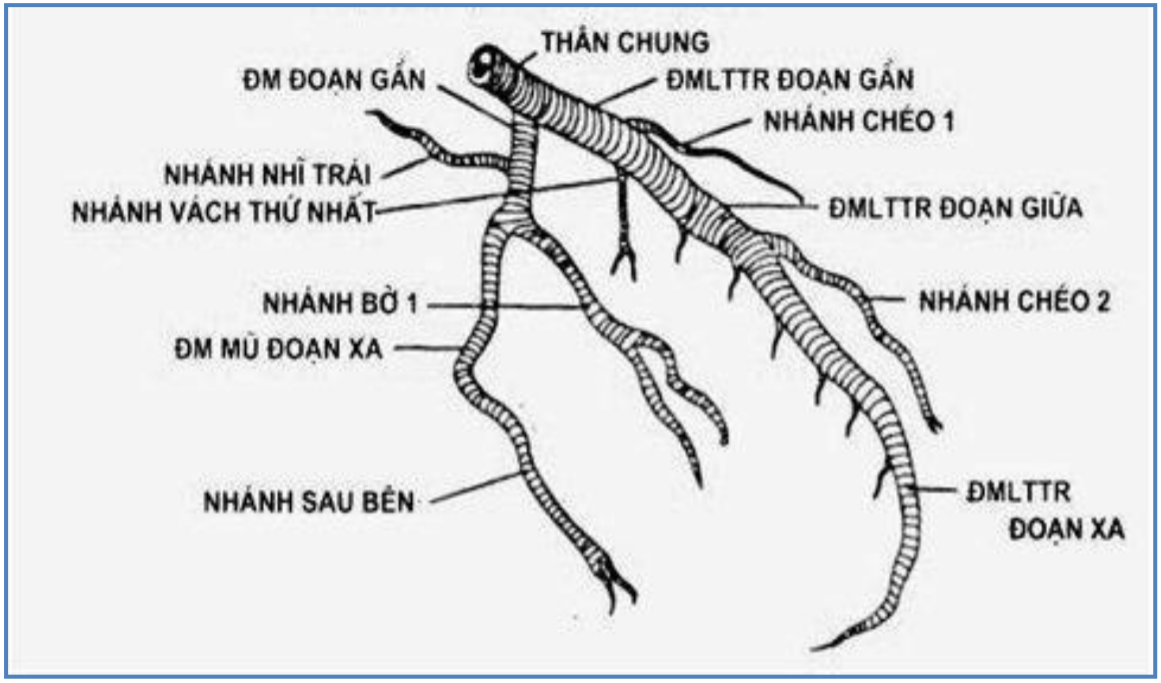
ĐMV trái xuất phát từ xoang Valsalva trước trái, sau khi chạy một đoạn ngắn giữa ĐM phổi và nhĩ trái (gọi là thân chung ĐM vành trái) sẽ chia ra thành hai nhánh: động mạch liên thất trước (ĐMLTT) và động mạch mũ (ĐMM).
chung ĐMV trái bình thường dài khoảng 10 mm, đôi khi giải phẫu hệ mạch vành có thể không có thân chung, động mạch liên thất trước và mũ xuất phát từ hai lỗ riêng biệt.
ĐMLTT chạy dọc theo rãnh liên thất trước về phía mỏm tim, thành những nhánh vách và nhánh chéo. Khoảng 37% các trường hợp có nhánh trung gian và được coi như là nhánh chéo thứ nhất.
Những nhánh vách chạy xuyên vào vách liên thất, có số lượng và kích thước rất thay đổi.
Những nhánh chéo chạy sang thành trước bên, có từ 1-3 nhánh, có thể phát triển nhiều hay ít.
ĐMLTT cấp máu cho khoảng 45-55% thất trái, gồm thành trước bên, mỏm tim và vách liên thất.
ĐMM chạy trong rãnh nhĩ thất trái cho 2-3 nhánh bờ, cung cấp máu cho thành bên thất trái. ĐMM cấp máu khoảng 15-25% thất trái (trừ trong trường hợp ĐMM ưu năng, cấp máu khoảng 40-50% thất trái) gồm vùng sau bên và trước bên thất trái.
Hình 1.3. Giải phẫu ĐMV trái
ĐMV phải:
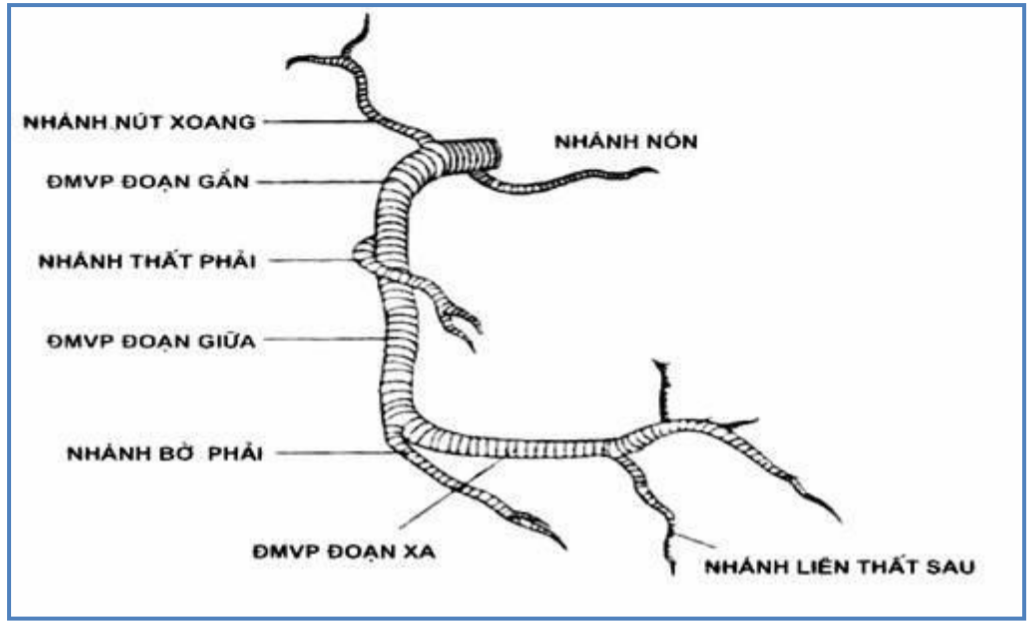
ĐMV phải xuất phát từ xoang Valsalva trước phải, chạy trong rãnh nhĩ thất phải, ở đoạn gần chia nhánh vào nhĩ phải (ĐM nút xoang), và thất phải (ĐM nón) rồi vòng ra bờ phải của tim, đi tới đầu sau của rãnh liên thất sau chia làm hai nhánh ĐM liên thất sau và nhánh quặt ngược thất trái.
Hình 1.4. Giải phẫu ĐMV phải
Cách gọi tên ĐMV theo CASS (Coronary Artery Surgery Study):
ĐMV phải chia làm ba đoạn:
Đoạn gần (I): 1/2 đầu tiên từ lỗ ĐM tới nhánh thất phải.
Đoạn giữa (II): giữa đoạn gần và đoạn xa.
Đoạn xa (III): từ nhánh bờ phải tới ĐM liên thất sau.
Thân chung ĐMV trái từ lỗ ĐMV trái cho tới chỗ chia thành ĐMLTT và ĐMM.
ĐMLTT chia làm ba đoạn:
Đoạn gần (I): từ chỗ chia cho tới nhánh vách đầu tiên.
Đoạn giữa (II): từ nhánh vách đầu tiên tới nhánh chéo thứ hai.
Đoạn xa (III): từ sau nhánh chéo thứ hai.
ĐMM chia làm hai đoạn:
Đoạn gần (I): từ chỗ chia tới nhánh bờ 1.
Đoạn xa (II): từ sau nhánh bờ 1 chạy trong rãnh nhĩ thất trái.
Sinh lý tưới máu của tuần hoàn vành
Tuần hoàn vành diễn ra trên một khối cơ rỗng co bóp nhịp nhàng nên tưới máu của tuần hoàn vành cũng thay đổi nhịp nhàng. Tưới máu cho tâm thất trái chủ yếu được thực hiện trong thì tâm trương trong khi tâm thất phải được tưới máu đều hơn cả hai thì, tuy vậy trong thì tâm thu cũng bị hạn chế.
Có rất ít hệ thống nối thông (bàng hệ) giữa các ĐMV, vì vậy nếu một ĐMV nào bị tắc thì sự tưới máu cho vùng cơ tim đó sẽ bị ngừng trệ, và nếu tắc nghẽn kéo dài sẽ gây hoại tử cơ tim. Có sự khác biệt về sự tưới máu cho cơ tim ở lớp dưới nội tâm mạc và lớp dưới thượng tâm mạc. Trong thì tâm thu, cơ tim co làm tăng áp suất riêng phần trong cơ tim. Có một bậc thang áp suất tăng dần từ ngoài vào trong và mạnh nhất ở lớp dưới nội tâm mạc, vì vậy trong thì tâm thu dòng máu đến lớp dưới nội tâm mạc rất ít so với lớp dưới thượng tâm mạc.
Bình thường lưu lượng máu qua ĐMV khoảng 60 – 80ml/phút/100 gam cơ tim (250ml/phút), chiếm 4,6% lưu lượng tuần hoàn của toàn cơ thể. Dự trữ oxy của cơ tim hầu như không có. Chuyển hóa của cơ tim chủ yếu là ái khí nên khi có tăng nhu cầu oxy cơ tim thì phải đáp ứng bằng tăng cung lượng vành đến lớp dưới nội tâm mạc rất ít so với lớp dưới thượng tâm mạc.
Sơ đồ tưới máu của hệ ĐMV:
Hình 1.5. Sơ đồ tưới máu của hệ động mạch vành (RC : ĐMV phải; L D: ĐM liên thất trước; Cx: Động mạch mũ)
Sinh lý bệnh xơ vữa động mạch vành
Xơ vữa động mạch là bệnh lý xảy ra ở các động mạch lớn và vừa, trong đó có động mạch vành; đặc trưng bởi tình trạng lắng đọng dần các mảng lipid ở thành mạch gây hẹp dần lòng mạch, giảm tưới máu mô ở phía xa. Mảng xơ vữa có thể gây hội chứng động mạch vành cấp khi có tình trạng bất ổn định, nứt vỡ và khởi phát hình thành huyết khối lấp tắc một phần hay hoàn toàn động mạch vành. Có nhiều thuyết về quá trình hình thành mảng xơ vữa ĐMV, nhưng thuyết tổn thương nội mạc mạch được ủng hộ nhiều nhất.
Quá trình hình thành mảng xơ vữa được đặc trưng bởi:
Rối loạn chức năng tế bào nội mạc mạch máu.
Lắng đọng lipid, cholesterol và xâm nhập các tế bào viêm ở thành mạch.
Tích luỹ các mảnh xác tế bào ở lớp nội mạc và dưới nội mạc.
Các quá trình này dẫn đến hình thành mảng xơ vữa, tái cấu trúc thành mạch.
Suy giảm chức năng nội mạc
Quá trình này được kích hoạt bởi sự tổn thương lớp nội mạc mạch máu do tiếp xúc với các yếu tố kích thích như:
Chất độc trong thuốc lá.
LDL-C oxy hóa.
Các sản phẩm chuyển hóa cuối cùng của quá trình đường phân.
Tăng homocystein.
Các tác nhân nhiễm trùng…
Tổn thương tế bào nội mạc bắt đầu chuỗi các quá trình dẫn đến rối loạn chức năng tế bào. Dấu hiệu của rối loạn chức năng nội mạc là thay đổi sự cân bằng của quá trình sản sinh các phân tử hoạt mạch qua trung gian tế bào nội mạc:
Giảm hoạt tính sinh học của NO, một chất giãn mạch quan trọng, chống huyết khối, chống tăng sinh.
Tăng sinh các chất co mạch: Endothelin-1 và angiotensin-II, hoạt hoá quá trình di tản và tăng sinh tế bào.
Rối loạn chức năng tế bào nội mạc, bộc lộ các phân tử kết dính và các chất hoá ứng động làm tăng kết dính và di chuyển tế bào.
Những ảnh hưởng qua trung gian các kích thích thường thấy rõ nhất ở mạch máu có tốc độ dòng máu cao như mạch não, mạch vành, mạch thận, mạch chậu.
Thay đổi cân bằng đông máu tại chỗ như tăng nồng độ chất ức chế hoạt hóa plasminogen và các yếu tố mô.
Giảm yếu tố hoạt hóa plasminogen (t-PA) và thrombomodulin.
Giảm sản xuất NO dẫn đến tăng hoạt hoá và kết dính tiểu cầu.
Sự phát triển của mảng xơ vữa
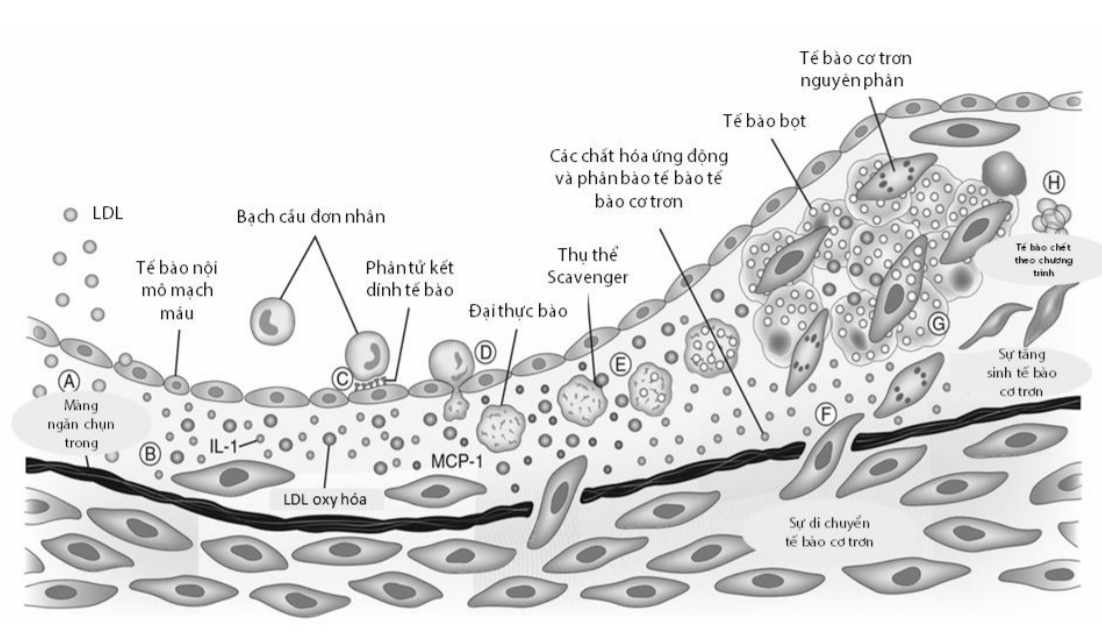
Rối loạn chức năng nội mạc tạo thuận lợi cho sự hình thành và phát triển của mảng xơ vữa (Hình 6)
Sự lắng đọng dần dần của các hạt LDL qua lớp nội mạc mạch máu (khi bị tổn thương, suy giảm chức năng) vào thành mạch.
Các tế bào đơn nhân thâm nhiễm vào thành mạch (do tổn thương nội mạc và các yếu tố viêm, hóa chất trung gian), hoạt hóa biến thành đại thực bào, tiếp theo đại thực bào sẽ ăn các hạt LDL biến thành các tế bào bọt. Các tế bào bọt này lắng đọng trong thành mạch và lại tiếp tục hoạt hóa thúc đẩy quá trình thực bào-lắng đọng tạo thành các mảng xơ vữa động mạch.
Các tổn thương sớm nhất là các vệt mỡ, gồm chủ yếu các đại thực bào giàu lipid và các tế bào bọt. Các tổn thương này phát triển thành mảng xơ khi hình thành, tích luỹ và thâm nhiễm của các tế bào cơ trơn bị chuyển thành tế bào sợi.
Các tế bào nói trên chịu trách nhiệm chính trong việc thoái hóa mạng lưới mô liên kết ngoại bào dẫn tới hình thành vỏ xơ bao phủ một lõi chứa đầy lipid, tế bào bọt, những mảnh tế bào hoại tử và các tế bào viêm gồm cả các tế bào lympho T.
Mảng xơ vữa tích luỹ ngày càng nhiều và hậu quả là hẹp dần lòng mạch, cuối cùng có thể gây tắc mạch.
Tổn thương hình thành và phát triển
Tổn thương thành mạch có xu hướng thường gặp hơn ở những vị trí nhất định trong lòng mạch máu. Dòng máu chảy gây ra áp lực lên thành mạch, do đó ảnh hưởng đến đặc tính sinh học của tế bào nội mô.
Ở đoạn mạch với áp lực thay đổi, nhất là ở đoạn gập góc, có dòng máu xoáy gây ra rối loạn chức năng nội mạc, sẽ kích hoạt quá trình hình thành mảng xơ vữa. Điều này giải thích tại sao mảng xơ vữa lại hay gặp ở các vị trí này.
Hình 1.6. Cơ chế hình thành vữa xơ động mạch với bản chất là hạt LDL
Khi lòng ĐMV bị hẹp đáng kể (thường là trên 70%), dòng chảy tưới máu cơ tim phía sau bị giảm đáng kể trong khi nhu cầu oxy của cơ tim vẫn cần, đặc biệt khi gắng sức. Với tình trạng thiếu cung cấp máu, cơ tim thiếu oxy phải chuyển hóa trong tình trạng yếm khí. Các sản phẩm của chuyển hóa yếm khí (LDH, adenosine) kích thích các đầu mút thần kinh của hệ mạch vành, gây nên cơn đau thắt ngực.
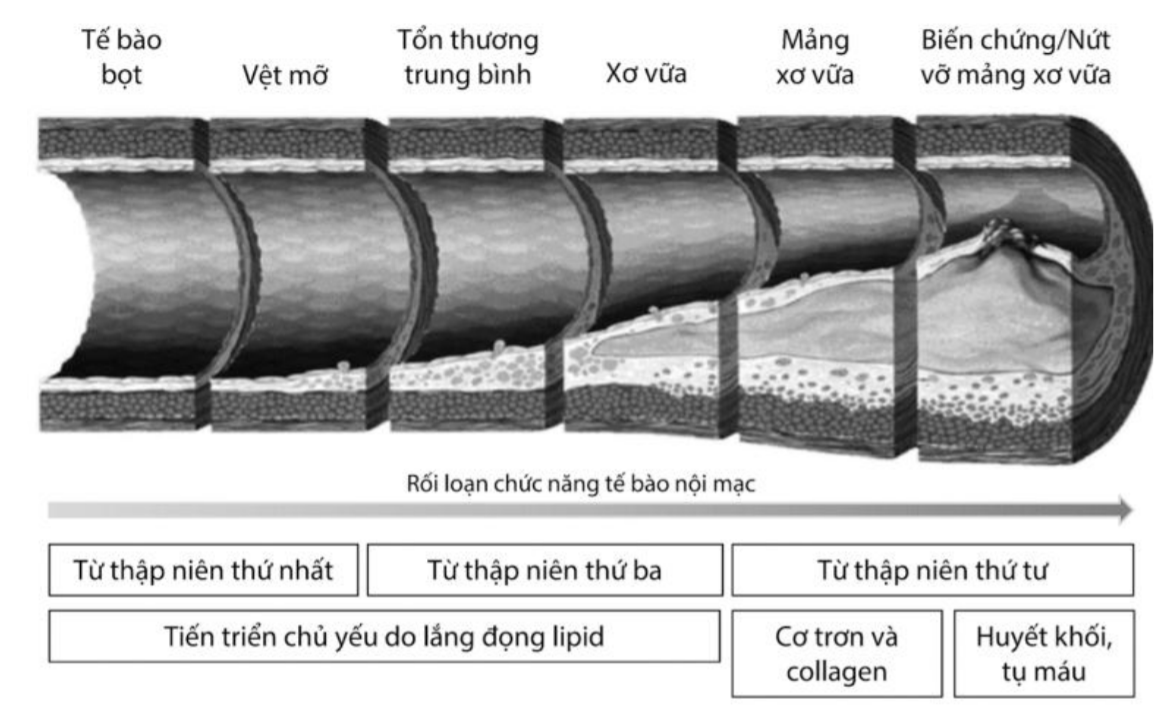
Hình 1.7. Sơ đồ diễn tiến của mảng xơ vữa động mạch
(Nguồn: Stary HC et al. Circulation 1995;92:1355-1374)
(Vệt mỡ có thể hình thành từ những thập niên đầu tiên của cuộc đời, khi mảng xơ vữa bị nứt vỡ sẽ dẫn đến quá trình hình thành cục máu đông và xảy ra hội chứng động mạch vành cấp tùy mức độ)
Sự nứt vỡ mảng xơ vữa
Khi mảng xơ vữa động mạch bị nứt, loét, vỡ ra làm cho dòng máu đang lưu thông tiếp xúc với các thành phần bên trong của mảng xơ vữa-chủ yếu là lõi lipid làm khởi phát quá trình đông máu, hình thành cục máu đông lấp kín lòng mạch dẫn đến thiếu máu, hoại tử cơ tim. Trên lâm sàng biểu hiện bằng hội chứng động mạch vành cấp (nhồi máu cơ tim có ST khả năng, nhồi máu cơ tim không ST khả năng và đau ngực không ổn định).
Quá trình hình thành huyết khối động mạch vành là động học và có thể đảo ngược, ít nhất là một phần bởi sự hoạt hóa t-PA và protein C, S của hệ thống chống huyết khối/tiêu sợi huyết nội sinh.
Mảng xơ vữa với vỏ xơ mỏng và lõi lipid lớn chứa lượng lớn các thành phần của tế bào viêm, đặc biệt là các mảnh thoái hoá tế bào có nguy cơ nứt vỡ cao và hình thành huyết khối lớn. Ngược lại các mảng xơ vữa có lõi lipid nhỏ, vỏ xơ dày, ít chất trung gian viêm thì thường ổn định và ít khi nứt vỡ.
Cơ chế bệnh sinh của hội chứng động mạch vành cấp (HCMVC) không có ST khả năng là sự không ổn định và nứt vỡ của mảng xơ vữa. Nếu sự nứt vỡ là lớn và hình thành máu đông ồ ạt lấp toàn bộ lòng mạch sẽ gây ra NMCT cấp có ST khả năng. Nếu sự nứt vỡ nhỏ hơn và cục máu đông này chưa dẫn đến tắc hoàn toàn ĐMV sẽ gây ra HCMVC không có ST khả năng. Bên cạnh đó, các cơ chế về sự di chuyển của huyết khối nhỏ đến tắc vi mạch phía sau và sự co thắt càng làm cho tình trạng thiếu máu cơ tim thêm trầm trọng.
Sự hình thành cục máu đông: Khi mảng xơ vữa bị vỡ, lớp dưới nội mạc được lộ ra và tiếp xúc với tiểu cầu, dẫn đến hoạt hoá các thụ thể GP IIb/IIIa trên bề mặt tiểu cầu và hoạt hoá quá trình ngưng kết của tiểu cầu. Các tiểu cầu ngưng kết này sẽ giải phóng ra một loạt các chất trung gian làm co mạch, thu hút các tiểu cầu khác và hình thành nhanh hơn cục máu đông.
Hậu quả của các hiện tượng trên là làm giảm đột ngột cấp máu tới vùng cơ tim do ĐMV đó nuôi dưỡng, và biểu hiện trên lâm sàng là cơn đau ngực không ổn định, trên điện tâm đồ có thể là hình ảnh thiếu máu cơ tim cấp với ST chênh xuống hoặc T âm nhọn, các men tim loại Troponin có thể tăng khi có thiếu máu cơ tim nhiều gây hoại tử cơ tim thực sự. Các yếu tố sau có thể làm nặng bệnh hơn: Sốt, tăng huyết áp nhiều, rối loạn nhịp tim, cường giáp.
Điều trị tích cực để hạ LDL-C trong giai đoạn cấp làm thay đổi thành phần lõi lipid của các mảng xơ vữa khác ngoài tổn thương thủ phạm và cũng có tác dụng làm giảm nguy cơ các biến cố tim mạch. Khả năng biến cố động mạch vành cấp liên quan nhiều với sự mất ổn định của mảng xơ vữa hơn là mức độ hẹp lòng mạch.
Sinh lý bệnh của bệnh động mạch vành
Bệnh lý ĐMV là một quá trình diễn biến động, mảng xơ vữa có thể lớn dần, ổn định tương đối xen kẽ giai đoạn không ổn định nứt vỡ gây ra những biến cố cấp tính có thể dẫn đến tử vong, sau đó (nếu sống sót và được điều trị tốt) lại tương đối ổn định. Trên cùng một hệ ĐMV của một bệnh nhân cũng có những tổn thương ổn định xen kẽ không ổn định.
Quá trình diễn tiến bệnh ĐMV có thể đảo ngược được nếu người bệnh tuân thủ điều trị, thay đổi lối sống, điều chỉnh tốt các yếu tố nguy cơ cũng như thực hiện điều trị tốt với các thuốc kháng ngưng tập tiểu cầu, statin… Ngược lại, bệnh sẽ diễn biến xấu nhanh với nhiều đoạn biến cố cấp (không ổn định) khi người bệnh không được điều trị, phòng ngừa tốt.
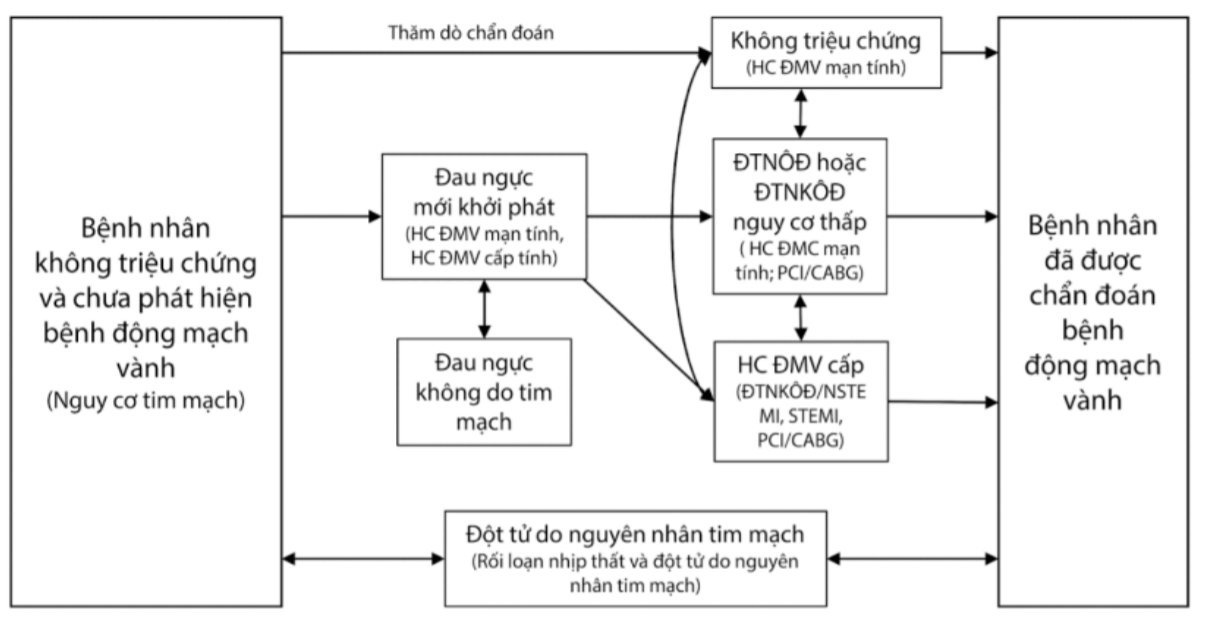
Tương ứng với sinh lý bệnh xơ vữa động mạch vành là biểu hiện hội chứng ĐMV mạn và hội chứng ĐMV cấp trên lâm sàng được thể hiện trong Hình dưới đây.
Hình 1.8. Diễn tiến các thể bệnh động mạch vành trên lâm sàng
Chú thích: HC ĐMV mạn tính: Hội chứng động mạch vành mạn;
HC ĐMV cấp tính: Hội chứng động mạch vành cấp tính;
ĐTNÔĐ: Đau thắt ngực ổn định; ĐTNKÔĐ: Đau thắt ngực không ổn định;
NSTEMI: Nhồi máu cơ tim không có ST khả năng; STEMI: Nhồi máu cơ tim cấp có ST khả năng;
PCI: Can thiệp động mạch vành qua da; CABG: Phẫu thuật bắc cầu nối chủ – vành
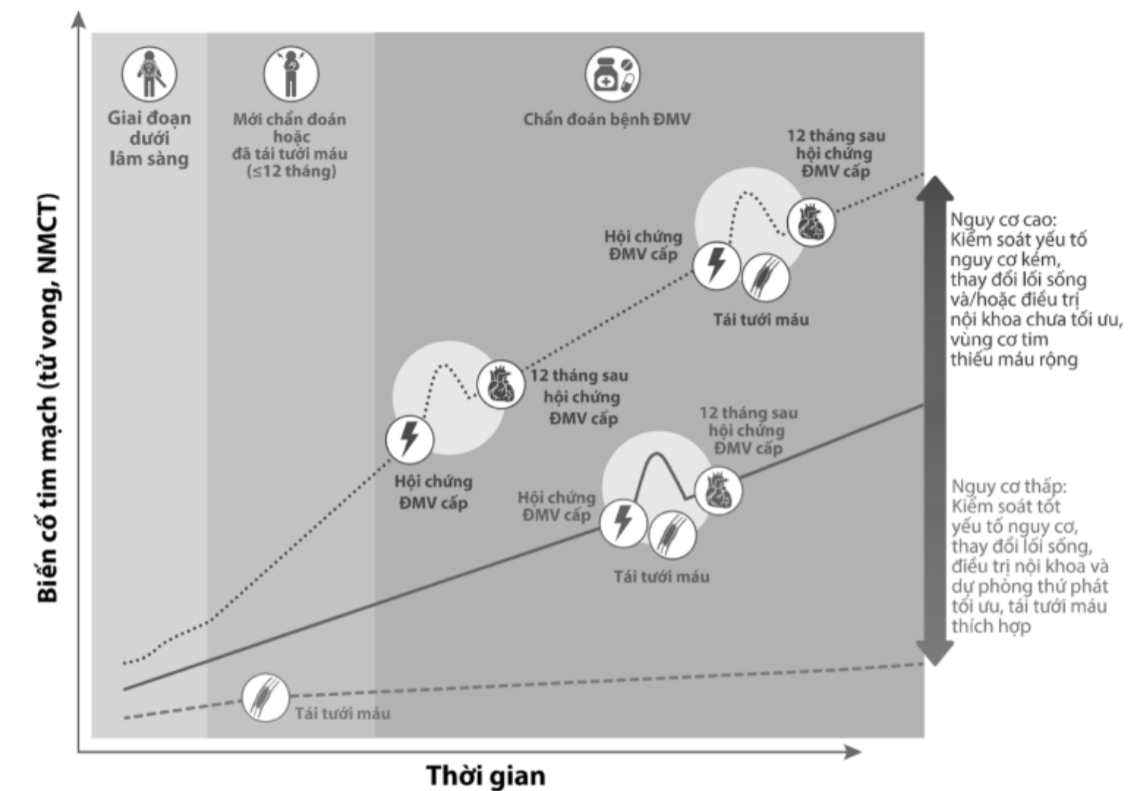
Hình 1.9. Minh họa cơ chế diễn tiến của hội chứng ĐMV mạn và quá trình có thể đảo ngược hoặc làm nặng bệnh (theo ESC 2019)
Đường ở giữa thể hiện trường hợp diễn biến tự nhiên hội chứng ĐMV mạn thường gặp, với mức độ nguy cơ trung bình;
Đường trên cùng thể hiện những bệnh nhân nguy cơ cao, xuất hiện nhiều biến cố cấp trong thời gian ngắn, làm tăng biến cố tử vong;
Đường dưới cùng hội chứng ĐMV mạn được điều trị kịp thời giai đoạn cấp và điều chỉnh tốt các yếu tố nguy cơ, làm giảm hẳn biến cố tim mạch
Nguyên nhân gây bệnh động mạch vành – các yếu tố nguy cơ tim mạch
Nguyên nhân gây bệnh động mạch vành
Nguyên nhân gây Bệnh động mạch vành có thể được phân chia các nhóm như sau:
Bệnh động mạch vành do xơ vữa: đây là nguyên nhân chính gây ra các bệnh động mạch vành mà chúng ta sẽ đề cập đến trong nội dung cuốn sách này.
Bệnh động mạch vành không do xơ vữa: hiếm gặp và không phải là nội dung đề cập đến trong sách này. Các bệnh lý nhóm này bao gồm các bệnh lý bẩm sinh liên quan đến động mạch vành, dị dạng, rò, sai chỗ xuất phát;… Các bệnh viêm nhiễm động mạch vành (vd. Kawasaki); các bệnh tắc động mạch vành do cục tắc từ nơi khác bắn đến; vấn đề co thắt động mạch vành không liên quan xơ vữa….
Vấn đề đặt ra là bệnh ĐMV do xơ vữa thì do nguyên nhân nào gây ra? Câu trả lời đã rõ là không có nguyên nhân cụ thể mà là hậu quả của các yếu tố nguy cơ tim mạch dẫn đến, có thể là các yếu tố nguy cơ đơn độc nhưng thường là do nhiều yếu tố nguy cơ phối hợp nhau làm gia tăng bệnh.
Yếu tố nguy cơ tim mạch
Yếu tố nguy cơ (YTNC) gây bệnh tim mạch là các yếu tố đã được chứng minh có liên quan chặt chẽ với tỷ lệ mắc bệnh và tử vong do bệnh tim mạch. Những nghiên cứu cho thấy, các bệnh tim mạch thường gặp liên quan đến các yếu tố nguy cơ mang tính hành vi là hút thuốc lá, chế độ ăn và lười vận động thể lực… Điểm đặc biệt là, các YTNC thường đi thành chùm và thúc đẩy nhau theo cấp số nhân dẫn đến khả năng bị bệnh và bị bệnh sớm. Có thể phân làm 2 nhóm: các YTNC không thay đổi được và các YTNC có thể thay đổi được.
Các yếu tố nguy cơ không thay đổi được
Tuổi
Tuổi càng cao nguy cơ càng tăng lên. Ở tuổi 70 trở đi, có đến 15% nam giới và 9% nữ giới có bệnh ĐMV có triệu chứng và tăng lên 20% ở tuổi 80.
Giới và tình trạng mãn kinh
Bệnh ĐMV thường phổ biến và khởi phát sớm hơn ở nam giới.
Tỷ lệ mắc bệnh ĐMV ở nữ tăng nhanh sau tuổi mãn kinh và ngang bằng với nam giới sau 65 tuổi do vai trò của hormone sinh dục. Mặc dù ít phổ biến hơn nhưng bệnh ĐMV vẫn là nguyên nhân gây tử vong cao nhất ở nữ giới.
Tuy nhiên, liệu pháp hormone thay thế không được khuyến cáo trong dự phòng tiên phát xơ vữa động mạch ở phụ nữ sau mãn kinh.
Tiền sử gia đình ở bệnh nhân có xơ vữa động mạch
Tiền sử gia đình là yếu tố quan trọng khi bệnh xơ vữa động mạch xuất hiện ở thế hệ thứ nhất với nam giới trước tuổi 55 và nữ giới trước tuổi 65.
Yếu tố chủng tộc
Tỷ lệ tử vong do bệnh ĐMV theo tuổi ở nhóm người gốc Nam Á cao hơn 50% so với nhóm người da trắng bản địa ở các nước phát triển.
Tỷ lệ mắc bệnh ĐMV thấp hơn ở nhóm người da đen.
Tỷ lệ bệnh ĐMV xu hướng gia tăng mạnh ở một số quần thể Đông Á.
Các yếu tố nguy cơ có thể thay đổi được
Các stress tâm lý
Gia tăng căng thẳng trong công việc, ít hỗ trợ xã hội, cuộc sống cô đơn, trầm cảm là các yếu tố quan trọng tăng nguy cơ xơ vữa động mạch.
Hút thuốc lá
Hút thuốc lá tăng nguy cơ bệnh ĐMV xấp xỉ 50% với tỷ lệ tử vong cao hơn 60% (lên đến 85% ở nhóm người nghiện thuốc lá).
Hút thuốc lá thụ động có thể làm tăng nguy cơ bị bệnh ĐMV lên khoảng 25%.
Ngừng hút thuốc lá mang lại nhiều lợi ích và cần làm ở mọi bệnh nhân.
Các biện pháp cai thuốc lá gồm liệu pháp tâm lý, thuốc thay thế nicotin, hoặc các thuốc khác. Những biện pháp này nằm trong một mô hình thống nhất bởi phòng cai nghiện thuốc lá, giúp tăng tỷ lệ bỏ thuốc lá cao gấp 4 lần.
Béo phì
Chỉ số khối cơ thể (BMI) cao đóng góp vào 25 – 49% bệnh ĐMV ở các nước phát triển. Thừa cân được định nghĩa là BMI từ 23 – 24,9 kg/m2, béo phì là khi BMI ≥ 25 kg/m2.
Tỷ lệ béo phì tăng nhanh trên toàn thế giới. Béo trung tâm là tình trạng thừa mỡ ở bụng, xác định bởi tỷ lệ vòng eo-hông cao và có mối liên quan chặt chẽ tới bệnh ĐMV nếu vòng eo > 90 cm ở nam và 80 cm ở nữ (Theo ESC 2019).
Chế độ ăn và tập luyện nên xem xét hàng đầu ở nhóm bệnh nhân này, cùng với điều trị tích cực đái tháo đường type 2, THA và rối loạn lipid máu nếu có.
Tình trạng viêm
Xơ vữa động mạch bao gồm quá trình viêm liên tục từ lúc bắt đầu hình thành tổn thương, quá trình tiến triển đến thời điểm biến cố huyết khối cấp tính.
Một số nghiên cứu lớn chỉ ra rằng dấu ấn viêm, thường dùng nhất là CRP có giá trị góp phần trong tiên lượng bệnh nhân xơ vữa động mạch.
Nồng độ CRP dưới 1 mg/L: Nguy cơ biến cố tim mạch thấp
Nồng độ CRP 1 – 3 mg/L: Nguy cơ biến cố tim mạch trung bình
Nồng độ CRP trên 3 mg/L: Nguy cơ biến cố tim mạch cao
Các biện pháp điều trị giảm nguy cơ bệnh mạch vành cũng giúp giảm tình trạng viêm như aspirin và statin.
Tuy vậy, các thuốc chống viêm thuần túy chưa chứng minh được vai trò giảm nguy cơ biến cố bệnh ĐMV.
Lối sống ít vận động
Sự liên quan giữa ít hoạt động thể chất với tử vong do bệnh tim mạch rất khó ước tính, tuy nhiên, những người hoạt động thể chất có nguy cơ mắc bệnh động mạch vành thấp hơn.
Tập thể dục thường xuyên, cường độ vừa đến nhiều phải thực hiện ít nhất 5 ngày mỗi tuần, mỗi lần ít nhất 30 phút, nhưng tần suất và thời gian tập luyện lớn hơn có thể tăng lợi ích.
Rượu, bia
Người nghiện rượu có liên quan với tăng nguy cơ mắc các bệnh tim mạch. Nên hạn chế tối đa việc uống rượu, bia, nếu uống thì số lượng chỉ nên ≤ 2 đơn vị/ngày đối với nam và ≤ 1 đơn vị/ngày với nữ và tổng cộng ≤ 14 đơn vị chuẩn/tuần với nam hoặc ≤ 8 đơn vị chuẩn/tuần với nữ. Không uống nhiều vào một thời điểm.
(1 đơn vị chuẩn chứa 14 g ethanol tinh khiết tương đương với 354 mL bia (5% ethanol) hoặc 150 mL rượu vang (12% ethanol), hoặc 45 mL rượu mạnh (40%)).
Tăng huyết áp
Tăng huyết áp (THA) là yếu tố nguy cơ độc lập của bệnh động mạch vành, bệnh động mạch ngoại biên và bệnh thận mạn tính.
Số đo huyết áp tâm thu là chỉ số tiên lượng tốt hơn so với số đo huyết áp tâm trương ở đối tượng bệnh nhân trên 50 tuổi. Tăng huyết áp tâm trương liên quan đến tăng nguy cơ bệnh tim mạch ở nhóm bệnh nhân dưới 50 tuổi.
Điều trị hạ áp đã được chứng minh lợi ích đối với bệnh nhân THA kèm theo bệnh mạch vành.
Đích điều trị THA ở bệnh nhân bệnh ĐMV cần tích cực hơn, tốt nhất dưới 130/80 mmHg.
Ở các bệnh nhân sau nhồi máu cơ tim, điều trị sớm bằng thuốc chẹn beta giao cảm, ƯCMC hoặc ƯCTT được chứng minh làm giảm nguy cơ tái nhồi máu cơ tim và tử vong.
Rối loạn lipid máu
Có một mối liên quan liên tục, bền vững, độc lập giữa nồng độ cholesterol toàn phần (TC) hoặc cholesterol trọng lượng phân tử thấp (LDL-C) với các biến cố tim mạch do xơ vữa.
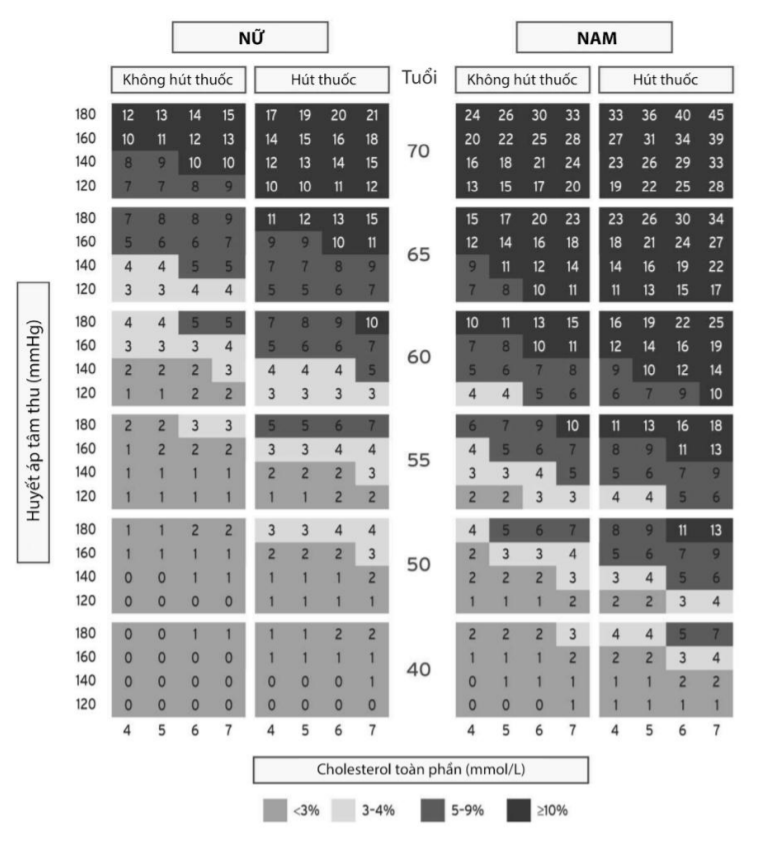
Hình 1.10. Mô hình tính điểm SCORE cho khu vực nguy cơ cao của Hội Tim mạch châu Âu
Đái tháo đường
Đái tháo đường là một trong các yếu tố nguy cơ tim mạch chính của bệnh lý tim mạch do xơ vữa. Đái tháo đường làm tăng 2 lần biến cố tim mạch (bao gồm bệnh lý ĐMV, đột quỵ và tử vong chung liên quan tới bệnh lý mạch máu) và độc lập với các yếu tố nguy cơ khác.
Bảng 1.2. Phân tầng nguy cơ mắc bệnh l tim mạch bệnh nhân đái tháo đường
|
Nguy cơ rất cao |
Đái tháo đường kèm theo bệnh lý tim mạch đã được chẩn đoán hoặc đã có tổn thương cơ quan đích. hoặc ≥ 3 yếu tố nguy cơ chính hoặc Đái tháo đường type 1 > 20 năm |
|
Nguy cơ cao |
Đái tháo đường ≥ 10 năm, chưa có tổn thương cơ quan đích, kèm theo bất kì yếu tố nguy cơ nào khác. |
|
Nguy cơ trung bình |
Bệnh nhân trẻ (Đái tháo đường type 1 |
Tổn thương cơ quan đích: Protein niệu, suy thận, phì đại thất trái, bệnh lý v ng mạc.
Các yếu tố nguy cơ chính: Tuổi cao, THA, rối loạn lipid máu, béo phì, hút thuốc lá.
Đánh giá nguy cơ xơ vữa động mạch (vành)
Đánh giá toàn diện các yếu tố nguy cơ tim mạch, đánh giá tổng thể nguy cơ xảy ra các biến cố đích cho mỗi người bệnh là nguyên tắc cơ bản trong tiếp cận, phân tầng, xử trí và dự phòng trong bệnh lý xơ vữa động mạch.
Càng có nhiều yếu tố nguy cơ tim mạch và càng nhiều tổn thương cơ quan đích thì nguy cơ xảy ra các biến cố tim mạch mới càng cao.
Có nhiều hệ thống thang điểm đánh giá nguy cơ tiến triển của xơ vữa động mạch ứng dụng trong tiên lượng và dự phòng tiên phát các biến cố tim mạch. Kinh điển nhất là thang điểm Framingham và thang điểm SCORE của Hội Tim mạch Châu Âu cho phép ước tính nguy cơ bệnh tim mạch gây tử vong trong vòng 10 năm tới với các mức độ rất cao, cao, trung bình hay thấp (hình 10). Đối với người Việt Nam, ước tính nguy cơ theo các hệ thống tính điểm thường thấp hơn so với thực tế trên mỗi người cụ thể.
Ngoài ra còn có một số yếu tố giúp đánh giá nguy cơ mắc biến cố tim mạch được áp dụng trên lâm sàng như:
Điểm vôi hóa động mạch vành trên phim chụp cắt lớp MSCT.
Định lượng CRP hs.
Những người có biểu hiện lâm sàng rõ ràng của bệnh xơ vữa động mạch, đã xảy ra biến cố nhồi máu cơ tim, đột quỵ não, đã tái thông mạch vành/mạch ngoại vi… bắt buộc phải điều trị dự phòng thứ phát, không cần tính mức nguy cơ.
Tương tự, tính toán mức nguy cơ cũng không áp dụng cho bệnh nhân đái tháo đường, bởi đã có nguy cơ cao của bệnh lý xơ vữa động mạch.