Jaber S Alqahtani, Renata G Mendes, Abdulelah Aldhahir, Daniel Rowley, Mohammed D AlAhmari, George Ntoumenopoulos, Saeed M Alghamdi, Jithin K Sreedharan, Yousef S Aldabayan, Tope Oyelade, Ahmed Alrajeh, Carlo Olivieri, Maher AlQuaimi, Jerome Sullivan, Mohammed A Almeshari, and Antonio Esquinas
Journal of Multidisciplinary Healthcare 2020:13
Bản dịch của BS. Đặng Thanh Tuấn – BV Nhi Đồng 1
Tóm tắt
Bối cảnh: Khi sự bùng phát toàn cầu của COVID19 tiếp tục tàn phá thế giới, điều quan trọng là phải hiểu cách các bác sĩ lâm sàng tuyến đầu quản lý hỗ trợ thở máy và các yếu tố hạn chế khác nhau.
Phương pháp: Một cuộc khảo sát trực tuyến bao gồm 32 câu hỏi đã được phát triển và xác nhận bởi một hội đồng chuyên gia quốc tế.
Kết quả: Nhìn chung, 502 người trả lời từ 40 quốc gia trên sáu lục địa đã hoàn thành cuộc khảo sát. Số trung bình (± SD) của giường ICU là 64 ± 84. Các công cụ chẩn đoán ban đầu phổ biến nhất được sử dụng để bắt đầu điều trị là khí máu động mạch (48%) và biểu hiện lâm sàng (37,5%), trong khi hướng dẫn quốc gia COVID-19 là được sử dụng nhiều nhất (61,2%). Ống thông mũi lưu lượng cao (HFNC) (53,8%), thông khí không xâm nhập (NIV) (47%), và thở máy xâm nhập (IMV) (92%) chủ yếu được sử dụng cho các trường hợp COVID-19 nhẹ, vừa và nặng, tương ứng. Tuy nhiên, chỉ 38,8%, 56,6% và 82,9% người được hỏi có giao thức chuẩn cho HFNC, NIV và IMV, tương ứng. Các chế độ IMV và NIV được sử dụng thường xuyên nhất là kiểm soát thể tích (VC) (36,1%) và hỗ trợ áp lực/áp lực đường thở dương liên tục (CPAP/PS) (40,6%). Khoảng 54% số bệnh nhân thở máy không tuân thủ khoảng thời gian kiểm tra máy thở thường xuyên được khuyến nghị. Phần lớn những người được hỏi (85,7%) sử dụng phương pháp nằm sấp với IMV, với 48,4% sử dụng nó trong 12–16 giờ và 46,2% đã thử nằm sấp tỉnh táo kết hợp với HFNC hoặc NIV. Tăng khối lượng công việc của nhân viên (45,02%), thiếu nhân viên được đào tạo (44,22%) và thiếu phương tiện bảo vệ cá nhân (PPE) (42,63%) là những rào cản chính đối với việc quản lý COVID19.
Kết luận: Kết quả của chúng tôi cho thấy rằng các thực hành lâm sàng chung liên quan đến hỗ trợ thở máy rất không đồng nhất, với việc sử dụng hạn chế các phác đồ tiêu chuẩn và hầu hết các bác sĩ tuyến đầu phụ thuộc vào các hướng dẫn xử trí khác nhau và biệt lập. Chúng tôi nhận thấy khối lượng công việc tăng lên của nhân viên, thiếu nhân viên được đào tạo và thiếu PPE là những yếu tố hạn chế chính ảnh hưởng đến việc quản lý hỗ trợ thông khí COVID-19 toàn cầu.
Giới thiệu
Coronavirus (COVID-19) là một bệnh truyền nhiễm do vi rút lây lan trên toàn cầu và đã trở thành đại dịch.1 Theo Tổ chức Y tế Thế giới (WHO), vào ngày 12 tháng 7 năm 2020, số người được chẩn đoán mắc COVID-19 đã vượt quá 12 triệu người, với tổng số ca tử vong là 561.617 trên toàn thế giới.2 Những người được chẩn đoán mắc COVID19 có nguy cơ phát triển bệnh hô hấp có thể cần hỗ trợ thở máy và nhập viện chăm sóc đặc biệt (ICU).3 Các nghiên cứu đã chỉ ra rắng một số trường hợp đã được xác nhận phát triển hội chứng suy hô hấp cấp tính (ARDS).4–7 Hơn nữa, Grasselli và cộng sự báo cáo rằng 16% trong số 3420 trường hợp được xác nhận đã được nhận vào ICU.8 Theo báo cáo của Phái bộ chung của WHO-Trung Quốc về COVID19, trong số 55.924 người được xác nhận, 6,1% được đánh giá là nguy kịch và 13% là nghiêm trọng, với khoảng 25% các trường hợp nguy kịch và nghiêm trọng cần hỗ trợ thở máy.9 Nhìn chung, mức độ nghiêm trọng của COVID-19 và việc nhập viện ICU có liên quan đến các bệnh đi kèm khác nhau, bao gồm cả hô hấp mãn tính, tim mạch và tiêu hóa.10–12 Những bệnh đi kèm này cũng liên quan đến tỷ lệ tử vong gia tăng và là thách thức đối với việc quản lý ICU đối với bệnh nhân COVID-19.13
Trong một nghiên cứu khác, Guan và cộng sự phát hiện ra rằng khoảng 6,1% trong số 1099 trường hợp dương tính đã được thở máy (MV), trong đó thông khí không xâm nhập (NIV) được sử dụng nhiều nhất, ngay cả khi lây truyền trong bệnh viện với NIV và ống thông mũi lưu lượng cao (HFNC) vẫn chưa rõ ràng.14 Sự phát triển của ARDS ở bệnh nhân COVID-19 có thể chỉ ra nhu cầu quản lý hỗ trợ thở máy, có thể khác nhau giữa các bệnh viện, quốc gia và khu vực. Hướng dẫn hiện tại về quản lý ICU đối với bệnh nhân COVID-19, bao gồm cả các phác đồ hỗ trợ thở máy còn thiếu và cho đến nay, các thực hành chủ yếu được thông báo bằng bằng chứng từ quản lý chăm sóc đặc biệt tiêu chuẩn và kinh nghiệm về các bệnh nhiễm trùng đường hô hấp do vi rút khác hoặc từ kinh nghiệm trực tiếp với COVID-19.4
Sự lây lan nhanh chóng của đại dịch COVID-19 đã tạo ra thách thức cho nỗ lực tổng hợp và việc chia sẻ các phương pháp hay nhất cũng gặp nhiều thách thức. Điều này đã làm tăng nhu cầu khám phá và đánh giá các thực hành toàn cầu hiện tại liên quan đến quản lý hỗ trợ thở máy cho bệnh nhân COVID-19. Do đó, nghiên cứu này nhằm mục đích tìm hiểu kỹ thuật thông khí mà các nhà cung cấp dịch vụ chăm sóc tích cực (CCP, critical care providers) đã sử dụng để quản lý bệnh nhân COVID-19 người lớn trên toàn thế giới, để làm sáng tỏ những thách thức mà các bác sĩ lâm sàng phải đối mặt và cuối cùng là phát triển các khuyến nghị tiềm năng để giảm thiểu thách thức lâm sàng này.
Phương pháp
Một cuộc khảo sát trực tuyến bao gồm 32 câu hỏi đã được phát triển dựa trên bằng chứng mới nổi hiện tại và được xác nhận bởi một hội đồng chuyên gia quốc tế, bao gồm các nhà tư vấn trị liệu hô hấp, vật lý trị liệu, y tá, bác sĩ hồi sức và bác sĩ chuyên khoa tim mạch. Tính hợp lệ về mặt và nội dung đã được đánh giá sau khi thí điểm cuộc khảo sát này cho 10 CCP từ các chuyên ngành khác nhau. Bảng câu hỏi chứa một câu trả lời có cấu trúc, bao gồm các câu trả lời trắc nghiệm trong ba phần riêng biệt. Phần một bao gồm thông tin nhân khẩu học của người trả lời (ví dụ: loại thực hành, vị trí, số giường, kinh nghiệm và nền tảng đào tạo). Đào tạo chính thức về MV được định nghĩa là các buổi lý thuyết và thực hành trong ít nhất sáu tuần trở lên. Phần hai có các câu hỏi về quản lý lâm sàng chung của hỗ trợ thở máy ở bệnh nhân COVID-19 (ví dụ, các công cụ chẩn đoán, loại phương thức thông khí được sử dụng và các chiến lược thông khí khác nhau). Mức độ nghiêm trọng được xác định dựa trên định nghĩa ARDS của Berlin. Phần ba được thiết kế để đánh giá những khó khăn có thể cản trở việc quản lý hỗ trợ thở máy ở bệnh nhân COVID-19. Cuộc khảo sát được phân phối thông qua các hiệp hội quốc tế khác nhau, bao gồm Hiệp hội các nhà trị liệu hô hấp Canada, Hiệp hội lồng ngực của Úc và New Zealand (TSANZ), Hiệp hội các nhà vật lý trị liệu được công nhận về chăm sóc hô hấp (ACPR), Hiệp hội Vật lý trị liệu Thế giới (WCPT), Hiệp hội Chăm sóc Hô hấp Ấn Độ (IARC), Hiệp hội Chăm sóc Hô hấp Ả Rập Xê Út (SSRC) và Hiệp hội Vật lý trị liệu Tim mạch và Vật lý trị liệu trong Chăm sóc Chuyên sâu (ASSOBRAFIR) của Brazil. Hội đồng Quốc tế về Chăm sóc Hô hấp (ICRC) cũng tham gia vào dự án này và hỗ trợ chúng tôi phân phối liên kết khảo sát của chúng tôi đến tất cả các thành viên và xã hội trực thuộc hội đồng quốc tế. Để tiếp cận với nhiều bác sĩ lâm sàng tuyến đầu hơn ở các quốc gia khác nhau, chúng tôi có sự tham gia của đại diện từ các khu vực khác nhau, bao gồm Vương quốc Anh (Anh), Châu Âu, Trung Đông, Bắc và Nam Mỹ, Úc và Châu Á. Cuộc khảo sát cũng được quảng cáo thông qua các nhóm chuyên môn khác, bao gồm nhóm các nhà vật lý trị liệu của Bệnh viện Hoàng gia Brompton, các mạng lưới coronavirus khác nhau, Nhóm Ý về Đánh giá các can thiệp trong Chăm sóc Chuyên sâu và Nhóm Ả Rập Xê Út dành cho các nhà trị liệu hô hấp. Cuộc khảo sát được thực hiện trong khoảng thời gian từ ngày 15 tháng 4 năm 2020 đến ngày 15 tháng 6 năm 2020. Sự chấp thuận về mặt đạo đức đã nhận được sự chấp thuận về mặt đạo đức từ Ban Đánh giá Thể chế Khu vực phía Đông (IRB) (AFHER-IRB-2020-012), mà cơ quan điều tra chính (Prince Trường Cao đẳng Khoa học Y tế Quân đội Sultan) trực thuộc ủy ban khu vực này và sự chấp thuận đó đã được tất cả các địa điểm khác tham gia vào nghiên cứu này chấp nhận. Tất cả những người tham gia đều đồng ý tham gia vào nghiên cứu này và nghiên cứu này tuân thủ Tuyên bố của Helsinki.
Phân tích thống kê
Phân tích mô tả (tức là các giá trị và tỷ lệ tuyệt đối) được sử dụng để phân tích các câu trả lời và tóm tắt các đặc điểm của người trả lời. Các bài kiểm tra chính xác Chi-square và Fisher đã được áp dụng để so sánh giữa các nhóm. Gói Thống kê cho Khoa học Xã hội (SPSS) phiên bản 24 được sử dụng để phân tích các câu trả lời đã thu thập được. Giá trị p ≤0,05 được coi là có ý nghĩa thống kê.
Kết quả
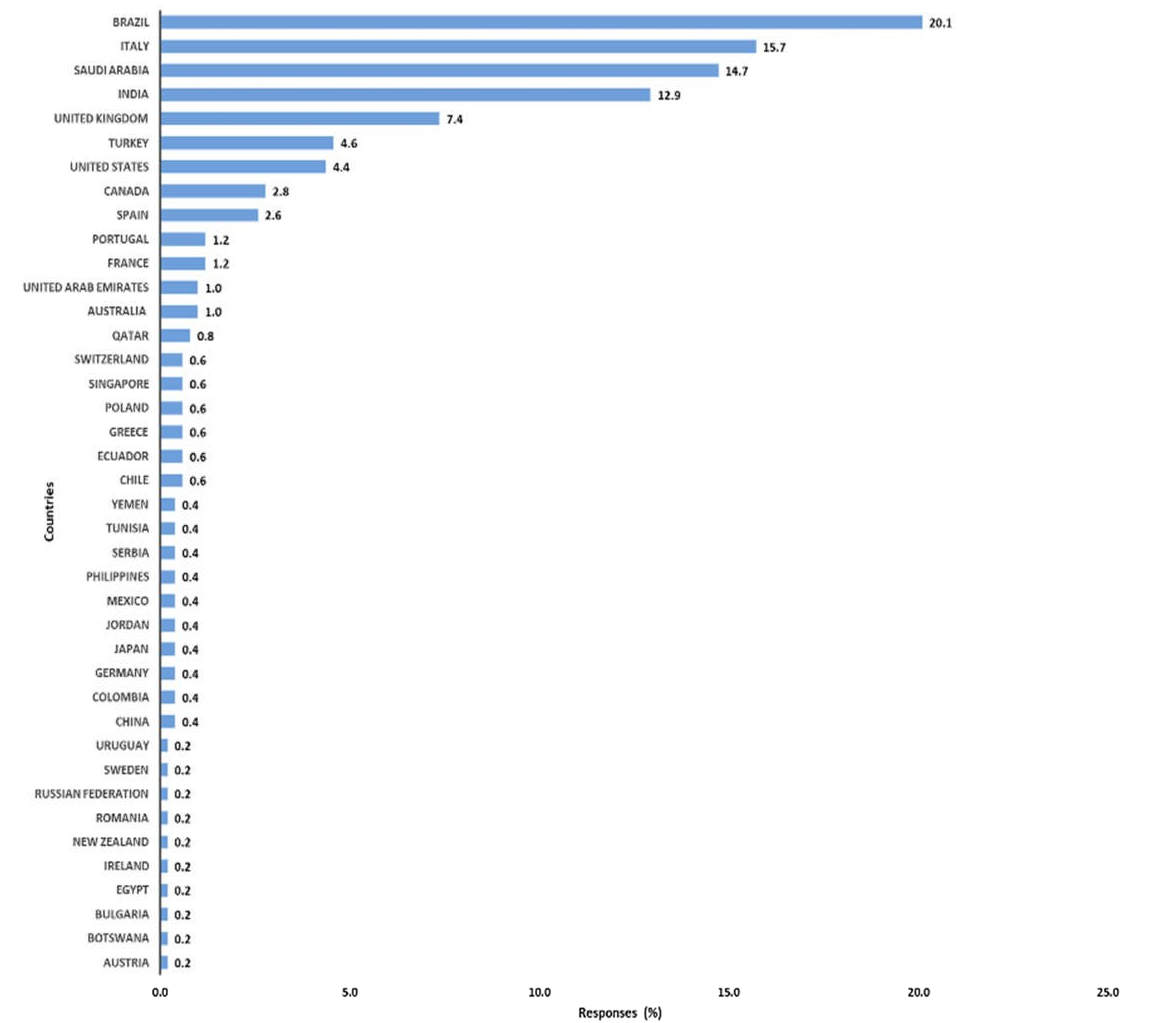
Tổng cộng có 502 người trả lời đã hoàn thành cuộc khảo sát từ 40 quốc gia khác nhau trên sáu lục địa. Hầu hết những người được hỏi đến từ Brazil (20,12%), Ý (15,74%), Ả Rập Xê-út (14,74%) và Ấn Độ (12,95%) (Hình 1). Nhìn chung, các phản hồi cao nhất đến từ Châu Á và Châu Âu (Bảng 1). Có sáu nhóm nghề chính trong số những người được hỏi, trong đó bác sĩ trị liệu hô hấp (34,46%), bác sĩ vật lý trị liệu (24,50%) và bác sĩ chuyên khoa ICU (21,51%) được đại diện nhiều nhất. 85% tổng số người được hỏi đã báo cáo quá trình đào tạo trước đây về MV. Theo những người được hỏi, 80 (16,36%) bệnh viện có> 1000 giường bệnh trong khi số giường ICU trung bình (± SD) là 64 (± 84). Bảng 1 mô tả các đặc điểm của tất cả những người được hỏi.
Bảng 1 Đặc điểm của các bác sĩ chăm sóc đặc biệt (N = 502) *
|
Đặc điểm |
Giá trị |
|
Bằng cấp cao nhất |
|
|
Văn bằng |
45 (8.96%) |
|
Cử nhân |
228 (45.42%) |
|
Thạc sĩ |
158 (31.47%) |
|
Tiến sĩ |
71 (14.14%) |
|
Nghề nghiệp |
|
|
Nhà trị liệu hô hấp |
173 (34.46%) |
|
Nhà vật lý trị liệu |
123 (24.50%) |
|
Y tá |
8 (1.59%) |
|
BS ICU |
108 (21.51%) |
|
BS chuyên khoa phổi |
60 (11.95%) |
|
Bác sĩ gây mê |
30 (5.98%) |
|
Châu lục |
|
|
Châu Phi |
4 (0.80%) |
|
Châu Á |
185 (36.85%) |
|
Châu Âu |
159 (31.67%) |
|
Bắc Mỹ |
36 (7.17%) |
|
Châu Đại Dương |
6 (1.20%) |
|
Nam Mỹ |
112 (22.31%) |
|
Loại bệnh viện |
|
|
BV cấp 2 |
137 (27.29%) |
|
BV cấp 3 |
365 (72.71%) |
|
Đặc điểm bệnh viện |
|
|
93 (19.02%) |
|
|
200–499 giường |
175 (35.79%) |
|
500–1000 giường |
141 (28.83%) |
|
>1000 giường |
80 (16.36%) |
|
Giường ICU |
|
|
Tổng |
31,144 |
|
Trung bình (±SD) |
64 (±84) |
|
1–10 |
42 (8.64%) |
|
11–100 |
365 (75.10%) |
|
>100 |
79 (16.26%) |
|
Có huấn luyện MV trước |
424 (85%) |
|
Kinh nghiệm và đào tạo |
|
|
>20 năm kinh nghiệm |
94 (18.73%) |
|
11–20 năm kinh nghiệm |
144 (28.69%) |
|
6–10 năm kinh nghiệm |
115 (22.91%) |
|
≤5 năm kinh nghiệm |
149 (29.68%) |
|
>20 năm kinh nghiệm và đào tạo |
82 (19%) |
|
11–20 năm kinh nghiệm và đào tạo |
122 (29%) |
|
6–10 năm kinh nghiệm và đào tạo |
97 (23%) |
|
≤5 năm kinh nghiệm và đào tạo |
123(29%) |
Châu lục, bằng cấp và đào tạo chính thức trong mv
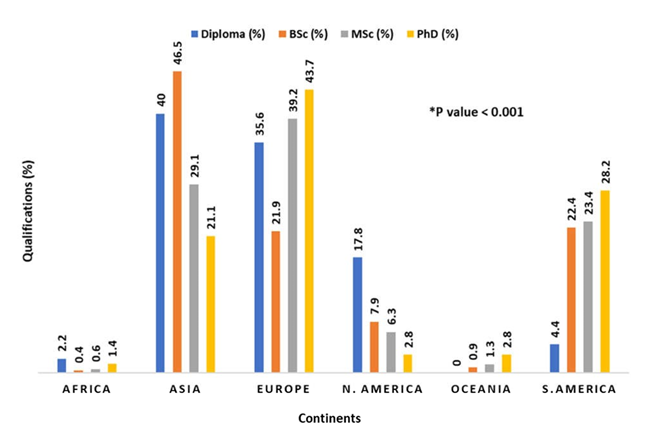
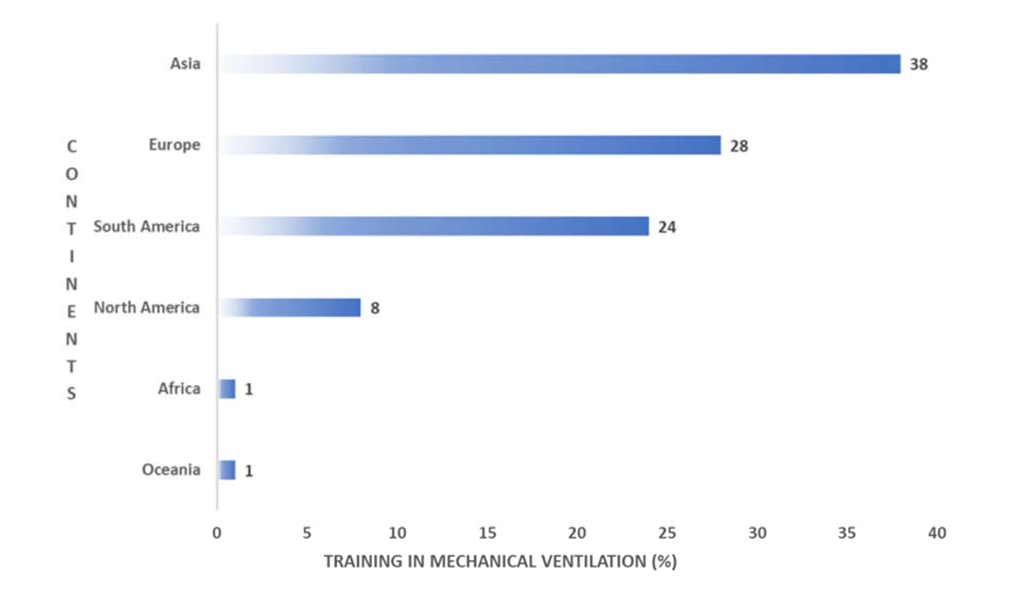
Chúng tôi nhận thấy sự khác biệt đáng kể về trình độ học vấn giữa các châu lục. Tỷ lệ người có bằng tốt nghiệp cao nhất được báo cáo ở châu Á (40%), châu Âu (35,6%) và Bắc Mỹ (17,8%), trong khi tỷ lệ người có bằng tiến sĩ cao nhất được báo cáo ở lục địa châu Âu (43,7%) (Hình 2). Không có sự khác biệt đáng kể về đào tạo chính thức về MV giữa các trình độ học vấn khác nhau (p = 0,394). Điều thú vị là có sự khác biệt đáng kể trong việc đào tạo chính thức về MV giữa các học viên ở các châu lục (p
Kinh nghiệm, chuyên môn và đào tạo chính thức trong mv
Mặc dù không có sự khác biệt đáng kể về đào tạo chính thức về MV giữa các nghề khác nhau, tỷ lệ đào tạo chính thức cao nhất được báo cáo trong nghề bác sĩ trị liệu hô hấp (36,3%), tiếp theo là bác sĩ vật lý trị liệu (23,1%) và bác sĩ chuyên khoa ICU (21,2%). Điều thú vị là, số lượng chuyên gia không được đào tạo cao nhất cũng được tìm thấy trong số các nhà vật lý trị liệu (32,1%), nhà trị liệu hô hấp (24,4%) và bác sĩ chuyên khoa ICU (23,1%).
Chúng tôi nhận thấy sự khác biệt đáng kể trong số năm kinh nghiệm giữa các nghề (p 20 năm) hơn bất kỳ nghề nào khác 37,2% (35/94), tiếp theo là bác sĩ chuyên khoa phổi 19,1% (18/94) và bác sĩ trị liệu hô hấp 18,1% (17/94). Điều thú vị là các bác sĩ trị liệu hô hấp cũng có số chuyên gia chuyên nghiệp với ≤5 năm kinh nghiệm là 60,4% (90/149) cao nhất. Tuy nhiên, không có sự khác biệt đáng kể về đào tạo chính thức về MV giữa những năm kinh nghiệm khác nhau (p = 0,84) ở tất cả các ngành nghề. Không có sự khác biệt đáng kể về số năm kinh nghiệm, đào tạo và trình độ giữa các bệnh viện cấp ba và cấp hai. Tuy nhiên, 68,8% (31/45) nhân viên ở bệnh viện cấp ba được báo cáo có số lượng bằng cấp cao hơn.
Hình 1 Tỷ lệ người trả lời trên mỗi quốc gia.
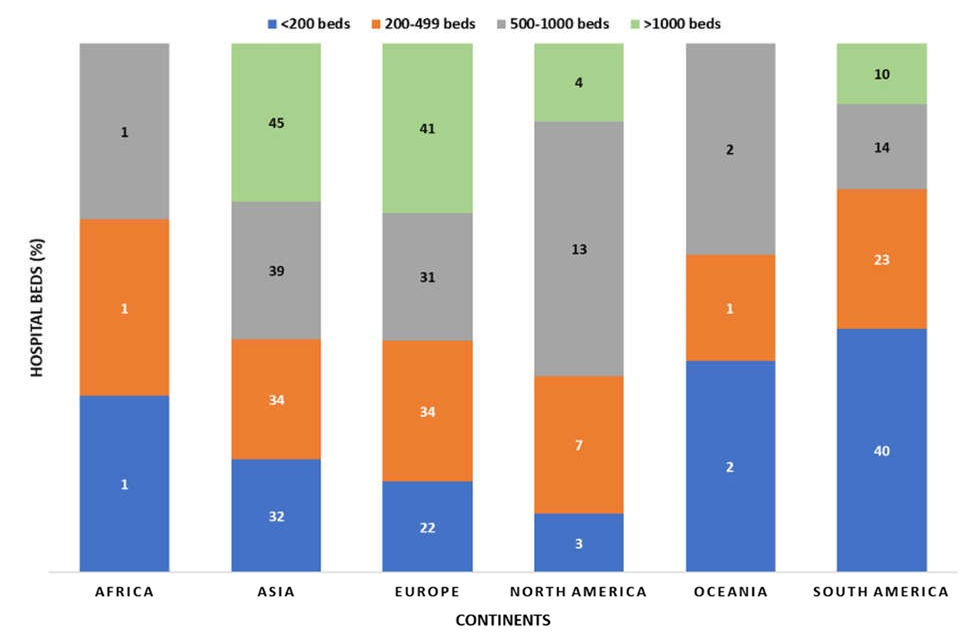
Giường bệnh viện, giường icu và châu lục
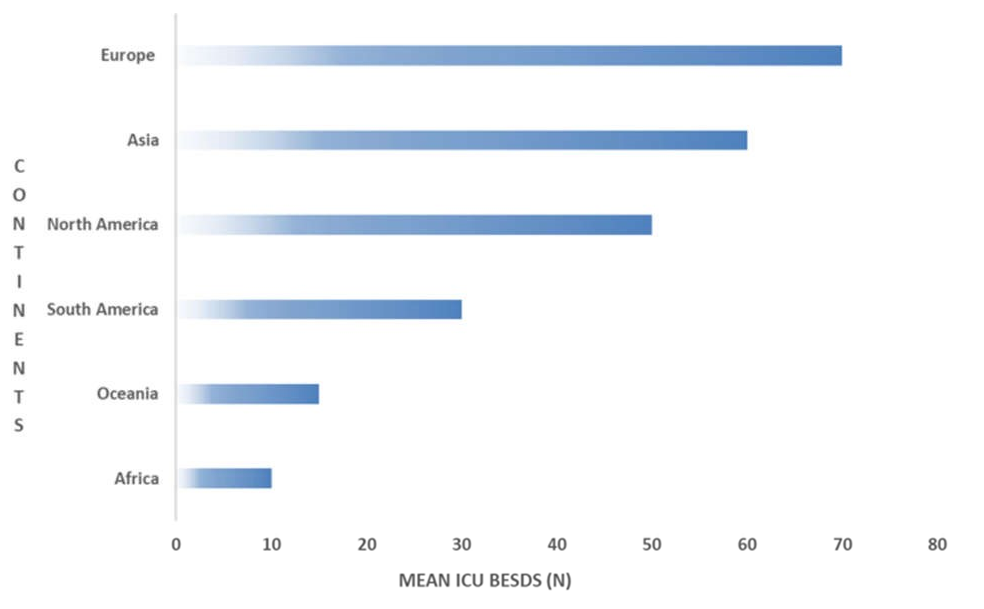
Có sự khác biệt đáng kể về công suất giường bệnh giữa các châu lục, nơi số giường bệnh viện cao nhất (> 1000) được tìm thấy ở Châu Á 36/80 (45%), tiếp theo là Châu Âu 33/80 (41,3%) và Nam Mỹ 8/80 (10%) (Hình 4). Mặc dù không có sự khác biệt đáng kể về phương tiện giường ICU giữa các châu lục (p = 0,09), chúng tôi thấy rằng Bắc Mỹ có số giường ICU trung bình cao nhất (82,58 ± 66,74), tiếp theo là Châu Á (72,69 ± 78,95) (Hình 5).
Hình 2 Các bằng cấp học thuật trên mỗi châu lục.
Hình 3 Đào tạo chính thức về MV ở mỗi châu lục.
Hình 4 Các giường ICU trung bình trên mỗi châu lục.
Hình 5 Tổng số giường mỗi bệnh viện ở tất cả các châu lục.
các yếu tố để bắt đầu mv và theo dõi bệnh nhân covid-19
Chúng tôi thấy rằng khí máu động mạch (ABG) (48%) và biểu hiện lâm sàng (37,5%) của bệnh nhân là những công cụ chẩn đoán được sử dụng phổ biến nhất để bắt đầu hỗ trợ thở máy ở bệnh nhân COVID-19. Trong tổng số người được hỏi, chỉ 38,8% và 56,6% có các giao thức tương ứng cho các phương thức HFNC và NIV. Các hướng dẫn được người trả lời phỏng vấn sử dụng phổ biến nhất trong đại dịch này là hướng dẫn quốc gia (61,2%), tiếp theo là hướng dẫn của WHO (47,6%) và Hiệp hội Y học chăm sóc bệnh nhân nghiêm trọng (SCCM) (39,2%). HFNC (53,8%) và NIV (47%) được sử dụng thường xuyên trong các trường hợp nhẹ và trung bình, trong khi IMV (92%) là kỹ thuật phổ biến nhất để xử trí các trường hợp nặng. Các lý do được báo cáo nhiều nhất để sử dụng HFNC trong các trường hợp nhẹ là dựa trên các công cụ chẩn đoán (16,7%), các quy trình có sẵn (15,9%) và ít hạt tạo khí dung hơn (11,1%) tương ứng. Tương tự, các lý do phổ biến nhất được báo cáo để sử dụng NIV trong các trường hợp vừa phải là dựa trên các công cụ chẩn đoán (25,4%), các quy trình có sẵn (19,5%), và kiến thức và kỹ năng của CCPs (8%).
Bảng 2 Các yếu tố được xem xét trong quản lý lâm sàng bệnh nhân COVID-19 và duy trì máy thở (N = 502) *
|
Đặc điểm |
Giá trị |
|
Công cụ chẩn đoán ban đầu được sử dụng để bắt đầu trị liệu |
|
|
Khí máu động mạch |
241 (48%) |
|
Hình ảnh ngực |
42 (8.4%) |
|
Trình bày lâm sàng |
188 (37.5%) |
|
Tất cả những điều trên |
31 (6.2%) |
|
Giao thức có sẳn |
|
|
HFNC |
195 (38.8%) |
|
NIV |
284 (56.6%) |
|
IMV |
416 (82.9%) |
|
Sử dụng hướng dẫn COVID-19 |
|
|
Thực tiễn |
197 (39.2%) |
|
Quốc gia |
307 (61.2%) |
|
WHO |
239 (47.6%) |
|
AARC |
128 (25.5%) |
|
NICE |
63 (12.5%) |
|
ANZICS |
29 (5.8%) |
|
SCCM |
197 (39.2%) |
|
Chiến lược thông khí ban đầu dựa trên mức độ nghiêm trọng |
|
|
Nhẹ |
|
|
HFNC |
270 (53.8%) |
|
NIV |
123 (24.5%) |
|
IMV |
24 (4.8%) |
|
Trung bình |
|
|
HFNC |
87 (17.3%) |
|
NIV |
236 (47%) |
|
IMV |
130 (25.9%) |
|
Nặng |
|
|
HFNC |
5 (1%) |
|
NIV |
15 (3%) |
|
IMV |
462 (92%) |
|
Xử trí máy thở |
|
|
Sử dụng hệ thống hút đàm |
|
|
Hở |
35 (7%) |
|
Kín |
467 (93%) |
|
Kiểm tra hệ thống máy thở |
|
|
Khi cần |
270 (53.8%) |
|
Mỗi 1–2 giờ |
53 (10.6%) |
|
Mỗi 2 giờ |
67 (13.3%) |
|
Mỗi 4 giờ |
112 (22.3%) |
Các lý do sử dụng IMV trong các trường hợp nặng tương tự như các lý do áp dụng HFNC trong các trường hợp nhẹ. Chúng tôi nhận thấy rằng hầu hết những người được hỏi đều theo dõi máy thở khi cần thiết (53,8%) thay vì sử dụng phương pháp kiểm tra hệ thống thường xuyên, được tiêu chuẩn hóa (Bảng 2).
Quản lý lâm sàng chung về hỗ trợ thông khí ở bệnh nhân covid-19
Cài đặt lưu lượng ban đầu thường được sử dụng cho HFNC là từ 30 đến 45 L/phút (29,9%) và 61,6% số người được hỏi kết hợp tạo ẩm với liệu pháp này. CPAP/PS (40,6%) và mặt nạ toàn mặt (38,2%) lần lượt là chế độ và giao diện được sử dụng phổ biến nhất với NIV, trong khi ở IMV, VC (36,1%) và PC (34,9%) là chế độ được sử dụng phổ biến nhất cho bệnh nhân COVID-19. Thiết bị trao đổi nhiệt và ẩm (HME) (70,9%) cũng được báo cáo là thiết bị tạo ẩm phổ biến nhất được sử dụng trong IMV (Bảng 3). Thông khí thể tích khí lưu thông (VT) thấp hơn và áp lực dương cuối thì thở ra (PEEP) cao hơn được sử dụng phổ biến nhất với bệnh nhân ARDS/COVID-19. Trong số 430 người được hỏi kết hợp nằm sấp với IMV, 48,4% nằm sấp trong thời gian từ 12 đến 16 giờ/ngày. Ngoài ra, ở những nơi không sử dụng nằm sấp, hạn chế phổ biến nhất là thiếu đào tạo nhân viên (14,9%). Tổng cộng, 46,2% số người được hỏi đã thử nằm sấp tỉnh táo với cả HFNC hoặc NIV với bệnh nhân COVID-19. Chúng tôi nhận thấy sự khác biệt đáng kể về tỷ lệ phần trăm người được hỏi đã thử nằm sấp tỉnh táo giữa các châu lục (p
Bảng 3 Quản lý chung COVID-19 Sử dụng hỗ trợ thông khí (N = 502) *
|
Đặc điểm |
Giá trị |
|
Cài đặt lưu lượng HFNC ban đầu |
|
|
Dưới 30 L/phút |
90 (17.9%) |
|
Từ 30 – 45 L/phút |
150 (29.9%) |
|
Hơn 45 L/phút |
80 (15.9%) |
|
Sử dụng làm ẩm với HFNC |
309 (61.6%) |
|
Chế độ thở NIV |
|
|
BiPAP |
161 (32.1%) |
|
CPAP/PS |
204 (40.6%) |
|
PC |
43 (8.6%) |
|
VC |
19 (3.8%) |
|
Giao diện NIV thường sử dụng |
|
|
Full face mask |
192 (38.2%) |
|
Helmet |
67 (13.3%) |
|
Nasal mask |
19 (3.8%) |
|
Oronasal mask |
154 (30.7%) |
|
Chế độ IMV |
|
|
APRV |
39 (7.8%) |
|
PC |
175 (34.9%) |
|
PRVC |
107 (21.3%) |
|
VC |
181 (36.1%) |
|
Loại làm ẩm sử dụng với IMV |
|
|
Thiết bị làm ẩm & ấm |
135 (26.9%) |
|
HEPA |
11 (2.2%) |
|
HME |
356 (70.9%) |
|
Chiến lược thờ máy IMV |
|
|
VT thấp (VT: 4–8 ml/kg PBW) |
481 (96%) |
|
VT cao (VT>8 ml/kg PBW) |
20 (4%) |
|
Chiến lược PEEP |
|
|
PEEP thấp (2O) |
182 (36.3%) |
|
PEEP cao (>10 cm H2O) |
320 (63.7%) |
|
Nằm sấp trong IMV |
430 (85.7%) |
|
Thời gian nằm sấp |
|
|
12 giờ/ngày |
74 (14.7%) |
|
12 – 16 giờ/ngày |
243 (48.4%) |
|
>16 giờ/ngày |
116 (23.1%) |
|
Lý do không nằm sấp |
|
|
Nguồn lực giới hạn |
61 (12.2%) |
|
Chưa huấn luyệ nhân viên |
71 (14.9%) |
|
Biến chứng |
67 (13.3%) |
|
Không có chỉ định |
64 (12.7%) |
|
Thử nghiệm nằm sấp tỉnh táo |
232 (46.2%) |
|
Sử dụng nitric oxide |
61 (12.2%) |
|
Sử dụng thuốc giãn mạch phổi hít |
191 (38%) |
|
Sử dụng huy động phế nang |
349 (69.5%) |
|
Phương pháp huy động phế nang |
|
|
Điều chỉnh PEEP từng bước |
214 (42.6%) |
|
Ngưng cuối thì hít vào |
146 (29.1%) |
|
Sử dụng (VV) ECMO |
97 (19.3%) |
|
Sử dụng corticosteroids hệ thống |
323 (64.3%) |
Rào cản và hạn chế của quản lý lâm sàng covid-19
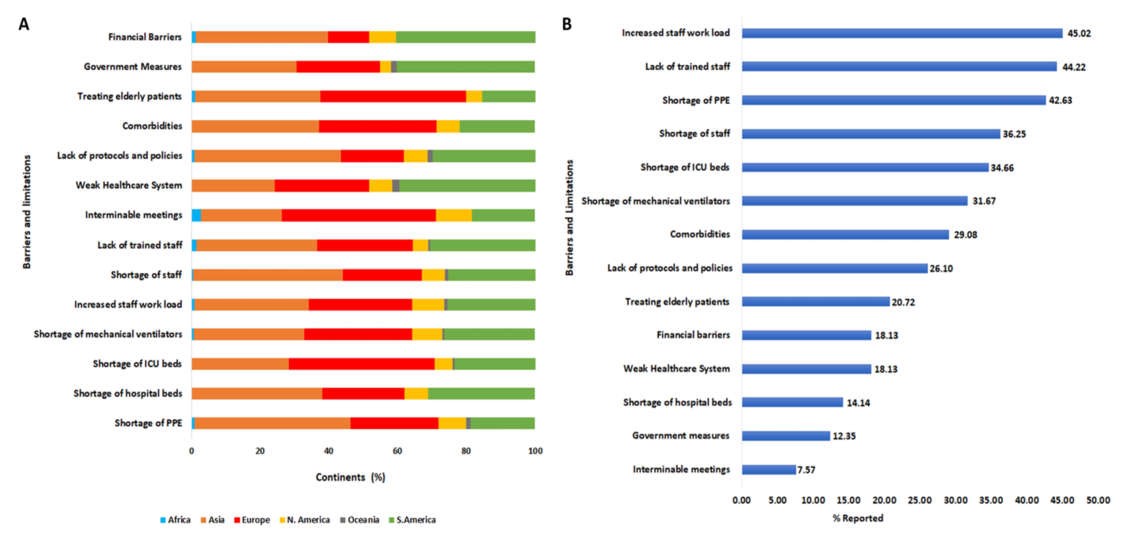
Các hạn chế khác nhau đã được báo cáo có liên quan đến việc quản lý lâm sàng COVID-19 trong nghiên cứu này. Trong số này, gia tăng khối lượng công việc của nhân viên (45%), thiếu nhân viên được đào tạo (44%) và thiếu PPE (43%) là ba hạn chế được báo cáo nhiều nhất. Tình trạng thiếu nhân viên và giường ICU cũng cao trong danh sách các hạn chế được báo cáo (Hình 6A).
Mặc dù không có sự khác biệt đáng kể (p = 0,27) về khối lượng công việc tăng lên giữa sáu châu lục, chúng tôi thấy rằng châu Á (33,2%), châu Âu (30,1%) và Nam Mỹ (25,7%) có tỷ lệ tăng khối lượng công việc cao nhất. giữa các nhân viên y tế.
Có sự khác biệt có ý nghĩa thống kê (p
Thảo luận
Theo hiểu biết tốt nhất của chúng tôi, đây là nghiên cứu đầu tiên báo cáo các thực hành hỗ trợ thở máy lâm sàng trên toàn cầu và các rào cản mà nhân viên y tế xử lý bệnh nhân COVID-19 gặp phải. Kết quả của chúng tôi cho thấy các thực hành lâm sàng chung liên quan đến hỗ trợ thở máy thiếu tính đồng nhất, với việc hạn chế sử dụng các phác đồ tiêu chuẩn và hầu hết các nhân viên y tế làm việc bên ngoài các hướng dẫn điều trị chung. Chúng tôi nhận thấy rằng trong số nhiều rào cản gặp phải, khối lượng công việc tăng lên của nhân viên, thiếu nhân viên được đào tạo và thiếu PPE là những trở ngại lớn đối với việc điều trị hiệu quả.
Hình 6 Các rào cản và hạn chế của quản lý lâm sàng COVID-19. (A) đại diện cho (%) các rào cản và hạn chế trên mỗi lục địa. (B) thể hiện (%) các rào cản và hạn chế tương ứng với các phản hồi tổng thể
Một loạt các yếu tố, bao gồm đào tạo và chuyên môn nghiệp vụ, ảnh hưởng đến việc quản lý tối ưu bệnh nhân thở máy.15 Ở khía cạnh tích cực, hầu hết những người được hỏi (85%) cho biết đã được đào tạo chính thức về MV trước đó, bao gồm các buổi lý thuyết và thực hành trong ít nhất sáu tuần hoặc hơn. Khóa đào tạo trước đây có thể rất quan trọng trong việc nâng cao sự tự tin, kiến thức và hiệu suất để hỗ trợ nhóm chăm sóc tích cực trong việc cung cấp hỗ trợ thông khí cho bệnh nhân COVID-19 người lớn.
Mặc dù việc đào tạo chính thức về MV là tương tự giữa các học viên, lục địa Á và Âu, những nơi có số lượng người có bằng tốt nghiệp cao hơn, cũng có tỷ lệ CCP không được đào tạo về MV cao hơn. Quản lý sai hỗ trợ thở máy do thiếu đào tạo có thể dẫn đến các biến chứng khác, bao gồm viêm phổi liên quan đến máy thở, rối loạn đồng bộ máy thở ở bệnh nhân và chấn thương.16,17 Các chiến lược khẩn cấp toàn cầu nhằm tối đa hóa năng lực của lực lượng chăm sóc sức khỏe, chẳng hạn như giảm bớt các yêu cầu về nhân viên và bố trí lại nhân viên y tế đến các khu vực cần sự hỗ trợ cao, có thể làm trầm trọng thêm vấn đề nếu không có cơ chế đào tạo nhanh phù hợp.18
Hầu hết các câu trả lời đến từ các nhà trị liệu hô hấp, vật lý trị liệu và chuyên gia hồi sức. Chúng tôi có thể xác định rằng các bác sĩ chuyên khoa tăng cường có kinh nghiệm chuyên môn lâu nhất (> 20 năm), trong khi các CCP có kinh nghiệm 19
Phát hiện của chúng tôi chỉ ra rằng giường ICU và các học viên được đào tạo bị hạn chế ở tất cả các châu lục. Ở cấp độ khu vực, tình trạng thiếu giường ICU này có thể được giải quyết bằng cách chuyển các bệnh viện đa khoa thành các bệnh viện chăm sóc tích cực. Ở cấp bệnh viện, các bệnh viện phải đổi mới quy trình để chuyển các khoa phòng bệnh đa khoa thành các ICU để nâng cao năng lực của họ.20 Điều này có thể cần thiết trên tất cả các châu lục để đối phó với nhu cầu cao do tốc độ lây lan của SARS CoV-2,21–27 Do đó, sự gia tăng công suất giường bệnh của các bệnh viện cần được hướng dẫn bởi các mô phỏng và mô hình toán học, trong đó kết hợp các biến số, chẳng hạn như nhân khẩu học dân số và các biện pháp công khai, để dự đoán số ca COVID-19 dự kiến và tỷ lệ có thể cần nhập viện ICU. 23,24 Mặc dù không có sự khác biệt đáng kể về giá trị trung bình của giường ICU giữa các châu lục (p = 0,09), nhưng sự sẵn có của các giường chăm sóc tích cực lại khác nhau giữa các châu lục. Điều này phù hợp với những phát hiện trước đây của Jason và cộng sự, những người đã tìm thấy sự không đồng nhất tương tự với số giường ICU ít hơn được báo cáo ở các quốc gia có thu nhập thấp hơn so với các quốc gia có thu nhập cao hơn.26 Tình trạng kinh tế tốt hơn và khả năng thanh toán tài chính của các hệ thống chăm sóc sức khỏe đóng một vai trò quan trọng trong giường ICU mở rộng.26,28 Các nước có thu nhập trung bình và thu nhập cao có thể chi trả chi phí cao cho việc chuẩn bị ICU từ đầu trong thời gian ngắn.29,30 Tuy nhiên, cải thiện chất lượng chăm sóc tích cực và kết quả ICU vẫn là một thách thức đối với nhiều cơ sở y tế hệ thống phải đối mặt, ngay cả ở các nước thu nhập trung bình và thu nhập cao.24,29 Điều này là do công suất giường ICU tăng đột ngột có thể mâu thuẫn với sự sẵn có của các chuyên gia chăm sóc sức khỏe được đào tạo tốt để đảm bảo chăm sóc tích cực được tiêu chuẩn hóa.31
Do thiếu các hướng dẫn lâm sàng được chấp nhận rộng rãi để quản lý bệnh nhân COVID-19 người lớn cần hỗ trợ thở máy, cần có nỗ lực hợp tác của các cơ quan y tế toàn cầu để tạo ra một lực lượng đặc nhiệm đa ngành để giải quyết vấn đề này. Nghiên cứu này cũng khảo sát các yếu tố được xem xét đối với kỹ thuật khởi tạo MV và thông khí được sử dụng ở các quốc gia khác nhau. ABG cho thấy mức độ oxygen hóa và thông khí toàn thân hơn so với biểu hiện lâm sàng đơn thuần, 32 và điều này có thể giải thích tại sao ABG được ưu tiên trong phòng thí nghiệm hơn là biểu hiện lâm sàng đơn thuần để bắt đầu hỗ trợ thở máy ở bệnh nhân COVID-19. Trong số ba kỹ thuật được đánh giá, những người trả lời khảo sát thích sử dụng kỹ thuật HFNC (54%) và NIV (47%), tương ứng cho các trường hợp nhẹ và trung bình. Phát hiện này phù hợp với nghiên cứu trước đó cho thấy rằng HFNC được ưa chuộng như một kỹ thuật thở máy đầu tiên, tiếp theo là NIV và IMV.33 Điều thú vị là, phương thức phổ biến nhất được sử dụng với các trường hợp nhẹ ở cả châu Á và châu Âu là HFNC mặc dù sự sẵn có hạn chế của giao thức ở cả hai lục địa. Điều này làm dấy lên mối lo ngại, đặc biệt là vì quy trình HFNC có thể tạo ra các mức độ nguy hiểm của khí dung nếu không được quản lý đầy đủ dựa trên các quy trình tiêu chuẩn.34 Cung cấp các biện pháp phòng ngừa trong không khí cùng với các biện pháp phòng ngừa khác có thể là một thách thức trong đại dịch COVID-19 do thiếu PPE và phòng cách ly.35,36 Đáng ngạc nhiên là đặt nội khí quản vẫn được xem xét trong một số trường hợp nhẹ với các triệu chứng nhẹ. Trong các trường hợp COVID-19 vừa phải, người ta đã báo cáo rằng NIV là phương pháp hỗ trợ thông khí được ưu tiên, mặc dù phải theo dõi chặt chẽ vì tình trạng của bệnh nhân có thể xấu đi nhanh chóng.37
Hút đàm trong quá trình MV là một thủ thuật cơ bản cần thiết để giữ sự thông thoáng của đường thở bằng cách loại bỏ chất tiết qua nội khí quản. Ở đây, phần lớn những người được hỏi sử dụng hệ thống hút kín với bệnh nhân COVID-19, điều này rất cần thiết, đặc biệt với những bệnh nhân yêu cầu PEEP cao và để giảm thiểu tạo ra khí dung/giọt bắn.38 Tuy nhiên, một số người được hỏi cũng sử dụng hệ thống hút hở, có thể tăng nguy cơ ô nhiễm môi trường.38 Mặc dù có các khuyến nghị về tần suất kiểm tra máy thở, cuộc khảo sát của chúng tôi cho thấy phần lớn những người được hỏi không tuân thủ khoảng thời gian kiểm tra máy thở thường xuyên được khuyến nghị.39,40
Quản lý lâm sàng về hỗ trợ thở máy và hô hấp là khác nhau giữa những người được hỏi trong nhiều lĩnh vực. Chỉ 63,7% báo cáo sử dụng HFNC, mặc dù bằng chứng hiện tại cho thấy HFNC có lợi trong việc giảm nhu cầu đặt nội khí quản và IMV.41 Các nghiên cứu mô phỏng cho thấy hạt khí dung do HFNC nhỏ hơn và di chuyển được khoảng cách xa hơn với lưu lượng cài đặt trên máy cao hơn.41 Theo hướng dẫn gần đây, nên sử dụng lưu lượng hít vào thiết lập không lớn hơn 30 L/phút để giảm thiểu nguy cơ lây nhiễm virus.42 Tuy nhiên, 72% người được hỏi sử dụng lưu lượng hít vào trên 30 L/phút, trái với khuyến nghị tiêu chuẩn. Liên quan đến giao diện NIV, khẩu trang che kín mặt và qua mũi được sử dụng nhiều nhất với bệnh nhân COVID-19, với chỉ 13% CCP sử dụng mũ bảo hiểm. So với khẩu trang che kín mặt, sử dụng mũ bảo hiểm chống các bệnh truyền nhiễm là lựa chọn an toàn hơn do sự rò rỉ và phân tán không đáng kể gây ra, cần thiết để ngăn ngừa lây nhiễm bệnh viện.33,43 Tuy nhiên, do tính khả dụng của chúng, các giao diện khẩu trang thông thường có thể được sử dụng rộng rãi nhất.
Hầu hết những người được hỏi cho biết sử dụng chế độ CPAP/PS với NIV (40,6%), làm nổi bật bản chất suy hô hấp thiếu oxy của quá trình bệnh COVID-19. Khi sử dụng IMV, phần lớn (36,1%) sử dụng thông khí dựa trên VC, trong chế độ này, áp lực thay đổi dựa trên cơ học phổi và có thể gây chấn thương phổi nếu không được theo dõi cẩn thận.44 Chế độ PC được lưu ý là được sử dụng thường xuyên (34,9%) theo người được hỏi, đây là một phương thức thông khí an toàn, nhưng thể tích có thể thay đổi và phụ thuộc vào cơ học phổi, do đó cần thay đổi cài đặt thường xuyên. Việc điều chỉnh thường xuyên có khả năng gây nguy hiểm cho nhà trị liệu do tăng phơi nhiễm với SARS COV-2 hoặc tăng nguy cơ lây lan. Kiểm soát thể tích điều chỉnh áp lực (PRVC) cung cấp một thể tích đặt trong giới hạn áp lực an toàn; do đó, nó hạn chế điều chỉnh cài đặt, 45 nhưng lưu ý rằng chỉ có 21,3% người được hỏi sử dụng chế độ thông khí này. Thông khí giải phóng áp lực đường thở (APRV) được sử dụng ít nhất (7,8%), mặc dù nó có thể là một lựa chọn tốt để điều trị bệnh nhân COVID-19 vì nó hoạt động bằng cách tăng áp lực đường thở trung bình và hạn chế thời gian thở ra để giảm thiểu tình trạng mất huy động. Điều này làm tăng dung tích cặn chức năng (FRC), nhưng APRV cần máy thở đặc biệt, bác sĩ lâm sàng được đào tạo tốt và có kinh nghiệm, điều này có thể hạn chế việc sử dụng do thiếu nguồn lực, đào tạo và quy trình. 46,47
Chiến lược thông khí VT thấp thường được sử dụng trên toàn thế giới (96%), phù hợp với các hướng dẫn chăm sóc tích cực gần đây.4 Hầu hết những người được hỏi (63,7%) chỉ định sử dụng chiến lược “PEEP cao/FiO2 thấp” trong điều trị ARDS của bệnh nhân COVID-19, mặc dù trước đây người ta thấy rằng không có sự khác biệt trong việc sử dụng FiO2 cao/PEEP thấp hoặc FiO2 thấp/PEEP cao trong điều trị bệnh nhân ARDS.48 Cần có các nghiên cứu sâu hơn để phát triển một quy trình dựa trên bằng chứng về khởi đầu, quản lý, cai máy và ngừng IMV, vì tỷ lệ tử vong cao. 49–51
Tư thế nằm sấp kèm nội khí quản cho bệnh nhân suy hô hấp giảm oxy máu nặng là một can thiệp hiệu quả trong việc giảm tỷ lệ tử vong.52 Rào cản chính đối với nằm sấp trong số người được phỏng vấn là thiếu đào tạo, bao gồm kỹ thuật nằm sấp thích hợp và quản lý hỗ trợ thở máy. Ở bệnh nhân COVID-19, vẫn còn thiếu bằng chứng về tính hiệu quả của nằm sấp, nhưng có 50 thử nghiệm hiện đã được đăng ký tại Clinicaltrials.gov nghiên cứu vai trò của nằm sấp như một phần của điều trị COVID19 theo nhiều phương thức, bao gồm cả nằm sấp tỉnh táo hoặc kết hợp với các phương thức trị liệu khác. Điều thú vị là, 46% số người được hỏi đã cố gắng thử tư thế nằm sấp cho bệnh nhân COVID-19 tỉnh táo, với hầu hết các nỗ lực ở châu Âu, điều này cho thấy rằng các hướng dẫn địa phương của châu Âu có chỉ định và chống chỉ định để định vị bệnh nhân COVID-19 ở trạng thái tỉnh táo. Điều này cho thấy tính khả thi của kỹ thuật này, mặc dù hiệu quả thực sự của kỹ thuật này vẫn còn đang được nghiên cứu.53 Nitric oxide và thuốc giãn mạch phổi dạng hít không được sử dụng rộng rãi trên thế giới. Đáng chú ý, phần lớn các CCP (41%) sử dụng điều chỉnh PEEP từng bước so với phương pháp truyền thống được khuyến nghị (ngưng cuối thì hít vào, 29%). Điều này gây lo ngại về mặt lâm sàng vì chiến lược này không được khuyến khích do làm tăng tỷ lệ tử vong.4,54 Hơn một nửa số CCP (64%) đã sử dụng corticosteroid hệ thống với bệnh nhân COVID-19, điều này cho thấy mức độ nghiêm trọng tăng lên kèm theo ARDS.
Lần đầu tiên chúng tôi báo cáo những hạn chế và rào cản trong việc quản lý bệnh nhân COVID-19 của nhân viên y tế. Hầu hết những người được hỏi cho biết khối lượng công việc gia tăng, đào tạo kém và thiếu PPE là những hạn chế chính liên quan đến việc quản lý bệnh nhân COVID-19. Điều này đồng ý với các báo cáo gần đây khi khối lượng công việc gia tăng được báo cáo là một trong những yếu tố chính ảnh hưởng đến cách nhân viên y tế đối phó với bệnh nhân mắc bệnh đường hô hấp truyền nhiễm.55 Khối lượng công việc trên nhân viên tăng lên làm tăng tỷ lệ tử vong của bệnh nhân nặng.56 Các nghiên cứu trước đây cũng khẳng định thiếu đào tạo nhân viên nói chung về cả việc sử dụng PPE, và sử dụng và bảo trì các hệ thống hỗ trợ máy thở là những vấn đề chính trong việc xử lý đại dịch.13 Không thể phủ nhận, sự thiếu hụt PPE và các nguồn lực lâm sàng quan trọng khác bao gồm MV, giường bệnh, và giường ICU trong số những người khác đã được ghi nhận đầy đủ trong các báo cáo khác nhau.13,36
Những người được hỏi đến từ Châu Á có nhiều khả năng cho biết đào tạo kém, khối lượng công việc nhiều hơn, thiếu nhân viên, giường bệnh, PPE, thiếu quy trình và bệnh đi kèm là những rào cản chính trong việc quản lý bệnh nhân COVID-19. Điều này có thể là do sự leo thang không cân xứng về tỷ lệ nhiễm trùng ở châu Á, dẫn đến thiếu hụt nguồn lực chăm sóc sức khỏe và gia tăng tỷ lệ tử vong sau đó.57,58 Người được hỏi từ châu Âu hầu hết cho biết thiếu giường ICU, các cuộc họp gián đoạn và điều trị bệnh nhân cao tuổi như các rào cản chính. Mặc dù có hệ thống chăm sóc sức khỏe tốt nhất trên toàn cầu, tỷ lệ nhiễm trùng và tử vong do COVID-19 cao hơn một cách không tương xứng ở châu Âu vì những lý do đã đề cập ở trên, như những hạn chế chính.59,60 Mặt khác, những người được hỏi đến từ Nam Mỹ, hầu hết cho biết hệ thống chăm sóc sức khỏe yếu kém và các rào cản tài chính là những hạn chế chính. Những kết quả này so sánh với các báo cáo trước đây về sự mong manh của hệ thống chăm sóc sức khỏe ở Mỹ Latinh, vốn đã trở nên trầm trọng hơn do cuộc khủng hoảng kinh tế xã hội gần đây trong khu vực này.61,62 Nói chung, hầu hết các rào cản hoặc hạn chế này đều có thể sửa đổi được, trong khi lời nhắc cần có cách tiếp cận tổng thể để quản lý tốt hơn các yếu tố liên quan đến bệnh nhân như bệnh đa bệnh.63
Nhìn chung, có sự khác biệt đáng kể về các loại hạn chế giữa các lục địa có liên quan đến sự mất hiệu lực của khu vực trong việc xử lý đại dịch COVID19 và kết quả. Việc đánh giá nghiêm túc và giải quyết những hạn chế có thể sửa đổi đó sẽ giúp các khu vực trên thế giới chuẩn bị tốt hơn cho các đại dịch trong tương lai. Theo hiểu biết của chúng tôi, điểm mạnh của nghiên cứu toàn cầu này là nó là nghiên cứu đầu tiên khám phá và so sánh việc quản lý chăm sóc tích cực bệnh nhân COVID-19 ở các quốc gia khác nhau trên khắp các châu lục bị ảnh hưởng sâu sắc bởi đại dịch. Lần đầu tiên, nghiên cứu này bao gồm các đại diện quốc tế đa ngành có chuyên môn liên quan về quản lý hỗ trợ thở máy, những người đã cung cấp các quan điểm đa ngành. Điều này làm tăng khả năng tổng quát của các phát hiện của chúng tôi. Tuy nhiên, nghiên cứu này có những hạn chế quan trọng đáng được nêu bật. Mặc dù một số mẫu đa dạng về các chuyên khoa chăm sóc sức khỏe y tế khác nhau về trình độ học vấn và kinh nghiệm thực hành đã được tuyển chọn từ các quốc gia khác nhau trên khắp các châu lục, những phát hiện được báo cáo không thể ngoại suy vì các quốc gia khác nhau đã sử dụng các chiến lược chăm sóc khác nhau để chống lại đại dịch. Do tính chất của COVID-19, số lượng người trả lời bị hạn chế và chủ yếu đến từ năm quốc gia. Tỷ lệ phản hồi không có sẵn vì các đối tác chính thức của chúng tôi đã phân phối bản khảo sát thông qua các trang web mạng xã hội của họ.
Tuy nhiên, kết quả của chúng tôi có ý nghĩa lâm sàng và nghiên cứu quan trọng. Họ nêu bật các thông lệ toàn cầu hiện tại, bao gồm các điểm mạnh và hạn chế mà các chuyên gia chăm sóc sức khỏe tuyến đầu gặp phải, những người quản lý bệnh nhân COVID-19 cần hỗ trợ thở máy. Điều này sẽ thông báo cho việc quản lý tốt hơn trong tương lai, điều này có thể mang lại lợi ích đáng kể cho cả bác sĩ lâm sàng và bệnh nhân COVID-19. Nghiên cứu trong tương lai nên tập trung vào việc đưa ra một hướng dẫn tích hợp và rõ ràng để quản lý hỗ trợ thở máy cho bệnh nhân COVID-19 và tìm ra giải pháp cho những rào cản và hạn chế chính được tìm thấy trong cuộc khảo sát này.
Kết luận
Dữ liệu của chúng tôi từ 40 quốc gia trên sáu lục địa trình bày báo cáo đầu tiên về các thực hành hỗ trợ thở máy lâm sàng và các rào cản mà nhân viên y tế gặp phải khi xử lý bệnh nhân COVID-19 trên toàn cầu. Kết quả của chúng tôi cho thấy các thực hành lâm sàng chung liên quan đến hỗ trợ thở máy rất không đồng nhất, với việc sử dụng hạn chế các phác đồ tiêu chuẩn và hầu hết các bác sĩ tuyến đầu phụ thuộc vào các hướng dẫn quản lý khác nhau và biệt lập. Chúng tôi nhận thấy khối lượng công việc tăng lên của nhân viên, thiếu nhân viên được đào tạo và thiếu PPE là những yếu tố hạn chế chính ảnh hưởng đến việc quản lý hỗ trợ thông khí COVID-19 toàn cầu.
References
Hamid S, Mir MY, Rohela GK. Noval coronavirus disease (COVID-19): a pandemic (epidemiology, pathogenesis and potential therapeutics). New Microbes New Infect. 2020;35:100679. doi:10.1016/j.nmni.2020.100679
World Health Organization. Coronavirus disease (COVID-19) situation report-155; [updated July 12, 2020]. Available from: https://www.who.int/docs/default-source/coronaviruse/situation-reports/20200712-covid-19-sitrep174.pdf?sfvrsn=5d1c1b2c_2. Accessed November 05, 2020.
World Health Organization. Clinical Management of COVID-19: Interim Guidance. World Health Organization; 2020.
Alhazzani W, Møller MH, Arabi YM, et al. Surviving sepsis campaign: guidelines on the management of critically ill adults with Coronavirus disease 2019 (COVID-19). Intensive Care Med. 2020;1–34.
Huang C, Wang Y, Li X, et al. Clinical features of patients infected with 2019 novel coronavirus in Wuhan, China. Llancet. 2020;395(10223):497–506. doi:10.1016/S0140-6736(20)30183-5
Wang D, Hu B, Hu C, et al. Clinical characteristics of 138 hospitalized patients with 2019 novel coronavirus–infected pneumonia in Wuhan, China. JAMA. 2020;323(11):1061–1069. doi:10.1001/jama.2020.1585
Yang X, Yu Y, Xu J, et al. Clinical course and outcomes of critically ill patients with SARS-CoV-2 pneumonia in Wuhan, China: a single-centered, retrospective, observational study. Lancet Respir Med. 2020;8(5):475–481. doi:10.1016/S2213-2600(20)30079-5
Grasselli G, Pesenti A, Cecconi M. Critical care utilization for the COVID-19 outbreak in Lombardy, Italy: early experience and forecast during an emergency response. JAMA. 2020;323(16):1545–1546. doi:10.1001/jama.2020.4031
Mission W-CJ. Report of the WHO-China joint mission on coronavirus disease 2019 (COVID-19); 2020 [updated June 24, 2020]. Available from: https://www.who.int/docs/default-source/coronaviruse/who-china-joint-mission-on-covid-19final-report.pdf.
Alqahtani JS, Oyelade T, Aldhahir AM, et al. Prevalence, severity and mortality associated with COPD and smoking in patients with COVID-19: a rapid systematic review and meta-analysis. PLoS One. 2020;15(5):e0233147. doi:10.1371/journal.pone.0233147
Oyelade T, Alqahtani J, Canciani G. Prognosis of COVID-19 in patients with liver and kidney diseases: an early systematic review and meta-analysis. Trop Med Infect Dis. 2020;5(2):80. doi:10.3390/tropicalmed5020080
Yang J, Zheng Y, Gou X, et al. Prevalence of comorbidities in the novel Wuhan coronavirus (COVID-19) infection: a systematic review and meta-analysis. Int J Infect Dis. 2020;94:91–95. doi:10.1016/j.ijid.2020.03.017
Phua J, Weng L, Ling L, Egi M, Lim C-M, Divatia JV. Intensive care management of coronavirus disease 2019 (COVID-19): challenges and recommendations. Lancet Respir Med. 2020;8(5):506–517. doi:10.1016/S22132600(20)30161-2
Guan W-J, Ni Z-Y, Hu Y, et al. Clinical characteristics of coronavirus disease 2019 in China. N Engl J Med. 2020;382(18):1708–1720. doi:10.1056/NEJMoa2002032
Ciullo A, Yee J, Frey JA, et al. Telepresent mechanical ventilation training versus traditional instruction: a simulationbased pilot study. BMJ STEL. 2019;5(1):8–14. doi:10.1136/bmjstel-2017-000254
Alqahtani JS, AlAhmari MD, Alshamrani KH, et al. Patient-ventilator asynchrony in critical care settings: national outcomes of ventilator waveform analysis. Heart Lung. 2020;49(5):630–636. doi:10.1016/j.hrtlng.2020.04.002
Klompas M. Potential strategies to prevent ventilator-associated events. Am J Respir Crit Care Med. 2015;192(12):1420–1430. doi:10.1164/rccm.201506-1161CI
World Health Organization. Strengthening the health system response to COVID-19: technical guidance# 1: maintaining the delivery of essential health care services while mobilizing the health workforce for the COVID-19 response, 18 April 2020: World Health Organization. Regional Office for Europe; [cited June 05, 2020]. Available from: https://www.euro.who.int/__data/assets/pdf_file/0007/436354/strengthening-health-systems-response-COVID-19technical-guidance-1.pdf.
World Health Organization. Disease control priorities in developing countries; 2008 [cited June 05, 2020]. Available from: https://www.who.int/management/facility/ReferralDefinitions.pdf.
Arabi YM, Murthy S, Webb S. COVID-19: a novel coronavirus and a novel challenge for critical care. Intensive Care Med. 2020;1–4.
Xie J, Tong Z, Guan X, Du B, Qiu H, Slutsky AS. Critical care crisis and some recommendations during the COVID19 epidemic in China. Intensive Care Med. 2020;1–4.
He H, Hu C, Xiong N, Liu C, Huang X. How to transform a general hospital into an “infectious disease hospital” during the epidemic of COVID-19. Crit Care. 2020;24(1):1–2. doi:10.1186/s13054-020-02864-z
Moghadas SM, Shoukat A, Fitzpatrick MC, et al. Projecting hospital utilization during the COVID-19 outbreaks in the United States. Proc Natl Acad Sci. 2020;117(16):9122–9126. doi:10.1073/pnas.2004064117
Remuzzi A, Remuzzi G. COVID-19 and Italy: what next? Lancet. 2020;395(10231):1225–1228. doi:10.1016/S01406736(20)30627-9
Alban A, Chick SE, Dongelmans DA, Vlaar AP, Sent D, Group S. ICU capacity management during the COVID-19 pandemic using a process simulation. Intensive Care Med. 2020;1.
Phua J, Faruq MO, Kulkarni AP, et al. Critical care bed capacity in Asian countries and regions. Crit Care Med. 2020;48(5):654–662.
Michael Le Grange J, James DS, Robert Jeppe Davis J. Capacity building during COVID-19: utilising South Africa’s underutilised international medical graduates. SAMJ. 2020;110(5).
Rhodes A, Ferdinande P, Flaatten H, Guidet B, Metnitz P, Moreno R. The variability of critical care bed numbers in Europe. Intensive Care Med. 2012;38(10):1647–1653. doi:10.1007/s00134-012-2627-8
Dondorp AM, Iyer SS, Schultz MJ. Critical care in resource-restricted settings. JAMA. 2016;315(8):753–754. doi:10.1001/jama.2016.0976
White DB, Lo B. A framework for rationing ventilators and critical care beds during the COVID-19 pandemic. JAMA. 2020;323(18):1773–1774. doi:10.1001/jama.2020.5046
Bedford J, Enria D, Giesecke J, et al. COVID-19: towards controlling of a pandemic. Lancet. 2020;395(10229):1015– 1018. doi:10.1016/S0140-6736(20)30673-5
Alhazzani W, Møller MH, Arabi YM, et al. Surviving sepsis campaign: guidelines on the management of critically ill adults with coronavirus disease 2019 (COVID-19). Crit Care Med. 2020;48(6):6. doi:10.1097/CCM.0000000000004363
Winck JC, Ambrosino N. COVID-19 pandemic and non invasive respiratory management: every Goliath needs a David. An evidence based evaluation of problems. Pulmonology. 2020;26(4):213–220. doi:10.1016/j.pulmoe.2020.04.013
World Health O. Clinical Management of Severe Acute Respiratory Infection (Sari) When Covid-19 Disease is Suspected: Interim Guidance. Geneva: World Health Organization; 2020. Contract No.: WHO/2019nCoV/clinical/2020.4.
Qiu H, Tong Z, Ma P, et al. Intensive Care During the Coronavirus Epidemic. Springer; 2020.
Xie J, Tong Z, Guan X, Du B, Qiu H, Slutsky AS. Critical care crisis and some recommendations during the COVID19 epidemic in China. Intensive Care Med. 2020;46(5):837–840. doi:10.1007/s00134-020-05979-7
Karim HM, Burns KE, Ciobanu LD, El-Khatib M, Nicolini A, Vargas N, Hernández-Gilsoul T, Skoczyński S, Falcone VA, Arnal JM, Bach J. Noninvasive ventilation: education and training. A narrative analysis and an international consensus document. Advances in respiratory medicine. 2019;87(1):36.
Torres A, Ewig S. editors. Nosocomial and Ventilator-Associated Pneumonia. 2011;168.
AARC clinical practice guideline. Patient-ventilator system checks. American Association for Respiratory Care. Respir Care. 1992;37(8):882–886.
Guidelines for standards of care for patients with acute respiratory failure on mechanical ventilatory support. Task force on guidelines; Society of Critical Care Medicine. Crit Care Med. 1991;19(2):275–278.
Agarwal A, Basmaji J, Muttalib F, et al. High-flow nasal cannula for acute hypoxemic respiratory failure in patients with COVID-19: systematic reviews of effectiveness and its risks of aerosolization, dispersion, and infection transmission. Can J Anaesth. 2020;1–32.
Thomas P, Baldwin C, Bissett B, et al. Physiotherapy management for COVID-19 in the acute hospital setting: clinical practice recommendations. J Physiother. 2020;66(2):73–82. doi:10.1016/j.jphys.2020.03.011
Hui DS, Chow BK, Lo T, et al. Exhaled air dispersion during noninvasive ventilation via helmets and a total facemask. Chest. 2015;147(5):1336–1343. doi:10.1378/chest.14-1934
Haas CF. Mechanical ventilation with lung protective strategies: what works? Crit Care Clin. 2011;27(3):469–486. doi:10.1016/j.ccc.2011.05.008
MacIntyre NR, Sessler CN. Are there benefits or harm from pressure targeting during lung-protective ventilation? Respir Care. 2010;55(2):175.
Daoud EG. Airway pressure release ventilation. Ann Thorac Med. 2007;2(4):176–179. doi:10.4103/1817-1737.36556
Nieman GF, Gatto LA, Andrews P, et al. Prevention and treatment of acute lung injury with time-controlled adaptive ventilation: physiologically informed modification of airway pressure release ventilation. Ann Intensive Care. 2020;10(1):3. doi:10.1186/s13613-019-0619-3
Brower RG, Lanken PN, MacIntyre N, et al. Higher versus lower positive end-expiratory pressures in patients with the acute respiratory distress syndrome. N Engl J Med. 2004;351(4):327–336.
Richardson S, Hirsch JS, Narasimhan M, et al. Presenting characteristics, comorbidities, and outcomes among 5700 patients hospitalized with COVID-19 in the New York City area. JAMA. 2020;323(20):2052. doi:10.1001/jama.2020.6775
Wu C, Chen X, Cai Y, et al. Risk factors associated with acute respiratory distress syndrome and death in patients with coronavirus disease 2019 pneumonia in Wuhan, China. JAMA Intern Med. 2020;180(7):934. doi:10.1001/jamainternmed.2020.0994
Zhou F, Yu T, Du R, et al. Clinical course and risk factors for mortality of adult inpatients with COVID-19 in Wuhan, China: a retrospective cohort study. Lancet. 2020;395(10229):1054–1062. doi:10.1016/S0140-6736(20)30566-3
Koulouras V, Papathanakos G, Papathanasiou A, Nakos G. Efficacy of prone position in acute respiratory distress syndrome patients: a pathophysiology-based review. World J Crit Care Med. 2016;5(2):121–136. doi:10.5492/wjccm.v5.i2.121
Sartini C, Tresoldi M, Scarpellini P, et al. Respiratory parameters in patients with COVID-19 after using noninvasive ventilation in the prone position outside the intensive care unit. JAMA. 2020;323(22):2338–2340. doi:10.1001/jama.2020.7861
Sreedharan JK, Alqahtani JS. Driving pressure: clinical applications and implications in the intensive care units. Indian J Respir Care. 2018;7(2):62. doi:10.4103/ijrc.ijrc_12_18
Houghton C, Meskell P, Delaney H, et al. Barriers and facilitators to healthcare workers’ adherence with infection prevention and control (IPC) guidelines for respiratory infectious diseases: a rapid qualitative evidence synthesis. Cochrane Database Syst Rev. 2020;(4).
Lee A, Cheung YSL, Joynt GM, Leung CCH, Wong WT, Gomersall CD. Are high nurse workload/staffing ratios associated with decreased survival in critically ill patients? A cohort study. Ann Intensive Care. 2017;7(1):46. doi:10.1186/s13613-017-0269-2
Hopman J, Allegranzi B, Mehtar S. Managing COVID-19 in low- and middle-income countries. JAMA. 2020;323(16):1549–1550. doi:10.1001/jama.2020.4169
Ji Y, Ma Z, Peppelenbosch MP, Pan Q. Potential association between COVID-19 mortality and health-care resource availability. Lancet Glob Health. 2020;8(4):e480. doi:10.1016/S2214-109X(20)30068-1
Assessment RR. Coronavirus Disease 2019 (COVID-19) in the EU/EEA and the UK–Ninth Update. Stockholm: European Centre for Disease Prevention and Control; 2020.
Gale RP. Can a disease be conquered by extensive publications, reading guidelines and interminable meetings? Leukemia. 2020;34(8):1977–1978. doi:10.1038/s41375-020-0897-7
Lancet T. The unfolding migrant crisis in Latin America. Lancet (London). 2019;394(10213):1966. doi:10.1016/S0140-6736(19)32934-4
Rodriguez-Morales AJ, Gallego V, Escalera-Antezana JP, et al. COVID-19 in Latin America: the implications of the first confirmed case in Brazil. Travel Med Infect Dis. 2020;35:101613. doi:10.1016/j.tmaid.2020.101613
Alqahtani JS, Njoku CM, Bereznicki B, et al. Risk factors for all-cause hospital readmission following exacerbation of COPD: a systematic review and meta-analysis. Eur Respir J. 2020;29(156):190166. doi:10.1183/16000617.0166-2019